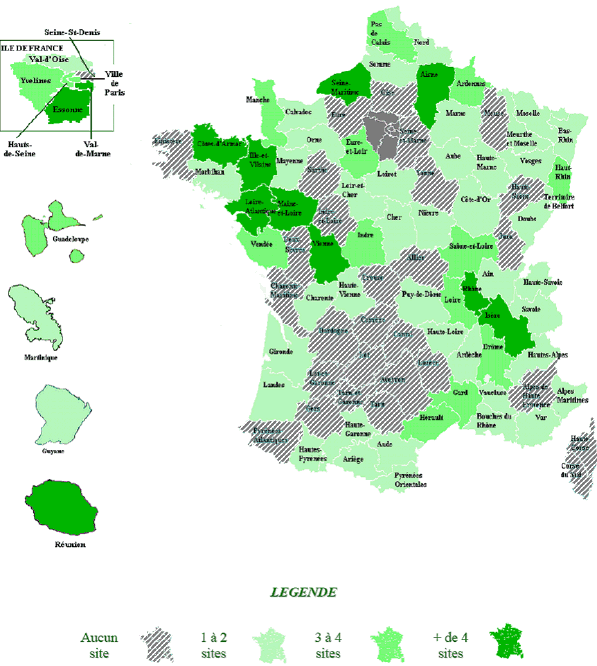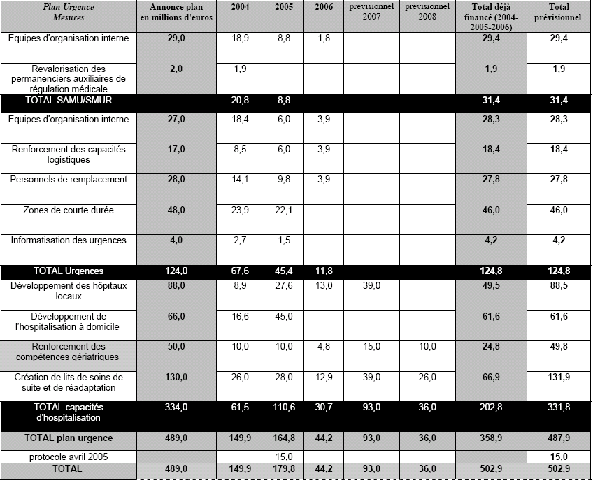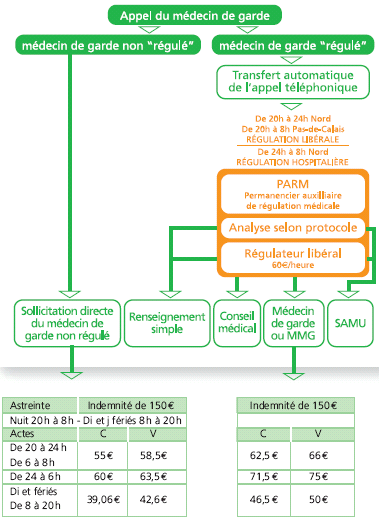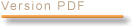

N° 3672 ______ ASSEMBLÉE NATIONALE CONSTITUTION DU 4 OCTOBRE 1958 DOUZIÈME LÉGISLATURE Enregistré à la Présidence de l'Assemblée nationale le 7 février 2007. RAPPORT D'INFORMATION DÉPOSÉ en application de l'article 145 du Règlement PAR LA COMMISSION DES AFFAIRES CULTURELLES, FAMILIALES ET SOCIALES sur la prise en charge des urgences médicales ET PRÉSENTÉ par M. Georges Colombier Député. ___ INTRODUCTION 11 I.- EN AMONT DES URGENCES : RÉDUIRE L'AFFLUX DE PATIENTS EN CONSOLIDANT LE DISPOSITIF DE PERMANENCE DES SOINS 13 A. LE NOUVEAU DISPOSITIF DE PERMANENCE DES SOINS N'EST PAS ENCORE MIS EN œUVRE PARTOUT DE FAÇON EFFICACE 13 1. Le Plan urgences 2003-2008 a pourtant misé sur la permanence des soins pour désengorger les urgences 13 a) Une réponse à l'accroissement des urgences et au désengagement des médecins libéraux de la permanence des soins 13 b) Un dispositif reposant sur le volontariat des médecins et sur une organisation départementale des gardes 15 2. Sur le terrain, l'efficacité du nouveau dispositif de permanence des soins est inégale 17 a) On observe des disparités importantes dans la taille des secteurs de garde et le nombre de médecins par secteur 17 b) Le volontariat ne suffit pas à remplir tous les tableaux d'astreinte 19 c) Les modalités de régulation des appels et d'effection des actes ne sont pas satisfaisantes dans certains départements 23 d) Le coût du nouveau dispositif de permanence des soins s'avère plus élevé que prévu 25 B. L'EFFICACITÉ DU NOUVEAU DISPOSITIF DE PERMANENCE DES SOINS CONNAÎT DES DIFFICULTÉS LIÉES À LA DÉMOGRAPHIE MÉDICALE, AU PILOTAGE DU DISPOSITIF ET AU MANQUE D'INFORMATION DE LA POPULATION 26 1. Les contraintes résultant de la démographie médicale compliquent la mise en œuvre du nouveau dispositif de permanence des soins dans certaines zones 26 a) Dans les zones rurales, la densité médicale rend difficile le recrutement de médecins pour assurer la permanence des soins 26 b) Les jeunes médecins semblent moins enclins que leurs aînés à accepter les contraintes d'une participation à la permanence des soins 30 2. La complexité du pilotage du dispositif de permanence des soins complique sa mise en œuvre et son utilisation par la population 32 a) La multiplicité des intervenants institutionnels complique le pilotage du nouveau dispositif de permanence des soins 32 b) L'articulation du pilotage de la permanence des soins de ville avec celui de l'aide médicale urgente doit être améliorée 36 c) Le dispositif de permanence des soins doit être mieux coordonné avec les dispositifs analogues applicables à d'autres professionnels de santé 38 d) Les financements de la permanence des soins sont en voie de simplification 39 3. La population est mal informée sur le fonctionnement du nouveau dispositif de permanence des soins 40 a) Bien que l'information des patients conditionne le bon fonctionnement du dispositif de permanence des soins, celui-ci reste largement méconnu du public 40 b) Un effort d'information du public et de simplification des voies d'accès à la permanence des soins paraît indispensable 41 C. LE DISPOSITIF DE PERMANENCE DES SOINS DOIT OPTIMISER LA COMPLÉMENTARITÉ ENTRE LES DIFFÉRENTES OFFRES DE SOINS PRÉSENTES SUR LE TERRAIN 42 1. Le dispositif de permanence des soins doit exploiter au mieux les complémentarités entre la médecine de ville et l'hôpital 43 a) Mettre en cohérence les systèmes de régulation des médecins libéraux, des SAMU et des Services départementaux d'incendie et de secours 43 b) Exploiter au mieux la complémentarité entre tous les acteurs de la prise en charge des soins pour effectuer les actes relevant de la permanence des soins 54 c) Mieux coordonner les différents services qui assurent des transports sanitaires 62 d) Promouvoir des synergies dans la prise en charge pré-hospitalière des cas relevant de l'aide médicale urgente 65 2. Pour pallier les contraintes résultant de la démographie médicale, le maillage sanitaire du territoire doit être consolidé et de nouveaux modes d'exercice professionnels expérimentés 67 a) La politique de maillage sanitaire du territoire doit être poursuivie 68 b) De nouvelles modalités d'exercice professionnel peuvent être expérimentées 72 D. LE DÉVELOPPEMENT DE MAISONS MÉDICALES DE GARDE CONSTITUE L'AXE PRINCIPAL DE LA CONSOLIDATION DES STRUCTURES DE PERMANENCE DES SOINS 78 1. La formule de la maison médicale de garde connaît un succès croissant mais recoupe des structures de différentes natures 78 a) Un succès croissant 78 b) Une très grande hétérogénéité d'organisation et de fonctionnement 78 2. Il ressort des expériences actuelles que la formule de la maison médicale de garde constitue une « solution préparant l'avenir » 83 a) Le bilan des maisons médicales de garde est largement positif 83 b) Au vu de ce bilan, on peut distinguer trois types de maisons médicales de garde utiles 87 3. Le financement des maisons médicales de garde présentait jusqu'à présent un caractère expérimental 87 4. Les maisons médicales de garde doivent s'inscrire dans un cadre réglementaire consolidé et suffisamment souple pour permettre de tenir compte des spécificités locales 89 a) Établir un pilotage opérationnel des maisons médicales de garde cohérent avec le pilotage de la permanence des soins 89 b) Simplifier la création et la gestion des maisons médicales de garde 90 c) Définir un cadrage national et des recommandations guidant les missions régionales de santé dans le pilotage des maisons médicales de garde 91 II.- AUX URGENCES : POURSUIVRE LES EFFORTS DE RÉDUCTION DES TEMPS D'ATTENTE ET DE PASSAGE DES PATIENTS 95 A. LE DÉSENGORGEMENT DES STRUCTURES DES URGENCES NE PASSE PAS NÉCESSAIREMENT PAR UN ACCROISSEMENT DE LEURS MOYENS 95 1. Les structures des urgences ont déjà bénéficié d'importants renforts de moyens dans le cadre du Plan urgences 2003-2008 95 a) Un renforcement des effectifs des différentes structures de médecine d'urgence 95 b) D'importants investissements 97 2. L'accroissement des moyens ne suffit pas à désengorger les structures des urgences 100 a) Selon la Mission nationale d'expertise et d'audit hospitaliers, il n'y aurait pas de corrélation entre la performance des urgences et leur niveau de ressources, sauf en matière de séniorisation de l'effectif médical 100 b) Les urgences sont confrontées à une démographie médicale et paramédicale contraignante 103 c) Le périmètre des urgences ne doit pas être élargi inconsidérément 105 d) Selon les urgentistes, la tarification à l'activité n'inciterait pas à consentir des efforts de désengorgement des structures d'urgence 107 3. L'organisation des urgences doit favoriser l'implication des services d'hospitalisation dans la prise en charge des urgences 111 a) Le renforcement progressif des services d'urgences a eu pour corollaire une désaffection des autres services pour la prise en charge des urgences 111 b) L'organisation de la prise en charge des urgences doit favoriser l'implication des spécialistes des autres services 111 4. La prise en charge des urgences doit être mieux répartie entre le secteur public et le secteur privé 113 a) Le secteur privé à but non lucratif développe ses capacités d'accueil et de traitement des urgences 113 b) Le recours aux structures privées à but lucratif n'entraîne de surcoût ni pour le patient, ni pour l'assurance maladie 115 c) Les structures des urgences des cliniques privées à but lucratif pourraient être davantage sollicitées par les centres 15 116 B. UNE MEILLEURE ORGANISATION DES URGENCES PERMET UNE RÉDUCTION SIGNIFICATIVE DES TEMPS D'ATTENTE ET DE PASSAGE AINSI QU'UNE MEILLEURE PRISE EN CHARGE DES PATIENTS 117 1. Certaines méthodes de travail permettent de réduire les temps d'attente et de passage des patients 117 a) La Mission nationale d'expertise et d'audit hospitaliers a identifié de « bonnes mesures organisationnelles » tendant à mieux gérer l'accueil des patients aux urgences 117 b) Les mesures de réorganisation du travail des personnels médicaux 122 c) Les mesures tendant à améliorer l'articulation entre les urgences et les plateaux techniques 124 d) Les dispositifs de consultation non programmée à l'entrée des urgences 126 e) Les procédures visant à accélérer le transfert des patients hors des box d'examen 126 2. L'organisation des structures des urgences doit être adaptée à la prise en charge des demandes à caractère social. 128 a) Les structures des urgences sont de plus en plus sollicitées pour prendre en charge des personnes dont les demandes ne relèvent pas seulement de la médecine 128 b) Le traitement des demandes d'actes médico-judiciaires aux urgences nécessite une organisation spécifique 130 C. LA PRISE EN CHARGE DES POPULATIONS FRAGILES DOIT FAIRE L'OBJET D'UNE ORGANISATION ADAPTÉE 132 1. L'organisation de la prise en charge des urgences pédiatriques semble efficace 132 a) La prise en charge des urgences pédiatriques est organisée dans une filière spécifique 132 b) Cette organisation paraît satisfaisante 134 2. La prise en charge des urgences psychiatriques est organisée de façon à prendre en compte les spécificités de ces patients 135 a) Une prise en charge spécifique des urgences psychiatriques est organisée à partir des structures des urgences 135 b) L'organisation de la prise en charge des urgences psychiatriques doit reposer sur un meilleur partenariat entre les structures des urgences, les médecins généralistes et les services de psychiatrie 136 3. La prise en charge des personnes âgées aux urgences n'est pas toujours organisée de façon satisfaisante 138 a) Les personnes âgées constituent une population aux besoins sanitaires très spécifiques 138 b) L'organisation de la prise en charge des patients âgés ne tient pas suffisamment compte de leurs besoins sanitaires spécifiques 143 c) Il est envisagé de structurer une filière spécifiquement gériatrique de prise en charge des urgences 148 d) L'organisation de la prise en charge des personnes âgées ne doit cependant pas être excessivement spécialisée 151 III.- EN AVAL DES URGENCES : MIEUX ORGANISER LA SORTIE DES PATIENTS 153 A. LA SORTIE DES URGENCES POSE DES PROBLÈMES D'ENGORGEMENT PRÉJUDICIABLES AUX PATIENTS 153 1. La sortie des urgences constitue un goulot d'étranglement qui participe à l'engorgement 153 a) Un double constat : des phénomènes de stagnation et des cas de retours précoces aux urgences 153 b) Une double conséquence : un engorgement des urgences, sans amélioration de la prise en charge des patients 154 2. Cet engorgement est dû en partie à une mauvaise articulation des urgences avec l'environnement sanitaire et social 155 a) On constate une inadéquation entre l'offre de lits hospitaliers et les besoins des patients issus des urgences 155 b) Les urgences ne sont pas suffisamment en contact avec leur environnement sanitaire et social 157 B. L'ARTICULATION ENTRE LES STRUCTURES DES URGENCES ET LES AUTRES SERVICES HOSPITALIERS DOIT ÊTRE MIEUX ORGANISÉE 158 1. Dans le cadre du Plan urgences, les capacités d'hospitalisation en aval des urgences ont été augmentées 158 a) Le Plan urgences consacre des moyens importants au renforcement des capacités d'hospitalisation en aval des urgences 159 b) Ces lits d'aval doivent rester disponibles pendant toute l'année 159 2. L'articulation entre les structures des urgences et les services d'hospitalisation peut être améliorée par des mesures organisationnelles 160 a) La nouvelle gouvernance hospitalière va dans le sens d'une meilleure intégration des urgences à l'hôpital 160 b) Des mesures organisationnelles peuvent faciliter l'hospitalisation des patients en aval des urgences 162 c) Il faut encourager l'admission directe des patients dans les services d'hospitalisation ainsi que les « circuits courts » depuis l'accueil des urgences 167 C. LA PRISE EN CHARGE DES PATIENTS DES URGENCES EN DEHORS DE L'HÔPITAL DOIT ÊTRE ORGANISÉE PRÉCOCEMENT 169 1. Le retour du patient à son domicile 170 a) Organiser la transition entre soins hospitaliers et soins à domicile 170 b) Poursuivre le développement de l'hospitalisation à domicile (HAD) 173 2. Le transfert du patient vers un établissement d'aval ou d'hébergement 174 a) L'articulation entre les établissements de santé et les établissement d'hébergement des personnes âgées dépendantes (EHPAD) devrait être approfondie 174 b) L'articulation entre les services de soins aigus et les structures de SSR pourrait être améliorée 176 D. L'ORGANISATION EN RÉSEAU DES STRUCTURES, SERVICES ET ÉTABLISSEMENTS IMPLIQUÉS DANS LA PRISE EN CHARGE DES URGENCES MÉRITE D'ÊTRE POURSUIVIE ET APPROFONDIE 178 1. Le développement de réseaux informatiques tend à renforcer les liens entre les urgences et leur environnement sanitaire et médico-social 178 a) Le Plan urgences mise sur l'informatisation des structures des urgences pour « connecter les urgences avec leur environnement » 178 b) Des systèmes d'information ont été créés pour faciliter la recherche de lits d'aval par les personnels des structures des urgences 179 2. La réforme des urgences entreprise par les décrets du 22 mai 2006 passe par la mise en réseau de toutes les structures de médecine d'urgence 184 a) Obligation est faite aux structures des urgences de participer à un « réseau de prise en charge des urgences » 184 b) La mise en place de « réseau de prise en charge des urgences » reconfigure le maillage sanitaire du territoire et le renforce 186 c) Les conditions de fonctionnement des structures des urgences assurant moins de 8 000 passages par an doivent cependant faire l'objet d'un traitement particulier 189 d) La recomposition du maillage du territoire en structures des urgences nécessite une bonne organisation des transferts de patients 191 3. La réforme des urgences met en œuvre des processus d'évaluation et de certification des structures 192 PROPOSITIONS DE LA MISSION 195 CONTRIBUTION DES MEMBRES DE LA MISSION APPARTENANT AU GROUPE SOCIALISTE 209 TRAVAUX DE LA COMMISSION 211 ANNEXES 219 ANNEXE 1 : COMPOSITION DE LA MISSION 221 ANNEXE 2 : DÉPLACEMENTS DE LA MISSION 223 ANNEXE 3 : COMPTES-RENDUS DES AUDITIONS 251 Mission nationale d'expertise et d'audit hospitaliers (MEAH) : Mme Élisabeth Beau, directrice, accompagnée de MM. David Le Spégagne et Maxime Cauterman (12 septembre 2006) 251 Inspection générale des affaires sociales (IGAS) : MM. Roland Ollivier et Philippe Blanchard, inspecteurs Inspection générale de l'administration (IGA) : M. Xavier Prétot, inspecteur (12 septembre 2006) 263 Association des médecins urgentistes hospitaliers de France (AMUHF) : Docteur Patrick Pelloux (12 septembre 2006) 274 SUD (Fédération santé-sociaux) : Mme Marie-Christine Fararik et M. Patrick Nicolaon (19 septembre 2006) 284 FO (Fédération des personnels des services publics et des services de santé) : MM. Daniel Dutheilm et Pascal Lebrun (19 septembre 2006) 290 CFDT Santé : Mme Yolande Briand, secrétaire générale, et M. Michel Rosenblatt, directeur d'hôpital (4 octobre 2006) 296 CFE-CGC : Docteurs Marc Angebault et Philippe Aillères (10 octobre 2006) 304 CFTC-Santé et sociaux : MM. Michel Rollo, secrétaire général, Yannick Lartigue et Yves Boudan (18 octobre 2006) 315 UNSA-Santé : MM. Willy Kalb, secrétaire général, et Mohammed Ahmidan (18 octobre 2006) 325 Mme Annie Podeur, directrice de l'hospitalisation et de l'organisation des soins (DHOS), docteur Jean-Yves Grall, conseiller général des établissements de santé, chargé plus particulièrement du champ de l'urgence et de la permanence des soins, et Mme Véronique Billaud, chef du bureau de l'organisation générale de l'offre régionale de soins (24 octobre 2006) 335 Conseil national de l'Ordre des médecins : Docteurs André Deseur et Patrick Bouet, (25 octobre 2006) 350 Fédération de l'hospitalisation privée : Docteurs Roger Ken Danis et Martine Binois, (25 octobre 2006) 363 Confédération des syndicats médicaux français (CSMF) : M. Michel Combier (8 novembre 2006) 373 Espace généraliste (EG) : MM. Laurent Brechat, Georges Jung, Pascal Lamy, Jean-Michel Mathieu, Hubert Moser et Mme Guillemette Reveyron-Therme (8 novembre 2006) 378 Fédération des médecins de France (FMF) : MM. Yves Rigal et Jean-Claude Régi (8 novembre 2006) 391 MG France : MM. François Michel, Pascal Menguy (MG Urgences) et Dominique Monchicourt (Régulation libérale de Paris)) (8 novembre 2006) 398 SAMU de France : M. Marc Giroud, président (21 novembre 2006) 403 Collectif interassociatif sur la santé (CISS) : Mme Françoise Antonini, MM. Nicolas Brun et Thomas Sannié (28 novembre 2006) 416 Syndicat des médecins libéraux (SML) : M. Roger Rua (29 novembre 2006) 425 Association Santé-Urgences : MM. Philippe Cazaux et de M. Jean-Pascal Jédrec (29 novembre 2006) 433 Fédération hospitalière de France (FHF) : M. David Causse, Mmes Andrée Barreteau et Marie-France Wittmann (5 décembre 2006) 442 CGT Santé : Mme Nadine Prigent et M. Christophe Prudhomme, (6 décembre 2006) 450 Syndicat national des urgentistes de l'hospitalisation privée (SNUHP) : MM. Frédéric Groseil et Emmanuel Sarrazin (6 décembre 2006) 456 Fédération nationale des transporteurs sanitaires (FNTS) : M. Thierry Schifano, président, et Mme Odile Tassi (19 décembre 2006) 461 Syndicat national des médecins, chirurgiens spécialistes, biologistes et pharmaciens des Hôpitaux publics (SNAM-HP) : Professeur Roland Rymer, président, docteur André Elhadad, vice-président, docteur Patrick Plaisance, chef du service des urgences à l'hôpital Lariboisière, et professeur Jean-Pierre Pruvo, chef du service de neuroradiologie du CHU de Lille (19 décembre 2006) 470 Syndicat national des cadres hospitaliers (SNCH) : MM. Philippe Blua et Jérémy Secher, (20 décembre 2006) 484 Consultation médico-judiciaire d'Évry : M. Denis Guichard, (20 décembre2006) 492 SOS Médecins : Docteurs Patrick Guérin, Serge Smadja, Émile Hobeika, Dominique Ringard et Emmanuel Barra, (20 décembre2006) 498 Fédération des établissements hospitaliers et d'assistance privée à but non lucratif (FEHAP) : Docteurs Hélène Logereau et Jérôme Antonini (9 janvier 2007) 506 Agence régionale de l'hospitalisation (ARH) de Bourgogne : M. Michel Ballereau, directeur (10 janvier 2007) 516 M. Xavier Bertrand, ministre de la santé et des solidarités (16 janvier 2007) 532 Caisse nationale d'assurance maladie des travailleurs salariés (CNAMTS) : M. Frédéric Van Roekeghem, directeur général, et M. Jean-Pierre Robelet, directeur de l'organisation des soins (16 janvier 2007) 544 Société française de médecine d'urgence (SFMU) : Docteur Patrick Goldstein, président (17 janvier 2007) 553 Fédération nationale des sapeurs-pompiers (FNSP) : Médecin-colonel Jean-Yves Bassetti, colonel Éric Faure, lieutenant-colonel Gérard Julou (17 janvier 2007) 564 ANNEXE 4 : GLOSSAIRE 575 Trois ans après la canicule d'août 2003, le système français de prise en charge des urgences médicales, réformé et renforcé dans le cadre du Plan urgences 2003-2008, a gagné en efficacité. En témoigne par exemple le fait que la canicule de l'été 2006 n'a pas donné lieu aux mêmes phénomènes d'engorgement des urgences que celle de 2003, dont le rapport établi par notre collègue M. François d'Aubert au nom de la commission d'enquête sur les conséquences sanitaires et sociales de la canicule, présidée par M. Claude Évin, faisait à juste titre un tableau alarmant Faut-il pour autant s'arrêter à ce satisfecit ? Ce serait négliger les difficultés auxquelles se heurtent encore les urgences et surtout les risques de déstabilisation du dispositif, liés tant aux évolutions récentes de la démographie médicale, particulièrement en zone rurale, et de l'exercice libéral, qu'à la croissance régulière de la demande de soins non programmés, au vieillissement de la population et à la perspective de crises sanitaires nouvelles, comme par exemple une éventuelle épidémie de grippe aviaire. C'est pour ces raisons, et parce que les urgences constituent encore souvent un goulot d'étranglement dans la filière de soins, que la commission des affaires culturelle, familiales et sociales a souhaité créer le 28 juin 2006 une mission d'information sur la prise en charge des urgences médicales. Sur un sujet qui dépasse les clivages politiques, la mission a nourri sa réflexion à partir du témoignage de plus de 80 personnes. Elle a également effectué plusieurs déplacements pour aller observer sur le terrain les différents systèmes de prise en charge des urgences médicales mis en place dans six départements, autour de huit structures hospitalières, quatre SAMU et deux centres d'appels dédiés à la régulation libérale. Dans chaque département, la mission a rencontré les représentants de l'État et de l'assurance maladie, les directeurs d'hôpitaux, les médecins libéraux participant à la permanence des soins ainsi que les médecins hospitaliers chargés de l'aide médicale urgente. La qualité des témoignages recueillis et la diversité des organisations observées sur le terrain ont permis une analyse globale du dispositif de prise en charge des urgences médicales qui ne se limite pas aux seuls services d'urgences. En effet, dès le début des travaux, il est apparu très clairement que l'engorgement des urgences trouve en grande partie ses causes non pas tant au niveau des structures d'urgence elles mêmes - bien que des progrès soient encore nécessaires, notamment en termes d'organisation - qu'en amont et en aval de celles-ci. Ainsi, faire hospitaliser un patient en aval des urgences s'avère compliqué, malgré la disponibilité des personnels, par la spécialisation des services d'hospitalisation, la gestion rationalisée de leurs lits (hôpital de jour, de semaine etc.) et la logique de la tarification à l'activité qui les incite à maximiser leur production de soins. En conséquence, la démarche de la mission a consisté à étudier notre système de prise en charge des urgences médicales à chacun de ses trois niveaux distincts, solidaires et interdépendants : - en amont des urgences, avec le dispositif de permanence des soins et les structures pré-hospitalière de prise en charge des urgences - services d'aide médicale urgente (SAMU), service mobile d'urgence et de réanimation (SMUR) et services départementaux d'incendie et de secours (SDIS) ; - au sein même des structures des urgences ; - en aval de ces structures, que ce soit au sein des services hospitaliers de soins aigus, dans des établissements médico-sociaux ou au domicile du patient. Le rapport est organisé suivant cette stratégie d'investigation et met un accent particulier sur l'intérêt des maisons médicales de garde qui semblent être une solution intéressante au problème de la permanence des soins en amont des urgences et sur la prise en charge des personnes âgées qui furent les premières victimes de la canicule de 2003 et qui représentent une part importante des patients accueillis aux urgences. Il insiste également sur la nécessaire clarification de la filière se soins, sur l'information du public et sur l'importance des réseaux de soins afin d'assurer une meilleure complémentarité des différents acteurs au service du patient et de la continuité de sa prise en charge. C'est précisément parce que cette complémentarité n'est pas encore suffisante que les patients, en manque de repères, se dirigent - ou sont dirigés - parfois abusivement aux urgences et y stagnent, faute d'une bonne articulation avec les autres services hospitaliers ou les autres établissements d'hébergement. I.- EN AMONT DES URGENCES : RÉDUIRE L'AFFLUX DE PATIENTS EN CONSOLIDANT LE DISPOSITIF DE PERMANENCE DES SOINS Le Plan urgences 2003-2008 a misé sur la permanence des soins (PDS) pour désengorger les structures des urgences mais le nouveau dispositif connaît des difficultés d'application. L'efficacité du Plan urgences suppose une consolidation du nouveau dispositif de PDS, notamment par le développement des maisons médicales de garde (MMG). A. LE NOUVEAU DISPOSITIF DE PERMANENCE DES SOINS N'EST PAS ENCORE MIS EN œUVRE PARTOUT DE FAÇON EFFICACE 1. Le Plan urgences 2003-2008 a pourtant misé sur la permanence des soins pour désengorger les urgences a) Une réponse à l'accroissement des urgences et au désengagement des médecins libéraux de la permanence des soins ● Les défaillances de la PDS Le Plan urgences 2003-2008 vise à la fois à « Renforcer les médecins libéraux dans leur rôle de premier recours pour la prise en charge des soins non programmés et [à] désengorger les services d'urgences hospitalières » : la mesure n° 1 consiste à « assurer la permanence des soins » (1). Sa présentation en septembre 2003 s'inscrit dans un contexte marqué par deux tendances : - une forte croissance du nombre de passages aux urgences, avec un pic important à l'occasion de la canicule d'août 2003 (2) ; - un désengagement progressif des médecins libéraux de la PDS, particulièrement manifeste en 2001-2002 avec la « grève des gardes ». On rappellera en effet que le nombre de passages annuels aux urgences a connu une croissance rapide jusqu'en 2004. Il atteignait alors 14 millions, soit près de 40 % de plus qu'en 1996 (cf. graphique ci-après). ÉVOLUTION DU NOMBRE DE PASSAGES ANNUELS AUX URGENCES  Source : Direction de la recherche, des études, de l'évaluation et des statistiques (DREES), « L'activité des services d'urgences en 2004 », in Études et résultats n° 524, septembre 2006 Parallèlement, comme le rappelle un récent rapport conjoint de l'Inspection générale des affaires sociales (IGAS) et de l'Inspection générale de l'administration (IGA) (3), l'organisation traditionnelle de la PDS « a volé en éclats voici quelques années pour des motifs qui tiennent à la fois à la démographie médicale, aux revendications du corps médical relatives aux conditions de travail ou encore aux modalités d'indemnisation du service de garde. Dans bien des départements, on a pu assister ainsi, au cours des années 2001-2002 notamment, à un véritable mouvement de refus du service des gardes (abusivement qualifié de « grève des gardes » ou de « grève des urgences »). Le mouvement s'est traduit, le cas échéant, par le refus, parfois ostentatoire, de déférer aux réquisitions individuelles prononcées par le préfet pour garantir la permanence des soins ». ● Un lien direct de cause à effet entre les défaillances de la PDS et l'engorgement des urgences Si, comme l'a constaté devant la mission M. Roland Ollivier, membre de la mission IGAS/IGA, « un éventuel lien entre la permanence des soins et l'activité des services d'urgences (...) n'est pas évident, car une permanence des soins défaillante ne conduira pas systématiquement à l'engorgement des urgences » (4), il a cependant précisé que « les urgences sont en difficulté en l'absence totale d'organisation de la médecine libérale, ou de structure de type SOS Médecins ». Le rapport IGAS/IGA observe ainsi « un lien entre l'organisation de la PDS et l'activité des urgences dans deux cas de figures : - une relation négative lorsque la PDS semble désorganisée (5) ; - une relation positive lorsque les deux secteurs mettent en place une organisation conjointe pouvant infléchir la courbe de passages aux urgences. Ce rapport constate également une « compensation par les SMUR (6) des difficultés de la permanence des soins » dont il conclut qu'« une proportion constante de la population qui pourrait recourir à la PDS s'adresse aux urgences hospitalières ». Même constat dans les « Principes d'organisation des urgences et de la permanence des soins » exposés en annexe à la circulaire du 16 avril 2003 relative à la prise en charge des urgences (7), selon lesquels une organisation efficace de la PDS « permettrait d'éviter le recours systématique et finalement parfois médicalement injustifié aux urgences ». C'est pourquoi le dispositif de PDS en médecine ambulatoire a été réformé par deux décrets du 15 septembre 2003 et du 7 avril 2005 (8), ainsi que par l'avenant n° 4 à la convention médicale du 12 janvier 2005 (9). b) Un dispositif reposant sur le volontariat des médecins et sur une organisation départementale des gardes Selon le rapport IGAS/IGA, les articles L. 6314-1 et R. 6315-1 à R. 6315-7 du code de la santé publique, tels qu'ils résultent du nouveau dispositif, répondent à quatre principes directeurs. - le volontariat : l'article L. 6314-1 définit la PDS comme une « mission de service public », assurée par les médecins qui exercent à titre libéral ou dans un centre de santé, ou qui appartiennent à des associations de PDS du type SOS Médecins. L'article R. 6315-4 précise qu'ils participent à cette mission « sur la base du volontariat ». Auparavant, l'article 77 du code de déontologie médicale prévoyait, au contraire, que « dans le cadre de la permanence des soins, c'est un devoir pour tout médecin de participer aux services de garde de jour et de nuit. » L'article R 6315-4 précité prévoit aussi qu'à défaut de volontaires, il appartient au conseil départemental de l'ordre des médecins (CDOM) de compléter les effectifs et, le cas échéant, de saisir le préfet, qui peut alors procéder à des réquisitions. - la régulation préalable à l'effection : l'article R. 6315-3 dispose que « L'accès au médecin de permanence fait l'objet d'une régulation préalable qui est organisée par le service d'aide médicale urgente (SAMU), ou par des centres d'appel interconnectés avec le SAMU ». Selon l'article R. 6315-5, « à la demande du médecin chargé de la régulation (...), le médecin de permanence intervient auprès du patient par une consultation ou par une visite ». - l'organisation départementale et la sectorisation : l'article R. 6315-1 dispose que la PDS « est organisée dans le cadre départemental en liaison avec les établissements de santé publics et privés et en fonction des besoins », évalués par le comité de l'aide médicale urgente, de la permanence des soins et des transports sanitaires (CODAMUPS). À cette fin, le département est « divisé en secteurs dont le nombre et les limites sont fixés en fonction de données géographiques et démographiques ainsi que de l'offre de soins existante ». Ces limites peuvent « varier selon les périodes de l'année » et être adaptées, « pour toute ou partie de la période de PDS, aux besoins de la population ». Cette sectorisation est arrêtée chaque année par le préfet. L'article R. 6315-6 précise qu'« un cahier des charges départemental fixe les conditions particulières d'organisation de la PDS et de la régulation ». Ce document « est établi sur la base d'un cahier des charges type fixé par arrêté du ministre chargé de la santé ». Il peut prévoir l'extension des horaires de la PDS au samedi après-midi et aux jours de « pont ». Il peut aussi fixer, « pour partie de la période comprise entre 20 heures et 8 heures », des modalités particulières d'organisation de la permanence qui dérogent à la réglementation nationale. Enfin, il précise les indicateurs de suivi et les modalités d'évaluation du dispositif, ainsi que les conditions de recueil et de suivi des incidents. - une rémunération forfaitaire de la régulation des appels et de l'astreinte de permanence des soins (cf. l'encadré ci-dessous). LA RÉMUNÉRATION CONVENTIONNELLE DE LA PARTICIPATION DES MÉDECINS À LA RÉGULATION ET À L'EFFECTION DES ACTES DE PDS
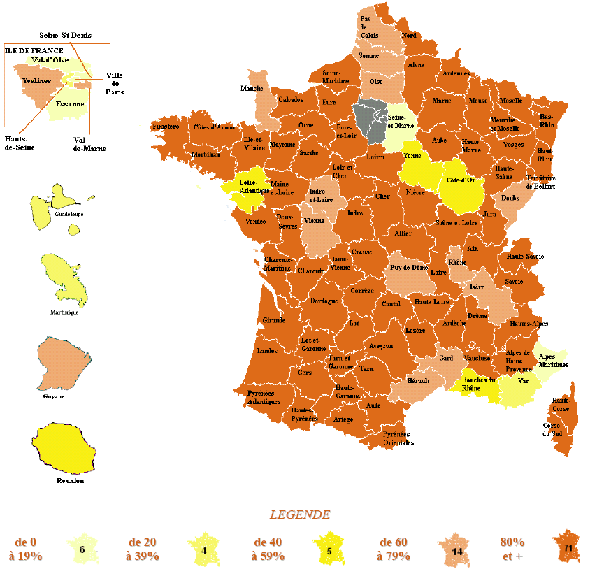
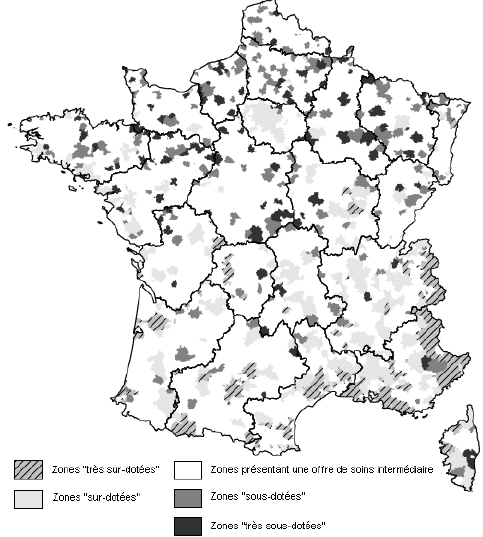
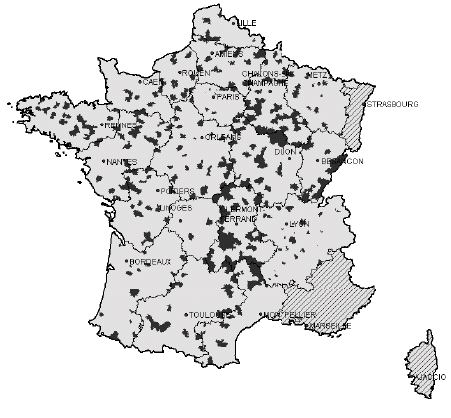
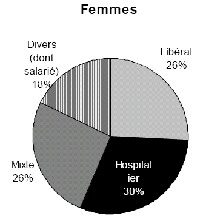
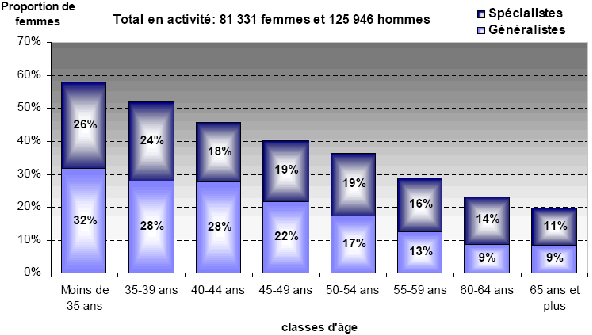
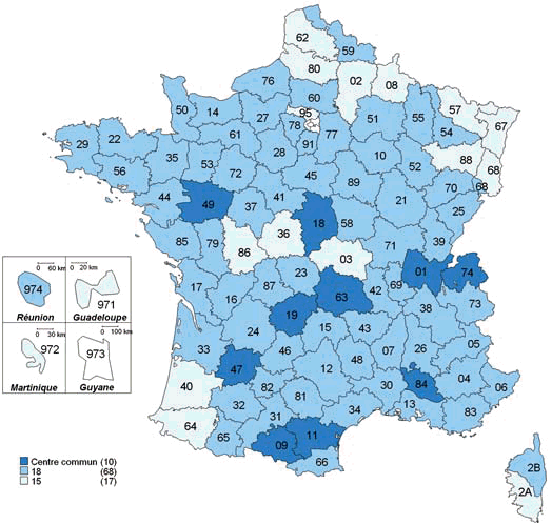
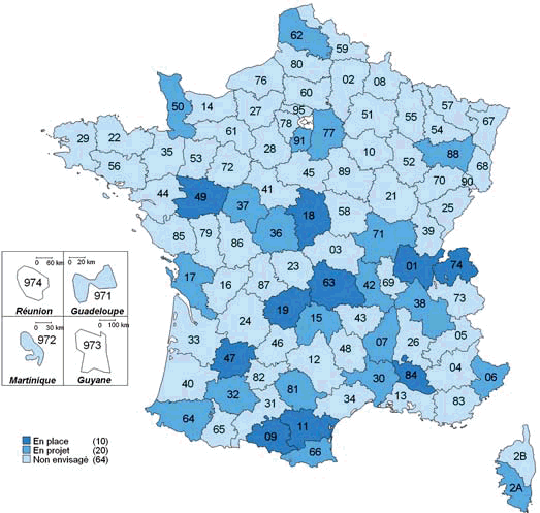
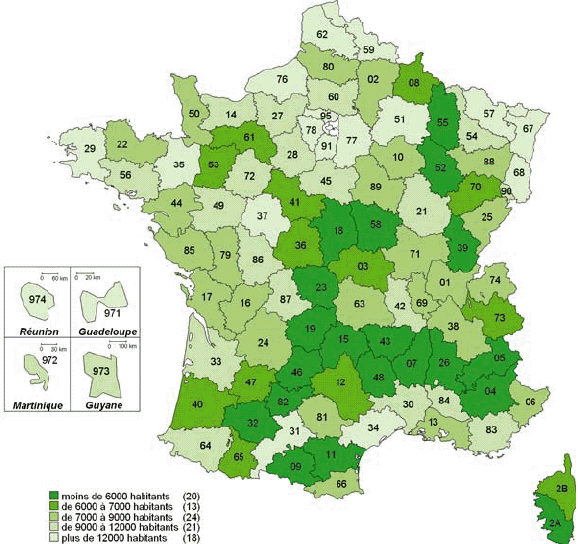
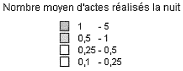
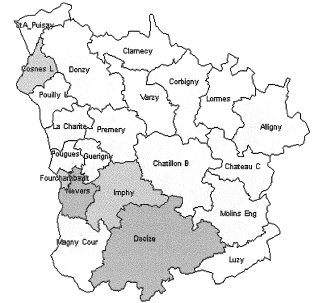
2. Sur le terrain, l'efficacité du nouveau dispositif de permanence des soins est inégale a) On observe des disparités importantes dans la taille des secteurs de garde et le nombre de médecins par secteur ● La réforme du dispositif de PDS va de pair avec une forte réduction du nombre de secteurs de garde Bien qu'aucun objectif réglementaire n'ait été fixé, la réduction du nombre de secteurs est motivée par deux raisons. D'une part, elle permet de limiter le nombre de médecins d'astreinte, ce qui permet de réduire pour chacun la fréquence des gardes et de leur garantir un plus grand confort de vie, comme l'indique la circulaire du 12 décembre 2003 relative aux modalités d'organisation de la PDS en médecine ambulatoire. Une moindre pénibilité des gardes est en effet de nature à inciter les médecins à se porter volontaires pour la PDS. Ainsi, les représentants des généralistes rencontrés par la mission lors de son déplacement en Mayenne ont estimé que la réduction du nombre de secteurs de 33 à 16, puis leur regroupement en 8 territoires de garde seulement, a permis de remobiliser les généralistes après la « grève des gardes ». D'autre part, selon M. Frédéric van Roekeghem, directeur général de la Caisse nationale de l'assurance maladie des travailleurs salariés (CNAMTS), l'assurance maladie envisageait la réduction du nombre de secteurs comme une contrepartie à la forte revalorisation des actes et des astreintes consentie dans le cadre de l'avenant n° 4. Mme Annie Podeur, directrice de l'hospitalisation et de l'organisation des soins, a précisé qu'« au départ, l'objectif de la CNAMTS était de ramener le nombre de secteurs à 1 500» (10), contre près de 3 600 début 2004. Elle a souligné que néanmoins, cela ne correspondait pas nécessairement « à un optimum en termes de prise en charge des patients ». Cet effort de réduction portait particulièrement sur la deuxième partie de nuit, de minuit à 8 heures, période pendant laquelle l'activité est faible et les gardes plus pénibles. ● Toutefois, l'objectif de réduction du nombre de secteurs n'a été que partiellement atteint Il ressort du rapport IGAS/IGA et des renseignements fournis par la direction de l'hospitalisation et de l'organisation des soins du ministère de la santé et des solidarités (DHOS) que le nombre de secteurs est passé de 3 599 début 2004 à 3 198 début 2005 puis, au 31 juillet 2006, à 2 725 les dimanche et jours fériés, 2 552 pour la période 20h - 24h, et 2 241 en nuit profonde. Une récente enquête du conseil national de l'Ordre des médecins (CNOM) constate aussi que « 80 arrêtés de sectorisation pris en 2005 ne présentent en règle générale que de faibles variations par rapport aux années précédentes » (11). M. Philippe Blanchard, membre de la mission IGAS/IGA, a estimé que le nombre des secteurs « n'a pas baissé autant que prévu, du fait justement de la revalorisation des astreintes, les médecins souhaitant alors conserver un nombre important de secteurs ». De plus, selon Mme Annie Podeur, « le faible écart qui existe entre le nombre des secteurs en première et en seconde partie de nuit montre que l'on n'a pas encore revu fondamentalement la sectorisation en deuxième partie de nuit ». L'enquête précitée du CNOM indique d'ailleurs que « la sectorisation est un travail permanent d'adaptation aux situations locales qui doit répondre à des contraintes liées plus particulièrement à la géographie et à la démographie tant générales que médicales », mais elle souligne qu'« en aucun cas, elle ne peut être dictée par des exigences comptables (indemnisation des astreintes par secteur) et les conseils départementaux ont su et pu, le plus souvent, faire valoir ce point de vue aux préfets ». Par ailleurs, les secteurs de garde ne sont pas homogènes : au contraire, Mme Annie Podeur a constaté « une disparité très importante » entre les départements. En effet, le rapport IGAS/IGA indique que « le découpage ne se fonde pas uniquement sur des critères sanitaires et/ou socio-économiques » et que « le nombre de secteurs est bien davantage le résultat du jeu des acteurs locaux de la permanence des soins ». La mission a fait le même constat lors de ses déplacements. Dans la Nièvre par exemple, elle a pu observer la coexistence de deux dynamiques. En effet, moyennant la création d'une maison médicale de garde (MMG) et l'abandon des visites à domicile, certains secteurs ont pu être regroupés en un seul, plus vaste, qui connaît une activité relativement soutenue. Cependant, le reste du territoire nivernais est morcelé en secteurs de petite superficie qui restent peu actifs hors des centres urbains, mais où des visites à domicile continuent à être effectuées. Pour de tels cas, on peut estimer comme M. Jean-Yves Grall, auteur d'un récent rapport d'évaluation des MMG (12), qu'« il n'apparaît pas raisonnable de vouloir maintenir des secteurs de petite taille dans lesquels des médecins en nombre réduit assurent une PDS régulée, avec une probabilité d'appel infime pour une garantie totale d'un forfait de 150 € par nuit ». Proposition : Favoriser le regroupement des secteurs de garde en territoires de garde plus vastes pour alléger la charge des gardes mais dans le respect du principe d'égalité d'accès aux soins. ● Des efforts sont encore nécessaires, notamment en deuxième partie de nuit On peut donc conclure avec Mme Annie Podeur (DHOS) que « même si des efforts ont été réalisés, nous ne sommes pas encore à une stabilisation de cette sectorisation ». Dans le même sens, M. Frédéric van Roekeghem a estimé que dans une trentaine de départements, le nombre de secteurs restait à réduire, notamment en nuit profonde. Aussi, par une circulaire du 10 octobre 2006 relative au dispositif de permanence des soins en médecine ambulatoire, le ministre de la santé et des solidarités a invité les préfets à « poursuivre les travaux avec les médecins libéraux mais également avec les urgentistes afin d'aboutir rapidement à une sectorisation plus resserrée, notamment en deuxième partie de nuit, laquelle, sans remettre en cause les conditions de travail des médecins libéraux, garantirait une meilleure couverture de ces secteurs dans un cadre financier plus rationnel ». ● On n'observe pas de réinvestissement massif des généralistes dans la PDS En effet, selon M. Frédéric van Roekeghem, le nombre de volontaires n'a augmenté selon lui que de 1 à 2%. De même, le rapport IGAS/IGA constate une tendance à la « stabilisation du nombre des intervenants » et à la diminution du nombre moyen des astreintes réalisées par chaque médecin. Soulignant que le triplement du montant des astreintes n'a manifestement pas suffi à susciter plus de volontariat, M. Frédéric van Roekeghem a expliqué ce phénomène par un changement de comportement des praticiens, lié selon lui au vieillissement de la profession, à sa féminisation et à la réduction générale du temps de travail dans la société française. ● La réalité de l'astreinte médicale est très contrastée L'IGAS et l'IGA distinguent en effet trois types de situations insatisfaisantes : - Des « zones blanches », c'est-à-dire des secteurs qui ne comptent aucun médecin pour effectuer des actes de PDS. - Des secteurs dans lesquels la permanence des soins n'est pas assurée à certaines périodes. Un état des lieux de la permanence des soins au 31 décembre 2005 annexé à la circulaire du 10 octobre 2006 précitée recense ainsi 142 secteurs non couverts par un médecin libéral les dimanches et jours fériés, 128 entre 20 heures et minuit, et 422 après minuit. - Des départements pour lesquels les tableaux d'astreinte sont « structurellement incomplets ». L'enquête précitée du conseil national de l'Ordre des médecins (CNOM) en recensait 17 en février 2006. En tout état de cause, comme le note le rapport IGAS/IGA, « on observe partout une forte tendance au désengagement de la médecine libérale en seconde partie de nuit ». Par ailleurs, comme M. Roland Ollivier (IGAS) l'a indiqué à la mission, la participation des médecins à la PDS est « globalement plus forte en milieu rural, sans que l'on puisse toutefois dresser des généralités - ainsi dans la Manche, les généralistes ne veulent plus participer à ce dispositif qui affecte leur niveau de vie » (13). Dans son enquête précitée, le CNOM explique qu'en zone rurale, « les solidarités confraternelles sont une réalité ». Au contraire, comme M. Roland Ollivier l'a souligné, « la participation des médecins est plus faible dans les grandes villes, du fait notamment de l'existence d'autres structures de type SOS Médecins ». La carte ci-après illustre ces disparités. LA PARTICIPATION DES MÉDECINS GÉNÉRALISTES À LA PDS AU 1ER JANVIER 2006
Source : Conseil national de l'Ordre des médecins, « Enquête sur l'état des lieux de la permanence des soins en janvier 2006 », 2006 ● Une large part des actes médicaux effectués aux horaires de la PDS n'entre pas dans le cadre du nouveau dispositif de PDS Il s'agit notamment d'actes effectués par les structures de type SOS Médecins. En effet, les actes effectués par une de ces structures n'entrent dans le cadre de la PDS que lorsque ladite structure est inscrite au tableau départemental d'astreinte. De même lorsqu'une telle structure existe, elle n'occupe pas nécessairement tous les créneaux horaires prévus par ce tableau, car son existence n'interdit pas à d'autres médecins de se porter volontaires pour effectuer la PDS, à certaines périodes. Par conséquent, les actes effectués dans ces périodes par une structure de type SOS Médecins n'entrent pas dans le cadre de la PDS. Le rapport IGAS/IGA cite des données fournies par les services de la CNAMTS selon lesquelles les associations SOS Médecins, qui ne regroupent que 3 % des effectifs de médecins, ont pris en charge en 2004 38,5 % des visites à domicile en début et fin de nuit (20h - 0h et 6h - 8h), 43,6 % des visites en milieu de nuit (0h - 6h) et 28,7 % des visites de dimanches et jours fériés. Il s'agit également d'actes effectués aux horaires de la PDS par des médecins qui ne sont pas inscrits au tableau d'astreinte. Le rapport IGAS/IGA cite plusieurs départements dans lesquels 49 à 61 % des actes réalisés un dimanche n'ont pas donné lieu à une régulation. Il en conclut qu'« un certain nombre de généralistes restent disponibles pour leurs patients » et que « ce constat laisse à penser que l'intervention non régulée de généralistes auprès de leurs patients joue un rôle d'amortisseur des problèmes de la permanence des soins observés, en particulier, en milieu de nuit ». ● Le fait que certains préfets doivent recourir aux réquisitions témoigne des insuffisances du volontariat L'article R. 6515-4 du code de la santé publique permet en effet au préfet, sur le rapport du conseil départemental de l'Ordre des médecins (CDOM), de réquisitionner des médecins libéraux « en cas d'absence ou d'insuffisance de médecins volontaires pour participer à la permanence des soins sur un ou plusieurs secteurs ». D'après l'enquête précitée du CNOM, en 2005, il y a eu des réquisitions préfectorales dans 42 départements. Or ces réquisitions semblent mal acceptées des médecins. M. Jean-Claude Régi, représentant de la fédération des médecins de France (FMF), a déclaré à ce sujet : « Le problème des réquisitions nous interpelle fortement. On ne peut pas fonder un système pérenne de gestion sur la réquisition. Il faut impérativement trouver les voies et moyens propres à éviter ce procédé d'un autre âge » (14). De même, M. Georges Jung, représentant du syndicat Espace généralistes (EG), a regretté le fait que « 3 838 médecins généralistes ont fonctionné en 2005 sous le régime de la réquisition » (1), ce qui selon lui « n'est ni sain ni normal ». Dans certains cas, notamment en zone rurale, les réquisitions paraissent aggraver considérablement la pénibilité de l'exercice libéral. Ainsi, Mme Guillemette Reveyron-Therme, représentante de EG, a déclaré à la mission que les réquisitions l'amenaient parfois à travailler plus de 125 heures par semaine. Votre rapporteur juge de telles situations regrettables, d'autant que, comme l'a indiqué devant la mission M. Pascal Lamy, représentant de EG, « on s'aperçoit que les réquisitions répondent plus à une crainte qu'à un besoin réel : on compte finalement très peu d'actes en pleine nuit ». c) Les modalités de régulation des appels et d'effection des actes ne sont pas satisfaisantes dans certains départements ● Les modes d'organisation de la régulation diffèrent selon les départements Cette situation nuit d'autant plus à la lisibilité du dispositif que la régulation libérale constitue « la pièce maîtresse de l'édifice », comme le souligne le rapport IGAS/IGA. On recense trois principaux modes d'organisation : - des régulations communes au SAMU et aux libéraux, sur le même plateau téléphonique, comme par exemple en Mayenne et dans la Nièvre ; - des régulations libérales distinctes du SAMU, sur un plateau séparé mais interconnecté avec celui du SAMU, comme par exemple le Centre de réception et de régulation des appels libéraux (CRRAL) du Pas-de-Calais ; - des régulations libérales autonomes. La mission conjointe IGAS/IGA juge certains modes de régulation insatisfaisants. Elle constate que les dispositifs de régulation séparés présentent beaucoup d'inconvénients, en raison notamment d'une « incompréhension des usagers devant la multiplicité des numéros d'appels », d'une « contradiction avec le principe du numéro unique : le 112 » (15) et d'un « risque d'appels perdus ». Il semble d'ailleurs que toutes les régulations libérales n'ont pas élaboré de protocoles de régulation communs avec le SAMU. Ainsi, la mission IGAS/IGA a constaté des réponses téléphoniques « extrêmement hétérogènes et non contrôlées », dont le contenu varie selon « les propres compétences ou convictions de chaque régulateur, ou bien selon l'abondance du flux d'appels à traiter et du nombre de régulateurs disponibles ». On peut craindre qu'une telle hétérogénéité n'aille pas dans le sens de l'éducation sanitaire de la population. L'IGAS et l'IGA relèvent d'ailleurs que « de tels aléas (...) ne peuvent inciter les patients à faire confiance au dispositif ». Selon elles, les patients « risquent en conséquence de reporter leurs demandes, si ce n'est sur SOS Médecins, vers les services publics (SDIS et SAMU) ». Le rapport estime donc que des « règles homogènes de fonctionnement de la régulation devraient être précisées », notamment par des « protocoles professionnels ». En outre, de quelque type d'organisation qu'il s'agisse, on observe des problèmes d'engorgement des dispositifs de régulation. Selon la mission IGAS/IGA, « c'est un vrai sujet de santé publique ». De même, la mission a pu constater lors de ses déplacements que les régulations libérales et le SAMU sont souvent présentés comme « victimes de leur succès » - c'est notamment le cas à Arras et à Lille. ● Les médecins libéraux d'astreinte ont abandonné les visites à domicile C'est par exemple le cas des médecins nivernais qui ont accepté le regroupement de plusieurs secteurs autour d'une MMG. Dans ce département, la mission a pu constater qu'une part importante des libéraux n'est disposée à accepter une réduction du nombre des secteurs de garde qu'à condition de ne plus effectuer de visites à domicile. De même, M. André Deseur, président de la commission « garde et urgences » du CNOM, a plaidé pour que la réduction du nombre de secteurs de garde ne conduise pas à charger le médecin volontaire d'« un secteur gigantesque, avec des déplacements de cinquante à soixante-dix kilomètres, alors qu'il a travaillé la veille et qu'il doit travailler le lendemain » (16). Dans son enquête précitée, le CNOM explique que « la mise en place de grands secteurs ne peut s'envisager qu'avec un maillage du département par des maisons médicales de garde et la mise à disposition des transports sanitaires ». En tout cas, il considère que la PDS « doit reposer sur la consultation et non sur la visite » (17). En effet, comme M. Philippe Blanchard (IGAS) l'a relevé devant la mission, « beaucoup de médecins considèrent que la permanence des soins n'est pas une médecine d'urgence. Par conséquent, sauf cas très exceptionnel, il ne serait pas utile de se déplacer. Dans les Ardennes, les médecins libéraux ont même décidé de ne faire aucune visite de nuit, la régulation orientant les cas d'urgence vers l'hôpital » (18). Ayant indiqué qu'« à l'opposé, SOS Médecins estime que l'urgence ne peut s'apprécier qu'au chevet du malade et prône la visite systématique », il a ainsi expliqué la position de la mission IGAS/IGA : « Sans adhérer à cette vision extrême, nous estimons que dans certains cas, notamment ceux de personnes âgées, qu'elles vivent chez elles ou en maison de retraite, le médecin doit se déplacer ». Ces situations constituent des cas de « visite incompressible » car « le déplacement d'une ambulance du SAMU ou d'un véhicule des pompiers, pour la plupart de ces cas, est inutile et coûteux ». C'est pourquoi ils se sont déclarés « opposés à la suppression des visites de nuit ». Dans le même sens, M. Marc Giroud, président de SAMU de France, a soutenu qu'il existe plusieurs cas dans lesquels une visite médicale à domicile est indispensable. « Premier cas de figure à la fois médical et social : une maman seule à la maison avec trois enfants ne va pas, s'il y en a un qui ne va pas bien, s'en aller à l'hôpital avec toute la famille. Autre de cas de figure : une personne âgée qui a voulu, en accord avec sa famille et son environnement médical, que sa fin de vie se déroule chez elle, ne peut pas être trimbalée à l'hôpital ». De même, « Un certificat de décès, par exemple, ne peut pas attendre la fin d'un grand week-end. Ce n'est peut-être pas une urgence mais on ne peut pas laisser la famille sans assistance » (19). Pour votre rapporteur, il faut garantir que les visites à domicile indispensables puissent être effectuées. Proposition : Pour chaque secteur de garde, préciser dans le cahier des charges départemental de la permanence des soins les critères suivant lesquels une visite à domicile doit être effectuée. ● Les départements ne disposent pas d'une organisation leur permettant de mobiliser des effecteurs supplémentaires pour faire face aux pics d'activité ». À propos de cette défaillance, relevée par le rapport IGAS/IGA, on notera que selon un communiqué de presse de SOS Médecins du 15 janvier 2007 « les associations SOS Médecins ont connu entre Noël et le Nouvel an une augmentation de leurs appels d'en moyenne 30 % par rapport à la même période de l'année dernière ». SOS Médecins souligne qu'« il ne faut donc pas tirer de conclusions alarmistes sur ce qui n'est qu'une situation particulière et constater que la permanence de soins a su répondre à une demande accrue d'interventions », moyennant toutefois des « ajustements » dans les délais d'intervention. Comme le constate le rapport IGAS/IGA, « l'avenant n° 4, par le jeu de la revalorisation du tarif des actes effectués pendant la permanence des soins mais surtout par le triplement du barème des astreintes, est à l'origine d'une dérive importante du coût de la permanence des soins ». Le rapport en déduit que « Seules des diminutions importantes du nombre des secteurs auraient pu en limiter les effets », mais, comme il a été exposé plus haut, la réduction du nombre de secteurs n'a pas été suffisante. M. Philippe Blanchard a indiqué à la mission que « la direction de la sécurité sociale a envisagé l'hypothèse d'un surcoût de 60 millions d'euros, ce qui porterait le coût total de la permanence des soins à 360 millions en année pleine » (20). Toutefois, le coût effectif du dispositif est selon lui difficile à évaluer « du fait de la mise en place du dispositif en cours d'année 2005 et de la propension des médecins à envoyer leurs factures avec retard », mais il semble qu'il dépasse l'objectif précité : « nous sommes d'accord pour plutôt évaluer à 400 millions d'euros le coût total de la permanence des soins pour 2006 » (1). Le rapport IGAS/IGA considère en outre que « certains coûts devraient conduire à revoir des éléments du dispositif ». Il s'agit notamment du coût de revient des actes en nuit profonde (minuit - 8 heures) qui, dans certains secteurs, « heurte le bon sens ». Lors de son déplacement dans la Nièvre, l'attention de la mission a en effet été appelé sur le fait que le coût moyen d'un acte en seconde partie de nuit y atteint 831 à 845 €. Ainsi, pour que le nouveau dispositif de PDS contribue au désengorgement des structures des urgences, conformément aux objectifs du Plan urgences, il doit être consolidé. B. L'EFFICACITÉ DU NOUVEAU DISPOSITIF DE PERMANENCE DES SOINS CONNAÎT DES DIFFICULTÉS LIÉES À LA DÉMOGRAPHIE MÉDICALE, AU PILOTAGE DU DISPOSITIF ET AU MANQUE D'INFORMATION DE LA POPULATION Il semble difficile de renverser à court terme les grandes tendances de la démographie médicale. Néanmoins, le pilotage du dispositif de PDS pourrait être simplifié, ce qui contribuerait à le rendre plus lisible pour la population. 1. Les contraintes résultant de la démographie médicale compliquent la mise en œuvre du nouveau dispositif de permanence des soins dans certaines zones Les évolutions récentes et prévisibles de la démographie médicale font peser sur la mise en œuvre du nouveau dispositif de permanence des soins deux séries de problèmes : - d'une part, dans certaines zones du territoire, la densité médicale serait trop faible pour que les médecins puissent assurer la PDS ; - d'autre part, les jeunes générations de médecins seraient moins enclines que les précédentes à participer à la PDS. a) Dans les zones rurales, la densité médicale rend difficile le recrutement de médecins pour assurer la permanence des soins ● Des disparités régionales très sensibles au détriment des zones rurales. Selon une étude récente du CNOM sur la démographie médicale (21), la densité médicale s'établit en métropole à 339,5 médecins pour 100 000 habitants au 1er janvier 2006, dont environ 166 omnipraticiens et 173 spécialistes. M. André Deseur, représentant du CNOM, a précisé devant la mission que l'effectif de généralistes en activité est « plus restreint que ne le laissent penser les chiffres de démographie brute » (22), compte tenu notamment de ceux qui n'exercent qu'à temps partiel. Aussi, selon lui, « entre la démographie brute et la démographie de médecins actifs dans la médecine générale de premier recours, il y a un écart important » (2). Si l'on ne considère toutefois que les praticiens ayant une activité régulière, ce qui, selon l'étude précitée, « représente une estimation plus pertinente de l'offre réelle de médecins sur le territoire », la densité médicale nationale n'atteint que 314 praticiens pour 100 000 habitants, dont 154 généralistes et 160 spécialistes. Par ailleurs, un récent rapport (23) de M. Yvon Berland sur la démographie médicale souligne que « cette densité varie de manière significative selon les régions ». Ainsi l'étude précitée du CNOM montre que les régions comptant le moins de médecins pour 100 000 habitants sont la Picardie (243), la Haute-Normandie (253) et le Centre (255). Au contraire, la région Provence-Alpes-Côte d'Azur (381) et l'Île de France (388) sont les mieux dotées et, à Paris, ce nombre s'élève à 769. Le rapport de M. Yvon Berland ajoute que « si l'on note, pour les généralistes, une légère tendance au resserrement des écarts départementaux, à un niveau géographique plus fin, les disparités ont plutôt tendance à se creuser, notamment au détriment des cantons ruraux ». Et ce à tel point que, dans ces cantons, « on voit apparaître depuis quelque temps des difficultés particulières pour maintenir une présence médicale et une offre de proximité ». Le rapport 2004 de l'Observatoire national de la démographie des professions de santé (ONDPS) identifie ainsi 86 cantons en difficulté (24), qui totalisent 1,6% de la population, soit environ un million d'habitants. Par ailleurs, un groupe de travail réunissant des Unions régionales des caisses d'assurance maladie (URCAM), la CNAMTS, la Mutualité sociale agricole (MSA) et la Caisse nationale de l'assurance maladie des professions indépendantes (CANAM) a ciblé des « zones fragiles », sous-dotées en offre de soins, et des « zones en difficulté », très sous-dotées (cf. la carte ci-après). Selon cette étude, 400 000 personnes, soit 0,6 % de la population métropolitaine, vivent dans des zones très sous-dotées, et 2 millions, soit 4,1 %, dans des zones sous-dotées. RÉPARTITION DES OMNIPRATICIENS LIBÉRAUX PAR BASSIN DE VIE EN 2005
Source : rapport 2005 de l'ONDPS. En outre, le rapport 2005 de l'ONDPS constate que « les données sur les zones déficitaires récemment définies par les missions régionales de santé (MRS) aboutissent à un chiffre voisin du haut de la fourchette de l'étude de la CNAMTS, en atteignant 4% de la population pour 360 zones regroupant près de 4 500 communes » (cf. la carte ci-après). COMMUNES DÉFICITAIRES EN MÉDECINS GÉNÉRALISTES
Source : rapport 2005 de l'ONDPS. La population concernée par une réelle difficulté d'accès aux soins de premier recours représente donc de 0,6 à 4,1% de la population nationale, selon la définition retenue. ● L'activité ne compense pas toujours la faiblesse de la densité médicale M. Yvon Berland montre que les médecins des zones déficitaires compensent, par leur activité, la faiblesse de la densité médicale. S'agissant des zones très sous-dotées, il souligne à l'inverse que « malgré leur surcharge, les médecins en exercice ne parviennent pas à compenser leur faible nombre pour satisfaire les besoins ». C'est pourquoi les médecins installés dans ces zones semblent soucieux que leur rythme d'astreinte reste compatible avec l'exercice libéral particulièrement difficile en milieu rural. En effet, comme l'a souligné M. Xavier Prétot (IGA), « dans certaines zones où la démographie médicale est faible, le travail de nuit peut constituer une contrainte très lourde après une journée de travail déjà surchargée » (25). De même, M. Yves Rigal, représentant de la Fédération des médecins de France (FMF), a affirmé que « les médecins libéraux ont défendu et obtenu que leur participation à l'activité de permanence des soins repose sur le volontariat, d'abord pour des raisons de démographie médicale - il y a de moins en moins de main-d'œuvre dans les cabinets, et de plus en plus de travail » (26). C'est pourquoi le rapport IGAS/IGA sur le nouveau dispositif de PDS considère que « le problème de la répartition des effectifs de médecins peut fragiliser le système à moyen terme ». b) Les jeunes médecins semblent moins enclins que leurs aînés à accepter les contraintes d'une participation à la permanence des soins ● Un nouveau rapport au temps et au rythme de travail On constate en effet une tendance des jeunes générations de médecins à réduire - ou du moins à aménager - leur temps de travail et leurs contraintes professionnelles. Une récente étude du conseil de l'Ordre (27) met en évidence une « prise de distance par rapport à « l'éthos professionnel » classique de la profession médicale », lequel impliquait un temps de travail « submergeant et débordant tous les autres temps sociaux, (...) un dévouement inconditionnel aux patients, une disponibilité permanente par les astreintes et les gardes ». Cette étude relève également que « tandis que la disponibilité auprès des patients était un critère de qualité du travail médical, elle peut apparaître comme un obstacle à cette même qualité (en raison de la fatigue accumulée, d'un besoin d'équilibre essentiel à la bonne réalisation de son travail...) ». Les jeunes médecins seraient ainsi nombreux à considérer qu'« un rythme de travail trop intense pourrait conduire à une moindre attention et à des accidents, voire à des fautes professionnelles pouvant aller jusqu'au procès ». De plus, comme M. Philippe Blanchard (IGAS) l'a indiqué à la mission (1, « les plus jeunes aspirent à la qualité de vie que leur permet leur rémunération. Il y a quelques années, les médecins prenaient les astreintes pour arrondir leurs fins de mois et se faire leur clientèle. Ce n'est plus vrai aujourd'hui ». M. Xavier Prétot (IGA) a quant à lui précisé que « même dans des zones où cette démographie est dense, de nombreux médecins considèrent qu'il n'est pas forcément juste, après avoir étudié plus de dix ans, de devoir travailler la nuit et le week-end dans une société où prévalent les 35 heures, avec forte rémunération des cadres ». ● Les jeunes médecins seraient moins portés que les anciens vers l'exercice libéral. L'étude du conseil de l'Ordre montre en effet que les jeunes médecins ont tendance à choisir leur mode d'exercice en fonction du temps de travail qui s'y attache. Elle constate notamment l'attrait de la médecine salariée et du « « travail à la carte », à travers les remplacements », qui permettent d'« échapper aux contraintes professionnelles (les gardes, mais aussi les charges liées à l'installation en cabinet) ». En outre, l'exercice individuel attirerait de moins en moins les médecins (voir sur ce point les développements relatifs aux MMG). Un récent rapport du conseil de l'Ordre sur la féminisation du corps médical (28) souligne quant à lui une « désaffection pour le mode d'exercice libéral » chez les étudiants de deuxième année de médecine (cf. les diagrammes ci-dessous). MODE D'EXERCICE SOUHAITÉ PAR LES ÉTUDIANTS DE DEUXIÈME ANNÉE
Source : Kahn-Bensaude Irène, « la féminisation : une chance à saisir », décembre 2005 ● L'effet discuté de la féminisation du corps médical Enfin, certains interlocuteurs de la mission, comme M. Marc Giroud (29), président de SAMU de France, estiment qu'il y a un lien entre la féminisation du corps médical et sa désaffection pour le travail de nuit et de week-end, car « une femme médecin travaille quantitativement moins longtemps qu'un homme médecin ». Sans nier ce fait, l'étude précitée sur les pratiques professionnelles des jeunes médecins indique que « Les études récentes sur le temps de travail des médecins montrent une tendance à l'augmentation de la durée du travail dans les quinze dernières années », sans que « l'écart de 6 heures entre la durée du travail des femmes et celles des hommes » ne se creuse. Cette étude en conclut que « la féminisation de la profession médicale n'a donc pas conduit, par un effet systématique, à une réduction du temps de travail global des médecins ». Tout au plus peut-on estimer, comme Mme Irène Kahn-Bensaude dans son rapport précité, que « la féminisation de la médecine a favorisé une prise de conscience de la part des confrères masculins qui ne travailleront plus dans les mêmes conditions que les générations antérieures ». PROPORTION DE FEMMES
Source : Kahn-Bensaude Irène, « la féminisation : une chance à saisir », décembre 2005 2. La complexité du pilotage du dispositif de permanence des soins complique sa mise en œuvre et son utilisation par la population a) La multiplicité des intervenants institutionnels complique le pilotage du nouveau dispositif de permanence des soins ● Le pilotage du dispositif de PDS fait intervenir plusieurs acteurs : - À l'échelon national, l'État organise cette « mission de service public » (30). L'assurance maladie en assure le financement ; notamment, le comité national de gestion du fonds d'aide à la qualité des soins de ville (FAQSV) est placé au sein de la CNAMTS (31) - À l'échelon régional, la mission régionale de santé (MRS), constituée entre l'agence régionale de l'hospitalisation (ARH) et l'URCAM, élabore des propositions relatives à l'organisation de la PDS et les transmets au conseil régional de l'ordre des médecins (CROM), aux représentants régionaux syndicats représentatifs des médecins libéraux et des urgentistes hospitaliers, et à l'Union des médecins exerçant à titre libéral (URML) (32). En outre, des comités régionaux de gestion placés au sein des URCAM gèrent la part régionale du FAQSV (33). - À l'échelon départemental, le préfet arrête le cahier des charges de la PDS (34) après avis du CODAMUPS (35) et peut procéder à des réquisitions individuelles de médecins (36). Le CDOM établit les tableaux de garde et tente de les compléter, si nécessaire, avant de les transmettre au préfet ; il peut aussi exempter certains médecins de permanence, selon leur âge, leur état de santé ou leurs conditions d'exercice. En outre, les médecins libéraux participant à la PDS constituent souvent des associations départementales. ● La multiplicité des acteurs de l'organisation de la permanence des soins est source de confusion dans la répartition des rôles Selon le rapport IGAS/IGA, cette multiplicité compliquerait inutilement la prise de décision et donnerait lieu, localement, à des pratiques divergentes. Les rédacteurs de ce rapport ont notamment déclaré avoir été « surpris par les interférences entre différents partenaires », indiquant qu'« il arrive même parfois que l'URCAM, en liaison avec l'URML, prenne des options contraires à celles retenues par le préfet » (37). De même, M. Marc Giroud, président de SAMU de France, a déclaré que l'assurance maladie « ne se limite pas à son rôle financier, mais négocie avec les médecins généralistes et, ce faisant, crée de fait une politique, contractualisée, qui n'est pas toujours celle du ministère de la santé » (38). Le rapport IGAS/IGA constate également que certains conseils de l'Ordre « paraissent moins impliqués [que d'autres] dans la mobilisation de leurs confrères et renvoient à l'État la responsabilité de convaincre les généralistes de participer à la permanence des soins ». Il ajoute que « d'une manière générale, la profession ne se reconnaît plus de porte-parole unique, ce qui fragilise la position d'arbitre et l'autorité morale des CDOM ». En outre, alors qu'« en cas de défaillance grave, le conseil de l'Ordre peut proposer au préfet des mesures alternatives », M. Philippe Blanchard a regretté que « dans les faits, il ne le fera pas, pour des raisons confraternelles ». Quant aux préfets, l'IGAS et l'IGA rapportent qu'ils « ne manquent pas de souligner le caractère limité de leurs moyens d'action pour prévenir les difficultés ». M. Philippe Blanchard a en effet expliqué que « la réquisition est une fausse bombe atomique, impossible à mettre en œuvre, en ce qu'elle crée des tensions très difficiles à gérer ». En témoignent les scènes où des médecins « ont pu déchirer ostensiblement des réquisitions devant les caméras ». De surcroît, selon lui, « le juge administratif ne soutient pas toujours la décision de réquisition du préfet, car sa validité dépend de conditions juridiques rarement réunies ». En conséquence, selon lui, « les préfets qui ont eu recours à la réquisition ont rencontré beaucoup de déboires, aussi préfèrent-ils en général le dialogue à la contrainte ». (39) Par ailleurs, les initiatives de certaines collectivités et les expérimentations entreprises dans certaines régions peuvent contribuer à compliquer le pilotage du dispositif. C'est en tout cas l'avis de M. Philippe Blanchard, selon lequel « Là où la région a voulu dépasser son rôle strictement financier pour se lancer dans des opérations, ne fût-ce qu'à titre d'expériences, les pistes ont été considérablement brouillées ». De même, le rapport de M. Jean-Yves Grall, conseiller général des établissements de santé, sur les maisons médicales de garde constate que « certaines collectivités font des MMG un élément de leur politique sociale, néanmoins, il paraît dangereux pour la lisibilité et la fiabilité du système que ces initiatives ne soient pas initiées par un nombre suffisant de médecins susceptibles de pérenniser le fonctionnement ». Il signale notamment que du fait d'« oppositions entre maires de différentes communes », certaines MMG ont une double implantation, ce qui au mieux nuit à la clarté du dispositif, au pire conduit les professionnels à renoncer. ● Le pilotage du dispositif de PDS doit être clarifié à tous les échelons : - À l'échelon national, comme le propose le rapport IGAS/IGA, « il convient de veiller scrupuleusement à ce que les textes conventionnels ou les circulaires internes de l'assurance maladie, qui complètent ou commentent les instructions du ministre, ne viennent pas les transformer, voire les contredire, comme le sentiment a pu en être parfois donné pour la mise en œuvre du décret du 7 avril 2005 ». De plus, pour renforcer le pilotage effectif du dispositif de PDS par l'Etat, il semble opportun de mettre en place rapidement le comité national de l'aide médicale urgente, de la permanence des soins et des transports sanitaires (CONAMUPS) dont la création a été annoncée le 4 mai 2006 par le ministre de la santé et des solidarités (40). Proposition : Clarifier les compétences respectives de l'État et de l'assurance maladie pour améliorer le pilotage de la permanence des soins, et prévoir la consultation obligatoire du comité national de l'aide médicale urgente, de la permanence des soins et des transports sanitaires (CONAMUPS) sur tous les actes généraux relatifs à la prise en charge des urgences médicales. - À l'échelon régional, la MRS semble indiquée pour définir les grandes orientations de la PDS, regrouper ses moyens de financement et évaluer le dispositif. Le rapport IGAS/IGA précité va dans ce sens et ajoute même que « l'échelon régional ne doit pas avoir de responsabilités opérationnelles », ce qui semble aller dans le sens d'une clarification des responsabilités des différents acteurs de la PDS. - À l'échelon départemental, le préfet doit pouvoir disposer d'une gamme de pouvoirs plus étendue dans l'organisation de la PDS. Le rapport IGAS/IGA plaide ainsi pour la délégation au préfet d'une « enveloppe financière départementale » sur la base de laquelle il puisse négocier avec l'ensemble des acteurs locaux un accord cadre local soumis à l'avis du CODAMUPS. Comme ce rapport l'indique, un tel système « suppose que l'organisation locale de la permanence des soins puisse bénéficier de marges d'adaptation au contexte local ». Le rapport envisage ainsi des possibilités d'adaptation du nombre de secteurs, de mobilisation d'effecteurs salariés, d'intéressement des médecins à la permanence des soins par un barème progressif de l'astreinte... Il semblerait en effet utile de préciser les conditions dans lesquelles une réquisition est indispensable, et d'élargir la palette des instruments incitatifs dont dispose le préfet. Proposition : Préciser les conditions dans lesquelles la réquisition de médecins est indispensable. Proposition : Conforter le préfet dans son rôle de coordonnateur opérationnel des différents intervenants sur le terrain en lui offrant des marges de manoeuvre règlementaires et financières, voire des possibilités de dérogation aux règles nationales pour permettre les adaptations nécessaires aux réalités locales. Lors de son déplacement en Mayenne, la mission a d'ailleurs pu mesurer l'intérêt d'une certains souplesse dans l'application des textes, au moins sur deux points : - D'après les explications fournies à la mission, les obligations de permanence et les indemnités d'astreintes prévues pour chaque secteur de garde sont mutualisés à l'échelle de « territoires de garde » constitués chacun de deux secteurs. Ainsi, un seul médecin assure l'astreinte pour les deux secteurs de chaque territoire et cumule les deux indemnités, le second médecin inscrit au tableau de garde n'intervenant qu'en cas de défaillance du premier. Cette organisation garantit aux médecins un rythme d'astreinte modéré. Toutefois, selon les précisions juridiques fournies au rapporteur, la conformité d'un tel dispositif aux textes relatifs à la PDS mériterait un examen approfondi, bien qu'il semble satisfaire tous les acteurs de la PDS. - Il aurait été envisagé par ailleurs de jumeler l'astreinte effectuée au titre de la PDS avec une astreinte hospitalière de continuité des soins, consistant à ce que le médecin de permanence effectue une visite dans les services de l'hôpital local moyennant une rémunération complémentaire. Mais le projet n'a pas abouti, faute de base réglementaire pour une telle rémunération. Ces deux exemples montrent qu'il peut être utile de donner au préfet des marges de manœuvres réglementaires pour soutenir les initiatives locales qui le mériteraient. b) L'articulation du pilotage de la permanence des soins de ville avec celui de l'aide médicale urgente doit être améliorée La circulaire du 16 avril 2003 relative à la prise en charge des urgences postule qu'« il existe un continuum et une complémentarité entre la permanence des soins de la médecine ambulatoire et les services des urgences ». Elle en déduit que cette complémentarité entre PDS et aide médicale urgente (AMU) « nécessite (...) de bien relier ces deux modes de prise en charge ». ● Or l'organisation de la PDS et celle de l'AMU ne relèvent ni des mêmes autorités, ni des mêmes zonages administratifs Certes, les CODAMUPS associent les responsables de l'aide médicale urgente et ceux de la permanence des soins. Mais comme l'a rappelé à la mission le directeur de l'ARH de Bourgogne, c'est l'ARH qui est compétente pour organiser les structures d'aide médicale urgente (services d'urgences, SAMU ou SMUR). Cette organisation est fixée dans le schéma régional d'organisation sanitaire (SROS) (41), subdivisé lui-même en « territoires de santé ». Ainsi, l'AMU est organisée par l'ARH au niveau de la région et du territoire de santé, alors que la PDS est organisée par le préfet dans le cadre départemental. Comme le relève un document remis à la mission par les représentants de la Fédération hospitalière de France (FHF), la création des territoires de santé « se superpose à d'autres « paramétrages territoriaux » préexistants qui peuvent être plus significatifs pour les patients et les filières de prise en charge. Il en va ainsi du secteur social et médico-social, contigu au secteur sanitaire sur de nombreux versants, qui demeure calé sur le département. C'est également le cas de la sectorisation psychiatrique, comme de la permanence des soins et de la régulation médicale urgente ». Certaines complications naissent de la superposition de ces zonages administratifs. Ainsi, la mission a pu étudier le cas de Clamecy, ville qui appartient au département de la Nièvre mais relève du territoire de santé « sud-Yonne », organisé autour d'Auxerre (Yonne). D'après les informations fournies sur le terrain, cette situation complique l'organisation de la prise en charge des urgences médicales. En effet, les médecins libéraux rencontrés par la mission semblent accepter le principe d'un regroupement des secteurs de garde autour d'une MMG à condition que celle-ci soit installée au centre hospitalier de Clamecy et qu'un SMUR y soit créé. Or leurs interlocuteurs nivernais, compétents pour la sectorisation de la PDS à Clamecy, n'ont pas d'autorité en matière d'organisation hospitalière dans la même ville. Les médecins libéraux concernés ont ainsi exprimé le sentiment que la multiplicité des intervenants tend à diluer les responsabilités de chacun. Enfin, les représentants de la Fédération nationale des sapeurs-pompiers de France (FNSPF) ont fait observer que le document planifiant les objectifs opérationnels des sapeurs-pompiers, le SDACR (42), est établi par le préfet dans le cadre départemental (43) et regrette qu'il ne soit pas mieux articulé avec le SROS. Ils regrettent également de n'avoir pas été consultés à l'occasion de réorganisations récentes des structures des urgences et de la PDS. ● Les SROS devraient comporter un volet PDS Aussi, pour renforcer l'articulation entre le dispositif de permanence des soins de ville et l'organisation hospitalière de l'AMU, il semblerait utile que la PDS constitue un volet des SROS. Un premier pas en ce sens a été accompli avec l'arrêté du 27 avril 2004 (44) qui prévoit que « font obligatoirement l'objet du SROS (...) la prise en charge des urgences et l'articulation avec la permanence des soins ». De même, l'annexe à la circulaire du 16 avril 2003 précitée présentant les « Principes d'organisation des urgences et de la permanence des soins » indique que « des projets médicaux de territoire seront élaborés en déclinaison du SROS et permettront notamment de mettre en œuvre des coopérations pour la PDS ». Pour aller plus loin, la PDS en elle-même pourrait constituer un volet à part entière des SROS de quatrième génération. Proposition : Faire de la permanence des soins un volet du schéma régional d'organisation sanitaire (SROS). De plus, on pourrait envisager d'intégrer dans la procédure d'élaboration des prochains SDACR un examen de la compatibilité de ses orientations avec celles des SROS. Proposition : Rappeler au préfet de veiller, lorsqu'il arrête le Schéma départemental d'analyses et de couverture des risques (SDACR), qui fixe les objectifs opérationnels des SDIS, à la compatibilité de ses orientations avec celles du schéma départemental de permanence des soins et du schéma régional d'organisation sanitaire (SROS). En attendant ces mesures, votre rapporteur souligne que la montée en puissance des MRS, constituées de façon paritaire de représentants de l'ARH et de l'URCAM, va dans le sens d'une meilleure coordination de la médecine de ville et de l'hôpital. Il souligne aussi que l'échelon régional semble constituer le niveau pertinent de traitement des difficultés résultant du chevauchement de différents zonages administratifs, comme c'est le cas à Clamecy. c) Le dispositif de permanence des soins doit être mieux coordonné avec les dispositifs analogues applicables à d'autres professionnels de santé Le rapport IGAS/IGA constate que « la permanence des soins n'est qu'exceptionnellement articulée avec les autres dispositifs qui la complètent : garde ambulancière, pharmacies et réseau des spécialistes », et que « cette carence est source de difficultés pratiques pour les usagers ainsi que de surcoûts multiples pour l'assurance maladie ». Lors de son audition par la mission, Mme Annie Podeur (DHOS) a estimé qu'il fallait « améliorer l'articulation entre la permanence des soins des généralistes et les gardes des pharmaciens ». Selon elle, il existe : « des organisations un peu aberrantes : il arrivait qu'une maison médicale de garde soit située à l'est d'un territoire alors que la pharmacie de garde était située à l'ouest, ce qui était très peu satisfaisant en termes d'accessibilité et donc de service rendu aux usagers » (45). À cet égard, il convient de noter qu'un décret du 22 décembre 2006 (46) a modifié les dispositions du code de la santé publique relatives à la composition des CODAMUPS pour y introduire des représentants des pharmaciens. Une telle mesure paraît aller dans le sens d'une meilleure coordination des gardes des médecins et des pharmaciens. On pourrait néanmoins envisager d'aller plus loin, en chargeant le préfet de vérifier - avant d'arrêter le cadre du cahier des charges départemental de la permanence des soins - que pour chaque secteur de garde, la PDS est coordonnée avec celles des autres professionnels de santé concernés par la prise en charge des urgences médicales, notamment des pharmaciens, des infirmiers et des kinésithérapeutes (particulièrement lors des épidémies de bronchiolite). Proposition : Charger le préfet de vérifier, dans le cadre du cahier des charges départemental de la permanence des soins, que pour chaque territoire de garde, la permanence des soins des médecins est coordonnée avec les dispositifs applicables aux autres professions de santé intéressées par la prise en charge des urgences médicales. ● Des sources de financement diverses, manquant de pérennité Le rapport IGAS/IGA souligne la « diversité des sources de financement » de la PDS. Il rappelle que, selon qu'ils proviennent de l'Etat, de l'assurance maladie ou des collectivités locales, ces financements « n'obéissent pas aux mêmes règles de gestion ». Selon ce rapport, une telle hétérogénéité « alourdit les procédures et fragilise les dispositifs locaux ». De plus, le rapport souligne que même pour ce qui relève uniquement de l'assurance maladie, les modes de financement sont complexes, comprenant à la fois des majorations spécifiques du tarif des actes, des rémunérations forfaitaires et des subventions pour les frais d'investissement et de fonctionnement des différentes structures (plateaux de régulation, MMG...). Dans le même sens, un récent rapport de l'IGAS sur le FAQSV et la dotation des réseaux (DDR) (47) considère que la gestion de ces fonds « génère au total un foisonnement de procédures largement bureaucratiques, résultant pour partie des contraintes réglementaires, au détriment d'un accompagnement sur le fond des projets et d'un suivi efficace » Enfin, une large majorité des personnes rencontrées par la mission regrette le manque de pérennité de ces financements, notamment lorsqu'ils sont destinés à une MMG ou à une structure de régulation distincte des centres 15 (cf. infra, les développements relatifs aux MMG). ● Un effort de clarification et de pérennisation des financements qui reste à poursuivre Le rapporteur se félicite de ce que l'article 94 de la loi de financement de la sécurité sociale (LFSS) pour 2007 ait réécrit l'article L. 221-1-1 du code de la sécurité sociale pour fusionner le FAQSV et la DDR en un fonds d'intervention pour la qualité et la coordination des soins (FIQCSV). On rappellera que cette fusion était préconisée par le rapport de l'IGAS sur le FAQSV et la DDR précité, qui estimait que « financer sur une base contractuelle au moyen d'une enveloppe fermée, c'est être en mesure de réguler une dépense que l'on aurait du mal à maîtriser en régime de droit commun ». Le rapport IGAS/IGA sur la PDS jugeait également « nécessaire de regrouper entre les mains des responsables du dispositif de permanence des soins les moyens indispensables à son fonctionnement » et proposait notamment de « rassembler dans une enveloppe ou un fonds spécifique (...) les seuls financements complémentaires à ceux déjà mobilisés dans le cadre de la gestion du risque ». Pour aller plus loin, on pourrait envisager de pérenniser les financements accordés par le FIQCSV, par exemple en les contractualisant sur cinq ans à l'image de ce qui est proposé dans le rapport précité de M. Jean-Yves Grall pour le financement des MMG (voir infra). On pourrait également créer un sous-objectif particulier de l'ONDAM couvrant la plupart des coûts liés à la PDS, comme l'envisage le rapport IGAS/IGA sur la PDS, selon lequel une telle disposition « permettrait au Parlement d'apprécier le coût complet de la PDS et d'instaurer de la transparence sur son fonctionnement ». Proposition : Identifier les fonds consacrés à la permanence des soins au sein d'une enveloppe spécifique et par un sous-objectif de l'objectif national de dépenses de l'assurance maladie (ONDAM). 3. La population est mal informée sur le fonctionnement du nouveau dispositif de permanence des soins a) Bien que l'information des patients conditionne le bon fonctionnement du dispositif de permanence des soins, celui-ci reste largement méconnu du public Lors de leur audition par la mission (48), les représentants des usagers du système de santé ont souligné les difficultés éprouvées par la population pour comprendre l'organisation du dispositif de PDS. Ainsi, M. Nicolas Brun, représentant du Collectif interassociatif sur la santé (CISS), a indiqué que « la multitude de sigles, d'organisations, d'intervenants, de partenaires, tant à l'hôpital qu'au niveau de la médecine de ville, ou encore de l'organisation des services d'urgences dans les établissements publics et privés, sans parler de la place des pompiers dans ce système, font que les gens ont du mal à repérer le parcours le plus approprié à leur cas ». Il a ajouté que « la nature des intervenants, les dénominations, les horaires et les modalités d'intervention peuvent changer d'une ville à l'autre, d'un département à l'autre ». Selon lui, cela rend le dispositif de PDS encore moins lisible pour les personnes qui se déplacent. Si la population n'est pas informée de l'existence d'une offre de soins non programmée hors de l'hôpital, un désengorgement des urgences hospitalières semble difficile. Le rapport IGAS/IGA précité relève également que « la nécessité d'un parcours régulé du patient, l'obligation qui peut lui être faite de se déplacer sauf impossibilité avérée, sont méconnues ». Il précise qu'une telle méconnaissance « peut être source de tension avec les régulateurs, l'usager de la permanence des soins découvrant ces contraintes au cours de son appel ». b) Un effort d'information du public et de simplification des voies d'accès à la permanence des soins paraît indispensable À l'instar du rapport IGAS/IGA qui juge « urgente » une campagne de sensibilisation du grand public au bon usage de la permanence des soins, plusieurs interlocuteurs de la mission ont plaidé pour une telle campagne, se référant notamment à l'efficacité de celle qui a été organisée pour les médicaments antibiotiques. Le rapport précité appelle par ailleurs à plus de « cohérence » dans l'utilisation des supports de communication. Il juge notamment « incompréhensible » pour l'usager « de trouver dans la presse locale le numéro d'une association de « garde » alors qu'il a été invité par voie d'affichage ou lors d'une information télévisée à composer le numéro du centre 15 ou un numéro départemental ». Il est à noter que la diversité des organisations présentes sur le territoire (régulations libérales à numéro propre, participation des libéraux au centre 15...) ne facilite pas l'organisation d'une telle campagne. En tout état de cause, une meilleure information de la population est indispensable à l'optimisation des systèmes de PDS. Comme M. Patrick Bouet, représentant du CNOM, l'a déclaré à la mission « il n'y aura pas d'optimisation de l'utilisation de ces systèmes si l'État, responsable et garant de l'accès aux soins - c'est en effet lui qui l'est et non pas l'assurance maladie -, ne dégage pas des moyens importants pour informer la population de manière à l'aider à utiliser ces systèmes » (49). Proposition : Consentir un important effort d'information de la population sur le bon usage de la permanence des soins et de l'aide médicale urgente. On peut déjà se féliciter de ce que le Gouvernement ait prévu le lancement en 2007 d'une campagne d'information relative au bon usage du 15, comme M. Xavier Bertrand l'a indiqué lors de son audition par la mission. * Ainsi, les difficultés constatées dans la mise en œuvre du nouveau dispositif de PDS s'expliquent notamment par la complexité de son pilotage et par les contraintes liées à la démographie médicale. En conséquence, le pilotage de ce dispositif mériterait d'être simplifié. Quant aux contraintes démographiques, elles ne semblent pouvoir être palliées que si l'organisation de la PDS exploite au mieux la complémentarité entre tous les acteurs de l'offre de soins. C. LE DISPOSITIF DE PERMANENCE DES SOINS DOIT OPTIMISER LA COMPLÉMENTARITÉ ENTRE LES DIFFÉRENTES OFFRES DE SOINS PRÉSENTES SUR LE TERRAIN Tant pour pallier les effets d'un déficit de l'offre de soins dans certaines zones que pour améliorer l'efficience de cette offre là où elle est abondante, il apparaît que le dispositif de PDS ne peut pas reposer sur les seuls médecins généralistes. Pour consolider ce dispositif, il semble donc indispensable d'articuler au mieux les différentes offres de soins - la médecine de ville et l'hôpital, mais aussi la médecine salariée, les médecins-pompiers etc. Selon, M. Patrick Bouet, représentant de l'Ordre des médecins (50) « travailler aux complémentarités d'objectifs et d'organisation des différents dispositifs », notamment de la médecine de ville et de l'hôpital, constitue une des priorités du conseil de l'Ordre. Il constate en effet qu'« aujourd'hui, les systèmes sont encore concurrentiels, non pas sur le plan de la course aux revenus, mais sur celui des objectifs ». Selon lui, « il n'y a pas d'échange entre les systèmes d'établissements et les systèmes de praticiens réunis dans une organisation, isolée ou collective ». Postulant ainsi qu'en matière de prise en charge des urgences médicales, « nous échouerons tant que nous n'aurons pas su construire un système qui permette à ces acteurs d'être complémentaires », il souligne que « cette complémentarité ne se décrète pas », mais qu'elle « s'organise ». Or « l'organiser, c'est-à-dire permettre à ces professionnels d'être dans les mêmes lieux et d'avoir les mêmes objectifs », relève selon lui des missions de « l'État, garant de l'accès aux soins ». À cet égard, votre rapporteur a déjà souligné l'intérêt d'une introduction de la PDS dans le SROS et d'un renforcement du rôle d'orientation de la MRS dans la PDS. M. François Michel, représentant du syndicat MG France, partage cet objectif : « nous approuvons le principe d'organisations déclinées localement et le développement de mutualisations de plus en plus nombreuses entre la médecine libérale et nos collègues du secteur hospitalier ». Il a d'ailleurs souligné que si ces derniers « suppléent par moments [les libéraux] dans le domaine de la permanence des soins », de la même façon, « les médecins libéraux, particulièrement en zone rurale, participent à l'aide médicale urgente » (51). C'est donc à tous les niveaux de la prise en charge des urgences médicales que le dispositif de permanence des soins doit exploiter au mieux la complémentarité des différents acteurs. De plus, pour pallier les contraintes résultant de la démographie médicale, le maillage sanitaire du territoire mérite une attention particulière et les modes d'exercice médical pourraient être adaptés. 1. Le dispositif de permanence des soins doit exploiter au mieux les complémentarités entre la médecine de ville et l'hôpital Certains interlocuteurs de la mission, comme M. Laurent Brechat, représentant d'EG, ont estimé que « le problème de sa prise en charge des urgences médicales en France est un problème de cloisonnement ». Un véritable effort de mutualisation des moyens et des objectifs est donc nécessaire. Il doit concerner à la fois la régulation médicale, la médecine ambulatoire, l'aide médicale d'urgence (AMU) et les services départementaux d'incendie et de secours (SDIS). a) Mettre en cohérence les systèmes de régulation des médecins libéraux, des SAMU et des Services départementaux d'incendie et de secours ● Plusieurs systèmes de régulation téléphonique coexistent dans chaque département Chaque département est doté d'un centre de réception et de régulation des appels (CRRA, ou « centre 15 ») du SAMU, d'un centre de traitement des appels (CTA) du SDIS, et souvent d'une ou plusieurs régulations libérales. L'article R. 6315-3 du code de la santé publique prévoit en effet la possibilité pour les associations de permanence des soins de mettre en place des centres d'appel distincts du SAMU s'ils sont interconnectés avec ce dernier. Lors de son audition par la mission, M. Xavier Bertrand, ministre de la santé et des solidarités, a d'ailleurs souligné avec satisfaction que seuls 9 départements ne disposent pas d'un dispositif de régulation libérale. Comme l'a souligné M. François Michel, représentant du syndicat MG France, la régulation est « comme la pierre angulaire et le centre nerveux de tout le dispositif » (1). Selon lui, « environ 3 000 médecins généralistes sont engagés dans la régulation - chiffre comparable à celui des médecins pompiers ». Il a souligné en outre que « tous les observateurs reconnaissent la réussite de ce changement structurel, au demeurant peu visible, mais qui a pour conséquence une augmentation massive du nombre d'appels portant sur des demandes d'avis médical, mais également de simples renseignements sanitaires - sur le nom de la pharmacie de garde, par exemple : 300 appels chaque dimanche matin au SAMU de Rouen, 22 000 appels par an à Marseille... ». Le rapport IGAS/IGA souligne également que « la mise en place de la régulation est appréciée par les médecins exerçant en zone rurale ». Le rapport constate en effet que « pour ces praticiens, la nouvelle organisation de la permanence des soins est vécue comme un allègement réel des contraintes ». Ce rapport reprend d'ailleurs l'argument, entendu à plusieurs reprises par la mission, selon lequel la réduction de la pénibilité liée à une régulation efficace aurait aussi un impact sur la démographie médicale et permettrait de trouver des remplaçants plus facilement. On observe que les formes de cette régulation libérale et leur articulation avec le SAMU varient selon les départements : - Dans certains cas, des médecins libéraux régulent les appels relevant de la PDS dans les locaux du centre 15 - c'est notamment le cas dans la Nièvre. On parle alors de régulation « mixte » ou « commune ». Ces appels aboutissent au standard du SAMU, où des permanenciers auxiliaires de régulation médicale (PARM) les orientent vers un médecin hospitalier ou libéral. - Parfois, la régulation libérale dispose d'un plateau téléphonique et d'un numéro d'appel propres (52). Une telle régulation est dite « autonome ». C'est notamment le cas du CRRAL - dit aussi « 15 bis » - du Pas-de-Calais. Il peut également s'agir du standard de SOS Médecins, dès lors qu'il est mis à la disposition du régulateur libéral désigné dans le cadre du dispositif de PDS. - Le rapport de l'IGAS et de l'IGA mentionne enfin des cas dans lesquels la régulation libérale est éclatée entre plusieurs opérateurs (le plus souvent : le centre 15 et une association de permanence des soins). ● Cette coexistence peut générer des difficultés Selon les rédacteurs du rapport IGAS/IGA, la diversité des modes d'organisation a pour corollaire des « pratiques hétérogènes d'une équipe de régulation à l'autre ». Ce rapport souligne en effet qu'à la différence des SAMU, pour lesquels SAMU de France a établi un « guide de régulation », les régulations libérales ne disposent pas de protocoles professionnels. Selon les renseignements fournis à la mission, la Haute autorité de santé (HAS) a été chargée par la DHOS d'élaborer des recommandations de bonnes pratiques professionnelles en 2007 à l'intention, notamment, des régulateurs libéraux. Par ailleurs, le rapport IGAS/IGA relève que « l'engorgement de certains centres de régulation est un sujet de préoccupation ». Il apparaît en effet que certaines régulations libérales sont « victimes de leur succès », comme c'est semble-t-il le cas de celle que la mission a visité à Lille. Ainsi, la mise en place d'une régulation libérale a pu se traduire, paradoxalement, par un surcroît d'activité pour le SAMU... Surtout, les délais de décrochage peuvent atteindre 10, voire 20 minutes, selon le rapport IGAS/IGA. Il faut donc renforcer les centres 15. Votre rapporteur relève à cet égard qu'en application de la mesure n° 4 du Plan urgence, tendant à « valoriser le métier de PARM », celui-ci a été ouvert aux personnels de catégorie B (souvent des infirmières). Surtout, les effectifs des SAMU ont été renforcés, selon Mme Annie Podeur (53), de 297 postes de PARM et 59 postes de praticiens hospitaliers. La directrice de l'hospitalisation et de l'organisation des soins a ainsi estimé qu'« antérieurement réservés exclusivement à l'aide médicale urgente, les SAMU sont devenus des plateformes importantes ». Le rapport IGAS/IGA énumère enfin certains problèmes touchant particulièrement les départements dans lesquels les régulations hospitalières et libérales fonctionnement séparément. Il relève ainsi : - des divergences entre le SAMU et la régulation libérale autonome ; - la non-transmission au SAMU des coordonnées des généralistes d'astreinte - le même problème a été signalé à la mission lors de sa visite à Arras ; - une régulation « à la carte » conduisant, selon le vœu du médecin de permanence, soit à ne jamais être mobilisé, soit au contraire à se faire adresser tous les patients qui appellent ; - des prescriptions téléphoniques sans transmission d'informations suffisantes par le régulateur au pharmacien de garde ; - la réticence, voire le refus, à assurer des visites après minuit ; - la pratique, « justement stigmatisée par l'ordre national des médecins », de certains centres de régulation qui se contentent de donner au patient le numéro de téléphone du médecin supposé être d'astreinte ; - les modes de choix qui peuvent être arbitraires dans la désignation des régulateurs libéraux. ● Pour pallier ces difficultés, la mise en réseau des moyens consacrés à la régulation par les SAMU, les SDIS et les libéraux doit être encouragée. - L'interconnexion des centres d'appels est d'ores et déjà obligatoire. En application des dispositions de l'article L. 6112-5 du code de la santé publique, tous les numéros d'urgence sont interconnectés avec le SAMU selon une technologie filaire dont les modalités ont été précisées par une circulaire de 1997. La modernisation de ces équipements serait d'ailleurs en cours. Mme Annie Podeur (DHOS) a en effet déclaré à la mission que « certaines plateformes de SAMU sont sous-équipées par rapport aux flux qu'elles ont à gérer. Il faut que l'on change les autocommutateurs et que l'on développe les radiocommunications » (54). - Les centres d'appel de SOS Médecins sont également interconnectés avec le SAMU depuis 2005. M. Patrick Guérin, président de la fédération nationale SOS Médecins, a souligné que le décret n° 2005-328 du 7 avril 2005 précité (article R. 6315-3 du code de la santé publique) « a permis la reconnaissance des centres d'appel SOS Médecins » en prévoyant qu'ils doivent être « interconnectés avec le SAMU Centre 15 ». Les modalités de cette interconnexion sont fixées par des conventions conclues entre les associations SOS Médecins et les SAMU dans le ressort desquels elles opèrent. Selon M. Patrick Guérin, « actuellement, les conventions entre SOS Médecins et le SAMU ont été signées pour les trois quarts ». Au niveau national, « une convention-cadre avait été passée le 29 septembre 2005 entre les représentants de SOS Médecins et le ministère de la santé » (55). D'après les précisions fournies à la mission, ces centres d'appel effectuent une régulation « sur un mode protocolisé », sous le contrôle d'un « médecin référent ». Selon M. Patrick Guérin, quand ils n'envoient pas d'effecteur à domicile, ces centres ont « une activité de conseils médicaux et de reroutage, soit vers le médecin traitant, soit vers d'autres structures ». Ils traitent ainsi 4 millions d'appels par an en moyenne. - Une interconnexion approfondie des centres d'appels d'urgence est en cours de mise en oeuvre. L'article 9 de la loi n° 2004-811 du 13 août 2004 de modernisation de la sécurité civile prévoit une interopérabilité des réseaux de communication radioélectriques et des systèmes d'information des services publics qui concourent aux missions de sécurité civile. En application de cette disposition, les conditions de cette interconnexion approfondie de l'ensemble des services d'urgences ont été fixées par le décret n° 2006-106 du 3 février 2006 relatif à l'interopérabilité des réseaux de communication radioélectriques des services publics qui concourent aux missions de sécurité civile. Ainsi, d'après les information fournies par Mme Annie Podeur, un réseau de radiocommunications numériques, dénommé Antarès, a été mis en place. Les services de police, de gendarmerie, des sapeurs pompiers et des SAMU pourront ainsi communiquer directement entre eux. Le maillage du territoire en relais devrait être terminé fin 2007 et un calendrier d'équipement des SAMU et des SDIS doit être établi au début de l'année 2007. L'opérationnalité du réseau suppose en effet que, sur chaque département, le SAMU, les centres de traitement des appels des SDIS et l'ensemble des véhicules soient équipés simultanément. Le département de l'Ain a été département pilote en 2006. Mme Annie Podeur a ainsi souligné devant la mission que « cette homogénéisation des outils techniques est extrêmement importante pour l'intervention en amont de l'hôpital » (56). Bien que l'on puisse regretter que la gendarmerie ne participe pas dans un premier temps à cet effort d'interconnexion, les SDIS et les SAMU, ainsi équipés, seront censés former virtuellement une plateforme unique. - Les départements qui partagent le même bassin de population peuvent avoir intérêt à approfondir l'interconnexion de leurs SAMU. C'est notamment le cas des SAMU du Nord et du Pas-de-Calais. Lors du déplacement de la mission dans ces départements, il lui a été indiqué que les deux SAMU, avec les structures des urgences de la région, mettent en place un réseau de l'aide médicale urgente régionale (RAMUR) aux fonctions intéressantes (57). Par ailleurs, selon la circulaire du 16 avril 2003 relative à la prise en charge des urgences, « il pourrait être envisagé une mutualisation des ressources » de certains SAMU « sur certaines plages horaires ». Rappelant que la régulation est une pratique de distance qui ne justifie donc pas la proximité que nécessite une intervention », l'annexe à cette circulaire suggère qu'un seul SAMU pourrait assurer la régulation, « durant la nuit notamment, sur plusieurs départements ». Il est toutefois précisé qu'une telle mutualisation « ne devra pas contrarier la participation de la médecine libérale au fonctionnement des centres 15 ». Certaines régions ont mis en œuvre ces recommandations, mais votre rapporteur ne dispose pas d'une évaluation des dispositifs ainsi mis en place. Si une telle évaluation démontrait l'efficacité de ce système, une réflexion pourrait être engagée sur l'opportunité de l'étendre à d'autres régions. L'interconnexion des plateformes de régulation doit permettre de faire fonctionner de façon complémentaire et cohérente les différentes régulations, mais il peut être envisagé de mutualiser encore davantage les moyens consacrés à la régulation par les SAMU, les SDIS et les libéraux. ● Si les circonstances locales le permettent, on peut envisager différents degrés de mutualisation des moyens consacrés à la régulation par les SDIS, les SAMU et les libéraux. Les expériences de mutualisation des moyens consacrés à la régulation s'ordonnent principalement en deux catégories : - le développement de régulations mixtes entre la ville et l'hôpital, opérant un numéro unique ; - la création de centres de régulation uniques rassemblant la régulation du SAMU, celle du SDIS et celle des libéraux. - Une large part des interlocuteurs de la mission plaide pour le développement de régulations mixtes SAMU/libéraux. C'est notamment le cas des auteurs du rapport IGAS/IGA. Ils estiment que « l'organisation d'une régulation commune entre les médecins de ville et l'hôpital est un préalable à toute organisation efficace de la permanence des soins ». Selon eux, « l'existence d'une régulation mixte (ou au moins réellement coordonnée) entre le SAMU et les libéraux est un gage d'efficacité de la permanence des soins. Elle permet de la souplesse, de la coordination et de la transparence dans toute la palette des réponses qui peuvent être apportées aux demandes de l'usager ». Le rapport distingue trois principaux avantages : - un avantage pour les pouvoirs publics, qui disposent d'un système regroupé de mise en relations des moyens publics et libéraux, utile dans la gestion d'événements de crise ; - un avantage pour les usagers qui n'ont qu'un interlocuteur dans la réponse à une demande de soins non programmée ; - un avantage pour tous les médecins et professionnels qui ont l'assurance de bénéficier rapidement de tout le dispositif disponible d'urgence et de soins, notamment sous forme d'avis d'un confrère. M. Marc Giroud, président de SAMU de France, a ajouté lors de son audition par la mission que « Promouvoir au sein du centre 15 la coopération entre les médecins généralistes et les médecins SAMU est une très bonne chose, parce que les seconds ne savent pas donner le conseil médical tout venant que les premiers savent faire. Les deux se complètent » (58). On relèvera que la Fédération hospitalière de France (FHF) plaide elle aussi pour la mise en place d'« une régulation médicale unique ville-hôpital par territoire couvert par un SAMU », à laquelle les médecins libéraux seraient encouragés à participer dans le cadre d'un « contrat de service public de santé » (59). D'ailleurs, afin d'encourager l'implication des libéraux dans la régulation, la circulaire du 10 octobre 2006 relative au dispositif de permanence des soins en médecine ambulatoire prévoit que les médecins libéraux peuvent bénéficier de la qualité de collaborateur occasionnel du service public (60) lorsqu'ils participent aux régulations intégrées ou situées dans les locaux du SAMU. - Surtout, l'intérêt d'un numéro d'appel commun au SAMU et à la régulation libérale est fréquemment mis en avant. Plusieurs filières d'appel d'urgence coexistent, opérant chacune un numéro d'appel différent - le 15 pour les SAMU, le 18 pour les SDIS, le 17 pour la police... Il existe de surcroît un numéro d'appel d'urgence unique européen : le 112, opéré le plus souvent par les SDIS, parfois par le SAMU ou, plus rarement encore, par un centre commun à ces deux services (cf. la carte ci-après). Or la population ne connaît pas toujours les délimitations précises des compétences respectives de chaque opérateur. Aussi, certaines personnes entendues par la mission ont-elles estimé que la création, par des régulations libérales, d'un nouveau numéro d'appel pouvait contribuer au manque de lisibilité du système pour la population. CHARGE DE L'OPÉRATION DU 112
Source : Ministère de l'intérieur et de l'aménagement du territoire, « Les statistiques des Services départementaux d'incendie et de secours », 2006. Le Gouvernement encourage d'ailleurs explicitement la participation des libéraux au centre 15, opérant un numéro unique : le 15. Lors de son audition du 16 janvier 2007, M. Xavier Bertrand, ministre de la santé et des solidarités, a estimé qu'il ne devait pas revenir au patient de déterminer si son cas est suffisamment grave pour qu'il appelle le 15, ou s'il doit appeler un numéro dédié à la PDS. Le ministre a indiqué qu'une campagne nationale d'information serait prochainement lancée sur le « bon usage du 15 » soulignant que la coexistence de plusieurs numéros d'appels compliquerait inutilement l'information du public. Il rejoint en cela la position du CNOM, dont les représentants ont estimé que « l'usager de santé (...) ne doit pas être mis en situation de devoir dire s'il est en train de vivre une urgence médicale ou non. Il exprime une demande de soins. Elle est médicalement justifiée ou non, elle conduira à l'utilisation d'un système d'urgence ou à l'utilisation d'un médecin. En tout état de cause, cette régulation est de la responsabilité du professionnel de santé » (61). Dans le même sens, M. Nicolas Brun, au nom du CISS, qui représente les usagers du système de santé, a déclaré qu'« il faut surtout éviter que ce soit l'usager qui s'interroge sur le bon échelon à appeler dans une situation d'urgence. Ce n'est pas à lui de déterminer si son cas relève ou non d'une urgence vitale nécessitant une prise en charge par le 15 » (62). Il estime en effet que « seul un professionnel de santé peut dire qu'une urgence n'est pas vitale ». C'est pourquoi, selon lui, « il faudra harmoniser les différents numéros d'appel. Leur multiplicité et le fait qu'ils changent également d'une ville à l'autre, d'un département à l'autre, ne facilitent pas la tâche des usagers ». C'est également pourquoi le rapport IGAS/IGA estime que « sans en faire une condition immédiate obligatoire sur l'ensemble du territoire, le principe d'un numéro d'appel unique devrait être retenu et conditionner tout nouveau financement de structure ». Ce numéro, selon les rédacteurs du rapport, serait « le 15 aujourd'hui et bientôt le 112 ». - Le regroupement des SDIS, des SAMU et des libéraux dans des centres d'appels communs a également été envisagé. Les auteurs du rapport IGAS/IGA précité se sont prononcés devant la mission pour la création de centres de régulation uniques rassemblant des régulateurs libéraux, ceux du SAMU et ceux du SDIS. M. Philippe Blanchard a souligné à cet égard que « le système de la régulation intégrée est le plus efficace et le moins coûteux, en ce qu'il permet de concentrer les moyens en équipement et en personnel ». Une équipe de permanenciers d'accueil peut ainsi recevoir les appels et les acheminer vers le service compétent. Selon les statistiques du ministère de l'intérieur et de l'aménagement du territoire, 10 centres communs fonctionnent et 20 sont en projet (voir sur ce point la carte ci-après). CENTRES COMMUNS 15 - 18
Source : Ministère de l'intérieur et de l'aménagement du territoire, « Les statistiques des Services départementaux d'incendie et de secours », 2006. Cette formule serait « plus simple pour le citoyen, puisqu'il n'y a plus qu'un seul numéro d'appel ». Elle aurait en outre « le mérite d'éviter le renvoi de dossiers entre des équipes qui ne s'apprécient pas toujours forcément ». Cet argument est à rapprocher des déclarations des représentants de la Fédération nationale des sapeurs-pompiers de France (FNSPF) à la mission, selon lesquelles la saturation du 15 débouche inéluctablement sur un « déclenchement tardif des sapeurs-pompiers » et par conséquent sur un allongement des délais d'intervention. On notera également les propos de M. Xavier Prétot (IGA) selon lequel une « liaison téléphonique ou informatique ne remplacera jamais le fait de déjeuner ou de prendre des cafés ensemble, ce qui, sans résoudre tous les problèmes, aplanit bien des difficultés ». Il a cité « deux exemples de fusion complète entre le 15 et le 18, l'un à Foix, en Ariège, qui fonctionne depuis dix ans, et l'autre en Avignon, qui fonctionne depuis deux ans » (63). M. Philippe Blanchard (IGAS) a par ailleurs insisté sur le fait que « plus l'on s'éloigne de ce système, plus risquent de se développer des cultures irrédentistes, sources d'incidents ». En effet, selon lui, ces incidents « sont nombreux, et pourraient très bien un jour sortir dans les médias, voire dans un prétoire » (1). Pour votre rapporteur, c'est vers un tel dispositif que l'organisation de la PDS doit tendre. Il est d'ailleurs cohérent avec la mise en place d'un numéro unique pour les appels d'urgence : le 112. Toutefois, selon les renseignements fournis par la DHOS, ces plates-formes uniques ont encore des modes de fonctionnement variables. Il peut en effet s'agir d'un réel fonctionnement commun, la même personne décrochant l'ensemble des appels et les reroutant vers le centre compétent, comme il peut s'agir également de deux centres juxtaposés. De plus, Mme Annie Podeur (DHOS) a estimé que « déporter les centres 15 de l'enceinte hospitalière » est « une erreur », « parce qu'il nous faut mutualiser les personnels hospitaliers et faire en sorte que des médecins hospitaliers ne se cantonnent pas à la régulation mais restent capables d'exercer la médecine d'urgence et d'encadrer des personnels soignants ». Selon elle, « On a donc un intérêt objectif à ce que les centres 15 restent sur les sites hospitaliers » (64). Cette préoccupation trouve un écho dans les déclarations de M. Marc Giroud du SAMU de France : « de grâce, qu'on ne nous invente pas des centres de régulation unique, dans le cadre desquels tout le monde serait à la caserne. De toute façon, nous n'irons pas dans de tels centres. La caserne, ce n'est pas la place des médecins » (65). De même, lors de son audition par la mission (66), le président de la société française de médecine d'urgence (SFMU), M. Patrick Goldstein, a expliqué que la localisation au sein de l'hôpital de toutes les structures médicales de prise en charge pré-hospitalière des urgences (le SAMU, le SMUR et, éventuellement, la régulation libérale) constituait un des atouts majeurs du système français de prise en charge des urgences médicales, remarqué par ses confrères étrangers. - En tout état de cause, votre rapporteur souligne qu'il ne faudrait pas qu'une volonté légitime d'harmoniser les pratiques et de rendre les structures existantes plus efficientes ne conduise, en fait, à remettre en cause des dispositifs existants qui donnent satisfaction. Le ministre de la santé et des solidarités a indiqué très clairement à la mission que le Gouvernement n'entendait pas remettre en cause les structures existantes, si elles fonctionnent bien. Il a plaidé pour des organisations « sur mesure », de façon à « laisser aux mentalités le temps d'évoluer » (67). Votre rapporteur rejoint sur ce point le ministre. On notera que M. Charles Descours soulignait également dans son rapport au ministre de la santé sur la PDS (68) qu'« il est essentiel de tenir compte de l'existant, de la diversité des acteurs sur le terrain et des modes d'organisation qui répondent souvent à des contraintes particulières ou à un contexte spécifique. Les solutions ne sont pas uniques, mais plurielles ». L'intérêt d'une application souple des règles édictées à l'échelon central a d'ailleurs été affirmé par une large part des interlocuteurs de la mission. Ainsi, M. Yves Rigal, représentant de la fédération des médecins de France (FMF), a insisté sur le fait qu'« il existe différentes organisations possibles de la permanence des soins qui nécessitent une certaine souplesse » et a regretté que le rapport IGAS/IGA « recommand[e] catégoriquement que le seul centre de régulation autorisé soit obligatoirement le centre 15 ». Selon lui, « il ne faut pas compromettre l'existant ni décourager ceux qui y participent » et, au contraire, tenir compte des spécificités locales, notamment dans les zones rurales. À cet égard, la mission a pu constater dans le Pas-de-Calais que les médecins libéraux du département étaient fortement attachés à l'autonomie de leur régulation. Selon eux, une simple participation au SAMU ne susciterait pas le même niveau de volontariat. De plus, ils font valoir que les généralistes sont d'autant plus enclins à être volontaires pour l'effection qu'ils sont régulés par des confrères exerçant dans les mêmes conditions qu'eux. Dans ce cas, on peut craindre qu'un regroupement forcé des deux régulations n'aboutisse à décourager les libéraux qui participent à la PDS. L'expérience du Nord, quoique différente, confirme qu'il faut « laisser aux mentalités le temps d'évoluer ». Alors qu'initialement, la régulation libérale occupait un plateau téléphonique distinct de celui du SAMU, les deux plateformes s'apprêtent à fusionner. Dans ce cas, la séparation des deux filières d'appels n'a constitué qu'une étape vers la mise en place d'une organisation conforme aux orientations du rapport IGAS/IGA. On signalera, par ailleurs une proposition de MG-France tendant à créer un numéro d'appel abrégé « 33-33 », « dédié à la permanence des soins dans chaque département et identique sur l'ensemble du territoire, quelle que soit l'organisation interne des centres (69). Comme l'a ajouté M. Pascal Menguy, « le choix d'un numéro identique sur tout le territoire offre précisément la possibilité d'une campagne nationale d'information ». Et ce, sans pour autant imposer un mode de régulation particulier, puisque « les régulateurs du 15 et du 33-33 pourront parfaitement travailler dans les mêmes locaux, quitte à ajuster entre eux les priorités pour réduire autant que possible le temps d'attente ». Un numéro unique pour les régulations libérales vaudrait en tout cas mieux qu'une multiplicité de numéros variant selon les départements. Cette proposition mérite donc d'être étudiée. En effet, toutes les régulations mixtes n'opèrent pas nécessairement un numéro d'appel unique. Si elles le font dans la plupart des cas, comme dans la Nièvre, on en relève également qui opèrent deux filières d'appel avec deux numéros d'appel distincts : l'un pour l'aide médicale urgente (le 15), l'autre pour la permanence des soins. D'ailleurs, selon la circulaire précitée du 10 octobre 2006, « le fait que, localement, la régulation se fasse par le numéro 15, ou bien, pour des raisons techniques, par un autre numéro à 10 chiffres ne change pas la nature de l'activité, ni la responsabilité de l'administration ». Ainsi, en Mayenne, comme cela a déjà été souligné, tous les appels avaient initialement été centralisés sur le 15, mais son engorgement a ralenti le traitement des appels et conduit à la création, en 2006, d'un numéro à dix chiffres dédié aux appels relevant simplement de la permanence des soins. Tous les appels aboutissent maintenant au CRRA, où des permanenciers auxiliaires de régulation médicale (PARM) les orientent désormais vers l'une ou l'autre régulation. Ainsi, pour votre rapporteur, il n'y a pas lieu, à court terme du moins, d'uniformiser l'organisation de la régulation, pourvu que les différents régulateurs agissent de façon efficace et cohérente, ce qui suppose une interconnexion approfondie des différents plateaux de régulation et la poursuite des efforts de professionnalisation de cette activité. Proposition : Approfondir les efforts d'interconnexion informatique des différentes plateformes participant à la régulation des appels (15, 18, libéraux, SOS médecins), voire de cohabitation. Proposition : Renforcer la protocolisation et la professionnalisation de la régulation. Il faut ainsi faire toute leur place aux contraintes et aux initiatives locales dans l'organisation de la régulation. Il en va de même pour ce qui est de l'effection des actes de permanence des soins. b) Exploiter au mieux la complémentarité entre tous les acteurs de la prise en charge des soins pour effectuer les actes relevant de la permanence des soins Traditionnellement, l'effection des actes de médecine ambulatoire en dehors des horaires d'ouverture des cabinets médicaux restait l'affaire des médecins libéraux, dans le cadre de leurs gardes. Compte tenu de la tendance à la désaffection de la PDS par ces praticiens, particulièrement en nuit profonde (0 heures - 8 heures, cf. supra), liée à des facteurs démographiques, l'effection des actes de PDS doit être organisée de façon à tirer le meilleur parti de l'offre de soins existante. ● Dans les zones urbaines ou périurbaines, les organisations du type SOS Médecins peuvent assurer une part importante des actes effectués aux horaires de la permanence des soins Comme M. Patrick Guérin l'a indiqué, « le concept de base de SOS Médecins est d'intervenir 365 jours sur 365, 24 heures sur 24, à domicile » (70). Avec 1000 médecins adhérents répartis en 61 associations locales, le réseau SOS Médecins couvre selon lui « toutes les zones urbaines et périurbaines, 35 millions d'habitants, soit 60 % de la population française ». Il a expliqué que tout repose sur la disponibilité des médecins qui n'ont pas de cabinet et pour lequels SOS Médecins constitue donc l'« activité exclusive ». Cette activité est « axée essentiellement sur la visite à domicile ». SOS Médecins considère que « la différence entre les cas relevant de la médecine ambulatoire et ceux relevant des urgences n'est pas toujours facile à établir au téléphone ». C'est pourquoi cette organisation a donc « toujours valorisé la visite à domicile et le diagnostic de sécurité au chevet du patient ». SOS Médecins effectue ainsi 2,5 millions de visites par an. Par ailleurs, M. Patrick Guérin a noté que même en dehors des horaires de la PDS, « les déplacements des médecins à domicile sont assez difficiles ». Cela explique que l'activité de SOS Médecins est « presque aussi importante à ces heures-là qu'aux heures de permanence des soins ». À plus forte raison, comme un nombre important de médecins refuse d'effectuer des visites aux horaires de la permanence des soins (cf. supra), « dans la deuxième partie de nuit, il n'y a quasiment que SOS Médecins pour effectuer des visites ». Selon les chiffres de la CNAMTS cités par M. Patrick Guérin, SOS Médecins effectue « plus de 50 % des actes médicaux effectués en médecine libérale en milieu de nuit et 40 % des actes effectués les dimanches et jours fériés ». Comme M. Xavier Bertrand, ministre de la santé et des solidarités, l'a expliqué devant la mission, le décret n° 2005-328 du 7 avril 2005 (article Toute association SOS Médecins peut ainsi être inscrite au tableau départemental de permanence pour un ou plusieurs secteurs de garde. Son « front de garde » doit compter au moins un médecin par secteur mais ses adhérents ne sont pas inscrits nominativement au tableau départemental de garde. Cela reviendrait à affecter spécialement et exclusivement un médecin à un secteur. Or, selon M. Patrick Guérin, les associations SOS Médecins préfèrent disposer de plus d'un médecin par secteur et mutualiser ces effectifs entre les secteurs couverts, afin de pouvoir répondre aux demandes dans les meilleurs délais (71) et, éventuellement, envoyer deux médecins à la fois dans le même secteur. En corollaire d'une telle mutualisation, il semblerait logique que le montant global des forfaits d'astreinte dus au titre de la couverture des secteurs de garde soit versé à l'association, à charge pour elle de le répartir entre ses adhérents. Selon M. Patrick Guérin, l'assurance maladie refuse de procéder à un tel versement global, alors qu'un système analogue paraît avoir été mis en place en Mayenne (cf. supra), à la demande des acteurs locaux. Comme l'a indiqué à la mission le ministre de la santé et des solidarités, dans ce cas précis, l'assurance maladie a appliqué avec beaucoup de souplesse les règles relatives au forfait d'astreinte en vue de faciliter la mise en œuvre d'un dispositif adapté aux contraintes locales. On pourrait envisager de donner aux responsables de la PDS sur le terrain suffisamment de marges de manœuvre pour permettre de telles adaptations en toute sécurité juridique. Proposition : Clarifier le système de rémunération des astreintes pour permettre de verser les forfaits d'astreinte directement aux associations qui regroupent les médecins participant à la permanence des soins. Le ministre a également souligné que l'intervention de SOS Médecins n'est pas plus coûteuse que celle des autres effecteurs. Cela rejoint les résultats d'une étude récente (72) comparant les coûts de revient d'une intervention de permanence des soins pour chacun de ces effecteurs, selon laquelle les interventions de SOS Médecins coûtent autour de 59 € en moyenne ; celles des pompiers coûtent 90 € pour une carence d'ambulance, plus 104 € pour un examen aux urgences ; l'appel direct à une ambulance coûte 210 €, plus l'examen aux urgences ; un acte effectué dans une maison médicale de garde, du fait de coûts de fonctionnement importants, coûte de 70 à 120 € ». M. Patrick Guérin a précisé devant la mission que le réseau SOS Médecins est « actuellement en autofinancement » et « ne reçoit aucune subvention » (73). En revanche, SOS Médecins ne couvre qu'une partie de la population française. En effet, comme l'a rappelé à la mission M. André Deseur, représentant du conseil de l'Ordre, « les bassins de population sont insuffisants pour la supporter, dans les zones rurales ». Il a fait valoir que coexistent « des logiques différentes entre les zones urbaines, où il existe des équipes de médecins qui ont choisi d'intervenir à tout moment la nuit et le dimanche et n'ont pas d'activité dans la semaine, et les zones rurales, où l'activité dominicale et vespérale repose sur les mêmes que ceux qui travaillent le reste de la semaine ». Ainsi, selon lui, « le type de réponse aux problématiques de permanence des soins et d'aide médicale urgente ne peut pas être le même pour ces deux types de zones » (74). ● L'hôpital peut prendre le relais des libéraux pour assurer la permanence des soins en seconde partie de nuit En seconde partie de nuit, le dispositif de PDS de la médecine de ville présente deux inconvénients : - un nombre important de secteurs n'est pas couvert, faute de volontaires ; - le coût moyen d'un acte (nombre de secteurs de garde x 100 € / nombre d'actes réalisés), selon le rapport précité de l'IGAS et l'IGA, « heurte le bon sens » en raison du faible nombre d'actes réalisés, comme l'indique le graphique ci-dessous. RÉPARTITION HORAIRE DES RECOURS URGENCES EN CABINET DE VILLE, AUPRÈS DES MÉDECINS URGENTISTES DE VILLE ET À L'HÔPITAL
Source : DREES, « Le recours aux médecins urgentistes de ville », in Etudes et résultats n° 480, avril 2006. Partant de ce constat, le rapport IGAS/IGA considère qu'« en seconde partie de nuit, voire en soirée, le recours aux moyens de l'hôpital apparaît comme une solution de bon sens, sauf si une autre solution efficiente et fiable est possible ». Ainsi, le service des urgences de l'hôpital pourrait prendre le relais des généralistes pour assurer des consultations, tandis que le SMUR ou le SDIS assureraient des « visites incompressibles » à leur place. Dans cette logique, l'article R.6315-1 du code de la santé publique prévoit la possibilité que le cahier des charges départemental confie la PDS, dans certains secteurs, à d'autres effecteurs que les médecins de ville. De même, la circulaire du 10 octobre 2006 précitée précise que, « bien que la prise en charge des demandes de permanence des soins relève de la médecine libérale ambulatoire, il est possible dans certains secteurs, sur la plage horaire de minuit à huit heures, de faire assurer cette activité par le secteur hospitalier » et que « cette possibilité devra être évaluée en termes de qualité du service rendu à l'usager et de charge de travail supplémentaire pour le système hospitalier ». Pour votre rapporteur, étant donné le coût de revient d'un acte en nuit profonde, le transfert de la PDS à l'hôpital après minuit mérite d'être privilégié. Proposition : Quand la permanence des soins ne peut pas être assurée après minuit, charger officiellement les structures hospitalières publiques ou privées de cette mission et, en contrepartie de ce surcroît de travail, leur affecter les moyens adéquats. Toutefois, la DHOS a précisé à la mission que la mise en œuvre de cette possibilité est liée à la possibilité d'organiser des transferts d'enveloppe pour compenser le transfert de charges vers l'hôpital. Une disposition en ce sens avait été introduite à l'article 95 du projet de loi de financement de la sécurité sociale (PLFSS) pour 2007, mais elle a été déclarée non-conforme à la Constitution pour des motifs tenant au non-respect de la procédure législative (75). M. Frédéric Groseil, représentant du syndicat national des urgentistes de l'hospitalisation privée (SNUHP), a d'ailleurs fait observer que ce dispositif n'était pas applicable aux cliniques privées. La DHOS a indiqué à la mission que compte tenu de cette décision, les modalités de ces transferts d'enveloppe sont encore à l'étude. Si un dispositif analogue devait être examiné, l'opportunité de son extension aux cliniques privées mériterait d'être étudiée. Proposition : Pour les périodes où, à défaut de médecin de ville volontaire pour assurer la permanence des soins, celle-ci est assurée par une structure hospitalière publique ou privée, prévoir par une mesure législative le versement à cette structure des forfaits d'astreinte prévus en rémunération de la permanence des soins pour ces périodes. Comme la Fédération hospitalière de France (FHF) le précise « cette nouvelle responsabilité de « poste avancé » du service public de santé, où toutes les forces vives hospitalières et libérales doivent se rassembler, préfigure une logique de plateforme d'intégration de services. Cette dynamique appelle l'assemblage de statuts professionnels différents et des fonctionnements mixtes, salarié et libéral, dans une articulation aussi « neutre » et « transparente » que possible pour les patients. Ce fonctionnement était déjà la signature originale des hôpitaux locaux, médicalisés avec des praticiens libéraux ». ● L'hôpital et les SDIS sont amenés à prendre une part active dans la permanence des soins, en complément de la médecine de ville M. Patrick Goldstein, président de la société savante compétente en matière de médecine d'urgence, la SFMU, a indiqué à la mission que des analyses prospectives donnent à penser qu'à moyen terme, les activités médicales programmées pourraient être traitées de plus en plus par la médecine libérale, tandis que la médecine non programmée seraient l'apanage du secteur hospitalier. Dès à présent, l'hôpital est appelé à intervenir dans la PDS en renfort ou en relais des médecins de ville, comme en témoigne l'article R. 6315-6 du code de la santé publique qui, pour l'organisation de la PDS au niveau départemental, se réfère aux « collaborations nécessaires entre les médecins assurant la permanence et les structures hospitalières ». Les SDIS sont également mobilisés : la FNSPF constate en effet que les « médecins régulateurs ont tendance à envoyer les sapeurs-pompiers pour lever le doute sur l'urgence d'une situation », faute d'effecteur libéral. Ces collaborations pourraient prendre diverses formes comme l'indiquent plusieurs projets portés à la connaissance de la mission. On évoquera ici trois exemples : - Les responsables de la PDS et de l'AMU rencontrés par la mission dans le Nord lui ont fait part d'un projet tendant mettre en place des « super effecteurs ». Il s'agirait de médecins de ville qui, postés à l'hôpital, effectueraient des visites à domicile ou en établissement sur des secteurs élargis, en utilisant des moyens mis à leur disposition par l'hôpital (voiture, chauffeur, matériel divers...). De même, M. Marc Giroud, représentant du SAMU de France, a estimé que là où la démographie médicale ne permet pas aux libéraux d'effectuer les visites incompressibles, « il faut inventer autre chose : une estafette hospitalière ou autre qui puisse faire les quelques visites incontournables » (76). - Ce projet rejoint en certains points la proposition de M. Jean-Yves Grall tendant à constituer une « garde libérale de médecins « volants » entièrement régulés sur des secteurs de garde élargis ». Cette sectorisation, spécifique à la seconde partie de nuit, correspondrait aux aires d'intervention des structures de type SOS Médecins, et, à défaut, des ressorts des hôpitaux. Une telle sectorisation a d'ailleurs été mise en place dans le Vaucluse et dans certaines zones de Seine-Maritime. M. Jean-Yves Grall propose en outre d'appliquer à ces médecins le statut de collaborateur occasionnel du service public ou de correspondant de SAMU. - On évoquera enfin la proposition présentée à la mission (77) par M. Georges Jung, représentant d'EG, tendant à « créer une sorte de corps d'urgentistes ambulatoires », un « dispositif intermédiaire entre les structures lourdes, type SMUR, et les médecins libéraux ». Elles assureraient la prise en charge des urgences légères dans la journée, et la PDS durant la nuit. Il s'agirait de structures associant des personnels hospitaliers et des médecins de ville. Ils seraient « protégés par un statut de service public et assurés de tarifs qui leur permettent de vivre de l'urgence sans avoir besoin de faire autre chose pour maintenir leur structure en vie, qu'elle soit libérale ou publique ». Sans se prononcer sur l'intérêt respectif de ces projets, on soulignera que tous les trois tendent opportunément à faire participer l'hôpital ou le SDIS à la PDS, en complément de la médecine de ville. Proposition : Encourager la participation des libéraux au service public hospitalier, soit directement dans les structures des urgences, soit dans des services de consultation externe non-programmée. Proposition : Quand, dans certains secteurs, l'organisation de la permanence des soins ne permet pas que soient effectuées des visites à domicile, confier cette tâche à des médecins, hospitaliers ou libéraux, équipés de moyens logistiques légers (voiture, chauffeur, matériel médical léger...) mis à leur disposition par les structures hospitalières. ● Les médecins d'exercice salarié, les médecins non conventionnés et certains autres professionnels de santé pourraient utilement participer à la permanence des soins en renfort des médecins de ville - Inciter les médecins salariés ou non conventionnés à participer à la permanence des soins La loi de financement de la sécurité sociale (LFSS) pour 2007 a intégré les médecins non conventionnés au dispositif de PDS. Comme l'indique une récente circulaire du conseil national de l'Ordre des médecins (78), « cette disposition permet à tous les praticiens qui aujourd'hui sont inscrits sous la rubrique « remplaçant professionnel » ou encore, aux praticiens retraités qui le souhaitent, de participer à la permanence des soins comme effecteurs ou régulateurs ». Lors de leur audition par la mission, les représentants du conseil de l'Ordre ont précisé que ces catégories rassemblent 600 personnes. Par ailleurs, les dispositions en vigueur permettent aux médecins salariés de centres de santé de participer à la PDS. Cependant, pour les représentants du CNOM une telle participation se heurte à un problème d'ordre pratique ; « la permanence des soins est organisée avec la participation financière de l'assurance maladie, laquelle ne peut rémunérer a priori que des médecins en exercice libéral, les médecins salariés (...) ne pourraient [être rémunérées] qu'avec un montage où ils seraient remplaçants autorisés d'un médecin en exercice libéral pour pouvoir signer les feuilles de soins ». Ainsi, selon les représentants de l'Ordre, certains médecins souhaiteraient « garder une activité de médecine générale de réponse immédiate mais trouvent difficilement leur insertion du fait de l'organisation retenue » (79). En tout état de cause, les interlocuteurs de la mission ont souligné la nécessité de lever les obstacles réglementaires qui empêchent l'intégration au dispositif de PDS des médecins salariés qui seraient volontaires. M. Philippe Blanchard (IGAS) a ainsi mentionné les médecins des « sociétés de secours miniers, qui sont quasiment des micros hôpitaux, très bien équipés, et qui souhaiteraient s'impliquer dans la PDS, tout comme [ceux de] certains centres de santé municipaux, notamment en région parisienne » (80). Il faut toutefois noter, avec M. Xavier Prétot (IGA), que « certains médecins salariés font des soins, d'autres non, comme les médecins du travail » : l'intervention de ces derniers « pourrait poser des problèmes d'ordre sanitaire et déontologique » (2). Pour pallier une part de cette difficulté, les représentants d'EG ont estimé que l'établissement de protocoles permettrait de recruter, au moins pour la régulation, « différents types de médecins - remplaçants, médecins retraités, spécialistes, peu importe : l'essentiel reste leur formation et la qualité du protocole » (81). - Favoriser l'implication des infirmiers libéraux et salariés dans la PDS, aux côtés des médecins Il semble d'abord qu'une meilleure offre de soins infirmiers aux horaires de la permanence des soins permettrait de consolider le dispositif de permanence. M. Philippe Aillères (CFE-CGC) a ainsi regretté la disparition des dispensaires, « d'autant plus regrettable qu'elle a été concomitante avec une baisse de l'offre de soins infirmiers en exercice libéral. Si je fais des points de suture à un malade, où ira-t-il les faire enlever ? » (82). Une large part des personnes entendues par la mission a également souligné qu'une permanence de soins infirmiers dans les maisons de retraite permettrait d'éviter un nombre important de visites de nuit et de transferts aux urgences. M. Yves Boudan (CFTC), par exemple, a déclaré qu'« un simple diagnostic infirmier peut déjà régler bon nombre de problèmes pour un coût très modique et que plusieurs maisons de retraites pourraient facilement se partager les services d'un infirmier » (83). Ainsi, une offre de soins infirmiers plus importante aux horaires de la permanence des soins pourrait alléger la charge des médecins d'astreinte et contribuer au désengorgement des urgences. Comme l'indique la circulaire n° 151 du 29 mars 2004 relative au rôle des SAMU, des SDIS et des ambulanciers dans l'aide médicale urgente, « l'efficacité de la réponse aux demandes d'aide médicale urgente nécessite l'action coordonnée des différents acteurs des urgences pré-hospitalières ». Elle souligne qu'à cette fin, il est « indispensable » que les SAMU, les SMUR, les SDIS et les ambulanciers privés « agissent de manière concertée et en synergie ». ● Les transporteurs sanitaires assurent une garde ambulancière aux horaires de la permanence des soins mais elle paraît sous-utilisée par le SAMU D'après le président de la Fédération nationale des transporteurs sanitaires (FNTS), M. Thierry Schifano, cette garde ambulancière (84) repose sur une sectorisation fixée en concertation avec le SAMU, les pompiers, l'assurance maladie et les médecins libéraux (85). Un salarié et un véhicule sont postés dans chaque secteur pour une période de douze heures et leur délai d'intervention est de « vingt minutes environ sur tout le secteur » (86). Cependant, M. Thierry Schifano a fait le constat d'« une sous-activité des ambulanciers », regrettant notamment « une sous-utilisation des transporteurs sanitaires de la part des centres 15 » dans le cadre de la garde ambulancière. ● Paradoxalement, cette sous-utilisation de la garde ambulancière semble liée au nombre important de transports effectués par les SDIS à la demande des SAMU pour carence d'ambulancier privé Comme l'a estimé Mme Annie Podeur (DHOS), la répartition des tâches entre le SDIS et les ambulanciers privés en matière de transport non médicalisé est encore mal organisée dans certaines régions. La circulaire n° 151 précitée fixe une répartition théorique des compétences entre le SMUR, le SDIS et les ambulanciers privés en matière de transport sanitaire : - Le SMUR intervient « en cas de pathologie grave nécessitant une médicalisation rapide », éventuellement avec le renfort des moyens médicaux du service de santé et de secours médical (SSSM) des SDIS. - Sauf urgence vitale, les ambulanciers privés sont « chargés d'assurer, dans des délais estimés par le médecin régulateur comme étant compatibles avec l'état du patient, la prise en charge et les transports des patients ». - Quant au SDIS, il est compétent dans le cadre dit du « prompt secours », qui se caractérise « par une action de secouristes agissant en équipe et visant à prendre en charge sans délai des détresses vitales ou à pratiquer sans délai des gestes de secourisme ». La circulaire souligne que l'intérêt du prompt secours « réside dans son caractère réflexe ». Le SDIS délivre ainsi « des secours d'urgence lorsque l'atteinte à l'individu est caractérisée par un dommage corporel provenant d'une action imprévue et soudaine, d'une cause ou d'un agent agressif extérieurs », notamment « sur la voie publique et dans des lieux publics qui présentent par leur nature un risque d'aggravation ou de pauvreté des informations transmises lors de l'alerte ». Selon la circulaire, « les sapeurs pompiers (...) n'interviennent pour réaliser des transports sanitaires non médicalisés, qu'exceptionnellement, en cas d'indisponibilité des ambulanciers privés et à la demande du SAMU ». Une telle carence est avérée quand les ambulanciers sont dans l'impossibilité de répondre à la demande de transport sanitaire faite par le centre 15, faute de moyens matériels ou humains mobilisables dans des délais compatibles avec l'état de santé du patient. L'indisponibilité des ambulanciers privés doit donc nécessairement être constatée au préalable par le médecin régulateur du centre 15. Dans les faits, cette répartition des compétences entre les SDIS et les ambulanciers privés en matière de transport sanitaire non médicalisé est l'objet de tensions, motivées selon certains par des enjeux financiers. L'article L. 1424-42 du code général des collectivités territoriales prévoit le paiement par les établissements sièges de SAMU des interventions effectuées par le SDIS en cas d'indisponibilité des ambulanciers privés. Un arrêté du 30 novembre 2006 relatif à la rémunération des transports SDIS en cas d'indisponibilité des transporteurs sanitaires fixe la rémunération des interventions des SDIS à 105 € et ouvre la possibilité d'un forfait plafonné sur la moyenne nationale, majorée de 20 %. Selon les renseignements fournis par la DHOS, la moyenne de ces carences ambulancières est passée, de 2003 à 2005, de 30 à 20 interventions SDIS pour 10 000 habitants en 2005. Mme Annie Podeur a souligné que « le financement des interventions des SDIS représente aujourd'hui un effort de 20 millions d'euros par an, ce qui n'est pas rien, avec des disparités très grandes selon les départements » (87). Ainsi, certains départements dénombrent environ 10 interventions pour 10 000 habitants et d'autres (Meurthe et Moselle, Martinique et Tarn et Garonne) près de 140. Soulignant les « divergences » qui opposent les transporteurs sanitaires aux SDIS sur la répartition des tâches en matière de transport sanitaire non médicalisé, M. Thierry Schifano, président de la FNTS, estime que dans certains départements, le SDIS utilise cette activité comme source de financement. Il affirme que certains SAMU ont dressé des constats de carence, sans même chercher à contacter les ambulanciers privés et explique cette tendance des SAMU par « de fausses images d'économie ou même de gratuité » (88) des interventions de sapeurs-pompiers. À l'inverse, les représentants de la FNSPF se défendent de rechercher dans le transport sanitaire non médicalisé une source de financements. Ils font d'ailleurs valoir qu'une garde ambulancière revient 150 000 € par an, pour une couverture limitée aux horaires de la permanence des soins, alors qu'une garde de SDIS ne revient qu'à 15 000 € pour une couverture 24 heures sur 24. La conclusion de conventions tripartites SAMU - SDIS - transporteurs sanitaires et la mise en place de « coordinateurs ambulanciers » pourraient réduire ces tensions. La circulaire n° 151 précitée prévoit qu'« afin de réduire au maximum les constats d'indisponibilité, les ambulanciers privés s'organisent pour garantir en permanence une réponse rapide et de qualité aux demandes du SAMU ». Une telle organisation passe par la garde ambulancière, mais également par la mise en place dans certains départements de « coordinateurs ambulanciers » chargés de gérer l'ensemble des demandes formulées par le SAMU. Surtout, la circulaire prévoit la conclusion dans chaque département d'une convention - entre le SDIS, le centre hospitalier siège de SAMU et le ou les associations de transports sanitaires d'urgence - formalisant les principes de répartition des compétences « adaptées aux circonstances locales du département et donc évolutives ». Selon Mme Annie Podeur, de telles conventions ont été conclues dans 40 départements. D'après M. Thierry Schifano, ces deux dispositifs se sont révélés efficaces là où ils ont été mis en place. Il a notamment cité le cas des Bouches-du-Rhône, où le nombre d'interventions à la demande du SAMU est passé de 450 par an à 17 500 en 2005, probablement 35 000 en 2006. Il a indiqué que dans les départements où un coordinateur a été mis en place, le nombre des carences constatées a chuté de 75 %. En conséquence, votre rapporteur estime qu'il est souhaitable d'accélérer la généralisation des conventions tripartites et des coordinateurs ambulanciers à l'ensemble des départements et cela dans les meilleurs délais. Proposition : Rappeler aux préfets l'obligation de doter chaque département d'une convention tripartite entre le service départemental d'incendie et de secours (SDIS), le services d'aide médicale urgente (SAMU) et les ambulanciers privés, précisant les modalités d'intervention et de paiement de chacune des parties. d) Promouvoir des synergies dans la prise en charge pré-hospitalière des cas relevant de l'aide médicale urgente ● La prise en charge des cas relevant de l'aide médicale urgente (AMU) relève principalement des SAMU, des SMUR et des structures des urgences La circulaire n° 151 précitée indique notamment que « les SMUR ont pour mission d'apporter 24 heures sur 24, sur décision du médecin régulateur, en tous lieux et sur l'ensemble du territoire, la médicalisation des interventions auprès des patients dont l'état nécessite une surveillance ou des soins médicaux d'urgence et de réanimation ». Les SMUR ont ainsi effectué 650 000 sorties en 2005. Dans le cadre du Plan urgences, les moyens des SAMU et des SMUR ont été considérablement renforcés. Selon les renseignements fournis au rapporteur par la DHOS, le plan a en effet permis de créer, en 2004 et 2005, 175 postes de praticiens hospitaliers (PH) pour les SAMU et les SMUR. Par ailleurs, le statut de 54 postes a été transformé, contribuant ainsi à un taux plus fort de médecin senior au sein des structures. Le bilan permet de constater que le plan a été mis en œuvre, parfois au-delà des objectifs de 2003 pour tenir compte des besoins : - pour les SAMU, il était prévu un renfort de 100 PARM et de 20 PH dès 2004. Au total, 297 postes de PARM, 59 postes de PH ont été créés et 8 postes ont été transformés. De plus, lors de son audition par la mission, le ministre de la santé et des solidarités a annoncé qu'il envisageait d'aller plus loin encore dans le renforcement des effectifs de PARM, au vu de l'étude commandée à cette fin à M. Jean-Yves Grall ; - pour les SMUR, le plan prévoyait la création de 600 postes d'infirmiers sur trois ans : 309 postes ont d'ores et déjà été créés et des postes supplémentaires devraient être créés en 2006, la mesure étant financée sur trois ans. ● Le rôle des services de santé et de secours médical (SSSM) et des SDIS Les SSSM et les SDIS participent eux aussi à la prise en charge de cas relevant de l'aide médicale urgente, comme le prévoit l'article R. 1424-24 du code général des collectivités territoriales selon lequel le SSSM de chaque SDIS participe aux missions de secours d'urgence et à l'aide médicale urgente. La circulaire n° 151 précitée précise que « dans le cadre de l'aide médicale urgente, le médecin régulateur du SAMU peut s'adresser au SDIS afin de solliciter les moyens du SSSM ». Lorsque les SDIS agissent dans un autre cadre (prompt secours, secours sur la voie publique et dans des lieux publics...), leurs interventions sont signalées au SAMU dès lors que la situation est susceptible de comporter une action de secours à personne. Selon les statistiques du ministère de l'intérieur et de l'aménagement du territoire, les sapeurs-pompiers ont effectué en 2005 2 556 000 actions de ce type, ce qui représente 71 % de leurs interventions totales. Ces interventions sont en progression constante depuis plusieurs années, avec notamment une hausse de 8 % entre 2004 et 2005. Il est d'ailleurs à noter qu'en application des dispositions de l'article D. 6124-12 du code de la santé publique, certains SMUR peuvent être constitués avec des moyens appartenant à des entreprises de transport sanitaire privé, des associations agréées de sécurité civile ou des SDIS, mis à disposition de l'établissement de santé siège du SMUR, sur le fondement d'une convention conclue entre cet établissement et le propriétaire de ces moyens. La circulaire n° 151 souligne que dans ce cas, les moyens du SDIS interviennent en tant que prestataire du SAMU. ● Le rôle des transporteurs privés Les transporteurs sanitaires privés peuvent également participer à l'aide médicale urgente, dans le cadre de la mise à disposition prévue à l'article D. 6124-12 précité. Selon M. Thierry Schifano (89), « beaucoup de transporteurs sanitaires passent des conventions tendant à mettre leur matériel à la disposition d'un SMUR ». C'est, selon lui, pour développer des « transports médicalisés en tant que prestataires des SAMU » que la FNTS a souhaité que la formation initiale des ambulanciers soit améliorée. M. Thierry Schifano a ainsi rappelé la création en 2006 d'un « diplôme d'ambulancier » (90) qui se substitue au simple « certificat de capacité d'ambulancier » préexistant. Il a souligné que désormais, la formation initiale des ambulanciers « comprend des modules identiques à ceux suivis par les aides-soignants » et que le diplôme d'ambulancier « sera enrichi, à partir des années 2007-2008 de modules supplémentaires avec des spécialisations en matière d'urgence, de psychiatrie et de néo-natalité ». Cet enrichissement du niveau de formation des ambulanciers va incontestablement dans le sens d'une meilleure intégration de la profession dans le système de prise en charge des urgences médicales. Par ailleurs, il a rappelé que les ambulanciers privés peuvent effectuer des transports para-médicalisés avec des infirmières, notamment en néo-natalité. On notera également que selon la circulaire n° 151, les ambulanciers peuvent être amenés, à la demande du SAMU, à réaliser un bilan secouriste. Pendant le transport, l'ambulancier veille également à la surveillance du patient et à l'exécution des gestes appropriés à l'état du patient. ● Le « médecin correspondant de SAMU » On signalera enfin un dernier dispositif qui exploite utilement les complémentarités existant entre les SMUR et les médecins de ville : le « médecin correspondant de SAMU ». Comme il est indiqué parmi les « Principes d'organisation des urgences et de la permanence des soins » annexés à la circulaire du 16 avril 2003 relative à la prise en charge des urgences, « ce dispositif vise à identifier des médecins correspondants du SAMU pour que ce dernier puisse disposer de relais dans la prise en charge de l'urgence vitale ». Il s'agit donc de médecins de tous modes d'exercice, qui participent à des réseaux de santé dont l'objet consiste à prendre en charge les urgences vitales en attendant l'arrivée du SMUR. A cette fin, la circulaire prévoit que « ces médecins, qu'ils soient médecins libéraux, médecins SMUR ou médecins pompiers, sont formés à l'urgence ». De plus, « un équipement minimum, en télécommunications et en matériels de réanimation, notamment un défibrillateur », doit être mis à leur disposition. Ce dispositif est déployé « notamment dans les départements où la dispersion de la population et la limitation des moyens de secours, obligent à optimiser ces différents moyens ». Comme Mme Annie Podeur, directrice de la DHOS, l'a expliqué devant la mission, il est centré sur les zones « blanches » du territoire, « c'est-à-dire situées à plus de 30 minutes d'un SMUR » (91). Ainsi, que ce soit au niveau de la régulation, de la prise en charge des cas relevant de la PDS, du transport sanitaire ou des cas relevant de l'aide médicale urgente, l'organisation de la prise en charge des urgences en amont de l'hôpital doit approfondir les complémentarités des différents acteurs pour mutualiser leurs moyens ou tout au moins dégager des synergies. Une telle démarche doit permettre de renforcer le maillage du territoire. 2. Pour pallier les contraintes résultant de la démographie médicale, le maillage sanitaire du territoire doit être consolidé et de nouveaux modes d'exercice professionnels expérimentés Comme indiqué précédemment, quatre principales catégories d'intervenants assurent le maillage sanitaire nécessaire à la prise en charge des urgences médicales en amont de l'hôpital : les SMUR, les SDIS, les hôpitaux locaux et les médecins généralistes, les deux derniers étant d'ailleurs liés, puisqu'une très large majorité des médecins intervenant dans les hôpitaux locaux pratiquent par ailleurs la médecine générale en exercice libéral. A côté de ce dispositif qu'il faut consolider, des adaptations aux conditions traditionnelles d'exercice libéral méritent d'être expérimentées afin de pallier la pénurie de médecins dans certaines zones. ● Les équipes de SAMU et de SMUR La mesure n° 5 du Plan urgences, entre autres dispositions relatives à « la coordination ville - hôpital », consiste à « renforcer les équipes des SAMU et des SMUR ». Lors de son audition par la mission (92), Mme Annie Podeur, directrice de la DHOS, a indiqué que le nombre de SMUR s'élève à 435, dont 361 SMUR complets, 64 antennes de SMUR - c'est-à-dire des « équipages complets capables d'intervenir mais rattachés à un établissement hospitalier plus important que celui où il est posté » - et 10 SMUR saisonniers, notamment sur les zones d'attraction touristiques, qui fonctionnent trois mois par an. S'agissant de leur répartition sur le territoire, elle a déclaré que le Gouvernement a « veillé au maillage du territoire, c'est-à-dire a fait en sorte qu'il y ait, si possible, une réponse SMUR à trente minutes au plus d'un site d'habitation ». Elle a qualifié cette démarche de « très volontariste », soulignant qu'un tel maillage « a un prix : à coûts quasiment équivalents, il y a des SMUR qui effectuent entre 300 et 600 sorties par an quand d'autres en réalisent entre 1 500 et 2000 ». Elle a enfin rappelé que les médecins correspondants de SAMU complétaient utilement ce maillage dans ses « quelques zones « blanches » ». Votre rapporteur salue l'attention portée par le Gouvernement au maillage du territoire en SMUR. La mission a pu constater à Clamecy combien la création d'un SMUR, destinée à résorber une zone « blanche », est jugée utile par les responsables de l'aide médicale urgente comme par l'ensemble des médecins. Il faut en effet souligner que la résorption des zones « blanches » des SMUR donne corps au principe d'égalité d'accès aux soins. ● Les sapeurs-pompiers Les sapeurs-pompiers disposent eux aussi d'un maillage territorial important. Lors de leur audition par la mission, les représentants de la FNTS ont en effet souligné la densité de ce maillage, particulièrement en zone rurale, comme en témoigne la carte ci-dessous. NOMBRE D'HABITANTS PROTÉGÉS PAR UN VSAV
VSAV : Véhicule de secours et d'assistance aux victimes Source : Ministère de l'intérieur et de l'aménagement du territoire, « les statistiques des Services départementaux d'incendie et de secours », 2006. Cette situation est conforme à l'article 1er de la loi n°96-369 du 3 mai 1996 relative aux services d'incendie et de secours qui dispose que chaque SDIS comprend un SSSM. Selon les dernières statistiques publiées par le ministère de l'intérieur et de l'aménagement du territoire, les SSSM comprennent 6 200 médecins, 560 pharmaciens, 270 vétérinaires et 2 600 infirmiers sapeurs-pompiers volontaires et, depuis 2002, 160 médecins, 50 pharmaciens et 105 infirmiers de sapeurs-pompiers professionnels. Devant la mission, M. Jean-Yves Bassetti, médecin-colonel de la Fédération nationale des sapeurs-pompiers, a souligné la densité du maillage territorial des médecins-capitaines de sapeurs-pompiers (cf. le diagramme et la carte ci-dessous). NOMBRE DE MÉDECINS SAPEURS-POMPIERS POUR 100 000 HABITANTS
Source : Ministère de l'intérieur et de l'aménagement du territoire, « les statistiques des Services départementaux d'incendie et de secours », 2006. Toutefois, M. Éric Faure, colonel, secrétaire général adjoint de la Fédération nationale des sapeurs-pompiers, a déclaré à la mission que le SAMU a tendance à considérer les sapeurs-pompiers comme de simples supplétifs, alors que ceux-ci disposent d'un service de santé dont les membres sont, selon lui, aussi bien formés que les professionnels du SAMU. Ce phénomène a été évoqué plusieurs fois devant la mission (93). La FNSPF, dans un document qu'elle a remis à votre rapporteur, regrette que « ces conduites hégémoniques engendrent un véritable problème de coordination des secours ». C'est pourquoi, « à l'heure où la démographie médicale libérale est en décrue et où le 15 connaît un phénomène de saturation sans précédent », elle propose que « ses personnels médicaux, qui sont tout aussi bien formés que les personnels hospitaliers, renforcent leur position ». Selon elle, les médecins sapeurs-pompiers devraient, par exemple, pouvoir procéder à l'évacuation des victimes sans attendre l'arrivée des moyens hospitaliers. « Cette présence des SDIS et du SSSM est d'autant plus importante qu'elle est la seule à l'heure actuelle à pouvoir assurer le maillage du territoire là où les SMUR et les médecins ruraux ne sont plus implantés ». M. Xavier Prétot, inspecteur de l'IGA, lui aussi, a estimé devant la mission que « s'il est possible en ville d'orienter directement vers le service approprié, il n'en va pas de même pour certains villages isolés, où il est préférable, en attendant l'arrivée du SMUR, de faire venir les pompiers ». ● L'hôpital local Quant à l'hôpital local, il constitue un premier niveau de prise en charge en médecine - on compte, en 2005, 55 466 entrées en médecine. Comme l'indique l'annexe à la circulaire du 16 avril 2003 relative à la prise en charge des urgences, même lorsqu'un hôpital local n'est pas titulaire de l'autorisation prévue pour les structures des urgences, « il peut, à la demande de l'ARH, mettre en place une organisation de proximité pour dispenser des soins non programmés. Il prévient le SAMU dès qu'il fait face à une situation d'urgence ». Cette circulaire précise que « cette mission peut s'avérer particulièrement pertinente en cas d'isolement géographique, de difficultés d'accès, d'affluence touristique ou saisonnière ». Les statistiques fournies à votre rapporteur indiquent que l'on recense 355 hôpitaux locaux en métropole et DOM, soit le tiers des hôpitaux publics. Seules 2 régions (Guyane et Réunion) ne comportent pas d'hôpitaux locaux. La mesure n° 7 du Plan urgences, entre autres préconisations relatives à « la lutte contre la pénurie des zones sous-médicalisées », consiste à « développer les hôpitaux locaux », car « l'hôpital local est le lieu où peut s'exercer une médecine polyvalente », que permet « l'existence d'un service de médecine de proximité, dispensée principalement par le généraliste ». En raison de la spécificité de son fonctionnement médical qui repose sur des médecins généralistes, il constitue selon Mme Annie Podeur, (DHOS) (94) « l'interface entre l'hôpital et la médecine générale, ainsi que, et encore plus, entre le domaine sanitaire et le médico-social ». Cette position d'interface tend à se confirmer : en effet, l'hôpital local accueille de plus en plus souvent une MMG (cf. infra). C'est pourquoi M. Xavier Bertrand, ministre de la santé et des solidarités, a souligné devant la mission que « l'hôpital local constitue un vrai et bon support pour la PDS ». Le Gouvernement entend renforcer le nombre de postes infirmiers dans les hôpitaux locaux. Mais selon Mme Annie Podeur, « il faut également y augmenter la présence médicale ». Votre rapporteur relève à cet égard que l'article 79 de la loi de financement de la sécurité sociale pour 2007 a modifié l'article L. 6152-4 du code de la santé publique pour permettre à l'hôpital local de salarier des médecins. De plus, d'après les renseignements fournis à la mission, un projet de décret en cours de finalisation prévoit que les médecins libéraux pourront bénéficier d'une indemnisation pour leur participation à la continuité des soins à l'hôpital. Une telle mesure pourrait utilement inciter des médecins à effectuer des astreintes la nuit et le week-end. Toutefois, cette indemnisation ne pourrait pas se cumuler avec le forfait d'astreinte dû au titre de la PDS en médecine ambulatoire. Cette disposition interdirait donc à un médecin d'assurer à la fois une astreinte hospitalière dans un hôpital local et une astreinte de PDS dans une MMG située dans l'enceinte du même hôpital. Un tel cumul avait été envisagé en Mayenne, où il n'a pas pu être mis en place, faute de base réglementaire. Diverses expériences tendant à pallier la pénurie de médecins dans certaines zones du territoire ont été portées à la connaissance de la mission. Elles ouvrent des pistes de réflexion intéressantes. ● Envisager de développer le conseil téléphonique et la télémédecine La régulation téléphonique ne sert pas uniquement à orienter les appels soit vers la médecine de ville, soit vers l'hôpital. Il ressort des auditions de la mission qu'elle parvient à résoudre une majeure partie des problèmes qui lui sont soumis sans recours à un effecteur : ainsi 95 % des appels reçus au SAMU de Mayenne ne donnent pas lieu à un acte médical. On notera également que selon les représentants de MG France entendus par la mission, « plus de 80 % des appels se bornent à une demande d'avis médical ou de renseignements sanitaires » (95). Une large partie des interlocuteurs de la mission a souligné l'intérêt de développer le conseil téléphonique. Ainsi, M. Roger Rua, représentant du SML, a déclaré à la mission (96) que « le conseil téléphonique, bien que non encore autorisé par le conseil de l'Ordre, est largement utile : l'expérience aidant, nous parvenons à donner des conseils judicieux ». Au-delà, les auditions auxquelles a procédé la mission ont permis de mettre en lumière d'autres perspectives d'évolution des missions et des instruments de la régulation médicale. Votre rapporteur relèvera notamment les projets dont M. Philippe Aillères, représentant de la CFE-CGC (97), a fait part à la mission, tendant à renforcer les équipes des SAMU non seulement par des médecins libéraux, mais également en leur adjoignant « des acteurs sociaux et des infirmières, comme dans les NHS Direct anglais (98) ou comme sur les plateaux d'assistance privée ». Les SAMU sont en effet saisis de « demandes inappropriées » au regard de leur mission, qui consiste à « répondre à la détresse médicale ». Il peut s'agir « de détresses de nature sociale », « de demandes d'informations » ou, « surtout à Paris, de demandes liées à la précarité ». En somme, « il conviendrait d'étendre le savoir faire français en matière de détresse médicale à l'ensemble des champs et des réseaux médico-sociaux ». Un projet comparable, tendant à créer une « plateforme de régulation télémédico-sociale et sanitaire », a été évoqué par M. Patrick Goldstein, chef du service des urgences du CHU de Lille, lors de la visite de ce service par la mission. De tels projets pourraient utilement faire l'objet d'expérimentations dans certains hôpitaux pilotes. Proposition : Étudier, au besoin par des expérimentations, les moyens de faire évoluer l'organisation des centres 15 pour qu'ils puissent mieux prendre en charge les appels urgents motivés par des besoins de nature sociale et médico-sociale, l'objectif étant qu'à moyen ou long terme, les centres 15 se transforment en plateformes téléphoniques à objet médico-social et sanitaire. Pour aller encore plus loin, on pourrait envisager d'encourager le recours à la télémédecine par les médecins du SAMU, comme le demandent certains urgentistes, à l'image de ceux que la mission a rencontrés à Nevers. M. Xavier Bertrand, ministre de la santé et des solidarités, lors de son audition par la mission, a, lui aussi, souligné l'intérêt de la télémédecine dans le cadre de la PDS pour établir des diagnostics et délivrer des conseils de prise en charge. Les articles 32 à 34 de la loi n° 2004-810 du 13 août 2004 relative à l'assurance maladie ont d'ailleurs doté l'exercice de la télémédecine d'un cadre légal : - L'article 32 définit la télémédecine en indiquant qu'elle « permet, entre autres, d'effectuer des actes médicaux dans le strict respect des règles de déontologie mais à distance, sous le contrôle et la responsabilité d'un médecin en contact avec le patient par des moyens de communication appropriés à la réalisation de l'acte médical ». - L'article 33 dispose que les SROS « intègrent la télémédecine » et précise que « chaque schéma définit les modes opérationnels pour répondre aux exigences de la santé publique et de l'accès aux soins ». - L'article 34 autorise la prescription de soins ou de médicaments par courriel, à condition notamment qu'un examen clinique du patient ait été réalisé préalablement, « sauf à titre exceptionnel en cas d'urgence ». Par ailleurs, un récent rapport du conseil national de l'Ordre des médecins sur « l'activité médicale téléphonique auprès du patient » (99) propose des règles déontologiques relatives à « l'activité médicale téléphonique dans la permanence des soins ». Ce rapport considère qu'« elle ne peut se concevoir que dans un acte de régulation médicale téléphonique (...) où les échanges ont été mémorisés sur des supports qui pourront être consultés, notamment en cas de litiges, au cabinet ou au centre de régulation de la permanence de soins ». Il insiste surtout sur la nécessité d'encadrer cette pratique par un protocole « engageant le médecin et le patient dans une stratégie de suivi médicalisé ». La loi n'ayant pas défini l'« urgence » pour laquelle une prescription par courriel peut être effectuée sans examen clinique préalable, il appartiendrait à la profession de lui donner une définition « en concertation avec les médecins régulateurs du SAMU et autres organisations médicales de régulation ». Ce rapport estime enfin qu'une « prescription téléphonique médicalisée ne peut se faire qu'en partenariat avec le pharmacien de garde » et suivant un protocole établi par les différents représentants des professionnels de santé participant au CODAMUPS. Pour votre rapporteur, l'intérêt et les conditions d'un recours accru à la télémédecine méritent d'être étudiées. Si la profession le juge utile, un tel recours faciliterait la prise en charge par la permanence des soins des patients qui ne peuvent pas se déplacer vers un lieu de consultation, notamment dans les zones où les SAMU éprouvent des difficultés à mobiliser des effecteurs libéraux. ● Étudier l'hypothèse et les conditions d'un élargissement du champ des tâches confiées aux personnels paramédicaux À plusieurs reprises, il a été rappelé à la mission que dans de nombreux pays, les urgences ne sont pas prises en charge par des médecins, mais par des personnels paramédicaux. Une étude récente de la DREES souligne ainsi la place occupée par les infirmières dans l'organisation des soins primaires au Royaume-Uni, en Suède et en Finlande. Selon cette étude, « c'est principalement par le développement de tâches nouvelles (éducation, prévention, conseil, certaines prescriptions), dans le cadre de ces organisations collectives que la participation des infirmières aux soins primaires se développe, plutôt que par un transfert direct de tâches anciennement exercées par les médecins » (100). En France, pour apporter des réponses plus rapides aux demandes de secours concernant les cas les moins graves, les sapeurs-pompiers confient d'ores et déjà des tâches élargies aux infirmiers de SSSM. Comme l'a expliqué M. Jean-Yves Bassetti devant la mission, 70 % des secours à personne ne nécessitent pas l'intervention d'un médecin. Il a cependant précisé que l'intervention de ces infirmiers est encadrée par un décret de compétence, qu'ils suivent des protocoles et qu'ils n'agissent que sur ordre d'un médecin. L'idée de transferts de tâches d'un médecin à un infirmier a donc été évoquée à plusieurs reprises devant la mission afin de concentrer les ressources médicales là où elles sont le plus utiles. Le rapport présenté par M. Yvon Berland au nom de la mission « coopération des professions de santé : le transfert de taches et de compétences » en octobre 2003 décrit une expérience en ce sens menée à Toulon. Cette expérience consistait à confier une partie des missions SMUR à des infirmiers diplômés d'État (IDE) et des infirmières anesthésistes diplômés d'État (IADE) par dérogation aux dispositions des articles D. 6124-13 et D. 6124-14 du code de la santé publique, selon lesquels l'équipe du SMUR comprend toujours un médecin au moins. Le rapport conclut que « malgré des réactions locales et nationales négatives, les résultats préliminaires semblent rassurants, sous trois réserves : - paramédicaliser ne consiste pas à remplacer des médecins par des IADE mais à faire assurer des actes strictement infirmiers sous contrôle médical. - la paramédicalisation ne peut concerner que les SMUR disposant de plusieurs équipes, puisqu'il faut au minimum disposer d'un médecin pour assurer les urgences vitales. - la paramédicalisation ne peut se concevoir sans une régulation forte ». Le principe même de telles délégations de tâches a été contesté par plusieurs des interlocuteurs de la mission. On citera notamment M. Patrick Pelloux, président de l'association des médecins urgentistes hospitaliers de France (AMUHF) (101) : « Certains vous diront qu'on se dirige inéluctablement vers la délégation de certaines compétences aux pompiers, aux ambulanciers, comme aux États-unis, mais ce n'est pas la solution : quand quelqu'un appelle pour une douleur thoracique, il faut que ce soit un médecin qui vienne ». De même, M. Marc Giroud, SAMU de France (102), a indiqué à la mission n'avoir « jamais trouvé dans la littérature internationale de solutions retenues, ou en tout cas jugées efficaces, consistant à utiliser l'infirmière en urgence en lieu et place du médecin, parce que, en urgence, il y a toujours un diagnostic qui précède l'action ». ● Favoriser l'installation de nouveaux médecins dans les zones déficitaires, soit par des aides financières, soit en développant de nouveaux modes d'exercice professionnel Les médecins qui s'installent en zone rurale sont éligibles à différentes aides financières, qu'énumère l'encadré ci-dessous. MESURES FAVORISANT L'INSTALLATION DE MÉDECINS EN ZONE RURALE
De plus, la mesure n° 6 du Plan urgences prévoit de « Développer des nouveaux modes d'exercice professionnel coopératifs et collectifs (cabinets multi-sites, cabinets de groupe, médecins assistants) » afin, selon le plan, d'« inciter l'installation des médecins libéraux en zone déficitaire ». On relèvera à cet égard que le décret n° 2006-1585 du 13 décembre 2006 relatif au médecin collaborateur libéral et au médecin salarié, pris pour l'application d'une disposition adoptée à l'article 18 de la loi n° 2005-882 du 2 août 2005 en faveur des petites et moyennes entreprises, crée deux nouveaux modes d'exercice : - le statut de « médecin collaborateur libéral » ; - l'exercice en tant que médecin salarié pour un autre médecin. Il ressort des travaux de la mission que l'exercice libéral en cabinet individuel ne correspond plus aux attentes des jeunes médecins, du moins pas dans les zones rurales où ils peuvent craindre de se trouver isolés. Il est donc utile de développer de nouvelles formes et de nouveaux lieux d'exercice, à l'instar des maisons médicales de garde. De plus, l'article R. 4127-85 du code de la santé publique dans sa rédaction issue du décret n° 2005-481 du 17 mai 2005, permet aux médecins, sur autorisation du CDOM « dans l'intérêt de la population », d'exercer leur activité professionnelle sur un ou plusieurs sites distincts de sa résidence professionnelle habituelle « lorsqu'il existe dans le secteur géographique considéré une carence ou une insuffisance de l'offre de soins préjudiciable aux besoins des patients ou à la permanence des soins ». Cet article précise que dans ce cas, « le médecin doit prendre toutes dispositions et en justifier pour que soient assurées sur tous ces sites d'exercice la réponse aux urgences, la qualité, la sécurité et la continuité des soins ». Enfin, on signalera que l'article L. 183-1-2 du code de la sécurité sociale permet aux URCAM de « conclure des contrats avec des professionnels de santé libéraux dans le but de les inciter à un exercice regroupé, notamment dans des zones rurales ou urbaines où est constaté un déficit en matière d'offre de soins ». D. LE DÉVELOPPEMENT DE MAISONS MÉDICALES DE GARDE CONSTITUE L'AXE PRINCIPAL DE LA CONSOLIDATION DES STRUCTURES DE PERMANENCE DES SOINS Il n'existe pas de définition législative ni réglementaire de la maison médicale de garde (MMG). Le rapport de M. Jean-Yves Grall sur les MMG en propose une définition fonctionnelle qui est celle du présent rapport : « un lieu fixe clairement identifié de prestation de médecine générale, fonctionnant aux heures de la PDS comme un cabinet libéral ». Il faut d'ailleurs souligner qu'à défaut de définition officielle, il est fréquent que l'expression « maison médicale » soit employée pour désigner les cabinets de groupe et autres structures réunissant plusieurs médecins et, parfois d'autres professionnels de santé. Pour éviter toute ambiguïté sémantique, le présent rapport désigne ces structures sous le vocable de « maisons de santé », réservant celui de « maison médicale de garde » à des structures dédiées à la PDS, telles que définies précédemment. 1. La formule de la maison médicale de garde connaît un succès croissant mais recoupe des structures de différentes natures Dans son récent rapport, M. Jean-Yves Grall recense - au 1er juillet 2006 - 198 MMG en fonctionnement et une dizaine en projet. Il constate la forte croissance de ce nombre depuis 2003. On en comptait alors 98 en fonctionnement et 30 en projet. Il indique également que « peu de fermetures sont intervenues depuis 2003 » : cinq MMG ont fermé, dont deux en cours de relocalisation au sein d'un établissement de santé. Comme l'a noté M. François Michel, (MG France) « le développement des maisons médicales de garde est d'abord un fait de société. Les trois premières ont démarré en 2000 à Rennes, à Gap et au Havre ; on en compte aujourd'hui entre 195 et 300 selon qu'on y intègre les structures de consultation installées à la porte, sinon au sein même d'établissements hospitaliers publics ou privés » (103). M. Jean-Yves Grall rappelle que la formule de la MMG ne représente qu'une des formes d'organisation possibles de la PDS, mais constate que « son développement laisse cependant à penser que dans le cadre du maintien d'une PDS libérale, la MMG représentera peut-être le mode d'action prédominant à brève échéance ». Les informations ci-dessous sont tirées du rapport Grall. ● Hétérogénéité quant à la localisation des MMG. On distingue trois types de localisation : - 62 % des MMG sont localisées dans un établissement de santé ou d'hébergement et 44% des MMG sont situées plus précisément à l'intérieur même d'une enceinte hospitalière publique et, pour plus de la moitié d'entre elles, de façon contiguë ou intégrée à un service d'urgences. - 26 % des MMG sont isolées en milieu urbain. - 12 % des MMG sont isolées en milieu rural, le plus souvent dans un local municipal. Le rapport note aussi que les MMG sont inégalement réparties sur le territoire, comme le confirme la carte ci-dessous. Il explique cet « essaimage erratique et très variable » des MMG par le fait qu'elles se sont développées « grâce à des personnalités parfois charismatiques qui ont su faire adhérer nombre de leurs confrères ». Les réponses faites à un questionnaire envoyé par votre rapporteur à plusieurs MMG tend à confirmer que la création des MMG a reposé sur des initiatives locales, sans qu'il y ait au préalable un plan d'ensemble cohérent et coordonné au niveau national. SITES DÉDIÉS À LA PDS EN MÉDECINE GÉNÉRALE AU 1ER JANVIER 2006
Source : Conseil national de l'Ordre des médecins, « Enquête sur l'état des lieux de la permanence des soins en janvier 2006 », 2006. ● Hétérogénéité quant aux horaires d'ouverture Les horaires d'ouverture de certaines MMG ne sont pas toujours calés sur les horaires de la PDS. On observe en effet « une tendance lourde » au repli des horaires d'ouverture des MMG sur le seul créneau des samedis et dimanches - d'ailleurs, peu d'entre elles sont ouvertes après minuit en semaine. Le rapport relève également des cas de MMG qui fonctionnent dès 18 heures ou qui ont anticipé l'extension facultative des horaires de la PDS au samedi après-midi (104). ● Hétérogénéité quant aux niveaux d'activité On constate que 70 à 80 % de l'activité des MMG se déroule les samedis et dimanches et que l'activité de visite est généralement faible, voire souvent inexistante. M. Grall a cependant expliqué devant la mission (105) que « les niveaux d'activité sont très variables, mais relativement stables d'une année sur l'autre », ce qui signifie qu'« il n'y a pas d'effet d'accoutumance » à la MMG. Selon lui, ces niveaux « sont très corrélés, d'une part, à la localisation - soit en zone urbaine, isolées d'un service hospitalier, soit en zone rurale - et, d'autre part, au mode d'accès : il peut être direct, comme en zone rurale mais aussi en zone urbaine très populeuse, ou avoir lieu après une régulation préalable par le 15 ». ● Hétérogénéité quant niveau d'engagement dans l'activité de la MMG des médecins installés dans le secteur concerné Le rapport souligne une « différence majeure » entre certaines grandes agglomérations, où le taux de participation à l'activité des MMG s'établit entre 5 et 15 %, et les « régions rurales ou semi-rurales, où le taux de participation oscille entre 80 et 100 % ». Dans les « villes plus moyennes », ce taux gravite autour de 50 ou 60 %. M. Jean-Yves Grall explique ces contrastes par « une plus forte implication dans la vie locale des médecins de campagne », et, à l'inverse, par une offre de soins plus importante en ville, où, a-t-il rappelé à la mission, « d'autres dispositifs existent comme SOS Médecins et les services hospitaliers ». Il considère que « pour bien fonctionner, un chiffre de 30 à 40 médecins est nécessaire » et souligne le caractère « fragile » du fonctionnement de certaines MMG qui ne reposent que sur quelques médecins. De même, M. Jérôme Antonini, représentant de la Fédération des établissements hospitaliers et d'assistance privée à but non lucratif (FEHAP), a souligné que « ces structures apparaissent parfois très fragiles ». Selon lui, « elles reposent souvent sur des bonnes volontés, quelques médecins libéraux qui y croient beaucoup et un environnement institutionnel favorable : une caisse primaire qui joue le jeu, des acteurs hospitaliers qui sont preneurs, des communes qui interviennent, par exemple en fournissant des locaux. On a le sentiment que tout peut s'écrouler très vite ». Il a cité en exemple le cas de la MMG installée dans des locaux de l'hôpital de Hénin-Beaumont, où « un jour sur deux ou sur trois, il n'y a personne, en raison de la difficulté à mobiliser des médecins ». Il souligne qu'« il est très difficile de construire une organisation cohérente quand on ne peut pas toujours compter sur la MMG ». ● Hétérogénéité quant au volume de la population desservie Le rapport relève que la sectorisation a parfois été « contractée » autour de la MMG, ce qui aboutit « à un découpage plus économe et plus réaliste de la PDS », mais regrette que ce n'ait pas toujours été le cas. Il relève en tout cas que le volume de la population desservie par la MMG s'établit en moyenne entre 20 000 et 50 000 habitants (entre 50 000 et 120 000 en zone urbaine moyenne, et entre 150 000 et 250 000 en grande agglomération). ● Hétérogénéité quant à l'éloignement maximal de la MMG En zone rurale, la distance maximale à parcourir pour accéder à une MMG dépasse rarement 40 km et s'établit en moyenne entre 20 et 25 km. ● Hétérogénéité quant aux coûts M. Jean-Yves Grall constate « une très grande hétérogénéité dans les coûts de fonctionnement » des MMG. Les deux tiers d'entre elles sont financées, hors honoraires, par le FAQSV ; lors de son audition (106), M. Frédéric van Roekeghem, directeur général de la CNAMTS, a souligné que ce financement est variable, avec un écart maximal de 2 600 à 260 000 € par an. Selon le rapport, « le caractère hétérogène des coûts de fonctionnement dépend de quatre facteurs principaux de dépenses : des locaux - investissement, location et, notamment, participation ou non des collectivités territoriales -, des frais de personnel - présence d'une ou de deux secrétaires, d'un gardien ; la sécurisation se révèle un point important dans les grandes zones urbaines -, des frais annexes d'évaluation comptable et des rémunérations forfaitaires attribuées aux médecins pour coordination » (107). Votre rapporteur souligne que certaines MMG ont été créées sans financement public direct. C'est le cas, par exemple, de la MMG installée à l'hôpital Gouin (Clichy-la-Garenne, Hauts-de-Seine). Certains des médecins qui y assurent la PDS ont indiqué à la mission que leur MMG est hébergée gracieusement par l'hôpital Gouin et que chaque médecin y apporte son propre matériel. ● Hétérogénéité quant au soutien apporté aux MMG par les collectivités territoriales Le rapport relève enfin que « dans l'ensemble (...) un engagement a minima des collectivités locales » mais cite certains exemples dans lesquels l'appui de la municipalité à facilité la création de la MMG. Certaines mairies ont ainsi pris à leur charge l'aménagement de locaux, d'autres ont mené des campagnes d'information de la population, d'autres encore ont apporté un soutien administratif au portage de projet par les associations de médecins. 2. Il ressort des expériences actuelles que la formule de la maison médicale de garde constitue une « solution préparant l'avenir » M. Jean-Yves Grall a souligné dans son rapport (108), comme devant la mission que « le concept de maison médicale de garde se révèle être une des solutions d'avenir quant au maintien d'une permanence des soins ambulatoires ». ● Les MMG peuvent contribuer à la remédicalisation du milieu rural Selon M. Jean-Yves Grall, « il est prouvé qu'elles permettent une remédicalisation du milieu rural ». Ainsi, lorsque existent des maisons médicales de garde, les femmes médecins vont d'autant plus volontiers s'installer en zone rurale qu'elles ne sont pas obligées d'y vivre et d'y assurer la PDS à leur cabinet. Cette organisation aurait « montré son efficacité dans certaines zones comme la Haute-Normandie, et notamment la Seine-Maritime » ; « les femmes peuvent aller travailler dans ces zones et revenir habiter Rouen le soir, par exemple ». ● Les MMG ont permis de réimpliquer les médecins dans la PDS Selon le rapport Grall, après le mouvement de « grève des gardes » de 2001 et 2002, la réorganisation de la PDS par les MMG a permis que les médecins acceptent, dans un contexte bien balisé et un peu moins contraignant, de participer de nouveau à la permanence de soins. La mission a pu faire le même constat, par exemple en Mayenne, où la création de MMG a constitué un vecteur de remobilisation des médecins généralistes autour de la PDS. De plus, M. François Michel, (MG Urgences) a fait valoir que la création des maisons médicales de garde a été une véritable école de management. « 300 maisons médicales de garde, ce sont 300 managers sur le terrain, prêts à porter un projet territorial ». Il a aussi rappelé que « les maisons médicales de garde ont également cette caractéristique de s'être toutes créées dans l'adversité, au terme d'un processus souvent difficile ». (109) ● Les MMG peuvent permettre, à certaines conditions, de désengorger les urgences hospitalières Le rapport Grall affirme que « les MMG déchargent très efficacement les urgences hospitalières, à condition qu'une organisation concertée soit mise en place ». Il a précisé devant la mission qu'il faut qu'« elles soient, dans leur fonctionnement, très imbriquées avec le dispositif hospitalier ». En effet, selon lui, « Vous pouvez avoir une maison médicale de garde à la porte d'un hôpital, voire à la porte d'un service d'urgences, où rien ne se passe, tout simplement parce qu'entre les équipes hospitalières et les médecins libéraux, il n'y a pas eu d'organisation, alors que dans des zones moins importantes, vous pouvez avoir une diminution tout à fait spectaculaire du nombre de passages aux urgences pour les pathologies qui ne les requièrent pas ». Par exemple, les représentants de la FEHAP ont indiqué que les généralistes de la MMG de Hénin-Beaumont n'acceptent pas les patients qui leur sont envoyés par les urgentistes hospitaliers. Ces patients doivent rentrer chez eux, appeler le 15 et revenir sur rendez-vous. Une telle organisation ne semble pas optimale. L'annexe à la circulaire précitée du 16 avril 2003 indique d'ailleurs que « Lorsque l'ARH souhaite apporter son soutien à une maison médicale, il est indispensable que sa participation soit ciblée sur celle(s) dont le projet est articulé avec le service des urgences hospitalier ». Il est précisé que « cette articulation est formalisée par une convention entre les responsables de ces deux structures », au vu d'« une évaluation médico-économique ». Cette convention doit notamment comporter « une procédure définissant les conditions de réorientation éventuelle des patients, depuis les services des urgences vers les maisons médicales ». De plus, « un schéma d'aide à la décision élaboré par les médecins urgentistes, les médecins des services de soins concernés, notamment de pédiatrie, et les médecins de la maison médicale » doit être élaboré pour « clarifier les situations dans lesquelles la réorientation, proposée par l'infirmière d'accueil et d'orientation (IAO) et validée par un médecin senior, ne soulève pas de difficulté ». Ainsi, une formation adéquate des IAO doit être prévue. Un protocole d'adressage et un dispositif de relais entre l'IAO et la MMG doivent être mis en place. En tout état de cause, la volonté des responsables médicaux de services d'urgence de faire fonctionner ce système est indispensable. De plus, comme M. David Causse, représentant de la FHF, l'a indiqué à la mission (110), « une MMG sans accès à un plateau technique ouvert au moins jusqu'à 23 heures n'a pas beaucoup d'intérêt, et ne contribue pas à désengorger les hôpitaux ». Enfin, les représentants du syndicat national des médecins, chirurgiens spécialistes, biologistes et pharmaciens des hôpitaux publics (SNAM-HP) ont souligné devant la mission l'importance de la mise en place d'un système de tiers payant dans les MMG. M. Patrick Plaisance, chef du service des urgences à l'hôpital Lariboisière, a ainsi estimé (111) que les MMG ne pouvaient fonctionner qu'« à partir du moment où il n'y a pas d'avance de frais. On peut très bien imaginer que, comme pour les urgences, il ne soit demandé que la carte vitale et que les gens payent le médecin généraliste de la même manière ». Certes, un passage aux urgences suppose un paiement, mais comme l'a souligné M. Roland Rymer, (SNAM-HP) (2) « il n'est pas payant dans l'immédiat. Dans l'esprit du public qui s'y rend, il est même gratuit ». Dans le même sens, M. André Elhadad, (SNAM-HP), s'est interrogé sur l'efficacité : « des maisons médicalisées où il n'y a pas de tiers payant, comme à Aulnay-sous-Bois, près des grandes cités ? On a inauguré cette maison il y a trois ou quatre mois, et les gens nous traitent de fous de vouloir faire payer 70 ou 80 euros le dimanche ou tard le soir ». On citera également les déclarations similaires de M. Yannick Lartigue, représentant de la CFTC (112) : « une consultation à la maison médicale de la Rochelle coûte 60 euros, à débourser immédiatement : le patient, systématiquement prévenu par le centre 15 qui le régule, refusera les trois quarts du temps d'avancer la somme et préférera encombrer les urgences ». Il semble que quand de telles conditions sont réunies, les passages aux urgences de patients relevant des catégories CCMU 1 et 2 (Classification Clinique des Malades des Urgences) (cf. infra) diminuent lorsqu'il existe une MMG dans l'enceinte hospitalière, de façon contiguë ou non aux urgences. Les renseignements fournis à ce sujet par la DHOS indiquent qu'au CH de Guingamp, le nombre de passages aux urgences des patients classés CCMU 1 a chuté de 43 % avec l'installation d'une MMG, dans les locaux des consultations externes. De même, au CH de Narbonne (Aude), la fréquentation des urgences a diminué de 10 % aux heures d'ouverture de la MMG. En outre, la DHOS indique que les évaluations faites dans les diverses MMG montrent que les patients interrogés signalent qu'ils auraient de toutes façons été aux urgences pour plus de 80 % d'entre eux s'il n'y avait pas eu de MMG. ● Les MMG constituent un point de repère pour la population en milieu très urbanisé Lors de son audition, M. Jean-Yves Grall a expliqué qu'on constate dans certaines zones urbaines un problème d'accès aux soins des populations défavorisées. Or, avec les MMG, ces populations « retrouvent une balise à côté du service d'urgences, qui leur évite de s'y précipiter avec femmes et enfants » (113). Selon lui, une MMG en zone très urbanisée constitue donc « un point d'accroche », un « repère » qui pourra « servir utilement en cas de problèmes de santé publique importants », notamment de type pandémique. De même, lors du déplacement de la mission dans le Nord, le directeur de l'ARH du Nord-Pas-de-Calais a estimé que la réorientation vers une MMG à l'accueil des urgences permettait de réintroduire ces populations dans le parcours de soins, en établissant une relation personnelle entre un praticien et un patient. De même, M. François Michel, (représentant de MG France), a indiqué que « les maisons médicales de garde ont à [s]es yeux un mérite essentiel : elles ont une fonction de balisage et permettent d'offrir au patient une solution dans le circuit du médecin traitant » (114). ● En zone rurale « les MMG sont considérées comme un socle pour le développement futur de véritables maisons de santé » (115) Plusieurs interlocuteurs de la mission ont estimé que la création d'une MMG pouvait constituer un premier pas vers la constitution d'une maison de santé qui, aux horaires de la PDS, servirait de MMG. Selon M. François Michel, les MMG « auront permis la création d'une nouvelle offre de soins, notamment pour les soins primaires, sur la base d'un territoire », ce qui « n'est pas sans rapport avec les maisons de santé qui commencent à se développer un peu partout. On n'en compte encore que cinq ou six réellement opérationnelles, mais des dizaines de projets sont prêts à se concrétiser dès qu'on leur aura donné un contenu réglementaire. Les maisons médicales de garde auront à cet égard ouvert la route ». Ainsi, lors de son déplacement à l'hôpital local du sud-ouest mayennais à Craon, la mission a été informée d'un projet de ce type, porté par les médecins libéraux qui, actuellement, assurent la PDS dans une MMG installée au sein même de l'hôpital local. Ce projet tend à transformer la MMG existante en une maison de santé rassemblant plusieurs cabinets médicaux et paramédicaux et servant de MMG aux horaires de la PDS. Conformément à la mesure n° 6 du « plan urgences », ce projet est censé favoriser l'installation de nouveaux médecins en leur offrant la possibilité d'exercer en zone rurale sous des statuts variés (remplaçant, salarié, collaborateur, associé etc.), moins contraignants que l'exercice en cabinet individuel. Il semble en effet qu'en zone rurale, l'exercice au sein de maisons de santé soit appelé à se répandre au fur et à mesure que seront remplacés les médecins des générations précédentes, encore attachés à l'exercice libéral en cabinet individuel. M. Michel Combier, représentant de la CSMF, a d'ailleurs reconnu que (116)« rares seront désormais les médecins qui souhaiteront s'installer durablement à la campagne, avec une petite maison près de leur cabinet ». Il a cependant estimé « qu'il est encore possible, grâce à des mesures intelligentes, d'attirer des jeunes dans ces secteurs, mais sur des formats plus courts d'exercice hebdomadaire, mensuel ou annuel, des modes de rémunération différents, sous le compagnonnage de médecins plus expérimentés ». De même, dans son rapport précité sur la féminisation de la profession médicale, Mme Irène Kahn-Bensaude constate qu'« il semble que l'époque où chaque village avait son curé, sa poste et son médecin soit révolue » et que « l'époque où le médecin avait son cabinet tout seul à la maison est bien terminée ». En effet, selon elle, « les femmes n'iront pas exercer en milieu rural, pas plus que les hommes, c'est pourquoi, l'exercice en multi-sites devra être développé ». Dans cette optique, elle considère qu'« il faudrait sans doute favoriser beaucoup plus le temps partiel ainsi que la création de maisons de santé qui serviraient de structures d'accueil à plusieurs médecins de spécialités différentes, travaillant parfois en multi-sites, ainsi qu'à des membres des professions paramédicales ». Elle explique en effet que l'organisation du travail en groupe « permet une meilleure continuité des soins avec plus de souplesse dans son emploi du temps », notamment s'il s'agit d'un groupe de professionnels de santé, associant infirmière, kinésithérapeute, etc., « car là ou il n'y a pas d'infirmière, il n'y aura pas de médecin et vice-versa ». Proposition : Étudier les moyens de favoriser, par des mesures financières ou des adaptations règlementaires, le développement de maisons médicales de garde servant pendant la journée de maison de santé, notamment dans les zones rurales marquées par une démographie médicale déficitaire. On relèvera encore que deux des 65 propositions formulées par la FHF pour le service public hospitalier (117) tendent à « promouvoir, par des mesures fiscales et conventionnelles, des maisons de santé (ou plateformes de services) chargées de la PDS mais aussi de la prévention, de l'éducation à la santé, de l'accompagnement social et médico-social », auxquelles « seront intégrées ou adossées » les MMG. - Les MMG rurales adossées à un hôpital local. À l'image de celle de Craon (Mayenne), elles peuvent faciliter l'installation de nouveaux médecins, notamment si elles se développent en maisons de santé. - Les MMG implantées à proximité immédiate des urgences, qui contribuent à leur désengorgement. - Les MMG isolées en milieu urbain, qui permettent de réintégrer dans le dispositif du parcours de soins des populations défavorisées. 3. Le financement des maisons médicales de garde présentait jusqu'à présent un caractère expérimental Comme l'indique le rapport de l'IGAS sur le fonds d'aide à la qualité des soins de ville (FAQSV) et la dotation de développement des réseaux (DDR) précité, le FAQSV a été « un accélérateur très important des projets de MMG ». Selon ce rapport, le fonds aurait en effet financé, de 2000 à 2004, 108 projets de MMG. Mais les règles de fonctionnement du FAQSV imposaient aux promoteurs de MMG de renouveler chaque année leur demande de crédits. On rappellera que ce fonds, d'abord à caractère expérimental et temporaire - il avait en effet été créé par la LFSS pour 1999 (118) pour une durée de cinq ans - a été reconduit jusqu'en 2005, puis pérennisé par la LFSS pour 2006 (119). Néanmoins, les financements accordés dans le cadre du FAQSV manquaient encore de pérennité. Ainsi, M. Hubert Moser, représentant d'EG, a souligné devant la mission (120) que « les financements des structures de régulation prennent fin le 31 décembre - seule une petite marge étant prévue pour janvier et février -, et ne sont garantis par aucun texte ». Il a ajouté que : « la plus grande partie de notre énergie passe dans la recherche de financements et non pour véritablement améliorer le service de régulation », estimant être « à cheval entre un financement expérimental et un dispositif de régulation pérenne ». La mission IGAS/IGA se prononce également en faveur de l'arrêt des financements expérimentaux pour des dispositifs (régulation libérale, maisons médicales de garde) qui ont désormais vocation à s'inscrire dans un cadre financier stable ». De même, dans son rapport précité, M. Jean-Yves Grall rappelant que le financement des MMG par le FAQSV nécessite le dépôt d'un dossier annuel de reconduite des financements, estime qu'une telle « absence de garantie de pérennité du montant des financements, voire du financement tout court d'une année à l'autre » explique pour une part « les difficultés exprimées médiatiquement par de nombreux promoteurs » de MMG. Dans le même sens, les responsables de la MMG de l'hôpital Gouin rencontrés par la misison ont jugé la complexité de ces procédures décourageante pour les généralistes, qui ne sont pas formés à cela. C'est pourquoi le rapport de M. Jean-Yves Grall préconise de « sortir les financements des MMG du FAQSV de façon à leur donner un caractère pérenne et opérationnel ». Il souhaitait que les promoteurs des MMG puissent « contractualiser un financement pérenne sur 5 an avec la MRS ». Votre rapporteur souligne que l'article L. 221-1-1 du code de la sécurité sociale - issu de l'article 94 de la LFSS pour 2007 qui organise la fusion du FAQSV et de la DDR en un FIQSV (cf. supra) - prévoit que le FIQSV « finance des actions ou des structures concourant à l'amélioration de la permanence des soins et notamment les maisons médicales de garde ». Le même article précise que « l'attribution des aides peut être déconcentrée et confiée aux missions régionales de santé » et que « les aides peuvent être attribuées sur une base pluriannuelle ». Ainsi, conformément aux préconisations du rapport de M. Jean-Yves Grall, le financement des MMG pourra être pérennisé sur cinq ans. Pour aller plus loin dans la pérennisation d ces structures, il convient de les doter d'un véritable statut. 4. Les maisons médicales de garde doivent s'inscrire dans un cadre réglementaire consolidé et suffisamment souple pour permettre de tenir compte des spécificités locales Il ressort de ce qui précède qu'il est nécessaire d'inscrire les MMG dans un cadre cohérent, simplifié, lisible, et pérenne. Les renseignements fournis par la DHOS indiquent qu'une circulaire est en cours d'élaboration au ministère de la santé afin d'établir des recommandations et un cahier des charges type précisant le fonctionnement des MMG. Cette circulaire précisera également les modalités de création de maisons médicales, sous la responsabilité du préfet et en lien avec l'organisation de la permanence des soins et les réseaux des urgences, et sous la coordination des MRS. Elle devrait être publiée en 2007. Pour l'heure, les travaux de la mission et les conclusions du rapport de M. Jean-Yves Grall permettent d'identifier 5 axes majeurs de consolidation des MMG. a) Établir un pilotage opérationnel des maisons médicales de garde cohérent avec le pilotage de la permanence des soins Affirmant le lien évident entre les offres hospitalière et libérale, le rapport de M. Jean-Yves Grall propose de confier un rôle prééminent à la mission régionale de santé (MRS) dans le pilotage des MMG en la chargeant de délivrer l'autorisation de création ou d'installation d'une MMG suivant des critères croisés de besoins : - importance de l'offre hospitalière ou libérale organisée (type SOS Médecins) présente sur les différents bassins de vie, territoires ou secteurs ; - caractéristiques de fonctionnement des services d'urgences : activité, délai d'attente moyen, dans le cas d'implantation au sein même d'un établissement ; - importance de la population, (une installation isolée en milieu urbain devant concerner un minimum de 60 000 à 70 000 habitants) ; - le rayon d'action : en zone rurale, la MMG ne doit pas avoir un rayon d'action de plus de 30 à 35 km ; - nombre de médecins potentiellement participant : en zones urbaines, un nombre potentiel de 100 médecins est raisonnable contre 20 à 30 seulement en zone rurale, du fait des différences observées dans les taux de participation des médecins. Néanmoins, une telle procédure d'autorisation risquant d'allonger et de complexifier la création d'une MMG et de brider les initiatives locales, votre rapporteur juge inutile d'instaurer un régime d'autorisation administrative préalable pour les MMG. D'ailleurs, le financement public de la plupart des MMG offre déjà aux autorités administratives et à l'assurance maladie un moyen d'orienter, voire de contrôler, les conditions de création des MMG. Le rapport propose également que le préfet intègre les MMG dans le cahier des charges départemental de la PDS et recommande d'organiser les secteurs de garde autour des MMG. Cela suppose notamment de resectoriser systématiquement le département lorsqu'une MMG est créée. Votre rapporteur note qu'un tel système a fait la preuve de son efficacité en Mayenne et que le cahier des charges des MMG - qui reprend les orientations définies par le comité national de gestion du FAQSV le 27 avril 2005 au vu d'une évaluation des MMG financées par le FAQSV - estime également que l'existence et le mode de fonctionnement de la maison de garde doit s'inscrire dans l'organisation de la PDS définie par le cahier des charges départemental, en cohérence avec le découpage sectoriel. Proposition : Intégrer les maisons médicales de garde dans le cahier des charges départemental de la permanence des soins. Ce cahier des charges ajoute que « la MMG doit demeurer une alternative dans l'organisation de la permanence des soins en ambulatoire, quand d'autres solutions ne fonctionnent pas » et qu'« en aucun cas il ne s'agit de systématiser la mise en place de ce type de structure ». Le rapport Grall propose de simplifier la procédure d'éligibilité des MMG aux financements publics. Le dossier déposé par les promoteurs d'une MMG devrait simplement faire apparaître : - la réponse à un besoin, qu'il s'agisse de structurer la PDS en zone rurale, de maintenir une offre de soins en zone urbaine défavorisée ou de désengorger des urgences hospitalières ; - un mode de fonctionnement conforme au cahier des charges défini au niveau national ; - un projet de budget. À l'issue de l'examen de ce dossier, la MRS conclurait avec les promoteurs de la MMG un contrat garantissant pour cinq ans une enveloppe budgétaire annuelle. Le rapport Grall plaide également pour une procédure simple de suivi de l'activité de la MMG pendant une période quinquennale de financement contractualisé (cf supra), permettant éventuellement une transmission automatique des résultats à la MRS et pour une « évaluation unique » à l'issue de cette période quinquennale par la MRS conditionnant le renouvellement du contrat. Ce système de financement pérenne et contractualisé paraît intéressant et pourrait faire l'objet d'expérimentations locales. Proposition : Contractualiser un financement pérenne des maisons médicales de garde, moyennant un dispositif de suivi et d'évaluation et simplifier les règles d'attribution des subventions pour les maisons médicales de garde. Votre rapporteur souligne par ailleurs la nécessité d'une évaluation des MMG, déjà en place, comme l'on reconnu plusieurs personnes entendues par la mission, dont M. François Michel, représentant de MG France, selon lequel « il serait bon que les MMG soient assurées d'un peu de durée et de visibilité, moyennant évaluation : si certaines maisons médicales de garde rurales rendent incontestablement un véritable service, d'autres ont une activité extrêmement faible ». Il a jugé qu'« il faut s'en assurer au cas par cas », au vu d'« un cahier des charges et d'une problématique mieux définie » (121). c) Définir un cadrage national et des recommandations guidant les missions régionales de santé dans le pilotage des maisons médicales de garde Le rapport Grall détaille les orientations qui pourraient être prises, par voie de circulaire, pour orienter le pilotage des MMG qu'il propose de confier aux MRS. Ces orientations rejoignent globalement ce qui ressort des travaux de la mission. En tout état de cause, il faut pouvoir orienter le développement des MMG tout en tenant compte des spécificités locales. Proposition : Établir à l'échelon national, en lien avec l'assurance maladie et par exemple dans le cadre du Comité national de l'aide médicale urgente et de la permanence des soins (CONAMUPS), un cahier des charges national des maisons médicales de garde fixant les principes généraux du développement des maisons médicales de garde et permettre à chaque mission régionale de santé (MRS) de l'adapter aux réalités locales. ● La localisation des MMG Le rapport propose de privilégier une implantation dans une enceinte hospitalière, tout comme M. Jérôme Antonini (FEHAP) selon lequel « l'intégration dans les locaux hospitaliers est (...) un facteur qui favorise la réussite » et pour lequel « l'environnement hospitalier offre un cadre relativement sécurisé pour les médecins libéraux ; il y a un filtrage avant l'accès au médecin, c'est un mode de régulation qui est à la fois souple et efficace » (122). Pour les MMG rurales, dont l'implantation vise à structurer une PDS défectueuse pour des raisons liées à la démographie médicale, il plaide pour une implantation au sein d'un hôpital local ou à défaut d'un établissement d'hébergement des personnes âgées dépendantes (EHPAD). Une telle situation semble en effet plus lisible pour les patients et plus sécurisante pour les médecins qu'une implantation isolée. En outre, la mission a pu constater à l'hôpital local du sud-ouest mayennais à Craon que les médecins apprécient la présence d'un personnel infirmier qui assure l'implantation hospitalière. Pour les MMG isolées en zone urbaine, le rapport souligne l'importance de la sécurité des médecins participants. Il recommande donc de privilégier des locaux contigus ou proches d'autres structures effectuant une permanence : pompiers, police, gendarmerie, société de gardiennage, citant pour ce dernier cas l'exemple d'une MMG à Vénissieux. Il indique également qu'en cas de prestation de type SOS Médecins et de structures d'urgence hospitalière, il paraît inutile d'envisager des créations de MMG isolées en zone urbaine, sauf circonstances particulières. Pour les MMG dont la création vise principalement à désengorger les urgences, le rapport juge que « des locaux doivent être identifiés, distincts, au mieux intégrés ou contigus au service d'urgence ». Il évoque notamment « la réutilisation aux heures de la PDS de locaux de consultations externes ». Les observations faites par la mission lors de ses déplacements rejoignent sur ce point les conclusions du rapport Grall. Ainsi, à Laval, une MMG a été créée dans des locaux contigus à ceux des urgences après l'échec d'une précédente MMG isolée en milieu urbain : l'isolement avait nourri chez les médecins un sentiment d'insécurité. De même, dans la Nièvre, une maison médicale de garde a été installée dans les locaux du service des consultations du centre hospitalier de Decize. Ces locaux sont distincts de ceux des urgences sans en être très éloignés, ce qui permet à la MMG d'être clairement identifiée et de bénéficier de la proximité du plateau technique hospitalier. ● Les horaires d'ouverture des MMG Le rapport admet que les horaires soient établis en fonction de l'activité constatée. Ainsi, il ne repousse pas l'idée d'une fermeture des MMG à minuit en semaine, voire d'une ouverture circonscrite au samedi et dimanche. Pour votre rapporteur, il paraît effectivement utile que les MMG dont la création vise à désengorger les urgences organisent leurs horaires d'ouverture par rapport aux heures de surcharge du service des urgences, comme le précise, par exemple, le dossier de demande de financement de la MMG de Decize par le FAQSV. ● Les modalités d'accès aux MMG Le rapport estime que l'accès devrait se faire préférentiellement « après régulation préalable de médecine générale parfois libérale située au sein du centre 15 » mais reconnaît que « le réalisme laisse à penser qu'un accès direct puisse être possible ». En effet, pour les MMG dont la création répond à un besoin de désengorgement des urgences, il ne faudrait pas que l'accès à la MMG soit plus difficile que l'accès aux urgences qu'elle vise précisément à désengorger. S'agissant des transports à destination des MMG et de leur remboursement aux assuré, M. Patrick Bouet, représentant du Conseil national de l'ordre des médecins, a rappelé que « dans le cas de figure où un patient aurait à se déplacer auprès d'une maison médicale ou auprès d'un cabinet de médecins qui assurent la permanence de soins, le transport en ambulance n'est hélas plus pris en charge » (123). Votre rapporteur estime qu'une telle prise en charge mérite d'être envisagée et que pour éviter qu'un tel remboursement ne donne lieu à des abus, on pourrait, comme M. Thierry Schifano, président de la Fédération nationale des transporteurs sanitaires, l'a suggéré à la mission, prévoir un remboursement des transports sanitaires à destination des MMG, dès lors que ce déplacement est régulé par le centre 15. Ainsi, le mode de remboursement des transports n'inciterait pas les patients à se rendre aux urgences alors que leur état ne nécessite qu'une consultation de médecine ambulatoire. Pour votre rapporteur, le principe d'un tel remboursement constitue un corollaire à la politique de développement des MMG. Ses modalités méritent donc d'être mises à l'étude. Dans le même ordre d'idées, on rappellera que l'instauration d'un système de tiers payant dans les MMG est souhaitable (cf. supra). Proposition : Favoriser l'accès au tiers payant dans les maisons médicales de garde et envisager une prise en charge par l'assurance maladie du transport sanitaire non médicalisé des patients vers une maison médicale de garde au même titre que vers une structure des urgences. ● Le financement des MMG Le rapport Grall passe en revue les différents postes de dépense et montre que les coûts d'investissement peuvent être limités, en moyenne, à 20 000 ou 25 000 €, et que les coûts de fonctionnement annuels oscillent entre 8 000 et 15 000 €. Le cahier des charges établi par le comité national de gestion du FAQSV, souligne l'extrême diversité des coûts des MMG, « largement fonction des choix organisationnels ». Il indique qu'« une attention particulière doit être accordée à la mutualisation des moyens (ressources humaines et équipements) » et que les projets reposant sur une telle mutualisation seront privilégiés pour l'obtention de crédits sur le FAQSV. Votre rapporteur souligne à cet égard que l'implantation des MMG au sein d'enceintes hospitalières permet de limiter ces coûts, comme la mission a pu le constater avec la MMG de l'hôpital Gouin à Clichy, qui fonctionne sans financement public. ● Les intervenants des MMG Le rapport rappelle qu'un nombre raisonnable de médecins est nécessaire pour que la MMG ait une certaine pérennité. Il insiste également sur le fait que les collectivités territoriales ne doivent être intégrées qu'en soutien annexe et que le projet doit être exclusivement porté par les professionnels. Il reconnaît néanmoins que les collectivités territoriales peuvent aider à trouver un local, sécuriser l'environnement ou participer à l'information de la population. * Pour conclure, on citera à nouveau le rapport Grall, selon lequel, pour les MMG « la notion de pérennité est très importante puisqu'un système qui se veut au service des populations doit être lisible et fiable. Lisible : il faut faire une communication pour que la population apprenne comment cela se passe. Mais, pour qu'elle comprenne et que ce soit lisible, il faut que les organisations soient pérennes et fiables. Il ne faut pas qu'un jour on se retrouve sans aucun effecteur tout simplement parce que ce n'est pas bien organisé ». II.- AUX URGENCES : POURSUIVRE LES EFFORTS DE RÉDUCTION DES TEMPS D'ATTENTE ET DE PASSAGE DES PATIENTS Les temps d'attente et de passage aux urgences peuvent constituer un indicateur de qualité pertinent pour les services, comme l'ont démontré les travaux de la Mission nationale l'expertise et d'audits hospitaliers (MEAH), constituée dans le cadre du Plan hôpital 2007. Surtout, ces critères sont au cœur du ressenti des patients, particulièrement des plus fragiles. Entre la canicule de 2003 et le pic d'activité que les urgences ont connu à l'été 2006, la gestion des flux des patients semble avoir fait d'indéniables progrès. Pour améliorer encore la qualité du service rendu aux patients, il semble désormais moins pertinent d'accroître les moyens des structures des urgences que d'y promouvoir une meilleure organisation des flux de patients - notamment des publics fragiles. A. LE DÉSENGORGEMENT DES STRUCTURES DES URGENCES NE PASSE PAS NÉCESSAIREMENT PAR UN ACCROISSEMENT DE LEURS MOYENS 1. Les structures des urgences ont déjà bénéficié d'importants renforts de moyens dans le cadre du Plan urgences 2003-2008 ● Des mesures en faveur des personnels hospitaliers affectés aux structures des urgences, SAMU et SMUR La mesure n° 8 du Plan urgences a prévu la création d'un diplôme d'études spécialisées complémentaire (DESC) en médecine d'urgence pour lequel la formation a été ouverte dès la rentrée universitaire 2004 (124). Par ailleurs, la mesure n° 4 du Plan vise à valoriser le métier de permanencier auxiliaire de régulation médicale (PARM) en ouvrant cette fonction aux professionnels paramédicaux et administratifs de catégorie B et en accordant aux PARM une nouvelle bonification indiciaire pour un coût total de 1,9 million d'euros. Dans le même sens, il est prévu de développer pour ces personnels une formation d'adaptation à l'emploi, accessible après un recrutement de niveau baccalauréat. Il est précisé que cette formation porte notamment « sur la conduite à tenir en situation d'urgence, sur les capacités d'écoute, d'accueil téléphonique, de discernement et de retransmission objective et rigoureuse des informations recueillies aux médecins du SAMU, ainsi que des éléments d'approche psychologique ». ● Le renforcement des équipes d'accueil Soulignant la nécessité d'une meilleure organisation de l'accueil des urgences, la mesure n° 10 du Plan prévoit de créer des équipes d'accueil comportant un médecin senior, un infirmier organisateur et un travailleur social. Grâce à ces compétences pluridisciplinaires, de telles équipes sont censées assurer à chaque patient une orientation adaptée à son cas : 150 équipes de ce type ont été financées, pour un total de 29,4 millions d'euros sur trois ans (2004-2006). ● Le renforcement des équipes logistiques La mesure n° 11 du Plan vise à renforcer les équipes logistiques des urgences, c'est-à-dire les secrétaires médicales, agents d'accueil, brancardiers et accompagnateur. Il s'agit de décharger les médecins et les infirmiers de tâches non-médicales, dégageant de ce fait du « temps médical », qui constitue selon le Plan urgences une « ressource rare » : cette mesure a été financée à hauteur de 18,4 millions d'euros depuis 2004. ● Le financement des remplacements et des heures supplémentaires Enfin, la mesure n° 13 du Plan consacre 27,8 millions d'euros sur trois ans pour financer le remplacement de certains personnels absents. Il peut s'agir soit de recruter un remplaçant, soit de financer des heures supplémentaires. Le but de cette mesure est d'adapter les effectifs à l'activité. On signalera d'ailleurs que deux projets de décret, soumis à l'avis du conseil supérieur de la fonction publique hospitalière le 15 novembre 2006, tendent à rétablir à 180 heures le plafond annuel des heures supplémentaires du personnel non médical des hôpitaux - ce qui correspond au contingent d'heures supplémentaires autorisées dans le secteur privé - et à porter ce plafond à 220 heures pour les catégories de personnels spécialisés subissant une forte tension démographique : infirmiers spécialisés, cadres de santé infirmiers, sages-femmes, sages-femmes cadres de santé, personnels d'encadrement technique et ouvrier et manipulateurs d'électroradiologie médicale. Un autre projet de décret vise à rendre plus attractives les conditions de rémunération des heures supplémentaires. Au total, le Plan urgences a permis de créer, pour les structures des urgences, 451 postes médicaux et 1 871 postes non médicaux dont 942 postes d'infirmiers en 2004 et 2005. ● Les « lits portes » La mesure n° 12 du Plan urgences tend à créer des zones de surveillance de très courte durée - ZSTCD ou : « lits portes », ou encore « unité d'hospitalisation de courte durée » (UHCD) - dans les services d'urgences qui en sont dépourvus : 46 millions d'euros y ont été consacrés depuis 2004. Il s'agit d'une mesure structurelle, puisque l'article D. 6124-22 du code de la santé publique prévoit que chaque structure des urgences doit disposer d'une UHCD dont la capacité doit être « adaptée à l'activité de la structure », sans toutefois pouvoir comporter moins de deux lits. La circulaire du 16 avril 2003 relative à la prise en charge des urgences précise que cette ZSTCD n'est pas une unité d'hospitalisation à proprement parler. Sa vocation est de permettre une observation du malade avant un diagnostic définitif et une orientation en aval des urgences. Le placement en ZSTCD peut également permettre d'initier une prise en charge du patient dans une filière spécifique. Cette circulaire renvoie à une « charte » pour encadrer le fonctionnement de chaque ZSTCD, mais précise que la durée de séjour en ZSTCD ne doit pas dépasser 24 heures dans au moins 90 % des cas. Lors de son déplacement à l'hôpital Beaujon, la mission a pu visiter une ZSTCD récemment rénovée. D'après les urgentistes, l'existence d'une telle zone permet de libérer plus rapidement les boxes de soins, d'éviter une hospitalisation ne nécessitant pas une surveillance de plus de 24 heures, et de disposer de plus de temps pour préparer l'admission des autres patients dans un service d'hospitalisation. De même, lors de son déplacement à Trappes, la mission a pu constater que la ZSTCD de l'hôpital privé de l'ouest parisien (HPOP) accueille des patients pour une durée moyenne de 16 heures et que le taux de rotation y est important. Ainsi, les ZSTCD constituent des structures de « premier aval » des urgences, dont M. Jérôme Antonini, représentant de la FEHAP, a souligné l'importance lors de son audition (125). ● Les systèmes d'information La mesure n° 16 du Plan urgences vise à mettre en place « un système d'information complet sur les urgences », articulé à trois niveaux : l'établissement, la région et le niveau national. Un tel système doit « permettre : - une gestion des flux de patients, - une gestion médicale des dossiers, - une connaissance des disponibilités en lits d'aval, - et la connaissance qualitative et quantitative de l'activité. Un financement de 22 millions d'euros était prévu dans le cadre du Plan hôpital 2007, complété par 4,2 millions d'euros dans le cadre du Plan urgences, pour le développement de l'informatique dans les structures des urgences. Les objectifs d'une telle informatisation sont ambitieux. Dans son annexe, la circulaire du 16 avril 2003 précitée souligne que l'utilisation des technologies de l'information et de la communication « est indispensable pour une coordination renforcée entre les professionnels de santé, en amont et en aval des urgences ». On estime que si les informations recueillies par les équipes sur le lieu de la détresse et pendant le transfert en ambulance étaient transmises à la structure des urgences dans de meilleures conditions, cela se traduirait par un « gain de chance » pour le patient. De même, l'utilisation de ces technologies en intra-hospitalier est devenue indispensable dans divers domaines : tenue des dossiers médicaux, sécurité des prescriptions, traçabilité des données, gestion des flux, connaissance des disponibilités en lits sur le territoire, gestion des fermetures de lits - notamment en période estivale -, gestion des flux de patients, coordination en temps réel du réseau d'aval de prise en charge des urgences, archivage des données. La circulaire invite aussi à privilégier l'organisation des structures de soins en réseau, ainsi que les télétransmissions d'informations médicales. Pour conclure, elle juge « essentiel » que ce système d'information soit « évolutif », « inter-opérable avec les autres applications de la région » et qu'il respecte « la cohérence définie au niveau national ». Il ressort des déplacements de la mission dans plusieurs hôpitaux qu'un système informatique performant contribue effectivement à accélérer la prise en charge des patients aux urgences. C'est notamment ce qui a été observé à l'HPOP de Trappes, où les urgences sont sous-tendues par un réseau informatique - avec des postes de consultation dans chaque box -, qui permet de suivre en permanence et depuis tout endroit du service la prise en charge d'un malade. De même, à l'hôpital Beaujon, le service des urgences a réussi à éliminer la quasi-totalité de ses procédures à support papier. Cependant, cet exemple montre les limites d'un effort circonscrit au seul service des urgences. En effet, aucune interconnexion n'est possible pour l'instant entre les urgences et leur amont (notamment les véhicules du SMUR), les unités sollicitées pour les examens complémentaires (notamment le laboratoire et la radiologie), ou les services d'hospitalisation. Ainsi, les personnels du service doivent entrer manuellement dans le logiciel du service les résultats des examens complémentaires. Sur ce point, le ministre de la santé et des solidarités a reconnu devant la mission que des progrès pouvaient encore être faits en matière d'utilisation aux urgences des moyens informatiques (126). ● Les locaux et les équipements Pour ce qui est de l'adaptation des locaux et des équipements des structures des urgences, la mesure n° 17 du Plan urgences renvoie au volet « investissement » du Plan hôpital 2007. Le ministre a indiqué à la mission que sur 932 opérations d'investissement consenties pour ce volet, 139 concernaient les urgences. Selon les renseignements fournis par la DHOS, 126 opérations immobilières ont été engagées, pour un montant total de 415 millions d'euros. Le bilan financier publié en mai 2006 (127) dans le cadre du Plan urgences indique que les SAMU et SMUR ont déjà bénéficié de 31,4 millions d'euros de financement, et les services d'urgences de 124,8 millions d'euros (cf. le tableau ci-dessous). De fait, la plupart des personnes entendues par la mission ont reconnu que les problèmes des urgences ne tiennent pas principalement à un manque de moyens. Comme l'a déclaré M. Michel Rosenblatt, représentant de la CFDT, « les services d'urgences hospitaliers ont d'ores et déjà bénéficié de grands plans quantitatifs, très médiatisés, visant à accroître leurs ressources » (128). BILAN FINANCIER DU PLAN URGENCES 2004-2006
Source : dossier de presse du 23 mai 2006 sur les urgences. 2. L'accroissement des moyens ne suffit pas à désengorger les structures des urgences Les études de la Mission nationale d'expertise et d'audit hospitaliers (MEAH) (129) suggèrent qu'il n'y a pas de corrélation entre la performance d'une structure des urgences et un accroissement de son niveau de ressources. Un tel accroissement pourrait même, dans une certaine mesure, être contre-productif par rapport à un objectif de désengorgement de ces structures. En réalité, les difficultés rencontrées par les structures des urgences tiennent à leur environnement plus qu'à leurs moyens. a) Selon la Mission nationale d'expertise et d'audit hospitaliers, il n'y aurait pas de corrélation entre la performance des urgences et leur niveau de ressources, sauf en matière de séniorisation de l'effectif médical ● L'impact primordial des facteurs organisationnels D'après le rapport de la MEAH sur les temps de passage et d'attente aux urgences, il n'a pu être démontré que le niveau de ressources d'une structure des urgences en locaux (surface, nombre de box, pondéré ou non par le nombre de passages) ou en équipements (pneumatique, système d'information...) ait pour impact de réduire les temps de passage des patients. Au contraire, Mme Elisabeth Beau, directrice de la MEAH, a indiqué devant la mission que « les travaux menés sur les seize premiers établissements tendent à montrer que plus on a de ressources, plus les temps s'allongent » (130). Selon elle, « un nombre élevé de médecins, d'infirmiers ou de brancardiers ne se traduit pas par des temps plus courts, bien au contraire. De même pour les surfaces : plus le service est grand, moins on a de visibilité, plus les temps de coordination s'allongent ». Elle a néanmoins reconnu que ces calculs « se fondent très largement sur une comparaison des établissements entre eux en termes de délais, d'efficience et de bonnes pratiques organisationnelles », sans évaluer l'impact, à demande constante, d'un accroissement ou d'une diminution des moyens d'un service. Il ressort de ces analyses, comme l'a indiqué Mme Elisabeth Beau, que « le taux de praticiens seniors dans les services d'urgence est le seul critère de ressources des services d'urgences ayant une incidence directe sur le temps d'attente ». Selon le rapport précité, une telle corrélation n'existe qu'entre taux de séniorisation élevé de l'équipe médicale et temps de passages réduits pour les patients, ce qui semble confirmer « l'impact primordial des facteurs organisationnels » sur les temps d'attente et de passage des patients. ● La séniorisation et les conditions de carrière, enjeux de compétence, de reconnaissance et d'autorité Il semble que l'autorité des urgentistes, censée résulter de la séniorisation des cadres des urgences, ne soit pas encore suffisamment établie dans tous les établissements. Comme l'indiquent les informations fournies par la DHOS, la séniorisation des équipes a été largement engagée dans presque toutes les structures des urgences, notamment grâce au Plan urgences qui a permis la transformation de 135 postes d'assistant. En offrant des plus statuts attractifs aux médecins, il a permis de stabiliser les équipes. Dans la même logique, les articles D. 6124-3 et D. 6124-11 du code de la santé publique prévoient que lorsque les équipes sont communes entre le SMUR et la structure des urgences, et qu'il n'existe qu'une seule ligne de garde, notamment la nuit, un dispositif d'astreinte doit être en place afin qu'un médecin senior soit présent en permanence, même en cas de sortie du SMUR. Une très large majorité des personnes entendues par la mission s'est d'ailleurs montrée favorable à la séniorisation des urgences mais, en fait, l'objectif de séniorisation de l'effectif médical des structures des urgences n'est pas encore pleinement rempli, malgré la reconnaissance de la spécialité de médecine d'urgence. La montée en puissance d'une telle mesure demandera probablement plusieurs années. Comme l'a souligné devant la mission M. Philippe Aillères, représentant de la CFE-CGC, l'autorité de l'urgentiste et la confiance de ses collègues, « cela ne se construit pas en cinq ans » (131). À cet égard, M. Patrick Pelloux a regretté que la séniorisation soit « restée très faible, en dépit des recommandations déjà formulées par le Pr. Adolphe Steg au Premier ministre Édouard Balladur... » (132). Les représentants du SNAM-HP (133) ont partagé ce constat et estimé avec M. André Elhadad, vice-président du SNAM-HP, qu'« il reste un très gros effort à faire pour améliorer la qualité, l'intégration et la carrière des urgentistes ». De même, M. Patrick Plaisance, chef du service des urgences à l'hôpital Lariboisière, a souligné la nécessité pour les médecins urgentistes d'avoir des « perspectives de promotion au sein de la médecine d'urgence ». Une telle promotion commence par l'accès au statut de praticien hospitalier (PH) : « tant qu'il n'est pas praticien hospitalier, [le médecin] a certes un statut mais celui-ci n'est pas extraordinaire ». Plus encore, M. Roland Rymer, président du SNAM-HP, a estimé que dans les centres hospitaliers universitaires (CHU), « les urgences doivent être dirigées comme les autres services, par des PU-PH (134) et on doit pouvoir y faire carrière. Cela signifie, dans les CHU, qu'il faut que les services d'urgence aient des chefs de clinique et qu'on puisse y faire une carrière universitaire ». Constatant pour le premier point que « nous sommes en passe de sénioriser vraiment les urgences en mettant des PU-PH à leur tête », il a toutefois regretté pour le second que « les chefs de clinique ont un peu de mal à arriver aux urgences ». En tout état de cause, pour lui, « On est en train de prendre conscience de l'importance fondamentale des services d'urgence. Ils ne sont pas encore des services comme les autres. Le but à atteindre est que l'on puisse y faire carrière ». En tout état de cause, comme l'a dit M. Philippe Aillères (CFE-CGC) « sans l'autorité des médecins, rien n'est possible. Si l'on veut que les services d'urgence soient efficaces, il faut qu'ils aient en leur sein, au chevet des malades, des médecins auxquels on reconnaisse un minimum d'autorité » (135). En effet, il ressort des travaux de la mission que les médecins expérimentés ont moins tendance que les plus jeunes à prescrire des examens complémentaires pour assurer leur diagnostic. En ce sens, M. Roland Rymer a estimé que « plus l'urgentiste est séniorisé (...) moins il demande d'examens complémentaires (...) sur dix passages aux urgences, il y a, en moyenne cinq examens radiologiques (...) il est clair que le nombre d'examens inutiles est inversement proportionnel à la qualité de la personne qui les demande ». Cela rejoint les observations de Mme Élisabeth Beau (136), selon laquelle « plus on approche les 100 % de seniors, plus les prescriptions sont fondées et adaptées, plus les avis sont donnés rapidement et plus les temps de passage diminuent ». C'est pourquoi M. Michel Rosenblatt, CFDT-Santé a déclaré : « nous soutenons la politique de séniorisation des urgences et estimons que le surcoût engendré par la présence aux urgences, 24 h sur 24, de praticiens hospitaliers expérimentés peut être largement compensé par les économies réalisées en évitant des hospitalisations inutiles » (137). Surtout, l'autorité des urgentiste semble faciliter les négociations entre les structures des urgences et les services de soins, notamment celles qui concernent l'hospitalisation d'un patient pris en charge aux urgences. Les urgentistes rencontrés par la mission lors de ses déplacements se sont souvent plaints d'avoir parfois du mal à « imposer » l'admission d'un patient à leurs confrères des services de soins. Les négociations entreprises pour trouver des lits d'hospitalisation représenteraient d'ailleurs jusqu'à 30 % de leur temps de travail. M. Philippe Aillères témoigne : « entre un service qui, pour transmettre un malade au pneumologue, doit avoir fait le scanner pulmonaire, et un autre service d'urgence qui peut transmettre un malade au pneumologue, simplement parce qu'il a un argument clinique et un peu de biologie, il y a du temps gagné ». A contrario, les urgentistes rencontrés à l'HPOP ont pu charger les infirmières des démarches de recherche d'un lit d'hospitalisation, se concentrant ainsi sur leur activité de soins, ce qui explique selon eux leurs bonnes performances en matière de temps d'attente et de passage. Le document remis par les représentants de la CFDT indique également que « le microcosme des urgences se trouve dans une situation de négociation constante avec les autres services, médico-techniques pour l'accès au plateau technique et clinique pour les avis de spécialité et la recherche de lits d'aval ». Il y est regretté qu'« une partie très considérable du temps est détournée des soins pour ces tâches ». De même, la MEAH constate que « l'obtention d'avis spécialisés dans de moindres délais semble avant tout reposer sur de bonnes relations interpersonnelles ». Dans le cadre de ses expérimentations, elle a pu observer que le fait de réserver à un médecin senior les prescriptions d'examens spécifiques permet de réduire les temps de passage (cf. infra). ● Des urgentistes à statut précaire Le manque d'autorité de certains urgentistes s'explique aussi par le fait qu'il existe aux urgences « une frange de médecins précaires, plus ou moins bien intégrés, qui ne bénéficient pas d'une très bonne considération de la part des PH ». Ainsi, M. Philippe Aillères (138) a jugé que « si on n'emploie que des médecins précaires, notamment des médecins à diplôme étranger, il est difficile d'asseoir l'autorité des urgentistes ». M. Michel Rosenblatt a, dans le même sens, regretté que, faute d'un nombre suffisant de médecins en formation, les hôpitaux soient amenés à « recruter des médecins formés à l'étranger et qui souvent mériteraient un complément de formation autrement que « sur le tas » » (139). ● Un manque de main-d'œuvre avéré et des pratiques irrégulières Le recours à ces praticiens s'explique par une véritable pénurie de main d'œuvre. Un récent rapport (140) de M. Yvon Berland sur la démographie médicale hospitalière recense en septembre 2006, pour les postes de PH en médecine d'urgence, 540 postes à temps plein vacants (soit un taux de vacance de 23,2 %) et 234 postes à temps partiel vacants (soit un taux de vacance de 46,2 %). Dans un rapport récent sur « les personnels des établissements publics de santé» (141), la Cour de comptes constate également une réduction « très substantielle du temps de travail du personnel médical hospitalier » [hors-CHU] sous l'effet conjugué : - des mesures de politique nationale de réduction du temps de travail appliquées à l'hôpital (142) ; - de l'application d'une directive européenne sur le temps de travail (143). La Cour indique que le nombre d'emplois nouveaux nécessaires pour compenser cette diminution très substantielle du temps de travail médical a été officiellement chiffré à 3 500 mais relève que les estimations internes de l'administration faisaient état d'un nombre bien supérieur, de l'ordre de 6 200. La mission a également pu constater l'impact de la pénurie d'urgentistes sur le fonctionnement du CH de Nevers. La structure des urgences ne peut y fonctionner qu'en employant des médecins remplaçants (dits « intérimaires ») et l'emploi de ces personnels pose deux problèmes majeurs : - d'une part, leur niveau de compétence est inégal ; - d'autre part, le recours à un intérimaire coûte 1 100 € par jour, soit 2,5 fois plus cher qu'un titulaire, ce qui représente un surcoût annuel de 800 000 € pour les urgences de Nevers. Dans le même sens, M. Christophe Prudhomme, représentant de la CGT, a indiqué que « les effectifs et la qualité des médecins ne sont plus au rendez-vous dans les grands hôpitaux parisiens ». D'après lui, « il est (...) fait appel à des intérimaires, des médecins mercenaires qui viennent travailler pour 1 000 à 1 500 € la journée, ce que la Cour des comptes vient de contester » (144). En effet, dans son récent rapport sur les personnels des établissements publics de santé, la Cour a précisé que cette pénurie a rendu difficile le respect des conditions réglementaires d'emploi et de rémunération des médecins remplaçants (145). Le rapport constate aussi que le recours à des remplaçants dans des conditions irrégulières s'est récemment aggravé, sous l'effet conjugué de l'augmentation du nombre de postes vacants dans les hôpitaux et de la réduction du temps de travail des médecins, qui a réduit le temps médical disponible. Un précédent rapport de l'IGAS (146) avait par ailleurs montré que le recours aux médecins temporaires répondait à des préoccupations opposées. Dans les établissements attractifs, il permet aux médecins d'accroître leur rémunération, en cumulant irrégulièrement les emplois, et aux directeurs d'hôpital soit de s'attacher les services de certains praticiens, soit de faire face, de manière ponctuelle, à une pénurie. En revanche, ailleurs, l'emploi médical temporaire sert de manière structurelle à combler une pénurie de médecins, au prix d'irrégularités répétées dans tous les domaines. Le rapport précité de la Cour des Comptes relève à ce titre, non seulement des rémunérations non réglementaires, mais aussi des renouvellements illégaux de nominations en position de contractuel et la conclusion de contrats à durée illimitée. Il relève également des cas de cumuls illégaux d'activités : certains praticiens hospitaliers à temps plein seraient inscrits parallèlement dans les fichiers des sociétés de placement, ce que la réduction du temps de travail rend plus aisé. Le rapport constate encore des infractions au temps de repos et à la limitation du temps de travail. Plus encore, la Cour a relevé des cas d'infractions aux règles relatives aux qualifications requises pour l'exercice de la médecine (non inscription à l'ordre des médecins, exercice de la médecine alors que le praticien est suspendu). La Cour conclut qu'« une telle situation n'est pas acceptable au regard tant de l'équité entre médecins que de la qualité des soins et la sécurité de la prise en charge des malades ». ● La nécessaire mutualisation des effectifs Dans ce contexte, il semble pourtant qu'il serait vain d'allouer des moyens supplémentaires aux structures des urgences. Au contraire, le renforcement des effectifs médicaux peut résulter de la mutualisation des effectifs entre plusieurs structures. C'est notamment le cas du CH de Laval, cité par la Cour des Comptes. La réponse du directeur à la Cour indique qu'« afin de limiter le recours aux remplacements médicaux », le CH mise sur une « fédération médicale inter-hospitalière (FMIH) entre les établissements publics de santé de Laval, de Mayenne et de Château-Gontier ». Un tel système va dans le sens de la mesure n° 13 du « plan urgences » qui vise à « adapter les effectifs à l'activité », tout en tenant compte de ses variations. Les auditions auxquelles la mission a procédé ont permis de mettre en exergue le risque de voir les urgences devenir un « hôpital dans l'hôpital », notamment dans les grands CH ou CHU. ● Le bon usage des « lits portes » La création de nouveaux « lits portes », pour utile qu'elle soit dans une certaine mesure, ne doit pas conduire à allonger immodérément la durée de séjour des patients aux urgences. Tout en reconnaissant que « s'agissant des lits portes, la profession n'est pas unanime », M. Philippe Aillères, représentant de la CFE-CGC, s'est montré réservé quant à leur développement (147) : « je fais partie de ceux qui pensent que plus un service d'urgences a de lits, plus il devient un hôpital dans l'hôpital et plus on considère comme acceptable qu'un patient soit hospitalisé aux urgences, alors qu'il aurait dû l'être dans les autres services d'hospitalisation ». Il a toutefois reconnu l'utilité de tels lits pour les patients qui « ont besoin d'être observés 24 heures - par exemple en cas d'intoxications alimentaires, médicamenteuses ou alcooliques aigues », comme pour les « déshérités », que l'hôpital héberge quelques temps pour de menues pathologies sans qu'il soit justifié de les faire admettre dans un service de soins. De même, dans un document remis par les représentants de la CFDT, celle-ci souligne que la créations de lits portes pour les suites d'urgences, destinés aux patients pouvant sortir à très brève échéance, constitue « une mesure structurante pour l'organisation des filières internes ». Elle juge « essentiel » de développer les capacités de post-urgences sous forme d'unités d'hospitalisation de très courte durée, mais sous réserve qu'« un contrôle rigoureux » soit mis en place pour éviter de reproduire dans ces structures une activité traditionnelle de médecine interne. Selon votre le rapporteur, les lits portes ne doivent pas être détournés de leur objet : une surveillance d'une durée inférieure à 24 heures pour la quasi-totalité des patients. Exceptionnellement, on pourrait toutefois envisager de prolonger cette durée, notamment lorsque le transfert d'un patient vers une structure extérieure est long à organiser. On signalera à cet égard que M. Philippe Juvin, chef du service d'accueil des urgences à l'hôpital Beaujon, a évoqué l'utilité d'une telle prolongation pour les personnes âgées en perte d'autonomie et nécessitant un transfert dans une structure adaptée (cf. infra). ● L'accroissement des capacités d'accueil peut contribuer au mauvais usage des urgences L'accroissement des capacités d'accueil et de traitement des urgences peut conduire à un détournement du système par des patients qui se rendent aux urgences pour bénéficier d'examens ou de soins dans de meilleurs délais que si ces actes étaient programmés. Plusieurs médecins rencontrés par la mission lors de ses déplacements ont fait état de tels abus. C'est notamment le cas des praticiens de l'hôpital Beaujon, selon lesquels « un grand classique » consiste, pour un PH, à envoyer aux urgences un patient qui nécessite un acte qu'il ne souhaite pas prendre en charge dans son propre service. On constate ainsi une suroccupation des plateaux techniques par les patients issus des urgences. Votre rapporteur estime que de tels phénomènes de court-circuit sont légitimes pour les cas d'urgence vitale, mais pas pour des cas qui pourraient être programmés. M. Patrick Pelloux, représentant l'Association des médecins urgentistes hospitaliers de France (AMUHF), a lui aussi regretté que « la longueur du délai de prise en charge programmée dans les services de soins peut inciter les patients à se rendre aux urgences pour une prise en charge plus rapide » (148). M. Christophe Prudhomme, de CGT Santé, a apporté un élément d'explication de ce phénomène : « si de nombreux hôpitaux n'acceptent plus de consultation en externe, c'est parce qu'ils n'arrivent déjà plus à assurer les consultations en interne. Les malades viennent donc aux urgences ». (149) On peut donc estimer avec M. Michel Rosenblatt, de CFDT Santé, qu'« il ne faut pas renforcer les services d'urgences mais plutôt favoriser des modes alternatifs de prise en charge des urgences médicales et prévenir les passages inutiles aux urgences, notamment en programmant dans les services d'hospitalisation certains actes qui sont actuellement effectués aux urgences, de façon non programmée » (150). d) Selon les urgentistes, la tarification à l'activité n'inciterait pas à consentir des efforts de désengorgement des structures d'urgence Dans le cadre de la « tarification à l'activité » (T2A), le financement des structures des urgences est en partie proportionnel à l'activité de ces structures. Il comprend en effet un forfait annuel et un tarif par passage. PRÉCISIONS SUR L'APPLICATION DE LA T2A AUX STRUCTURES DES URGENCES
Source : Extrait du site internet du ministère de la santé et des solidarités (http://www.sante.gouv.fr/htm/dossiers/t2a/doc_pdf/urgences.pdf) Il ne semble pas que l'application de la T2A aux urgences ait joué sur le volume d'activité de ces structures, puisque la DHOS fait observer que, au contraire, depuis la mise en œuvre de la T2A, l'activité des structures des urgences a été freinée (cf. supra). Il n'en demeure pas moins que certains urgentistes ont le sentiment que la T2A ne les incite pas à consentir des efforts de désengorgement des urgences. C'est notamment le cas de M. Philippe Aillères (151) : « aujourd'hui, en France, nous sommes financés au volume. Plus je vois de malades, plus j'ai d'argent. Je n'ai donc aucun intérêt à développer les maisons médicales ou les dispensaires. (...) Tant que le dispositif existera tel quel, les hospitaliers ne seront pas encouragés à réguler les flux ». C'est également le cas de M. Jean-Yves Grall qui estime dans son rapport sur les MMG que le mécanisme de financement des urgences au passage (ATU) et au forfait (FAU) selon différentes tranches de passages, peut rendre indirectement coûteux tout dispositif de désengorgement de leur structure - notamment la création d'une MMG. Par exemple, la diminution observée et quantifiée du nombre de passages aux urgences sur les catégories CCMU 1 et 2 (cf. encadré ci-après) a un effet financier indirect qui peut freiner l'expérimentation ou le développement de tels dispositifs. Proposition : Étudier les modalités d'une éventuelle prise en compte de la présence d'une maison médicale de garde à proximité d'une structure des urgences dans le cadre du contrat d'objectifs et de moyens conclu entre cet établissement et l'agence régionale d'hospitalisation (ARH), afin de ne pas le défavoriser financièrement dans le cadre de la tarification à l'activité (T2A). LA CLASSIFICATION CLINIQUE DES MALADES DES URGENCES (CCMU)
Lors de leur audition par la mission (152), les représentants de la Fédération hospitalière de France (FHF) ont quant à eux insisté sur « le maillage du territoire par des structures des urgences caractérisées par un petit nombre de passages, qui jouent un rôle de proximité auprès de la population » jugeant que « leur financement n'est pas à la hauteur de ce qu'il devrait être », au vu des estimations de la FHF selon lesquelles « pour qu'une structure d'urgence soit financièrement équilibrée, son activité doit être de 15 000 passages par an ». Or il ressort de l'article R. 6123-9 du code de la santé publique, précisé par un arrêté du 12 juillet 2006, qu'une structure des urgences peut être autorisée, dès lors que l'établissement de santé intéressé a une activité de médecine d'urgence supérieure à 8 000 passages par an (153). La FHF estime que, dans ce cadre, la T2A permet aux établissements importants de compenser par le volume de leur activité ce qu'ils perdent éventuellement en recettes : qui a des médecins C'est pourquoi la FHF plaide pour la mise en place de « MIGAC de continuité territoriale » - dotation forfaitaire versée au titre de missions d'intérêt général (MIG) et d'aides à la contractualisation (AC). Devant la mission, M. Xavier Bertrand, ministre de la santé et des solidarités, ne s'est pas déclaré hostile à une telle idée, considérant que la prise en compte des contraintes géographiques pourrait justifier l'instauration de tels MIGAC territoriaux. Dans la même logique, le rapport Grall propose de « faire évoluer la classification commune des actes médicaux en dévalorisant fortement les actes liés à des prises en charge de patients des catégories CCMU 1 et 2 et a contrario en valorisant les ATU ou les GHS des patients relevant d'une prise en charge initiale dans un service d'urgences. Cette proposition est d'ailleurs reprise par le syndicat national des urgentistes de l'hospitalisation privée (SNUHP), qui préconise un « ATU modulable » (154). On pourrait discuter cette proposition en faisant par exemple valoir que dans le système de T2A appliqué aux urgences, la mécanique incitative principale réside dans le calcul du forfait FAU pour les établissements qui sont proches du changement de tranche. Si quelques passages (ATU) supplémentaires lui permettent de passer à la tranche supérieure, l'incitation peut s'avérer réelle, mais elle n'en demeure pas moins indépendante du tarif de l'ATU. En tout état de cause, cette proposition mérite d'être étudiée. 3. L'organisation des urgences doit favoriser l'implication des services d'hospitalisation dans la prise en charge des urgences a) Le renforcement progressif des services d'urgences a eu pour corollaire une désaffection des autres services pour la prise en charge des urgences Il ressort des travaux de la mission que la création, puis le renforcement des urgences ont souvent été mal perçus par les responsables des autres services. On retiendra par exemple les déclarations de M. Marc Giroud, du SAMU de France, qui a constaté au sein de la communauté hospitalière « une sorte de rejet de la dimension médecine d'urgence, au point que beaucoup s'écrient ou pensent : « Assez des urgences ! » » (155). Selon lui, le renforcement des structures des urgences a eu pour effet d'isoler les urgentistes et d'inciter les autres spécialités, notamment médicales, à délaisser la prise en charge des urgences. C'est pourquoi il juge que « l'hôpital n'a pas vraiment assumé sa dimension urgence ». De même, selon M. Patrick Pelloux, « l'institution hospitalière n'a pas voulu reconnaître les prérogatives des services d'urgences » (156). b) L'organisation de la prise en charge des urgences doit favoriser l'implication des spécialistes des autres services On observe qu'une meilleure prise en charge des urgences médicales passe moins par un renforcement des moyens des structures hospitalières que par une organisation de la prise en charge des patients associant toutes les compétences médicales disponibles dans l'établissement, ce qui permet de rompre l'isolement des urgentistes, dont les structures sont souvent perçus comme un « hôpital dans l'hôpital » (cf. supra). L'implication des autres services peut prendre principalement deux formes : - la participation directe de spécialistes issus de divers services ; - la tenue de consultations non programmées dans certains services d'hospitalisation. ● La participation à une structure des urgences de spécialistes issus d'autres services La circulaire précitée du 16 avril 2003 relative à la prise en charge des urgences recommande d'impliquer les spécialistes dans le diagnostic établi aux urgences. Elle recommande de développer la mutualisation des moyens médicaux entre services. Elle indique aussi que les modalités d'intervention des médecins seniors des services de spécialité, ou des internes qu'ils délèguent sous leur responsabilité, doivent, en tant que de besoin, être systématiquement et préalablement organisées et précise que cette organisation doit être formalisée entre le service des urgences et tous les services. Une telle implication semble en effet contribuer à réduire le temps de prise en charge des patients des urgences. Ainsi, aux urgences de l'HPOP à Trappes, la MEAH a pu constater que les généralistes sont en général facilement joignables et que certains spécialistes passent régulièrement le matin ou le soir dans le service des urgences. De même, M. Michel Rosenblatt, représentant de la CFDT, a souligné devant la mission que « la séniorisation des personnels médicaux des urgences ne passe pas exclusivement par le recrutement de médecins urgentistes ». Il a en effet jugé « utile d'associer aux urgentistes des médecins d'autres disciplines, soit pour apporter aux premiers des avis spécialisés, soit pour familiariser les seconds avec la médecine d'urgence ». Selon lui, « une telle association peut prendre, par exemple, la forme de tours de garde effectués aux urgences par des praticiens d'autres services », car « de telles expériences ont un impact très positif sur la coordination des différents services hospitaliers » (157). Aussi, a-t-il plaidé pour que le principe suivant lequel tous les services participent à la prise en charge des urgences médicales soit réaffirmé officiellement. ● Le développement de consultations non programmées dans les services d'hospitalisation Affirmant que les urgences sont une mission fondamentale de l'hôpital, le Plan urgences prévoit que « c'est l'ensemble de l'établissement, dans toutes ses composantes, qui doit concevoir un projet collectif de prise en charge des urgences et du partage entre activités programmées et non programmées ». Dans ce but, la mesure n° 14 du Plan vise à répartir la charge de la mission de l'urgence et prévoit que dans le cadre de la contractualisation interne à l'établissement, les services les plus concernés puissent mettre en place des consultations non programmées permettant aux patients de ne pas passer par les urgences ou d'être réorientés dès l'accueil. Quelle que soit la forme de l'association des services de spécialité organiques à l'organisation de la prise en charge des urgences (consultations non programmée ou présence de praticiens au sein des structures des urgences), l'objectif est de rompre l'isolement des urgentistes et d'impliquer les services de spécialité dans la problématique des urgences. Proposition : Favoriser l'implication des spécialistes de services d'hospitalisation dans l'accueil des urgences. 4. La prise en charge des urgences doit être mieux répartie entre le secteur public et le secteur privé Comme M. Patrick Goldstein, président de la Société française de médecine d'urgence (SFMU) l'a indiqué lors de son audition, si, pour certaines spécialités, le public et le privé « sont pris dans un système compétitif (...) en revanche, dans le monde de l'urgence, nous devons nous attacher à deux notions : la mutualisation et la complémentarité » (158). a) Le secteur privé à but non lucratif développe ses capacités d'accueil et de traitement des urgences ● Les statistiques D'après les statistiques présentées dans une étude récente de la DREES (159), 122 des 622 unités d'urgences autorisées en 2004 étaient situées dans des établissements privés à but lucratif, essentiellement des structures de proximité (160). En 2004, la part des passages aux urgences dans le secteur privé à but lucratif est passée de 7,6 % à 11,3 %, soit une progression de 13 %, alors que l'activité des services d'urgences diminue légèrement dans le secteur public Les services d'urgences des établissements privés à but lucratif sont en moyenne de plus petite taille que ceux des établissements publics ou ceux des hôpitaux privés participant au service public hospitalier (PSPH) : 13 000 passages annuels en moyenne, contre 22 000 dans le secteur PSPH et 25 000 dans le public. ● La population accueillie La population accueillie ne diffère pas sensiblement de celle qui est prise en charge dans le public. Selon M. Roger Ken Danis, représentant de la fédération de l'hospitalisation privée (FHP), la proportion de patients en CCMU 1, c'est-à-dire dont les pathologies sont les moins graves, est de 37 % dans le public et de 33 % dans le privé. Ceux qui relèvent d'une véritable urgence représentent 62 % dans le public et 66 % dans le privé. Pour les urgences vitales qui nécessitent une réanimation, le privé est un peu moins bien placé : 1 % contre 1 à 3 % dans le public, écart qu'il attribue au fait que les SAMU ont tendance à préférer le secteur public pour la prise en charge des urgences vitales. En outre, l'hospitalisation privée à but lucratif peut prendre en charge des populations défavorisées, comme c'est le cas de l'hôpital privé de l'ouest parisien, situé à Trappes (Yvelines). Le maire de Trappes, M. Guy Malandain, dont la mission a visité l'hôpital privé - Hôpital de l'ouest parisien (HPOP) - a dépeint à la mission le contexte social dégradé dans lequel cet hôpital s'insère. D'après la direction de l'établissement, c'est pourtant de Trappes même que proviennent 30 % des patients accueillis. ● Une plus grande fluidité Enfin, les représentants de l'hospitalisation privée affirment (161) que leurs urgences ne souffrent pas des mêmes phénomènes d'engorgement que les structures publiques, en raison de deux évolutions essentielles intervenues au cours des dix dernières années : - l'explosion de la chirurgie ambulatoire, - la diminution des durées moyennes de séjour à la suite de l'application de la tarification à l'activité qui a considérablement réduit le blocage en lits. Dans ce contexte, il semble que les lits d'aval sont plus facilement disponibles dans certaines cliniques que dans la plupart des hôpitaux, comme cela a également été souligné à l'HPOP à Trappes. De plus, le taux d'hospitalisation des patients pris en charge dans les structures des urgences paraît structurellement moins élevé dans le privé que dans le public (cf. graphique ci-après). Comme l'a expliqué M. Michel Rosenblatt, représentant de la CFDT, « la principale différence entre l'hôpital et la clinique, de ce point de vue, est que l'hôpital dispose d'internes, dont on peut d'ailleurs se demander si, faute d'expérience, ils n'ont pas tendance à hospitaliser leurs patients par excès de précaution » (162). TAUX D'HOSPITALISATION À L'ISSUE DU PASSAGE AUX URGENCES
Source : DREES, « L'activité des services d'urgences en 2004 », in Etudes et résultats n° 524, septembre 2006. Ainsi, le secteur privé offre des capacités d'accueil et de traitement des urgences croissantes. Pour M. Roger Ken Danis, « l'évolution se fait aujourd'hui, tout naturellement, vers l'augmentation de la part du secteur privé » car « manifestement, quand un centre d'urgences ouvre, les patients ne font pas de différences fondamentales. Ils viennent » (163). b) Le recours aux structures privées à but lucratif n'entraîne de surcoût ni pour le patient, ni pour l'assurance maladie Comme l'a souligné M. Roger Ken Danis, les praticiens ne pratiquent pas de dépassement d'honoraires dans les structures des urgences du secteur privé à but lucratif. Il a affirmé qu'« il serait d'ailleurs inadmissible qu'il y en ait pour un patient entré dans l'établissement par les urgences puisque, par nature, les conditions nécessaires pour un éventuel dépassement d'honoraires ne sont pas réunies, à savoir le libre choix et le consentement éclairé préalable », soulignant que « c'est, pour l'ensemble de la fédération, une règle absolue », qui ressort d'ailleurs du code de déontologie médicale. En conséquence, il n'existe entre les secteurs publics et le secteur privé à but lucratif, aucune différence dans la prise en charge des urgences du patient. Selon M. Ken Davis, le recours d'un patient aux urgences privées n'entraîne pas non plus de surcoût pour l'assurance maladie - au contraire. Il a souligné l'efficience du secteur privé à but lucratif, car les moyens mis en place y sont indiscutablement plus légers que dans le secteur public. Il a également précisé à la mission qu'un médecin dans le secteur privé assure 4 900 passages par an, contre 3 300 pour un médecin dans le secteur public en équivalents temps plein (ETP) (cf. le graphique ci-dessous). Pour les infirmiers, le taux s'établit à 1 960 passages par an contre 1 160 dans le public. NOMBRE DE PASSAGE ANNUEL PAR ETP MÉDICAL
Source : DREES, « L'activité des services d'urgences en 2004 », in Etudes et résultats n° 524, septembre 2006. Lors de leur audition, les représentants du Syndicat national des urgentistes de l'hospitalisation privée (SNUHP) ont affirmé qu'un passage dans un service d'urgence coûte environ 100 € dans le privé, contre 140 à 150 € dans le public. Ils apportent deux explications à cette différence : - en l'état actuel de montée en charge de la T2A, les FAU du secteur public s'établissent à 500 000 € pour 5 000 ATU plus 175 000 € par tranche de 2 500 ATU supplémentaires, alors qu'ils s'établissent dans le privé à 350 000 € pour 12 500 passages plus 92 000 € par tranche de 5 000 ATU supplémentaires (164). - la réduction du temps de travail des personnels médicaux hospitaliers oblige le public à disposer de 5,7 ETP médicaux pour assurer la continuité des soins, contre 3 à 4 dans le privé, où les médecins exercent à titre libéral. c) Les structures des urgences des cliniques privées à but lucratif pourraient être davantage sollicitées par les centres 15 Les représentants de l'hospitalisation privée regrettent que le centre 15 ne sollicite pas plus leurs structures des urgences. Selon M. Roger Ken Danis (165), « le centre 15 n'adresse que 15 % de ses patients au secteur privé (...) comme le SAMU est souvent installé dans les locaux de l'hôpital public, le centre 15 dirige encore trop peu vers les urgences privées », de sorte que « lors d'une catastrophe, d'un déraillement ou d'un incendie, on assiste à un engorgement momentané, ponctuel, des urgences publiques, alors que les urgences privées qui sont également mobilisées et qui se trouvent parfois à cinq kilomètres des faits ne voient rien passer ». Il en conclut que « ce n'est pas une bonne utilisation des moyens ». Les représentants du SNUHP ont partagé ce constat en citant une étude de 2004 selon laquelle « 4 % des patients admis aux urgences des cliniques privées y ont été orientées par le 15, les extrêmes allant de 1 à 10 % », contre 25 % par un médecin. Selon eux, « il n'est pas rare que des pompiers conduisent des accidentés de la route ou du sport à l'hôpital éloigné de 10 ou 15 kilomètres, alors que la clinique n'est qu'à quelques mètres et pourrait prendre en charge ces patients ». Ils ont donc estimé que « l'un des moyens de désengorger les urgences, surtout dans les grandes villes, serait de faire prendre en charge par nos services une partie des actes régulés le soir et la nuit ». B. UNE MEILLEURE ORGANISATION DES URGENCES PERMET UNE RÉDUCTION SIGNIFICATIVE DES TEMPS D'ATTENTE ET DE PASSAGE AINSI QU'UNE MEILLEURE PRISE EN CHARGE DES PATIENTS 1. Certaines méthodes de travail permettent de réduire les temps d'attente et de passage des patients Les « bonnes pratiques organisationnelles » identifiées par la MEAH dans son rapport sur les urgences ne constituent pas des solutions valables dans tout contexte. Comme elle le reconnaît elle-même, les clés du succès de l'organisation interne des structures des urgences sont multi-factorielles, liées notamment à l'environnement, aux ressources, au type de flux, au volume d'activité et à la capacité des équipes de mener une réflexion sur leur organisation. Sous cette réserve, ces « bonnes pratiques » méritent d'être citées. a) La Mission nationale d'expertise et d'audit hospitaliers a identifié de « bonnes mesures organisationnelles » tendant à mieux gérer l'accueil des patients aux urgences Selon l'article D. 6124-18 du code de la santé publique lorsque l'activité de la structure des urgences le justifie, celle-ci peut comprendre un infirmier d'accueil et d'orientation (IOA), chargé de mettre en œuvre, par délégation du médecin, les protocoles d'orientation et de coordonner la prise en charge du patient. ● Mettre en place un « infirmier - coordinateur de flux » Selon la MEAH, il ne peut s'agir que d'infirmiers connaissant bien le fonctionnement global du service, dans tous ses liens avec l'amont, le plateau technique et l'aval. Ils doivent également avoir des compétences techniques précises (sur la réglementation, les procédures, les soins, les actes médicaux, le système informatique, etc.) et disposer de compétences comportementales (diplomatie, gestion de conflits, résolution de problèmes, sensibilité et fermeté) pour pouvoir interagir avec les équipes des urgences, des services supports et d'hospitalisation ». Les expérimentations conduites par la MEAH se sont avérées positives : dans un service, le temps de passage moyen est passé de 3 h 20 à 2 h 45, le pourcentage de patients pris en charge en moins de 3 heures est passé de 50 % à près de 70 %. DISTRIBUTION DES TEMPS DE PASSAGE DES PATIENTS
Source : MEAH, rapport de fin de mission « Temps d'attente et de passage aux urgences », mars 2005. Le coordinateur de flux a notamment un impact positif sur l'un des goulots d'étranglement de certains services - la « mise en box », c'est-à-dire le passage d'un patient de la salle d'attente à un box de consultation -, comme l'indique le schéma ci-après.
Source : MEAH, rapport de fin de mission « Temps d'attente et de passage aux urgences », mars 2005. La mission a pu elle-même constater l'intérêt des coordinateurs de flux lors de sa visite à l'HPOP de Trappes où de tels personnels ont été mis en place aux urgences. Les IDE y ont un rôle de distribution et de coordination des patients, suivant une hiérarchisation informelle des patients qu'ils établissent eux-mêmes et qui apparaît dans le système informatique des urgences. Cette organisation permet aux médecins de se concentrer sur les activités de soins sans se préoccuper de la gestion des flux et se révèle très valorisante pour les paramédicaux concernés. Lors des auditions de la mission, il a parfois été souligné qu'il était préférable de confier ce rôle à un médecin, plus susceptible qu'une infirmière de réorienter le patient, le cas échéant, vers une autre structure que l'hôpital. De plus, comme il a été indiqué à l'hôpital Beaujon, la recherche de lits d'hospitalisation, qui participe de la gestion de flux, ne peut être effectuée efficacement, dans certains établissements, qu'avec l'autorité d'un médecin, voire d'un chef de service. Il semble cependant qu'un tel dispositif mobilise un nombre important d'ETP médicaux et l'on peut estimer que, dans un contexte de pénurie de médecins, ces ETP soient plus utiles à l'intérieur même de la structure des urgences. C'est pourquoi, sans écarter aucune piste, il ne faut pas exclure qu'un infirmier puisse remplir efficacement cette mission, sous réserve de proposer ce type de postes à des infirmiers déjà chevronnés, en seconde partie de carrière. En tout état de cause, la gestion des flux doit être confiée à un responsable et faire l'objet d'un suivi régulier. Proposition : Renforcer les équipes d'accueil (mise en place d'équipes « séniorisées », pluridisciplinaires, renforcées par un médecin...) et identifier des coordinateurs de gestion de flux. Proposition : Mettre en place des outils de suivi en routine des temps d'attente et de passage des patients. ● Configurer les lieux d'accueil, les espaces d'enregistrement et la salle d'attente de façon à fluidifier la circulation et à accroître la visibilité La MEAH a observé que « la proximité physique et la polyvalence des personnels réalisant l'enregistrement administratif et le triage, l'utilisation d'une classification simple des patients, un interfaçage entre les logiciels administratifs et les logiciels « urgences » et une visibilité des patients en salle d'attente contribuent à réduire les délais d'attente de l'étape d'enregistrement et de triage des patients ». Elle relève également que « la visibilité de la salle d'attente par les soignants et la non utilisation des box comme salle d'attente de résultats d'examens paraissent raccourcir les délais de mise en box ». Ces considérations rejoignent les observations faites par la mission lors de sa visite à l'HPOP de Trappes où le hall d'entrée donne directement sur la zone d'accueil des urgences. Ces deux espaces étant directement visibles du couloir desservant les box, une visibilité permanente du nombre de patients en attente y est assurée pour tout le personnel. Proposition : Mieux organiser la salle d'attente des urgences et développer les consultations non programmées à l'accueil des urgences. ● Informatiser les documents courants Une autre expérience mise en œuvre par la MEAH a consisté à informatiser les documents administratifs les plus courants et les plus chronophages. Quelques formulaires ont ainsi été mis en ligne dans le dossier du patient permettant d'en automatiser le renseignement et l'édition. La MEAH estime que cette action a contribué à réduire de 20 % les délais d'attente des étapes entre l'accueil et la consultation médicale pour tous les patients, notamment lors des pics d'activité. Le gain de temps pour les secrétaires est évalué à environ 2 à 3 minutes par patient et il concerne tous les patients (environ 40 par jour dans le service concerné), de sorte que l'augmentation du temps disponible pour l'accueil administratif des patients est d'environ 80 à 120 minutes par jour. Ce constat rejoint celui de l'hôpital Beaujon qui a également mis en place un système informatique interne au service. ● Sectoriser les locaux des urgences en fonction du degré de gravité des pathologies prises en charge Devant la mission (166), M. Maxime Cauterman, de la MEAH, a évoqué « de nouveaux modes d'organisation » des services, notamment « la mise en place de nouvelles sectorisations à l'initiative des hospitaliers, délaissant la classique distinction médecine-chirurgie pour adopter, dans un but d'optimisation de la gestion, des schémas davantage liés, par exemple, à la durée ou à la lourdeur de la prise en charge ». De même, dans ses recommandations en matière d'architecture des structures des urgences (167), la Société française de médecine d'urgence (SFMU) indique que la sectorisation peut être faite en un circuit léger et un circuit lourd. Le circuit léger (ou ambulatoire) est destiné aux malades consommant peu de temps médical ou paramédical et peu de ressources, et permet un examen rapide. À l'inverse, le circuit lourd correspond aux malades, habituellement couchés en brancard, consommant beaucoup de temps et de ressources. Une variante de cette organisation peut consister à séparer un circuit de traumatologie légère et un circuit non traumatologique. Cette sectorisation et les méthodes de gestion de flux par durée prévisionnelle de prise en charge semblent constituer, selon les renseignements fournis par la DHOS, une tendance lourde en gestion hospitalière. La mission a pu observer, lors de son déplacement au centre hospitalier de Laval, que la mise en place d'une telle sectorisation est appréciée par les professionnels. On relèvera également que la sectorisation classique médecine/chirurgie rendait plus difficile l'adaptation des ressources en fonction de l'activité et, dans le même sens, les recommandations de la SFMU indiquent que la séparation en secteur médecine/chirurgie n'est pas adaptée à la médecine d'urgence. La zone de soins peut être divisée en zones spécialisées selon la nature ou la gravité des pathologies traitées - on parle alors de « zones secondaires » - plutôt qu'organisée en une seule vaste zone mais la SFMU souligne que la division en zones secondaires ne fait pas l'objet d'un consensus. C'est ce que la mission a pu constater à l'HPOP de Trappes qui a fait le choix de ne pas diviser la zone de soins des urgences en zones secondaires. Les urgentistes ont estimé que ce choix contribuait largement à la fluidité de la prise en charge des patients. Il est vrai qu'il suppose que tous les box disposent d'un équipement important pour le traitement de pathologies lourdes. En tout état de cause, que la zone de soins soit divisée ou pas en zones secondaires et quel que soit le schéma retenu, la SFMU estime que l'architecture, l'organisation et l'équipement de chaque zone secondaire doivent garantir la polyvalence et l'adaptabilité de structure à l'évolution des besoins. Soulignant ainsi l'importance de la polyvalence des zones, elle valorise la standardisation et l'uniformité des pièces d'examen et considère que l'adaptabilité est un objectif majeur du fait de l'évolution rapide de l'environnement médical. ● Mettre en place un « médecin coordinateur » des urgences 7 jours sur 7 et 24 heures sur 24. Cette mesure vise à améliorer la coordination entre les professionnels de l'équipe et les modalités de collaboration avec le laboratoire, les services d'imagerie et d'hospitalisation. Elle tend aussi à renforcer le management du service, notamment aux heures où le chef de service n'est pas sur place et suppose qu'à tour de rôle, pendant une journée, chaque médecin senior soit chargé : - de coordonner l'activité de soins des internes et de ses collègues ; - d'être l'interlocuteur unique des médecins des autres services et de l'administration ; - de centraliser l'ensemble des appels téléphoniques ayant trait à la prise en charge des patients ; - de décider si un patient peut être hospitalisé en UHCD ou dans un service d'hospitalisation ; - d'assurer une formation régulière aux jeunes urgentistes et de veiller à la transmission des règles de prise en charge. Selon la MEAH, cette mesure peut contribuer efficacement à la réduction des temps d'attente et de passage. Votre rapporteur relève qu'une expérience analogue est prévue aux urgences du CH de Nevers, que la mission a visité. ● Consentir un effort de réduction du temps de passage ciblé sur les patients dits « légers » ou « intermédiaires ». Comme Mme Élisabeth Beau, directrice de la MEAH, l'a indiqué à la mission « alors que les urgentistes étaient braqués contre ces patients légers en se demandant comment les empêcher de venir chez eux, ils ont compris que le vrai problème était de trouver le moyen de les prendre en charge rapidement » (168), sans chercher à les dissuader de se rendre aux urgences. Par ailleurs, beaucoup de témoins ont expliqué qu'il est souvent plus intéressant de gagner cinq minutes sur l'ensemble des patients légers dans la mesure où ils représentent un flux important et donc un gros gain potentiel de temps. Le graphique suivant représente les temps de réalisation de chaque étape, pondérés par la proportion de patients concernés afin d'identifier les étapes, générant globalement le plus de temps de prise en charge. POIDS DE CHAQUE ÉTAPE DANS LA CONSTITUTION DU TEMPS TOTAL DE PASSAGE  Source : MEAH, rapport de fin de mission « Temps d'attente et de passage aux urgences », mars 2005. Le même raisonnement peut valoir pour les patients atteints de pathologies d'une gravité intermédiaire - comme de traumatismes isolés des extrémités (main, poignet, pied, cheville). Dans le service concerné par l'expérimentation de la MEAH, ces patients subissent une attente longue (évaluée à 2 heures), pouvant être réduite et contribuant à l'engorgement des urgences. Cette expérience tend à protocoliser la prise en charge de ces patients en liaison avec le gypsothérapeute (169) présent dans le service de 9 heures à 16 h 30. Celui-ci est chargé : - d'identifier dès l'accueil les patients traumatiques concernés ; - de proposer des clichés radiologiques à réaliser, d'accompagner le patient en radiologie et de les réceptionner les clichés ; - de valider avec le médecin l'interprétation et les soins à dispenser ; - de réaliser l'immobilisation pendant que le médecin renseigne les documents. La MEAH constate un gain de 75 minutes pour le patient, et de 15 minutes pour le médecin. Cela génère un gain moyen sur le temps de passage de 10 minutes sur l'ensemble des patients. En outre, la MEAH constate une bonne implication des IAO dans ce type de dispositifs. La réalisation d'examens complémentaires est pour 25 % dans les temps globaux d'attente et de passage des patients. Elle constitue donc pour la MEAH un « goulot d'étranglement ». Elle a donc expérimenté des mesures visant à améliorer l'articulation des urgences et des plateaux techniques. Cette articulation peut trouver une formalisation dans une démarche de « contractualisation » entre les urgences et les plateaux techniques. ● Fluidifier la circulation des informations entre les urgences et les plateaux techniques Dans son rapport, la MEAH constate l'efficacité des initiatives tendant à envoyer les prélèvements au laboratoire à mesure qu'ils sont effectués (et non par lots). De même, il peut être utile que le laboratoire puisse distinguer les prélèvements des urgences. Enfin, la mise à disposition précoce des résultats contribue à la réduction des temps de passage. C'est dans cette optique que l'HPOP de Trappes, que la mission a visité, prévoit à court terme d'informatiser les transmissions des demandes et des résultats d'examens. Le rapport de la MEAH cite d'autres solutions évoquées au cours de ses travaux dans le but de diminuer le délai entre la disponibilité des résultats au laboratoire et leur disponibilité aux urgences, comme la mise en place de pneumatiques pour acheminer les prélèvements au laboratoire ou l'implantation d'imprimantes déportées aux urgences et pilotées par le laboratoire. Proposition : Optimiser le mode de transmission des résultats des examens complémentaires. ● Formuler les demandes d'examens radiologiques de façon précoce Un des services dans lesquels la MEAH est intervenue, a fait rédiger 17 protocoles de prescriptions anticipées d'actes simples d'imagerie, validés par la commission médicale d'établissement (CME) pour diminuer le temps de réalisation des examens d'imagerie. Les IAO utilisent ces protocoles pour commander des examens de radiologie conventionnelle pour les patients présentant des traumatismes isolés des membres. On constate pour ces patients un gain moyen de 40 minutes. De même, à l'HPOP de Trappes, des protocoles avec prescription anticipée d'examens d'imagerie médicale conventionnelle pour les traumatismes des extrémités permettent aux IDE de prévoir des examens radiologiques avant même le passage du médecin. ● Faciliter l'accès aux plateaux techniques pour les urgences Selon la MEAH l'existence de moyens dédiés en radiologie conventionnelle, un accès prioritaire au scanner lors de son utilisation programmée, et la proximité du service d'imagerie contribuent à réduire les délais d'attente des patients pour la réalisation d'examens complémentaires. Selon ce principe, votre rapporteur relève qu'à l'HPOP de Trappes, une salle de radiologie conventionnelle a été intégrée à la structure des urgences, située à côté du box de déchoquage. De plus, dans le planning d'utilisation de cette salle, un créneau par heure est laissé libre, pour une utilisation non programmée au profit d'un patient arrivant aux urgences. Le rapport de la MEAH expose également les mesures qui ont été prises dans certains établissements pour pallier l'engorgement des plateaux techniques le dimanche et pendant les congés, périodes pendant lesquelles leurs effectifs sont réduits et composés notamment de manipulateurs suppléants. Une expérience a notamment consisté à affecter un brancardier exclusivement chargé du transport des patients des urgences vers le service d'imagerie. De plus, des manipulateurs suppléants ont été formés à la réalisation d'actes de scanner. Ces mesures ont permis de réduire les temps de réalisation des actes de 5 minutes par patient pour la première, et de 20 minutes pour la seconde. ● Contractualiser avec les plateaux techniques des objectifs de réduction du nombre de demandes d'examens et de réduction des délais de réalisation de ces examens. Quand les urgences acceptent de s'engager à diminuer le nombre d'examens biologiques systématiquement prescrits pour les patients et, qu'en contrepartie, le laboratoire fait en sorte de réduire le délai d'obtention des résultats, la MEAH estime que la contractualisation est un procédé utile. Comme M. Maxime Cauterman, de la MEAH, l'a indiqué à la mission, « c'est souvent affaire de négociation entre les urgentistes et leurs partenaires de l'imagerie et autres : « tu accélères les examens que je demande, je fais un effort sur la qualité de ma prescription » (...) dans une logique de donnant-donnant » (170). Cette mesure repose sur une liste limitative standardisée d'examens biologiques élaborée conjointement par les deux chefs de service, spécifiquement pour les urgences (on parle de « bon de biologie urgence »). Quant aux autres examens, plus spécifiques, ils ne peuvent être demandés dans le cadre de cette mesure qu'après avis d'un médecin senior et du biologiste. Il ressort du rapport de la MEAH que cette expérimentation a permis de diminuer le délai de réalisation de ces examens de 105 minutes à 57 minutes. Le rapport relève également que la mise en place de cette action permet, selon les professionnels, de réduire le nombre d'examens considérés comme non urgents et/ou injustifiés. Proposition : En lien avec les plateaux techniques, protocoliser les demandes d'examens complémentaires. La MEAH constate que la création d'une consultation non programmée à l'entrée des urgences semble délester le service des patients « légers » et permettre une diminution du temps de prise en charge des autres patients durant ses périodes d'ouverture. M. Maxime Cauterman a ainsi souligné devant la mission que « dégager une ressource du soin pour l'affecter à la coordination est un pari qui vaut la peine d'être tenté ». La MEAH évoque également des cas dans lesquels une telle consultation est assurée par des médecins de ville. Mme Élisabeth Beau, directrice de la MEAH, a notamment évoqué une expérience (à Boulogne) de consultation de médecine générale ayant semble-t-il rassuré tant l'équipe médicale de l'hôpital que le patient et facilité l'orientation vers cette structure. Les représentants de la FEHAP ont également cité une expérience intéressante menée à l'hôpital du Creusot, tendant à mettre en place, parallèlement à la présence des urgentistes, une présence libérale dans la journée qui a permis de diminuer le nombre d'urgentistes dans la structure. De telles consultations ont également été mises en place dans divers pays européens. On citera notamment le Royaume-Uni, qui a créé des « centres de diagnostic rapide et de traitement » ouverts 24 h/24, dans lesquels sont assurées des consultations médicales et des soins infirmiers. Dans les pays scandinaves, les centres de santé locaux et les hôpitaux ont des services ouverts 24 h/24 avec des consultations de médecine générale dans les premiers et des consultations spécialisées dans les seconds. Votre rapporteur prend note de ces résultats. La création d'une filière spécifique pour les consultations non programmées en médecine générale semble contribuer à fluidifier les flux de patients aux urgences. Il souligne néanmoins que les MMG remplissent les mêmes fonctions et qu'il semble donc inutile que les deux structures coexistent autour de la même structure des urgences. La MEAH a constaté que l'existence d'une unité d'hospitalisation de courte durée (UHCD) participe à la réduction des temps de passage des patients hospitalisés. En effet, placer un patient dans une telle unité laisse aux urgentistes le temps nécessaire pour organiser son transfert ou sa sortie, tout en évitant d'occuper les box de soins inutilement. Comme déjà indiqué, l'article D. 6124-22 du code de la santé publique rend d'ailleurs obligatoire l'existence d'une telle unité dans chaque structure des urgences. Encore faut-il que l'UHCD en question ait des lits disponibles pour accueillir des patients issus des urgences. La MEAH a en effet observé que certaines modalités d'utilisation des UHCD ne sont pas satisfaisantes : - les horaires de sortie des patients hospitalisés en UHCD dépendent de l'horaire de réalisation de la visite médicale. Or celle-ci n'est pas systématiquement réalisée précocement le matin, et ne commence pas toujours par les patients susceptibles de sortir. Il en résulte que les lits de l'UHCD ne sont disponibles que trop tardivement. - les lits de l'UHCD sont utilisés par des patients en hospitalisation de jour (transfusions pour dysplasies). L'expérience menée par la MEAH consiste à formaliser la procédure de visite matinale quotidienne de l'UHCD. Suivant cette procédure, la visite doit être assurée par un médecin urgentiste et commencer au plus tard à 9h00 du matin. En dehors des patients instables nécessitant une intervention prioritaire, la visite doit débuter par les patients potentiellement sortants afin de libérer des lits au plus vite pour répondre aux besoins de la structure des urgences. De plus, la présence simultanée de gériatres et psychiatres lors de la visite est recommandée. Ces actions ont contribué à réduire le temps de passage des patients hospitalisés de plus d'une heure (309 minutes à 244 minutes), et à diminuer de 10 heures la durée moyenne de séjour des patients de l'UHCD (de 39 à 29 heures). Dans un autre hôpital, la MEAH a mis en œuvre des mesures tendant à mieux organiser les ressources médicales affectées à l'UHCD. Ces mesures ont notamment consisté à : - prévoir qu'un médecin senior est présent dans la journée et assisté par un interne ; - faire participer à la visite matinale le senior de garde, le médecin chargé de la visite à l'UHCD, le cadre infirmier, l'infirmier, l'assistante sociale, les internes, le psychiatre et un médecin de l'unité de gériatrie ; - réserver aux seniors la décision d'hospitaliser un patient en UHCD ; - n'hospitaliser en UHCD un patient relevant d'une spécialité que sur accord des spécialistes et des seniors des urgences et sur engagements des spécialistes d'hospitaliser ce patient dans leur service sous 24 heures. Cette mesure a contribué à la réduction de 23 % des temps de passage moyens tous patients confondus et la durée moyenne de séjour à l'UHCD a été réduite d'environ 24 heures. Ces résultats seraient dus surtout à l'implication accrue des spécialistes et des gériatres dans la prise en charge des patients. Votre rapporteur relève de la même façon qu'à l'hôpital Beaujon, la participation des gériatres à la prise en charge des patients de la ZSTCD a contribué à la fluidité des passages aux urgences. On rappellera enfin que parmi les principes d'organisation des urgences et de la permanence des soins, figurant en annexe à la circulaire du 16 avril 2003 relative à la prise en charge des urgences, il est préconisé de « favoriser l'articulation des zones de surveillance de très courte durée avec des unités de soins polyvalents ou spécialisés ». Ainsi, les « bonnes pratiques organisationnelles » mises en évidence par les travaux de la MEAH semblent permettre de réduire les temps de passage et d'attente aux urgences. À l'analyse de ces mesures, il apparaît que les urgences doivent tirer le meilleur parti des compétences existant au sein des autres services. 2. L'organisation des structures des urgences doit être adaptée à la prise en charge des demandes à caractère social. À côté de l'activité de soins, bien entendu essentielle, les structures des urgences ont également à répondre à des demandes à caractère plus social que médical qui imposent une organisation adéquate. a) Les structures des urgences sont de plus en plus sollicitées pour prendre en charge des personnes dont les demandes ne relèvent pas seulement de la médecine ● Les demandes à caractère social Il ressort des auditions auxquelles la mission a procédé qu'une part croissance des demandes adressées aux structures des urgences relève davantage du social que du médical. Ainsi, M. Jean-Pierre Pruvo, du Syndicat national des médecins, chirurgiens, spécialistes, biologistes et pharmaciens des Hôpitaux publics (SNAM-HP) a évoqué « les médico-sociaux », qui ont besoin d'un hébergement à l'hôpital, cette catégorie de patients concernant surtout selon lui les grands centres hospitaliers. Il note qu'« il existe des plans intéressants, comme le plan grand froid, l'hiver. Mais les personnes concernées n'attendent pas qu'il soit lancé, ils cherchent un hébergement avant et viennent également dans les services d'urgences », faute de « possibilités d'hébergement plus flexibles en amont » (171). On retiendra les déclarations similaires des représentants du syndicat national des cadres hospitaliers (SNCH) : « que fait-on des gens en détresse sociale, des SDF en plein hiver et des familles précarisées ? Nous avons un vrai souci de prise en charge. Nous manquons de réponses ». Ils constatent que « les hospitalisations peuvent avoir une certaine connotation sociale » (172). De même, le document remis à la mission par les représentants du Collectif inter-associatif sur la santé (CISS) souligne l'importance de la prise en charge de l'urgence sociale. Il constate que les attentes des usagers vis-à-vis de l'offre d'urgence et de la PDS ne portent plus uniquement sur le volet sanitaire et purement médical. Au contraire, l'urgence sociale interfère de plus en plus sur ce champ », du fait de « la multiplication des situations de précarité. À cet égard, M. Denis Guichard, représentant de l'unité de consultation médico-judiciaire du centre hospitalier d'Évry, a regretté que les médecins généralistes soient de moins en moins nombreux à assurer des visites à domicile aux heures de la PDS. Selon lui, cela « oblige la personne de 80 ans qui ne conduit pas à se débrouiller. En fin de compte, tout retombe sur le centre 15, le régulateur n'ayant d'autre solution que d'envoyer une ambulance. À partir de 20 heures, on retrouve donc aux urgences beaucoup de personnes âgées, avec des problèmes de dépendance, de mobilité, ou des polypathologies chroniques. On ne sait pas trop ce qu'elles ont, on n'arrive pas à contacter la famille et il est difficile de les prendre en charge. En aval, les lits sont vite saturés. Les personnes âgées se retrouvent donc sur des brancards « porte », où elles passent la nuit avant qu'on se demande quoi en faire » (1). ● L'organisation des urgences et la formation des médecins ne sont pas assez adaptées à ces enjeux C'est ce qu'a estimé par exemple M. Christophe Prudhomme, de CGT-Santé : « nous sortons de trente ans d'une médecine technicienne, extrêmement spécialisée, alors que la réalité du terrain a changé - la population est vieillissante, les médecins doivent faire de plus en plus de médico-social, et ils ne sont pas formés à un travail en équipe pour une prise en charge globale du patient » (173). Il souhaite qu'une telle formation soit dispensée, notamment, en première année de médecine. Bien que l'article D. 6124-21 du code de la santé publique prévoie qu'« un assistant de service social est affecté pour tout ou partie de son temps à la structure des urgences », votre rapporteur estime que l'idée d'instaurer dans le cursus de formation des médecins des modules de formation aux questions sociales mérite d'être étudiée. Proposition : Former les personnels des urgences à la prise en charge des détresses sociales et renforcer la présence des assistantes sociales aux urgences. Dans la même logique, M. Jérôme Antonini de la FEHAP a regretté que le système de T2A ne prenne pas en compte « les données socio économiques des patients accueillis ». En effet, « les populations défavorisées passent plus souvent par les urgences et leur accès aux soins est plus tardif. Elles sont moins facilement éligibles à des modes de prise en charge du type de l'hospitalisation de jour ou aux autres alternatives à l'hospitalisation » (174). En conséquence, les caractéristiques sociales ont un impact sur le coût des prises en charge hospitalières et pourtant cette dimension n'est pas du tout intégrée dans le système de tarification à l'activité. Bien entendu, le fait que certains patients restent aux urgences, alors que leur état médical ne le justifie pas, ne contribue pas à accélérer la prise en charge des patients aux urgences. b) Le traitement des demandes d'actes médico-judiciaires aux urgences nécessite une organisation spécifique Lors de son audition (175), M. Denis Guichard, représentant de la consultation médico-judiciaire d'Évry, a souligné que les urgences sont fréquemment sollicitées pour des questions médico-judiciaires : « à la police ou à la gendarmerie, on prévient les gens que leur plainte ne sera reçue que s'il y a un certificat médical ». Les agressions ayant souvent lieu le soir, les victimes, du fait des défaillances de la PDS, n'ont que la possibilité d'aller aux urgences où leur est établi un certificat médical initial descriptif (CMI), sur le fondement duquel est fixée une « ITT » (invalidité temporaire totale ou incapacité totale de travail, selon qu'est envisagée une demande de réparation civile ou une plainte au pénal). Ces pièces servent ensuite de preuve dans le cadre d'un procès civil ou pénal (176). M. Denis Guichard estime, à juste titre, que ces deux actes - établissement d'un CMI et évaluation d'une « ITT » - doivent être correctement établis pour ne pas compromettre la constitution d'un dossier de demande de réparation devant une juridiction civile, ou de plainte devant les tribunaux pénaux. Or, les structures des urgences, qu'il s'agisse des régulateurs de centres 15 ou des médecins des urgences, ne sont pas toujours bien organisées pour établir ces deux actes de façon satisfaisante. Ainsi, selon M. Guichard « nombre de médecins confondent ITT pénale et ITT civile ». Par conséquent, « ils accordent soit zéro jour, soit trois semaines d'ITT ». De tels aléas sont regrettables car : « il n'y a pas de raison de donner plus qu'il ne faut à la victime ni d'enfoncer plus qu'il ne convient l'agresseur présumé ». L'ITT étant mal faite : « la moitié des victimes abandonne parce que cela devient très compliqué. En effet, il leur faut retourner au commissariat ou à la gendarmerie. L'officier de police judiciaire reçoit un certificat peu cohérent, avec une ITT aberrante. Il redemande éventuellement une deuxième ITT, ce qui fait perdre du temps aux victimes, qui ne comprennent plus rien, et ralentit la procédure ». Pour ce qui est du CMI, M. Denis Guichard propose donc un effort de formation de l'ensemble des médecins, le CMI devant être fait aussi rapidement que possible. S'agissant en revanche de la fixation des ITT, qui ne constitue pas un travail simplement descriptif, il plaide pour le développement des unités de consultation médico-judiciaires, unités spécialisées tenues par un médecin formé à la fixation des ITT - qu'il ne serait pas indispensable d'ouvrir 24 heures/24 - car, selon lui, il n'y a aucun intérêt à voir les victimes immédiatement après leur agression. « Mieux vaut attendre 5 ou 7 jours. Cela permet d'être plus objectif et de voir ce qui reste comme lésions », par comparaison avec le CMI. « Et puis, sur le moment, le climat est passionnel, les gens sont énervés, parfois alcoolisés. Il est donc difficile alors d'être vraiment objectif sur la fixation d'une ITT ». Selon M. Guichard le développement de ces unités ne serait pas très coûteux : « Il faut un bureau, un numéro de téléphone, une secrétaire et un peu de matériel. Tout cela existe déjà à l'hôpital. Ce ne serait pas cher et ce serait rentable ». Ainsi, l'Hôtel-Dieu, qui assure 50 000 consultations médico-judicaires par an, est jugé « très rentable ». Pour M. Denis Guichard le développement de ce type d'unités est de nature à faciliter la déclaration de certains dommages, notamment dans le cadre de violences conjugales ou familiales. Ainsi, alors qu'à Nevers, où il n'existe pas d'unité médico-judiciaire, à peine une trentaine de plaintes pour violences conjugales sont recensées chaque année, à Évry ce nombre est estimé à près de 3 500. Selon lui, l'existence d'une unité médico-judiciaire à Évry expliquerait la différence car les victimes - notamment les femmes battues - bien qu'arrivant aux urgences « dans un état épouvantable », ont souvent tendance à vouloir « repartir tout de suite, de peur d'être à nouveau battues ». Dans de telles situations, l'intérêt de ces structures est évident car les médecins ont les moyens de signaler ces cas, même contre l'avis de la victime, dès lors qu'ils estiment qu'il s'agit d'une personne vulnérable. Il leur suffit de transmettre le CMI au parquet, chaque transmission donnant lieu à une enquête. De plus, ces unités permettent le recours à la procédure de signalement administratif prévue pour les enfants victimes de négligences qui autorise le médecin à saisir le président du conseil général. Celui-ci diligente alors une enquête des services de la protection maternelle et infantile (PMI). Ainsi, le développement de consultations médico-judiciaires semble à la fois peu coûteux et utile pour la réparation des dommages faits aux victimes ainsi que pour la prévention d'autres dommages. L'organisation des urgences doit donc pouvoir être adaptée pour prendre en charge des cas ne relevant pas de la seule médecine d'urgence. Proposition : Développer les consultations médico-judiciaires au sein des structures des urgences. Il en va de même pour la prise en charge de certaines populations spécifiques. C. LA PRISE EN CHARGE DES POPULATIONS FRAGILES DOIT FAIRE L'OBJET D'UNE ORGANISATION ADAPTÉE Il ressort des travaux de la mission que trois populations de patients doivent être pris en charge suivant des filières spécifiques : il s'agit des enfants, des patients présentant des troubles psychiatriques et des personnes âgées. Dans le même sens, la circulaire du 16 avril 2003 relative à la prise en charge des urgences, prévoit que le SROS doit identifier des filières de prise en charge en pédiatrie, gériatrie et psychiatrie. 1. L'organisation de la prise en charge des urgences pédiatriques semble efficace ● Une filière à trois niveaux La circulaire DHOS/SDO n° 2003-238 du 20 mai 2003 relative à la prise en charge de l'enfant et de l'adolescent aux urgences indique que les enfants ont vocation à être pris en charge, chaque fois que cela est possible, et en particulier aux urgences, par un pédiatre et du personnel paramédical ayant une expérience dans l'accueil et la prise en charge des enfants. Elle souligne ainsi les particularités liées à la prise en charge des enfants et des adolescents. L'article R. 6123-32-7 du code de la santé publique prévoit également que lorsqu'elle n'a pas lieu dans une structure des urgences pédiatriques, la prise en charge des enfants dans une structure des urgences est organisée en collaboration avec une structure de pédiatrie située ou non dans l'établissement autorisé à la faire fonctionner ou avec les spécialistes concernés d'un établissement de santé privé. Cet article précise qu'il s'agit en tout cas d'« une filière d'accueil et de soins séparée ». Selon qu'un établissement dispose ou non de pédiatres et selon ses spécialités, sa filière de prise en charge des urgences pédiatriques ne sera donc pas organisée de la même façon. La circulaire du 20 mai 2003 définit ainsi une organisation graduée s'appuyant sur trois types d'établissements accueillant les urgences : - les établissements ne disposant pas de service de pédiatrie ; - les établissements disposant d'un service de pédiatrie ; - les établissements disposant notamment d'un service de pédiatrie, d'un service de chirurgie pédiatrique et d'un service de réanimation pédiatrique. ● Établissements sans service de pédiatrie Dans les établissements ne disposant pas de service de pédiatrie, la prise en charge des urgences pédiatriques est assurée par le médecin de la structure des urgences qui bénéficie de l'appui d'un service de pédiatrie « référent » situé dans un autre établissement. Des conventions sont élaborées entre l'établissement accueillant les urgences et les établissements accueillant les services référents (177). De même, comme l'a indiqué Mme Annie Podeur, directrice de l'hospitalisation et de l'organisation des soins, à la mission (178), pour une meilleure prise en charge des spécificités pédiatriques, « nous avons intérêt à ce que les pédiatres réfléchissent sur les protocoles de prise en charge, même s'il n'y a pas de service pédiatrique dans l'établissement ». La circulaire du 20 mai 2003 souligne également qu'un conseil téléphonique doit pouvoir être apporté à la structure des urgences vingt-quatre heures sur vingt-quatre, tous les jours de l'année, par un pédiatre du service de référence. Proposition : Poursuivre l'effort de protocolisation de la prise en charge des très jeunes patients dans les structures des urgences des hôpitaux qui ne disposent pas d'un service de pédiatrie. ● Établissements avec service de pédiatrie Pour le cas des établissements disposant d'une structure de pédiatrie, l'article R. 6123-32-7 du code de la santé publique prévoit que lorsque l'activité le justifie, l'accueil des enfants est organisé dans des locaux individualisés de manière à permettre une prise en charge adaptée à leur âge et à leur état de santé. Ainsi, dans ces établissements, la prise en charge des urgences médicales peut être organisée de deux façons : - en « unité fonctionnelle des urgences pédiatriques », c'est-à-dire dans une filière d'accueil séparée et dans des locaux spécifiques suivant un circuit identifié par rapport aux autres urgences ; - ou au sein de la structure des urgences, par des médecins seniors et suivant des protocoles établis en commun avec le service de pédiatrie et, le cas échéant, le service de chirurgie pédiatrique. Mme Annie Podeur a souligné lors de son audition que « dans les structures des urgences importantes, qui comptent de 40 000 à 50 000 passages au moins par an, on peut avoir intérêt - et cela existe dans un certain nombre de sites - à avoir une spécialisation de l'accueil pédiatrique où la prise en charge est assurée par des pédiatres ». Selon elle, en effet ; « cela rassure beaucoup les parents ; ensuite, cela améliore la prise en charge ». La circulaire précise qu'en tout état de cause, la responsabilité de l'organisation de la continuité des urgences pédiatriques relève alors du chef de service de pédiatrie. Il est ensuite de la responsabilité du médecin concerné de la structure des urgences de prendre l'avis d'un pédiatre en cas de doute. ● Établissements « référents » Enfin, les établissements disposant d'un service de pédiatrie, d'un service de chirurgie pédiatrique et d'un service de réanimation pédiatrique constituent des « centres de référence » pour les autres établissements. Ils s'organisent donc de manière à pouvoir leur donner des conseils téléphoniques 24 heures sur 24. Pour leur bassin de population, ils constituent également « un établissement de proximité », où les enfants sont accueillis dans une filière d'accueil séparée. Il ressort des travaux de la mission que la prise en charge des urgences pédiatriques ne semble pas poser, en général, de problème particulier. On citera notamment les déclarations en ce sens de M. Yannick Lartigue, représentant de la CFTC, selon lequel « la création d'urgences pédiatriques dans certains secteurs a permis de désengorger en partie les urgences en assurant une prise en charge rapide et cohérente des enfants » (179). Sans contester ce bilan, Mme Marie-France Wittmann, représentante de la FHF, a néanmoins plaidé pour « un fléchage vers la discipline de recours » plus immédiat, c'est-à-dire une organisation facilitant l'accès direct aux services de pédiatrie sans même passer par l'accueil aux urgences. Elle estime en effet qu'un tel fléchage permettrait de gagner du temps, notamment aux heures d'affluence aux urgences. Votre rapporteur souligne également que la prise en charge des urgences pédiatriques pourrait souffrir à moyen terme d'une pénurie de pédiatres. En effet, la mission a pu constater, lors de son déplacement en Mayenne, que le service de pédiatrie du centre hospitalier de Laval doit faire face à un afflux de patients lié, selon les praticiens concernés, au fait que la Mayenne ne compte plus que deux pédiatre libéraux, dont aucun à Laval. Ce n'est sans doute pas un cas isolé. 2. La prise en charge des urgences psychiatriques est organisée de façon à prendre en compte les spécificités de ces patients a) Une prise en charge spécifique des urgences psychiatriques est organisée à partir des structures des urgences Dans son annexe relative aux « Principes d'organisation des urgences et de la permanence des soins », la circulaire du 16 avril 2003 relative à la prise en charge des urgences souligne qu'en matière de psychiatrie, les urgences ne doivent constituer qu'un recours ultime au sein d'un dispositif global et gradué de prise en charge de l'urgence et de la crise. Elle soutient qu'en amont des urgences, il faut améliorer la réponse des équipes de secteur aux demandes de soins non programmées en ambulatoire dans des délais rapides, notamment dans des centres médico-psychologiques (CMP). Dans le même sens, M. Christophe Prudhomme (CGT Santé) a déclaré à la mission (180) qu'en matière de psychiatrie, « les patients sont soit dans la rue, soit en prison ! Et quand ils sont dans la rue, ils viennent aux urgences, où l'on ne peut les garder faute de lit ! ». Selon lui, « la réponse de proximité dans les CMP n'est pas à la hauteur ». En outre, comme l'a indiqué (181) le docteur Patrick Guérin (SOS Médecins) si les pathologies psychiatriques sont parfois bénignes, elles peuvent aussi être extrêmement graves et nécessiter des internements de contrainte. «Ces situations graves sont de plus en plus fréquentes et inquiétantes ». Il cite notamment « les crises d'agitation, de délire, de suicide imminent, de mélancolie de patients [qui doivent être hospitalisés], parfois à la demande d'un tiers ou plus rarement sur demande de l'autorité publique ». La circulaire constate néanmoins que les structures des urgences sont souvent la première occasion de rencontrer un professionnel du soin et plus particulièrement de la psychiatrie. Ce premier contact, qui peut constituer une porte d'entrée sur la filière de soins psychiatriques, est déterminant pour l'inscription dans la démarche de soins et leur continuité. Elle prévoit donc une organisation graduée de la prise en charge des urgences psychiatriques dans les structures des urgences : - une fonction d'accueil et d'orientation par des équipes de psychiatrie dans des locaux adaptés, garantissant la confidentialité et la sécurité dans les services des urgences ; - une fonction de prise en charge de très courte durée dans des lits individualisés au sein ou à proximité immédiate des urgences (pour les suicidants par exemple). Cette prise en charge a lieu soit en ZSTCD (182), soit au sein d'un éventuel centre d'accueil et de crise intersectoriel de 72 heures. Il s'agit d'une structure spécifique où intervient une équipe pluridisciplinaire (psychiatres, psychologues, cadre infirmier, infirmiers, aides soignants, assistante sociale). La circulaire conseille une telle prise en charge, afin d'éviter une hospitalisation en psychiatrie chaque fois que possible et en particulier les hospitalisations sous contrainte inadéquates. L'objectif de la circulaire est donc d'obtenir une « réponse coordonnée » des urgentistes et des psychiatres, y compris libéraux. Elle préconise également une meilleure formation des personnels des urgences à la problématique de l'accueil des patients présentant des troubles allant de la souffrance psychique à la pathologie mentale. b) L'organisation de la prise en charge des urgences psychiatriques doit reposer sur un meilleur partenariat entre les structures des urgences, les médecins généralistes et les services de psychiatrie Certains des interlocuteurs de la mission ont plaidé pour la création de structures d'accueil des urgences psychiatriques séparées des urgences générales. Ainsi, selon Mme Marie-Christine Fararik, représentante de SUD : « maintenir un accueil commun aux urgences et aux urgences psychiatriques accroît le risque de violences, que les structures des urgences ne savent pas gérer correctement (183) ». La prise en charge des urgences psychiatriques, l'intervention d'un médecin généraliste ou urgentiste peut être utile. En effet, nombre de pathologies présentent des symptomatologies psychiatriques, mais un support parfaitement organique. Or comme le docteur Patrick Guérin (SOS Médecins) l'a indiqué à la mission, les psychiatres n'aiment pas beaucoup s'occuper de patients qui ne présentent que des pathologies somatiques. Pour autant, il ne faut pas négliger le fait que ces patients sont porteurs de risques de perturbation des services. Aussi, sans aller jusqu'à créer une filière d'urgence spécifique, la prise en charge des urgences psychiatriques peut reposer sur une organisation qui permette d'examiner les patients concernés sans passer à côté d'une pathologie autre que psychiatrique et, très vite, de passer le relais aux spécialistes de la psychiatrie. On relèvera à cet égard la mesure organisationnelle proposée par la MEAH, tendant à faire prendre en charge ce type de patients par un infirmier psychiatrique et un médecin psychiatre mis à disposition par un centre hospitalier spécialisé (CHS), si possible 7 jours sur 7. Ainsi, la mission a pu observer, lors de son déplacement dans la Nièvre, que pour la prise en charge des urgences psychiatriques, le CH met à profit la proximité du CHS de La Charité sur Loire, pour éviter le recours aux urgences. Le CHS dispose en effet d'une équipe psychiatrique mobile pour les visites et la HAD. Surtout, il assure une permanence infirmière et des visites de psychiatres au CH. Tant les psychiatres que les urgentistes regrettent d'ailleurs que, faute de moyens, cette permanence ne puisse plus être assurée que de 10 h à 19 h. En dehors de ces horaires, les représentants du CHS constatent des hospitalisations psychiatriques indues, qu'ils rapportent au manque d'expérience des certains médecins des urgences. En outre, une hospitalisation en ZSTCD peut être suffisante pour traiter une crise. Ainsi, pour Mme Annie Podeur, directrice de l'hospitalisation et de l'organisation des soins, cette zone constitue un sas utile : quand la situation de la personne ne justifie pas nécessairement une hospitalisation dans une structure psychiatrique, il peut être envisagé de la garder quelquefois jusqu'à 72 heures en ZSTCD. Enfin, il ressort des travaux de la mission que pour certains patients, notamment ceux pour lesquels est envisagée une hospitalisation à la demande d'un tiers, une visite médicale à domicile permet d'éviter un passage aux urgences. En effet, le docteur Patrick Guérin a indiqué à la mission que dans les zones couvertes par SOS Médecins, 60 à 80 % des demandes d'hospitalisation par contrainte sont effectuées par les médecins de SOS Médecins. Il indique également qu'une part très importante des appels concernant ces cas sont traités par SOS Médecins, « à tel point que, dans de nombreuses villes, il y a un accord entre le SAMU et SOS Médecins pour que, dès qu'un appel psychiatrique risque d'aboutir à une hospitalisation par contrainte, il nous soit transmis » (184). En effet, l'article L. 3212-1 du code de la santé publique prévoit que toute demande d'hospitalisation d'une personne à la demande d'un tiers est accompagnée de deux certificats médicaux. Cet article précise que le premier certificat médical ne peut être établi que par un médecin n'exerçant pas dans l'établissement accueillant le malade. Selon M. Patrick Guérin, ce premier certificat est généralement « effectué, soit au domicile du patient, soit à l'hôpital même où le patient est déjà admis en hospitalisation libre ; c'est à SOS Médecins qu'on fait appel pour faire ce genre de certificat ». Il arrive également qu'il soit effectué dans un commissariat de police, pour des problèmes d'agitation. En tout état de cause, un tel partenariat entre le SAMU et les associations de type SOS Médecins semble aller dans le sens d'une meilleure prise en charge des urgences psychiatriques. Proposition : Mieux identifier les patients relevant de la psychiatrie dès leur arrivée et développer la présence de psychiatre ou d'infirmiers de CHS psychiatriques aux urgences. 3. La prise en charge des personnes âgées aux urgences n'est pas toujours organisée de façon satisfaisante ● Un fort taux de recours aux structures des urgences Il ressort d'une étude menée en 2002 par la direction de la recherche, des études, de l'évaluation et des statistiques (DREES) (185) que les personnes âgées de plus de 80 ans ont un fort taux de recours aux structures des urgences (186), qui d'établit à près de 40 % contre 23,5 % en moyenne nationale (cf. le graphique -dessous). TAUX DE RECOURS AUX URGENCES SELON L'ÂGE ET LE SEXE 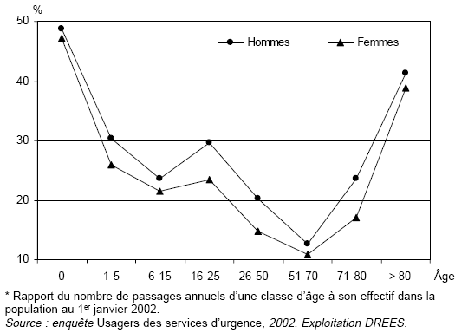 Source : DREES, « les usagers des urgences - premiers résultats d'une enquête nationale », in Études et résultats, n° 212, janvier 2003. Par ailleurs, les personnes âgées se rendent moins souvent que le reste de la population aux urgences de leur propre chef : les deux tiers des patients des urgences âgés de plus de 70 ans ont bénéficié d'une orientation médicale préalable, une large majorité de ces patients bénéficiant d'ailleurs de transports sanitaires (cf. le graphique ci-dessous). CONTACT PRÉALABLE AVEC UN MÉDECIN 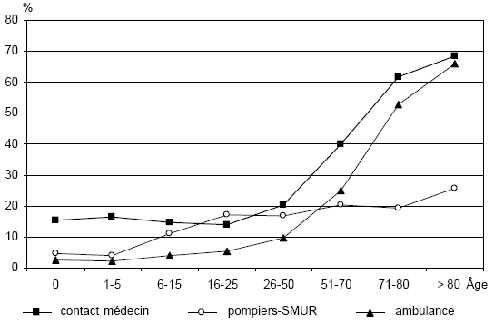 Source : DREES, « les usagers des urgences - premiers résultats d'une enquête nationale », in Etudes et résultats, n° 212, janvier 2003. L'étude Octoplus (187), réalisée par M. Olivier Saint-Jean, gériatre à l'hôpital européen Georges-Pompidou, montre que 48,3 % de ces patients effectuent au moins deux passages par an aux urgences, et 18,8 % au moins trois. Une fois sur trois, les patients âgés sont donc des « habitués des urgences ». Cette étude confirme également que le patient de plus de 80 ans est « non-décideur » en matière de recours aux urgences, ce recours étant initié par le patient dans seulement 12,3 % des cas et par sa famille ou son entourage dans 33,7 % des cas. Toujours selon cette étude, 24,9 % des patients des urgences âgés de plus de 82 ans vivent « en institution » et les deux tiers sont par ailleurs inclus dans une file active de soins, dont 5,65 % en gériatrie et 23,9 % en médecine interne. Ces données montrent donc que les patients âgés aux urgences bénéficient d'un suivi médical régulier et qu'une meilleure continuité des soins dans les établissements d'hébergement, ou des facilités d'admission directe dans des services de médecine permettraient sans doute d'éviter les passages indus de ces patients aux urgences. ● Un fort taux d'hospitalisation à la sortie des structures des urgences Selon l'étude de la DREES, alors qu'elles ne représentent que 14 % des patients pris en charge aux urgences, les personnes de 71 ans et plus comptent pour 38 % des patients hospitalisés après une prise en charge aux urgences. Cette étude précise que la moitié des personnes de 71 ans et plus sont hospitalisées après leur passage aux urgences et que quel que soit le type de pathologie en cause, le taux d'hospitalisation croît avec l'âge du patient (cf. le graphique ci-dessous). TAUX D'HOSPITALISATION SUITE À UN PASSAGE AUX URGENCES 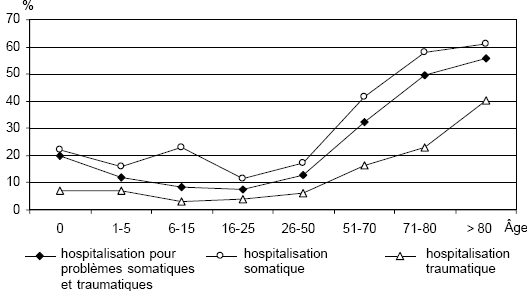 Source : DREES, « les usagers des urgences - premiers résultats d'une enquête nationale », in Études et résultats, n° 212, janvier 2003. ● Un état clinique plus lourd que la moyenne des patients et comprenant de nombreux cas de polypathologies L'état clinique des patients de plus de 70 ans se distingue de celui de la moyenne des patients des urgences avec une plus faible proportion de pathologies « légères » (CCMU 1). En revanche, la part des patients pour lesquels le pronostic vital n'est pas menacé à l'arrivée mais dont l'état est susceptible de s'aggraver (CCMU3), comme celle des patients qui nécessitent des actes lourds (CCMU 4), voire un recours à la réanimation (CCMU 5) pour préserver le pronostic vital menacé, est plus forte parmi les patients âgés de plus de 70 ans (cf. le graphique ci-dessous). ÉTAT CLINIQUE DES PATIENTS SELON L'ÂGE 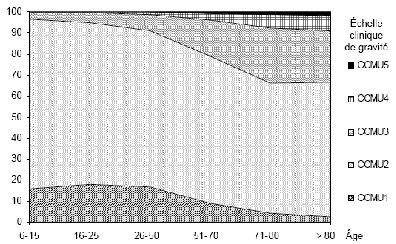 Source : DREES, « les usagers des urgences - premiers résultats d'une enquête nationale », in Études et résultats, n° 212, janvier 2003. L'étude Octoplus précise que l'évaluation des facultés intellectuelles du patient à son arrivée aux urgences fait apparaître que plus d'un quart des patients présentent une « désorientation ». De même, un récent rapport de MM. Claude Jeandel, Pierre Pfitzenmeyer et Philippe Vigouroux (188) souligne l'importance des « pathologies démentielles » dans cette population. Par exemple, l'incidence annuelle de la seule maladie d'Alzheimer est estimée à 100 000 nouveaux cas dont les deux tiers concernent des personnes de plus de 80 ans. Or, selon ce rapport, 75 % des personnes souffrant de pathologies démentielles vivent à domicile y compris à un stade évolué de la maladie, et sont donc susceptibles d'avoir recours aux urgences. Quant aux motifs d'arrivée du patient aux urgences, l'étude Octoplus constate l'absence de motifs strictement sociaux. Les patients âgés viennent aux urgences pour un motif traumatique dans 25,6 % des cas et pour un motif médical dans 64,9 % des cas. Le rapport précité établit quant à lui une typologie des patients des urgences âgés de plus de 75 ans en fonction du motif de leur recours aux urgences. Il distingue ainsi trois types de patients âgés : - les patients de 75 ans et plus indemnes de pathologies chroniques invalidantes, hospitalisés pour une pathologie d'organe dominante facilement identifiable. En raison de la vulnérabilité liée à leur âge, ils peuvent démasquer une pathologie sous-jacente ou accuser une perte d'autonomie fonctionnelle. - les patients de 75 ans et plus dits « gériatriques », se caractérisant par la coexistence de plusieurs pathologies chroniques invalidantes à l'origine d'une dépendance physique et/ou psychique et par l'intrication fréquente des pathologies neuro-dégénératives et somatiques. Ces patients sont hospitalisés en raison de l'aggravation d'une de ces pathologies ou de la survenue d'une affection aiguë. La polypathologie caractérisant ces patients explique le plus grand risque d'instabilité et de défaillance ou de multi-défaillance d'organes lors de l'affection aiguë ayant nécessité l'hospitalisation. - les patients de 75 ans et plus « chirurgicaux » présentent du fait de leur âge une vulnérabilité particulière et des risques de décompensation pouvant se révéler dans la période postopératoire. De plus, il est fréquent que la fréquente réduction de leurs capacités fonctionnelles préexistantes à l'intervention soit aggravée dans les suites opératoires. En tout état de cause, c'est surtout à partir de 75 ans que les pathologies croissent avec l'âge, avec une large part de personnes très âgées polypathologiques. De même, un récent rapport de l'IGAS sur « Les équipes mobiles gériatriques au sein de la filière de soins » (189) souligne que la co-morbidité est une donnée particulière au grand âge : selon l'INSEE, les personnes de plus de 80 ans déclarent 8 maladies. On citera également une récente étude de la SFMU (190) sur l'organisation de l'aval des urgences (191), qui considère la polypathologie comme « la caractéristique essentielle du patient âgé malade ». En effet, selon la société savante, on estime à 20 % la part des personnes âgées de plus de 80 ans admises pour une seule pathologie. Ainsi que l'indique l'étude précitée de la SFMU sur l'aval des urgences, d'une manière générale, il semble que les personnes âgées de plus de 75 ans examinées à l'accueil des urgences le sont rarement pour un problème exclusivement social. En revanche, les conséquences sociales consécutives à la crise liée à la pathologie (ou au traumatisme) ayant motivé le recours aux urgences sont généralement importantes. Or cette étude relève que, du fait du flux important et fluctuant dans le temps des passages dans la zone d'accueil, le rôle de l'urgentiste est prioritairement médical et non social. Il n'est donc pas à même d'anticiper de façon suffisamment approfondie les complications sociales susceptibles d'affecter le patient âgé. ● Une problématique spécifique aux personnes âgées : la dépendance L'étude Octoplus montre que 18,8 % de ces patients ne marchent pas et que 22,2 % d'entre eux éprouvent des difficultés à marcher. Il y a donc un fort besoin d'assistance par un aide-soignant. De plus, comme le note la circulaire DHOS du 18 mars 2002 relative à l'amélioration de la filière de soins gériatriques, à l'occasion de leur séjour hospitalier, les patients gériatriques présentent des risques particuliers de décompensation, pouvant révéler des pathologies chroniques et invalidantes, risquant d'entraîner l'installation ou l'aggravation d'une dépendance difficilement réversible. ● Une « vague démographique gériatrique » annoncée Le rapport Jeandel - Pfitzenmeyer - Vigouroux souligne la croissance prévisible de la population des plus de 75 ans. Se fondant sur les prévisions statistiques de l'INSEE, il rappelle qu'entre 1970 et 2000, le nombre de personnes âgées d'au moins 60 ans a augmenté de 9,1 à 12,1 millions, soit une progression de trois millions, tandis qu'au cours des trente prochaines années, ce nombre augmentera de plus de 7 millions (+ 60 à + 68 % selon les hypothèses de mortalité). L'effectif des 75 ans ou plus passerait ainsi de 4,2 à 8,3 millions de personnes et celui des 85 ans ou plus de 1,2 à 2,4 millions entre 2000 et 2030. À l'horizon 2050, les projections montrent que l'effectif des 60 ans sera double de celui de 2000, celui des 75 ans triple et celui des 85 ans quintuple. Ces évolutions démographiques se traduiront nécessairement par une demande accrue de soins hospitaliers et l'hôpital devra traiter des pathologies chroniques ou des polypathologies très consommatrices en soins hospitaliers. L'organisation de la prise en charge des patients âgés en urgence constitue donc un enjeu majeur pour l'hôpital. b) L'organisation de la prise en charge des patients âgés ne tient pas suffisamment compte de leurs besoins sanitaires spécifiques ● Une attente souvent trop longue aux urgences L'étude précitée de la DREES montre que les délais d'hospitalisation - et donc d'attente aux urgences - vont croissant avec l'âge du patient (cf le graphique ci-dessous). DÉLAIS D'HOSPITALISATION 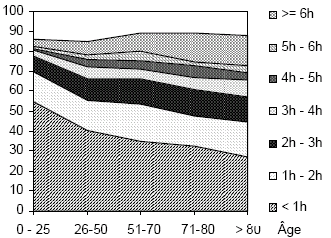 Source : DREES, « les usagers des urgences - premiers résultats Mme Elisabeth Beau, directrice de la mission d'expertise et d'audit hospitaliers (MEAH), a d'ailleurs déclaré à la mission que la prise en charge des personnes de plus de 75 ans peut « prendre un temps considérable : sept, huit, voire dix heures - en moyenne ! » (192). En effet, « comme tout le monde sait que cette prise en charge sera longue, on ne se presse pas. Comme on sait que ces patients seront hospitalisés, on ne se presse pas davantage ; et comme on sait que les services d'hospitalisation seront réticents à les admettre, parce qu'ils occuperont longtemps un lit, on se presse encore moins ! ». ● Une mauvaise prise en compte du risque d'installation ou d'aggravation d'une dépendance Au vu des risques particuliers de « décompensation », d'installation ou d'aggravation d'une « dépendance difficilement réversible » identifiés par la circulaire du 18 mars 2002 précitée, on peut regretter que trop souvent, l'offre de soins en milieu hospitalier reste limitée à une hospitalisation à temps complet, laquelle majore le risque de dépendance et que ne soient pas envisagés des modes alternatifs de prise en charge. Comme le docteur Roger Ken Danis, de la Fédération de l'hospitalisation privée (FHF) l'a souligné devant la mission (193), lors de la prise en charge d'une personne âgée aux urgences, il n'est pas toujours prêté autant d'attention qu'il le faudrait à la préservation de l'autonomie des personnes âgées. Il a illustré ainsi son propos : « une personne âgée arrive à l'hôpital, en étant continente et en assumant seule ses besoins physiques élémentaires, avec une fracture du col du fémur. Par défaut d'organisation, de moyens, de volonté - ou que sais-je encore ? -, on met à cette personne, dès son entrée à l'hôpital, une couche. C'est fini. Elle ne sera plus jamais propre. On en fait une personne dépendante ». Pour M. Nicolas Brun, représentant du collectif interassociatif sur la santé (CISS), pendant des années, le service à ces personnes est resté absolument inadapté. Il a expliqué que (194) « ce n'était pas par mauvaise volonté, mais le personnel étant pris par tous les autres malades, au bout de quinze jours, les personnes âgées étaient grabataires ». En effet, « il ne leur était offert aucune animation, aucune humanité. On leur mettait des couches parce que c'était plus facile et elles devenaient incontinentes alors qu'elles étaient arrivées autonomes »... ● Une mauvaise orientation en cas d'hospitalisation Il ressort des travaux de la mission que la recherche d'un lit d'hospitalisation pour une personne âgée prise en charge aux urgences est souvent longue. Selon Mme Annie Podeur (DHOS) « lorsque l'urgentiste est seul, il lui est extrêmement difficile de trouver un lit d'hôpital pour une personne âgée » (195). En effet, comme l'a expliqué M. Michel Rosenblatt de CFDT Santé « souvent les services spécialisés refusent de prendre des personnes âgées qu'ils considèrent comme des « bloqueurs de lits » ou bed-blockers : dans la logique de la T2A, cela ne fait pas tourner le lit, cela fait baisser l'activité, cela diminue les moyens du service » (196). M. Jérôme Antonini du CISS a lui aussi admis que « globalement, le système de tarification à l'activité est plus favorable à la chirurgie régulée qu'à la médecine polyvalente de la personne âgée qui souffre de multiples pathologies » (1). En tout état de cause, comme l'a résumé M. Michel Rosenblatt, « le fait d'être âgé n'est pas en soi une pathologie ; le problème est qu'il s'agit souvent de polypathologies que les services de spécialité ne savent pas traiter. Et comme ils les traitent mal, ils essaient de ne pas les prendre ». Il en résulte que les patients âgés ont tendance à rester plus longtemps que les autres dans les ZSTCD, à défaut de lits disponibles pour eux. Par ailleurs comme le constate la circulaire du 18 mars 2002 précitée, le service des urgences oriente souvent les malades davantage en fonction des lits disponibles que des besoins réels du patient. En l'absence de service de court séjour gériatrique, les structures des urgences manquent en effet bien souvent de solutions d'aval adaptées pour la prise en charge des patients gériatriques. M. Patrick Plaisance, chef du service des urgences à l'hôpital Lariboisière, a ainsi reconnu qu'il n'est « pas raisonnable » de « mettre dans un service de spécialité un patient qui n'est pas de la spécialité, avec des personnels qui ne savent pas, de l'aveu même de ces derniers, correctement s'en occuper » (197), ce qui pourtant, selon lui, n'est pas rare. L'étude Octoplus constate elle aussi que le lieu d'hospitalisation du patient âgé en aval des urgences est « une fois sur quatre, un lieu d'attente ». M. Olivier Saint-Jean reprend sur ce point les résultats d'une autre étude (198) sur la gestion du flux des patients gériatriques par deux structures des urgences - celle de l'hôpital Bicêtre et celle de la Pitié-Salpêtrière - sans intervention d'un gériatre. Il ressort de ces données qu'une large part des patients est admise dans un service dont la spécialité ne correspond pas à ses besoins. Les taux d'inadéquation sont élevés : 22,7 % pour l'hôpital Bicêtre, 39,4 % pour la Pitié-Salpêtrière (cf. les schémas ci-dessous). Une telle inadéquation est regrettable, car, comme le constate le rapport de l'IGAS sur les équipes mobiles de gériatrie, « les patients âgés perturbent le fonctionnement des services de spécialité en exigeant une lourde charge de soins, de nursing et de travail social ». FLUX À BICÊTRE 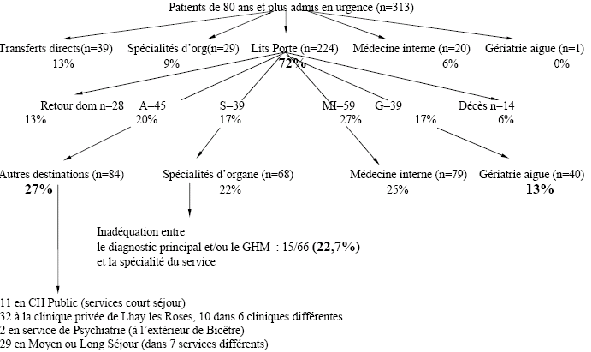 FLUX À LA PITIE-SALPÊTRIÈRE 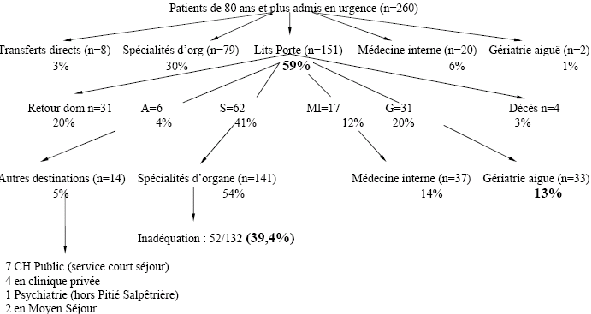 Source : Saint-Jean Olivier, « Les malades âgés dans les services d'urgence », analyse des résultats de l'étude Octoplus 2004 On signalera également que l'étude de la SFMU constate que « 80 % des personnes de plus de 75 ans sont admises le plus souvent dans des services en disposant pas de compétences gériatriques ». ● Un manque de lits d'hospitalisation polyvalents Une des causes de l'inadéquation entre la spécialité du service et l'état du patient âgé accueilli tient au caractère très spécialisé de l'offre de lits à l'hôpital. M. Maxime Cauterman a d'ailleurs relevé lors de son audition « des différences d'approche entre les hôpitaux à vocation plutôt généraliste et polyvalente, surtout lorsque l'approche gériatrique y est relativement développée, et les établissements plus spécialisés (199) ». Dans le même sens, on retiendra les déclarations de M. Patrick Pelloux à la mission : « je suis d'accord pour redécouvrir la polyvalence après l'hyperspécialisation des médecins. (...) Ce n'est pas la maladie rare qui fait progresser la médecine. Alors que, dans les années 1990 encore, tous les internes devaient faire un stage en médecine polyvalente, c'en est aujourd'hui fini : certains internes de spécialité, notamment des anesthésistes, ne font jamais de gardes aux urgences. C'est un tort (1) ». M. Philippe Blua, représentant du syndicat national des cadres hospitaliers (SNCH), a , quant à lui, constaté que 95 % des patients qui sont admis dans son établissement de soins de suite et de réadaptation (SSR) avec des escarres viennent de services de médecine ou de chirurgie classiques. Il a donc estimé qu'« il y a actuellement dans ces services des déficiences dans la prise en charge des personnes âgées (200)». Proposition : Créer des lits de médecine polyvalente ou de gériatrie pour les malades âgés présentant des polypathologies. ● Des sorties mal préparées Le Plan solidarité - grand âge 2007-2011 (201) du Gouvernement part du constat selon lequel « pour une personne âgée, une sortie de l'hôpital non préparée peut entraîner une rechute, une nouvelle hospitalisation ou un placement en maison de retraite non désiré, alors que la dépendance aurait pu être évitée ». Lors de son audition, M. Philippe Aillères, CFE-CGC, a souligné l'intérêt d'une préparation sérieuse de la sortie des patients âgés, citant en exemple une initiative menée à « Colchester, à 150 km à l'est de Londres où des infirmières spécialisées dans les personnes âgées en service d'urgence apprennent à la personne âgée à se servir de son nouveau déambulateur avant de quitter le service ; encore mieux, on va chez elle pour vérifier, par exemple, s'il n'y a pas une marche entre la cuisine et la salle à manger et on est capable de mobiliser des ouvriers pour adoucir la marche, mettre une rampe, etc. » (202). Il a souligné que, faute de pouvoir préparer ainsi le retour des patients à domicile, on est conduit soit à les maintenir à l'hôpital sans nécessité médicale, soit à prendre le risque d'un retour rapide de ces patients aux urgences. Il convient donc d'éviter l'hospitalisation des patients gériatriques, surtout via les urgences. Proposition : Pour éviter des hospitalisations inutiles et préjudiciables, n'hospitaliser les personnes âgées que quand aucun autre mode de prise en charge n'est envisageable et, autant que possible, éviter le recours aux urgences, notamment en favorisant leur admission directe dans des services d'hospitalisation. c) Il est envisagé de structurer une filière spécifiquement gériatrique de prise en charge des urgences ● Les objectifs Le Plan solidarité - grand âge du Gouvernement vise explicitement à adapter l'hôpital aux personnes âgées, par son volet n° 12 qui prévoit de développer la médecine gériatrique. Il s'agit de réorganiser l'accueil des patients âgés à l'hôpital, grâce à une filière de soins permettant une prise en charge globale de la personne âgée, préservant son autonomie, et préparant son retour au domicile dans les meilleures conditions. Cet objectif est conforme au rapport Jeandel - Pfitzenmeyer - Vigouroux qui plaidait également pour une prise en charge « globale » de la personne âgée. En effet, la fréquence de la polypathologie justifie une approche globale et intégrée, reposant sur la gestion de la polypathologie et des comorbidités et de la « complexité » médico-psycho-socio-environnementale. Ainsi, du fait de leur polypathologie et des risques de dépendance et de décompensation, les personnes âgées requièrent une prise en charge spécifique qui doit être assurée par des équipes pluridisciplinaires formées à la gériatrie. La filière de soins gériatrique pouvant répondre à cette exigence, les pouvoirs publics se sont attachés depuis plusieurs années à assurer son développement. Le développement de ces filières a été initié par la circulaire du 18 mars 2002 relative à l'amélioration de la filière de soins gériatriques, puis confirmé par le Plan solidarité - grand âge. D'après les renseignements fournis par la DHOS, la majorité des volets des SROS de 3ème génération consacrés aux personnes âgées retiennent la constitution de filières gériatriques complètes. ● Les mesures Le Plan solidarité - grand âge décline l'objectif d'adaptation de l'hôpital aux personnes âgées en quatre mesures : - organiser dans chaque territoire de santé une « filière gériatrique » comprenant toutes les unités nécessaires à la prise en charge des patients âgés ; - créer le nombre de places nécessaires ; - labelliser les filières gériatriques par les ARH ; - recruter et former les personnels nécessaires. Les « unités » composant la « filière gériatrique » précitée sont énumérées par le Plan solidarité - grand âge : - Une unité de court séjour gériatrique, capable d'accueillir directement les patients, sans passer par les urgences, en provenance du domicile, des maisons de retraite ou des services de soins au domicile. Il est fixé comme objectif pour chaque territoire de santé de disposer d'un lit de court séjour gériatrique pour 1 000 habitants de plus de 75 ans, ce qui revient à en créer 1 000. On rappellera que la circulaire du 18 mars 2002 relative à l'amélioration de la filière de soins gériatriques avait déjà initié un plan pluriannuel visant à individualiser des lits de court séjour gériatrique dans les principaux établissements dotés d'une structure des urgences. La mesure n° 21 du Plan urgences, « renforcer le potentiel de lits de gériatrie de court séjour », consistait d'ailleurs à « accélérer » ce plan. Le bilan de la mise en œuvre du Plan urgences 2004-2005 » dressé par le dossier de presse du 23 mai 2006 sur les urgences indique qu'en 2006, 88 services de courts séjours gériatriques avaient ainsi été créés. - Une unité de soins de suite et de réadaptation, dotée de tous les moyens indispensables à la rééducation du patient âgé en vue de son retour au domicile. La mesure n° 23 du Plan urgences, prévoit de créer 15 000 lits de soins de suite médicalisés. D'après les renseignements fournis par la DHOS, 3 000 ont d'ores et déjà été créés, l'objectif initial devant être revu à la baisse, pour tenir compte notamment du développement de l'offre de lits de gériatrie. Le Plan solidarité - grand âge fixe comme objectif pour chaque territoire de santé de disposer, pour 1 000 habitants de plus de 75 ans, de trois lits de Soins de suite et de réadaptation (SSR). Cela revient à en créer 3 000 supplémentaires. - Une équipe mobile de gériatrie. La mesure n° 22 du Plan urgences prévoyait déjà de développer les équipes mobiles gériatriques, chargées de dispenser des avis gériatriques nécessaires à la bonne prise en charge des personnes âgées fragilisées dans l'ensemble des services, y compris aux urgences. L'objectif du Plan urgences était de créer 50 équipes en 2004 avec une montée en charge sur 3 ans pour parvenir à la création de 160 équipes au total : 155 équipes mobiles de gériatrie ont été créées ou renforcées et le Plan solidarité - grand âge prévoit d'en créer 86 supplémentaires. Le rapport de l'IGAS sur les équipes mobiles de gériatrie relève une grande variété dans leur fonctionnement, leurs effectifs, l'étendue de leurs missions et le champ de leurs activités. Il souligne néanmoins que si, dans un premier temps, les services de spécialité avaient utilisé ces équipes à des fins de « dégagement des personnes âgées », ils en venaient souvent, dans un deuxième temps, à apprécier l'expertise et le suivi gériatrique qu'elles apportent. Il observe également que de nombreuses équipes intervenaient en dehors de l'hôpital pour centraliser un réseau de soins informel, sans que ces interventions soient prévues par les textes. Le rapport recommandait d'encadrer de façon souple ces activités. Le Plan solidarité - grand âge va dans ce sens, car il prévoit explicitement que les équipes mobiles de gériatrie sont à la disposition des urgences, des services de l'hôpital et des partenaires de la filière gériatrique (maisons de retraite, hospitalisation à domicile, services de soins infirmiers à domicile). Proposition : Développer les équipes gériatriques mobiles servant tant à l'intérieur de l'hôpital qu'à l'extérieur, notamment en direction des établissements d'hébergement pour personnes âgées dépendantes (EHPAD). En tout état de cause, les travaux de la Mission nationale d'expertise et d'audit hospitalier (MEAH) ont montré que la présence d'une équipe mobile de gériatrie semble générer un raccourcissement des temps de passage des patients âgés. En effet, dans les structures des urgences où elle a piloté la mise en place d'une telle équipe, la MEAH constate une réduction du temps de passage moyen des patients de plus de 75 ans hospitalisés de 20 à 30 %. Elle relève notamment que le délai entre la décision d'hospitalisation et la sortie effective de la structure des urgences est réduit de 60 %. Surtout, l'organisation de la prise en charge des personnes âgées est ressentie comme beaucoup moins problématique par les professionnels. - Un pôle d'évaluation gériatrique comprenant un hôpital de jour, des consultations et des consultations-mémoire spécialisées dans le diagnostic précoce de la maladie d'Alzheimer. Le Plan solidarité-grand âge reprend sur ce point une recommandation du rapport Jeandel - Pfitzenmeyer - Vigouroux. Cette proposition tendait à créer au sein de « plates-formes gériatriques de références » constituées par les hôpitaux dotées de structures des urgences importantes, des « pôles d'évaluation gériatrique » regroupant des consultations et un hôpital de jour gériatriques et à mettre en conformité les pôles d'évaluation. De tels pôles constitueraient une interface entre la médecine de ville et l'hôpital, ce qui permettrait notamment de prendre en charge plus précocement les pathologies gériatriques, sur la base d'une « évaluation gérontologique médico-psycho-sociale ». Les médecins libéraux que la mission a rencontrés à l'hôpital Beaujon ont jugé particulièrement utile le réseau d'évaluation gérontologique de Levallois-Perret. Son expertise leur permet d'éviter d'envoyer inutilement leurs patients âgés aux urgences et son appui facilite leur hospitalisation dans un service adéquat. Ainsi, les pôles d'évaluation gériatrique qui travaillent en bonne intelligence avec les médecins généralistes permettent d'éviter des recours inutiles aux urgences et à l'hospitalisation à temps plein. Le Plan solidarité - grand âge fixe comme objectif pour chaque territoire de santé de disposer, pour 2 000 habitants de plus de 75 ans, d'une place d'hôpital de jour. - Un nombre de lits de soins de longue durée adapté aux besoins. Cette mesure s'inscrit dans la lignée d'une recommandation du rapport Jeandel - Pfitzenmeyer - Vigouroux, qui souligne que ces unités « apportent une réponse sanitaire indispensable ». Ses auteurs estiment qu'il est maintenant reconnu que de nombreux patients âgés nécessitent un maintien ou une intégration dans des structures hospitalières permettant au long cours d'offrir, indépendamment des soins consécutifs à leur dépendance lourde, une prise en charge médicale continue. M. Philippe Blua, représentant du SNCH, a d'ailleurs estimé que les personnes âgées atteintes « de très graves troubles de santé (...) si elles ne sont pas prises dans des unités avec continuité médicale, astreintes et permanences infirmière, risquent de se retrouver aux urgences » (203). Il a en effet fait valoir que les unités de soins de longue durée (USLD) permettent une continuité du suivi médical que n'offrent pas les établissements d'hébergement pour personnes âgées dépendantes (EHPAD). d) L'organisation de la prise en charge des personnes âgées ne doit cependant pas être excessivement spécialisée Il ressort des auditions de la mission que, dans la mesure du possible, une prise en charge des personnes âgées dans des services de médecine polyvalente peut constituer une alternative à une prise en charge spécifique dans le cadre d'une filière de soins. Dans ce cadre, une équipe mobile de gériatrie pourrait d'ailleurs s'avérer particulièrement utile. En outre, l'amélioration de la prise en charge des personnes âgées, par exemple par la prévention des escarres, pourrait utilement entrer dans les projets de service et les projets de formation que les infirmiers cadres sont chargés de mettre en œuvre. Pour M. Philippe Blua « il n'y a pas une solution unique (...) tout dépend de la taille de l'établissement, de son fonctionnement, de son environnement », ainsi que des patients. Plusieurs modes de prise en charge des patients âgés à l'hôpital sont dès lors envisageables : « pourquoi pas un service polyvalent, pourquoi pas une équipe mobile de gériatrie, pourquoi pas un service de gériatrie aiguë ? ». En tout état de cause, on peut estimer avec M. Nicolas Brun, représentant du Collectif inter-associatif sur la santé (CISS), qu'« il faut faire attention également à ne pas créer des ghettos de personnes âgées » (204). Ainsi, la prise en charge des urgences dans les structures médicales doit être organisée de façon à faire intervenir toutes les compétences présentes à l'hôpital, pour une meilleure prise en charge des patients et notamment des publics fragiles. Pour que les structures des urgences ne constituent pas un « hôpital dans l'hôpital », il faut que ces structures entretiennent des liens tant avec les autres services, qu'avent leur amont et leur aval. Ce dernier point semble d'ailleurs constituer une des clefs de leur désengorgement. III.- EN AVAL DES URGENCES : Les images de patients attendant de longues heures dans les couloirs des urgences - images que le rapport précité de M. François d'Aubert sur les conséquences sanitaires et sociales de la canicule restitue parfaitement - peuvent donner la fausse impression que les patients des urgences attendent d'être examinés par un médecin. Or, la plupart du temps, ces patients ont déjà bénéficié des examens nécessaires. Ils attendent leur transfert vers un autre service ou un autre établissement. Ainsi, l'engorgement des urgences résulte au moins autant de l'embouteillage de leur aval que des défaillances de la PDS. A. LA SORTIE DES URGENCES POSE DES PROBLÈMES D'ENGORGEMENT PRÉJUDICIABLES AUX PATIENTS 1. La sortie des urgences constitue un goulot d'étranglement qui participe à l'engorgement ● Des phénomènes de stagnation Comme l'indique l'annexe à la circulaire du 16 avril 2003 relative à la prise en charge des urgences, la prise en charge du patient en aval des services des urgences est une difficulté essentielle, qui implique fréquemment, notamment dans les établissements publics de santé, de longues recherches pour le personnel des urgences et celui des services de soins, d'importants temps d'attente pour les malades. Aussi, d'après un document remis par les représentants de la FHF, tout afflux de patients aux urgences crée des « effets de nasse », manifestes lors des « crises épisodiques d'affluence » (canicule, grippe saisonnière, bronchiolite...). Selon l'étude de la DREES sur l'activité des urgences en 2004, seuls 20% des patients sont hospitalisés après leur prise ne charge aux urgences. Or le rapport de la MEAH sur les urgences montre qu'à eux seuls, et pour la seule étape d'attente d'un lit, ils contribuent pour 12,6% à l'ensemble du temps d'attente aux urgences, tous patients et toutes étapes confondus. C'est pourquoi le rapport de la MEAH identifie l'attente d'un lit comme un « goulot d'étranglement » des urgences. Par ailleurs, pour les patients pris en charge aux urgences, qui n'ont pas besoin d'être hospitalisés, mais qui sont pris en charge dans une structure d'aval, on constate que la recherche de la place demande un temps conséquent, pendant lequel le patient « stagne » à l'hôpital : l'hôpital Beaujon estime à plus de 1 000 journées-lits par an l'ampleur de ce phénomène. De même, lors de son audition, Mme Élisabeth Beau, directrice de la MEAH, a constaté que certains patients « stagnent pendant plusieurs jours » (205) dans les ZSTCD. Notamment, le patient dit « gériatrique », est souvent perçu comme « embolisant » le service, faute de place d'aval au moment où, T2A oblige, la fluidité s'impose comme un impératif essentiel de gestion des pôles, comme l'indique le rapport Jeandel - Pfitzenmeyer - Vigouroux. ● Des retours précoces aux urgences Les praticiens rencontrés par la mission à l'hôpital Beaujon ont expliqué que souvent, les patients pris en charge aux urgences et dans un service de soins aigus, puis en soins de suite et de réadaptation (SSR) ou en établissement d'hébergement des personnes âgées dépendantes (EHPAD), reviennent précocement aux urgences. Ils passeraient trop rapidement de structures hospitalières très médicalisées à des structures d'aval trop peu dotées en moyens médicaux et paramédicaux pour assurer certains soins de base et traiter certaines formes de décompensation. C'est le cas, par exemple, de malades dialysés à l'hôpital, puis mal suivis dans des établissements d'aval, obligés de revenir aux urgences pour des déshydratations ou des insuffisances rénales que les équipes soignantes en SSR ou en EHPAD n'ont pas su prévenir. De même, M. Philippe Blua, représentant du SNCH, a souligné qu'en matière de SSR, « la T2A incite à faire sortir la personne âgée au bout de trois semaines, qu'elle soit totalement stabilisée ou non. Le risque est que celle-ci retourne chez elle, décompense et retourne aux urgences » (206). Même constat chez M. Philippe Allières, représentant de la CFE-CGC : « les patients se retrouvent parfois dans des situations impossibles à leur sortie car celle-ci n'a pas été correctement préparée ». Il a notamment évoqué le cas de patients qui « sortent (...) le vendredi à 14 heures pour revenir à 18 heures engorger les urgences parce qu'ils sont réhospitalisés ». Selon lui, « dans ce domaine, il y a donc de gros progrès à faire » (207). b) Une double conséquence : un engorgement des urgences, sans amélioration de la prise en charge des patients De tels phénomènes contribuent à ce point à l'engorgement des urgences, que pour certains chefs de service cet engorgement tient davantage au blocage de l'aval des urgences qu'à l'afflux de patients en amont. C'est par exemple le cas de M. Philippe Juvin, chef de la structure des urgences de l'hôpital Beaujon. Surtout, comme l'a déclaré Mme Andrée Barreteau, représentante de la FHF, « l'encombrement des urgences peut donner lieu à des pertes de chances pour les patients ». C'est notamment le cas des patients les plus fragiles : les plus âgés. Le rapport Jeandel - Pfitzenmeyer - Vigouroux relève en effet le cas d'hospitalisations non pertinentes ou dans des services inadéquats, avec pour conséquence des sorties trop précoces qui peuvent parfois engendrer une perte de chance pour la personne âgée, associée souvent à une réhospitalisation à court terme délétère pour le patient et coûteuse pour la société. 2. Cet engorgement est dû en partie à une mauvaise articulation des urgences avec l'environnement sanitaire et social Pour qu'un urgentiste fasse admettre un patient pris en charge aux urgences dans un service hospitalier ou un établissement d'aval, encore faut-il d'une part que des lits adaptés existent, et d'autre part qu'il en ait connaissance. Ces deux conditions ne sont pas toujours réunies. a) On constate une inadéquation entre l'offre de lits hospitaliers et les besoins des patients issus des urgences L'étude de la SFMU sur l'organisation de l'aval des urgences indique que l'engorgement chronique des structures des urgences n'est pas seulement lié à l'insuffisance quantitative de lits d'aval, mais aussi à l'inadéquation croissante entre la demande de soins des urgences et l'offre d'aval. Cette étude souligne que cette inadéquation atteint son paroxysme dans les grands centres hospitaliers, où la participation de nombreux services à des activités de référence de plus en plus spécialisées et programmées est de moins en moins compatible avec une activité de proximité plus polyvalente et non programmée. Or cette étude relève que plus de la moitié des adultes admis aux urgences non traumatiques relevaient d'une prise en charge non spécialisée, normalement assurée dans trois types d'unités : les unités d'hospitalisation de courte durée (UHCD), les services de médecine polyvalente et les services de médecine interne. L'étude souligne que ces services à vocation généraliste ont peu à peu disparu des grands hôpitaux, remplacés par des services spécialisés, créés au rythme de l'apparition de nouvelles spécialités. Elle regrette également que les services de médecine interne s'éloignent de la pratique polyvalente, en application de leurs projets de service, généralement centrés en priorité sur les spécialités des médecins qui y exercent. L'offre de lits est donc trop spécialisée pour les patients des urgences. Dans le même sens, M. Patrick Goldstein, président de la SFMU, a estimé que « les services de médecine sont hyper spécialisés », relevant que « c'est le cas des CHU, mais aussi de nombre d'hôpitaux généraux, qui veulent développer leur spécificité ». Il a regretté qu'on ait ainsi « beaucoup de mal à positionner les patients qui relèvent de la médecine générale ou de la médecine polyvalente » (208). Le rapport de la MEAH constate également que la nature des lits d'un établissement est un élément déterminant du délai d'hospitalisation des patients depuis les urgences, dans la mesure où, statistiquement, les lits nécessaires aux patients des urgences sont avant tout polyvalents et médicaux. Ainsi, plus les lits d'un établissement sont spécialisés, plus les délais d'hospitalisation sont longs. Il serait certes possible, à défaut d'une prise en charge adaptée, d'héberger les patients dans des services dont la spécialité n'a pas de rapport avec leur pathologie. Mais précisément, les modes d'utilisation des lits de spécialité ne permettent pas d'en optimiser l'utilisation. Il est donc préférable de disposer de lits de médecine polyvalente. Proposition : Prévoir éventuellement, dans le cadre des schémas régionaux d'organisation sanitaire (SROS), la création d'unités de médecine polyvalente. L'étude de la SFMU regrette l'insuffisance d'évolution vers des modes alternatifs d'hospitalisations programmée, relevant que la France est très en retard en chirurgie ambulatoire, en hospitalisation de jour ou de semaine, ou en HAD. Cette étude estime que les capacités d'hospitalisation « classique » (7j/7, continue) devrait être essentiellement consacrées à l'activité d'urgence. De même, M. Philippe Juvin, chef de la structure des urgences de l'hôpital Beaujon, a relevé que pour une intervention programmée, un patient est souvent admis à l'hôpital la veille au soir, ce qui ne répond généralement à aucune indication médicale, et conduit à occuper des lits qui pourraient servir aux urgences. Dans le même sens, M. Roger Ken Danis, représentant de la FMP, a indiqué que si la recherche d'un lit d'aval parait moins compliquée dans l'hospitalisation privée que dans le public, c'est en partie « parce que la chirurgie ambulatoire a explosé » : selon lui, « tous les patients qui restaient auparavant deux ou trois jours dans l'établissement, repartent maintenant le soir même de l'intervention » (209), ce qui tend à libérer des capacités d'hospitalisation pour l'aval des urgences. En outre, l'étude de la SFMU constate que les services hospitaliers se concentrent sur leur « file active », c'est-à-dire des patients qu'ils « fidélisent », au détriment de la prise en charge du patient qui entre dans la maladie, lequel « n'a d'autre recours que la structure des urgences ». Enfin, M. Jérôme Antonini, représentant de la FEHAP, a comparé « certains grands services d'urgence » à « des lamproies ou des piranhas : une très grande bouche et un très petit corps ». Selon lui, « souvent il n'y a pas d'adéquation entre les capacités d'hospitalisation en aval des urgences et les volumes d'activité de ces urgences » (1). ● Le manque de connaissance de l'offre de lits en aval Il ressort des travaux de la mission que les urgences ne sont pas toujours informées avec exactitude de l'offre de lits et de places d'aval disponibles dans leur voisinage. Pour M. Patrick Goldstein, président de la SFMU, il est « anormal qu'on ne sache pas, dans un hôpital, combien il y a de lits disponibles à tel ou tel moment (...) même le directeur ne le sait pas » (210). Selon M. Philippe Juvin, , chef du service d'accueil des urgences à l'hôpital Beaujon, les médecins des urgences passent en moyenne 30 % de leur temps à rechercher des lits et des places d'aval par téléphone : une perte de temps tellement importante qu'elle en est « grotesque », déclare M. Goldstein. Un document remis par les représentants de la CFDT souligne dans le même sens que le « microcosme des urgences » se trouve dans une situation de négociation constante avec les autres services, médico-techniques pour l'accès au plateau technique et cliniques, pour les avis de spécialité et la recherche de lits d'aval. Une partie très considérable du temps est ainsi détournée des soins pour ces tâches. C'est pourquoi M. Michel Rosenblatt, représentant de la CFDT, a estimé que « les capacités d'accueil en très court séjour aux urgences mériteraient d'être renforcées, afin d'éviter aux personnels médicaux de perdre un temps précieux à rechercher un lit d'hospitalisation pour chaque patient » (211). Dans le même sens, le rapport de la MEAH mentionne « la réticence (ou l'inertie) des services d'hospitalisation à tenir compte du flux des patients des urgences dans la gestion de leurs lits ». M. Patrick Goldstein (SFMU) a regretté en outre que les urgentistes ne soient généralement pas consultés sur les fermetures de lits à certaines périodes de l'année et plaidé pour une coordination entre les urgentistes et les responsables des autres services au niveau régional. Une telle coordination devrait impliquer tous les secteurs, privé, public et PSPH et permettre de connaître l'offre de soins. Rappelant que cette défaillance du système de santé avait été mise en lumière à l'occasion de la canicule de 2003, il a estimé « invraisemblable qu'on ne soit pas capable de dire : au mois d'août, dans ma région, tous secteurs confondus, voilà quelle sera l'offre de soins ». Selon lui, « les ARH ont un rôle essentiel à jouer en termes de coordination, et ce quel que soit le secteur ». Pour l'heure, M. Patrick Goldstein constate que l'articulation des urgences et des autres services, voire des autres établissements sanitaires et médico-sociaux, repose essentiellement « sur un mode relationnel », via des « correspondants » et noté que l'hospitalisation privée y réussissait particulièrement bien. De même, Mme Marie-France Wittmann, représentante de la FHF, a rappelé qu'« à l'intérieur de l'hôpital, on a déjà tenté de mettre en place des modes de contractualisation interne associant les services d'aval et les urgences » mais que « cela fonctionne plus ou moins en fonction de l'implication personnelle des chefs de service » (212). Dans le même sens, lors de la visite de l'hôpital Beaujon, M. Philippe Juvin a considéré que la chefferie de service, pour bénéfique qu'elle soit, suscite de la part de certains médecins une gestion « patrimoniale » des lits. ● L'insuffisante articulation entre l'hôpital et le secteur médico-social Enfin, l'hôpital et le secteur médico-social ne sont pas, et ce n'est pas nouveau, suffisamment articulés. Dans un document remis à la mission(1), la FHF considère que les crises épisodiques d'affluence dans les services d'urgence signent l'échec d'une vision parcellaire du rôle et du fonctionnement des urgences hospitalières, sorte d'hôpital dans l'hôpital. Elle privilégie « une vision systémique » prenant notamment en compte les possibilités d'orientations adaptées en aval dans le court, moyen et long séjour, de même que dans le secteur social et médico-social. Ce document note également que le secteur social et médico-social « demeure calé sur le département », comme la sectorisation psychiatrique, alors que l'hôpital fait l'objet d'une programmation régionale à l'échelle du territoire de santé. La FHF estime que le département peut être plus significatif pour les patients et les filières de prise en charge. Elle souligne en tout état de cause que ce décalage compromet la lisibilité des périmètres géographiques des réseaux d'urgence médicale par les patients et les médecins de ville. Ainsi, les causes de l'engorgement des structures des urgences sont donc à chercher autant dans l'organisation de la sortie de leurs patient que dans l'afflux de patients aux urgences. Pour rendre cette organisation plus performante, il faut donc avant tout améliorer l'articulation entre les urgences et les autres services de l'hôpital. B. L'ARTICULATION ENTRE LES STRUCTURES DES URGENCES ET LES AUTRES SERVICES HOSPITALIERS DOIT ÊTRE MIEUX ORGANISÉE Le Plan urgences prévoit un renforcement des capacités d'hospitalisation en aval des urgences non seulement par un accroissement du nombre des lits, mais aussi, - parce que cela ne suffit pas - par des mesures organisationnelles. 1. Dans le cadre du Plan urgences, les capacités d'hospitalisation en aval des urgences ont été augmentées Le Plan urgences prévoit de consacrer encore plus de moyens à l'aval des urgences qu'aux structures des urgences elles mêmes. Un tel accroissement du nombre de lits doit faciliter l'hospitalisation de patients en aval des urgences, à condition toutefois que ces lits soient ouverts en nombre suffisant toute l'année. a) Le Plan urgences consacre des moyens importants au renforcement des capacités d'hospitalisation en aval des urgences Le développement des capacités d'hospitalisation en aval des urgences » doit permettre que les patients puissent être hospitalisés dans des conditions satisfaisantes, sans avoir à attendre aux urgences, faute de lit. À cette fin, la mesure n° 23 du Plan urgences a défini un « programme de renforcement des services de soins de suite médicalisés » visant initialement à créer 15 000 lits de soins de suite médicalisés. Compte tenu du renforcement des unités de gériatrie de court séjour prévu par la mesure n° 21 du Plan urgences, il est prévu de créer plus de postes non médicaux en aval des urgences que dans les structures des urgences proprement dites (2 369 contre 2 322). Au total, le Plan urgences prévoit de consacrer 331,8 millions d'euros au développement des capacités d'hospitalisation en aval des urgences - dont 131,9 pour les seuls lits de SSR -, contre 124,8 millions d'euros seulement pour les structures des urgences elles mêmes. Comme le soulignait le rapport précité établi par M. François d'Aubert au nom de la commission d'enquête sur les conséquences sanitaires et sociales de la canicule, l'été est traditionnellement une période au cours de laquelle les établissements hospitaliers réduisent le nombre de lits permettant d'accueillir les patients, faute de personnels notamment. Cette pratique ne peut pas être considérée comme choquante si elle s'adapte à un niveau d'activité prévisible et raisonnable. Il en va tout autrement si elle constitue une solution de facilité dans la gestion des ressources humaines de certains services. Selon M. François d'Aubert, le bon sens recommande que les fermetures de lits portent principalement sur les activités programmées et non sur les services d'urgence, de réanimation, ou les lits d'aval en médecine et en soins de suite, qui permettent d'hospitaliser les victimes pour un bilan et un traitement plus long. Ce rapport regrettait l'« extrême confusion » qui entoure les modalités de gestion des fermetures des lits, même après l'expérience de la canicule de 2003. De la même façon, certains interlocuteurs de la mission ont regretté que les chefs des structures des urgences ne soient toujours pas systématiquement consultés sur les modalités de ces fermetures de lits. C'est pourquoi l'AMUFH a proposé l'été 2006 qu'une disposition législative limite le nombre des fermetures saisonnières de lits. Sans aller jusque là, M. Patrick Goldstein a plaidé pour une meilleure coordination du programme de fermeture des lits, qui devrait recueillir l'avis des médecins urgentistes et être piloté au niveau régional par les ARH. 2. L'articulation entre les structures des urgences et les services d'hospitalisation peut être améliorée par des mesures organisationnelles Le rapport de la MEAH sur les urgences indique que ni un nombre élevé de lits dans un établissement, ni leur disponibilité (taux d'occupation bas) ne sont liés à des délais d'hospitalisation courts. Par conséquent, la seule augmentation du nombre de lits ne semble pas pouvoir constituer une réponse satisfaisante au problème de l'aval des urgences. De son côté, l'étude de la SFMU sur l'organisation de l'aval des urgences admet qu'il existe une relation entre l'encombrement des services d'urgences et la disponibilité des lits d'aval, mais reconnaît aussi que la multiplication insuffisamment réfléchie des lits d'aval n'est pas réaliste. Au contraire, l'utilisation plus rationnelle des structures déjà existantes représente une approche beaucoup plus logique. a) La nouvelle gouvernance hospitalière va dans le sens d'une meilleure intégration des urgences à l'hôpital ● La mise en place de « pôles d'activité clinique et médico-technique » Une large majorité des personnes entendues par la mission a estimé que la mise en place des « pôles d'activité clinique et médico-technique » (213) dans le cadre de la « nouvelle gouvernance hospitalière » va dans le sens d'une meilleure articulation entre les urgences et les services avec lesquels elles travaillent. Ainsi, Mme Annie Podeur (DHOS) a indiqué que « l'objectif de la nouvelle gouvernance [est] avant tout d'assurer la mutualisation des ressources et d'ouvrir les frontières entre les différents fiefs hospitaliers », c'est-à-dire de « faire en sorte que la prise en charge de l'urgence à l'hôpital ne soit pas le problème de la seule structure des urgences, mais de l'ensemble de l'hôpital » (214). De même, le Syndicat national des cadres hospitaliers (SNCH) a pris position en faveur de la nouvelle gouvernance parce qu'elle lui paraissait à même de « décloisonner l'hôpital » (215). M. Jérôme Antonini, représentant de la FEHAP, a également souligné l'importance d'une « gouvernance adaptée », favorisant « des logiques de décloisonnement » et une « gestion mutualisée des capacités d'hospitalisation ». Il a d'ailleurs estimé que si les établissements du secteur privé PSPH réussissaient à « dépasser ce genre de difficultés », c'est en partie parce que leur gouvernance est « un peu moins « empesée » que celle des hôpitaux publics »(216). De même, M. Michel Rosenblatt, représentant du syndicat CFDT-Santé, a estimé que « la mise en place de la nouvelle gouvernance hospitalière constitue (...) un moment opportun » pour « mettre en place des circuits courts de prise en charge des patients en rattachant aux urgences certains lits existants ». Selon lui, « le circuit de prise en charge des patients entrant à l'hôpital par les urgences devrait être défini dans le cadre du projet médical intégré au projet d'établissement » (217). Surtout, l'étude de la SFMU recommande que les pôles cliniques et médico-techniques inscrivent, dans leur projet médical, la mission d'accueil des urgences relevant de leur spécialité. Cette mission suppose des moyens et une permanence médicale spécialisée. Selon cette étude, l'existence de protocoles d'admission directe ou rapide dans le cadre de filières spécifiques (infarctus du myocarde, AVC (218), traumatisme crânien grave par exemple) montre que cette voie est réaliste. Votre rapporteur souligne que les établissements sont libres, le cas échant, de regrouper au sein d'un seul et même pôle d'activité les principales unités concernées par la prise en charge des patients en urgence. En effet, l'article L. 6146 du code de la santé publique prévoit que « les établissements publics de santé définissent librement leur organisation interne » et que « les pôles d'activité clinique et médico-technique sont définis conformément au projet médical de l'établissement ». Ainsi, la mission a pu constater lors de son déplacement à l'hôpital Beaujon qu'un des cinq pôles d'activité de l'hôpital regroupe les activités « urgences - proximité - réanimations ». Comme l'a précisé son responsable, M. Jean Mantz, ce pôle a été constitué de façon à regrouper les principaux services concernés par la prise en charge des urgences. Il a estimé qu'ainsi mise en œuvre, la nouvelle gouvernance hospitalière contribuait à fluidifier la circulation des patients entre les services. ● La commission des admissions et des consultations non programmées (CACNP) Par ailleurs, la circulaire précitée du 16 avril 2003 relative à la prise en charge des urgences prévoit la création au sein de chaque commission médicale d'établissement (CME) d'une commission des admissions et des consultations non programmées (CACNP), qui constitue la reconnaissance institutionnelle de l'implication de l'établissement dans la prise en charge des urgences. La CACNP doit dégager des solutions consensuelles garantissant la fluidité de la prise en charge en aval au sein de l'établissement accueillant les urgences. Cela rejoint le propos de M. Michel Rosenblatt selon lequel, « pour éviter d'opposer les services les uns aux autres, des liens et des interfaces doivent être organisés, au cas par cas, sous forme d'équipes mobiles, de commissions ad hoc etc. l'objectif est de mettre en place un réseau de prise en charge des urgences à l'intérieur même de l'hôpital » (219). À cette fin, la CACNP doit : - prévoir la contribution de chaque service ; - garantir que les services de spécialité prévoient leur programmation en tenant compte d'une capacité à réserver aux urgences ; - veiller au recueil précis et quotidien des disponibilités en temps réel ; - valider et évaluer les protocoles organisant les filières spécifiques, ainsi que les modalités d'hospitalisation en zone de surveillance de très courte durée. À la suite des propositions de la CACNP, la direction de l'établissement public de santé doit prendre les mesures visant à contraindre les services de soins à s'impliquer effectivement dans l'amélioration de la prise en charge des urgences. À cette fin, les services qui intègrent les urgences dans leur projet de service et respectent leurs engagements peuvent se voir attribuer des moyens supplémentaires. L'étude de la SFMU souligne l'intérêt de la CACNP. D'ailleurs, devant la mission, Mme Annie Podeur a souhaité « un meilleur fonctionnement de cette commission ». (220) b) Des mesures organisationnelles peuvent faciliter l'hospitalisation des patients en aval des urgences ● Spécialiser une infirmière dans la recherche de lits d'hospitalisation pour les patients initialement pris en charge aux urgences L'étude de la SFMU sur l'organisation de l'aval des urgences constate qu'en dépit des orientations de la circulaire du 16 avril 2003 relative à la prise en charge des urgences, les systèmes de recherche de lits permettent rarement à ce jour d'avoir une connaissance exacte en temps réel du nombre de lits disponibles dans l'établissement. C'est à l'équipe médicale et infirmière qu'il revient d'effectuer un ou deux pointages par jour pour connaître les lits disponibles dans les différents services de leur établissement. C'est pourquoi elle recommande que la fonction de « coordinateur de l'aval » soit confiée à un médecin ou à un soignant, et qu'elle soit identifiée et développée dans les structures des urgences. À l'instar de ce qui a été fait à l'hôpital Henri Mondor à Créteil (Val-de-Marne), où une « infirmière coordinatrice de l'aval et du réseau » a été spécialement chargée de rechercher des lits d'aval. Cette infirmière a permis d'augmenter le nombre des transferts tout en diminuant l'encombrement du service d'urgence. L'étude montre par ailleurs que « l'anticipation des besoins » permet également d'améliorer la gestion des flux et leur coordination et que cette anticipation est souvent possible dès la phase d'accueil du patient par l'IAO. Elle passe par l'identification précoce des patients reprogrammables vers une consultation, suivant des protocoles et pour les patients devant être hospitalisés, elle suppose que la recherche des lits soit entreprise précocement. En effet, selon la SFMU, le type d'hospitalisation (y compris dans l'UHCD) est souvent envisageable dès le début de l'examen médical, sans attendre le résultat des examens complémentaires. Par ailleurs, le rapport de la MEAH souligne l'importance d'« une gestion des lits « transparente » qui peut contribuer à faciliter le travail du « coordinateur de l'aval », notamment lorsqu'il s'agit d'une infirmière qui n'a pas l'autorité médicale d'un urgentiste. C'est également ce qu'ont souligné les urgentistes rencontrés par la mission à l'HPOP à Trappes. ● Mettre en place un dispositif de réservation centralisée des lits L'étude de la SFMU sur l'organisation de l'aval des urgences observe que certains hôpitaux ont mis en place des dispositifs de réservation centralisée des lits dans lesquels une « infirmière référente » peut placer les malades en collaboration avec cette structure centralisée. Ce système présente un avantage majeur pour les urgences : il donne une vue globale sur la disponibilité des lits de l'hôpital pour le jour et les jours à venir. Surtout, il réduit la charge de travail des urgences, puisqu'un seul coup de téléphone suffit par patient. Toutefois un tel système ne semble permettre de désengorger effectivement les urgences que dans de grands établissements, disposant d'un nombre suffisant de lits banalisés. Par ailleurs, si son intérêt paraît évident pour toutes les pathologies (notamment chirurgicales) dont le séjour est reprogrammable à partir des urgences, il l'est beaucoup moins pour les malades de médecine se présentant aux urgences avec des défaillances multiples. De même, selon le rapport de la MEAH, ce système serait heurté à la défiance de certains chefs de service, soucieux de conserver la maîtrise des entrées dans leur service. ● Développer des conventions entre la structure des urgences et chaque service de spécialité susceptible d'accueillir des patients en aval Comme la nouvelle gouvernance hospitalière les y incite, les structures des urgences - ou les pôles dont elles font partie - peuvent établir par des conventions « les modalités d'hospitalisation et de mutation de leurs patients : documents médicaux, soignants, sociaux, contacts avec le spécialiste, éventuellement protocoles de prise en charge, horaires des transferts ». La SFMU recommande d'approfondir cette contractualisation et propose notamment que soient établis des protocoles pour faciliter l'hospitalisation des patients. Mais, la MEAH émet dans son rapport quelques réserves sur l'utilité d'une telle protocolisation. Sans nier l'intérêt de la démarche contractuelle qui la sous-tend - bien que celle-ci nécessite un temps de négociation important - elle reprend les conclusions de récents travaux démontrant que les patients placés dans un lit d'aval après leur passage au SAU (221) sont plus fréquemment placés dans le service correspondant à leur pathologie et à leurs besoins que ceux issus de l'activité programmée de ces mêmes services. Proposition : Approfondir la protocolisation des décisions d'hospitalisation, faire figurer dans le projet d'établissement les procédures d'hospitalisation des patients pris en charge aux urgences et fixer un délai maximal d'attente d'un lit d'hospitalisation. ● Encadrer la pratique de l'« hébergement », c'est-à-dire l'hospitalisation d'un patient dans un service dont la spécialité ne correspond pas à sa pathologie L'étude de la SFMU constate qu'à défaut de place dans un service approprié ou dans une UHCD, il est fréquent que certains patients soient « hébergés » dans des services de spécialité inadaptés à leur pathologie : un système généralement mal accepté par le service receveur. L'étude propose donc que cette pratique soit encadrée, c'est-à-dire « validée par les instances de l'établissement » et que ses conditions soient définies. Un accord pourrait ainsi être passé entre l'urgentiste, le spécialiste « receveur » et le spécialiste dont relève la pathologie du patient, par lequel ce dernier s'engage à assurer le suivi médical dans le service hébergeur, et à reprendre le patient dans son service dans un délai court (en général moins de 48 h). Ces hébergements doivent être réalisés de préférence dans des services proches géographiquement et complémentaires par leur activité, ceux-ci étant le plus souvent réunis au sein d'un même pôle. ● Imposer aux services d'hospitalisation d'admettre les patients en aval des urgences L'étude de la SFMU envisage deux « méthodes d'hospitalisation avec contrainte » : - L'impôt-lit, c'est-à-dire la réservation systématique de lits pour recevoir les malades des urgences dans les services de l'établissement. La SFMU souligne que ce système « fonctionne mal en période de forte activité lorsque les services d'aval sont saturés ». M. André Elhadad, représentant du SNAM-HP, a jugé un tel système « envisageable à condition que la gestion du programmé soit également assurée » (222). M. Roland Rymer, représentant du SNAM-HP, a précisé qu'un tel système devait reposer sur un contrat passé entre la structure des urgences - ou le pôle qui l'englobe - et chaque service concerné. Il a cité en exemple le contrat appliqué depuis 10 ans à l'hôpital Lariboisière, entre la structure des urgences - qui accueille 72 000 patients par an - et « un service d'orthopédie très connu » de cet hôpital : ce dernier accepte de consacrer 50 % de son activité à l'urgence. Pour les représentants de la CFDT, il est préférable de promouvoir, en règle générale, un procédé de contractualisation interne plutôt que la contrainte. Ils plaident pour « un changement de logique », évitant d'opposer des missions toutes légitimes qu'elles soient programmées ou non. La CFDT rejoint en cela les orientations de la circulaire du 16 avril 2003, dont l'annexe indique que dans les établissements publics de santé, un partenariat doit se formaliser par une convention entre services, afin d'organiser l'hospitalisation du patient dans un service adapté à la prise en charge de sa pathologie. Cette procédure doit permettre d'assurer l'activité programmée et l'activité non programmée en offrant aux usagers une prise en charge rapide et adaptée. Cependant, selon les représentants de la FEHAP (223), « la tarification à l'activité n'incite pas à réserver des lits pour les urgences. Elle incite beaucoup plus à une prise en charge programmée, pour une pathologie bien définie ». - La réquisition de lits, consistant à prendre un lit pour un patient des urgences, alors que ce lit devait être occupé le lendemain par un patient programmé. Selon la SFMU, cette « mauvaise méthode » ne peut s'envisager qu'exceptionnellement lorsque l'hébergement n'est pas possible dans un autre service (hôpital plein) ou dans un autre établissement, ou encore en période de crise lors du déclenchement d'un plan blanc. ● Inciter les services d'hospitalisation à ajuster leurs pratiques pour se donner les moyens d'hospitaliser plus de patients en aval des urgences Dans son rapport, la MEAH constate que les établissements dont le flux de patients programmés est le plus variable d'un jour à l'autre sont ceux qui connaissent les délais d'hospitalisation les plus longs depuis les urgences. M. Maxime Cauterman, représentant de la MEAH, a précisé que « le besoin en lits des urgences se caractérise finalement par une relative régularité ; a contrario, les modalités de programmation des séjours dans les services ne semblent pas optimales, avec des pics d'affluence le lundi et des lits vides en fin de semaine ». Ainsi, « l'idéal pour les urgentistes est que leurs patients partent en début de semaine plutôt qu'en fin de semaine afin de ne pas entrer en concurrence avec les séjours programmés » (224). Selon le rapport de la MEAH, une plus grande maîtrise du flux programmé pourrait permettre d'améliorer la situation des urgences. Surtout, dans le cadre des travaux de la MEAH, les urgentistes d'un hôpital pilote avaient estimé que pour réduire les délais d'attente d'un lit d'hospitalisation, une sortie plus précoce des patients des services d'hospitalisation pouvait permettre de gagner des « heures lits » pour hospitaliser plus précocement les patients des urgences et diminuer d'autant des délais d'attente. En effet, dans cet hôpital, on constatait que près de 50 % des sorties de patients (ou mutations) étaient réalisées après 14h00, alors que les urgences ont besoin de lits d'hospitalisation dès la fin de matinée (cf. le graphique ci-après). Proposition : Rationaliser la gestion des lits d'hospitalisation tout au long de l'année, en concertation avec les services d'hospitalisation (horaires des sorties, fermetures périodiques de lits...). Cette inadéquation génère de longs délais d'attente pour les patients destinés à être hospitalisés, d'où un engorgement fréquent de l'UHCD et des conditions de confort insatisfaisantes pour les patients en attente sur des brancards dans les couloirs. Sur ce point, M. Maxime Cauterman a souligné qu'en règle générale, les professionnels ont « une sensation de manque de lits, alors que le manque ne porte que sur quelques heures-lits ». En effet, selon Mme Elisabeth Beau (MEAH), « le soir venu, tous les patients arrivés finissent par être pris en charge mais ils auront passé la journée entassés dans des couloirs, parfois depuis huit heures du matin, alors que le besoin en lits est finalement limité dans le temps ». On soulignera que la circulaire du 16 avril 2003 qualifie d'« inacceptable » la situation des patients en attente de lits d'hospitalisation parfois placés plusieurs heures sur des brancards dans les couloirs des services des urgences. RÉPARTITION HORAIRE DES SORTIES DES SERVICES 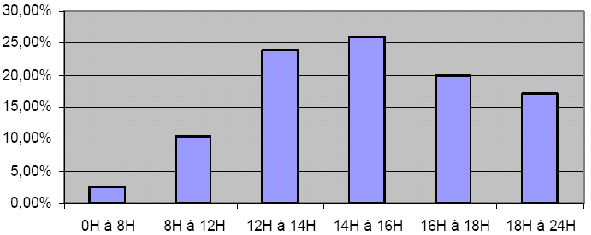 Source : MEAH, rapport de fin de mission « Temps d'attente et de passage aux urgences », mars 2005. c) Il faut encourager l'admission directe des patients dans les services d'hospitalisation ainsi que les « circuits courts » depuis l'accueil des urgences ● Un point de vue très partagé Comme le relève l'étude précitée de la SFMU, l'hospitalisation des malades non programmés ne nécessite pas le passage systématique par les urgences. L'étude relève en effet que des « entrées directes », sur appel téléphonique d'un médecin de ville ou d'un autre hôpital, permettent un accès plus rapide aux soins spécialisés et évitent l'encombrement des urgences. Cette orientation est partagée par une large part des personnes entendues par la mission. Ainsi, pour Mme Annie Podeur (DHOS), « il faut se donner pour premier objectif d'éviter des passages aux inutiles urgences, c'est-à-dire que le niveau d'admission directe doit reposer sur une meilleure articulation ville-hôpital » (225). Comme il a déjà été dit pour la gériatrie, dans certaines activités de médecine, « il y a souvent des signes précurseurs qui laissent imaginer qu'on risque, si l'on n'y prend garde, si on n'effectue pas des bilans réguliers, ou si l'on ne met pas en place une hospitalisation de jour, d'avoir une hospitalisation en catastrophe un vendredi soir, le médecin traitant étant indisponible ». De même, selon M. Jérôme Antonini (FEHAP), « on remarque parfois une certaine tendance « urgentocentriste » qui ferait du service des urgences la « gare de triage » de tous les établissements de santé ». Jugeant que « ce n'est sûrement pas vers cela qu'il faut aller », il plaide pour « d'autres modes d'admission » (226). M. Michel Rosenblatt (CFDT santé) a estimé lui aussi qu'« il faudra favoriser l'admission directe dans les services d'hospitalisation [...] pour éviter un détour par les urgences qui engendre des délais et des coûts supplémentaires » (227). ● Des blocages dans la pratique L'étude de la SFMU constate pourtant que lorsqu'un médecin de ville cherche à faire admettre un patient dans un service d'hospitalisation, il n'est pas rare que les spécialistes refusent l'admission directe et demandent au médecin d'envoyer son patient aux urgences. Beaucoup considèrent que ce détour par les urgences permet au malade de bénéficier d'une nouvelle évaluation médicale et d'examens paracliniques permettant de préciser l'hypothèse diagnostique, cette nouvelle évaluation pouvant rendre le malade inéligible à une admission secondaire dans le service de spécialité initialement prévu. Cette idée est tellement encrée que le plus souvent, le médecin adresse le patient aux urgences sans même joindre le service spécialisé, connaissant à l'avance la proposition qui lui sera faite de faire passer le patient par les urgences. Selon M. Michel Combier, représentant de la CSMF, une telle organisation est aberrante et « ne peut qu'engorger les urgences, sans compter qu'une fois aux urgences, le malade est très souvent renvoyé chez lui, faute de lit ou de soins de suite ». Il rappelle qu'« il y a vingt-cinq ans encore, les médecins traitants étaient en relation avec des professeurs, des internes, des chefs de clinique, et savaient où orienter leurs patients »(228). Pourtant, selon la même étude de la SFMU, l'envoi de ces malades correspond le plus souvent à une demande d'hospitalisation justifiée, si l'on en juge par le ratio d'hospitalisation de tels patients en aval de l'accueil, qui atteint 70 %. De même, la SFMU recommande d'éviter le passage par l'accueil des urgences des patients pris en charge par la médecine d'urgence pré-hospitalière (SAMU-SMUR). Pour votre rapporteur, cette situation plaide pour une plus grande souplesse dans l'admission directe de patients adressés à un service de spécialité par un médecin, urgentiste ou généraliste. ● Une pratique courante dans les établissements sans structures d'urgences On reprendra les propos de M. Marc Angebault, représentant de la CFE-CGC (229) : « dans l'hôpital où je travaille, il n'y a pas de service d'urgence, mais en réalité nous faisons beaucoup d'urgences, directement ou en indirectement ». En effet, « certains patients qui sont pris en charge par leur généraliste sont reçus à n'importe quelle heure, sur demande du généraliste (...) ce sont des malades qui ont besoin de soins urgents », ce qui semble indiquer que les libéraux n'adressent pas leurs patient à l'hôpital de manière inconsidérée. M. Marc Angebault ajoute qu'il arrive également à son hôpital « de recevoir des personnes âgées », bien qu'il n'ait « pas de structures d'accueil à proprement parler gériatriques ». Il a en effet « la chance d'avoir un grand volant de lits - des lits de court séjour et des lits de suite - ce qui donne une certaine souplesse ». ● L'intérêt des plages de consultations programmées dans certains services Selon M. Patrick Goldstein, il n'est pas normal qu'un médecin généraliste, ayant besoin très rapidement d'un avis de spécialiste - souvent en pneumologie ou en neurologie - soit obligé de passer par les urgences. Il considère en effet que « les urgences doivent rester les urgences et ne pas être un biais de consultation ou d'hospitalisation (...) des malades non urgents, c'est-à-dire qui ne sont pas en situation de détresse, ont parfois besoin d'un avis spécialisé qui pourrait être donné au sein des services ». Il recommande donc de définir au sein des hôpitaux « des plages de consultation programmée » dans un certain nombre de services de spécialité, accessibles sans détour par les urgences : « il faudrait que les spécialistes acceptent de répondre, par le biais d'une espèce de hotline, à leurs confrères généralistes ». Par exemple, « on pourrait imaginer que les pneumologues promettent que de 10 heures à 15 heures, l'un d'entre eux sera joignable par téléphone et répondra aux questions, non pas de patients, mais de généralistes ». Un tel système permettrait trois degrés d'intervention du spécialiste : - un simple conseil ; - l'organisation d'une consultation spécialisée pour le patient ; - une hospitalisation directe, « sans passer par les urgences ». Cette idée rejoint le projet, déjà évoqué, d'évolution des centres 15 en « plateformes télé-médico-sanitaires et sociales ». En effet, selon lui, « on pourrait (...) imaginer que des permanenciers ou des secrétaires médicales reçoivent l'appel des généralistes, les orientent et organisent le transfert vers des consultations de spécialistes à l'intérieur de l'hôpital ou vers cette hotline (...) c'est un système compétitif », déjà exploité « sur un mode relationnel » par le secteur de l'hospitalisation privée. Pour le public, « il faut dépasser le stade du correspondant et mettre au point un accès direct au service de spécialités en termes de consultation, d'avis voire d'hospitalisation, sans avoir à passer par les urgences ». Ainsi, l'organisation interne de l'hôpital peut faciliter l'hospitalisation des patients en aval des urgences. Proposition : Favoriser l'admission directe des patients dans les services d'hospitalisation, sans passage aux urgences, en concertation avec le médecin traitant. De même, l'articulation des structures hospitalières avec leur environnement social et médico-social doit permettre de prendre en charge les patients des urgences, éventuellement, après une hospitalisation, dans les meilleures conditions. Fluidifier la prise en charge des patients des urgences hors de l'hôpital contribue aussi à désengorger les structures hospitalières. C. LA PRISE EN CHARGE DES PATIENTS DES URGENCES EN DEHORS DE L'HÔPITAL DOIT ÊTRE ORGANISÉE PRÉCOCEMENT Une meilleure articulation entre les structures hospitalières, qu'il s'agisse des urgences ou des services de soins aigus, et leur environnement social et médico-social semble pouvoir contribuer à fluidifier le passage à l'hôpital des patients pris en charge aux urgences. En effet, une meilleure organisation de la sortie des patients a deux types d'effets sur l'engorgement des services : - la préparation précoce du retour du patient à son domicile ou dans une structure d'hébergement permet de réduire la durée de son séjour à l'hôpital et, par conséquent, de libérer son lit plus tôt ; - la prise en charge extrahospitalière bien organisée permet stabiliser l'état du patient, en évitant ainsi les phénomènes de « retour aux urgences ». Comme Mme Annie Podeur (DHOS) l'a indiqué, « l'objectif est de renforcer la fluidité de la prise en charge des patients en facilitant la sortie des services des soins aigus et en permettant une orientation immédiate en soins de suite » (230) ou dans d'autres structures le cas échéant. Aussi, la prise en charge du patient hors de l'hôpital devrait-elle être organisée précocement, que le patient soit amené à retourner à son domicile ou bien à être hébergé dans une structure plus ou moins médicalisée. 1. Le retour du patient à son domicile Le retour du patient à domicile doit être organisée méticuleusement dans deux cas de figure. En général, il s'agit de permettre au patient de recevoir des soins légers, suites nécessaires des soins qu'il a obtenus à l'hôpital. Dans d'autres cas plus ciblés, c'est une hospitalisation à domicile qui doit être mise en place. Le séjour à l'hôpital des patients, notamment âgés, est parfois prolongé sans raison médicale, à cause des difficultés d'organisation du retour à domicile. On retiendra en ce sens le témoignage de M. Philippe Aillères, représentant de la CFE-CGC : « Je me suis rendu aujourd'hui aux urgences de mon hôpital, qui sont confrontées à des problèmes sociaux. L'assistante sociale m'a expliqué qu'elle aurait pu faire sortir tel malade qui n'avait plus besoin de soins médicaux, mais que l'aide à domicile nécessaire à son retour n'était pas disponible, d'où une prolongation du séjour du malade à l'hôpital et, par voie de conséquence, un embouteillage de mon service » (231). À l'inverse, il a cité en exemple le dispositif mis en place à l'hôpital de Colchester, au Royaume-Uni, où une infirmière est chargée de préparer minutieusement le retour à domicile de certains patients (cf. supra). Certaines mesures similaires ont été prises en France, notamment dans le domaine associatif, mais elles ne sont pas mobilisables dans des délais compatibles avec le rythme de travail des urgences. Par ailleurs, Mme Annie Podeur (DHOS) a rappelé qu' « aujourd'hui, on hospitalise - parce qu'on n'a pas d'autre choix - les conjoints de malades à un prix faramineux » (232). L'étude Octoplus reprend les résultats d'une récente étude américaine (233) selon laquelle un suivi quotidien à domicile par une équipe multidisciplinaire appliquant des recommandations fixées à la suite d'une évaluation gériatrique standardisée permet de réduire le taux de retour à l'hôpital en urgence et un taux de recours aux urgences plus faible dans les 18 mois suivants. C'est pourquoi, les représentants de la CGT proposent de « mettre en place un service mobile d'aide au retour à domicile des personnes âgées avec du personnel hospitalier » (234). Une meilleure coopération des structures des urgences avec les réseaux d'aide au maintien à domicile bénéficierait non seulement aux malades, mais dans certains cas à leur conjoint. Il existe plusieurs types d'organisations permettant le maintien à domicile, notamment par les comités locaux d'information et de coordination (CLIC), les réseaux gérontologiques ainsi que les services de soins infirmiers à domicile (SSIAD) et les infirmiers libéraux. - Le recours aux SSIAD permet d'assurer la poursuite à domicile des soins dispensés aux personnes âgées dépendantes et, de ce fait, d'éviter des retours à l'hôpital (cf. l'encadré ci-après). De même, pour le nursing et les soins de suite pouvant être administrés à domicile, une bonne articulation avec le médecin traitant et une bonne connaissance de l'offre d'infirmiers libéraux par les instances hospitalières semblent de nature à éviter que certains patients se représentent aux urgences pour des soins de suite. LES SSIAD
Sources : DREES, « Les services de soins infirmiers à domicile (SSIAD) et l'offre de soins infirmiers aux personnes âgées en 2002 », et « L'allocation personnalisée d'autonomie au 30 juin 2006 », in Etudes et résultats, respectivement n° 350, novembre 2004 et n° 529, octobre 2006. - Surtout, l'intégration des structures des urgences dans des réseaux gérontologiques semble utile. En effet, un récent rapport de « contrôle et d'évaluation du FAQSV et de la DDR » présenté par l'IGAS constate que ces réseaux permettent d'éviter un certain nombre de passages aux urgences tout en regrettant qu'ils soient très peu développés. D'après les renseignements de la DHOS, 32 nouveaux réseaux de santé « personnes âgées » sont recensés en 2006. Le Plan solidarité - grand âge prévoit la poursuite de leur développement en favorisant leur reconnaissance et en assurant une synergie avec les comités locaux d'information et de coordination (CLIC). Un référentiel d'organisation des réseaux de santé « personnes âgées » serait d'ailleurs en cours de rédaction à la DHOS. Pour la DHOS, ces réseaux permettent, grâce a l'intervention coordonnée des médecins traitants et des structures hospitalières, d'éviter un certain nombre d'hospitalisations inutiles. - Les CLIC peuvent être mobilisés, comme l'a indiqué Mme Annie Podeur (DHOS), « dans l'orientation pérenne », « en relais de l'hôpital », après le traitement d'une urgence et « au sortir, par exemple, d'un établissement de SSR ou d'un service de soins aigus » (cf. l'encadré ci-après)(235). LES CLIC ET LES RÉSEAUX GÉRONTOLOGIQUES
Source : Circulaire DHOS/DGAS/O3/AVIE/ n° 2003/257 du 28 mai 2003 relative aux missions de l'hôpital local. La mesure n° 24 du Plan urgences prévoit de développer la HAD pour « maintenir les personnes âgées à leur domicile en prodiguant des soins continus et coordonnés d'une intensité équivalente à ceux dispensés à l'hôpital ». L'objectif est de multiplier le nombre de places pour atteindre une capacité totale de 8 000 places d'ici 2005. D'après les renseignements fournis par la DHOS, on recensait fin 2005 7 660 places autorisées par les ARH et 5 857 places installées d'hospitalisation à domicile (HAD). Une forte croissance du développement de la HAD a notamment pu être observée en 2005 : le nombre d'autorisations nouvelles a progressé de 47 %, passant de 137 fin 2004 à 201 fin 2005. À la fin de l'année, le taux d'installation des structures autorisées dans l'année s'élevait déjà à 75,1 % (soit 151 structures). Le ministre de la santé et des solidarités a annoncé lors de la IXè journée de la Fédération nationale des établissements d'hospitalisation à domicile (FNEHAD) de décembre 2005 que le développement de la HAD devait continuer, en priorité dans les zones dépourvues de telles structures, avec un objectif de 15 000 places en 2010, ce que Mme Annie Podeur a confirmé devant la mission. Selon elle, le développement de l'HAD est favorisé par une double dynamique : - son inscription dans le SROS de troisième génération ; - l'application de la tarification à l'activité. - Les SROS de troisième génération doivent obligatoirement comprendre un volet HAD. Cette initiative, que la DHOS qualifie d'« importante et volontariste », est censée contribuer à réduire l'inégale implantation territoriale de l'offre de soins en HAD. La circulaire DHOS/O n° 2004-44 du 4 février 2004 relative à l'hospitalisation à domicile encourage le développement des structures dans les zones qui en sont actuellement dépourvues. Dans ce cadre, le nombre de départements sans structures de HAD a été réduit de façon significative, passant de 52 en 1999, 33 en 2002 et 22 fin 2004 à seulement une dizaine de départements à ce jour. - La tarification à l'activité s'applique à 100 % au 1er janvier 2006 à l'ensemble des structures HAD, qu'elles soient publiques ou privées. Selon la DHOS, la T2A est censée favoriser le développement de la HAD car la prise en charge des pathologies lourdes est mieux valorisée au sein des groupes homogènes de tarifs (GHT) et donc susceptible d'entraîner un apport de ressources supplémentaires. Ainsi, la mobilisation des réseaux et le développement de la HAD doivent permettre de faciliter le retour des patients à domicile et de prévenir leur retour aux urgences. Bien préparer la transition du patient de l'hôpital vers un établissement d'aval présente les mêmes avantages pour les patients qui ne pourraient pas revenir à leur domicile. 2. Le transfert du patient vers un établissement d'aval ou d'hébergement Plusieurs catégories d'établissements sont susceptibles de prendre en charge un patient à l'issue de son hospitalisation ou de sa prise en charge aux urgences. Il s'agit notamment des établissements d'hébergement pour personnes âgées dépendantes (EHPAD) et des établissements de soins de suite et de réadaptation (SSR). a) L'articulation entre les établissements de santé et les établissement d'hébergement des personnes âgées dépendantes (EHPAD) devrait être approfondie ● Des liens encore insuffisants Le besoin d'une meilleure articulation entre les EHPAD et les établissements de santé est manifeste comme en témoigne le fait que les schémas régionaux d'organisation des soins aient souvent développé des recommandations d'articulations avec le secteur médico-social, alors qu'il n'existe pas à l'échelon national de pilotage unifié de ces deux secteurs (le secteur médico-social échappe aux compétences de la DHOS). Il existe encore pourtant un hiatus entre le domaine sanitaire et le domaine médico-social, dont les cultures sont parfois éloignées et comme M. Jérôme Antonini de la FEHAP l'a souligné « pour améliorer les relations entre les établissements de court séjour et les maisons de retraite, par exemple, il faudrait un apprentissage commun des contraintes de l'autre » (236). ● Les EHPAD ne sont pas assez médicalisés Une large part des personnes entendues par la mission a, par ailleurs, estimé que la continuité des soins n'est pas assurée de façon satisfaisante dans les EHPAD. Ainsi, Mme Annie Podeur (DHOS) a estimé que les EHPAD « souffrent sans doute d'un problème d'adaptation, notamment d'un niveau d'encadrement d'une population extrêmement dépendante ». Elle a constaté qu'« aujourd'hui, un aide soignant qui assure la permanence sur un EHPAD la nuit a tendance à appeler le centre 15 à la moindre difficulté respiratoire d'un patient ou à la moindre alerte ». Elle a regretté que « du coup, on hospitalise, ce qui est totalement contre-productif » (237). Ce constat est partagé, par exemple, par Mme Marie-Christine Fararik, représentante de SUD, qui a souligné que « les EHPAD n'étant pas suffisamment médicalisés, les urgences se retrouvent en première ligne pour traiter ces patients », rappelant notamment que pendant la canicule de 2003, « tous les EHPAD ont envoyé leurs malades aux urgences médicales » (238). M. Philippe Blua, représentant du SNCH, a lui aussi regretté que « dans les maisons de retraite, quand une personne âgée se sent mal en fin de semaine, elle est envoyée aux urgences dont le circuit se trouve engorgé ». Pour lui, « c'est un phénomène artificiel d'engorgement des urgences » (239). Pour éviter des retours aux urgences, il faut donc mieux assurer la continuité des soins en EHPAD, comme d'ailleurs en HAD. Proposition : Étudier l'opportunité de faire figurer dans l'agrément pour hospitalisation à domicile (HAD) ou pour des réseaux de maintien à domicile, ainsi que dans l'agrément d'intervention en établissement d'hébergement pour personnes âgées dépendantes (EHPAD), un engagement d'organiser la continuité des soins, afin de réduire le nombre de transferts de personnes âgées aux urgences consécutifs à une simple rupture de leur suivi médical. ● Pour une plus grande coopération entre le sanitaire et le médico-social Pour éviter les « hospitalisations hâtives » des résidents des EHPAD, et « l'engorgement des urgences » qui en résulte, Mme Annie Podeur (DHOS) a jugé opportun de mettre en place « des conventions et des coopérations très fortes entre les établissements sanitaires et ces établissements médico-sociaux » (240). La DHOS estime par ailleurs que pour faciliter l'admission des personnes âgées en aval des urgences, « la création de lits d'EHPAD doit être une priorité ». M. Jérôme Antonini, représentant de la FEHAP, a salué le fait qu'il soit maintenant enfin reconnu que les structures d'hospitalisation à domicile peuvent intervenir directement dans les maisons de retraite, notamment pour les prises en charges palliatives. Il a jugé qu'une telle possibilité représentait un premier pas vers une organisation tendant à ce que les personnes âgées, qu'elles soient hébergées, ou qu'elles vivent à domicile, soient le moins souvent possible réorientées vers le circuit de l'hospitalisation conventionnelle. Il a considéré en tout cas qu'entre les structures hospitalières et les EHPAD, « c'est en effet ce type d'approche, de partenariat et de convention qui permettrait d'organiser les choses rapidement et dans de bonnes conditions pour la personne âgée » (241). Quant à M. Philippe Blua (SNCH), il a indiqué qu'une des propositions de son syndicat consiste à médicaliser rapidement les structures pour personnes âgées pour garantir à ces dernières un suivi médical permanent. Ainsi un médecin pourrait intervenir sur plusieurs établissements - par exemple, un établissement de 400 lits peut selon lui disposer d'un médecin de garde - en association avec un hôpital voisin. En cas de problème, la personne âgée serait soignée sur place. En outre, il a souligné l'importance d'une présence infirmière qui permet à un EHPAD d'assurer ses propres urgences. Ainsi, le regroupement des moyens entre plusieurs établissements peut permettre d'assurer un degré de médicalisation, suffisant notamment pour éviter un report sur les urgences. b) L'articulation entre les services de soins aigus et les structures de SSR pourrait être améliorée L'article L. 5112-2 du code de la santé publique distingue les établissements de santé, publics ou privés, avec ou sans hébergement, selon qu'ils ont pour objet de dispenser : - des soins de courte durée ou concernant des affections graves pendant leur phase aiguë en médecine, chirurgie, obstétrique, odontologie ou psychiatrie ; - des soins de suite ou de réadaptation (SRR) « dans le cadre d'un traitement ou d'une surveillance médicale à des malades requérant des soins continus, dans un but de réinsertion ». Organisés par la circulaire n° DH/EO4/97/841 du 31 décembre 1997 relative aux orientations en matière d'organisation des soins de suite ou de réadaptation, les SSR sont censés s'inscrire « en cohérence avec l'ensemble de l'offre hospitalière » et « dans la continuité des soins de courte durée » (cf. l'encadré ci-dessous). C'est dans cet esprit que les SSR constituent un volet du SROS. LES SSR
Source : circulaire n° DH/EO4/97/841 du 31 décembre 1997 relative aux orientations en matière d'organisation des soins de suite ou de réadaptation. Il ressort des travaux de la mission que les premiers ne sont pas suffisamment articulés avec les seconds. Ainsi, M. Jérôme Antonini, représentant de la FEHAP, a indiqué que les professionnels sont « confrontés à des problèmes entre les établissements de court séjour et les SSR, dans la mesure où leur mode de régulation n'est pas le même : - le court séjour est de plus en plus dans la logique de la tarification à l'activité, il faut donc que les lits tournent, mais il bénéficie d'une prise en charge d'un certain nombre de molécules onéreuses en sus de son tarif ; - or le secteur des SSR n'est pas encore dans cette logique, mais est resté dans le système de dotation globale ; aussi, les molécules onéreuses sont censées être dans leur forfait » (242). Mme Hélène Logerau a indiqué que l'on constatait, de ce fait, des pratiques « à ne pas suivre », consistant par exemple pour un service d'hospitalisation chirurgicale ou médicale de court séjour, à admettre un patient issu des urgences et à le transférer en SSR, alors qu'il lui reste des examens à subir. « Cela arrive, parce que la T2A incite à faire tourner les lits sans trop mobiliser le plateau technique ; on sera alors payé de la même façon sans avoir trop dépensé ». Selon elle, les établissements de SSR constatent « qu'ils prennent en charge des patients de plus en plus lourds venant de court séjour, patients qui nécessiteraient d'avoir des prescriptions de molécules onéreuses » (1). Aussi, M. Jérôme Antonini a-t-il estimé que « ce hiatus entre deux modes de régulation et de fonctionnement pénalise l'effort engagé par les établissements de MCO visant à réduire leur durée moyenne de séjour et à assurer la fluidité de leurs capacités d'hospitalisation ». Ce constat souligne combien il est nécessaire de développer des partenariats entre les différents établissements et structures impliqués dans la prise en charge des urgences. Proposition : Préparer la transition entre l'hôpital et le domicile en approfondissant les coopérations entre l'hôpital et les autres intervenants médicaux sociaux et sanitaires. Dans cette optique, le développement de « réseaux des urgences » semble particulièrement intéressant. D. L'ORGANISATION EN RÉSEAU DES STRUCTURES, SERVICES ET ÉTABLISSEMENTS IMPLIQUÉS DANS LA PRISE EN CHARGE DES URGENCES MÉRITE D'ÊTRE POURSUIVIE ET APPROFONDIE Les dispositions du code de la santé publique issues des décrets n° 2006-576 et 2006-577 du 22 mai 2005 relatifs à la médecine d'urgence et aux conditions techniques de fonctionnement applicables aux structures de médecine d'urgence prévoient la constitution d'un « réseau de prise en charge des urgences ». La création d'un tel réseau intervient à la suite de plusieurs initiatives tendant à intégrer l'hôpital dans des réseaux de santé et à le doter de réseaux informatiques. 1. Le développement de réseaux informatiques tend à renforcer les liens entre les urgences et leur environnement sanitaire et médico-social a) Le Plan urgences mise sur l'informatisation des structures des urgences pour « connecter les urgences avec leur environnement » La mesure n° 16 du Plan urgences vise à mettre en place un système d'information complet concernant les activités des structures des urgences, mais aussi des SAMU et des SMUR. Élément majeur du bon fonctionnement d'un service d'urgences, il doit permettre : - une gestion des flux de patients. - une gestion médicale des dossiers. - la connaissance des disponibilités en lits d'aval. - la connaissance qualitative et quantitative de l'activité. Selon le Plan urgences, ce système doit s'étendre progressivement (à partir de 2004) sur l'ensemble du territoire en articulant les trois niveaux « établissements », « régional » et « national ». b) Des systèmes d'information ont été créés pour faciliter la recherche de lits d'aval par les personnels des structures des urgences ● Des expériences visant à faciliter le travail des urgentistes Mme Annie Podeur (DHOS) a souligné l'intérêt de tels dispositifs : « une fois que les patients sont arrivés dans l'établissement de santé, il faut faire en sorte qu'ils puissent être orientés vers le service qui correspond à leur besoin et non pas qu'une infirmière ou une aide soignante, ou les deux, passent leur temps à faire les couloirs pour essayer de rechercher des lits disponibles ». Selon elle, cela passe « surtout par une plus grande transparence des pratiques au sein des établissements de santé et également sur une informatisation du processus, y compris de la gestion des capacités d'accueil, qui permette d'identifier les lits disponibles » (243). Dans un document remis à la mission, les représentants de la CFDT soulignent la nécessité d'éviter toute perte de temps liée à la recherche de lits, décrite comme une « activité peu motivante coûteuse en temps de travail qualifié ». Ils plaident donc pour l'utilisation d'un suivi automatisé de l'état des lits de l'établissement. Cette tâche peut faire intervenir un personnel de secrétariat médical (et de service social pour les sorties de court et moyen séjour), plutôt que médical ou infirmier. Considérant lui aussi qu'« il faut donc investir dans l'informatisation de la disponibilité des lits », M. Patrick Goldstein, a déclaré que la SFMU, dont il est le président, milite pour une informatisation des systèmes d'information dans les services d'urgence. Selon lui « il faudrait quasiment imposer à l'ensemble des services hospitaliers de faire en sorte qu'on puisse avoir une connaissance on line de la disponibilité en milieu hospitalier ». Relevant à cet égard que « M. Xavier Bertrand préconise une informatisation des systèmes d'information aux urgences à 97 % à la fin de 2007 », il a souhaité « que cela soit suivi d'effet, au niveau des ARH et des établissements ». Il a surtout souligné qu'« il ne faut pas demander aux médecins et aux infirmières des urgences d'organiser et de mettre en œuvre leur système d'information » (244) mais, au contraire, que cela soit mis en œuvre par des professionnels de l'informatique médicale, estimant d'ailleurs qu'il y a dans ce secteur des nouveaux métiers à créer. Dans une certaine mesure, cette position rejoint celle de M. Philippe Juvin, chef de la structure des urgences de l'hôpital Beaujon, qui a également souligné que l'informatisation des urgences pourrait gagner à être confiée à des sociétés extérieures à l'hôpital, hautement spécialisées dans ces technologies. Pour Mme Marie-Christine Fararik, représentante du syndicat SUD-Fédération santé sociaux, du fait de l'informatisation des structures des urgences, « les infirmières ont l'impression d'être davantage le nez sur leur ordinateur qu'auprès de leurs patients, ce qui génère chez elles une vraie souffrance ». Selon elle, les infirmières ne sont plus « dans l'empathie, dans le contact avec le patient, et cela décourage les vocations » (245). En tout état de cause, des systèmes informatiques recensant les disponibilités de lits ont été mis en place dans certains établissements. ● Un dispositif analogue mis en place à l'échelle régionale en Île-de-France : le Centre régional de veille et d'action sur les urgences (CERVEAU - cf. l'encadré ci-après) LE DISPOSITIF « CERVEAU »
Source : ARH d'Île-de-France, « La signature de la charte de partenariat du CERVEAU », in Bulletin mensuel de l'Agence, n° 32, juillet 2006. M. Jérôme Antonini, représentant de la FEHAP, a indiqué que les établissements de la FEHAP situés en Île-de-France participent au CERVEAU. Il a décrit ce dispositif comme « une expérience de mutualisation des capacités en hospitalisation et en réanimation » et jugé que l'avantage d'un tel dispositif « est double : partager l'information et relativiser les discours, en tout cas les rendre objectif ». En effet, selon lui, grâce au CERVEAU, « on peut discerner les situations véritablement difficiles, pour lesquelles tout le monde doit se mobiliser, des situations de tension habituelles des structures d'urgences. Cela contribue à rendre le débat avec les urgentistes plus serein et plus maîtrisé » (246). M. Patrick Goldstein, président de la SFMU, a estimé quant à lui que le CERVEAU est « le seul système valable » (247) en matière de recensement des lits disponibles à l'échelle de plusieurs établissements. Tout en reconnaissant qu'un tel système « facilite bien les choses », Mme Hélène Logereau, représentante de la FEHAP, a souligné que cela ne valait que « dans la mesure où tous les acteurs jouent le jeu » (248). En outre, votre rapporteur souligne que pour être utile, un tel système doit permettre de gagner réellement du temps. Or M. Philippe Juvin a indiqué à la mission, lors de son déplacement à l'hôpital Beaujon, que dans certains cas, la consultation du CERVEAU et la réservation d'un lit prennent plus de temps que le fait de passer des coups de téléphone. Sous cette réserve, il semble que les réseaux tels que le CERVEAU méritent d'être développés. Proposition : Développer des systèmes informatiques recensant, à l'échelle d'un territoire de santé de région, les disponibilités de lits d'hôpital et de places en établissements. On signalera d'ailleurs qu'il existe en la matière des initiatives privées. La mission a ainsi entendu les promoteurs du réseau Santé urgences, qui développent un dispositif comparable dans un cadre associatif. ● Les perspectives ouvertes par le dossier médical personnel (DMP) Pour aller plus loin, les réseaux informatiques des structures des urgences peuvent porter le dossier médical du patient et permettre ainsi au personnel des urgences de ne plus manier de papiers. Un tel système fonctionne déjà à l'hôpital Beaujon et il apparaît que les personnels sont satisfaits de ne plus avoir ni papiers à utiliser ni archives à manier. Cependant, on constate que ce système d'information n'est interopérable ni avec les systèmes utilisés par le SAMU, le SMUR et le SDIS, ni avec ceux qu'utilisent les plateaux techniques. Le personnel des urgences doit donc consacrer une partie de son temps à des tâches de saisie informatique, notamment pour intégrer au système informatique des urgences les résultats des examens complémentaires. Selon le document remis à la mission par les représentants de la CFDT, la diffusion des outils informatiques pour le dossier patient et pour la traçabilité des interventions, « priorité ministérielle », bénéficie d'une montée en charge mais l'on peut s'interroger sur les compatibilités des réseaux et des procédures informatiques entre établissements et avec les interlocuteurs extérieurs, faute d'harmonisation et de définitions communes. Ces difficultés pourraient être levées avec la mise en place d'un « dossier patient » national partagé entre l'hôpital et la médecine de ville : le dossier médical personnel (DMP) (cf. l'encadré ci-dessous). LE DOSSIER MÉDICAL PERSONNEL ET L'HÔPITAL
Source : circulaire DHOS/E3 no 2006-281 du 28 juin 2006 relative à la mise en œuvre du dossier médical personnel (DMP) par les établissements de santé La circulaire DHOS/E3 no 2006-281 du 28 juin 2006 relative à la mise en oeuvre du dossier médical personnel (DMP) par les établissements de santé souligne que « la mise en place du DMP doit constituer, pour les établissements de santé, un levier de l'informatisation du dossier du patient et des processus de soins, ainsi que de l'ouverture des systèmes d'information hospitaliers pour assurer une communication avec les autres acteurs de santé, dans le respect de la confidentialité des données à caractère personnel ». M. Marc Giroud, président de SAMU de France, a estimé qu'« il faut vraiment promouvoir le dossier médical personnel ». Il a d'ailleurs plaidé pour l'assouplissement des procédures d'accord du patient à la consultation du DMP, notamment dans le cadre de l'intervention des SAMU ou des SMUR. Selon M. Marc Giroud, « on retirera un gain considérable de la promotion du médecin généraliste dans son rôle de pilote du malade et de la généralisation du DMP comme outil centralisé d'échange entre les professionnels ». Par exemple pour le cas des personnes âgées, pour lesquelles une « femme de service qui fait fonction d'infirmière pendant la nuit » appelle le SAMU dans la nuit sans connaître rien de ses antécédents médicaux, le DMP « renseignera sur les antécédents de la personne âgée et permettra de comprendre sa situation » et, le cas échéant, de la « gérer sans aller à l'hôpital » (249). De même, M. Philippe Juvin a souligné que si le DMP est mis en place, il pourra éviter d'avoir à pratiquer pour un patient un examen qui a déjà été pratiqué en ville peu avant. De même, dans ses « 65 propositions pour l'avenir du service public hospitalier », la FHF recommande, « quand c'est possible, de déplacer les informations plutôt que les personnes ». Or elle considère que « le dossier médical personnel et partagé est au centre du système visé, car il permet de situer l'action diagnostique et thérapeutique dans le cadre d'une prise en charge d'ensemble. Elle plaide donc pour « son déploiement cohérent et généralisé entre structures de soins », soulignant qu'« un effort considérable doit être poursuivi afin de l'intégrer dans la logique des réseaux de santé ». Sa proposition n° 27 consiste donc à « systématiser l'usage du dossier médical personnel ». L'informatisation des urgences paraît donc devoir être encouragée. Proposition : Poursuivre l'informatisation des urgences, dans un souci constant d'interopérabilité avec les systèmes utilisés par les autres acteurs de la prise en charge des urgences médicales (SAMU, transporteurs sanitaires, plateaux techniques, services d'hospitalisation...). Tout comme le développement des systèmes d'information aux urgences contribue à connecter ces services à leur environnement, de même, les décrets du 22 mai 2006 tendent à intégrer chaque structure de médecine d'urgence dans un « réseau de prise en charge des urgences ». 2. La réforme des urgences entreprise par les décrets du 22 mai 2006 passe par la mise en réseau de toutes les structures de médecine d'urgence Les dispositions du code de la santé publique issues des décrets du 22 mai 2006 font de l'appartenance à un « réseau des urgences » une condition de l'autorisation des structures des urgences. Une telle organisation semble en effet à même de renforcer l'efficience des structures de médecine d'urgence, sous réserve que les transports sanitaires soient développés en conséquence. a) Obligation est faite aux structures des urgences de participer à un « réseau de prise en charge des urgences » Mme Annie Podeur a déclaré que la DHOS doit prochainement « organiser en réseau, à l'échelle du territoire de santé, tous les établissements qui contribuent à la prise en charge de l'urgence », entreprise dont elle a souligné « l'extrême importance ». Ainsi, « autour d'un SAMU, seront organisés à la fois des SMUR, des structures d'urgences, des établissements d'hospitalisation aiguë et, également, des établissements qui interviennent en aval de l'hospitalisation aiguë » (250) (cf. l'encadré ci-après). Ce réseau de prise en charge des urgences « intervient également en aval des urgences, puisque son objectif est autant de permettre une graduation des soins et d'éviter les entrées inutiles aux urgences que de désengorger très vite celles-ci en organisant, en aval, la prise en charge du patient que ce soit en HAD, en SSR, en hôpital local ou en structure médico-sociale, voire en hébergement temporaire ». LES DISPOSITIONS DU DÉCRET N° 2006-576 DU 22 MAI 2006 RELATIF À LA MÉDECINE D'URGENCE CONCERNANT LE RÉSEAU DE PRISE EN CHARGE DES URGENCES
Comme le commente un document remis à la mission par les représentants de la FHF, ces dispositions « instituent un principe de prise en charge coopérative des urgences et de leur aval par l'ensemble des établissements sanitaires et médico-sociaux d'un même territoire de santé ». Soulignant que « les décrets du 22 mai 2006 prévoient qu'une convention constitutive de ces réseaux doit être signée dans les meilleurs délais », Mme Annie Podeur a indiqué que M. Jean-Yves Grall, conseiller général des établissements de santé, va devoir procéder rapidement à la rédaction de telles conventions, « non pas pour qu'on donne des modèles, mais pour que nous identifions des éléments constitutifs incontournables ». Selon M. Philippe Aillères, représentant de la CFE-CGC, « tisser avec les collègues spécialistes d'organes d'excellentes relations, comme cela ressort des décrets, découle du bon sens car les urgences ne sont pas seulement l'affaire des urgentistes, mais de tout l'établissement (...) il appartient à la direction de chaque hôpital de veiller à la bonne articulation entre les différents services, au besoin en formalisant leurs relations par une convention ». Il a toutefois estimé que « la notion de « réseau » prévue par le décret est un peu floue » (251). Devant la mission, Mme Annie Podeur (DHOS) a précisé qu'à la différence des réseaux de santé ville/hôpital classiques, « ce ne sera pas un réseau bénéficiant de financement ». En effet, « c'est un mode de fonctionnement coordonné entre des professionnels de santé libéraux, parce qu'ils seront associés au dispositif, et des établissements sanitaires ou médico-sociaux » (252). Enfin, M. Philippe Aillères a souligné l'intérêt « des répertoires opérationnels des ressources disponibles et mobilisables » (253) qui doivent être mis en place « pour donner corps à de véritables réseaux des urgences ». Selon lui, tous les réseaux de santé - diabète, précarité, sida, personnes âgées - font la même chose car ils ont besoin de savoir quelles sont les ressources disponibles dans le domaine médical, social, médico-social, etc. Il observe d'ailleurs que « sur un même territoire, ces répertoires finissent par être communs ». Aussi a-t-il estimé qu'« avec le temps, il faudra disposer de centres de régulation qui connaissent en permanence les ressources disponibles, dans le cadre des différents réseaux, sur un territoire donné et qui sont capables de les mobiliser ». Dès que seront effectivement appliquées les dispositions de l'article R. 6123-28 du code de la santé publique, les réseaux de prise en charge des urgences pourront comprendre « des établissements sociaux et médico-sociaux, en particulier des EHPAD ». Proposition : Développer les réseaux de santé et leur articulation avec les « réseaux de prise en charge des urgences » institués par les décrets du 22 mai 2006. b) La mise en place de « réseau de prise en charge des urgences » reconfigure le maillage sanitaire du territoire et le renforce Comme l'indique l'étude « l'heure H - 65 propositions pour l'avenir du service public hospitalier » publiée par la FHF le 5 décembre 2006, on observe depuis plusieurs années l'émergence d'un modèle d'organisation à trois niveaux : - l'accueil de proximité, - le pôle de recours, - et, entre les deux, un plateau technique disposant d'une offre chirurgicale, obstétricale, médicale et de réanimation. ● L'accueil de proximité Pour la FHF, l'accueil de proximité doit permettre à tout citoyen de bénéficier d'une prise en charge de première intention, en urgence ou de façon programmée, et d'une orientation soit vers un niveau de technicité supérieur quand la nécessité en est établie, soit vers les professionnels de santé ou médico-sociaux du territoire quand c'est utile. À cette fin, un tel établissement doit disposer, en propre ou en partenariat avec la médecine de ville, d'un plateau technique permettant la réalisation d'actes médico-techniques de base ou le recours à la télémédecine (biologie, imagerie) et d'unités d'hospitalisation (médecine, gériatrie et soins de suite). Pour la FHF, ces établissements de proximité doivent servir à agréger une offre de soins variée : - des professionnels du territoire, et au premier chef des médecins généralistes ; - des services de proximité comme la psychiatrie de secteur ; - des services d'addictologie ; - des services de HAD et des services de SSIAD ; - des consultations spécialisées avancées en partenariat avec les plateaux médico-techniques ; - des établissements et services sociaux et médico-sociaux ; - des services à la personne. L'établissement organiserait avec eux la permanence des soins de proximité (soins, actes techniques et diagnostiques) et l'accompagnement des personnes. La FHF suggère également que de tels établissements puissent être équipés d'une « plateforme de service aux technologies numériques et aux réseaux à haut débit » permettant de pratiquer la télémédecine. Cependant, pour la FHF, de tels établissements n'auraient pas à exercer d'activité chirurgicale, car, en filigrane des décrets du 22 mai 2006, « apparaît une distinction nouvelle dans la culture hospitalière entre le fait de se voir confier des missions d'accueil des urgences d'une part, et l'existence d'une activité chirurgicale autorisée sur le même site, d'autre part ». ● Les pôles de recours Comme l'indique la FHF, des progrès scientifiques conduisent inexorablement vers la constitution de plateaux de haute technologie de plus en plus coûteux. La rationalisation des équipements et des ressources suppose donc que la prise en charge des patients dans le parcours de soins soit préparée en amont et en aval, en liaison avec le niveau de proximité et les plateaux techniques de médecine, chirurgie, obstétrique et réanimation, notamment grâce à al télémédecine. La nécessité d'identifier clairement des « pôles de recours » ou centres de référence s'est ainsi imposée au cours des dernières années pour des pathologies qui mobilisent un plateau technique très lourd (neurochirurgie, traitement des grands brûlés...), ou dans des domaines comme les maladies rares (la mucoviscidose, la sclérose latérale amyotrophique...). Les innovations organisationnelles, l'animation des réseaux et l'intégration de la prévention trouvent souvent leur source dans des équipes structurées autour de projets hospitalo-universitaires. ● Les établissements intermédiaires Selon la FHF, il est essentiel de disposer dans chaque territoire de santé d'au moins un établissement public « intermédiaire » - souvent un CH - disposant d'une offre de spécialités médicales, de chirurgie, d'obstétrique et de réanimation pour recevoir et traiter ce type d'urgences médicales. Cet établissement doit être situé à la jonction des sites de proximité pour lesquels il assure des consultations avancées et des centres de référence - ou pôle de recours - à qui il confie la réalisation d'actes qui mobilisent des ressources rares et des compétences spécialisées. Pour assurer la disponibilité des compétences et la qualité des soins et mieux coordonner leur offre, les hôpitaux concernés devraient s'organiser lorsque cela est nécessaire sous forme de groupement d'établissements publics de territoire. La FHF propose également que si la population desservie ne permet pas la coexistence de deux plateaux techniques, le regroupement des équipes publiques et privées sur un site unique peut permettre aux hospitaliers et aux libéraux de travailler ensemble autour d'un projet commun. Ainsi, la mise en réseau des structures des urgences permet un maillage du territoire qui concilie d'une part la proximité des structures sanitaires d'accueil, condition de l'égalité d'accès aux soins, et d'autre part la sécurité du traitement des urgences dans des centres disposant de la technologie et des spécialités de pointe. Reste que l'effet conjugué de la réforme des structures de médecine d'urgence et de la mise en œuvre de la T2A pourrait mettre à mal les plus petites structures des urgences, celles qui accueillent moins de 8 000 passages par an. c) Les conditions de fonctionnement des structures des urgences assurant moins de 8 000 passages par an doivent cependant faire l'objet d'un traitement particulier Comme M. David Causse, représentant de la FHF, l'a indiqué, « la FHF insiste également sur le maillage du territoire par des structures d'urgence, qui jouent un rôle de proximité auprès de la population » (254). Si les décrets du 22 mai 2006 vont dans le sens d'une meilleure garantie de la qualité des soins qui y sont délivrés, il n'en regrette pas moins que leur financement ne soit pas à la hauteur de ce qu'il devrait être. Il ressort de l'article R. 6123-9 du code de la santé publique, qu'une structure des urgences dont l'activité est inférieure à 8 000 passages par an ne peut être autorisée qu'à condition que cet établissement participe à une fédération médicale interhospitalière ou à un groupement de coopération sanitaire, afin de constituer une équipe commune avec des établissements autorisés pour la même activité et ayant une plus forte activité. Selon la FHF, « cette exigence est indiscutable pour des raisons de qualité des soins et de pratique collective ». Mais elle estime aussi que « pour qu'une structure d'urgence soit financièrement équilibrée, son activité doit être de 15 000 passages par an » (cf. le graphique ci-après). En conséquence, elle plaide pour l'instauration de « MIGAC de continuité territoriale » destinés à « viabiliser ces structures parrainées », et à « compenser les manques à gagner en T2A des sites parrains, qui seront naturellement peu enclins à se défaire des praticiens desquels dépendent le niveau de leurs recettes propres ». Lors de son audition par la mission, le ministre de la santé et des solidarités, M. Xavier Bertrand, ne s'est pas montré opposé à la reconnaissance de telles MIGAC. Votre rapporteur y voit un moyen de consolider les petites structures d'urgences, indispensables au maillage sanitaire du territoire, de façon cohérente avec la logique de la tarification à l'activité. Proposition : Étudier la mise en place de forfaits de « missions d'intérêt général et d'aide à la contractualisation » (MIGAC) au titre de la continuité territoriale pour compenser les effets négatifs de la tarification à l'activité sur le financement des petites structures des urgences, qui contribuent à la densité du réseau hospitalier et à l'égalité d'accès aux soins, notamment en zone rurale, mais dont l'activité est faible. LES ACTIVITES DE SOINS ET LES SEUILS MEDICO-ECONOMIQUES d) La recomposition du maillage du territoire en structures des urgences nécessite une bonne organisation des transferts de patients La recomposition du maillage du territoire en structures des urgences de trois niveaux de technicité, esquissée dans la récente réforme des structures de médecine d'urgence, impose que les transferts de sites de proximité vers des sites mieux dotés en équipements et en spécialistes soient bien organisés. Cela suppose un développement des transports secondaires et une bonne organisation des services d'hospitalisation de l'établissement receveur. Comme l'a souligné Mme Andrée Barreteau, représentante de la FHF, « Il faut opérer une petite révolution, sinon une grande, en matière de transports sanitaires, et surtout de transports héliportés ». Depuis vingt ans, les établissements pivots, publics ou privés, ont été soumis à des astreintes médicales comparables. Or des économies peuvent être faites si l'on décide une mutualisation de ces astreintes et si les obligations de service public sont bien partagées entre les deux secteurs. Des moyens pourraient alors être redéployés pour mailler le territoire de façon cohérente, à partir d'un investissement fort dans les transports héliportés. Selon elle, « après un maillage de première proximité qui permet le conditionnement du patient, il faut pouvoir, par exemple en cas d'infarctus ou d'accident vasculaire cérébral grave, de faire appel, via le SAMU, à un transport héliporté de jour comme de nuit ». Elle a souligné à cet égard que « l'enjeu est, en définitive, l'égalité d'accès aux soins », affirmant qu'« actuellement, si l'on habite à proximité d'un CHU, on a l'assurance d'être correctement pris en charge, mais si l'on habite loin d'un CHU, un problème risque de se poser » (255). L'idée selon laquelle un besoin croissant de transports sanitaire va se faire sentir en lien avec la réforme des structures de médecine d'urgence a également été évoquée par les urgentistes rencontrés par la mission au CH de Nevers lors de son déplacement dans la Nièvre. Ils plaidaient également pour l'installation d'un hélicoptère du SAMU à Nevers. Par ailleurs, comme cela a été précédemment développé, il est fréquent qu'un malade adressé par un urgentiste à un service d'hospitalisation d'un autre établissement de santé soit obligé de passer d'abord par la structure des urgences dudit établissement. C'est pourquoi la SFMU recommande d'éviter le passage par l'accueil des urgences des patients pris en charge par la médecine d'urgence pré-hospitalière ou adressés par les plus petites structures des urgences à l'établissement référent. Si la viabilité financière des plus petites structures des urgences est mieux garantie, et les transferts de patients bien organisés, la mise en place du « réseau de prise en charge des urgences » pourra contribuer à consolider le maillage sanitaire du territoire. 3. La réforme des urgences met en œuvre des processus d'évaluation et de certification des structures ● Les fiches de dysfonctionnement du réseau de prise en charge des urgences Comme Mme Annie Podeur (DHOS) l'a souligné devant la mission, l'organisation des urgences en réseau va s'alimenter d'une analyse régulière des dysfonctionnements, à partir d'une fiche de dysfonctionnement mise au point en concertation avec les organisations des médecins urgentistes. Selon elle, « on ne se contentera plus de constater les dysfonctionnements mais on essaiera d'établir au vu de ces fiches les mesures correctives au cours d'un débat organisé, à l'échelle d'un territoire de santé, parce que l'établissement constitue un espace trop restreint pour que l'on puisse dégager efficacement des solutions » (256). Pour M. Philippe Aillères, CFE-CGC, la mise en place et l'analyse de ces fiches constitueront des avancées intéressantes, susceptibles de faire progresser la discipline. En effet, « quand un établissement demande l'autorisation requise pour ouvrir une structure d'urgence, il s'engage sur un certain nombre de points (...) cela fait partie intégrante de son projet d'établissement et cela signifie que les services en aval des urgences vont eux aussi participer en envoyant, par exemple, un pneumologue faire une fibrose, etc. » (257). Le caractère obligatoire de la déclaration des dysfonctionnement, loin de constituer une contrainte pour les praticiens, leur offre une plus grande liberté d'expression, comme en témoigne M. Aillères : « Imaginez que j'aille voir le directeur en critiquant le pneumologue parce qu'il n'a pas voulu me prendre un malade. Si je suis nouveau et que je n'ai pas encore d'autorité vis-à-vis de mes collègues, cela risque de me mettre en difficulté parce que j'aurai rompu le pacte médical. Ces fiches vont me permettre de ne pas m'exposer, puisque je vais remplir une fiche conformément à un décret ; elles vont permettre de faire remonter une information de dysfonctionnement médical au niveau du management de l'établissement. Ce système me libère de la loi du silence ». ● La certification des établissements Parallèlement, les représentants du SNAM-HP ont souligné l'intérêt de la « certification V2 » (cf. l'encadré ci-après) car cette démarche de certification fait obligation à tous les services de créer des protocoles et des conventions entre eux. LA CERTIFICATION V2
Sources : ANAES, direction de l'accréditation et de l'évaluation des pratiques, « Manuel 'accréditation des établissements de santé - deuxième procédure d'accréditation, septembre 2004 et HAS, direction de l'accréditation, « Guide d'aide à la cotation - deuxième procédure de certification des établissements de santé (v2), novembre 2005. ● L'évaluation des pratiques professionnelles Enfin, on rappellera que la nouvelle gouvernance hospitalière vise à renforcer l'évaluation des pratiques professionnelles, notamment au niveau du pôle d'activité. En effet, les modalités de fonctionnement des pôles sont définies de façon opérationnelle dans un « contrat interne » négocié entre le pôle d'activité et l'établissement. En application des dispositions de l'article L. 6145-16 du code de la santé publique, les conditions d'exécution de ce contrat, notamment la réalisation des objectifs assignés au pôle, font l'objet d'une évaluation annuelle entre les cosignataires dont les modalités et les critères de base sont définis par le conseil d'administration après avis du conseil de pôle, de la commission médicale d'établissement et du conseil exécutif. De plus, selon l'article L. 6146-6 du même code, le « projet de pôle » doit prévoir des actions à mettre en œuvre pour développer l'évaluation des soins. Ainsi, l'article dispose que « les projets de pôle comportent des objectifs en matière d'évaluation des pratiques professionnelles » et que « ces objectifs et leur suivi sont approuvés par les chefs de service du pôle ». À l'issue de ces développements, le rapporteur tient à souligner l'importance de l'évaluation des pratiques professionnelles et des organisations. En effet, seuls des dispositifs d'évaluation rigoureux, intégrés dès la conception des projets, permettront de tirer les conclusions des nombreuses expérimentations mises en oeuvre en matière de prise en charge des urgences médicales, tant en amont des structures des urgences, au sein de celles-ci ou en leur aval. 6 OBJECTIFS ET 50 PROPOSITIONS La conclusion de ce rapport tient en cinquante propositions, toutes interdépendantes les unes des autres à l'instar de l'interdépendance existant entre les différents maillons de la chaîne de prise en charge des urgences médicales. Elles répondant à 6 objectifs : - consolider la permanence des soins, - simplifier le dispositif de permanence des soins, - développer les maisons médicales de garde dans un cadre pérenne et cohérent, - promouvoir de bonnes pratiques organisationnelles au sein des urgences, - mieux prendre en charge certains publics particulièrement fragiles, - organiser la prise en charge des urgences en réseaux. Ces propositions, tiennent compte des insuffisances de l'offre de soins, liées notamment au principe du volontariat pour la participation des médecins libéraux à la permanence des soins, au problème de la démographie médicale, tout particulièrement dans les zones rurales, et plus généralement à l'évolution de la place du travail dans notre société. Elles résultent du diagnostic général établi par la mission, selon lequel le problème des urgences trouve en grande partie ses causes en amont et en aval des structures d'urgence proprement dites. 1. En amont des urgences, consolider le dispositif de permanence des soins - Par l'information de la population Il ressort des travaux de la mission que le dispositif de permanence des soins n'est pas suffisamment lisible pour la population. Pourtant, si la population n'est pas informée de l'existence d'une offre de soins non programmée hors de l'hôpital, le désengorgement des urgences hospitalières semble difficile. Proposition n° 1 : Consentir un important effort d'information de la population sur le bon usage de la permanence des soins et de l'aide médicale urgente. - Par une sectorisation adaptée Lors de la réforme du dispositif de permanence des soins, il a été envisagé de diminuer fortement le nombre de secteurs de garde. Une telle réduction a en effet deux avantages : - d'une part, elle permet de mobiliser moins de médecins aux heures de la permanence des soins, ce qui réduit pour chacun d'entre eux la fréquence - et donc la pénibilité - des gardes ; - d'autre part, elle permet d'éviter une dérive du coût de la permanence des soins, compte tenu de la forte revalorisation du tarif des actes et des forfaits d'astreintes consentie en 2005. La mesure a été prise sans définition d'objectifs chiffrés. Or, la réduction du nombre des secteurs de garde ayant pour effet d'en augmenter la superficie, le principe d'égalité d'accès aux soins commande de veiller à ce que les patients n'aient pas à parcourir des distances trop importantes. Proposition n° 2 : Favoriser le regroupement des secteurs de garde en territoires de garde plus vastes pour alléger la charge des gardes mais dans le respect du principe d'égalité d'accès aux soins. - Par une meilleure régulation médicale des appels Plusieurs systèmes de régulation téléphonique peuvent coexister dans chaque département : un centre 15, un centre de traitement des appels du 18, une régulation libérale et, le cas échéant, un centre d'appel de type SOS Médecins. Or une régulation efficace et cohérente - clef de voûte du dispositif de permanence des soins - Cela suppose une interconnexion approfondie des différents plateaux de régulation et la poursuite des efforts de professionnalisation de cette activité. (propositions nos 3 et 4) Proposition n° 3 : Approfondir les efforts d'interconnexion informatique des différentes plateformes participant à la régulation des appels (15, 18, libéraux, SOS médecins), voire de cohabitation. Dans le cadre de la mesure n° 4 du Plan urgences, un effort de valorisation du métier de permanencier auxiliaire de régulation médicale (PARM) a été entrepris, notamment en ouvrant cette fonction aux personnels de catégorie B, en accordant aux PARM une nouvelle bonification indiciaire et en mettant en place une formation spécifique d'adaptation à l'emploi, ce qui va dans le sens d'une professionnalisation de la régulation que la proposition n° 4 propose de renforcer. Proposition n° 4 : Renforcer la protocolisation et la professionnalisation de la régulation. Par ailleurs, les centres d'appel devront s'organiser pour traiter un nombre croissant de demandes dont l'objet n'est pas strictement médical. Proposition n° 5 : Étudier, au besoin par des expérimentations, les moyens de faire évoluer l'organisation des centres 15 pour qu'ils puissent mieux prendre en charge les appels urgents motivés par des besoins de nature sociale et médico-sociale, l'objectif étant qu'à moyen ou long terme, les centres 15 se transforment en plateformes téléphoniques à objet médico-social et sanitaire. - Par la bonne effection des actes Dans de nombreux secteurs, il n'y a pas suffisamment de médecins volontaires pour remplir les tableaux d'astreinte, notamment entre minuit et 8 heures. De plus, on constate dans certains départements que les médecins libéraux d'astreinte ont abandonné les visites à domicile. Pour assurer la permanence des soins, il est donc nécessaire d'exploiter au mieux les complémentarités existant entre la médecine de ville et l'hôpital (propositions n° 6 et 7). Proposition n° 6 : Quand la permanence des soins ne peut pas être assurée après minuit, charger officiellement les structures hospitalières publiques ou privées de cette mission et, en contrepartie de ce surcroît de travail, leur affecter les moyens adéquats. Proposition n° 7 : Encourager la participation des libéraux au service public hospitalier, soit directement dans les structures des urgences, soit dans des services de consultation externe non-programmée. De plus, il faut garantir que les visites à domicile indispensables puissent être effectuées, éventuellement avec l'appui des structures hospitalières (propositions n° 8 et 9). Proposition n° 8 : Pour chaque secteur de garde, préciser dans le cahier des charges départemental de la permanence des soins les critères suivant lesquels une visite à domicile doit être effectuée. Proposition n° 9 : Quand, dans certains secteurs, l'organisation de la permanence des soins ne permet pas que soient effectuées des visites à domicile, confier cette tâche à des médecins, hospitaliers ou libéraux, équipés de moyens logistiques légers (voiture, chauffeur, matériel médical léger...) mis à leur disposition par les structures hospitalières. - Par des transports sanitaires adaptés La répartition des compétences entre les sapeurs-pompiers et les ambulanciers privés en matière de transport sanitaire non médicalisé est l'objet de tensions. Dans les départements où une convention tripartite a pu être signée entre le SAMU, le service départemental d'incendie et de secours (SDIS) et les ambulanciers privés, ces tensions se sont apaisées (proposition n° 10). Proposition n° 10 : Rappeler aux préfets l'obligation de doter chaque département d'une convention tripartite entre le service départemental d'incendie et de secours (SDIS), le services d'aide médicale urgente (SAMU) et les ambulanciers privés, précisant les modalités d'intervention et de paiement de chacune des parties. - Par le financement adéquat du dispositif de permanence des soins Il ressort des travaux de la mission que le coût effectif du dispositif de permanence des soins est difficile à évaluer. Une meilleure identification des fonds consacrés à ce dispositif est donc nécessaire (proposition n° 11). Proposition n° 11 : Identifier les fonds consacrés à la permanence des soins au sein d'une enveloppe spécifique et par un sous-objectif de l'objectif national de dépenses de l'assurance maladie (ONDAM). Par ailleurs, les règles de paiement des forfaits d'astreinte rendent difficile le versement direct de ces sommes aux associations de permanence des soins, comme SOS Médecins (proposition n° 12). Proposition n° 12 : Clarifier le système de rémunération des astreintes pour permettre de verser les forfaits d'astreinte directement aux associations qui regroupent les médecins participant à la permanence des soins. Ces règles ne permettent pas non plus leur versement aux structures hospitalières lorsque celles-ci assurent la permanence des soins à défaut de médecin volontaire, une disposition législative adoptée en ce sens dans le cadre du projet de loi de financement de la sécurité sociale (LFSS) pour 2007 ayant été déclarée non conforme à la Constitution pour des raisons formelles (proposition n° 13). Proposition n° 13 : Pour les périodes où, à défaut de médecin de ville volontaire pour assurer la permanence des soins, celle-ci est assurée par une structure hospitalière publique ou privée, prévoir par une mesure législative le versement à cette structure des forfaits d'astreinte prévus en rémunération de la permanence des soins pour ces périodes. 2. Simplifier le pilotage du dispositif de permanence des soins pour le renforcer : - À l'échelon national La permanence des soins étant une mission de service public, il revient à l'État de l'organiser, bien que ce soit l'assurance maladie qui en assure le financement. Or les pratiques de l'État et de l'assurance maladie sont parfois divergentes. Une clarification de leurs rôles respectifs est donc nécessaire. De plus, pour renforcer le pilotage central du dispositif de permanence des soins, il serait utile d'associer le comité national de l'aide médicale urgente, de la permanence des soins et des transports sanitaires (CONAMUPS), dont la création a été annoncée par le ministre de la santé et des solidarités, à toutes les décisions prises en la matière (proposition n° 14). Proposition n° 14 : Clarifier les compétences respectives de l'État et de l'assurance maladie pour améliorer le pilotage de la permanence des soins, et prévoir la consultation obligatoire du comité national de l'aide médicale urgente, de la permanence des soins et des transports sanitaires (CONAMUPS) sur tous les actes généraux relatifs à la prise en charge des urgences médicales. - À l'échelon régional L'offre hospitalière de soins fait l'objet d'une programmation pluriannuelle à l'échelle régionale, dans le cadre des schémas régionaux d'organisation sanitaire (SROS). Pour favoriser la recherche de complémentarités entre l'hôpital et la médecine de ville en matière de permanence des soins, il semble donc utile d'intégrer la permanence des soins au schéma régional d'organisation sanitaire (SROS) (proposition n° 15). Proposition n° 15 : Faire de la permanence des soins un volet du schéma régional d'organisation sanitaire (SROS). - À l'échelon départemental En l'état actuel de la répartition des compétences, le préfet est chargé d'arrêter le cahier des charges départemental de la permanence des soins, mais pour prévenir les difficultés, il ne dispose que d'un pouvoir de réquisition des médecins. Il serait utile qu'ils disposent également de moyens plus incitatifs (propositions n° 16 et 17). Proposition n° 16 : Préciser les conditions dans lesquelles la réquisition de médecins est indispensable. Proposition n° 17 : Conforter le préfet dans son rôle de coordonnateur opérationnel des différents intervenants sur le terrain en lui offrant des marges de manoeuvre règlementaires et financières, voire des possibilités de dérogation aux règles nationales pour permettre les adaptations nécessaires aux réalités locales. Par ailleurs, la cohérence entre le dispositif de permanence des soins et l'organisation opérationnelle des sapeurs-pompiers, fixée dans le Schéma départemental d'analyses et de couverture des risques (SDACR), mérite d'être mieux assurée. Proposition n° 18 : Rappeler au préfet de veiller, lorsqu'il arrête le Schéma départemental d'analyses et de couverture des risques (SDACR), qui fixe les objectifs opérationnels des SDIS, à la compatibilité de ses orientations avec celles du schéma départemental de permanence des soins et du schéma régional d'organisation sanitaire (SROS). De même, le dispositif de la permanence des soins est rarement articulé avec les autres dispositifs qui le complètent - garde ambulancière, garde des pharmaciens et réseaux des infirmiers, des dentistes ou des kinésithérapeutes - ce qui crée des difficultés pratiques pour les usagers (proposition n° 19). Proposition n° 19 : Charger le préfet de vérifier, dans le cadre du cahier des charges départemental de la permanence des soins, que pour chaque territoire de garde, la permanence des soins des médecins est coordonnée avec les dispositifs applicables aux autres professions de santé intéressées par la prise en charge des urgences médicales. 3. Encadrer le développement des maisons médicales de garde - Par un pilotage adapté La formule de la maison médicale de garde (MMG) qui permet d'assurer la permanence des soins en dehors des heures d'ouverture des cabinets connaît un succès croissant mais recouvre des structures très hétérogènes quant à la localisation, aux horaires d'ouverture, à l' activité et aux coûts. Il ressort d'ailleurs des travaux de la mission qu'en règle générale, les maisons médicales de garde qui fonctionnent le mieux sont implantées à proximité d'une structure hospitalière, voire dans son enceinte. En tout état de cause, il faut pouvoir orienter le développement des MMG tout en tenant compte des spécificités locales (proposition n° 20). Proposition n° 20 : Établir à l'échelon national, en lien avec l'assurance maladie et par exemple dans le cadre du Comité national de l'aide médicale urgente et de la permanence des soins (CONAMUPS), un cahier des charges national des maisons médicales de garde fixant les principes généraux du développement des maisons médicales de garde et permettre à chaque mission régionale de santé (MRS) de l'adapter aux réalités locales. Il ressort des travaux de la mission que les maisons médicales de garde sont également considérées comme un socle de développement pour de futures « maisons de santé » en milieu rural. Il est précisé qu'à la différence des maisons médicales de garde, qui fonctionnent en dehors des heures d'ouverture des cabinets médicaux, les maisons de santé sont des structures fonctionnant pendant la journée (proposition n°21) Proposition n° 21 : Étudier les moyens de favoriser, par des mesures financières ou des adaptations règlementaires, le développement de maisons médicales de garde servant pendant la journée de maison de santé, notamment dans les zones rurales marquées par une démographie médicale déficitaire. - Par la pérennisation des financements Jusqu'à la création du fonds d'intervention pour la qualité et la coordination des soins de ville (FIQCS) par la loi de financement de la sécurité sociale (LFSS) pour 2007, le financement des maisons médicales de garde avait un caractère expérimental et temporaire. Il est désormais prévu que ces aides peuvent être pluriannuelles et que leur attribution peut être confiée aux missions régionales de santé. Pour aller plus loin, il serait utile de prévoir une procédure simple de contractualisation du financement de chaque maison médicale de garde sur 5 ans (proposition n° 22). Proposition n° 22 : Contractualiser un financement pérenne des maisons médicales de garde, moyennant un dispositif de suivi et d'évaluation et simplifier les règles d'attribution des subventions pour les maisons médicales de garde. - Par l'amélioration de l'accès des patients Pour qu'une maison médicale de garde contribue pleinement à désengorger les urgences, il ne faut pas que son accès soit plus difficile que l'accès aux urgences. Or le tiers payant n'est pas appliqué dans les maisons médicales de garde et les transports sanitaires non médicalisés ne sont pas pris en charge (proposition n° 23). Proposition n° 23 : Favoriser l'accès au tiers payant dans les maisons médicales de garde et envisager une prise en charge par l'assurance maladie du transport sanitaire non médicalisé des patients vers une maison médicale de garde au même titre que vers une structure des urgences. - Par l'intégration des maisons médicales de garde dans une offre de soins cohérente Le pilotage des maisons médicales de garde doit être cohérent avec celui de la permanence des soins (proposition n°24). Proposition n° 24 : Intégrer les maisons médicales de garde dans le cahier des charges départemental de la permanence des soins. Par ailleurs, le système de tarification à l'activité (T2A) ne favorise pas les structures des urgences qui travaillent à leur désengorgement. L'implantation d'une MMG pourrait donc se traduire par une perte de financement pour une structure des urgences. Il faut donc trouver des moyens de pallier cet effet de la T2A (proposition n° 25). Proposition n° 25 : Étudier les modalités d'une éventuelle prise en compte de la présence d'une maison médicale de garde à proximité d'une structure des urgences dans le cadre du contrat d'objectifs et de moyens conclu entre cet établissement et l'agence régionale d'hospitalisation (ARH), afin de ne pas le défavoriser financièrement dans le cadre de la tarification à l'activité (T2A). 4. Promouvoir de bonnes pratiques organisationnelles au sein des structures des urgences et en liaison avec les autres services - Par une meilleure prise en charge des urgences à l'accueil Il ressort des travaux de la mission que pour réduire les temps de passage et d'attente aux urgences, il faut anticiper la gestion des flux de patients dès leur arrivée aux urgences. Plutôt que d'imposer des règles de fonctionnement à ces structures, il s'agit d'inciter leurs responsables à un effort de réflexion sur les « bonnes pratiques » identifiées dans certains hôpitaux, notamment par la Mission nationale d'expertise et d'audit hospitaliers (MEAH) (propositions n° 26 et 27). Proposition n° 26 : Renforcer les équipes d'accueil (mise en place d'équipes « séniorisées », pluridisciplinaires, renforcées par un médecin...) et identifier des coordinateurs de gestion de flux. Proposition n° 27 : Mieux organiser la salle d'attente des urgences et développer les consultations non programmées au sein des structures des urgences. - Par la prise en charge des urgences à nature sociale Les structures des urgences sont de plus en plus sollicitées pour prendre en charge des personnes dont les demandes ont un caractère plus social que médical. Or il semble que ni l'organisation des urgences ni la formation des médecins ne soient suffisamment adaptées à ces enjeux (proposition n° 28). Proposition n° 28 : Former les personnels des urgences à la prise en charge des détresses sociales et renforcer la présence des assistantes sociales aux urgences. Notamment, la prise en charge des victimes de violence doit être mieux organisée, grâce à des consultations médico-judiciaires (proposition n°29). Proposition n° 29 : Développer les consultations médico-judiciaires au sein des structures des urgences. - Par une bonne articulation entre les urgences et les plateaux techniques La réalisation d'examens complémentaires est pour une large part dans les temps globaux d'attente et de passage des patients. Elle constitue donc un goulot d'étranglement. Des mesures négociées entre les urgences et les plateaux techniques peuvent pallier ces difficultés (propositions n° 30 et 31). Proposition n° 30 : En lien avec les plateaux techniques, protocoliser les demandes d'examens complémentaires. Proposition n° 31 : Optimiser le mode de transmission des résultats des examens complémentaires. - Par une bonne articulation entre les urgences et les services d'hospitalisation La sortie des urgences constitue un goulot d'étranglement qui participe à leur engorgement. Il semble en effet que les patients qui « stagnent » aux urgences ont souvent déjà été pris en charge auparavant et sont en attente d'un lit d'hospitalisation ou d'un transfert dans une autre structure. Le transfert des patients vers un service hospitalier ou une structure d'aval doit donc être mieux organisé. Ainsi, certains passages aux urgences pourraient être évités, notamment lorsqu'ils visent uniquement à vérifier la nécessité d'une hospitalisation conseillée par un médecin traitant (proposition n°32). Proposition n° 32 : Favoriser l'admission directe des patients dans les services d'hospitalisation, sans passage aux urgences, en concertation avec le médecin traitant. Par ailleurs, la coordination des urgences et des services de soins aigus est mieux assurée quand les spécialistes de ces services participent directement à l'activité des urgences (proposition n° 33). Proposition n° 33 : Favoriser l'implication des spécialistes de services d'hospitalisation dans l'accueil des urgences. De plus, l'articulation entre les urgences et ces services doit être régie par des procédures élaborées en communs (propositions n° 34 et 35). Proposition n° 34 : Approfondir la protocolisation des décisions d'hospitalisation, faire figurer dans le projet d'établissement les procédures d'hospitalisation des patients pris en charge aux urgences et fixer un délai maximal d'attente d'un lit d'hospitalisation. Proposition n° 35 : Rationaliser la gestion des lits d'hospitalisation tout au long de l'année, en concertation avec les services d'hospitalisation (horaires des sorties, fermetures périodiques de lits...). Il ressort des travaux de la mission que l'offre de lits d'hospitalisation, de plus en plus spécialisée, n'est pas en adéquation avec les besoins des urgences, qui portent surtout sur des lits polyvalents (proposition n° 36). Proposition n° 36 : Prévoir éventuellement, dans le cadre des schémas régionaux d'organisation sanitaire (SROS), la création d'unités de médecine polyvalente. - Par une adaptation des méthodes de travail au sein des structures des urgences La réduction des temps d'attente et de passage aux urgences passe notamment par des bonnes mesures organisationnelles et par une attention quotidienne au temps. L'informatisation des urgences constitue un support utile pour l'amélioration des pratiques (propositions n° 37 et 38). Proposition n° 37 : Poursuivre l'informatisation des urgences, dans un souci constant d'interopérabilité avec les systèmes utilisés par les autres acteurs de la prise en charge des urgences médicales (SAMU, transporteurs sanitaires, plateaux techniques, services d'hospitalisation...). Proposition n° 38 : Mettre en place des outils de suivi en routine des temps d'attente et de passage des patients. 5. Prendre en compte les spécificités de certains publics - La prise en charge des enfants Quand l'hôpital dispose d'un service de pédiatrie, la prise en charge des urgences pédiatriques est directement organisée dans ce service. Mais dans les établissements qui n'en disposent pas, cette prise en charge est assurée par la structure des urgences, qui bénéficie de l'appui d'un service de pédiatrie « référent » situé dans un autre établissement. Il importe que les spécificités des urgences pédiatriques soient bien prises en compte grâce à des protocoles de prise en charge (proposition n° 39). Proposition n° 39 : Poursuivre l'effort de protocolisation de la prise en charge des très jeunes patients dans les structures des urgences des hôpitaux qui ne disposent pas d'un service de pédiatrie. - La prise en charge des urgences psychiatriques Sans aller jusqu'à créer une filière d'urgence spécifique, la prise en charge des urgences psychiatriques doit tenir compte des spécificités de la psychiatrie sans pour autant risquer de passer à côté d'une autre pathologie. Personnels psychiatriques et médecins urgentistes doivent donc travailler en commun (proposition n° 40). Proposition n° 40 : Mieux identifier les patients relevant de la psychiatrie dès leur arrivée et développer la présence de psychiatre ou d'infirmiers de CHS psychiatriques aux urgences. - La prise en charge des personnes âgées Les personnes âgées constituent une population aux besoins sanitaires très spécifiques : elles présentent fréquemment des polypathologies et un risque d'installation ou d'aggravation d'une dépendance. Or l'organisation de leur prise en charge aux urgences ne tient pas suffisamment compte de ces spécificités : leur attente est plus longue que la moyenne, et débouche souvent sur une admission dans un service trop spécialisé, faute de lis de médecine polyvalente qui sont plus adaptés à leur état polypathologique. Il convient donc d'éviter l'hospitalisation de ces patients, surtout via les urgences et de développer pour eux les moyens permettant une continuité des soins (propositions n° 41 et 42). Proposition n° 41 : Pour éviter des hospitalisations inutiles et préjudiciables, n'hospitaliser les personnes âgées que quand aucun autre mode de prise en charge n'est envisageable et, autant que possible, éviter le recours aux urgences, notamment en favorisant leur admission directe dans des services d'hospitalisation. Proposition n° 42 : Étudier l'opportunité de faire figurer dans l'agrément pour hospitalisation à domicile (HAD) ou pour des réseaux de maintien à domicile, ainsi que dans l'agrément d'intervention en établissement d'hébergement pour personnes âgées dépendantes (EHPAD), un engagement d'organiser la continuité des soins, afin de réduire le nombre de transferts de personnes âgées aux urgences consécutifs à une simple rupture de leur suivi médical. Quand aucun autre mode de prise en charge d'une personne âgée n'est possible, sa prise en charge aux urgences doit être organisée de façon à tenir compte des spécificités de son âge (propositions n° 43 et 44). Proposition n° 43 : Développer les équipes gériatriques mobiles servant tant à l'intérieur de l'hôpital qu'à l'extérieur, notamment en direction des établissements d'hébergement pour personnes âgées dépendantes (EHPAD). Proposition n° 44 : Créer des lits de médecine polyvalente ou de gériatrie pour les malades âgés présentant des polypathologies. 6. Développer l'organisation en réseaux de la prise en charge des urgences Désormais, l'appartenance à un « réseau de prise en charge des urgences » est une condition de l'autorisation des structures des urgences. L'organisation en réseau semble en effet à même de renforcer l'efficience de ces structures de médecine d'urgence, sous réserve toutefois que les transferts de patients soient correctement assurés entre les petites structures de proximité et les structures les plus importantes, compétentes pour le traitement des les plus lourds (proposition n° 45). Proposition n° 45 : Développer des systèmes informatiques recensant, à l'échelle d'un territoire de santé de région, les disponibilités de lits d'hôpital et de places en établissements. D'ailleurs, un tel réseau permettra de reconfigurer le maillage sanitaire du territoire et pourra même le renforcer, dès lors que le financement des plus petites structures des urgences sera consolidé dans le cadre de la T2A (proposition n° 46). Proposition n° 46 : Étudier la mise en place de forfaits de « missions d'intérêt général et d'aide à la contractualisation » (MIGAC) au titre de la continuité territoriale pour compenser les effets négatifs de la tarification à l'activité sur le financement des petites structures des urgences, qui contribuent à la densité du réseau hospitalier et à l'égalité d'accès aux soins, notamment en zone rurale, mais dont l'activité est faible. Le réseau de prise en charge des urgences, articulé avec les réseaux de soins existants, doit permettre de stabiliser l'état du patient à son domicile (propositions n° 47 et 48) Proposition n° 47 : Préparer la transition entre l'hôpital et le domicile en approfondissant les coopérations entre l'hôpital et les autres intervenants médicaux sociaux et sanitaires. Proposition n° 48 : Développer les réseaux de santé et leur articulation avec les « réseaux de prise en charge des urgences » institués par les décrets du 22 mai 2006. La fin de l'obligation de participer à la permanence des soins, couplée à une démographie médicale insuffisante dans les départements à dominante rurale, provoque une remise en cause inquiétante de l'égalité d'accès aux soins et crée les conditions d'une insécurité face aux situations d'urgence. Le départ dans les prochaines années, pour des raisons d'âge, d'une proportion importante (parfois 50 % dans les 10 ans à venir) des médecins présents sur ces territoires va aggraver cette situation de crise déjà fortement ressentie par les populations. Pour prévenir une telle aggravation, il est proposé, non seulement de mettre en œuvre rapidement les propositions précédentes, mais aussi de réunir dans chaque région des conférences sanitaires sur la permanence des soins, chargées de dresser un bilan et de dégager des perspectives sur les dispositifs visant à favoriser l'implantation de praticiens libéraux en zone rurale, y compris sur leurs règles d'installation (les propositions n° 49 et 50 ont été adoptées à l'initiative des membres socialistes de la mission ; cf. leur contribution annexée au présent rapport). Proposition n° 49 : Mettre en place immédiatement les propositions qui précèdent et qui constituent une plateforme minimale pour répondre aux graves difficultés identifiées. Proposition n° 50 : Organiser dans chaque région des conférences de santé sur la permanence des soins, et, dans leur prolongement, adopter un dispositif législatif garantissant l'égal accès des Français à la permanence des soins. * * * Le rapport et les propositions ont été adoptés à l'unanimité par la mission lors de sa réunion du 6 février 2007. CONTRIBUTION DES MEMBRES DE LA MISSION La fin de l'obligation de participer à la permanence des soins, couplée à une démographie médicale insuffisante dans les départements à dominante rurale, provoque une remise en cause inquiétante de l'égalité d'accès aux soins et créent les conditions d'une insécurité face aux situations d'urgence. Le départ dans les prochaines années, pour des raisons d'âge, d'une proportion importante (parfois 50 % dans les 10 ans à venir) des médecins présents sur ces territoires va aggraver cette crise déjà fortement ressentie par les populations. Pour sortir de cette crise : - nous demandons la mise en place immédiate des propositions du rapport, plateforme minimale pour répondre aux graves difficultés identifiées, - nous proposons la tenue rapide dans chaque région de conférences de santé sur la permanence des soins et, dans leurs prolongements, l'adoption d'un dispositif législatif garantissant l'égal accès des Français à la permanence des soins. Cette future loi, après négociation avec l'ensemble des parties, prévoira toutes les évolutions nécessaires pour faciliter l'installation de médecins généralistes en zone rurale : possibilité de recours à la médecine salariée, aide à l'immobilier médical (maison de santé pluridisciplinaire) et mutualisation des moyens, régulation nationale et concertée des installations. Le bilan sera alors fait des politiques actuelles d'incitation. Les bourses allouées par les collectivités locales pourront être renforcées, avec obligation de résidence de 5 à 10 ans. La commission des affaires culturelles, familiales et sociales a examiné le présent rapport d'information au cours de sa réunion du 7 février 2007. Le président Jean-Michel Dubernard a confirmé que les députés connaissent l'importance que revêtent pour les Français les questions relatives à l'hôpital et particulièrement aux urgences. Si la volonté politique existe, par delà les clivages habituels, pour améliorer la prise en charge des urgences, elle n'est pas relayée sur le terrain, comme c'est par exemple le cas de la politique de « séniorisation » des services des urgences, déjà recommandée en 1988 par le rapport bien connu du professeur Adolphe Steg. On peut souhaiter que cette fois les propositions du rapport, toutes de bon sens, soient mises en œuvre et permettent de résoudre les problèmes des urgences, s'agissant notamment des temps d'attente ou de l'accueil des personnes âgées. En bref, on sait ce qu'il faut faire, on décide de le faire, mais ça n'arrive pas sur le terrain ! Il y a certes des progrès, comme à l'hôpital Beaujon, exemple mis en avant par l'ancienne directrice de l'AP-HP, mais l'attente aux urgences y ait encore de plus de 3 heures en moyenne. M. Bernard Perrut a souligné la qualité du travail réalisé, qui a permis de cerner les problèmes des urgences auxquels sont confrontés les Français : longueur des temps d'attente ; salles d'attente encombrées par des personnes qui ne devraient pas s'y trouver ; difficultés rencontrées par les personnes âgées. Evoquant le sujet des maisons médicales de garde, sur lequel il a interpellé le ministre de la santé et pris la parole lors de la discussion du projet de loi de financement de la sécurité sociale, faute de définition législative ou réglementaire, on doit s'en tenir au cadre d'analyse qu'en propose le professeur Jean-Yves Grall dans son rapport. Il conviendrait donc de préciser ce qu'est une maison médicale de garde et dans quel cadre elle peut prendre place. Sur le terrain, ces maisons médicales de garde remportent un certain succès. Néanmoins, il faut souligner leur hétérogénéité en termes de niveau d'activité, d'horaires d'ouverture, de population desservie, de coût et d'existence ou non d'un lien avec l'hôpital, qui semble pourtant très utile. Elles peuvent être un point de repère pour les populations en milieu urbain, et un socle en vue du développement de véritables maisons de santé en milieu rural. Leurs conditions de fonctionnement amènent donc à s'interroger. Jusqu'à présent, leur financement par le fonds d'aide à la qualité de soins de ville (FAQSV) a revêtu un caractère expérimental, et il a parfois été très difficile, au niveau régional, de persuader les unions régionales des caisses d'assurance maladie (URCAM) d'intervenir financièrement. Le rôle des collectivités locales dans la création de ces maisons, en revanche, n'est pas assez souligné dans le rapport, alors que sans l'aide des communes et de leurs groupements, nombre de maisons médicales de garde n'existeraient pas. Il conviendrait donc de prendre en compte cette sorte de partenariat dans le cadrage national des maisons médicales de garde dont le rapport propose l'élaboration prochaine. La loi de financement de la sécurité sociale pour 2007 a heureusement modifié la situation : les aides seront accordées dans le cadre du FIQCS, qui remplace à la fois le Fonds d'aide à la qualité des soins de ville (FAQSV) et la dotation de développement des réseaux (DDR). Pour autant, les inquiétudes persistent sur le terrain chez les médecins qui ont mis en œuvre ces maisons médicales de garde. Les propositions de la mission sont intéressantes : il faut, en effet, intégrer ces maisons dans le cahier des charges départemental de la permanence de soins, pérenniser leur financement dans un cadre contractuel qui pourrait associer les collectivités locales (pour la fourniture de locaux et de financements) et instituer au niveau national un cahier des charges pour que les mêmes règles puissent s'appliquer sur l'ensemble du territoire, tout en sachant qu'une maison médicale de garde en milieu rural sur un petit territoire ne peut pas fonctionner comme en milieu urbain, dans un quartier. Enfin, l'accès au tiers payant dans ces maisons médicales de garde est un élément important : le fait qu'il n'existe pas dissuade les patients de se rendre dans ce type de structures et les incite à se rendre directement aux urgences. Il faudrait évoluer très rapidement en la matière. Mme Catherine Génisson a dit tout le plaisir et l'intérêt que ses collègues et elle-même ont pris à participer aux travaux de la mission, précisant que cette dernière n'avait pas été dominée par les spécialistes ou les techniciens, et que l'apport des députés extérieurs aux professions de santé avait été précieux. Les propositions du rapport sont en effet de bon sens, comme l'a souligné le président Jean-Michel Dubernard. La question des maisons médicales de garde a été au centre des travaux et des propositions de la mission, qui a reconnu la part importante prise en ce domaine par les collectivités locales mais jugé utile d'aller plus loin, en pérennisant le financement de ces maisons médicales de garde et en l'inscrivant dans un cahier des charges défini nationalement et adaptable néanmoins à la diversité du terrain. Quant à la question du tiers payant, elle est fondamentale. Il convient de souligner le climat de parfaite confiance dans lequel chacun a pu apporter sa contribution. Les députés socialistes membres de la mission ont approuvé le rapport, en regrettant néanmoins qu'il n'ait pas suffisamment mis en exergue le problème crucial de la démographie médicale en secteur rural, qui fait peser un risque sur les dispositifs de la permanence des soins. Par ailleurs, il avait été convenu que la contribution rédigée par les membres du groupe socialiste appartenant à la mission figurerait dans le rapport. Or elle n'y figure pas in extenso, ce qui pose un problème de fond. Cette contribution souligne qu'une grave crise s'annonce, qu'une application immédiate des propositions du rapport ne peut que retarder, et il est indispensable que le mot de « crise » figure dans le rapport. Il ne s'agit pas de faire du catastrophisme mais d'être en adéquation parfaite avec les situations qui se vérifient sur le terrain. Dans son propos introductif le rapporteur a souligné que « trois ans après la canicule d'août 2003, le système français de prise en charge des urgences médicales (...) a gagné en efficacité ». De fait, il convient de saluer la qualité et la disponibilité des personnels, qui ont su se mobiliser dans les situations de crise, par exemple lors de la canicule de 2006. Reste qu'au quotidien, la vie des services d'urgences n'est pas facile. Il serait donc opportun de moduler l'affirmation du rapporteur, qui se vérifie inégalement sur le terrain. M. Christian Paul a précisé à l'intention des membres de la commission qui ne faisaient pas partie de la mission que celle-ci, en réfléchissant à la situation alarmante des urgences hospitalières, avait mis le doigt sur une autre situation présentant un caractère de gravité, à savoir la permanence des soins dans les territoires ruraux et dans certains quartiers situés à la périphérie des grandes villes. L'insuffisance de la démographie médicale dans ces territoires et le déficit des prises de garde assurées par les médecins, depuis que celles-ci ne sont plus une obligation mais un acte de volontariat, ont deux conséquences : d'une part, des patients qui, s'il y avait un médecin de garde, pourraient ne pas se rendre à l'hôpital se voient contraints d'y aller et contribuent à l'engorgement des urgences ; d'autre part, alors que beaucoup de médecins de garde participaient autrefois à la prise en charge de l'urgence vitale et se trouvaient présents sur les lieux d'un accident avant même le SMUR, y compris son hélicoptère, ou le SAMU, ils ne s'en occupent plus aujourd'hui. Il est nécessaire qu'un signal d'alarme soit tiré dans le rapport. Or, la contribution en ce sens qu'avaient fait parvenir les membres du groupe socialiste au rapporteur n'ont pas toutes été reprises, ce qui est regrettable. En conclusion, M. Christian Paul a indiqué qu'il ne pourrait pas cautionner un rapport sur la prise en charge des urgences médicales qui n'indiquerait pas clairement que le manque de médecins dans certains secteurs ne permet pas d'assurer un égal accès des Français aux services d'urgence. M. Marc Bernier a félicité le rapporteur pour sa conduite des travaux de la mission et l'excellente ambiance qui a régné en son sein. Les déplacements et les auditions ont permis d'aboutir à un large panel de propositions, qui ont été reprises pratiquement dans leur intégralité. Il est dommage que les travaux aient dû être écourtés du fait des échéances électorales. Il convient d'insister sur la nécessité de tenir compte des réalités locales, car le territoire français est hétérogène et les problèmes y appellent des solutions diversifiées. Par ailleurs, l'information du public doit être améliorée sur les réseaux de soins, car une ambiguïté lexicale existe entre « maisons de santé », « maisons pluridisciplinaires » et « maisons médicales de garde », dont les objectifs comme les modes de financement sont tout à fait différents. Comme le prévoit très clairement la loi relative au développement des territoires ruraux, les collectivités peuvent - ainsi qu'il a été fait à Vaiges (Mayenne) - mettre un local à la disposition des professions de santé médicales et paramédicales afin de lutter contre la désertification médicale. Rappelant qu'il était l'auteur, au nom du groupe d'étude sur les professions de santé, d'un rapport sur l'égalité des citoyens devant l'offre de soins, M. Marc Bernier a précisé que ce n'était pas d'un manque de médecins que la France souffrait, mais d'inégalités territoriales dans leur répartition. Il existe des mesures incitatives, rappelées à la page 74 du rapport. Ce qui importe, ainsi que l'a dit le président Jean-Michel Dubernard, c'est de veiller à ce que les propositions du rapport de la mission aient une application immédiate. Il serait tout à fait judicieux de mettre en exergue, comme le demande M. Christian Paul, le problème de l'installation des médecins en zones rurales et autres zones dans lesquelles la démographie médicale est déficitaire. La définition des zones déficitaires reste à préciser puisqu'elles vont des zones de montagne à certains quartiers de la périphérie des grandes villes, en passant par certaines zones au sein d'un département par ailleurs bien pourvu en médecins. Les cinquante propositions du rapport méritent une large publicité. La tenue de conférences sanitaires est nécessaire pour tenir compte des particularités territoriales. Il faut non seulement que le rapport de la mission soit appliqué mais également que les médecins se souviennent du serment d'Hippocrate et ne se sentent pas totalement détachés de leur rôle dans les territoires. M. Paul-Henri Cugnenc a salué la qualité du travail de la mission, le dynamisme du rapporteur et le bon sens de tous les participants qui ont su se placer au-dessus des clivages politiques, et insisté sur l'importance que le rapport de la mission soit soutenu consensuellement par tous ses membres. Le premier rapport d'information de la commission sous la présente législature, qui avait été confié à M. René Couanau et portait sur l'organisation interne de l'hôpital, avait été élaboré et adopté de manière consensuelle par ses onze membres, quel que soit leur groupe politique. Mais ce rapport, intitulé « Le désenchantement hospitalier », n'a été suivi d'aucun effet. Il faudra, cette fois, veiller aux suites qui seront données au présent rapport. Il y a lieu d'être satisfait que le travail de la mission n'ait pas été accaparé par les experts, et que les députés soient restés en première ligne. Néanmoins, il importe de bien dissocier trois types de situations qui, bien qu'elles soient associées dans le rapport, n'ont rien à voir les unes avec les autres et nécessitent des approches différentes. Dans les secteurs fortement sous-médicalisés, la première priorité est l'accueil des urgences et leur gestion. Or, il est à craindre que l'on ne trouve pas de solution à brève échéance à ce problème du fait des contraintes résultant de la démographie médicale. Dans les structures moyennes, les urgences sont accueillies par des structures hospitalières ou par de grands dispensaires parfaitement structurés, où les choses se passent de manière harmonieuse grâce à l'utilisation de toutes les compétences médicales présentes sur le site. À l'autre extrémité du spectre, on assiste à un extraordinaire gaspillage dans les grands centres d'accueil des urgences, où l'afflux des demandes crée un énorme engorgement malgré la forte concentration de médecins, de moyens et de compétences. Les dysfonctionnements proviennent d'un cloisonnement entre les services, qui empêche la mise en commun des moyens et entraîne, en fin de compte, une mauvaise rentabilité. Le service des urgences ne doit pas être une forteresse en dehors des autres spécialités. C'est une entité qui doit animer la complémentarité entre tous les atouts de l'hôpital. Mme Catherine Génisson a appuyé la demande de M. Christian Paul d'intégration dans le rapport de l'intégralité de la contribution des membres du groupe socialiste, tout en soulignant la grande qualité de ce rapport, ainsi que de celui de M. René Couanau, qui ont en commun d'avoir le grand mérite de ne pas être des rapports d'experts ou de technocrates, et a déclaré partager le souhait exprimé par M. Paul-Henri Cugnenc que ces travaux ne restent pas lettre morte. La difficulté de mettre en œuvre des réformes de bon sens tendant à la simplification des modes de fonctionnement met en lumière l'inappétence des uns et des autres, quelle que soit leur compétence, à faire en sorte que, sur des sujets fondamentaux pour notre société, les choses avancent, ce qui conduit à un empilement monstrueux de structures et de niveaux administratifs. Pour avoir suivi de manière assidue la mission conduite en début de législature par M. René Couanau, elle s'est déclarée très déçue de voir que rien n'avait changé depuis dans le fonctionnement des hôpitaux. La catégorisation des situations selon les territoires, à laquelle s'est livrée M. Paul-Henri Cugnenc, met en évidence le problème de l'aval des urgences. Dans les grands centres hospitaliers et hospitalo-universitaires, le service des urgences est quasiment devenu « un hôpital dans l'hôpital », du fait qu'il ne communique plus que très peu avec les autres services hospitaliers, lesquels se sont par ailleurs fortement spécialisés et ont rationalisé leur organisation, par exemple en développant l'hôpital de jour et l'hôpital de semaine. Par ailleurs, et il est bon que ce point ait été repris dans le rapport, la tarification à l'activité entraîne la volonté de produire au maximum. L'accueil d'une personne en urgence perturbe ce mode de fonctionnement et ne favorise pas la sortie des malades des services d'urgences. En conclusion, ainsi que l'a indiqué M. Christian Paul, l'examen de la situation de pré-crise que connaissent les services d'urgence a mis également en évidence, à côté des améliorations à apporter au fonctionnement de ces services, la nécessité de trouver des solutions en amont, c'est-à-dire au niveau de la permanence des soins, et en aval, c'est-à-dire au niveau du fonctionnement des services hospitaliers. En réponse aux différents intervenants, le rapporteur a apporté les éléments de réponse suivants : - M. Bernard Perrut a eu raison de souligner le rôle des collectivités territoriales au sujet des maisons médicales de garde. Ce point apparaîtra dans le compte rendu de la présente séance qui sera annexé au rapport. - Concernant la clarification, demandée par M. Marc Bernier, des termes désignant les différentes structures, il est écrit à la page 76 du rapport : « Il faut d'ailleurs souligner qu'à défaut de définition officielle, il est fréquent que l'expression " maison médicale " soit employée pour désigner les cabinets de groupe et autres structures réunissant plusieurs médecins et parfois d'autres professionnels de santé. Pour éviter toute ambiguïté sémantique, le présent rapport désigne ces structures sous le vocable de " maisons de santé ", réservant celui de " maison médicale de garde " à des structures dédiées à la permanence de soins, telles que définies précédemment. » ; - Il faut naturellement veiller à ce que le rapport ait une application immédiate. Une question sera d'ailleurs posée cet après-midi même, lors de la séance des Questions au Gouvernement, à M. Xavier Bertrand, ministre de la santé et des solidarités, afin qu'il donne des assurances à ce sujet ; - Il est regrettable, comme l'a dit M. Paul-Henri Cugnenc, que l'excellent rapport de M. René Couanau soit resté lettre morte. Des trois types de structures qu'il a distingués, ce sont les structures moyennes qui doivent être prises en exemple. Les dysfonctionnements constatés dans les grands centres hospitaliers ne résultent pas d'un problème de budget, mais d'organisation ; - Les deux premiers paragraphes de la contribution des députés socialistes membres de la mission ont été repris mot pour mot à la page 205 du rapport, ainsi que les deux propositions qui les suivent et portent les numéros 49 et 50. M. Christian Paul a regretté que le mot « crise » ait néanmoins été remplacé par le mot « situation ». Mme Maryvonne Briot a suggéré de retenir l'expression « situation de crise », proposition approuvée par Mme Catherine Génisson et acceptée à l'unanimité. Le rapporteur a donné lecture des deux derniers paragraphes non retenus de la contribution des membres du groupe socialiste : « Cette future loi, après négociation avec l'ensemble des parties, prévoira toutes les évolutions nécessaires pour faciliter l'installation de médecins généralistes en zone rurale : possibilité de recours à la médecine salariée, aide à l'immobilier médical (maison de santé pluridisciplinaire) et mutualisation des moyens, régulation nationale et concertée des installations. « Le bilan sera alors fait des politiques actuelles d'incitation. Les bourses allouées par les collectivités locales pourront être renforcées, avec obligation de résidence de cinq à dix ans. » Faut-il, alors que la proposition 50 du rapport prévoit l'adoption d'un dispositif législatif à la suite d'une concertation sur le terrain, définir dès à présent le contenu de cette future loi ? Par ailleurs, la plupart des mesures proposées sont déjà en vigueur. Ainsi, à la page 75 du rapport, il est indiqué que : « (...) le décret n° 2006-1585 du 13 décembre 2006 relatif au médecin collaborateur libéral et au médecin salarié, pris pour l'application d'une disposition adoptée à l'article 18 de la loi n° 2005-882 du 2 août 2005 en faveur des petites et moyennes entreprises, crée deux nouveaux modes d'exercice : « - le statut de « médecin collaborateur libéral » ; « - l'exercice en tant que médecin salarié pour un autre médecin ». À la page 74 du rapport, dans un encadré qui énumère les mesures visant à favoriser l'installation de médecins en zone rurale, il est rappelé que « (...) selon l'article L. 1511-8 du code général des collectivités territoriales, les collectivités territoriales et leurs groupements peuvent octroyer des aides visant à favoriser l'installation ou le maintien des professionnels de santé et des centres de santé dans les zones déficitaires en matière d'offre de soins. L'article L. 1511-8 permet aussi à ces collectivités d'attribuer des aides visant à financer des structures participant à la PDS [permanence des soins], notamment des MMG [maisons médicales de garde]. Il précise que les investissements immobiliers qu'elles réalisent en faveur de l'installation de professionnels de santé sont éligibles au fonds de compensation de la TVA ». Enfin, les termes « régulation nationale et concertée des installations » ne sont pas suffisamment clairs : s'agit-il de mesures simplement incitatives ou de règles coercitives ? La prudence, a conclu le rapporteur, recommande de ne pas reprendre ces deux paragraphes sans une expertise plus approfondie. Rien ne s'oppose, en revanche, à ce qu'ils figurent en annexe au rapport. Mme Catherine Génisson a suggéré que soit publiée en annexe l'intégralité de la contribution des membres du groupe socialiste, en indiquant que les propositions 49 et 50 en sont directement issues. Le rapporteur a approuvé cette suggestion, conforme à l'excellent esprit dans lequel se sont déroulés les travaux de la mission, ainsi que M. Christian Kert, président, et l'ensemble des membres de la commission. La commission a décidé, en application de l'article 145 du Règlement, le dépôt du rapport d'information en vue de sa publication. * - Annexe 1 : Composition de la mission - Annexe 2 : Déplacement de la mission - Annexe 3 : Comptes-rendus des auditions - Annexe 4 : Glossaire ANNEXE 1 M. Georges Colombier, président-rapporteur, député de l'Isère M. Marc Bernier, député de la Mayenne Mme Maryvonne Briot, députée de la Haute-Saône Mme Martine Carrillon-Couvreur, députée de la Nièvre M. Paul-Henri Cugnenc, député de l'Hérault Mme Jacqueline Fraysse, députée des Hauts-de-Seine Mme Cécile Gallez, députée du Nord Mme Catherine Génisson, députée du Pas-de-Calais M. Claude Leteurtre, député du Calvados M. Christian Paul, député de la Nièvre M. Bernard Perrut, député du Rhône ANNEXE 2 - Mayenne (9 novembre 2006) ¬ Hôpital local du sud-ouest mayennais à Craon ¬ Centre hospitalier de Laval - Nièvre (30 novembre 2006) ¬ Centre hospitalier de Nevers ¬ Centre hospitalier de Clamecy - Nord-Pas-de-Calais (11 janvier 2007) ¬ Centre hospitalier d'Arras ¬ Centre hospitalier régional de Lille - Île-de-France (18 janvier 2007) ¬ Hôpital Beaujon à Clichy (Hauts-de-Seine) ¬ Hôpital privé de l'Ouest parisien à Trappes (Yvelines) Déplacement de la mission en Mayenne Une délégation de la mission, composée de M. Georges Colombier, président-rapporteur, et de M. Marc Bernier, s'est rendue en Mayenne le 9 novembre 2006. En effet, il a semblé utile aux membres de la mission de nourrir leur réflexion par l'observation sur le terrain de la mise en œuvre du Plan urgence et du nouveau dispositif de permanence des soins (PDS) en médecine ambulatoire (258) dans un contexte rural. On rappellera à cet égard que la Mayenne compte moins de 56 hab./km² et présente une densité médicale décroissante. Le nombre des médecins y est inférieur de 22 % à la moyenne nationale pour les généralistes et de 55% pour les spécialistes (259) ; leur âge moyen est en outre relativement élevé (260). I.- Visite de l'hôpital local du sud-ouest mayennais à Craon 1.- Visite de la maison médicale de garde (MMG) installée dans les locaux de l'hôpital D'après les informations fournies à la délégation, c'est parce que les médecins libéraux étaient déjà habitués à intervenir à l'hôpital local qu'il a été choisi d'y installer la MMG. En outre, cette situation leur permet de bénéficier de l'aide des infirmiers de l'hôpital pour l'accueil des patients ou pour certains gestes de petite chirurgie (sutures etc.). Cette situation est conforme au rapport du Dr. Jean-Yves Grall sur les MMG (261) qui recommande qu'en zone rurale, les MMG soient implantées de préférence au sein des hôpitaux locaux. 2.- Table ronde sur le dispositif mayennais de permanence des soins · Il ressort des exposés des intervenants que depuis 2006, la Mayenne est divisée en 8 territoires de garde comprenant chacun deux secteurs, contre 33 secteurs avant 2002. Le cahier des charges départemental de la PDS précise que ces territoires sont « organisés à partir de l'offre médicale hospitalière des établissements publics de santé (3 centres hospitaliers et 4 hôpitaux locaux), ceux ci étant répartis de manière homogène sur l'ensemble du département ». Comme le recommande le rapport précité du Dr. Jean-Yves Grall, ce sont les centres hospitaliers qui assurent la PDS en seconde partie de nuit dans les trois territoires où ils sont situés. Pour les cinq autres, les horaires de la PDS s'étendent de 20h à 8h et partout, ils incluent le samedi après-midi. Dans sept territoires sur huit, une MMG est implantée dans une enceinte hospitalière. Le cahier des charges indique que cela constitue un élément structurant de la PDS et en favorise la lisibilité. Les actes relevant de la PDS peuvent être effectués soit au cabinet du médecin de permanence, soit dans une MMG. Le cahier des charges prévoit « la possibilité, à titre exceptionnel, de visites à domicile » mais il a été précisé lors de la table ronde que, comme le recommande le rapport de l'inspection générale des affaires sociales (IGAS) sur la PDS (262), cette activité est limitée aux seules visites « incompressibles ». En tout cas, l'accès à un médecin de permanence fait obligatoirement l'objet d'une régulation médicale. Les libéraux peuvent participer à cette régulation soit au centre 15, soit de leur domicile, via internet - cette faculté étant particulièrement appréciée des médecins. · D'après les explications des intervenants, les obligations de permanence et les indemnités d'astreintes prévues pour chaque secteur sont mutualisés à l'échelle du territoire de garde. Ainsi, un seul médecin assure l'astreinte pour les deux secteurs de chaque territoire et cumule les deux indemnités, le second médecin inscrit au tableau de garde n'intervenant qu'en cas de défaillance du premier. Cette organisation répond au voeu des médecins que leur rythme d'astreinte reste compatible avec l'exercice libéral qu'ils jugent particulièrement difficile en milieu rural. Il aurait été envisagé de jumeler cette astreinte avec une astreinte hospitalière de continuité des soins, consistant à ce que le médecin de permanence effectue une visite dans les services de l'hôpital local moyennant une rémunération complémentaire. Mais le projet n'a pas abouti, faute de base réglementaire. Cependant, selon les renseignements fournis par le bureau compétent du ministère de la santé et des solidarités, un groupe de travail administratif a récemment recommandé au gouvernement de prendre un décret permettant une telle rémunération, sans pour autant autoriser son cumul avec l'indemnité d'astreinte versée au titre de la PDS. · Le nombre d'actes relevant de la PDS semble avoir fortement baissé de 2001 à 2005 avant de se stabiliser en 2006. Selon l'association départementale pour l'organisation de la PDS (ADOPS 53), cette évolution est liée à la montée en puissance de la régulation médicale. Celle-ci éviterait en effet le recours au médecin de permanence pour 95 % des appels, sans engendrer pour autant un afflux supplémentaire de malades aux urgences. Par ailleurs, la réorganisation de la PDS a permis de remobiliser les généralistes après la « grève des gardes » (263). Une régulation efficace diminue en effet la pénibilité de leurs astreintes et rend l'exercice en zone rurale plus attractif. Plus encore, les médecins envisagent de transformer la MMG existante en « pôle de santé » rassemblant plusieurs cabinets médicaux et paramédicaux et servant de MMG aux horaires de la PDS. Conformément à la mesure n° 6 du « plan urgences », ce projet devrait favoriser l'installation de nouveaux médecins en leur offrant la possibilité d'exercer en zone rurale sous des statuts variés (remplaçant, salarié, collaborateur, associé etc.), moins contraignants que l'exercice en cabinet individuel. Toutefois, la table ronde a mis en évidence plusieurs insuffisances du dispositif de PDS : - la permanence des médecins n'est pas coordonnée avec celle des pharmaciens, ce qui peut inciter certains malades à se rendre aux urgences par souci de commodité ; - le financement des MMG par le FAQSV et la DRDR ne présente pas de garantie de pérennité suffisante, comme le note également le rapport précité du Dr. Jean-Yves Grall ; - l'assurance maladie prend en charge le transport d'un malade vers une structure des urgences, mais pas vers une MMG ; - aucun texte ne précise les conditions dans lesquelles les infirmiers des hôpitaux locaux peuvent apporter leur aide aux médecins libéraux d'astreinte. II.- Visite du centre hospitalier de Laval 1.- Visite de la MMG installée dans l'enceinte du centre hospitalier Selon les interlocuteurs de la délégation, cette MMG permet de réduire sensiblement le nombre de passages aux urgences pour des pathologies légères. Elle a été créée après l'échec d'une précédente MMG isolée en milieu urbain : l'isolement avait nourri chez les médecins un sentiment d'insécurité. Cette expérience va dans le sens du rapport précité du Dr. Jean-Yves Grall, qui recommande « de privilégier pour des raisons de sécurité des locaux contigus ou proches d'autres structures effectuant une permanence », « au mieux intégrés ou contigus au service d'urgence » pourvu qu'ils en soient « distincts » et « bien identifiés ». 2.- Visite des locaux du SAMU - centre 15 Conformément à ce que recommande le rapport de l'IGAS et de l'IGA sur la PDS, le centre de réception et de régulation des appels (CRRA) assure une régulation médicale mixte, qui repose sur deux filières d'appel distinctes : - une régulation médicale hospitalière assurée par le SAMU, via le 15, pour les appels relevant de l'aide médicale urgente ; - une régulation libérale assurée par l'ADOPS 53, via un numéro d'appel à dix chiffres, pour les appels relevant de la permanence des soins. Selon les explications des responsables du SAMU, tous les appels avaient initialement été centralisés sur le 15, mais son engorgement a ralenti le traitement des appels et conduit à la création, en 2006, d'un numéro à dix chiffres dédié aux appels relevant simplement de la PDS. Tous les appels aboutissent maintenant au CRRA, où des permanencières auxiliaires de régulation médicale (PARM) les orientent désormais vers l'une ou l'autre régulation. De plus, une convention (264) fixe les conditions dans lesquelles les appels arrivant au CCRA sont retransmis au centre de traitement des appels (CTA) du SDIS, et inversement. Les logiciels utilisés par le SAMU, l'ADOPS 53 et le SDIS sont compatibles. 3.- Visite de la structure des urgences générale et de la structure des urgences pédiatriques En 2005, le SAMU a reçu plus de 92 000 appels, le SMUR a effectué près de 1 500 sorties et le service d'accueil des urgences a traité 76,3 passages par jour, avec des pics à 113. Pour une telle activité, ces services disposent de 14 équivalents temps plein médicaux mais les médecins de ces services estiment qu'il leur en faudrait 20. Ce sous-effectif est d'autant plus regrettable que leur activité connaît une croissance régulière et que leurs missions sont de plus en plus variées, notamment en matière de santé mentale, d'action sociale, de sécurité civile et de gestion des risques sanitaires. La structure des urgences pédiatriques est également en sous-effectif. Toutefois, dans le cadre d'une fédération médicale interhospitalière (265) entre les trois centres hospitaliers mayennais, deux médecins peuvent venir renforcer occasionnellement l'effectif médical de la structure des urgences. Un tel renfort va dans le sens de la mesure n° 13 du « plan urgences » qui vise à « adapter les effectifs à l'activité », tout en tenant compte de ses variations. Par ailleurs, les locaux de la structure d'urgences seront prochainement agrandis. On rappellera que la mise à niveau des locaux et des équipements est l'objet de la mesure n° 17 du « plan urgences », qui prévoit d'y consacrer 900 millions d'euros sur cinq ans. Les pédiatres rencontrés par la délégation ont cependant regretté qu'à l'occasion de ces travaux, leur service ne soit pas rapproché de la structure d'urgence. 4.- Table ronde sur la prise en charge des urgences au centre hospitalier · La table ronde a permis de mettre en lumière certaines pratiques organisationnelles. Les responsables de la mission « temps d'attente et de passage aux urgences » de la mission nationale d'expertise et d'audit hospitaliers (MEAH) ont évoqué devant la mission (266) des expériences positives de « mise en place de nouvelles sectorisations [...], délaissant la classique distinction médecine-chirurgie pour adopter, dans un but d'optimisation de la gestion, des schémas davantage liés, par exemple, à la durée ou à la lourdeur de la prise en charge ». On observera à cet égard que la structure des urgences visitée est constituée des secteurs suivants : - 4 salles de soins « externes », dont une réservée aux plâtres ; - 8 « salles de soins pour patients non ambulatoires » ; - une salle d'accueil des urgences vitales (SAUV) ; - une unité d'hospitalisation de courte durée (UHCD) de 8 lits ; - une chambre sécurisée pour détenu. Par ailleurs, les personnels sont mutualisés entre les différents services du département « urgences - SAMU - SMUR ». Plusieurs de médecins du SMUR partagent ainsi leur activité au sein de ces différents. Le SMUR assure aussi des « missions additionnelles » au sein de différents services (prise en charge en SAUV, déchoquage, participation à la visite de l'UHCD etc.). On rappellera que le « décloisonnement » (267) constitue un des buts de la réforme de la gouvernance hospitalière. En outre, conformément à la mesure n° 10 du plan urgences et des bonnes pratiques identifiées par la MEAH, il est envisagé d'affecter un médecin à l'accueil des urgences, en plus de l'infirmière d'accueil et d'orientation, afin de coordonner plus efficacement le flux des patients. Un décloisonnement des systèmes informatiques utilisés par différents services est également à l'étude. · Toutefois, la table ronde a mis en évidence plusieurs difficultés susceptibles de contribuer à l'engorgement des urgences : - La contribution des pédiatres à la prise en charge des urgences n'est pas suffisamment reconnue. Bien que des protocoles règlent le transfert de ces patients, la coopération entre les deux structures des urgences mériterait d'être approfondie. - Selon les urgentistes, la tarification à l'activité tend à défavoriser les services qui privilégient l'hospitalisation de jour, alors que cette forme de prise en charge leur paraît devoir être développée pour désengorger les urgences. - Les personnes âgées de plus de 75 ans contribuent plus que les autres à l'engorgement des urgences, à cause d'une pénurie de lits d'aval, soit en gériatrie de moyen séjour soit en établissement d'hébergement pour personnes âgées dépendantes (EHPAD). En conclusion, on retiendra qu'en Mayenne, la mobilisation de l'ensemble des médecins a permis de pallier une offre de soins déficitaire et décroissante, au point que le président du conseil départemental de l'ordre puisse parler de « révolution culturelle ». Le dispositif de prise en charge des urgences médicales en Mayenne présente toutefois deux faiblesses : - le financement des MMG ne présente aucune garantie de pérennité ; - les organisations des différentes professions médicales et paramédicales participant à ce dispositif ne sont pas suffisamment coordonnées. Déplacement de la mission dans la Nièvre Une délégation de la mission, composée de M. Georges Colombier, président-rapporteur, de Mmes Maryvonne Briot et Martine Carrillon-Couvreur, ainsi que de M. Christian Paul, s'est rendue dans la Nièvre le 30 novembre 2006. Il a semblé utile aux membres de la mission de nourrir leur réflexion par l'observation sur le terrain de la mise en œuvre du Plan urgence et du nouveau dispositif de permanence des soins (PDS) en médecine ambulatoire (268) dans un département présentant d'importantes disparités dans la répartition de la population et des activités. On rappellera à cet égard que la géographie nivernaise présente de forts contrastes entre la frange occidentale du département (le val de Loire et le bassin de Nevers), concentrant près de 65 % de la population et la majorité des activités, et le reste du département (plaine du centre, Morvan, région de Clamecy). Il a été précisé à la mission que la répartition des revenus fait apparaître le même clivage et que 13,4 % des actifs nivernais disposent de bas revenus. En moyenne, la population nivernaise est faible (33 hab./km²), décroissante (-3,6 % de 1990 à 1999) et relativement âgée (11,2 % de la population a plus de 75 ans) (269). I.- Visite du centre hospitalier de Nevers 1.- Visite des locaux du SAMU-centre 15 Conformément aux recommandations du récent rapport conjoint de l'IGAS et de l'IGA sur la permanence des soins (270), la Nièvre a mis en place un dispositif de régulation « mixte » qui repose sur un numéro d'appel unique (le 15). En effet, le centre de réception et de régulation des appels (CCRA) traite à la fois les appels qui relèvent de la PDS et ceux qui relèvent de l'aide médicale urgente. En contrepartie, aux termes d'un protocole d'accord intervenu entre le centre hospitalier (CH) et l'association des médecins de Nevers (AMN), des médecins libéraux volontaires participent à la régulation au centre 15 les vendredi de 20h à minuit et les dimanche et jours fériés de 8h30 à 12h30 ; des discussions seraient en cours en vue d'élargir cette participation au samedi après-midi. Le standart du 15 est interconnecté avec celui du centre de traitement des appels (CTA) du service départemental d'incendie et de secours (SDIS). Avec 7 permanenciers auxiliaires de régulation médicale (PARM) pour traiter plus de 156 000 appels en 2005, soit 25 % de plus qu'en 2004, le service juge ses effectifs insuffisants. C'est pourquoi, selon l'Union régionale des caisses d'assurance maladie (URCAM), l'agence régionale de l'hospitalisation (ARH) aurait récemment donné son aval au recrutement de 3 PARM supplémentaires. L'ARH projetterait également de créer un serveur informatique régional de traitement des urgences, lequel comprendrait une base de données régionale sur les professionnels de la santé concernés par la prise en charge des urgences médicales (tableaux de gardes, annuaires etc.) ainsi qu'un dossier personnel facilitant le suivi du patient. 2.- Visite des locaux de la structure des urgences · La structure des urgences accueille 30 000 patients par an alors que ses locaux ont été conçus pour en traiter 17 000. D'où une saturation des capacités d'accueil de l'ensemble des services de l'hôpital et un recours fréquent à des « brancards-porte ». Des mesures organisationnelles ont été prises afin de pallier cet engorgement. Ainsi, en 2006, le nombre de ces « brancards-porte » a été réduit de 20 % puis de 30 % grâce à un effort de sensibilisation des médecins libéraux au bon usage des urgences hospitalières. Cet effort est relayé auprès des patients qui se présentent spontanément aux urgences par une infirmière d'accueil et d'orientation (IAO). Pour 2007, un médecin senior d'un autre service sera chargé à titre expérimental de « superviser » les urgences. On notera que ces mesures correspondent aux « bonnes pratiques » identifiées par la mission nationale d'expertise et d'audits hospitaliers (MEAH) (271). · Par ailleurs, la structure des urgences connaît d'importantes difficultés de fonctionnement liées à la pénurie de médecins - et particulièrement d'urgentistes - dans la Nièvre. De ce fait, la structure ne peut fonctionner qu'en employant des médecins remplaçants (dits « intérimaires »). L'emploi de ces personnels pose deux problèmes majeurs : - d'une part, leur niveau de compétence est inégal ; - d'autre part, le recours à un intérimaire coûte 1 100 € par jour, soit 2,5 fois plus cher qu'un titulaire, ce qui représente un surcoût annuel de 800 000 € pour les urgences de Nevers. 3.- Table ronde sur la prise en charge des urgences médicales au centre hospitalier de Nevers et sur la permanence des soins · En contrepartie de la forte revalorisation des indemnités d'astreinte et des actes médicaux effectués aux horaires de la PDS consentie dans le cadre de l'avenant n° 4 précité, le nombre de secteurs de garde devait être diminué, l'objectif étant de diviser ce nombre par deux pour la deuxième partie de nuit. A cet égard, la table ronde a fait apparaître la coexistence dans la Nièvre de deux dynamiques territoriales différentes. Conformément à l'objectif précité, certains secteurs ont été regroupés autour d'une maison médicale de garde (MMG) installée dans les locaux du service des consultations du centre hospitalier de Decize. Ces locaux sont distincts de ceux des urgences sans en être très éloignés, ce qui permet à la MMG d'être clairement identifiée et de bénéficier de la proximité du plateau technique hospitalier. Comme le précise le dossier de demande de financement de cette MMG (272) par le fonds d'amélioration à la qualité des soins de ville (FAQSV), ses horaires d'ouverture correspondent à « des heures de surcharge du service des urgences » : de 20h à 24h la semaine, de 18h à 22h le samedi et de 9h à 13h le dimanche. Ce dossier précise aussi que cette MMG vise à « ré-enclencher une dynamique et une entente des médecins des secteurs concernés », laquelle est supposée permettre à la région « d'être attractive pour des confrères susceptibles de venir s'installer dans le secteur, permettant ainsi d'éviter la disparition progressive de médecins lors du départ en retraite des plus âgés » (273). Par ailleurs, comme le recommande le rapport précité de l'IGAS et de l'IGA, c'est l'hôpital qui assure la PDS en seconde partie de nuit. Toutefois, contrairement à ces recommandations, les médecins de ville n'effectuent aucune visite à domicile, laissant cette activité au SMUR. S'agissant en revanche du reste du territoire nivernais, comme l'indique la dernière évaluation du dispositif de PDS entreprise par l'URCAM (274), aucune MMG n'a été créée et il n'y pas eu de regroupement de secteurs, pas même pour la deuxième partie de nuit. Un tel regroupement aurait en effet créé des secteurs de garde trop vastes pour que les effecteurs y assurent des visites à domicile, indispensables dans des zones éloignées des SMUR et où réside une population trop âgée pour se déplacer. Actuellement, selon les statistiques de l'URCAM, 87 % des astreintes seraient couvertes, y compris en seconde partie de nuit pour un volume d'activité faible (généralement moins de 0,5 acte par nuit et moins de 5 actes par dimanche).
La coexistence de ces deux dynamiques territoriales explique le morcellement du territoire nivernais en secteurs de petite superficie qui restent peu actifs hors des centres urbains, à l'exception d'un vaste secteur qui connaît une activité relativement soutenue (voir sur ce point les cartes ci-dessus). Selon l'URCAM, le nombre de secteurs de petite superficie renchérit le coût du dispositif de permanence des soins et en diminue l'efficience : elle estime en effet que du fait de ce morcellement, le coût moyen d'un acte en seconde partie de nuit atteint 831 à 845€. Ce constat rejoint les conclusions du rapport précité de l'IGAS et de l'IGA, selon lequel « Dans certains secteurs le coût de revient de l'acte en « nuit profonde » (nombre de secteurs de garde x 100 euros / nombre d'actes réalisés), lorsqu'il vient à survenir, heurte le bon sens ». · Les gériatres présents ont fait observer à la mission que leurs patients âgés relèvent de l'une des trois catégories suivantes : - certains se rendent aux urgences à la suite d'une simple rupture de leur suivi médical, notamment en établissement : un bon fonctionnement des comités locaux d'information et de coordination (CLIC) permet d'éviter de tels recours aux urgences ; - certains présentent une pathologie précise : une fois celle-ci traitée, leur prise en charge se heurte à une pénurie de lits de soins de suite et de réadaptation ; - d'autres présentent des multipathologies ou des situations de fragilité après un choc : bien que les urgences constituent pour eux un milieu risqué, ils y font souvent de longs séjours, faute de prise en charge adaptée dès l'accueil des urgences. Pour renforcer la filière gériatrique, il leur semble donc indispensable de créer une équipe mobile gériatrique et des lits de soins de suite. Ils regrettent donc qu'une antenne gérontologique d'évaluation et d'orientation (AGEOR), rassemblant des gériatres et des assistantes sociales spécialisées, ait du être fermée récemment, faute de moyens. Il est en revanche à noter que les capacités d'accueil des services de gériatrie, de soins de suite et d'hospitalisation à domicile (HAD) ont été récemment renforcées. Par ailleurs, l'hôpital a isolé une filière de prise en charge des urgences pédiatriques, qui représentent près du quart des urgences. Ainsi, une puéricultrice est présente de 8h30 à 18h30 et un pédiatre est d'astreinte 24h/24. Les pédiatres regrettent toutefois que la présence médicale ne puisse pas être renforcée du fait d'une pénurie de pédiatres dans le département. Pour la prise en charge des urgences psychiatriques, le CH bénéficie de la proximité d'un centre hospitalier psychiatrique à La Charité sur Loire (CHS), qui permet d'éviter des recours aux urgences. Le CHS dispose en effet d'une équipe psychiatrique mobile pour les visites et la HAD. Surtout, il assure une permanence infirmière et des visites de psychiatres au CH. Toutefois, faute de moyens, cette permanence ne peut plus être assurée que de 10h à 19h. En dehors de ces horaires, les représentants du CHS regrettent des hospitalisations psychiatriques indues, qu'ils rapportent au manque d'expérience des certains médecins des urgences. · Les disparités dans la répartition territoriale de l'offre de soins dans la Nièvre donnent une importance particulière aux structures de transport des patients. Les praticiens du SAMU regrettent donc de ne pas disposer d'un hélicoptère. II.- Visite du centre hospitalier de Clamecy 1.- Visite des locaux de la structure des urgences À 75 km de Nevers et 45 d'Auxerre, Clamecy est excentrée et relativement isolée. Son CH constitue donc un pivot important du maillage sanitaire nivernais. Outre une structure des urgences (ex-UPATOU (275)) qui accueille 8 000 passages par an environ, il dispose d'un service de médecine, d'une maternité, d'un service de chirurgie, d'un EHPAD et d'un service de radiologie, mais pas d'un SMUR (276). 2.- Table ronde sur la prise en charge des urgences médicales au centre hospitalier de Clamecy et sur la permanence des soins · À défaut de SMUR à Clamecy, les urgences vitales sont prises en charge dans les « zones blanches » (277) voisines (5 secteurs de garde) par un réseau de santé associant 15 médecins libéraux sous statut de « correspondants de SAMU ». Ce réseau est porté par l'association des médecins libéraux pour l'urgence vitale dans la Nièvre (AMLUV 58). Ainsi, en cas d'urgence vitale, un médecin de l'AMLUV alerté par le SAMU ou le SDIS assure le conditionnement du patient avant son transfert au centre hospitalier le plus proche. Sur 45 médecins libéraux exerçant dans cette zone, 12 participent à l'AMLUV. Ils ont reçu à cette fin une formation spécifique. Ils effectuent 10 à 15 interventions par mois. Les interlocuteurs de la mission ont souligné l'efficacité de ces interventions. En outre, leur coût moyen est modéré : 142 € par patient. Toutefois, l'évolution à court terme de la démographie médicale pourrait mettre à mal cette organisation. C'est pourquoi le CH comme les libéraux souhaitent la création d'un SMUR au CH de Clamecy. A la demande de l'ARH, un groupe de travail a évalué qu'un tel SMUR pourrait effectuer 500 sorties pour un coût de 900 000 € par an. L'ARH souhaite que ce coût soit réduit en mutualisant les praticiens hospitaliers des CH de Clamecy, d'Auxerre et d'Avallon dans le cadre d'une fédération médicale interhospitalière (FMI). La DDASS estime qu'une telle mutualisation des moyens ramènerait le coût annuel d'un SMUR à 300 000 €. La création d'un tel SMUR pourrait rééquilibrer le maillage sanitaire du territoire nivernais. Elle pourrait également faciliter la réduction du nombre de secteurs de garde, en permettant aux libéraux de ne plus effectuer de visites à domicile aux horaires de la permanence des soins. Plus généralement, certains estiment que le renforcement de l'équipement sanitaire autour de Clamecy rendrait cette zone plus attractive pour l'installation de nouveaux médecins, souvent moins enclins que leurs aînés à assurer des gardes et à effectuer des visites à domicile. · La table ronde a également permis de mettre en lumière les difficultés qui résultent de la superposition de plusieurs zonages administratifs. En effet, Clamecy appartient au département de la Nièvre mais relève du territoire de santé « sud-Yonne » (voir sur ce point la carte des territoires de santé de la Bourgogne ci-dessous). Cette situation complique la prise en charge des appels d'urgence. En effet, un appel d'urgence émis près de Clamecy est régulé à Nevers mais c'est d'Auxerre que doit partir, le cas échéant, un véhicule du SMUR. De plus, cette situation double le nombre des services et des personnes intervenant dans l'organisation sanitaire de Clamecy. Or les interlocuteurs de la mission ont estimé que la multiplicité de ces intervenants tend à diluer les responsabilités de chacun, ce qui expliquerait notamment les difficultés rencontrées depuis plusieurs années dans la création d'un SMUR à Clamecy.
Déplacement de la mission Une délégation de la mission, composée de M. Georges Colombier, président-rapporteur, et de Mme Catherine Génisson s'est rendue dans le Pas de Calais et dans le Nord le 11 janvier 2007. Il a semblé utile aux membres de la mission de nourrir leur réflexion par l'observation sur le terrain de la mise en œuvre du Plan urgence et du nouveau dispositif de permanence des soins (PDS) en médecine ambulatoire (278) dans une région très urbanisée, dont la population est dense et présente de forts contrastes de richesse. Avec 4 millions d'habitants, le Nord-Pas-de-Calais présente une démographie plus dense et plus jeune que la moyenne nationale (324 hab. par km² contre 109, 28 % de moins de 20 ans contre 24,8, et 18,7 % âgés de plus de 60 ans contre 21,1). La région présente un taux d'urbanisation de 83 % et compte 8 agglomérations de plus de 100 000 habitants dont une de plus de 1 million d'habitants (Lille) - l'agglomération d'Arras en compte 85 000. Cependant, sa population est en moyenne plus pauvre que la moyenne nationale : le taux de chômage atteint 13,2 % (contre 9,5 %), le taux de couverture par la CMU complémentaire 10,8 % (contre 6,8 %), et la région, alors qu'elle ne compte que 7 % de la population nationale, concentre 10 % des bénéficiaires du RMI. Surtout, la répartition des revenus présente des inégalités particulièrement marquées : l'indice de l'INSEE mesurant l'écart des revenus atteint 6,1 en Nord-Pas-de-Calais contre 5,5 en moyenne nationale et 5,1 pour la province. On rappellera enfin qu'avec 72,6 ans pour les hommes et 81 ans pour les femmes, l'espérance de vie en Nord-Pas-de-Calais est inférieure à la moyenne nationale (75,7 ans pour les hommes, 82,9 ans pour les femmes). I.- Visite du centre hospitalier d'Arras 1.- Visite des locaux du centre 15 En 2005, le centre 15 a ouvert près de 160 000 dossiers, soit 13,5 % de plus qu'en 2004. 35 % de ces affaires sont traitées le week-end et la répartition horaire des appels fait apparaître un pic d'activité entre 20 h et 21 h. Les régulateurs du SAMU indiquent que 38 % des ces affaires ont été ouvertes à la suite d'un transfert d'appel du centre de traitement des appels du SDIS. Pendant le soir et le week-end, un médecin libéral est présent au centre 15. Le nombre des sorties SMUR est passé, entre 1998, de 5 500 à 6 500, tandis que le nombre d'affaires traitées passait de 80 000 à 160 000. 2.- Visite des locaux du Centre de réception et de régulation des appels libéraux (CRRAL) Depuis septembre 2002, des médecins libéraux régulent les appels relevant de la PDS sur un plateau téléphonique distinct de celui du centre 15, quoique localisé dans l'enceinte hospitalière, le CRRAL - dit aussi « centre 15 bis ». Ils opèrent un numéro d'appel propre (03.21.71.33.33), mais utilisent le même logiciel de prise d'appel que le centre 15, ce qui facilite leur interconnexion. Ces médecins ont tous plus de 5 ans d'exercice et ont pour la plupart été formés à la régulation en participant au centre 15. De plus, ils ont établi des protocoles visant à professionnaliser leur activité. La qualité de la régulation a permis de remobiliser les libéraux pour l'effection des actes de PDS : la régulation améliore leurs conditions d'exercice en ne les mobilisant que pour des actes utiles et relevant de leur compétence, ce qui explique que le taux de participation des généralistes à la PDS est plus fort dans le Pas-de-Calais (61 %) que dans le Nord (31 %) (279). Prise en charge d'un patient aux horaires de la permanence des soins
Source : URCAM du Nord-Pas-de-Calais, « Cahier spécial permanence des soins » in Les cahiers médico-économiques, n° 11, novembre 2005. En 2006, 39 % des demandes ont été résolues par le CRRAL (13,5 % par le conseil d'un PARM, 26 % par un conseil médical). Seuls 7,75 % des appels sont transférés au centre 15 (280), et 4,35 % des appelants sont invités à se rendre aux urgences. 40 % des appels donnent lieu à une consultation, et 8,5 % à une visite à domicile. Avec 95 300 appels en 2006, les libéraux estiment que le CRRAL est « victime de son succès », d'où un phénomène de saturation. Ils plaident donc pour un renfort de l'effectif des PARM que le centre hospitalier (CH) d'Arras met à leur disposition. Pour autant, les représentants du CRRAL n'envisagent pas une fusion de leur plateau avec le centre 15. Ils font valoir que la qualité de l'articulation entre les régulateurs et les effecteurs tient à ce qu'ils partagent le même mode d'exercice. 3.- Visite des locaux de la structure des urgences Avec 7 boxes de consultation pour 27 500 passages par an, leurs moyens matériels sont insuffisants, compte tenu notamment du nombre important de patients qui se présentent aux urgences pour des raisons de nature sociale. Les urgentistes soulignent par ailleurs l'importance de deux catégories particulières de patients : - les personnes âgées, qui représentent 70 % des personnes hospitalisées en aval des urgences. Présentant souvent des polypathologies, elles sont difficiles à faire admettre dans les services d'hospitalisation, qui sont très spécialisés, et par ailleurs, le service de médecine polyvalente est manifestement sous dimensionné (20 lits). - les patients ne présentant pas de pathologies justifiant un recours aux urgences. Pour éviter que ces patients n'engorgent les urgences, une consultation non programmée a été mise en place. De plus, un système de « petite programmation » a été mis en place, consistant à programmer l'examen médical des patients les moins lourds. Le temps d'attente leur est donc clairement indiqué, et mis à profit le cas échéant pour des examens complémentaires commandés suivant des protocoles par les personnels paramédicaux. Pour la prise en charge des patients présentant des troubles psychiatriques, un infirmier du service de psychiatrie est présent aux urgences, assurant ainsi un lien entre les deux services. Quant aux jeunes patients, ils sont pris en charge dans une filière d'urgences spécifique, au service de pédiatrie. 4.- Table ronde sur la prise en charge des urgences médicales au centre hospitalier d'Arras et sur la permanence des soins dans le Pas-de-Calais · Pour limiter l'afflux de patients âgés aux urgences, le CH d'Arras envisage de charger un médecin urgentiste d'une consultation externe dans le cadre de laquelle il pourrait apporter un appui aux médecins traitants en vue d'éviter l'hospitalisation du patient, notamment pour ceux qui sont déjà pris en charge dans un établissement d'hébergement pour personnes âgées dépendantes (EHPAD). Mais l'engorgement des urgences résulte surtout de la saturation des capacités d'hospitalisation en aval - d'ailleurs, sur 9 000 patients par an hospitalisés après un passage aux urgences, 6 900 y ont attendu plus de 6 heures. La spécialisation poussée des services d'hospitalisation est mise en cause. De plus, les services d'hospitalisation sont eux-mêmes engorgés, car la sortie de leurs patients est compliquée par le manque de moyens des équipes mobiles gériatriques, le faible degré de médicalisation des EHPAD et le manque de lits de soins de suite et de réadaptation (SSR). Cependant, le Pas-de-Calais dispose d'équipements importants en services de soins infirmiers à domicile (SSIAD) et les réseaux de santé se développent, ce qui permet d'éviter le recours aux urgences de certaines personnes ou, à défaut, de faciliter leur sortie de l'hôpital. · Le service départemental d'incendie et de secours (SDIS) participe à la prise en charge des urgences médicales, le secours aux personnes constituant 76 % de son activité. Ses représentants regrettent toutefois de n'être pas consultés lors de l'élaboration des SROS, et notent que si les objectifs opérationnels du SDIS du Pas-de-Calais (281) ont été élaborés dans un souci de complémentarité avec le SROS, aucune procédure ne garantit la cohérence du SROS et du SDACR. La conclusion d'une convention tripartite SAMU - SDIS - ambulanciers privés a d'ores et déjà permis de clarifier la répartition des tâches entre les pompiers et les ambulanciers pour les transports non médicalisés et non urgents. Pour aller plus loin, le SDIS prévoit de développer ses capacités de transport médicalisé et paramédicalisé grâce au recours à des infirmiers protocolisés. Toutefois, le SDIS considère que l'articulation des « plans blancs » (282) et des modalités d'intervention du SDIS - notamment dans le cadre des « plans rouges » (283) - ne fixe pas clairement les obligations des personnels hospitaliers qui sont également sapeurs-pompiers volontaires, notamment lorsqu'ils sont déjà en opération pour le SDIS au moment où l'hôpital les appelle à leur poste. · Par ailleurs, le nombre de secteurs de PDS a été réduit, de 98 en 2002 à 66 (plus 4 interdépartementaux) aujourd'hui. Selon le Conseil départemental de l'ordre des médecins, une nouvelle réduction serait à l'étude. En revanche, peu de secteurs sont regroupés en deuxième partie de nuit, car les distances à parcourir seraient alors trop importantes. En 2005, l'astreinte de 2ème partie de nuit coûtait 2,4 millions d'euros pour 4 000 actes, ce qui revient à 600 € par acte Les libéraux font valoir que cela constitue une forme de revalorisation de l'exercice médical dans des zones rurales. Par ailleurs, les régulateurs libéraux soulèvent trois problèmes : - ils regrettent de devoir saisir systématiquement le centre 15 pour que soit mobilisée la garde ambulancière ; - ils souhaitent un assouplissement des règles de téléprescription, pour pouvoir adresser directement à la pharmacie de garde une ordonnance pour le patient qu'ils ont eu au téléphone ; - ils observent que la population n'est pas partout prête à se contenter d'actes de télémédecine (conseil téléphonique, prescription éventuellement...) au détriment du contact direct avec un médecin, avec un libéral ou aux urgences. II.- Visite du centre hospitalier régional universitaire (CHRU) de Lille 1.- Visite des locaux du centre 15 Avec 1,5 millions d'appels reçus et 320 000 dossiers ouverts en 2006, le SAMU de Lille connaît une croissance régulière de son activité, sans pour autant que le nombre de sorties SMUR augmente. Il dispose en moyenne de 4 médecins et d'une douzaine de permanenciers auxiliaires de régulation (PARM), ces effectifs variant selon les périodes de la journée. Le SAMU développe avec ses homologues belges des partenariats en vue d'une collaboration instantanée en cas d'accident ou de crise. Un traité bilatéral devrait prochainement donner un cadre juridique stable à ce partenariat. Par ailleurs, une convention tripartite SAMU - SDIS - ambulanciers privés a été conclue et les centres de traitement des appels du SDIS collaborent avec le SAMU, par conférence téléphonique et en transmettant les dossiers de leurs patients, pour laisser au SAMU la décision de les hospitaliser ou pas. Enfin, le SAMU de Lille développe avec celui d'Arras un réseau d'aide médicale urgente régionale (RAMUR) permettant une mutualisation très approfondie de leurs informations. Entre autres fonctionnalités du dispositif, ont été évoqués un système d'aide à la localisation des véhicules, un matériel de communication des informations concernant le patient pendant son transport sanitaire et un système de récupération automatique des numéros de téléphone et d'accès direct au répertoire des médecins de garde. 2.- Visite des locaux du centre de régulation libérale du Nord pour la permanence des soins Mis en place en 2005, le dispositif de régulation libéral est opérationnel de 20 h à minuit en semaine, de 13 h à minuit le samedi et de 8 h à minuit le dimanche. Ce centre est installé dans une salle de régulation contiguë à celle du centre 15, dotée des mêmes instrument techniques et interconnectée avec le SAMU. En seconde partie de nuit, c'est donc le centre 15 qui assure la régulation des appels relevant de la PDS. Avec 79 médecins libéraux formés à la régulation et 10 PARM pour 5600 dossiers par mois, dont un tiers à des moments de pics d'activité, le centre de régulation est « victime de son succès ». Il en résulte des temps de décrochage relativement longs et un report de charges sur le centre 15. Il résout néanmoins 44,2 % des dossiers par un conseil médical, 36,2 % par un acte médical effectué dans le cadre de la PDS et dirige seulement 8,8 % des appelants vers les urgences. 3.- Visite des locaux de la structure des urgences Les effectifs du SAMU, du SMUR et de la structure des urgences son mutualisés. Cette dernière comprend un plateau technique complet, y compris une unité fonctionnelle de gériatrie et une équipe mobile de gériatrie qui animent un réseau en amont et en aval des urgences, permettant d'éviter certains passages inutiles aux urgences. 4.- Table ronde sur la prise en charge des urgences médicales au CHRU de Lille et sur la permanence des soins dans le Nord ● Moyennant la mise en place d'un dispositif de régulation libérale, l'arrêt de la PDS à minuit dans 60 % des secteurs et une réduction de leur nombre (129 en 2002, environ 100 aujourd'hui, nombre encore susceptible de baisser), le tableau de gardes sont remplis à 100 % le week-end et à 95 % les soirs de semaine. Par ailleurs, l'URCAM indique que sur 17 000 actes effectués aux horaires de la PDS, 10 000 le sont hors du cadre de la PDS, ce qui doit relativiser l'impression de désaffection des médecins pour le travail la nuit et le week-end. Les effecteurs étant cependant de plus en plus réticents à assurer des visites à domicile, notamment après minuit, les médecins libéraux et le CHRU envisagent de mettre en place des « super effecteurs ». Il s'agirait de médecins de ville qui, postés à l'hôpital, effectueraient des visites à domicile ou en établissement sur des secteurs élargis, en utilisant des moyens mis à leur disposition par l'hôpital (voiture, chauffeur, matériel divers...). Toutefois, l'URCAM indique qu'une telle initiative reviendrait à un regroupement de secteurs et qu'en conséquence, une seule indemnité d'astreinte pourrait être versée pour chaque « super effecteur », quand bien même son rayon d'action couvrirait plusieurs secteurs traditionnels de garde. ● La prise en charge des personnes âgées pose des problèmes particuliers. Selon M. Patrick Goldstein, chef du SAMU, le nombre de recours des personnes âgées aux structures hospitalières de médecins d'urgence connaît une augmentation forte et continue, même pour celles qui sont placées en EHPAD. La structure des urgences plaide pour le développement de l'admission directe de ces personnes en unité de gériatrie aiguë et envisage de spécialiser un ou deux boxes d'examen pour les personnes âgées. Par ailleurs, 70 000 enfants sont pris en charge dans les trois services de pédiatrie du Nord, mais trois cas sur quatre ont déjà donné lieu à une consultation peu de temps avant : le recours à l'hôpital n'est alors motivé que par l'inquiétude des parents, ce qui plaide pour un développement du conseil téléphonique. En tout état de cause, la prise en charge des urgences pédiatriques est jugée satisfaisante. En outre, un psychiatre présent aux urgences est chargé d'identifier les patients présentant des pathologies à composante psychiatrique et de les orienter le cas échéant vers le service de psychiatrie. · Dans le cadre de la nouvelle gouvernance hospitalière, la structure des urgences vise à développer des « unités fonctionnelles miroir », c'est-à-dire des antennes aux urgences des principaux services de spécialité. Déplacement de la mission M. Georges Colombier, président-rapporteur, s'est rendu à Clichy le 18 janvier 2007 pour visiter le service des urgences d'un grand hôpital de l'Assistance publique - Hôpitaux de Paris (AP-HP). En 2005, la structure des urgences de l'hôpital Beaujon a entrepris un travail de réduction des délais de prise en charge des patients aux urgences, qui a permis de ramener de 90 à 43 minutes l'attente moyenne d'un examen médical, et de 5h à 3h52 la durée moyenne d'un passage aux urgences. Ces résultats ont été obtenus grâce à la création d'un nouveau circuit d'information, une formation du personnel et une réorganisation de l'environnement de travail, et ce à moyens constants (cf. l'encadré ci-dessous). Une démarche de réduction des délais de prise en charge des patients
Source : fiche du site www.reformes-hospitalieres.com relative à au projet de réduction des délais de prise en charge des patients entrepris en 2005-2006 à l'hôpital Beaujon 1. Visite de la structure des urgences · À l'issue de la réorganisation des urgences entreprise en 2005-2006, la gestion des flux constitue une des priorités du personnel des urgences, reposant notamment sur un médecin coordinateur (le chef de la structure quand il est présent) et, dès l'accueil, sur l'infirmier d'orientation et d'accueil (IAO). Par ailleurs, l'ensemble du personnel est impliqué dans le suivi en routine des temps de prise en charge et de passage des patients, affichés chaque jour dans la salle commune. · Par ailleurs, en développant en interne un système informatique sous-tendant l'activité des urgences, la quasi-totalité des procédures à support papier a pu être éliminée. Cependant, ce système, circonscrit au seul service des urgences, ne permet pas pour l'instant d'interconnexion entre les urgences et leur amont (notamment les véhicules du SMUR), les unités sollicitées pour les examens complémentaires (notamment le laboratoire et la radiologie), ou les services d'hospitalisation. Ainsi, les personnels du service sont amenés à entrer manuellement dans le logiciel du service les résultats des examens complémentaires. · Une zone de surveillance de très courte durée (ZSTCD), récemment rénovée et située à proximité de la structure des urgences, permet selon les urgentistes de libérer plus rapidement les box de soins, d'éviter une hospitalisation pour les patients ne nécessitant pas une surveillance de plus de 24 heures, et de disposer de plus de temps pour préparer l'admission des autres patients dans un service d'hospitalisation. Théoriquement, ces lits portes ne doivent pas être occupés plus de 24 heures par le même patient. Dans les faits, la durée moyenne de séjour en ZSTCD s'établissait à 3,2 jours en 2005 et à 1,3 jours aujourd'hui. On signalera à cet égard que M. Philippe Juvin, chef de la structure des urgences, a jugé utile de prolonger la durée maximale de séjour en ZSTCD pour les personnes âgées en perte d'autonomie et nécessitant un transfert dans une structure adaptée. 2. Table ronde sur la prise en charge des urgences · Selon M. Philippe Juvin, les délais de prise en charge peuvent encore être améliorés par deux moyens : - une meilleure organisation de la prise en charge des patients en aval des urgences ; - une poursuite de l'informatisation des urgences, laquelle pourrait gagner à être confiée à des sociétés extérieures à l'hôpital, hautement spécialisées dans ces technologies. Si le dossier médical personnel est mis en place, il permettra notamment d'éviter des examens redondants avec d'autres, effectués en ville peu avant. · Le médecin coordinateur de flux aux urgences passe en moyenne 30 % de son temps à rechercher des lits et des places d'aval par téléphone, ce qui resterait moins chronophage que la consultation du Centre régional de veille et d'action sur les urgences (CERVEAU). Selon lui, l'engorgement des urgences tient davantage au blocage de leur aval qu'à l'afflux de patients en amont. Ce phénomène explique la « stagnation » de certains patients aux urgences, en l'attente d'un lit d'hospitalisation, mais aussi leur maintien dans des services de soins aigus, en attendant que leur soit trouvée une place dans un établissement d'hébergement ou de soins de suite. M. Bruno Fantin, chef du service de médecine interne évalue ainsi à plus de 1 000 journées-lits par an l'ampleur de ce phénomène de stagnation en services de soins aigus. Il a également regretté que souvent, les patients pris en charge aux urgences et dans un service de soins aigus, puis en soins de suite et de réadaptation (SSR) ou en établissement d'hébergement des personnes âgées dépendantes (EHPAD), reviennent précocement aux urgences, car ils passent de structures hospitalières très médicalisées à des structures d'aval « sous-médicalisées », c'est-à-dire trop peu dotées en moyens médicaux et paramédicaux pour assurer certains soins de base et traiter certaines formes de décompensation. C'est le cas, par exemple, de malades dialysés à l'hôpital, puis mal suivis dans des établissements d'aval, obligés de revenir aux urgences pour des déshydratations ou des insuffisances rénales que les équipes soignantes en SSR ou en EHPAD n'ont pas su prévenir. Cela tient à l'insuffisante médicalisation des EHPAD et des SSR, notamment la nuit et le week-end, et contribue à l'engorgement des urgences. · Pour améliorer l'articulation des urgences avec les services d'hospitalisation, un effort de contractualisation interne a été entrepris. Il vise notamment à pallier une gestion des lits que M. Philippe Juvin a qualifiée de « patrimoniale », liée au système de la chefferie de service. Dans le même sens, la création des « pôles d'activité clinique et médico-technique » peut permettre de rapprocher les services concernés par la prise en charge des urgences, comme c'est le cas à l'hôpital Beaujon, où un des cinq pôle regroupe les activités « urgences - proximité - réanimations ». Comme l'a précisé son responsable, M. Jean Mantz, ce pôle a été constitué de façon à regrouper les principaux services concernés par la prise en charge des urgences, afin de fluidifier la circulation des patients entre ces services. · Pour autant, certains passages aux urgences n'en sont pas moins indus : il ressort notamment de la table ronde qu'« un grand classique » consiste, pour un praticien hospitalier d'un service de soins, à envoyer aux urgences un patient qui nécessite un acte et qu'il ne souhaite pas prendre en charge dans son propre service. On constate d'ailleurs une suroccupation des plateaux techniques par les patients issus des urgences. De même, pour une intervention programmée, un patient est souvent admis à l'hôpital la veille au soir, ce qui ne répond généralement à aucune indication médicale, et conduit à occuper des lits qui pourraient servir aux urgences. · Quant à la prise en charge des patients âgés aux urgences, elle est organisée en lien avec une unité de gériatrie : l'intervention des gériatres en ZSTCD semble avoir contribué à la fluidification des passages aux urgences. De plus, les médecins libéraux que la mission a rencontrés à l'hôpital Beaujon ont jugé particulièrement utile le réseau d'évaluation gérontologique de Levallois-Perret, dont l'expertise leur permet d'éviter d'envoyer inutilement leurs patients âgés aux urgences et facilite leur hospitalisation directe dans un service adéquat. · Par ailleurs, une maison médicale de garde (MMG) a été installée à proximité de l'hôpital Beaujon, à l'hôpital Gouin (Clichy-la-Garenne, Hauts-de-Seine). Certains des médecins qui y assurent la permanence des soins (PDS), rencontrés par à l'hôpital Beaujon ont indiqué que cette MMG est hébergée gracieusement par l'hôpital Gouin et que chaque médecin y apporte son propre matériel : elle n'a donc pas besoin pour l'heure de financement public direct. C'est d'ailleurs pour éviter des procédures administratives et financières « lourdes » que ces médecins ont préféré s'en tenir pour cette MMG à une configuration a minima. Elle assure environ 500 passages par an, ce qui laisse à penser qu'elle ne contribue pas puissamment au désengorgement des urgences : cette structure n'a pas d'autre ambition que d'assurer la PDS. Déplacement de la mission Une délégation composée de Mme Martine Carrillon-Couvreur et de M. Georges Colombier, président-rapporteur, s'est rendue à Trappes le 17 janvier 2007. Il a semblé utile aux membres de la mission de visiter un service d'urgences appartenant à un établissement de santé privé à but lucratif, situé dans une zone très défavorisée. Avec 55 000 passages aux urgences en 2005, l'HPOP possède la plus grande structure des urgences privée à but lucratif de France. D'ailleurs, la direction de l'hôpital estime que la croissance de tout l'établissement est stimulée par sa vocation de prise en charge des urgences, qui, en collaboration étroite avec le SAMU des Yvelines, permet de recruter des patients. La structure des urgences est adossée à des services de soins assurant une activité médicochirurgicale polyvalente, même si, selon la direction, la délivrance des autorisations administratives d'activité est parfois longue. Par ailleurs, comme son maire, M. Guy Malandain, l'a souligné, Trappes a le taux de RMI le plus fort du département des Yvelines, le revenu par habitant le plus faible (deux tiers de moins que les deux communes qui ont le plus fort) et 80 origines nationales y coexistent. 1. Visite de la structure des urgences · Conformément aux bonnes pratiques organisationnelles mises en évidence par la Mission nationale d'expertise et d'audits hospitaliers (MEAH) dans son rapport sur les temps de passage et d'attente aux urgences, le hall d'entrée des urgences donne directement sur la zone d'accueil et la salle d'attente, ces espaces étant directement visibles du couloir qui dessert les box. L'ensemble du personnel a donc une visibilité permanente du nombre de patients en attente, et les patients sont rassurés de voir le personnel actif. · L'accueil est assuré par des secrétaires formées à cela, voire par des infirmières diplômées d'Etat. Ces personnels sont chargés de la gestion et de la coordination des flux : ils distribuent les patients aux médecins, coordonnent leur prise en charge suivant une hiérarchisation informelle basée sur la gravité des cas. De plus, ils anticipent dès l'accueil la prise en charge des patients en commandant des examens complémentaires, suivant des protocoles, en mobilisant les spécialistes d'astreinte et en préparant de façon précoce la prise en charge des patients en aval des urgences. · La structure des urgences est sous-tendue par un système informatique performant, avec des postes de consultation dans chaque box, à l'accueil et dans certains couloirs, ce qui permet de suivre en permanence et depuis tout endroit du service le dossier d'un malade. Ce système permet d'éviter presque totalement le recours au papier. Il identifie les soignants par reconnaissance de leurs empreintes digitales. Ce système permet une transmission rapide des résultats des examens complémentaires et, à court terme, il permettra de suivre en direct la réalisation des examens d'imagerie. Il est interconnecté avec les systèmes de l'Institut national de veille sanitaire (InVS), de l'AP-HP et du Centre régional de veille et d'action sur les urgences (CERVEAU). · La zone de soins de la structure des urgences, avec 7 box de consultation, n'est pas divisée en zones secondaires, contribuant ainsi à la fluidité de la prise en charge des patients. Cette zone est organisée autour d'un couloir circulaire, ce qui facilite la circulation. Dans cette zone, une salle de radiologie conventionnelle a été installée à côté du box de déchoquage. De plus, dans le planning d'utilisation de cette salle, un créneau par heure est laissé libre, pour une utilisation non programmée au profit d'un patient arrivant aux urgences. A côté de la zone de soins se trouve une zone de surveillance de très courte durée (ZSTCD), qui accueille des patients pour une durée moyenne de 16 heures. Avec un turn-over important, cette ZSTCD constitue le « premier aval » des urgences. 2. Table ronde sur la prise en charge des urgences · Les spécialistes des services de soins participent à la prise en charge des urgences, par un dispositif d'astreinte qui permet de mobiliser 16 spécialistes 24h./24, en passant matin et soir aux urgences pour une visite des patients et en y pratiquant régulièrement des actes techniques. Ainsi, les urgentistes reconnaissent que la prise en charge des urgences fait partie de la culture de l'établissement : en témoigne le fait que les astreintes des spécialistes sont gratuites. · Par ailleurs, l'activité de l'HPOP est déterminée par son environnement géographique : les populations défavorisées ont un taux de recours aux urgences supérieur à la moyenne du fait de la « désertification médicale » de Trappes (dixit M. Guy Malandain, son maire), et elles n'ont pas l'habitude de passer par des dispositifs de régulation. Un vigile est présent à l'HPOP, qui est situé à proximité d'un poste de police. Si la direction de l'HPOP attribue à l'« environnement violent » de l'établissement une part de ses difficultés, elle constate que, paradoxalement, il contribue aussi à la solidarité de l'équipe soignante, qui travaille en bonne intelligence avec la population. · S'agissant plus particulièrement de la prise en charge des personnes âgées, l'HPOP participe à un réseau de santé gérontologique de professionnels libéraux nommé CARMAD, animé par l'hôpital gérontologique du Plaisir Grignon, dans le cadre duquel ont été établis des protocoles de prise en charge des patients âgés et mise en place une équipe mobile de gériatrie (284). Un effort particulier est entrepris par l'HPOP pour concentrer en un seul passage à l'hôpital l'ensemble des examens dont une personne âgée peut avoir besoin, ce qui lui évite des passages répétés à l'hôpital. Par ailleurs, la prise en charge en urgence des patients à pathologies psychiatriques est organisée en liaison avec un réseau psychiatrique, le groupe ERIC (Equipe rapide d'intervention de crise), un service mobile d'urgence et de post-urgence psychiatrique animé par l'hôpital Charcot (Plaisir, Yvelines) (285). Pour un patient psychiatrique, l'HPOP peut solliciter ce groupe pour une évaluation téléphonique ou pour l'intervention d'une équipe (un psychiatre et des personnels paramédicaux), ce patient étant ensuite suivi pendant un mois par le groupe ERIC. S'agissant des urgences pédiatriques, un pédiatre assure une consultation de jour en liaison avec un autre établissement de santé, et une astreinte pédiatrique est mutualisée aux heures de la PDS avec un groupe de pédiatre libéraux. Comme l'ont indiqué les représentants de la direction de l'HPOP et du groupe auquel il appartient, la Générale de santé, l'HPOP évite dans la mesure du possible de créer des structures nouvelles, préférant accentuer le maillage des structures existantes en constituant des réseaux. La coordination ville-hôpital serait plus aisée à mettre en œuvre dans le secteur de l'hospitalisation privée à but lucratif car les médecins qui y interviennent sont eux-mêmes des libéraux. Grâce à cette coordination, la structure des urgences de Trappes fonctionne avec deux fois moins de moyens humains que les structures publiques assurant le même volume de passage. ANNEXE 3 (par ordre chronologique) Mission nationale d'expertise et d'audit hospitaliers (MEAH) : Présidence de M. Georges Colombier, Président-rapporteur M. le Président : Madame, Messieurs, nous vous remercions d'avoir accepté de participer à cette première audition de la mission d'information sur la prise en charge des urgences médicales, constituée le 28 juin dernier par la commission des affaires culturelles, familiales et sociales et composée de onze membres représentatifs de tous les groupes de l'Assemblée. Son objectif étant d'examiner comment désengorger les services hospitaliers d'accueil des urgences, la mission a entrepris d'étudier le système de prise en charge des urgences à trois niveaux : en amont de l'hôpital, avec le dispositif de permanence des soins, dans les services d'urgences proprement dits et en aval, notamment dans d'autres services hospitaliers. Notre attention a été retenue par les expériences pilotées par la MEAH dans huit hôpitaux français entre juin 2003 et mars 2005. Nous avons pris connaissance de votre rapport publié en mai 2005, mais il était intéressant d'en discuter directement avec vous. Mme Élisabeth BEAU : Nous sommes heureux de venir vous exposer nos travaux sur les urgences, qui ont déjà fait l'objet d'un premier rapport d'étape. Créée dans le cadre du plan « Hôpital 2007 », la MEAH a pour objectif d'aider les établissements hospitaliers publics et privés à améliorer leur organisation au quotidien, qu'il s'agisse d'adapter leurs ressources à leur activité, de trouver des modalités de fonctionnement plus efficaces, d'améliorer la qualité du service rendu aux patients ou d'accroître la satisfaction des professionnels, dans le secteur des urgences comme dans ceux de l'imagerie, de la radiothérapie, des blocs opératoires, de la pharmacie, de la cuisine et la restauration, etc., autant de problématiques qui, au quotidien, empoisonnent la vie des personnels et nuisent à la qualité du service rendu au patient. La MEAH a ainsi été conduite à se pencher sur les temps d'attentes et les temps de passage aux urgences. Une première mission a eu lieu en 2003-2004 sur huit établissements, suivie d'une deuxième en avril 2005 sur huit nouveaux établissements, en cours de traitement. Au vu des bons résultats acquis ou en voie de l'être sur ces deux premiers chantiers, animés par Maxime Cauterman, nous avons lancé, à la demande de la direction des hôpitaux, une première vague de déploiement des bonnes pratiques organisationnelles dans quarante sites, dont s'occupe plus particulièrement David Le Spégagne. M. Maxime CAUTERMAN : La première vague d'expertise avait fait apparaître plusieurs enseignements positifs. Tout d'abord, la pertinence de l'objectif de réduction des temps d'attente aux urgences a fini par être reconnue, au sein même de ces services, après avoir été contestée durant plusieurs mois - « On n'est pas chez Darty », « Ce n'est pas la vitesse qui compte, mais la qualité », etc. De leur côté, des travaux universitaires ont établi un lien entre temps de passage et qualité de la prise en charge. Le temps de passage constitue un indicateur composite qui permet de rendre compte de la capacité d'un service à s'adapter à ce qui se passe en amont comme en aval, et à ses contraintes propres. Nous nous sommes ainsi aperçus avec les professionnels que l'objectif précité était pertinent - nous avons reçu un soutien appuyé de leur société savante -, au point que la vague suivante a suscité un fort volontariat. Par ailleurs, la méthodologie d'audit retenue s'est avérée tout à fait reproductible et plusieurs actions ont prouvé qu'il était possible d'améliorer les temps de passage par des mesures organisationnelles. Ont également été mis en évidence plusieurs points perfectibles, à commencer par la nécessité de passer d'une vision très technique à une vision d'accompagnement du management. Dans le cadre de la deuxième vague d'expertise, tirant les enseignements de la précédente, nous avons incité les professionnels à se fixer eux-mêmes des objectifs opérationnels et à mettre en place des outils de pilotage en routine. Les objectifs ainsi retenus sont basés sur des critères à portée assez générale pour certains - 80 % des patients pris en charge en moins de quatre heures -, plus ciblés pour d'autres - délai de prise en charge par l'IOA 286 inférieur à dix minutes -, et pour d'autres encore sur des critères plus médicaux - une demi-heure maximum avant la prise en charge de la douleur, par exemple. De nouveaux modes d'organisation ont été testés, telle la mise en place de nouvelles sectorisations à l'initiative des hospitaliers, délaissant la classique distinction médecine-chirurgie pour adopter, dans un but d'optimisation de la gestion, des schémas davantage liés, par exemple, à la durée ou à la lourdeur de la prise en charge. Ces expériences visaient l'ensemble des patients. Une bonne prise en charge des patients plus lourds suppose en effet de gérer de façon optimale les patients les moins lourds. Autrement dit, chaque patient, quel que soit son état, contribue à l'engorgement et, par le fait, à l'allongement des temps de passage. On ne peut donc se concentrer sur une activité donnée. C'est là un principe de gestion que le premier chantier avait mis en évidence. Mme Élisabeth BEAU : Nous n'avons pas travaillé en cherchant à éviter que les patients n'arrivent aux urgences, mais en partant de la réalité : des gens se présentent dans un service d'urgence, estimant que leur état mérite des soins immédiats. Comment dès lors aider les services à ne pas se laisser engorger par cette demande croissante, quand bien même elle peut leur paraître excessive ? Nous partons du principe qu'ils doivent prendre en charge tout patient qui se présente, quelle que soit la réalité de l'urgence. Nos travaux ont montré que des modalités différentes d'organisation, au niveau tant des services périphériques que de l'agencement des ressources en interne, permettaient d'éviter de se laisser engorger par cette demande parfois aléatoire... M. Maxime CAUTERMAN : Et qui ne correspond pas forcément aux missions fondamentales des services d'urgences. Mme Élisabeth BEAU : La question est de savoir comment, la réalité étant ce qu'elle est, les professionnels peuvent faire face à cette demande dans les meilleures conditions et avec les moyens dont ils disposent, grâce à de bonnes pratiques organisationnelles à même de résoudre tous les problèmes d'interface entre les urgences et le laboratoire, l'imagerie, les services d'hospitalisation, etc., mais également d'améliorer les relations en interne, le parcours du patient au sein de l'unité, l'intervention des différentes catégories de professionnels, en faisant en sorte qu'aucune catégorie de patients ne vienne emboliser le parcours des autres. Les expériences conduites avec les huit premiers services, puis les huit suivants et maintenant les quarante autres services suivis depuis le 1er janvier 2006, montrent qu'il est possible de réduire le temps de passage dans les services d'urgence et de limiter l'engorgement dont souffraient les patients et les personnels soignants. M. David LE SPÉGAGNE : Nous avons privilégié ce qui se passait dans l'enceinte même des services d'urgence, alors que votre mission s'intéresse également à l'amont et à l'aval, en nous lançant dans une démarche de conviction - ce n'était pas gagné d'avance -, en décrivant des modes d'organisation, certains beaucoup plus pertinents que d'autres, indépendamment des moyens dont disposaient les services concernés, mais sans pour autant ignorer ce qui se passait ailleurs. Nous avons ainsi découvert qu'il était souvent plus intéressant de gagner cinq minutes sur l'ensemble des patients légers dans la mesure où ils représentaient un flux important et donc un gros gain potentiel. M. Maxime CAUTERMAN : Certaines étapes du parcours d'un patient aux urgences, a priori moins nobles que d'autres d'un point de vue médical, tiennent une grande part dans le temps de présence et dans l'engorgement des services. Ainsi en est-il par exemple de toute la phase qui commence après la prise en charge médicale et s'achève avec la sortie du patient. De telles étapes sont relativement courtes, mais elles concernent une vaste population. Il peut être plus intéressant de réduire la durée de ces phases que celle d'autres étapes beaucoup plus longues mais qui ne touchent qu'une petite partie du public. Nous nous sommes donc attachés à rationaliser l'organisation dans ce sens. M. le Président : Y a-t-il une corrélation entre la performance des services d'urgences et leur niveau de ressources en personnels, en équipement, en lits ? Faut-il systématiquement accroître ce niveau pour réduire les temps d'attente et de passage ? M. Maxime CAUTERMAN : Nous n'avons pas pu étudier ce qui se passait au sein d'un même service lorsque l'on y injectait des ressources supplémentaires. Mais nous avons mis en évidence un phénomène assez classique : le coût de la complexité peut se traduire par des « déséconomies » d'échelle. On peut même aller jusqu'à imaginer qu'une dotation supplémentaire amène plus de complexité que de réelles améliorations. M. le Président : Avez-vous le sentiment que la prise en charge des urgences médicales ne constitue pas une priorité pour certains hôpitaux ? Mme Élisabeth BEAU : Sur le point précédent, les travaux menés sur les seize premiers établissements tendent à montrer que plus on a de ressources, plus les temps s'allongent. Un seul élément, parmi les moyens supplémentaires, apparaît véritablement de nature à raccourcir les temps : le niveau de « séniorisation » des médecins. Les services où les seniors représentent 80, 90 ou 100 % des médecins ont des temps de passage beaucoup plus courts que les autres. En revanche, un nombre élevé de médecins, d'infirmiers ou de brancardiers ne se traduit pas par des temps plus courts, bien au contraire. De même pour les surfaces : plus le service est grand, moins on a de visibilité, plus les temps de coordination s'allongent. Les professionnels sont souvent déçus lorsqu'ils s'installent dans des locaux neufs : alors qu'ils croyaient une bonne partie de leurs problèmes réglée, ils se retrouvent face à une structure difficilement gérable et en butte à de sérieuses difficultés de coordination. Cela dit, nous n'avons pas calculé les avantages ou les nouveaux inconvénients qu'entraînerait éventuellement un accroissement ou, à l'inverse, une diminution des effectifs dans un service donné : nos travaux se fondent très largement sur une comparaison des établissements entre eux en termes de délais, d'efficience et de bonnes pratiques organisationnelles. Sur l'importance des urgences, le discours des établissements est un peu ambivalent. Si chacun, dans le public comme dans le privé, a bien compris que les urgences sont une mission de service public tout à fait fondamentale, ce n'est pas sans certains désaccords que la communauté médicale en tire les conséquences au quotidien. Ainsi, les chefs de service, les médecins, les infirmières ont tendance à éviter bon nombre de patients qui arrivent par les urgences. M. Maxime CAUTERMAN : On relève des différences d'approche entre les hôpitaux à vocation plutôt généraliste et polyvalente, surtout lorsque l'approche gériatrique y est relativement développée, et les établissements plus spécialisés. M. le Président : Le flux des patients issus des urgences est-il suffisamment pris en compte dans la gestion des lits d'hospitalisation ? Quel bilan tirez-vous des expériences de mise en place de « coordinateurs de flux » à l'entrée des urgences ? Pourraient-elles être généralisées ? M. Maxime CAUTERMAN : La mise en place de coordinateurs de flux de patients entrant aux urgences a donné de bons résultats, et ce métier se développe dans d'autres activités hospitalières : on voit apparaître des régulateurs dans les blocs opératoires et on commence à en parler pour les sorties d'hospitalisation. La présence d'un médecin coordonnateur à l'accueil est également très appréciée. Dégager une ressource du soin pour l'affecter à la coordination est un pari qui vaut la peine d'être tenté. La gestion du flux des patients hospitalisés nous amène à nous interroger sur la gestion des lits. Ce qui pose problème, ce n'est pas tant la gestion des patients sortant des urgences que les modalités de programmation des patients entrant directement dans les services, à l'évidence perfectibles. Le besoin en lits des urgences se caractérise finalement par une relative régularité ; a contrario, les modalités de programmation des séjours dans les services ne semblent pas optimales, avec des pics d'affluence le lundi et des lits vides en fin de semaine. L'idéal pour les urgentistes est que leurs patients partent en début de semaine plutôt qu'en fin de semaine afin de ne pas entrer en concurrence avec les séjours programmés. Peut-être y a-t-il là une voie de progression à explorer. M. David LE SPÉGAGNE : Les urgences ont souvent besoins de lits dès la matinée alors que ceux-ci se libèrent souvent dans l'après-midi. M. Maxime CAUTERMAN : En effet. D'où une sensation de manque de lits alors que le manque ne porte que sur quelques heures-lits. Mme Élisabeth BEAU : Le soir venu, tous les patients arrivés finissent par être pris en charge mais ils auront passé la journée entassés dans des couloirs, parfois depuis huit heures du matin, alors que le besoin en lits est finalement limité dans le temps. C'est insupportable. M. le Président : C'est souvent la critique que nous rapportent nos concitoyens. M. Maxime CAUTERMAN : La gestion des flux offre des pistes très intéressantes, pour l'organisation interne des services d'urgence comme pour la gestion de l'aval. Mme Élisabeth BEAU : Ces problèmes très pratiques de gestion des lits ne sont pas forcément pris en compte par les unités d'hospitalisation en fonction des besoins des urgences. Chacun agit en fonction de ses intérêts propres. M. Maxime CAUTERMAN : Et par manque de sensibilisation aux questions d'ordonnancement, de lissage de l'activité, autant de notions somme toute nouvelles pour les médecins. M. le Président : Les particularités de certains types de patients, à commencer par les urgences gériatriques, vous semblent-elles bien prises en compte ? Quelles améliorations pourraient être apportées au dispositif, notamment dans les centres hospitaliers qui ne disposent pas de services de gériatrie ? Quelle est la part des patients dits « légers » dans l'encombrement des urgences ? Constatez-vous une corrélation entre cet engorgement et les défaillances de la permanence des soins des médecins libéraux dans certains secteurs ? La mise en place d'une consultation médicale non programmée dans les hôpitaux permet-elle de réduire substantiellement le flux de ces patients ? M. Maxime CAUTERMAN : Cette dimension est encore peu explorée. Pour ce qui est de la gériatrie, nous avons quelques éléments de réponse à partir des travaux réalisés par certains hospitaliers à Ambroise-Paré et à Nice, qui ont étudié la possibilité d'hospitaliser certains patients des urgences directement en moyen séjour, sans passer par le court séjour. On assure, mais nous n'avons pu encore le vérifier, que les équipes mobiles mises à disposition des urgences sont un facteur d'accélération de la prise en charge de ces patients ; on nous suggère également que les unités de gériatrie devraient explicitement réserver une partie de leurs lits à l'accueil d'urgences, mais cette piste n'a pas non plus été véritablement explorée. Mme Élisabeth BEAU : D'une façon générale, la prise en charge des personnes âgées est nettement plus longue que celle des patients plus jeunes. Il est difficile de croire à un ostracisme particulier, mais comme tout le monde sait que cette prise en charge sera longue, on ne se presse pas. Comme on sait que ces patients seront hospitalisés, on ne se presse pas davantage ; et comme on sait que les services d'hospitalisation seront réticents à les admettre, parce qu'ils occuperont longtemps un lit, on se presse encore moins ! Pour les patients de plus de soixante-quinze ans, la prise en charge pouvait donc prendre un temps considérable : sept, huit, voire dix heures - en moyenne ! Les personnels médicaux, eux-mêmes, ont fini par se rendre de compte que le problème était crucial et que l'on ne pouvait le considérer comme une fatalité. Bon nombre d'établissements se sont alors fixé comme objectif de réduire les temps de prise en charge de ces patients, un hôpital allant jusqu'à parler de conditions « indignes » tant pour ces personnes âgées traînant dans les couloirs que pour le service public. Mais, les urgences ne sont pas les seuls services en cause : la prise de conscience doit être générale dans la collectivité hospitalière, qui devra s'équiper pour accueillir ces patients - structures de gériatrie, équipes mobiles, etc. M. Maxime CAUTERMAN : Il est à noter que le retard commençait à se manifester dès le début de la prise en charge et qu'il y avait donc accumulation de perte de temps. M. le Président : Et pour les patients légers ? On parle souvent de « bobologie », de situations ne nécessitant à l'évidence pas de mobiliser les services d'urgence d'un hôpital... Mme Élisabeth BEAU : Cette question a fait l'objet de grands débats au début de notre chantier : comment éliminer ces patients en les traitant, en amont des urgences, par le biais de la médecine de ville ou d'autres dispositifs ? Nous avons répondu que cela dépassait le cadre de notre mission : il ne s'agissait pas de réorganiser toute la médecine française. Puis les professionnels se sont rapidement rendu compte qu'il y avait un moyen de résoudre le problème, en traitant correctement tout le flux de patients sans chercher à les dissuader de se rendre aux urgences. Plusieurs pistes intéressantes ont été explorées : ainsi, à l'hôpital Ambroise-Paré de Boulogne, la mise en place de consultations de médecine générale à l'entrée même des urgences, qui permet de prendre en charge in situ les patients légers qui n'ont plus besoin d'entrer dans le service d'urgence proprement dit. On pourrait citer aussi d'autres modalités de prise en charge de ces patients comme les consultations sans rendez-vous de spécialistes ou de généralistes, où les patients viennent parce que c'est plus commode tout en sachant fort bien que leur état n'appelle pas l'intervention des urgences. Tout cela permet de gagner du temps. M. Maxime CAUTERMAN : Ces dispositifs sont beaucoup plus efficaces que tout ce qui vise à réorienter à toute force le patient, voire à le brusquer pour le dégoûter d'aller aux urgences. Or les patients légers sont souvent, dans la salle d'attente, les plus irritables... M. David LE SPÉGAGNE : Les consultations non programmées à l'intérieur du service fonctionnent bien mieux qu'une maison médicale de garde installée à côté, même lorsqu'elle est très proche. Mais peut-être les services d'urgence ne jouent-ils pas le jeu en ne réorientant pas vers les maisons médicales les patients qu'ils jugent plus éligibles à ce type de prise en charge. M. Maxime CAUTERMAN : Se pose toutefois la question de la responsabilité du service d'urgence en cas d'incident, de même que celle de l'accueil de patients aux ressources très faibles. Enfin, peut-il se permettre de réorienter un patient sur une consultation de spécialiste sans respecter le parcours de soins, lequel passe obligatoirement par le généraliste, au risque de le pénaliser financièrement ? Mme Élisabeth BEAU : L'expérience montre qu'une maison médicale installée à l'intérieur du site hospitalier, mais dans un bâtiment disjoint, fonctionne mal, alors qu'une consultation de médecine générale assurée par les mêmes prestataires libéraux à l'entrée du service d'urgence, à côté de la salle d'attente, marche très bien et réduit d'autant les temps de passage. Certains services d'urgence sont même allés jusqu'à créer, en leur sein même, des consultations de médecine générale en collaboration avec la médecine de ville. M. Maxime CAUTERMAN : Dans ces services, le praticien généraliste est financé par ses confrères libéraux qui, ce faisant, remplissent leurs obligations en matière de permanence des soins. Mme Élisabeth BEAU : Alors que les urgentistes étaient jusque-là braqués contre ces patients légers en se demandant comment les empêcher de venir chez eux, ils ont compris que le vrai problème était de trouver le moyen de les prendre en charge rapidement. M. le Président : Ainsi, pour bien traiter les cas lourds, il faut savoir aussi traiter correctement les cas les plus légers. Mme Élisabeth BEAU : D'autant que les cas légers sont pour une grosse part à l'origine des phénomènes de violence relevés dans les services d'urgence - le fait a été démontré. M. le Président : Les bonnes pratiques organisationnelles identifiées grâce à vos travaux tiennent-elles compte de la spécificité des territoires ruraux ou, à l'inverse, densément urbanisés ? Mme Élisabeth BEAU : Notre mission consiste à chercher les bonnes pratiques organisationnelles tantôt en observant ce que les services existants ont déjà mis en œuvre, tantôt en les construisant avec eux et le concours des cabinets de conseil missionnés pour les aider. Ensuite, nous les recensons, nous les analysons et nous les diffusons sous forme de petits ouvrages exposant, pour chaque type de problème identifié, les solutions mises en place par les uns et les autres, les résultats que l'on peut en attendre, leurs inconvénients et les appréciations portées par les professionnels. Cela n'a rien de normatif : nous proposons des idées, des évaluations. Libre aux intéressés, en fonction de la configuration de leur lieu de travail, de leur population de patients, de leurs habitudes de fonctionnement, de leurs compétences, de leurs qualifications, de leur culture, de l'histoire de l'hôpital, et de bien d'autres éléments difficilement modélisables, d'y puiser ou non ce qu'ils veulent, quitte à l'adapter au besoin. L'idée est de mettre en commun des retours d'expériences particulières qui ont donné des résultats. Nous n'avons pas fait de distinction entre hôpitaux ruraux, urbains, etc. La problématique diffère évidemment selon qu'il s'agit d'établissements de très grande taille, où l'on compte 60 000 ou 70 000 passages aux urgences, ou de sites plus modestes avec seulement 12 000 ou 15 000 passages. La pression au quotidien n'est pas du tout la même, non plus que les effets d'échelle ou les niveaux de complexité. Mais en elles-mêmes, les bonnes pratiques organisationnelles ne sont pas liées à la localisation de l'établissement. Une question mérite néanmoins d'être creusée : comment aider de petits services d'urgence à travailler en collaboration avec de gros services voisins afin d'assurer une prise en charge homogène et de bonne qualité ? Mme Catherine GÉNISSON : Ce sujet nous renvoie directement à l'élaboration des schémas régionaux d'organisation sanitaire - les SROS - de troisième génération et aux projets médicaux de territoire. Une chose est sûre : ce n'est pas dans les plus petits services d'urgence que le temps d'attente est le plus long. C'est plutôt l'inverse... Les services d'urgence ont connu un grand développement ces dernières années et c'est tant mieux pour la qualité de l'accueil. Mais la solution aux problèmes des urgences ne peut consister à y rajouter des lits. Il faut étudier l'amont et l'aval des urgences, en trouver le bon périmètre, y mettre en place une structure d'accueil adéquate et des lits d'hospitalisation courte, mais en aucun cas en venir à créer un hôpital dans l'hôpital. Surdimensionner les services d'urgences revient à déconnecter totalement le fonctionnement de l'hôpital de la notion d'accueil en urgence. L'hospitalisation réglée, hôpital de jour, hôpital de semaine, c'est très bien, mais il n'en reste pas moins que des malades non programmés arrivent sept jours sur sept et doivent être pris en urgence dans les services. Par ailleurs, la spécialisation des services n'a fait qu'accentuer cette évolution : au moins dans les grands hôpitaux généraux, on a le plus grand mal à trouver un lit d'hospitalisation pour le malade qui, pour son malheur, souffre un peu de tout... M. le Président : Les personnels et les services des hôpitaux se sont-ils rapidement approprié la démarche de réduction des temps d'attente que vous leur proposiez ? La complexité des circuits administratifs de gestion des urgences a-t-elle constitué un obstacle au bon déroulement de votre expérience ? Si oui, que recommanderiez-vous pour les simplifier ? M. Maxime CAUTERMAN : Les chefs de projet ont dû affronter au sein des établissements les mêmes réticences que nous-mêmes au sein du groupe de travail qui les réunissait... Cela a prouvé en tout cas la nécessité de renforcer le management, ou plus exactement d'outiller le chef de service, cadre ou chef de projet, afin de le rendre capable de faire partager des objectifs. Mme Élisabeth BEAU : Nous avions choisi en 2003 pour notre mission un titre un peu provocateur pour les professionnels : « Réduire les temps d'attente aux urgences ». Le débat s'est rapidement engagé autour des notions de « temps d'attente » et de « temps de passage ». Ils nous ont ensuite demandé s'il fallait vraiment réduire les temps de passage aux urgences, observant que plus on est efficace, plus les gens viennent, et plus les services risquent de s'engorger. Autrement dit, l'idée était plutôt de savoir comment écœurer les patients de venir à l'hôpital lorsqu'ils n'ont a priori rien à y faire... Le débat sur ces questions a été long et difficile, jusqu'à ce que la société francophone de médecine d'urgence, notamment, accepte l'idée que la réduction des temps de passage pouvait être un moyen d'accroître la qualité du service rendu : toutes les phases du fonctionnement sont mieux maîtrisées si chaque professionnel intervient à bon escient et au bon moment. Si vitesse et qualité ne vont pas forcément de pair, lenteur et qualité ne le font pas davantage... Après une petite année de palabres, toutes les vagues successives de professionnels avec lesquels nous avons engagé la démarche ont très vite adhéré à cette idée : ils arrivent désormais avec des objectifs précis de réduction de leurs temps de passage pour les personnes âgées, pour les enfants, pour les simples consultations, etc. L'appropriation s'est très bien faite. M. David LE SPÉGAGNE : Soixante-sept services d'urgence, en plus des seize établissements des deux premières vagues, se sont lancés dans cette démarche. Ainsi le chef de service de Tarbes s'est-il fixé un objectif ambitieux et mobilisateur : zéro patient de plus de soixante-quinze ans en zone de soins de très courte durée au-delà de vingt-quatre heures Mme Élisabeth BEAU : À Martigues, il n'y a plus aucune prise en charge « indigne », sachant qu'ils considèrent comme indigne le fait de passer plus de dix minutes dans un lit dans un couloir. Les objectifs sont très ambitieux, et de surcroît précisément chiffrés. C'est très mobilisateur pour les équipes. M. David LE SPÉGAGNE : Citons aussi un objectif présenté par deux établissements très différents : une clinique privée à Antony, qui vise à ramener le temps de passage moyen de 155 à 110 minutes, et le CHU de Limoges, où il s'agit de passer de 225 à 120 minutes. C'est un véritable mouvement de fond, où chacun prend en charge son dossier en fonction de ses propres marges de manœuvre. Mme Catherine GÉNISSON : Reste que le fonctionnement d'un service d'urgence a ses limites. C'est très bien de se fixer comme objectif de réduire le temps de passage des personnes âgées ; encore faut-il pouvoir sortir les malades du service d'urgence... Cela suppose tout un travail de concertation avec le reste de l'hôpital. M. Maxime CAUTERMAN : En effet, la définition d'un objectif pour un service d'urgences exige un effort de concertation au sein de ce service, mais également un minimum de communication avec les autres services. Mais on est plus à l'aise pour convaincre les autres lorsque l'on a commencé à améliorer la situation chez soi. Mme Catherine GÉNISSON : Avez-vous des retours d'expérience ? Mme Élisabeth BEAU : Oui, dans le domaine de la gestion de l'hospitalisation très courte durée, par exemple, qui représente généralement huit à quatorze lits. Il arrivait que des patients y stagnent pendant des jours... Nos chantiers ont montré que l'influence du chef de service et des praticiens est déterminante. Ainsi, l'heure de la visite est fondamentale : si elle a lieu à dix-huit heures, on aura moins de chance de sortir des patients que si on la fait à neuf heures. Et si l'on y associe psychiatres, gériatres, etc., en fonction des cas, on parviendra plus facilement à faire admettre les patients dans des services d'hospitalisation. Nous avons amené les personnels à constater qu'ils disposaient de marges de manœuvre propres, qu'ils devaient commencer par mobiliser. Une fois l'opération engagée dans le « premier cercle », c'est-à-dire au niveau de la gestion de leur box et de l'articulation des étapes entre les professionnels, non seulement ils commencent à gagner un peu de temps, mais ils sont mieux placés pour discuter avec l'imagerie et la radiologie, les deux principaux goulots d'étranglement dans les prises en charges courantes, afin de chercher le moyen de réduire les temps perdus au moment de l'interface, sachant qu'un examen ne prend pas plus d'une heure. Une fois cela fait, on peut appeler l'attention en commission médicale d'établissement sur la gestion des lits d'aval : les patients étant hospitalisés de façon irrégulière dans la semaine, aucun lit n'est disponible les lundis et mardis, ou bien l'heure trop tardive des sorties bloque des lits dans la journée, etc. On peut ainsi amener les responsables des autres services à modifier un peu leur organisation en leur proposant des amorces de solutions. Il est vrai que, durant ces dernières années, on a attaché énormément d'importance au renforcement des services d'urgence, parfois au détriment des services d'hospitalisation, d'où un effet de concurrence. Il y a là une occasion de rebattre les cartes en prenant en compte l'impact de l'activité de chaque service sur la prise en charge des urgences. Mme Catherine GÉNISSON : Les radiologues reprochent souvent aux urgentistes non de les faire travailler, mais de délivrer des demandes d'examen non motivées ou insuffisamment argumentées. M. Maxime CAUTERMAN : C'est souvent affaire de négociation entre les urgentistes et leurs partenaires de l'imagerie et autres : « tu accélères les examens que je demande, je fais un effort sur la qualité de ma prescription ». On peut ainsi refaire les bons de demandes d'examen radiologiques en les limitant aux examens les plus courants et en faisant en sorte que seuls les seniors aient accès aux demandes d'examens plus approfondis. Mme Catherine GÉNISSON : Voire qu'ils assistent eux-mêmes à l'examen radiologique. M. Maxime CAUTERMAN : Effectivement, dans une logique de donnant-donnant. Mme Catherine GÉNISSON : N'y a-t-il pas un problème d'expérience et de formation des praticiens ? Mme Élisabeth BEAU : Nous avons évoqué tout à l'heure l'impact de la séniorisation. Le taux - c'est-à-dire le pourcentage, pas le nombre - de praticiens seniors dans les services d'urgence est le seul critère de ressources des services d'urgences ayant une incidence directe sur le temps d'attente. Cela ne veut pas dire qu'il faille éliminer les jeunes en formation, bien au contraire ; reste que plus on approche les 100 % de seniors, plus les prescriptions sont fondées et adaptées, plus les avis sont donnés rapidement et plus les temps de passage diminuent. M. le Président : Et la simplification des circuits administratifs ? Mme Élisabeth BEAU : Les circuits administratifs ne nous ont pas semblé peser particulièrement sur la durée de la prise en charge. Les problèmes liés à la facturation des soins et autres ne participent pas vraiment à l'engorgement. Mme Catherine GÉNISSON : Un problème se pose toutefois du fait que les agents administratifs ont des horaires qui ne correspondent pas forcément aux heures de grosses affluences aux urgences. En dehors de ces horaires, le travail administratif doit être assuré par le personnel soignant. Le renforcement des permanences administratives est une revendication largement exprimée dans les services d'urgence. Reste le problème de la reconnaissance du travail fourni aux urgences, où l'on ne peut pas appliquer la T2A comme dans les autres services, mais c'est un autre sujet. M. Maxime CAUTERMAN : Nous n'avons pas identifié de complexités particulières par rapport à d'autres secteurs de l'hôpital. En revanche, la dernière étape du parcours des patients - clôture du dossier, formalités, facturation, certificats divers - représente 5 % de leur temps de passage aux urgences. Et comme cela concerne 100 % des patients, il y a là une marge de progression très intéressante. Mme Catherine GÉNISSON : On ne peut exiger du personnel administratif des permanences entre vingt-deux heures et six heures du matin. Mais il cesse souvent le travail vers dix-sept ou dix-huit heures, alors que les pics aux urgences se situent bien plus tard M. Maxime CAUTERM : On a pu dans certains cas optimiser le parcours administratif sans générer d'attente supplémentaire, par exemple dans le cas où le passage en radio donnait lieu à facturation dans le service de radiologie lui-même. M. le Président : Les services d'urgence sont-ils prêts à gérer un afflux soudain de patients, comme ce fut le cas lors de la canicule de 2003 ? La gestion des crises sanitaires est-elle suffisamment prise en compte dans les établissements ? M. Maxime CAUTERMAN : La gestion des crises sanitaires constitue à l'évidence une de leurs préoccupations, même si les chefs de service ne peuvent pas toujours venir aux réunions qui y sont consacrées. M. Bernard PERRUT : La gestion des maisons médicales préoccupe les élus sur le terrain. Non seulement leur mise en place n'a pas été sans poser de sérieux problèmes financiers, mais il arrive souvent que trop peu de patients s'y rendent, au point qu'on en vient à les fermer. Dans le même temps, l'hôpital du même lieu connaît chaque nuit des délais d'attente considérables du fait de patients qui pourraient fort bien être accueillis en maisons médicales. Avez-vous aujourd'hui une vision suffisamment précise du fonctionnement des maisons médicales et de leurs relations avec les hôpitaux pour nous guider dans notre réflexion ? Doivent-elles être en lien direct avec l'hôpital, voire à l'intérieur, pour bien fonctionner ? Mme Élisabeth BEAU : Notre réflexion n'a pas porté sur le fonctionnement des maisons médicales. Nous en avons seulement croisé à l'occasion de certains chantiers. Nous en avons vu une, installée à l'entrée d'un hôpital, qui ne parvenait pas à fonctionner, et les agents hospitaliers laissaient entendre qu'elle ne rendait pas vraiment de services. À l'opposé, nous avons vu une expérience à Boulogne où une consultation de médecine générale avait été mise en place à l'intérieur même du service des urgences, et recevait du monde. Il semblerait que ce continuum soit de nature à rassurer tant l'équipe médicale de l'hôpital que le patient et facilite l'orientation vers cette structure. Cela dit, les maisons médicales peuvent correspondre à d'autres problématiques : le besoin de rassurer les praticiens souhaitant exercer tard le soir en les regroupant dans un lieu plus sécurisé, par exemple. Peut-être la maison médicale, notion récente, n'est-elle pas assez visible : le patient sait ce qu'est l'hôpital, il sait qu'on y bénéficiera de la totalité des soins et de toute la coordination nécessaire, avec le service d'imagerie, le laboratoire, l'ensemble des spécialistes, et cela dans un temps somme toute relativement court. Les gens ont parfaitement compris que la maison médicale ne leur offre pas les mêmes prestations. Reste à savoir jusqu'à quel niveau d'activité on acceptera de financer de telles structures. Mme Catherine GÉNISSON : Cette question nous taraude. Le concept semble totalement évident ; or il ne fonctionne pas. La notion de maison médicale a souffert au demeurant d'une certaine ambiguïté. Elles ont parfois joué des rôles très différents, servant à la prise en charge des urgences « fraîches » et en même temps de structure de prévention. Finalement, les maisons médicales ont périclité et les seules qui fonctionnent bien sont celles qui sont intégrées, ou à tout le moins fortement liées, au plateau technique de l'hôpital. Cette conception avait soulevé de fortes réticences du côté de certains médecins libéraux qui craignaient d'y perdre leur âme ; au bout du compte, non seulement les hospitaliers ne vont pas leur disputer des actes, mais elles apparaissent comme le seul moyen de séduire les patients et, après une première expérience décevante, de jouer leur véritable rôle auprès de la population. La disparition de la relation forte du patient avec son médecin traitant a exacerbé l'exigence de soins de qualité. La seule solution reste de créer ces lieux de consultation au sein même de l'hôpital, en tout cas à proximité du plateau technique - et d'éviter toute ambiguïté dans la définition. M. Christian PAUL : La maison médicale vise davantage à assurer la permanence des soins qu'à désengorger les urgences - même si la présence d'une consultation généraliste à proximité des services d'urgence peut effectivement permettre un écrémage dans les grosses structures. Les maisons médicales ont le mérite d'apporter une sécurité dans les territoires où le système de gardes pose problème, en insérant un nouveau maillon dans une chaîne qui commençait à en manquer. Au demeurant, il ne s'agit plus des territoires de garde traditionnels, mais de territoires de veille jusqu'à minuit, avec une fréquentation relativement limitée. Mme Catherine GÉNISSON : Loin de moi l'idée de les condamner, mais force est de constater que la formule ne fonctionne pas. Pire, cela décourage les praticiens qui s'y investissent, y compris en zone rurale. M. le Président : Au moment où les maisons médicales de garde ont été expérimentées, la caisse primaire d'assurance maladie n'y était pas très favorable. Il nous a même fallu intervenir auprès de Jean-François Mattei, le ministre de l'époque, pour que le paiement des actes d'un médecin de Saône-et-Loire se fasse ! Il faut espérer que les choses ont évolué depuis. Mme Catherine GÉNISSON : Le concept paraît totalement évident, surtout dans les zones rurales où elles devaient assurer la permanence des soins, mais sa déclinaison est très décevante. M. Maxime CAUTERMAN : Nous n'avons pas approfondi cette piste, estimant qu'il n'était pas nécessaire de complexifier le sujet en faisant intervenir un acteur supplémentaire. Mme Élisabeth BEAU : Tout dépend évidemment du maillage sanitaire. Lorsque l'hôpital est à quarante kilomètres, la maison médicale peut jouer un rôle de proximité. Mais si elle est à côté, elle ne fait que rendre le paysage un peu plus compliqué et le public ne voit pas tellement quelle offre supplémentaire elle procure. Mme Catherine GÉNISSON : C'est tout le problème de la permanence des soins en zone rurale... Mme Élisabeth BEAU : On note un phénomène nouveau depuis trois ou quatre ans : de plus en plus de cliniques privées investissent dans les urgences et se sont mises à créer d'abord des UPATOU287 et aujourd'hui de véritables services d'urgence, contribuant à une diversification de l'offre. Peut-être la concomitance des deux phénomènes explique-t-elle la désaffection des maisons médicales. M. Maxime CAUTERMAN : Ce à quoi est venue s'ajouter une évolution stratégique : les services d'urgences commencent à entrer dans la logique de la T2A... Mme Élisabeth BEAU : ...et se rendent compte que leur financement est lié au nombre de passages. Or le centre de consultations n'est pas de ce point de vue une mauvaise affaire : un patient compte pour un et, en cinq minutes, l'affaire est réglée... D'où un revirement tactique des urgentistes s'apercevant qu'il était peut-être intéressant de traiter tous ces « gêneurs » venus pour une simple consultation ! Mme Catherine GÉNISSON : Reste que des questions de fond se posent en matière d'organisation de l'offre de soins et de politique de santé. Compte tenu de l'évolution de la démographie médicale et paramédicale, c'est devenu une utopie que de parler de permanence des soins vingt-quatre heures sur vingt-quatre, particulièrement dans les zones rurales. Cette donnée doit désormais être intégrée, quitte à se tourner vers les services d'urgence en revalorisant, au besoin, l'hôpital de proximité. Cela dépasse évidemment le strict examen du fonctionnement interne des hôpitaux et de leurs services d'urgence, mais il va bien falloir traiter le sujet de façon globale : il ne s'agit plus de savoir comment prendre en charge les urgences, mais d'assurer la permanence des soins. On aura beau essayer de réorganiser les tours de garde en amont, on sait fort bien qu'il sera de plus en plus difficile d'assurer une prise en charge « H + 24 » alors même que la demande ne fera que croître, à commencer par celle de toutes les maisons médicalisées pour personnes âgées et dont la médicalisation, déjà très relative durant la journée, devient totalement absente entre dix-huit heures et dix heures du matin. Tout cela absorbe énormément de moyens. Autant de sujets que l'on se doit d'aborder lorsque l'on traite, au-delà des seules urgences, de l'offre de soins immédiate, particulièrement en zone rurale. M. le Président : Madame, Messieurs, il ne nous reste plus qu'à vous remercier. Mme Élisabeth BEAU : Nous restons à votre disposition. Inspection générale des affaires sociales (IGAS) : Présidence de M. Georges Colombier, Président-rapporteur M. le Président : Merci d'avoir répondu à notre invitation. Notre mission d'information sur la prise en charge des urgences médicales a été constituée le 28 juin dernier par la commission des affaires culturelles, familiales et sociales de l'Assemblée nationale. Je vous propose de nous faire un bref exposé introductif reprenant les conclusions de votre rapport avant de répondre à nos questions. M. Philippe BLANCHARD : Nous vous remercions de votre accueil. Permettez-moi tout d'abord de vous signaler d'autres rapports susceptibles de vous intéresser, qu'il s'agisse de celui de la Cour des comptes sur les urgences ou de ceux d'autres missions menées par l'IGA. La mission dont nous avons été chargés s'est inscrite dans un contexte précis. Traditionnellement, la participation à la permanence des soins (PDS) constituait pour les praticiens une obligation déontologique à caractère individuel. Cette organisation a volé en éclats voici quelques années à la suite de la « grève des gardes », et un décret du 15 septembre 2003 a prévu que la participation individuelle des praticiens à la permanence des soins repose sur le volontariat et qu'il ne pèse plus sur eux qu'une obligation collective. Le décret du 7 avril 2005 et l'avenant n°4 à la convention nationale des médecins ont assoupli le dispositif, l'ont ouvert à SOS Médecins et ont surtout revalorisé les tarifs. Nous avons alors reçu la mission d'évaluer ce nouveau dispositif de permanence des soins. M. Xavier PRÉTOT : Je tiens à distinguer la notion de permanence des soins de quatre autres notions : la « continuité des soins », tout d'abord, est une modalité de l'exercice libéral de la médecine ; les « urgences médicales » sont un dispositif hospitalier ; l'« aide médicale urgente » correspond aux interventions en urgence à caractère médical ; enfin, le « secours médicalisé » renvoie aux interventions opérées en principe par des sapeurs pompiers, mais qui ont de plus en plus tendance à se médicaliser. Cette palette d'instruments variés met en œuvre des régimes juridiques et des modalités de prises en charge distincts. Rappelons par exemple que si les interventions des services d'aide médicale urgente (SAMU) sont financées par l'assurance maladie, celles des pompiers relèvent du service départemental d'incendie et de secours (SDIS), à la charge du département. Les enjeux juridiques, politiques et financiers sont très importants. C'est un sujet par ailleurs crucial pour les préfets qui ont pu être confrontés à des refus de déférer à leurs réquisitions individuelles pour garantir la permanence des soins. Se pose enfin le problème de l'aménagement du territoire et de la couverture des soins. M. Roland OLLIVIER : Le nouveau dispositif de permanence des soins s'est déployé sur la quasi-totalité du territoire, mais la couverture est inégale. Outre que le nombre de volontaires varie largement d'un département à l'autre, on observe partout une tendance au désengagement de la médecine libérale la nuit et les week-ends. Même si nous manquons de recul, puisque le dispositif en est à ses prémices, nous avons constaté au cours de notre mission qu'un quart des secteurs n'était pas couvert la nuit. Nous nous sommes interrogés sur un éventuel lien entre la PDS et l'activité des services d'urgences. Celui-ci n'est pas évident, car une permanence des soins défaillante ne conduira pas systématiquement à l'engorgement des urgences. Il est vrai cependant que les urgences sont en difficulté en l'absence totale d'organisation de la médecine libérale, ou de structure de type SOS Médecins, qui joue un rôle très important. En revanche, la fréquentation des urgences diminue lorsqu'une maison médicale de garde travaille à proximité immédiate des services d'urgences ou en partenariat avec eux. Il est également apparu que la mauvaise organisation des PDS conduisait à l'engorgement des centres 15, avec des délais d'attente de quinze, voire trente minutes, quand les appels n'étaient pas perdus ! Par ailleurs, ce dispositif s'avère particulièrement complexe, tant au niveau des financements que de l'organisation du fait des pouvoirs limités du préfet. Parce que celui-ci doit pouvoir pallier les défaillances de la permanence des soins, nous proposons qu'il puisse confier à l'hôpital, à condition que les financements suivent, la responsabilité d'une couverture minimum de la population. Cette proposition a bien été accueillie par le milieu hospitalier. Nous préconisons par ailleurs la mise en place de dispositifs de régulation mixtes, dans les mêmes sites, SAMU-libéraux, afin de partager efficacement les expériences et les compétences de chacun. Nous sommes en revanche opposés à la coexistence de dispositifs de régulation séparés. Dans ce contexte, il est important de renforcer le caractère professionnel et structurel du dispositif de permanence des soins en lien avec les urgences, mais aussi de disposer de données permettant d'évaluer le fonctionnement des PDS et des urgences. Il nous semble impossible de donner une réponse uniforme au problème de la PDS et des urgences, qui doit être résolu en fonction des missions assurées par les uns et les autres. M. le Président : Sur la mise en place du nouveau dispositif de permanence des soins, la sectorisation du territoire national, conformément au décret du 7 avril 2005, est-elle achevée ? Tous les départements ont-il fait l'objet d'un arrêté de sectorisation ? La sectorisation du territoire a-t-elle créé des difficultés ? Le dispositif de paiement des astreintes, conformément à l'avenant n°4 à la convention médicale, est-il en place ? Les cahiers des charges départementaux ont-ils été rapidement mis en place ? Leur mise en place a-t-elle rencontré des obstacles ? M. Roland OLLIVIER : Je réponds oui aux deux premières questions, et il est faux de dire que les caisses ne paient pas les astreintes selon les mêmes modalités. Je réponds non, en revanche, à la dernière question : les cahiers des charges sont souvent formels, et n'ont pas de contenu qualitatif car jusqu'à présent, dans les départements, le travail en commun n'était pas assez poussé. M. Philippe BLANCHARD : S'agissant du paiement des astreintes, le dispositif est en place, mais les médecins tardent parfois à transmettre les pièces justificatives, d'où des délais de paiement pouvant atteindre un an. De ce fait, il est difficile d'apprécier le coût total du dispositif. M. Christian PAUL : La sectorisation est-elle vraiment achevée ? Dans tous les départements ? M. Xavier PRÉTOT : La sectorisation est faite, ce qui ne veut pas dire qu'elle soit bien faite. L'objectif était de réduire d'un tiers environ le nombre de secteurs, sauf dans un ou deux départements. Or il semble que cet objectif ait rarement été atteint. Cela nous amène à nous poser des questions sur le principe de sectorisation unique prévu par les textes. Une sectorisation à chronologie variable ne serait-elle pas préférable ? En effet, alors que les actes sont assez nombreux en première partie de nuit, ils se font rares en deuxième partie. Le nombre élevé de secteurs oblige à trouver beaucoup de médecins volontaires pour les deuxièmes parties de nuit, et à leur verser des astreintes, alors qu'en pratique, peu seront amenés à sortir. On nous a souvent dit en province que la nuit, les médecins étaient surtout intéressés par le tarif de l'astreinte du fait du faible nombre d'actes, mais qu'ils préféraient une majoration du tarif des actes le week-end, durant lequel ils interviennent bien plus souvent. M. Philippe BLANCHARD : La réalité de ces astreintes est en pratique très peu contrôlée, et il arrive que soient payées des astreintes fictives. M. Xavier PRÉTOT : Il arrive assez souvent que le médecin assure l'astreinte la première partie de la nuit, puis décroche le téléphone à minuit, alors que la caisse d'assurance maladie lui paiera la totalité de la nuit. M. le Président : Sur la régulation des appels d'urgence, les patients suivent-ils le plus souvent l'avis qui leur est donné, ou ont-ils tendance à se rendre aux urgences même lorsque cela leur est déconseillé ? Quelle est la part prise par les médecins libéraux dans la régulation des appels ? Le fonctionnement des structures de régulation libérale autonome est-il satisfaisant ? Même question pour les structures de régulation mixte type SAMU-libéraux ? Le public semble-t-il à même de s'orienter correctement dans le nouveau système de permanence des soins ? Ce système est-il lisible ? M. Xavier PRÉTOT : Non, ce système n'est pas lisible. Par ailleurs, pour des raisons techniques et juridiques liées au secret médical et à la protection des données, le SAMU et les centres 15 ont parfois du mal à suivre les appels. Si une personne décide de ne pas suivre les recommandations du centre 15 qui estimait que la visite d'un médecin pouvait attendre le lendemain, et de se rendre tout de même aux urgences, il n'est pas possible de recouper cette visite avec l'appel au centre 15. Il est donc difficile de déterminer dans quelle proportion les appelants au centre 15 ne respectent pas les instructions, mais nous avons tout de même le sentiment que ce n'est pas excessif. M. Roland OLLIVIER : Il est faux de dire que les patients se rendent aux urgences comme dans n'importe quel lieu de consommation - l'exemple de Versailles en témoigne. Il apparaît en effet que les patients « légers », ceux qui relèvent des deux plus bas degrés de la classification clinique des malades aux urgences (CCMU) ne sont pas majoritaires. Il est vrai cependant que les urgences sont davantage sollicitées lorsqu'il y a peu de médecins libéraux. Cela étant, la mission ne peut avoir d'avis tranché en la matière, faute d'enquête plus précise - et il en va de même pour le fonctionnement de la régulation. Mme Catherine GÉNISSON : Vous avez insisté sur l'obligation de mixité en matière de régulation des appels. Cela étant, les centres 15 avaient vocation, à l'origine, à répondre à l'urgence et non à assurer la permanence des soins. Etes-vous au courant de ces expériences de régulations complémentaires libérales implantées en système hospitalier, comme le « centre 15 bis » dans le Pas-de-Calais ? En outre, il me semble très important que la régulation soit homogène. Aujourd'hui chaque praticien a sa propre technique pour réguler, surtout au niveau de la médecine libérale, ce qui n'est pas sans conséquences sur l'information et la formation des citoyens. Certains centres mènent des études sur la manière dont les citoyens respectent les instructions données, mais globalement le dispositif fonctionne plutôt bien. Par ailleurs, les sapeurs-pompiers comptent de plus en plus d'infirmiers anesthésistes recrutés dans le système hospitalier, ce qui peut poser un problème d'effectif au sein de l'hôpital. M. Philippe BLANCHARD : Il est évident que le système de la régulation intégrée est le plus efficace et le moins coûteux, en ce qu'il permet de concentrer les moyens en équipement et en personnel. Une équipe de permanenciers d'accueil peut ainsi recevoir les appels et les acheminer vers le service compétent. La formule est plus simple pour le citoyen, puisqu'il n'y a plus qu'un seul numéro d'appel, et a le mérite d'éviter le renvoi de dossiers entre des équipes qui ne s'apprécient pas toujours forcément. Surtout, plus l'on s'éloigne de ce système, plus risquent de se développer des cultures irrédentistes, sources d'incidents - ils sont nombreux, et pourraient très bien un jour sortir dans les médias, voire dans un prétoire. M. Xavier PRÉTOT : Il est vrai que les appels aux centres 15 sont très variés Concernant les sapeurs-pompiers, leur niveau de qualification s'est considérablement amélioré. Les SSSM - services de santé et de secours médical des SDIS - se sont vus reconnaître la capacité de soutenir les pompiers en intervention et de faire des interventions. De plus, la spécialité infirmier de sapeur-pompier, qui n'existait qu'à Paris dans un cadre militaire, se développe aujourd'hui dans les services d'incendie et de secours. Par ailleurs, la vieille distinction secouriste-paramédical-infirmier est en train de s'effacer - il serait ainsi envisageable que le vigile de supermarché, qui a suivi quelques cours de secourisme, puisse utiliser un défibrillateur semi-automatique, jadis exclusivement réservé aux médecins. Les genres risquent de se mélanger, d'où l'importance de la régulation. Cela étant, s'il est possible en ville d'orienter directement vers le service approprié, il n'en va pas de même pour certains villages isolés, où il est préférable, en attendant l'arrivée du SMUR, de faire venir les pompiers. Mme Catherine GENISSON : Je ne m'interrogeais pas sur la qualité des soins apportés, mais sur le fait que la majorité des infirmiers pompiers sont des hospitaliers et qu'ils devraient exercer leur principale fonction à l'hôpital. Il me semble par ailleurs que l'unité de lieu n'est pas forcément indispensable pour instaurer de bonnes connexions, comme en témoigne l'exemple du Pas-de-Calais. M. Philippe BLANCHARD : L'implantation unique est tout de même préférable. M. Xavier PRÉTOT : La liaison téléphonique ou informatique ne remplacera jamais le fait de déjeuner ou de prendre des cafés ensemble, ce qui, sans résoudre tous les problèmes, aplanit bien des difficultés. Cela étant, je peux vous citer deux exemples de fusion complète entre le 15 et le 18, l'un à Foix, en Ariège, qui fonctionne depuis dix ans, et l'autre en Avignon, qui fonctionne depuis deux ans. C'est le jour et la nuit. À Foix, il était tellement évident que leur intérêt était de tout mettre en commun que la fusion fonctionne bien. En Avignon, en revanche, il a fallu que le département accepte de financer l'opération plus largement que l'hôpital pour que le dispositif fonctionne. M. le Président : Quel tableau peut-on dresser de l'implication des médecins libéraux dans la permanence des soins ? Y a-t-il plus de volontaires en milieu rural qu'en milieu urbain ? Chez les médecins âgés plus que chez les jeunes ? En première partie de nuit plutôt qu'en deuxième ? Quelles explications ? Constate-t-on des cas de défection de médecins libéraux inscrits sur les listes d'astreinte ? Qu'en est-il de l'implication des autres médecins non hospitaliers - notamment les salariés ? M. Roland OLLIVIER : La participation des médecins varie selon les départements. Elle est globalement plus forte en milieu rural, sans que l'on puisse toutefois dresser des généralités - ainsi dans la Manche, les généralistes ne veulent plus participer à ce dispositif qui affecte leur niveau de vie. La participation des médecins est plus faible dans les grandes villes, du fait notamment de l'existence d'autres structures de type SOS Médecins. D'une manière générale, si l'organisation de la permanence des soins permet de sauvegarder la qualité de vie, les médecins s'engagent - c'est le cas lorsque les praticiens ont participé à l'organisation des secteurs, et que les maisons médicales fonctionnent efficacement. Le nombre de médecins participant à la permanence des soins n'a pas baissé, mais nous avons manqué de recul pour nous prononcer plus précisément sur cette question. Cela étant, le dispositif est fragile, et la défaillance d'un seul praticien peut suffire à le mettre à mal dans tout un secteur. Par ailleurs, en seconde partie de nuit, l'engagement des généralistes est plus faible car l'activité est faible, et donc moins rémunératrice qu'en première partie de nuit, tandis que la contrainte est importante. Si nous sommes opposés à la suppression des visites de nuit, nous sommes favorables au principe de la visite incompressible, mais encore faut-il l'organiser. M. Philippe BLANCHARD : Permettez-moi d'expliquer le terme de « visite incompressible ». Beaucoup de médecins considèrent que la permanence des soins n'est pas une médecine d'urgence. Par conséquent, sauf cas très exceptionnel, il ne serait pas utile de se déplacer. Dans les Ardennes, les médecins libéraux ont même décidé de ne faire aucune visite de nuit, la régulation orientant les cas d'urgence vers l'hôpital. Le cahier des charges de la permanence des soins vise véritablement à décourager les patients. A l'opposé, SOS Médecins estime que l'urgence ne peut s'apprécier qu'au chevet du malade et prône la visite systématique. Sans adhérer à cette vision extrême, nous estimons que dans certains cas, notamment ceux de personnes âgées, qu'elles vivent chez elles ou en maison de retraite, le médecin doit se déplacer. Nous considérons en effet que le déplacement d'une ambulance du SAMU ou d'un véhicule des pompiers, pour la plupart de ces cas, est inutile et coûteux. M. Xavier PRÉTOT : À entendre les organisations syndicales, le niveau de participation des médecins à la permanence des soins ne serait qu'un problème de rémunération, alors que d'autres éléments entrent en jeu. Dans certaines zones où la démographie médicale est faible, le travail de nuit peut constituer une contrainte très lourde après une journée de travail déjà surchargée. Par ailleurs, même dans des zones où cette démographie est dense, de nombreux médecins considèrent qu'il n'est pas forcément juste, après avoir étudié plus de dix ans, de devoir travailler la nuit et le week-end dans une société où prévalent les 35 heures, avec forte rémunération des cadres. Ils jugent cette charge contraire à l'évolution de la société, et la hausse du tarif des astreintes ne changerait rien au problème. M. le Président : Est-ce essentiellement une revendication des plus jeunes ? M. Philippe BLANCHARD : Il est vrai que les plus jeunes aspirent à la qualité de vie que leur permet leur rémunération. Il y a quelques années, les médecins prenaient les astreintes pour arrondir leurs fins de mois et se faire leur clientèle. Ce n'est plus vrai aujourd'hui. En revanche, certains médecins plus âgés continuent à assurer des gardes sans être inscrits au tableau d'astreinte. Ceci contribue à expliquer que 60 % des actes effectués la nuit échappent aux dispositifs de régulation. M. Roland OLLIVIER : En tout état de cause, la mise en place de ces dispositifs a changé la vie des médecins qui savent qu'ils ne seront plus appelés à mauvais escient. Mme Catherine GÉNISSON : Cette revendication relative à la qualité de vie est parfaitement légitime, et il est vrai que la régulation a changé la donne, mais il est nécessaire d'homogénéiser les réponses, et de standardiser les cahiers des charges. M. Philippe BLANCHARD : C'est ce qu'a annoncé le ministre. M. le Président : Sur le pilotage du nouveau dispositif de permanence des soins, la coordination des différents intervenants sur le terrain est-elle satisfaisante ? Les moyens des services de l'Etat sont-ils suffisants pour coordonner ce système ? Les préfets emploient-ils réellement tous les pouvoirs qui leur sont attribués ? M. Roland OLLIVIER : Le système est très complexe, et les moyens ne sont pas judicieusement employés, car le préfet manque de moyens financiers spécifiques. Il ne dispose que de l'arme lourde, la réquisition. Nous avons par ailleurs été surpris par les interférences entre différents partenaires. Il arrive même parfois que l'URCAM 288, en liaison avec l'URML 289, prenne des options contraires à celles retenues par le préfet. Il faut au contraire que le dispositif soit cohérent au niveau régional, grâce à la définition d'un schéma coordonné de l'organisation de la permanence des soins et des urgences, et que le préfet soit ensuite capable de mobiliser les ressources en fonction d'un cadre national et régional défini. M. Philippe BLANCHARD : Le conseil de l'Ordre joue un rôle central. L'inscription au tableau n'est plus obligatoire, mais en cas de défaillance grave, le conseil de l'ordre peut proposer au préfet des mesures alternatives. Dans les faits, il ne le fera pas, pour des raisons confraternelles, mais aussi parce que la réquisition est une fausse bombe atomique, impossible à mettre en œuvre, en ce qu'elle crée des tensions très difficiles à gérer. Je pense notamment à ces médecins qui ont pu déchirer ostensiblement des réquisitions devant les caméras. De surcroît, le juge administratif ne soutient pas toujours la décision de réquisition du préfet, car sa validité dépend de conditions juridiques rarement réunies. Il faut notamment démontrer que la situation sanitaire s'est récemment dégradée, alors qu'en pratique, les difficultés de participation des médecins à la permanence des soins ne datent pas d'hier. Les préfets qui ont eu recours à la réquisition ont rencontré beaucoup de déboires, aussi préfèrent-ils en général le dialogue à la contrainte. Il est important de bien distinguer le niveau régional du niveau départemental. L'organisation de la permanence des soins doit se faire dans le cadre du département, sous l'autorité du préfet - notre système de soins s'inscrit bien dans un cadre départemental, puisqu'il existe théoriquement un SAMU et un centre 15 par département, un hôpital de référence, etc. Les politiques financières et de coordination peuvent en revanche être menées au niveau de la région. Là où la région a voulu dépasser son rôle strictement financier pour se lancer dans des opérations, ne fût-ce qu'à titre d'expériences, les pistes ont été considérablement brouillées. Par ailleurs, si la démultiplication des fonds spécialisés de l'assurance maladie n'est pas une mauvaise idée, ce n'est pas pareil de mener une expérience avec beaucoup de moyens financiers et de la poursuivre, une fois qu'elle a fait ses preuves, sous le régime normal. Il manque alors d'argent, et le système ne fonctionne plus. M. le Président : Sur le financement du dispositif de permanence des soins, à quel montant peut-on estimer le coût total de la permanence des soins ? Ce montant est-il conforme aux estimations de l'Etat et des partenaires conventionnels ? L'évolution de ces coûts est-elle maîtrisée ? La pérennité de ce financement est-elle assurée ? M. Xavier PRÉTOT : Le dispositif coûte plus cher que prévu, mais moins que ce qu'il en a parfois été dit. Si nous parvenions à redéfinir la sectorisation, et à imposer de ne payer que la première partie d'astreinte de nuit quand la deuxième n'a pas été assurée, nous réduirions les coûts. M. Philippe BLANCHARD : La direction de la sécurité sociale a envisagé l'hypothèse d'un surcoût de 60 millions d'euros, ce qui porterait le coût total de la permanence des soins à 360 millions en année pleine. Du fait de la mise en place du dispositif en cours d'année 2005 et de la propension des médecins à envoyer leurs factures avec retard, nous avons eu du mal à obtenir des chiffres réalistes, mais nous sommes d'accord pour plutôt évaluer à 400 millions d'euros le coût total de la PDS pour 2006. Ce glissement s'explique par le fait que la CNAMTS a imaginé, pour financer l'avenant 4 qui revalorisait les actes et les astreintes, de diminuer le nombre de secteurs. Or, ce nombre n'a pas baissé autant que prévu, du fait justement de la revalorisation des astreintes, les médecins souhaitant alors conserver un nombre important de secteurs. M. Xavier PRÉTOT : Ne serait-il pas préférable, pour la deuxième partie de la nuit, de majorer les rares actes effectués plutôt que de revaloriser le tarif de l'astreinte ? M. Philippe BLANCHARD : En effet, lorsque l'on multiplie les secteurs d'astreinte, alors que l'activité est rare, le coût de l'acte devient très élevé ! M. Xavier PRÉTOT : Mieux vaudrait alors majorer fortement les rares actes réalisés, afin de rémunérer correctement celui qui est effectivement sorti. M. le Président : S'agissant des structures intermédiaires tendant à favoriser l'implication des médecins libéraux dans la permanence des soins, quelle appréciation portez-vous sur l'efficacité des maisons médicales de garde ? Leur développement est-il satisfaisant ? Leur financement est-il adapté ? M. Philippe BLANCHARD : Je vous renvoie au rapport de l'inspection des affaires sociales qui a trait à l'amélioration du fonds d'amélioration de la qualité de soins en ville, lequel a en partie financé ces maisons de garde. M. Roland OLLIVIER : Il faut également signaler le rapport rédigé par le docteur Graal sur les maisons médicales de garde, à la demande du ministre. M. Philippe BLANCHARD : Les maisons médicales de garde qui sont adossées à un hôpital, voire installées au sein même de celui-ci, et qui travaillent en étroite collaboration avec lui, sont en général fréquentées, et permettent de réduire l'engorgement des urgences. Le coût moyen des actes y est de surcroît raisonnable. Cela étant, les maisons médicales de garde sont loin d'être la panacée, et coûtent très cher la plupart du temps. M. Roland OLLIVIER : Les maisons médicales de garde peuvent cependant s'avérer très utiles là où les médecins généralistes manquent - je pense par exemple à la banlieue de Toulouse. De plus, beaucoup de médecins en milieu rural estiment qu'il est surtout important de répondre au problème de l'isolement, que ce soit par les maisons médicales de garde, ou par la création de points de consultation. M. Christian PAUL : Les maisons médicales de garde me semblaient une réponse intéressante au problème des territoires ruraux. Vous ne paraissez pas de cet avis. Etes-vous plutôt favorables à une régulation départementale très centralisée et performante, ce qui ne manquerait pas de poser à nouveau le problème de la permanence des astreintes, que la régulation n'a pas réglé ? Ne faudrait-il pas approfondir la question des maisons médicales ? M. Philippe BLANCHARD : Il y a aussi des déserts urbains. Nous ne condamnons pas en bloc les maisons médicales, mais il convient de les apprécier au cas par cas, en termes d'efficacité médicale, et ne pas les considérer comme la panacée. La régulation et les maisons médicales de garde sont deux problématiques séparées. La régulation est centralisée, et concerne l'ensemble des effecteurs, quelle que soit la manière dont ils sont organisés. M. Christian PAUL : Mais cela suppose qu'il y ait des effecteurs ! M. Philippe BLANCHARD : Les maisons médicales de garde peuvent en effet être une réponse, mais il y en a d'autres. On constate aujourd'hui un certain malaise chez les médecins libéraux, qui se plaignent d'un manque de reconnaissance, et de relations difficiles avec l'hôpital C'est pour ces raisons que, par exemple, ils ne coopèrent pas toujours facilement avec le 15. Dans les territoires ruraux, ils craignent souvent d'être instrumentalisés par l'hôpital et de faire le travail à sa place. Nous avons alors invité le ministre, qui s'y est engagé, à publier assez rapidement un texte sur les « médecins correspondants de SAMU ». Ce sont des médecins libéraux qui reçoivent une formation particulière, des équipements particuliers, et qui répondent à la fois aux problématiques de la permanence des soins et des urgences. Quand les gens sont de bonne volonté, le dispositif fonctionne bien. N'oublions pas que nous sommes l'un des pays qui comptent le plus de médecins par habitant, mais ils sont mal répartis sur le territoire. M. Roland OLLIVIER : Il ne faut pas raisonner en termes de structure, mais de fiabilité et d'organisation. Dans cet esprit, les maisons médicales peuvent apporter des réponses, tout comme les points de consultation, les points de garde ou les cabinets tournants le soir. L'idée de renforcer le système hospitalier peut être assez bonne, dans ce contexte. Pourquoi ne pas en effet rassembler les financements et installer dans un petit service des urgences une équipe qui réponde également au problème de la permanence des soins ? M. Xavier PRÉTOT : Si les permanences sont en général correctement assurées les week-end et la première partie de la nuit, il n'en va pas de même pour la deuxième partie de la nuit, d'où l'idée de faire basculer l'astreinte vers les hôpitaux dans certains départements, à condition que les financements suivent. M. Philippe BLANCHARD : S'agissant des médecins salariés, nous en avons rencontré beaucoup qui souhaitent participer à la permanence des soins, mais ne le peuvent pas pour des raisons règlementaires. Le ministre de la santé a donné des instructions à la DHOS pour que soient levés ces obstacles. Dans le Nord-Pas-de-Calais, nous avons ainsi rencontré les sociétés de secours miniers, qui sont quasiment des micros hôpitaux, très bien équipés, et qui souhaiteraient s'impliquer dans la PDS, tout comme certains centres de santé municipaux, notamment en région parisienne. M. le Président : En auraient-ils la compétence ? M. Xavier PRÉTOT : Certains médecins salariés font des soins, d'autres non, comme les médecins du travail. C'est vrai, l'intervention de ces derniers pourrait poser des problèmes d'ordre sanitaire et déontologique. M. Roland OLLIVIER : Je reviens à la réflexion de M. Paul qui s'interrogeait sur l'utilité d'une régulation si les effecteurs manquent. Nous sommes pour notre part favorables à une régulation mixte, avec un engagement des médecins libéraux d'être effecteurs et non seulement régulateurs. M. Christian PAUL : Par expérience départementale, je suis moins optimiste, et tout d'abord parce que les responsabilités se diluent entre les préfets et l'ARH. D'un côté, le préfet a le choix entre la négociation et la réquisition, arme extrême. De l'autre, l'ARH dispose de moyens qui peuvent être alloués à l'hôpital pour la reprise d'une partie des missions, surtout la nuit. Il y a donc bien dilution des responsabilités, et je connais quelques cas flagrants de vide relatif. M. Xavier PRÉTOT : Nous regrettons d'ailleurs que les pouvoirs publics aient renoncé au caractère d'obligation déontologique individuelle de la participation aux gardes. M. Christian PAUL : Faute de recul à ce moment, nous avons mis fin à cette obligation sans avoir négocié en contrepartie un certain type de responsabilité collective. M. Xavier PRÉTOT : Il n'y en aura pas. M. Roland OLLIVIER : Nous devons en tout état de cause clarifier le dispositif. Il faudrait un financeur unique et coordonné à l'échelon régional. M. Philippe BLANCHARD : La planification de la PDS, le financement et le contrôle du dispositif doivent être tenus par une même main, si possible l'ARH et annexés au schéma régional d'organisation des soins (SROS). Le ministre a préféré confier cette responsabilité à la mission régionale de santé (MRS) plutôt qu'à l'ARH ; ce choix devrait être consacré par le prochain PLFSS. En tout état de cause, il est à noter que le préfet, la MRS et l'ARH bénéficient de l'appui des mêmes services : les DDASS. Parallèlement, le préfet, sur le plan local, devra avoir les moyens de définir une organisation de la permanence des soins a minima, en cas de défaillance du dispositif normal. M. Xavier PRÉTOT : Nous avons vécu avec un avenant assez rustique. Nous verrons s'il n'est pas possible, dans les prochaines négociations, de mettre en place un dispositif tarifaire plus incitatif, et plus légitime pour ceux qui s'impliquent. M. le Président : Messieurs, je vous remercie. Association des médecins urgentistes hospitaliers de France (AMUHF) : Présidence de M. Georges Colombier, Président-rapporteur M. le Président : Je vous remercie de vous être rendu à l'invitation de notre mission d'information sur les urgences médicales, composée de onze membres représentatifs de tous les groupes, et qui a prévu de rendre ses conclusions fin janvier. Son objectif est d'examiner comment désengorger les services hospitaliers d'accueil des urgences. Nous étudions donc le système de prise en charge des urgences médicales à trois niveaux : en amont de l'hôpital, avec le dispositif de permanence des soins ; dans les services d'urgences ; en aval, enfin, et notamment dans d'autres services hospitaliers. Nous venons d'entendre les représentants de la MEAH, la Mission d'évaluation et d'audit hospitaliers, ainsi que les rédacteurs d'un récent rapport de l'Inspection générale des affaires sociales (IGAS) et de l'Inspection générale de l'administration (IGA). Nous avons souhaité, compte tenu de votre expérience de la médecine d'urgence, connaître votre avis, notamment sur l'articulation entre les services d'urgences et les autres acteurs de la permanence des soins, sur les améliorations possibles à apporter au fonctionnement de ces services et sur leur coordination avec les autres services des hôpitaux. M. Patrick PELLOUX : Je remercie la représentation nationale de s'intéresser à ce sujet difficile. C'est d'ailleurs une constante, car c'est toujours grâce au Parlement, tous groupes politiques confondus, que les choses ont progressé depuis le rapport du professeur Adolphe Steg en 1988, et jamais par la volonté des représentants du monde médical, qu'il s'agisse des hospitaliers, des universitaires, du Conseil de l'ordre... L'Association des médecins urgentistes hospitaliers de France, que je préside depuis sept ans, a joué un rôle de premier plan dans tous les conflits liés au fonctionnement des services d'urgences, notamment pendant la canicule de l'été 2003, et n'a cessé de mettre en garde, dès 1999, contre l'érosion de la permanence des soins et son corollaire, le recours croissant aux services d'urgences des hôpitaux, dont les moyens n'ont pas augmenté en conséquence. Tous les systèmes de soins d'urgences existent en Europe, avec leurs qualités et leurs défauts, mais on observe que, partout, la fréquentation des urgences s'intensifie. En France, le rapport Steg estimait, faute de données exactes, à environ 7 millions le nombre annuel de passages par les services d'urgences ; nous en sommes à plus de 15 millions aujourd'hui. Ces comparaisons entre pays européens font également ressortir une corrélation entre, d'une part, la croissance de la fréquentation des urgences et, d'autre part, le nombre de lits fermés et la réduction de la durée moyenne des hospitalisations. On soulignera également que l'institution hospitalière n'a pas su se moderniser, s'adapter à l'évolution de la société, contrairement, par exemple, au commerce, qui a su moduler ses horaires d'ouverture. En témoigne le taux élevé de fermeture de lits en été, reposant sur le postulat selon lequel tout le monde part en vacances. En témoigne également le manque d'anticipation des différentes épidémies saisonnières, pourtant bien connues aujourd'hui. Enfin, l'institution hospitalière n'a pas voulu reconnaître les prérogatives des services d'urgences. C'est manifeste, en particulier, dans la mise en place des pôles du plan Hôpital 2007... C'est également manifeste dans la séniorisation des effectifs médicaux des services d'urgences, restée très faible en dépit des recommandations déjà formulées par le professeur Adolphe Steg au Premier ministre Édouard Balladur... S'agissant de la permanence des soins, il faut rappeler que plus une société est riche, plus on y consomme de soins, et plus on a tendance à tout vouloir immédiatement. Il y a un quasi-abus généralisé du bien commun, contre lequel il est impossible de mettre des garde-fous : les gens viennent aux urgences parce qu'ils ont mal à la tête, et comme, avant de venir, ils ont cherché « mal à la tête » sur Google, ils réclament un scanner ! Pour autant, contrairement à une idée reçue, ceux qui viennent aux urgences pour rien sont en fait très peu nombreux. Le problème est que l'on ne sait pas gérer de façon différenciée les flux de malades : on sait les trier en fonction de la spécialité concernée - chirurgie, obstétrique... -, mais pas en fonction de la gravité de leur cas. Nous avons, et aucun de mes collègues ne le conteste, une mission de service public, qui consiste à accueillir chacun, mais en lui apportant une réponse qui est celle, compte tenu des connaissances actuelles, que nous estimons adaptée à son état, et pas forcément celle qu'il réclame. Nous avions donc vu venir depuis longtemps la remise en cause de la permanence des soins. Avant même que je commence mes études de médecine, j'entendais déjà parler des disputes entre confrères d'un même secteur sur l'organisation des gardes : c'étaient les plus jeunes, ceux qui avaient besoin d'argent, qui se portaient volontaires, mais une fois qu'ils gagnaient confortablement leur vie, ils ne voulaient plus en faire. Et lorsque un président du conseil de l'Ordre a enfin tapé du poing sur la table et rappelé à ses confrères le fameux article 77 du code de déontologie des médecins en vertu duquel la permanence des soins est obligatoire, on l'a démis de ses fonctions ! Au moment des discussions sur la réduction du temps de travail à l'hôpital, sur la reconnaissance du travail de nuit des personnels hospitaliers et sur les repos de sécurité après les gardes de nuit, j'ai insisté auprès du ministre de l'époque sur le fait que les choses n'étaient plus ce qu'elles étaient autrefois : aux urgences, en tout cas à Paris, un médecin de garde ne se couche plus de la nuit, il n'y a plus de temps mort, les gens viennent aux urgences vingt-quatre heures sur vingt-quatre. Il aurait fallu profiter de l'occasion pour rénover la permanence des soins, y compris en ville. Cela n'a pas été fait. Il y a eu la grève des gardes en décembre 2001, qui s'est amplifiée en janvier-avril 2002, et quand M. Jean-François Mattei est arrivé et a annoncé que les gardes n'étaient plus une obligation, tout le système a été désorganisé. Il y avait là une attitude contradictoire : d'un côté on parlait de sécurité sanitaire, d'égalité d'accès aux soins sur tout le territoire, mais de l'autre on supprimait l'obligation de garde, et plus personne ne se portait volontaire. De plus, le problème de la permanence des soins des médecins spécialistes - notamment les chirurgiens, les oto-rhino-laryngologistes et les ophtalmologistes - mériteraient un examen approfondi. Une organisation des urgences n'a de sens que si elle est durable et pérenne. C'est le sens des centres 15, pour lesquels les anesthésistes se sont tant battus dès les années 1960. C'est le sens également de la mise en place d'un numéro européen unique pour les appels d'urgence. La médecine d'urgence participe à la permanence des soins, mais celle-ci ne se réduit pas à elle. Lorsque j'ai dit, au moment du conflit de 2004, que les urgences et le SAMU n'étaient pas là pour faire le travail que les autres ne voulaient plus faire, une plainte été déposée contre moi devant le conseil de l'Ordre ! Il faut dire que celui-ci relaie de façon privilégiée les préoccupations des médecins libéraux et a peu évolué sur la permanence des soins, qu'il a même largement contribué à désorganiser. Nous étions en première ligne, nous avons négocié. On ne pouvait pas revenir sur la fin de l'obligation des gardes, votée par le Parlement. En revanche, on pouvait estimer que ceux qui ne se portent pas volontaires pour faire des gardes participent au moins à un réseau, ce qui aurait permis de structurer des réseaux ville-hôpital. Un endocrinologue, par exemple, aurait été dispensé de gardes de nuit, mais à condition de participer à un réseau en diabétologie. Sur le terrain, il y avait aussi les fameux CODAMU - les comités départementaux de l'aide médicale urgente, devenus les CODAMUPS, comités départementaux de l'aide médicale urgente et de la permanence des soins -, qui ne fonctionnaient pas bien. Le dialogue s'est engagé, mais de façon extrêmement difficile. Vous allez sans doute recevoir SOS Médecins, organisation qui est très discréditée chez les médecins libéraux, mais qui a le mérite d'exister. Elle couvre désormais une large part de la population. J'ai dit à toutes les réunions auxquelles j'ai participé au ministère qu'il fallait les reconnaître, ainsi que les Urgences médicales de Paris et la Garde médicale de Paris. Il faut savoir que SOS Médecins dessert aussi la grande banlieue, mais qu'il y a des quartiers, y compris en petite couronne, où ils ne veulent plus aller, comme les Tarterêts ou les Francs-Moisins, et on peut les comprendre... Cela pose un problème majeur, car ce sont autant de patients qui s'adresseront aux urgences. Avec la réforme des gardes, certains médecins libéraux ont été tentés d'abandonner les gardes et les visites à domicile, s'en remettant ainsi à l'hôpital pour assurer la permanence des soins. Notre organisation a plaidé pour une concertation entre libéraux et services d'urgences en vue d'associer les services d'urgences à la permanence dans les secteurs où la démographie médicale est trop déficitaire. Il y a ainsi des secteurs dans lesquels un arrangement en ce sens a pu être trouvé, comme en Basse-Normandie. Mais il y a des endroits, dans le Finistère par exemple, où les conflits sont à ce point inextricables que personne ne veut plus se parler. Ce sont des cas assez marginaux, mais qui ont une conséquence psychologique majeure : la population a l'impression que seul l'hôpital peut prendre en charges les urgences médicales parce qu'il est toujours ouvert, de jour comme de nuit, alors que la permanence des soins de ville n'est pas assurée. On observe d'ailleurs des défaillances de la permanence des soins de ville non seulement la nuit et le week-end, mais également dans la journée : sans rendez-vous préalable, ceux qui n'ont pas de médecin traitant n'ont personne à qui s'adresser. Je voudrais aussi dire un mot sur les pompiers. On n'a pas de données chiffrées sur le nombre de personnes qui appellent les pompiers parce qu'elles n'arrivent pas à joindre un médecin au téléphone - cela mériterait d'être mieux pris en compte dans les études menées par l'IGAS sur la permanence des soins. C'est quelque chose qu'on ne peut pas empêcher, car la population est très attachée à ses pompiers, mais on pourrait mettre sur pied une coordination entre le SAMU, les pompiers et la permanence des soins de ville, comme c'est le cas dans la région d'Avignon, où une plateforme de régulation unique a été mise en place. L'intérêt d'une telle démarche est que les gens recommencent à se parler, à travailler ensemble au lieu de se chicaner, et, surtout, que la qualité des soins en est améliorée - ce qui est tout de même l'objectif numéro un. La participation des libéraux aux centres 15 est très importante, mais elle ne repose que sur leur volontariat. Il y a en effet des endroits où ils ne veulent pas venir, et d'autres où, au contraire, certains médecins ne veulent plus faire que cela, faute de clientèle ... C'est très compliqué. Nous avons battu en retraite sur l'écart de rémunération entre généralistes et hospitaliers travaillant dans les centres 15, mais je dois dire que nos collègues commencent à en avoir un peu assez de voir certains cumuler les gardes de régulation ou les gardes de secteurs - et les rémunérations qui vont avec. De tels cumuls ne vont pas dans le sens d'une meilleure qualité des soins ni d'une gestion plus économe de la permanence des soins. Ils posent en outre des problèmes de régulation. Quant aux SAMU et aux centres 15, il semble impossible de ne pas continuer à les développer et à les moderniser. Certains vous diront qu'on se dirige inéluctablement vers la délégation de certaines compétences aux pompiers, aux ambulanciers, comme aux États-unis, mais ce n'est pas la solution : quand quelqu'un appelle pour une douleur thoracique, il faut que ce soit un médecin qui vienne. J'en viens aux maisons médicales. Leur création reposait sur une analyse initialement juste. Avant, il y avait des centres de santé, qui permettaient de répondre aux besoins, notamment le samedi. Ensuite, beaucoup de médecins libéraux n'ont plus voulu soutenir les efforts des collectivités locales pour maintenir ces centres. Leur fermeture de ces centres médicaux a entraîné un afflux de patients vers les services d'urgences. D'où l'idée de constituer des maisons médicales de garde pour limiter cet afflux. Le principe est donc intéressant mais il ne faut pas qu'elles soient dans l'hôpital, car cela créerait pour les patients une confusion des genres entre médecine libérale et hôpital public, sans pour autant faire baisser la fréquentation des urgences, comme le montrent les exemples de Calais et de Gap. Au contraire, on observera d'ailleurs que dès l'ouverture de la maison de Gap, en 2002, des médecins qui exerçaient en zone de montagne ont dévissé leur plaque pour venir y travailler... L'expérience montre, notamment dans le Val-de-Marne, que les maisons médicales ne peuvent marcher que si les médecins comme la population jouent le jeu. Si les médecins ne viennent pas - et les libéraux ont tendance à multiplier les exigences, à réclamer des locaux gratuits, un secrétariat, des vigiles... -, ça ne marche pas. Or, l'argent qu'on y aura investi ne sera pas réaffecté aux services d'urgences en cas d'échec et de fermeture des maisons médicales : ce sera donc de l'argent perdu, alors que les services d'urgences manquent de moyens. Il existe environ 380 maisons médicales. Si l'on rapporte le coût de leur construction - sans même parler du fonctionnement - à celui d'un hôpital, qui coûte certes cher mais qui existe déjà, on voit bien que ce n'est pas la panacée. C'est pourquoi, à Paris, nous avons préféré organiser des permanences dans des cabinets de ville, ce qui permet à chacun de mieux connaître l'offre de soins à laquelle il a accès dans son voisinage. Mme Catherine GÉNISSON : Avec quelles mesures incitatives ? M. Patrick PELLOUX : Aucune. Cela a marché parce que ce sont de jeunes médecins qui n'ont pas encore beaucoup de clientèle. En province, cela ne fonctionne pas, sauf avec les militants de MG France ou de la FMF. Je signale au passage qu'en Seine-et-Marne, plus aucun médecin ne veut faire de certificats de décès. C'est un problème majeur, car on dit aux familles, lorsqu'elles ont un décès le samedi, d'appeler leur médecin traitant le lundi. Le préfet est donc obligé de réquisitionner le SMUR, qui rechigne mais finit par accepter... Quand le ministre nous a réunis, j'avais proposé que les médecins hospitaliers puissent sortir avec un simple véhicule léger pour aller consulter à domicile. Il faudra probablement faire évoluer l'hôpital dans ce sens, notamment lorsqu'il gère l'hospitalisation à domicile. Le ministre m'a dit que cela existait déjà, mais cela se fait de façon superficielle, sans socle réglementaire suffisant. M. Christian PAUL : Ce que j'entends est très révélateur du paysage dual actuel. D'un côté, il y a de grands centres hospitaliers engorgés - et qui le seraient encore plus si l'on envoyait les urgentistes sur les routes -, et de l'autre, il y a des zones rurales où les médecins sont peu nombreux, mais où les services d'urgences des hôpitaux de proximité sont sous-employés, et où l'on peut donc envisager des sorties avec un véhicule léger M. Patrick PELLOUX : Nous n'arriverons jamais à empêcher les gens de venir aux urgences. Partout où il y a eu des campagnes, comme en Irlande ou en Floride, pour dissuader la population, cela a eu l'effet inverse ! Le seul moyen de désengorger les urgences, c'est la prévention, on l'a bien avec les risques liés à la canicules cet été, ou encore avec les accidents de la route et les accidents domestiques. L'opposition est moins entre Paris et la province qu'entre CHU et hôpitaux généraux. L'évolution de ces derniers est très intéressante. J'ai visité ceux de Niort, d'Avignon, de Concarneau, qui ont été modernisés, avec des améliorations sur le plan architectural, qui font qu'on ne voit aucun engorgement à l'accueil. Un bon service d'urgences répond non à la demande des malades, mais à leur besoin. Cela consiste à recevoir le patient sans attendre, quitte à le réorienter, que ce soit vers la médecine de ville ou vers l'hôpital, pour un scanner ou autre chose. Une parenthèse sur la cancérologie : on nous a roulés dans la farine avec l'Institut national du cancer, quand on sait qu'à des patients à qui ont une masse abdominale, on donne rendez-vous dans trois mois. Un tel délai est souvent jugé excessif au regard de la gravité présumée de la pathologie en cause : il incite donc les patients à se ruer aux urgences. En règle générale, la longueur du délai de prise en charge programmée dans les services de soins peut d'ailleurs inciter les patients à se rendre aux urgences pour une prise en charge plus rapide. C'est pourquoi nous avons proposé l'été dernier qu'une disposition législative limite le nombre des fermetures saisonnières de lits, de telles fermetures contribuant à l'allongement des délais. Par ailleurs, il faut noter que certaines personnes, à Paris même, peuvent avoir autant de difficultés d'accès aux soins que des personnes résidant en zone rurale. Tout cela plaide donc pour le développement du conseil médical par téléphone, via notamment les centres 15. On observe d'ailleurs que le nombre d'appels reçus par ces centres est en constante augmentation (il atteint 15 à 16 millions par an), tandis que le nombre de sorties de SAMU/SMUR reste stable : cela donne à penser que la population accepte de mieux en mieux qu'un problème médical soit traité par téléphone. On ne dira jamais assez que M. Mattei a commis une erreur historique en supprimant sans contrepartie l'obligation de faire des gardes. Le résultat, c'est qu'il n'y a plus nulle part de médecins après minuit, quand ce n'est pas après 20 heures. En Haute-Corse, 20 % des généralistes assurent 80 % des gardes ; le préfet peut théoriquement réquisitionner un médecin, mais en fait il ne le fait pas, de sorte qu'il n'y a pas de permanence des soins. SOS Médecins n'est même pas implanté en Corse : ils ont reçu des menaces de plasticage... M. le Président : Le flux de patients issus des urgences est-il suffisamment pris en compte dans la gestion des lits d'hospitalisation ? M. Patrick PELLOUX : Non. M. le Président : Quelles solutions proposez-vous pour accélérer le transfert des patients des urgences vers les lits d'hospitalisation ? Les urgences gériatriques vous semblent-elles bien prises en compte ? Quelles améliorations pourraient être apportées au dispositif de prise en compte de ces urgences, notamment dans les centres hospitaliers qui ne disposent pas de services de gériatrie ? M. Patrick PELLOUX : La culture hospitalière ne tient pas compte des urgences. C'est parce que des députés l'ont voulu - je pense notamment à l'amendement présenté par M. Philippe Nauche lors de la discussion du projet de loi relatif aux droits des malades et à la qualité du système de santé 290 - que nous sommes reconnus en tant que spécialité. Pour la culture hospitalière, l'aléatoire n'existe pas : le monde idéal est celui où l'on peut tout programmer. Sachant que 20 % des urgences, en moyenne, aboutissent à une hospitalisation, l'inégalité est très grande entre des hôpitaux comme la Pitié-Salpêtrière, où le nombre de passages aux urgences est de 115 par jour pour 2 500 lits d'hospitalisation, et des établissements comme Saint-Antoine, qui voit arriver 138 personnes pour 600 lits. De plus, les urgentistes ne sont jamais consultés sur les fermetures de lits que les hôpitaux sont contraints de pratiquer, en période estivale, faute de moyens suffisants pour remplacer leur personnel en congé. Nous avions obtenu de M. Douste-Blazy, en 2004, qu'il nous réunisse avec les représentants des ARH et des DDASS pour examiner cette question de façon concertée, mais cette démarche n'a pas été relayée sur le terrain. Ce qu'il faut faire, c'est se réunir autour d'une table pour casser certaines certitudes. Nous avions demandé que la loi empêche les hôpitaux disposant d'un service d'urgences de fermer plus de 5 % de leurs lits en été, ce qu'ils font actuellement sans rendre de comptes à personne alors que les malades attendent aux urgences. Néanmoins, il faut dire que la notion de délai est très relative : pour le médecin, c'est simplement le laps de temps entre le moment où il reçoit le malade et celui où il établit le diagnostic ; pour le patient, c'est le laps de temps entre le moment où il entre aux urgences et celui où il est orienté vers un service. Il n'y a pas de raison pour que les services hospitaliers soient seuls à assurer la prise en charge des malades en aval des urgences. En effet, nous travaillons aussi de plus en plus avec les cliniques. Or il n'y a pas de permanence des soins dans les spécialités. Et il faut faire attention, car il y a des cliniques qui acceptent volontiers qu'on leur envoie des patients, mais ceux-ci ont ensuite la surprise de se retrouver en secteur 2, avec dépassement fixé unilatéralement par le chirurgien, alors qu'ils se croyaient pris en charge par le service public ! Il faudrait au moins que, trois fois par jour, l'hôpital ait l'obligation de dresser à son service des urgences un bilan de ses possibilités d'hospitalisation. Ce serait une erreur, à mon avis, de créer des services d'urgences gériatriques. D'abord, cela consommerait énormément de moyens. Deuxièmement, l'âge est une notion très relative : le critère premier est celui de la maladie ou du handicap du patient, indépendamment de son âge. La notion pertinente est celle d'âge physiologique : il y a des octogénaires à qui on donnerait vingt ans de moins, et des sexagénaires à qui on en donnerait vingt de plus. Les gériatres qui refusent de recevoir des patients de moins de 75 ans se trompent ! Il ne faut pas laisser la médecine se structurer selon l'âge, voire la sociologie des patients. Ce qui donne, en revanche, d'excellents résultats, ce sont les consultations gériatriques volantes, comme à Armentières, où des gériatres viennent voir un patient qu'on soigne pour un col du fémur. Mme Cécile GALLEZ : J'ai une question sur le délai entre l'entrée aux urgences et la réception dans un service. Cet été, j'avais un œil injecté de sang, et mon ophtalmologue était en congé. J'ai appelé le service ophtalmologique de l'hôpital qui n'a pas voulu me donner de rendez-vous et qui m'a dit d'aller aux urgences. Comme je ne voulais pas attendre pendant trois heures, j'ai fini par aller consulter un autre spécialiste en ville, mais j'ai trouvé choquant que l'hôpital ne puisse pas me recevoir en consultation externe. M. Patrick PELLOUX : Le conseil de l'Ordre, une fois de plus, ne sera pas content que je dise cela, mais nous sommes, nous urgentistes, la roue de secours de tout le système, qui se défausse sur nous. Cela fait partie, certes, de notre mission de service public, mais tout de même... Ainsi, il est consternant que l'hôpital d'Avignon ait fermé son service d'ophtalmologie, même si cela profite aux quatre ophtalmologues libéraux qui exercent en ville. En conséquence, il a fallu former des urgentistes à l'ophtalmologie ; va-t-on bientôt nous demander de savoir aussi opérer les appendicites et faire les greffes du rein ? Nous avions demandé que les services d'urgences puissent s'en remettre, pour des actes ponctuels relevant d'une spécialité qui n'est pas assurée dans l'hôpital, à un spécialiste libéral de référence. Mais même cela est devenu terriblement compliqué, tant la démographie médicale est déficitaire dans certaines zones pour certaines spécialités. Il y a, par exemple, un seul ophtalmologue pour tout le département de la Mayenne. Un autre, à Vannes, a pris peur en voyant, le jour de son installation, les patients faire la queue sur le trottoir devant son cabinet ! Face à de tels manques, on a eu tort, à l'hôpital, de revaloriser, par le système de la « part complémentaire variable », la rémunération des seuls chirurgiens et psychiatres. Il faut revaloriser celle de tous ceux qui assurent la permanence des soins, notamment la nuit, qu'ils soient médecins ou non, et améliorer leurs conditions de travail. Nous avons demandé au ministre que les décrets à venir sur les urgences fixent les modalités de mise en œuvre des « fiches de dysfonctionnement ». En effet, sur le terrain on constate des dysfonctionnements mais qui, actuellement, ne sont pas systématiquement relevés et signalés et, par conséquent, ne sont pas traités. Les conseils départementaux de l'ordre des médecins devraient s'en saisir, mais ils ne le font pas - ce qui montre d'ailleurs qu'ils ne servent à rien et que le département, à l'inverse du territoire de santé, n'est pas l'espace de régulation pertinent. En tout état de cause, la mise en place de ces « fiches de dysfonctionnement » permettra de pallier leurs insuffisances. L'un des dysfonctionnements les plus terribles concerne l'accès à l'imagerie médicale pour les patients des urgences. A Paris, les IRM ne fonctionnent qu'aux heures ouvrables, alors qu'ils existent et ont été payés par le contribuable. L'an dernier, une dame qui avait une compression de la moelle épinière après une chute banale est arrivée aux urgences à 17 heures 30, et n'a pu passer une IRM qu'à 4 heures et demi du matin - et encore a-t-il fallu faire une demande spéciale ! Autre exemple, tragique celui-là : une jeune femme qui avait une fracture du rachis est devenue paraplégique parce qu'elle n'a pas été opérée à temps. Elle a déposé plainte, et elle a eu parfaitement raison. Dans ces deux cas, c'est bien à l'intérieur de l'hôpital que la chaîne de prise en charge des urgences médicales a dysfonctionné. Mme Catherine GÉNISSON : Il est tout à fait exact que le fonctionnement des urgences est de moins en moins intégré au fonctionnement global de l'hôpital, et la structuration des services d'urgences a, paradoxalement, aggravé le problème en isolant les urgences. Cela pose, a contrario, la question du périmètre de leurs compétences : on constate en effet une suroccupation des plateaux techniques par les patients issus des urgences, ce qui conduit à reporter des opérations ou des examens qui étaient programmés, parfois de longue date. Si de tels phénomènes de court-circuit sont légitimes pour les cas d'urgence vitale, on peut regretter que certains patients se rendent aux urgences pour bénéficier d'un examen dans de meilleurs délais que si ces examens étaient programmés, comme il se doit. De tels abus accentuent le problème de la suroccupation des plateaux techniques par les urgences et soulignent combien il est nécessaire de redéfinir le périmètre des compétences des urgences, si l'on veut éviter que celles-ci ne deviennent un hôpital dans l'hôpital. La question des urgences gériatriques pose un problème de fond : faut-il vraiment regrouper toutes les personnes âgées ensemble ? Mieux vaudrait recréer de services de médecine polyvalente, de médecine interne. Quant aux maisons médicales, elles sont nées d'un constat qui semblait juste, mais il ressort de nos premières auditions que la formule ne fonctionne pas. Faut-il pour autant les abandonner ? Comment institutionnaliser les circuits entre l'hôpital et la médecine générale « citoyenne » ? Comment formaliser les sorties d'équipes hospitalières pour des interventions à domicile ? En matière de prévention, y a-t-il, au-delà de ce que l'on a fait pour les accidents domestiques ou la sécurité routière, des pistes que l'on pourrait suivre pour améliorer l'éducation du citoyen à la santé ? Dans cette optique, les grandes campagnes de communication me semblent d'une efficacité limitée - c'est du moins le cas de celles qui ont pu viser à dissuader les personnes de se rendre aux urgences... En revanche, il me semble qu'une régulation téléphonique plus homogène qu'actuellement irait dans le sens d'une meilleure éducation du citoyen à la santé. En la matière, les hôpitaux ont des « fiches réflexe » dont nos collègues libéraux gagneraient à s'inspirer. En effet, actuellement, j'ai pu constater qu'à la même question adressée par un patient à la personne chargée de la régulation, la réponse ne sera pas la même selon le médecin de garde qui est au téléphone. M. Patrick PELLOUX : La preuve est faite de l'efficacité de la prévention : le port du casque sur les pistes de ski a fait diminuer les traumatismes crâniens, les radars sur les routes ont fait baisser les accidents de la circulation. Et je suis partisan, quant à moi, d'un taux d'alcoolémie zéro au volant. À mon sens, la prévention doit constituer l'axe fort de toute politique visant à « désengorger » les urgences, c'est-à-dire à adapter l'organisation du service public à la demande de nos concitoyens. La prévention doit passer par tous les lieux où la population va chercher de l'éducation à la santé : les pharmacies, les cabinets dentaires... On voit arriver aux urgences des personnes qui ont des rages de dents et à qui nous prescrivons des antalgiques - ce qu'aurait fait leur dentiste si son cabinet avait été ouvert. Car il faut être conscient du fait que le premier motif de venue aux urgences est la douleur sous toutes ses formes. Redéfinir le périmètre des urgences ? Définir des critères objectifs permettant de distinguer une « urgence médicale » de ce qui n'en est pas une ? On a essayé, mais c'est impossible. C'est un débat sans fin, parce qu'il met en jeu de grands faits de société, comme le rapport de l'homme au temps. Les gens ont du mal à comprendre qu'on puisse acheter de l'essence sans attendre, et qu'on ne puisse pas accéder séance tenante, sans rendez-vous, aux plateaux techniques - sauf dans le privé lucratif. Le stéthoscope du 20e siècle, c'est l'échographie. Tout médecin devrait savoir pratiquer l'échographie, mais les radiologues s'opposent à ce qu'on l'enseigne à tous les étudiants... Autrefois, les traumatisés crâniens étaient gardés 48 heures en observation ; aujourd'hui, on leur fait un scanner. Et si on ne leur fait pas de scanner, ils risquent de saisir les tribunaux. L'imagerie médicale moderne constitue un immense progrès, mais qui va dans le sens d'une augmentation des dépenses. Et quand il y a plainte, les juges regardent le dossier médical, pour voir si le médecin s'est donné tous les moyens techniques de son diagnostic. Si l'angioscanner contre l'embolie pulmonaire a connu un très fort développement cette année, c'est parce que les médecins ont peur d'être traînés en justice. Le recours au pénal est une réalité. Effectivement, il ne faut pas que les urgences deviennent un hôpital dans l'hôpital, mais qu'elles soient intégrées à la communauté hospitalière, si l'on veut que les patients n'attendent pas trop. Heureusement, les choses évoluent : des urgentistes commencent à devenir chef de service, voire président de la commission médicale d'établissement. Cela change un peu les choses et permet de sortir l'hôpital de la culture du « tout programmé » pour le ramener à la culture de l'aléatoire. Je suis d'accord pour redécouvrir la polyvalence après l'hyperspécialisation des médecins. Quand un orthopédiste de 29 ans me dit qu'il a pour spécialité la main et qu'il ne sait pas examiner un genou ni une épaule, cela me fait froid dans le dos ! Il ne faut pas se laisser berner par l'aristocratie universitaire. Ce n'est pas la maladie rare qui fait progresser la médecine. Alors que, dans les années 1990 encore, tous les internes devaient faire un stage en médecine polyvalente, c'en est aujourd'hui fini : certains internes de spécialité, notamment des anesthésistes, ne font jamais de gardes aux urgences. C'est un tort. Les pôles, de ce point de vue, peuvent avoir un intérêt. Il faudrait aussi que l'hôpital ait l'obligation de faire des consultations externes, de donner aux personnes qui téléphonent un rendez-vous dans le mois. Il est en effet regrettable que, comme le récent rapport de la Cour des Comptes sur le personnel hospitalier le constate, il soit souvent plus facile d'obtenir à l'hôpital une consultation privée qu'une consultation entièrement prise en charge. Quant aux maisons médicales, comme je l'ai dit, elles ne devraient pas être implantées dans l'hôpital. De plus, avant de mettre le premier sou dans l'affaire, il faut faire des listes de gardes et s'assurer de la pérennité du système. Les exemples de déconvenues sont nombreux... Mme Catherine GÉNISSON : Pourquoi ne voulez-vous pas qu'elles soient dans les hôpitaux ? Il me semble que la condition de leur survie, c'est précisément qu'elles soient à proximité des plateaux techniques. M. Patrick PELLOUX : À Nice, à force d'agrandir peu à peu la maison médicale, on en a presque fait un nouvel hôpital... Mieux vaut les implanter là où il y a des « zones blanches » où l'offre de soins est très déficitaire, et les développer. Mais un des grands problèmes est qu'elles sont trop souvent tributaires de la personne qui les a lancées - et qu'elles cessent de bien fonctionner lorsque celle-ci s'en va. En revanche, il faut formaliser les circuits entre l'hôpital et la médecine de ville. Le dossier médical personnel y contribue, mais il ne faut pas se faire d'illusion : il ne verra pas le jour avant longtemps. Si l'on veut accroître l'efficacité du système, il faut que celui-ci soit pérenne dans le temps et homogène sur le territoire. Or, à l'heure actuelle, celui-ci est déstructuré, et quand le conseil de l'Ordre dit que 60 % des secteurs sont couverts, il ne dit pas la vérité, car beaucoup de secteurs sont regroupés, en Vendée par exemple, où un médecin fonctionne sur trois ou quatre secteurs à la fois et touche trois ou quatre indemnités... Mme Catherine GÉNISSON : Et l'assurance maladie ne s'en émeut pas ? J'ai peine à le comprendre. À l'hôpital, on ne touche pas quatre fois sa garde ! M. Patrick PELLOUX : J'ai du mal à comprendre aussi. Il faudrait que vous posiez la question à M. Van Roekeghem... Le dernier point sur lequel je voulais insister est celui du transport sanitaire. Il n'existe, pour le recrutement des ambulanciers privés, aucun critère de qualité. Il nous arrive d'en récuser. Or, le recours est croissant aux ambulanciers, pour ramener les patients chez eux, ou surtout envoyés par le SAMU. Quant aux pompiers, ils facturent aux hôpitaux 400 euros l'intervention ! Le système est complètement inique, la marchandisation des relations entre ces deux services publics aboutit à faire payer deux fois le contribuable. Le CHU de Nice s'est vu réclamer 700 000 euros l'an dernier... Mme Catherine GÉNISSON : C'est un système tout à fait pervers. On peut comprendre que les SDIS - les services départementaux d'incendie et de secours - facturent leurs interventions, mais il y a un problème de régulation des niveaux d'intervention. M. Patrick PELLOUX : Il n'est pas normal que l'hôpital paie pour une désorganisation dont les pouvoirs publics portent la responsabilité. On nous demande de faire toujours plus avec toujours moins de moyens. C'est une spirale infernale, car si les conditions de travail se dégradent, les personnels ne veulent plus rester, et s'ils s'en vont, elles se dégradent encore plus. M. le Président : Je vous remercie. SUD (Fédération santé-sociaux) : Présidence de M. Georges Colombier, Président-rapporteur M. le Président : Notre mission a décidé d'entendre les syndicats représentatifs des personnels hospitaliers et nous recevons aujourd'hui Mme Marie-Christine Fararik et M. Patrick Nicolaon, représentants de la Fédération santé-sociaux de SUD. Mme Marie-Christine FARARIK : La dernière réforme des urgences est arrivée à un moment délicat, car elle s'est télescopée avec la fermeture de toutes les petites structures de dispensaires. Ainsi, la nuit, le week-end et en dehors des horaires d'ouverture des bureaux, les grands services d'accueil des urgences, les SAU, sont le seul recours pour la permanence de soins. Certes, des maisons médicales de garde (MMG) sont mises en place, mais elles ne répondent pas vraiment aux besoins. Elles sont en effet souvent tenues par des médecins généralistes inscrits en secteur 2 qui orientent les patients vers des examens de laboratoire ou de radiologie en dépassement d'honoraires, alors que le problème principal est la prise en charge des personnes précaires. Les urgences se retrouvent donc engorgées de patients dont les pathologies relèvent de la médecine de ville. Il est apparu, pendant la canicule, que les urgences étaient le dernier recours pour les personnes âgées, ce qui nous pose également d'énormes problèmes. Les EHPAD, établissements d'hébergement pour personnes âgées dépendantes, n'étant pas suffisamment médicalisés, les urgences se retrouvent en première ligne pour traiter ces patients. Or ces mêmes patients sont souvent amenés à séjourner à l'hôpital plus longtemps que la moyenne des malades. Il faut donc trouver, à l'intérieur de l'hôpital, des lits de soins de suite et des lits de longue durée. À cet égard, on peut regretter qu'en Ile-de-France, la réforme de l'Assistance publique ait prévu la transformation de 800 lits en lits de soins de suite et la suppression nette de 800 lits. Nous craignons donc que les soins de suite et de réadaptation soient complètement embolisés et que les patients fassent la navette entre services d'urgences, soins de suite et EHPAD, le tout étant encore amplifié par la tarification à l'activité. En effet, dans les lits d'urgence, au-delà d'une journée d'hospitalisation, la prise en charge est minorée : le patient coûte au service et ne lui rapporte rien. Le développement des EHPAD ne permettra pas de régler tous les problèmes de la gériatrie, dans la mesure où les lits d'aide sociale y sont trop peu nombreux. A titre d'exemple, ils représentent 1 à 2 % des capacités d'accueil des projets d'établissements privés dans les Hauts-de-Seine. Le ministre a beau faire des déclarations de bonne volonté, aucun taux n'est imposé. La précarité représente en moyenne un jour supplémentaire d'hospitalisation par patient et un surcoût de 11 %. Un tel surcoût peut inciter les hôpitaux à sélectionner leurs patients ; en Île-de-France, l'Assistance publique est tentée de le faire, notamment en pratiquant des rotations de patients. La prise en charge de la psychiatrie pose un vrai problème de recrutement : les personnels abandonnent car le travail n'est pas intéressant. De plus, maintenir un accueil commun aux urgences et aux urgences psychiatriques accroît le risque de violences, que les SAU ne savent pas gérer correctement. Nous éprouvons aussi des difficultés en aval des urgences, en particulier au niveau des services médico-techniques. Si aucun effort d'attractivité n'est réalisé, nous manquerons de personnels (manipulateurs radio etc.), car les cliniques privées embauchent à tour de bras, à des salaires sans commune mesure avec ceux du secteur public. Les négociations avec le ministère ne laissent malheureusement espérer aucune modification de la grille indiciaire. Ce manque de personnel affecte la continuité des soins et des examens : avec les effectifs actuels, il est impossible d'ouvrir vingt-quatre heures sur vingt-quatre. M. Patrick NICOLAON : Les décrets de réorganisation des services d'urgence de mai 2006 ouvrent des pistes de désengorgement, notamment en matière d'orientation des patients et de maillage général de la prise en charge avant l'arrivée aux urgences. La pénurie de personnel médical oblige les services à expérimenter de nouveaux partages des tâches entre les différentes catégories de personnels. Ainsi, des infirmiers accomplissent des actes qui relevaient traditionnellement des prérogatives des médecins urgentistes. Mais leurs rémunérations ne sont pas à la hauteur de leurs responsabilités et de leurs compétences. Pour nous, défenseurs de l'hôpital public, la présence des maisons médicales de garde au sein même de l'hôpital public pose un problème éthique car on y oriente des patients qui auront ensuite des problèmes de paiement. L'organisation globale de la santé ne doit pas amener l'hôpital à servir de rabatteur au secteur libéral. Toutes les urgences psychiatriques ne sont pas régulées par le SAMU : les hôpitaux psychiatriques sont souvent appelés directement, ce qui pose un problème de transport des malades. Les collègues qui exercent aux urgences ne reçoivent plus de formation aux pathologies psychiatriques. Un groupe de travail réfléchit sur ce sujet depuis des mois et il faudrait clarifier les choses rapidement. M. le Président : La performance des services d'urgence est-elle corrélée à leur niveau de ressources en personnels, en équipements et en lits ? Mme Marie-Christine FARARIK : Compte tenu des plans d'action qui ont été conduits, les difficultés actuelles tiennent davantage aux recrutements d'infirmières qu'aux moyens. Nous n'avons pas assez de travailleurs sociaux, chargés de l'accompagnement et de l'écoute. Et nous manquons surtout beaucoup de temps médical de seniors, le week-end et la nuit. M. le Président : Le personnel soignant se plaint-il de devoir effectuer des tâches administratives, la nuit, en plus du travail médical ? Mme Marie-Christine FARARIK : Aujourd'hui, toutes les prescriptions doivent être informatisées, tous les actes sont « protocolisés », et les infirmières ont l'impression d'être davantage le nez sur leur ordinateur qu'auprès de leurs patients, ce qui génère chez elles une vraie souffrance. Cette culture du protocole est sans doute nécessaire dans une certaine mesure mais nous ne sommes plus dans l'empathie, dans le contact avec le patient, et cela décourage les vocations. M. le Président : Le flux des patients issus des urgences vous semble-t-il suffisamment pris en compte dans la programmation des lits d'hospitalisation ? L'engorgement des urgences est-il corrélé au niveau de ressources des autres services hospitaliers ? Mme Marie-Christine FARARIK : Les autres services hospitaliers vont avoir le même souci de rentabilité que nous : aucun lit ne doit rester vide, il faut en permanence assurer une rotation des patients. Nous allons être confrontés à deux logiques : l'accueil des urgences et la course aux recettes pour avoir les moyens de travailler, qui nous obligera à faire du chiffre. Ce sera une véritable foire d'empoigne. Les taux d'occupation des lits sont déjà extrêmement élevés. M. le Président : Quelle est la part de patients dits « légers » dans l'encombrement des urgences ? Mme Marie-Christine FARARIK : Ils représentent de l'ordre de 20 à 25 % des patients, je pense, mais leur prise en charge est assez facile - ce n'est en tout cas pas ce dont les urgentistes se plaignent le plus. Le plus compliqué, pour nous, est d'effectuer des examens et surtout de trouver des lits d'aval, comme au moment de la canicule, quand tous les EHPAD ont envoyé leurs malades aux urgences médicales. M. le Président : Les établissements sanitaires gèrent-ils bien les crises sanitaires ? Mme Marie-Christine FARARIK : Le système d'alerte et de prévention est efficace. Néanmoins, à force d'user du plan blanc, la machine va finir par s'user : on ne peut pas supprimer indéfiniment les repos et les vacances des agents. M. le Président : La mise en place d'une consultation médicale non programmée permettrait-elle de réduire substantiellement le flux des patients ? Mme Marie-Christine FARARIK : Certainement, à condition qu'elle soit ouverte la nuit et les week-ends, et qu'il n'y ait pas de dépassement d'honoraires, car les personnes qui viennent aux urgences n'ont pas toujours les moyens d'aller consulter dans le privé. M. le Président : Pour éviter que les patients légers ne contribuent à l'engorgement des urgences, deux stratégies semblent envisageables : les dissuader de venir ou réduire au minimum leur séjour aux urgences. Mme Marie-Christine FARARIK : « Quelle est la durée d'attente ? » C'est la première question que posent les patients en arrivant aux urgences ! Un effort d'information du public est nécessaire pour éviter ces manifestations d'impatience. Toutefois, un tel effort sera d'autant mieux reçu que nous proposerons une meilleure offre de soins publics. Il est en effet très délicat de renvoyer un patient sans examen clinique, même si l'on a l'impression qu'il va bien. M. le Président : Que pensez-vous de l'implication des médecins libéraux dans la régulation des appels ? Mme Marie-Christine FARARIK : Les médecins généralistes ne sont plus ceux d'il y a trente ou quarante ans ; ils ont le droit à une vie de famille, à une vie privée. Or, quand arrive la crise, le patient est angoissé. L'hôpital, ouvert vingt-quatre heures sur vingt-quatre, est alors le lieu qui rassure. Mme Catherine GÉNISSON : Dans le Nord-Pas-de-Calais, les urgences connaissent le même problème d'engorgement mais à la différence de l'Ile-de-France, les motivations des patients tiennent moins aux tarifs du secteur 2, presque inexistant, qu'à un déficit structurel d'offre de soins. En conséquence, on ne pourra pas désengorger les services d'urgences sans prendre en compte leur amont et leur aval. Le recrutement et la formation des personnels de santé valorise leurs connaissances techniques au détriment de leur préparation psychologique et humaine. Or, pour la prise en charge de la personne, l'accueil social est très important. A ce propos, il est à noter que la présence d'une assistante sociale dans les services hospitaliers est obligatoire. Le temps médical est de plus en plus rogné par des procédures administratives et informatiques, et ce d'autant plus que les agents administratifs ont des horaires de bureau. Préconisez-vous une spécialisation des filières d'accueil des personnes âgées, aux urgences comme en gériatrie, ou au contraire une médecine polyvalente ? Si l'on veut continuer à développer les maisons médicales, il faudra en revoir le fonctionnement. Qu'est-ce qu'un « patient léger » ? Les 60 à 70 % de personnes qui ressortent des urgences sans être hospitalisées - les urgences vitales ne représentent que 10 à 12 % des passages aux urgences - ne sont pas toutes des « patients légers ». En ce qui concerne les systèmes d'alerte, ne rencontrez-vous pas des difficultés pour contacter les personnels, notamment lorsque vous ne pouvez les appeler que sur leur portable ? Il paraît que certains ne répondent pas à ces appels, attitude qui était inimaginable il y a encore dix ou quinze ans. Mme Marie-Christine FARARIK : Que le patient soit âgé ou pas, la prise en charge doit être la plus adéquate possible. Les problèmes rencontrés dans la prise en charge des patients âgés tiennent d'abord à la formation du personnel hospitalier : l'ensemble du personnel devrait avoir une formation appropriée. Ils tiennent aussi à un manque de personnel d'accompagnement, notamment d'aides-soignants. Or les plans d'économies que nous avons subis ces dernières années ont porté sur les agents administratifs et les aides-soignants, ce qui alourdit la charge de travail des infirmières. De plus, le personnel se concentre sur le soin « dur », technique, avec une nouvelle génération d'infirmières qui n'ont pas forcément la vocation mais ont réussi le concours, qui valorise les compétences purement techniques au détriment des capacités d'empathie. De même, il est regrettable que le recrutement spécifique d'infirmiers psychiatriques ait disparu. Mme Catherine GÉNISSON : Les métiers de santé ne sont pas extrêmement scientifiques. Ils demandent avant tout des qualités humaines et le recrutement des personnels de santé devrait en tenir compte. Par ailleurs, il ne faudrait pas que la tarification à l'activité devienne le seul mode d'évaluation du fonctionnement d'un service hospitalier ou d'un établissement de soins. Mme Cécile GALLEZ : Avec la couverture maladie universelle, je serais étonnée que des personnes en situation de précarité ne puissent pas se faire soigner. Par ailleurs, je ne suis pas favorable à ce que l'on engorge les urgences pour des pathologies bénignes ou pouvant être prises en charge directement par les services d'hospitalisation. Les EHPAD, d'après vous, sont sous-médicalisés. Je suis étonnée car ceux que je connais ont du personnel soignant et il est très rare qu'un de leurs patients soit envoyé à l'hôpital. Mme Catherine GÉNISSON : Mais ce personnel soignant n'est présent que pendant le journée. En revanche, quand un problème survient après dix-huit heures ou dix-huit heures trente, les urgences sont sollicitées. M. Patrick NICOLAON : Nous vivons dans une culture de l'urgence : tous les malades doivent passer par les urgences. De plus, sous le règne de la technicité curative, nous ne faisons plus de prévention, alors que cela fait théoriquement partie de notre rôle. Une personne suicidaire, par exemple, est orientée vers les urgences alors qu'une simple consultation en centre médico-psychologique permet parfois de résoudre le problème. Ainsi, les urgences deviennent la principale porte d'entrée de l'hôpital. Le système se spécialise, se segmente de plus en plus, et c'est aussi vrai pour les urgences. Or une telle spécialisation ne va pas nécessairement dans le sens d'une meilleure prise en charge des urgences médicales, qui supposerait plutôt un effort de formation initiale, de formation continue et d'adaptation à l'évolution des besoins de la population. Le cloisonnement de la budgétisation risque de bénéficier à certaines structures au détriment d'autres. M. Marc BERNIER : Notre mission a pour objet de réfléchir aux moyens de désengorger les services d'urgence. Le secteur 2, dans le monde rural, est très peu développé. Quoi qu'il en soit, la permanence de l'offre de soins ne peut être garantie que si les hospitaliers et les libéraux travaillent en parfaite symbiose. Je rappelle que, dans les hôpitaux locaux, ce sont des praticiens libéraux qui officient. Il faudrait avant tout définir l'urgence, notamment en psychiatrie : qu'elle puisse ou pas être qualifiée de « vitale », à mon sens, il y a urgence dès lors que le malade n'a personne à qui se confier. En ce qui concerne le manque du personnel, les 35 heures n'ont-elles pas constitué un phénomène aggravant ? En tant que maire et président d'une maison de retraite, j'ai pu constater combien la réorganisation consécutive à la réduction du temps de travail, la RTT, avait posé des problèmes, surtout au regard de l'absentéisme et de l'absence de personnel de remplacement. Dans ces conditions, en milieu rural, il me semble que les maisons médicales de garde peuvent être une solution, si elles sont bien pensées et si elles travaillent en relation avec la médecine hospitalière et libérale. M. le Président : Quelle est votre appréciation sur l'efficacité des maisons médicales de garde ? Mme Marie-Christine FARARIK : L'expérience menée à l'hôpital Béclère n'a absolument pas permis de désengorger les urgences et elle souffre d'un déficit de financement : elle n'assure pas la permanence des soins. J'ajoute que les assurés sociaux n'ayant pas les moyens de payer des dépassements d'honoraires ne sont pas tous des personnes précaires, surtout en région parisienne, où très peu de médecins restent en secteur 1 et où très peu de cliniques privées prennent en charge les examens complémentaires en secteur 1. C'est pourquoi nous sommes favorables à la mise en place de consultations sans rendez-vous, vingt-quatre heures sur vingt-quatre. M. le Président : La maison médicale de garde de Béclère est-elle située dans l'enceinte de l'hôpital ? Mme Marie-Christine FARARIK : Non, à l'extérieur. S'agissant du temps de travail des personnels, dès lors que la totalité de la population passait aux 35 heures, je ne vois pas comment un gouvernement aurait pu décider que seuls les infirmiers et les personnels soignants resteraient aux 39 heures ! Il n'en demeure pas moins que l'organisation n'a pas suivi et que des écoles d'infirmières ont été fermées, ce qui rend impossible le remplacement des départs en retraite. Les plans de suppression d'établissements rendaient envisageables l'absorption des 35 heures, mais les communes se sont battues pour conserver leur hôpital. Le problème des effectifs est réel, d'autant que le peu qui nous avait été accordé au moment du passage aux 35 heures nous a été repris à travers des plans d'économies. M. Marc BERNIER : Quel est le pourcentage de patients des urgences relevant de la psychiatrie ? Mme Marie-Christine FARARIK : Environ 7 % mais leur prise en charge est en moyenne plus lourde que celle des autres patients. M. le Président : Je vous remercie de votre contribution aux travaux de la mission. FO (Fédération des personnels des services publics Présidence de M. Georges Colombier, Président-rapporteur M. le Président : Nous recevons maintenant MM. Daniel Dutheilm et Pascal Lebrun, représentants de la Fédération des personnels de services publics et des services de santé de FO. M. Pascal LEBRUN : L'afflux de patients aux urgences génère beaucoup d'attente. Je pense que la présence d'un médecin d'accueil, chargé de la régulation des patients à l'entrée des services d'urgences, permettrait de régler les problèmes de « bobologie » qui embolisent les urgences. En tout état de cause, il semble impossible de désengorger les urgences sans augmenter le nombre de lits d'aval disponibles. Pour l'Assistance publique de Paris, ce nombre est passé en seize ans de 1 100 à 350 tandis que, dans le même temps, dans mon service, le nombre de patients accueillis quotidiennement aux urgences est passé de quarante à quatre-vingt, quatre-vingt-dix et même plus. Mme Maryvonne BRIOT : Le problème des lits d'aval existe depuis des années. N'est-il pas lié au mode de relations entre les services d'urgence et les services de soins, qui retardent l'hospitalisation des patients issus des urgences dans leurs unités ? Quels types d'unités conviendrait-il de renforcer en priorité avec des lits d'aval ? M. Marc BERNIER : Que pensez-vous des maisons médicales de garde et du partenariat entre médecine hospitalière et libérale ? Mme Catherine GÉNISSON : Il existe déjà des infirmiers d'accueil. Pourquoi préconisez-vous de confier leurs fonctions à des médecins ? Le nombre de lits d'aval est certes problématique, mais n'oublions pas que l'offre de soins a considérablement changé : le temps d'hospitalisation a baissé et des formes alternatives comme l'hospitalisation de jour et de semaine se sont développées. Les suppressions de lits s'expliquent en partie par ces changements. Cela dit, ne constatez vous pas que les services d'hospitalisation ne prennent plus en compte la notion d'urgence ? Par ailleurs, convient-il de spécialiser la prise en charge des personnes âgées ou bien de les accueillir dans des lits de médecine polyvalente ? La disponibilité médicale du personnel soignant pâtit des contraintes purement administratives et des tâches de gestionnaire de terrain qui lui incombent, notamment du fait de la tarification à l'activité. Quelles sont vos réflexions à ce sujet ? M. Pascal LEBRUN : Les services sont de plus en plus spécialisés et autonomes. Certains d'entre eux jouent le jeu en libérant des lits d'aval pour les patients issus des urgences mais ils sont alors contraints à reporter les hospitalisations déjà programmées. J'ignore si c'est bien ou pas. Mme Catherine GÉNISSON : Une solution ne serait-elle pas d'obliger chaque service à disposer systématiquement d'un ou deux lits d'accueil d'urgence ? M. Pascal LEBRUN : Cela reviendrait à recréer des lits d'aval, éventuellement polyvalents. M. Daniel DUTHEILM : Dans nos hôpitaux, des lits sont supprimés par manque de personnel : à l'hôpital Beaujon, des antennes entières sont fermées. Quand les médecins de spécialités réservent un, deux ou trois lits, c'est leur propre liste d'attente qui s'allonge. Le problème de fond de la spécialisation des services est évident. Quand des lits de gériatrie aiguë sont créés, par exemple, c'est au détriment de lits de spécialités : la liste d'attente change de service ; c'est un jeu de chaises musicales. Nous constatons également que des lits ne peuvent être ouverts faute de personnel et que de services font défaut. Mais il faut dire que, il y a trente ans, les chambres contenaient quarante ou soixante lits, que l'on est passé à quatre lits par chambre, puis maintenant à deux voire un. La question des maisons médicales de garde nous dépasse. À l'hôpital Beaujon, une expérience de ce type ne fonctionne pas bien. M. Marc BERNIER : Dans mon département, elles fonctionnent bien. M. le Président : La maison dont vous parlez est-elle située à l'extérieur ou à l'intérieur de l'hôpital ? M. Daniel DUTHEILM : A l'extérieur. Elle fonctionne selon un système de partenariat tacite entre les médecins et les établissements hospitaliers. M. Marc BERNIER : C'est une solution possible face au manque de médecins. M. Pascal LEBRUN : Une telle structure située au sein de l'hôpital, voire des urgences, pourrait bien fonctionner. Elle filtrerait les patients nécessitant une urgence et ceux relevant d'une simple consultation. Cela rejoint l'idée du médecin d'accueil, qui peut être chargé de cette mission. Les tâches administratives, énormes pour certaines, ont été transférées des médecins sur les cadres de soins. Les médecins s'en trouvent libérés et gagnent ainsi un peu de temps pour prendre en charge les malades, mais ces tâches relèvent-elles réellement des compétences de personnels paramédicaux comme les cadres de soins ? Mme Maryvonne BRIOT : La coordination et l'orientation des patients sont cruciales. À cet égard, votre idée est intéressante. Je précise que les médecins urgentistes ne s'occupent pas que d'urgences avérées ; ils prennent aussi en charge des consultations non programmées, ce qui est anormal. Les compétences des médecins urgentistes ne sont pas valorisées et reconnues à leur juste valeur. Une réorganisation est nécessaire, avec la création de postes de régulateurs. Mme Catherine GÉNISSON : Le problème de la régulation est effectivement majeur : les personnes qui viennent en consultation n'ont rien à faire aux urgences, dont ces types de patients représentent 60 à 70 % de l'activité. Mais comment organiser ces soins externes ? Faut-il les détacher des services d'urgences ? Les orienter vers l'hôpital ou vers le système libéral ? Vu la disponibilité actuelle des médecins et infirmiers libéraux, je doute fort qu'une telle proposition les séduise. Par ailleurs, est-il utile que la plupart des patients arrivant à l'hôpital passent par le service des urgences, alors même que certains ont pu être précédemment admis dans un service de soins pour la même pathologie ? M. Pascal LEBRUN : Les services hospitaliers sont hyper spécialisés et fidélisent leurs malades. Mais ceux-ci, lorsqu'ils reviennent dans le service qu'ils ont l'habitude de fréquenter, passent systématiquement par les urgences. Les urgences couvrent en principe une zone géographique, mais les patients qui se présentent parcourent parfois quarante ou cinquante kilomètres pour se faire soigner dans un service qu'ils connaissent. S'ils n'avaient pas à passer par les urgences, cela contribuerait effectivement au désengorgement. M. le Président : C'est une piste intéressante, qui n'avait pas encore été évoquée. Mme Catherine GÉNISSON : Cela requiert aussi un changement des mentalités au sein du système hospitalier. M. Pascal LEBRUN : Le statut des maisons médicales dépend de la volonté politique : peut-on se permettre de détacher du personnel public pour s'occuper de telles structures ou bien convient-il de créer des services de consultations ouverts 24 heures sur 24 ? Il existe déjà de tels services de consultations, ouverts entre neuf heures et dix-sept heures, vers lesquels sont orientés, notamment, les patients qui, faute d'infirmières libérales, reviennent à l'hôpital pour enlever des points de suture, refaire un pansement ou procéder à une injection. Nous ne pouvons échapper à la « bobologie ». Mme Catherine GÉNISSON : Nombre de maisons médicales sont autonomes par rapport à l'hôpital. L'idéologie politique, à droite comme à gauche, a beaucoup évolué dans le sens du mélange entre public et privé. Sur un lieu commun, les médecins libéraux pourraient participer à l'accueil des urgences, mais cela ne marche pas, sauf à la marge, au niveau de la régulation. Tous les statuts imaginables existent mais il n'y a pas de candidats. M. Marc BERNIER : L'effort de désengorgement doit commencer au niveau du centre 15, surtout en milieu rural ou semi-rural. Je vous invite, sur ce point, à consulter le rapport de l'ADOPS 53, l'Association départementale pour l'organisation de la permanence des soins de Mayenne. M. le Président : Que pensez-vous de l'accueil des personnes âgées dans les services d'urgence ? M. Pascal LEBRUN : Les personnes âgées, lorsqu'elles relèvent de multipathologies, ne sont pas transférables. Mais il manque à beaucoup d'hôpitaux une quinzaine de lits de soins de suite afin d'assurer la transition jusqu'à ce que soit envisageable un accueil en maison de retraite ou ailleurs. Entre-temps, il se passe environ trois jours cruciaux. M. le Président : Les personnels soignants se plaignent-ils des tâches administratives qui leur incombent, en particulier la nuit ? M. Pascal LEBRUN : La nuit, il n'y pas plus de tâches que le jour, mais il y a moins d'encadrement et moins de médecins pour les remplir, et nous mettons davantage de temps à joindre nos interlocuteurs des autres services. M. le Président : Le manque de médecins libéraux ne pousse-t-il pas les gens à se tourner vers les urgences, particulièrement la nuit et le week-end ? M. Pascal LEBRUN : Les week-ends et les jours fériés, les gens sortent, plus d'accidents surviennent et nous enregistrons effectivement une activité supérieure. La nuit, le public des urgences change (personnes angoissées etc.). M. le Président : Estimez-vous que les patients sont mal informés sur les urgences ? Faut-il prévoir des campagnes d'information ? M. Pascal LEBRUN : Concevoir une campagne publicitaire est toujours délicat, même si celle sur les antibiotiques a bien fonctionné. Mais ce n'est pas possible sur tous les sujets : prenez dix patients présentant des douleurs abdominales, avec exactement les mêmes symptômes, neuf seront juste un petit peu constipés et la dixième aura une péritonite extrêmement urgente. M. Daniel DUTHEILM : Depuis sept ou huit ans, dans certaines parties de la région parisienne, la population s'est paupérisée et beaucoup de gens viennent à l'hôpital car ils y sont pris en charge sans avoir à payer. Lariboisière, la nuit, c'est la cour des miracles ! M. Pascal LEBRUN : À Beaujon, nous appelons régulièrement le commissariat ou la brigade anti-criminalité pour mettre fin à des bagarres. M. le Président : Les établissements sanitaires gèrent-ils bien les crises sanitaires ? M. Pascal LEBRUN : Cela nécessiterait du personnel. Or je n'ai pas l'impression que la politique actuelle tende à créer des emplois. À Beaujon, l'effectif total de l'équipe de nuit est passé de treize à neuf, soit moins 30 %. M. le Président : S'agit-il d'un problème budgétaire ou d'une insuffisance de personnel sur le marché ? M. Pascal LEBRUN : Les deux. En région parisienne, une école d'infirmières sur deux a été fermée. Mme Maryvonne BRIOT : La politique est désormais inversée : le nombre de places ouvertes dans les écoles a augmenté, notamment en province. Nous avons ainsi modifié profondément la filière de formation des infirmières. Il faut donc laisser au nouveau système le temps de monter en puissance avant de porter sur lui une appréciation définitive. M. Pascal LEBRUN : Les effectifs des écoles maintenues ont augmenté de 20 % quand la moitié des écoles fermaient ! Le nombre d'infirmières formées est donc en baisse. Mme Maryvonne BRIOT : Le problème est que les infirmières commencent à fatiguer au bout de vingt ou vingt-cinq ans de carrière, notamment aux urgences, et quittent la profession très tôt. Il conviendrait de réfléchir à leur deuxième partie de carrière en reconnaissant mieux leurs compétences et leur savoir-faire. L'idée de postes de régulateurs, de ce point de vue, est intéressante. M. Pascal LEBRUN : Une infirmière ne remplacera jamais un médecin pour décider si un patient relève des consultations ou des urgences et établir une ordonnance. C'est pourquoi nous avons besoin de médecins d'accueil. Mme Maryvonne BRIOT : Le médecin d'accueil pourrait être assisté d'un infirmier. M. Pascal LEBRUN : Tout à fait. Mme Maryvonne BRIOT : Pour gagner du temps, l'infirmier d'accueil pourrait être chargé de la réception des patients et faire venir le médecin d'accueil une fois le dossier un peu décanté. M. Pascal LEBRUN : Cela requiert des infirmiers chevronnés. Or la volonté actuelle de faire passer le rythme de travail à deux équipes de douze heures - sept heures à dix-neuf heures et dix-neuf heures à sept heures - va faire partir tous les infirmiers des urgences. Il est impossible de travailler ainsi. Dans les services de réanimation, cela se discute, mais on constate que la durée de vie des infirmières y est de trois ans : celles qui sortent de l'école sont intéressées mais le rythme n'est plus tenable lorsqu'elles ont des enfants. Disposer d'infirmières chevronnées suppose de maintenir des horaires raisonnables. M. Daniel DUTHEILM : Les infirmières les plus attachées au service public sont amenées à quitter l'Assistance publique du fait des conditions et des rythmes de travail, et c'est la mort dans l'âme qu'elles en viennent parfois à faire des vacations dans leur hôpital d'origine. Dans le service de pédiatrie de la Pitié-Salpêtrière, le turn-over est complet en trois ou quatre ans ! Il faut fidéliser les infirmières expérimentées et encadrer les débutantes, ce qu'il nous est impossible de faire, par manque de personnel. Sur le marché du travail, il n'y a pas assez d'infirmières mas il y en a. M. le Président : D'après vous, comment faire pour les fidéliser ? M. Daniel DUTHEILM : Pour avoir du personnel de garde, il suffirait d'accorder un complément de traitement une prime de garde, comme par le passé, car des jeunes sont intéressés par cette fonction. Les personnels ne sont pas contents de la prestation qu'ils assurent et l'hôpital ne tient que grâce à leur conscience professionnelle : il arrive que des collègues, soumis à une technicité croissante et submergés de soucis vis-à-vis de leurs patients, ne dorment pas de la nuit et arrivent le matin en pleurant. Si ces problèmes ne sont pas réglés, nous allons à la catastrophe. Mme Maryvonne BRIOT : Nous avons déjà mis cette question en évidence, en 2003, dans le cadre des travaux de la mission d'information sur l'organisation interne de l'hôpital dont M. René Couanau était le rapporteur. M. Daniel DUTHEILM : Le nombre d'arrêts de courte durée et d'accidents de travail a augmenté depuis la mise en place de la RTT, comme le montrent les bilans sociaux. M. le Président : Les problèmes qui existaient avant le passage des hôpitaux aux 35 heures n'ont fait que s'aggraver, faute de créations de postes. M. Daniel DUTHEILM : Le stress augmente et la course est permanente ; c'est la désorganisation organisée. M. le Président : Nous entendons de tels témoignages partout sur le terrain. Mme Maryvonne BRIOT : Les 35 heures ont été imposées brutalement, sans réorganisation des services, mais il importe aussi de revoir en profondeur le management des équipes, le rôle des cadres. M. Pascal LEBRUN : Tout à fait. M. Daniel DUTHEILM : Nous sommes d'accord sur le constat mais aucune solution n'est apportée. Nous ne voyons jamais les cadres supérieurs : soit ils sont en réunion, soit ils élaborent des camemberts statistiques dans leur bureau ! Ils ont été extraits de la filière soins pour effectuer un travail déshumanisé. Mme Maryvonne BRIOT : J'espère que la création des pôles permettra de réfléchir au rôle des cadres de soins et au travail administratif dans les services, urgences et autres. M. Pascal LEBRUN : Mais les pôles vont aussi provoquer du stress supplémentaire pour le personnel médical, qui deviendra mobile d'un service à l'autre. Cela risque d'accroître encore le turn-over, notamment dans les pôles comptant un effectif important ; ce sera une raison supplémentaire pour quitter l'Assistance publique. M. le Président : Je vous remercie. CFDT Santé : Présidence de M. Georges Colombier, Président-rapporteur M. le Président : Nous recevons aujourd'hui Mme Yolande Briand et M. Michel Rosenblatt, représentants de la Fédération Santé-Sociaux de la CFDT. M. Michel ROSENBLATT : Pour commencer sur une note un peu provocatrice, je soulignerai tout d'abord que les problèmes des urgences ne tiennent pas à un manque de moyens, et cela pour trois raisons. D'abord, les services d'urgences hospitaliers ont d'ores et déjà bénéficié de grands plans quantitatifs, très médiatisés, visant à accroître leurs ressources. Ensuite, il est un peu simpliste d'aborder la question des moyens des services hospitaliers en des termes strictement quantitatifs, car les crédits prévus dans le cadre des plans précités viennent abonder une base budgétaire qui, elle-même, n'en reste pas moins flottante. Avec la tarification à l'activité, le financement des services d'urgences a d'ailleurs une part proportionnelle au nombre de passages dans ces services. Enfin, il ne faut pas renforcer les services d'urgences mais plutôt favoriser des modes alternatifs de prise en charge des urgences médicales et prévenir les passages inutiles aux urgences, notamment en programmant dans les services d'hospitalisation certains actes qui sont actuellement effectués aux urgences, de façon non programmée. Dans cette optique, les textes actuels n'ont pas besoin d'être modifiés, si ce n'est à la marge. En revanche, il faut réorganiser l'ensemble du dispositif de prise en charge des urgences médicales, tant à l'hôpital qu'en amont et en aval de celui-ci. En amont des services d'urgences, il nous semble indispensable de créer -voire de rétablir - des modes de prise en charge des urgences médicales alternatifs aux services d'urgences. Le document que nous vous avons remis recense une dizaine de propositions en ce sens. Il semble notamment indispensable de mieux associer les médecins libéraux à ces modes d'accueil. Sans entrer dans des considérations polémiques sur les gardes assurées par les médecins libéraux, on pourrait reconnaître officiellement que les libéraux, généralistes comme spécialistes, participent à la prise en charge des urgences médicales, soit en exercice libéral, soit directement dans les services d'urgences, où ils pourraient notamment assurer des consultations externes non programmées. Certes, une telle activité devrait être rémunérée par l'hôpital, mais le système que nous proposons serait en fait peu coûteux, dans la mesure où pendant qu'ils travaillent à l'hôpital, ces médecins n'effectueraient pas d'actes libéraux, diminuant ainsi les charges des organismes de sécurité sociale. Il s'agirait donc de transférer une enveloppe financière plutôt que de créer des charges nouvelles. On pourrait également étendre aux actes des médecins libéraux le système de « tiers payant » actuellement pratiqué pour le paiement des médicaments en pharmacies. En effet, on observe que des personnes défavorisées se rendent aux urgences pour ne pas avoir à faire d'avance de frais en attendant le remboursement des honoraires d'un médecin libéral par la sécurité sociale. Aussi, l'instauration d'un système de « tiers payant » auprès des médecins libéraux contribuerait à réduire le flux des patients qui se rendent aux urgences. Enfin, on pourrait développer des réseaux de prise en charge de certaines populations particulièrement fragiles. Il serait ainsi particulièrement utile, du point de vue médical, humain et économique, de développer des réseaux spécialisés en gériatrie, favorisant une prise en charge précoce des patients. S'agissant des services d'urgences hospitaliers, la coexistence de populations extrêmement diverses leur donne un aspect de « cour des miracles ». Pour y remédier, nous proposons que l'organisation des services d'urgences repose sur une distinction très concrète des différentes filières de prise en charge des patients. Rappelons que les établissements publics et les établissements privés participant au service public hospitalier sont quasiment les seuls à disposer d'importantes structures d'urgences. Or la principale différence entre l'hôpital et la clinique, de ce point de vue est que l'hôpital dispose d'internes, dont on peut d'ailleurs se demander si, faute d'expérience, ils n'ont pas tendance à hospitaliser leurs patients par excès de précaution. Dans cette optique, nous soutenons la politique de séniorisation des urgences et estimons que le surcoût engendré par la présence aux urgences, 24 heures sur 24, de praticiens hospitaliers expérimentés peut être largement compensé par les économies réalisées en évitant des hospitalisations inutiles. Nous estimons aussi que les capacités d'accueil en très court séjour aux urgences mériteraient d'être renforcées, afin d'éviter aux personnels médicaux de perdre un temps précieux à rechercher un lit d'hospitalisation pour chaque patient. Pour renforcer ces capacités, il n'est toutefois pas nécessaire de créer des lits : il peut suffire de mettre en place des circuits courts de prise en charge des patients en rattachant aux urgences certains lits existants - la mise en place de la nouvelle gouvernance hospitalière constitue d'ailleurs un moment opportun pour le faire. L'organisation hospitalière n'est pas suffisamment adaptée à l'accueil des patients en aval des services d'urgences. Le circuit de prise en charge des patients entrant à l'hôpital par les urgences devrait être défini dans le cadre du projet médical intégré au projet d'établissement. Suivant la nouvelle logique de gestion hospitalière, les moyens consacrés à la prise en charge des urgences doivent être regroupés au sein d'un même pôle. De plus, pour éviter d'opposer les services les uns aux autres, des liens et des interfaces doivent être organisés, au cas par cas, sous forme d'équipes mobiles, de commissions ad hoc etc. l'objectif est de mettre en place un réseau de prise en charge des urgences à l'intérieur même de l'hôpital. Parallèlement, il faudra favoriser l'admission directe dans les services d'hospitalisation, notamment dans les services gériatriques, pour éviter un détour par les urgences qui engendre des délais et des coûts supplémentaires. M. le Président : Je salue la qualité de votre intervention et laisse mes collègues vous adresser les questions qu'elle leur a inspirées. Mme Martine CARRILLON COUVREUR : Pouvez-vous revenir sur la place des internes dans les services d'urgences ? M. Michel ROSENBLATT : Chacun de nous, en tant qu'usager, a pu constater que les internes, particulièrement lorsqu'ils n'en sont qu'au début de l'internat, sont plus susceptibles que les médecins expérimentés de faire des erreurs. Ils sont également moins sûrs de leurs diagnostics que ne le sont les seniors. C'est pourquoi, par précaution, ils ont tendance à prescrire plus d'examens et plus d'hospitalisations que les seniors, ce qui augmente les coûts et les délais de prise en charge des patients concernés. De plus, le nombre de médecins en formation est insuffisant, ce qui amène les établissements à recruter des médecins formés à l'étranger et qui souvent mériteraient un complément de formation autrement que « sur le tas ». Mme Yolande BRIAND : Il est à noter que les difficultés des urgences dont les médias se font écho, d'ailleurs volontiers saisis par certains urgentistes, ne concernent le plus souvent que les hôpitaux des grandes villes, où le personnel médical et d'encadrement a des horaires de travail calqués sur ceux des libéraux - d'où le recours massif aux internes et aux étrangers la nuit et le week-end. De ce fait, la population a une mauvaise image des urgences. M. Marc BERNIER : En Mayenne, pour désengorger les urgences, il a été choisi de renforcer la permanence des soins en développant des maisons médicales de garde au sein des hôpitaux locaux. Une telle expérience pourrait-elle être généralisée à l'ensemble du territoire ? Mme Yolande BRIAND : Au centre hospitalier de Saint-Malo, où je travaille, certains médecins libéraux viennent faire des vacations aux urgences. Libéraux comme hospitaliers y trouvent leur compte, les uns parce qu'ils mettent ainsi à jour leurs connaissance en traitant des cas plus intéressants qu'en ville, les autres parce qu'ils apprennent ainsi à connaître mieux leurs confrères. En général, il nous semble que c'est dans le cadre des territoires de santé définis par l'ordonnance n° 2003-850 du 4 septembre 2003 portant simplification de l'organisation et du fonctionnement du système de santé que la prise en charge des urgences devra être conçue, plutôt que dans le cadre, plus controversé, du ressort d'un hôpital. Le territoire de santé mériterait d'être mieux valorisé à l'avenir qu'il ne l'a été dans le plan Hôpital 2002-2007. Enfin, nous considérons qu'aucune organisation pérenne de prise en charge des urgences médicales ne peut être établie tant que la question de la rémunération des médecins n'est pas réglée dans un sens conforme à l'intérêt général et non aux intérêts de certains lobbys, puissants bien que peu représentatifs. Sur cette question, notre organisation considère qu'à l'avenir, il faudra que chacun admette que tous les médecins accomplissement des missions d'intérêt général, qu'ils exercent leur activité au sein d'un établissement de santé ou à titre libéral. On peut donc penser qu'en conséquence, le mode de rémunération des médecins, hospitaliers comme libéraux, devra évoluer pour se composer à terme de deux éléments : l'un, forfaitaire, compensant ces missions d'intérêt général, et l'autre, tarifé à l'acte, en rétribution des autres activités. M. Michel ROSENBLATT : Il ne semble pas opportun d'appliquer aux maisons médicales de garde un statut trop uniforme ou trop précis. Leur situation géographique par rapport à l'hôpital, comme leur financement, ne doivent pas faire l'objet de normes trop contraignantes. En revanche, le récent rapport du professeur Jean-Yves Grall souligne qu'il faut préciser quelques règles générales, notamment quant à leur financement. En effet, il apparaît que la création de maisons médicales de garde ne va pas toujours sans difficultés d'ajustement sur le terrain, s'agissant par exemple de la participation de l'assurance maladie à ces projets. M. Marc BERNIER : Il est à souligner que dans les hôpitaux locaux, ce sont d'ores et déjà des médecins libéraux qui assurent des missions d'intérêt général. Par ailleurs, il pourrait être utile de mieux valoriser les actes de prévention en médecine générale, à l'image, par exemple, de ce qui a été fait pour la prévention bucco-dentaire. M. Michel ROSENBLATT : De ce point de vue, il faut se féliciter du fait que l'article 40 du projet de loi de financement de la sécurité sociale pour 2007 tende à permettre aux hôpitaux locaux de recruter des médecins salariés sous statut de praticien hospitalier, ou recrutés par contrat, lorsqu'ils rencontrent des difficultés à organiser les soins de court séjour en ayant recours à des médecins généralistes libéraux. M. Christian PAUL : Quel regard portez-vous sur la démographie des urgentistes ? Certains établissements ont-ils des difficultés pour en recruter ? Faut-il augmenter le nombre de places offertes en formation initiale ou continue ? Vos réflexions intègrent-elles l'ensemble de la chaîne de prise en charge des urgences en amont de l'hôpital, y compris les structures pré-hospitalières ? M. Michel ROSENBLATT : Je ne dispose pas ici de statistiques relatives à la démographies des urgentistes. En tout état de cause, de telles statistiques n'ont de sens que si elles prennent en compte non seulement les médecins titulaires du diplôme d'études spécialisé complémentaire (DESC) de médecins d'urgence créé récemment, mais également ceux qui ont commencé leur carrière aux urgences avant la création du DESC. On rappellera également qu'il y a un délai entre la création d'un tel diplôme et l'entrée en activité de ses titulaires car la formation qu'il sanctionne est longue. Enfin, la procédure de recrutement d'un médecin par un hôpital est lourde : il n'est pas rare qu'elle prenne deux ans. Pour toutes ces raisons, il peut s'écouler plusieurs années entre l'annonce et la mise en œuvre complète d'un plan gouvernemental de renforcement des services d'urgences ; ce délai de montée en puissance est à prendre en compte dans l'analyse de statistiques relatives à la démographie des urgentistes. Par ailleurs, il faut souligner que la séniorisation des personnels médicaux des urgences ne passe pas exclusivement par le recrutement de médecins urgentistes. Au contraire, il est utile d'associer aux urgentistes des médecins d'autres disciplines, soit pour apporter aux premiers des avis spécialisés, soit pour familiariser les seconds avec la médecine d'urgence. Une telle association peut prendre, par exemple, la forme de tours de garde effectués aux urgences par des praticiens d'autres services ; de telles expériences ont un impact très positif sur la coordination des différents services hospitaliers. La coordination entre les différents acteurs compétents en matière d'urgences ne doit pas être fixée de façon trop stricte. Néanmoins, le principe suivant lequel tous participent à la prise en charge des urgences médicales mérite d'être réaffirmé officiellement. Mme Yolande BRIAND : On ne peut pas comprendre les problèmes de personnel médical des urgences dans les services d'urgences en se focalisant sur la seule démographie des urgentistes : il faut également s'interroger sur l'intérêt du travail qui est offert à ces médecins. Or cet intérêt n'est pas le même selon que les urgences servent de porte d'entrée de l'hôpital ou qu'elles se concentrent sur la médecine d'urgence à proprement parler. Ainsi, recentrer les urgences sur la médecine d'urgence proprement dite rendrait la médecine d'urgence plus attractive pour les jeunes médecins. Par ailleurs, pour les hôpitaux publics, on peut s'interroger sur l'intérêt d'un recrutement direct par les établissements. Mme Cécile GALLEZ : Chacun peut constater que les gens, plus soucieux qu'autrefois pour leur santé, se rendent à l'hôpital pour des pathologies bénignes, tandis que les médecins, notamment en ville, participent de moins en moins à la permanence des soins. On peut regretter que les services d'hospitalisation soient souvent réticents à admettre des patients non-programmés qui ne sont pas passés par les urgences. Combien de temps s'écoule-t-il en moyenne entre l'établissement d'un diagnostic aux urgences et l'admission du patient dans un service d'hospitalisation ? M. le Président : Les personnels soignants se plaignent-ils des tâches administratives qui leur incombent, notamment la nuit ? Mme Yolande BRIAND : Les médecins et les infirmiers s'en plaignent d'autant plus qu'un recentrage de leur activité sur leur cœur de métier irait dans le sens d'une meilleure reconnaissance de leurs professions. C'est pourquoi nous préconisons de confier certaines tâches administratives à des personnels administratifs postés à l'accueil des services. M. Michel ROSENBLATT : On distingue deux types de tâches administratives pesant sur les personnels soignants. Le premier relève du bureau des entrées : il s'agit du traitement des documents de sécurité sociale, de l'impression des étiquettes etc. Dans les plus grands centres hospitaliers, il y a une antenne du bureau des entrées, ouverte jour et nuit, à l'accueil des urgences. Dans les plus petits, il semble difficile de poster un agent administratif aux urgences 24 heures sur 24. Il est toutefois à noter que les tâches de ce type ont été allégées avec la création de la carte Vitale et qu'elles pourraient être encore allégées. Le deuxième type de tâches administratives, qui ne relève pas du bureau des entrées est l'administration des soins, c'est-à-dire tous les travaux d'écriture qui désormais accompagnent les gestes médicaux et infirmiers. Ceux-là ne sont pas transférables à des personnels administratifs, mais il faut les coordonner pour économiser tout le temps perdu, les démarches, les papiers faxés et refaxés dix fois pour trouver un lit, par exemple - encore que, dans ce cas, ce ne sont pas les papiers qui posent problème, mais bien le lit... S'il est disponible, le papier disparaît. M. le Président : Les urgences gériatriques vous semblent-elles bien prises en compte, notamment dans les hôpitaux qui ne disposent pas de service de gériatrie ? M. Michel ROSENBLATT : Il est important de mentionner dans les grands plans de renforcement des services d'urgences la nécessité de mettre en place au sein des urgences un service de court séjour gériatrique : sur les 14 millions de patients qui passent aux urgences, 20 % seront hospitalisés, dont un sur deux sera une personne âgée dont la pathologie nécessitera un passage par un service de spécialité. Le fait d'être âgé n'est pas en soi une pathologie ; le problème est qu'il s'agit souvent de polypathologies que les services de spécialité ne savent pas traiter. Et comme ils les traitent mal, ils essaient de ne pas les prendre. Le service de gériatrie est la structure compétente pour traiter les personnes âgées malades et polypathologiques ; seul le service de court séjour gériatrique, la consultation ou l'évaluation de gériatrie seront capables de poser le diagnostic et d'orienter correctement le patient. Autrement dit, le choix de l'orientation doit partir de la gériatrie, non des urgences. Elle seule peut contractualiser avec les services de spécialité afin d'y envoyer ses patients pour des actes spécifiques tout en négociant leur retour : souvent les services spécialisés refusent de prendre des personnes âgées qu'ils considèrent comme des « bloqueurs de lits » ou bed-blockers : dans la logique de la T2A, cela ne fait pas tourner le lit, cela fait baisser l'activité, cela diminue les moyens du service... Mais si le patient arrive d'abord en gériatrie où il est évalué, le service de gériatrie l'enverra en cardiologie, en rhumatologie ou ailleurs, et une fois l'acte effectué, il retournera en gériatrie sans traîner dans le service de spécialité. M. le Président : Depuis la canicule de 2003, les services d'urgences se sont-ils préparés à la gestion de crises sanitaires ? Les « plans blancs » vous semblent-ils la réponse adéquate ? Mme Yolande BRIAND : Les plans blancs laissent de côté toute la problématique de l'accompagnement et de l'aide à domicile. Il faudrait faire le lien entre deux dispositifs : d'un côté celui de la loi de cohésion sociale et des services à la personne, traité par le ministère du travail, de l'autre tout ce qui touche à notre organisation sanitaire et à nos systèmes de santé. Encore faudra-t-il d'abord savoir traiter de façon convergente le sanitaire, le social et le médico-social dans le cadre des territoires de santé, comme le permet d'ores et déjà l'ordonnance précitée du 4 septembre 2003, à mes yeux essentielle, dans la suite logique des ordonnances de 1996 et de la loi de 1991. La question de la prise en charge des personnes âgées en période de canicule doit être considérée sous deux aspects. Pour commencer, pourquoi ces personnes sont-elles arrivées aux urgences ? Le problème n'est-il pas plutôt celui de l'organisation du suivi des personnes à domicile et des situations de solitude ? Certaines villes ont organisé des services d'aide à domicile qui, de façon coordonnée, ont systématiquement rendu visite aux personnes âgées ou isolées. Cette démarche est intéressante sur le plan de la prévention, et peut tout aussi bien se concevoir en période hivernale : on sait que la tombée de la nuit favorise les montées d'angoisse et provoque un afflux aux urgences. Cela dit, est-ce le rôle des maires ? Sans doute, à défaut d'alternative immédiate, faut-il laisser les municipalités coordonner ces opérations qui devront à terme être traitées dans le cadre du territoire de santé. La difficulté pour l'instant tient probablement au fait que l'aide et le soutien à domicile relèvent d'un autre ministère et l'on ne peut que regretter le manque de cohérence entre les différents dispositifs législatifs. Cela a été particulièrement net lors de la canicule de 2003 - M. Mattei l'a payé très cher -, qui aura eu le mérite d'aider à anticiper et à préparer celle de 2006. Les travailleurs du secteur de l'aide à domicile, qui suivent et connaissent individuellement leurs patients, ont très souvent interrompu leurs congés pour leur rendre visite sans aucune rémunération ni reconnaissance. Pourtant, on n'a parlé que des services d'urgence, à juste titre pour les grandes villes où le problème reste celui de l'absence des médecins libéraux. Cela mériterait une analyse un peu plus approfondie que le traitement à la va-vite effectué après 2003. M. Michel ROSENBLATT : L'été, il fait chaud... Même si ce n'est pas un scoop, nous avons été surpris en 2003. Reste qu'un plan blanc est une mobilisation de secours face à un afflux massif de victimes. Certes, il s'agissait en l'occurrence d'un afflux massif de personnes déshydratées, mais si vous évitez qu'elles se déshydratent, vous n'avez plus besoin de plan blanc... Le problème n'est pas d'avoir un plan, mais de faire en sorte que le système normal soit opérationnel durant l'été. Le plan est une réponse à l'opinion, un affichage devenu nécessaire. Si l'on raisonnait en termes uniquement quantitatifs, il faudrait faire un plan « fractures du col du fémur »... Mme Martine CARRILLON-COUVREUR : Il faut pouvoir croiser les informations et les analyses. Nous n'arriverons à rien en nous en tenant à une approche séquentielle. Vos propos sur les services d'aide à domicile me réjouissent particulièrement. L'approche « domicile », très sous-estimée, doit effectivement pouvoir être traitée dans le cadre des territoires de santé. Il sera également utile de se pencher sur la question des interruptions de présence et de la permanence des soins en périodes de vacances : si le personnel a légitimement le droit de prendre des congés, sans doute faudra-t-il prévoir des incitations plus fortes afin de garantir la nécessaire continuité. La MECSS a choisi d'examiner la question de l'organisation de l'action sociale et médico-sociale sous l'angle des territoires, ce qui n'avait jamais été fait depuis la décentralisation... Probablement ferons-nous des découvertes assez intéressantes ; peut-être même trouverons-nous quelques réponses. Je ne manquerai pas en tout cas d'y rapporter vos propos. Mme Yolande BRIAND : Nous sommes plusieurs à être convaincus de la nécessité, à terme, d'un pilotage unique par territoire de santé. L'idée de « 350 super-directeurs », un peu plus formés, un peu plus qualifiés, avait été lancée dès les travaux préparatoires engagés par M. Mattei. On ne pourra pas faire l'économie d'une structure de coordination sanitaire, sociale, médico-sociale, entre établissements ambulatoires, entre public et privé. Quoi qu'on dise, quoi qu'on fasse, l'argent de l'assurance maladie ne pourra pas faire face à l'augmentation des dépenses de santé. Il va falloir rationaliser son utilisation si l'on veut pouvoir continuer à servir la population dans les meilleures conditions et dans l'intérêt de tous. Nous sommes favorables à ce qui a été mis en place dans le cadre de la décentralisation. Toutefois, le problème est que ce sujet est systématiquement traité comme s'il s'agissait exclusivement de se débarrasser d'une question... Il n'y a en effet jamais eu de véritable réflexion sur l'articulation entre la mise en place des politiques publiques par l'État, et la coordination avec ce qui peut être fait à l'échelon décentralisé ou déconcentré - selon qu'il y a ou non transfert de compétences. Dans le domaine de l'action sociale et médico-sociale, le vrai problème depuis 1984 et 1986, ce n'est pas seulement que les politiques publiques n'ont jamais été évaluées - elles ne le sont jamais en France -, mais que l'État a en quelque sorte démissionné et renoncé à mettre en place une politique publique. C'est particulièrement dommageable. M. le Président : Notre collègue Bernier a parlé des maisons médicales ; une expérience intéressante est en cours dans son département. Quelle appréciation portez-vous sur l'efficacité de ces structures de garde ? Leur développement vous paraît-il souhaitable ou ne servent-elles à rien ? Voyez-vous une différence selon que la structure est éloignée de l'hôpital ou installée en son sein même, sinon à proximité immédiate ? Mme Yolande BRIAND : Là encore, il faudrait des évaluations... Beaucoup d'expériences ont été mises en place sous des dénominations diverses : centres de santé, maisons médicales, etc. Aucune de ces possibilités ne doit être exclue. Probablement faut-il prévoir des « centres de tri » à proximité de l'hôpital, où l'on assurerait l'accueil premier, ce qui serait très utile, en premier pour générer moins de violence. Mais probablement faut-il également, dans les grandes villes notamment, mais pas seulement, développer des maisons médicales de quartier. L'important est que les patients aient le sentiment qu'ils seront rapidement pris en charge. Ce n'est pas exclusivement une question de proximité, mais de rapidité. M. le Président : En effet, car le stress venant s'ajouter à l'inquiétude, on finit quasiment par se rendre malade à l'idée de ne pas être pris en charge si l'on est malade... La prévention rassure et en même temps rend plus efficace. Mme Yolande BRIAND : Et elle coûte moins cher. La maison médicale de quartier a également le mérite de prendre en charge une population que l'on connaît pour la côtoyer au quotidien. M. Michel ROSENBLATT : Pourquoi installer une maison médicale ? Pour offrir une alternative à côté du service d'urgences et éviter qu'il n'explose, mais il peut y avoir d'autres raisons. Ce peut être un souci de sécurité : nombre de médecins libéraux craignent d'ouvrir leur cabinet la nuit en raison des risques d'agression, ou refusent les visites à domicile dans certains quartiers. Cela ne date pas d'hier : j'ai connu un médecin qui, il y a déjà vingt-cinq ans, laissait systématiquement son portefeuille au commissariat et indiquait l'adresse de la famille visitée avant d'aller dans certaines cités... Une structure permettant de se regrouper sous une égide publique, parapublique ou hospitalière, offre un environnement plus sécurisant. Ce serait peut-être aussi plus efficace pour les médecins eux-mêmes : il est plus agréable d'être de garde une fois tous les dix jours et de voir se succéder des patients que d'en voir un seul chaque nuit... C'est tout l'intérêt de la mutualisation. Il y a enfin la proximité du plateau technique. Si la maison médicale doit drainer les gens qui a priori se satisfont de cette consultation, elle doit pouvoir transférer rapidement les patients au besoin - une douleur de poitrine peut être un début d'infarctus -, probablement par le biais du SAMU. M. Marc BERNIER : Je vois une quatrième raison : la maison médicale peut favoriser l'installation de médecins. La profession s'est féminisée et beaucoup de jeunes femmes hésitent à venir s'installer dans les zones déficitaires par crainte des gardes à répétition. Mme Yolande BRIAND : On peut en déduire que l'arrivée massive des femmes dans ces métiers permettra probablement de trouver des solutions un peu plus rationnelles... M. le Président : Madame, Monsieur, je tiens sincèrement à vous remercier pour cette audition très intéressante, ainsi que pour le document que vous nous avez remis reprenant vos positions et propositions. CFE-CGC : Présidence de M. Georges Colombier, Président-rapporteur M. le Président : Messieurs, je vous remercie d'avoir répondu à notre invitation. M. Philippe AILLÈRES : Je suis secrétaire médical adjoint du syndicat des médecins des hôpitaux privés, confédéré au sein de la CFE-CGC. Je suis urgentiste, actuellement chef de service des urgences à l'hôpital Saint-Joseph à Paris. Je travaille également depuis quinze ans au SAMU de Paris. J'ai participé à de nombreux travaux, notamment à l'étranger, et je m'intéresse aux sujets que vous abordez. Je suis accompagné du docteur Angebault, actuellement secrétaire général du syndicat des médecins des hôpitaux privés, après en avoir été très longtemps le président. Nous défendons les intérêts des médecins salariés qui travaillent dans les hôpitaux privés à but non lucratif. Notre secteur représente à peu près 15 % des lits et comprend notamment Saint-Joseph, qui vient de se mutualiser avec Notre-Dame du Bon Secours, mais c'est aussi l'hôpital Foch à Suresnes, Sainte-Camille à Bry sur Marne et le Perpétuel Secours à Levallois. En province, c'est l'hôpital Saint-Luc-Saint-Joseph à Lyon, ce sont aussi des cliniques mutualistes dans le Médoc, ainsi que le grand hôpital catholique de Lille. M. Marc ANGEBAULT : Je ne suis pas urgentiste, mais pneumologue. Je travaille donc très directement avec les services d'urgence des hôpitaux voisins du mien, à savoir : celui du Kremlin-Bicêtre, l'hôpital intercommunal de Créteil, Henri-Mondor et Antoine-Béclère, où j'ai aussi des activités. Néanmoins, je ne participe aux urgences des hôpitaux dans lesquels je travaille, sauf pour y recevoir des malades qui viennent en seconde main. Je suis donc mieux placé pour parler de l'aval que de l'amont des urgences. M. Philippe AILLÈRES : Je m'intéresse beaucoup aux problèmes de l'amont parce que je prends encore régulièrement des gardes, notamment des gardes de régulation au SAMU de Paris. J'ai participé à la création d'une maison médicale de garde, dans le cadre des fonctions que j'occupais à l'hôpital Léopold-Bellan, et je considère que si l'on ne se coordonne pas bien avec les médecins de ville, on ne peut espérer aucune amélioration. De nombreux patients formulent des demandes inappropriées de soins au service des urgences et nous leur fournissons des réponses inappropriées. Les urgences ne peuvent pas se substituer au cadre habituel des soins. C'est sur ce principe - là que j'ai développé pour mon service un réseau de relations, non pas avec des structures de médecine d'urgence comme SOS Médecins ou les Urgences médicales de Paris, mais avec des médecins travaillant à leur cabinet, qui sont en situation de médecins traitants. En effet, je me suis rendu compte très vite que le cadre de la maison médicale de garde était très contraint : certains patients doivent être pris en charge hors des horaires de la permanence des soins, et je ne peux pas attendre que la Maison médicale ouvre ses portes pour les lui adresser. Les maisons médicales sont pour moi une première pierre des réseaux de prise en charge des urgences, mais non pas une fin en soi. Notez bien que je suis à Paris. En province, elles peuvent avoir d'autres intérêts que je ne méconnais pas, mais dont je ne fais pas l'expérience au quotidien. En tout cas, dans les zones très urbanisées, les maisons médicales de garde rendent des services de permanence des soins. Mon travail de médecin de SAMU m'a amené à élaborer un projet. Je suis allé en Angleterre, où il existe des Call Centers du National Health Service (NHS) 291. Je me suis rendu compte que le modèle des SAMU, dont la mission est de répondre à la détresse médicale, reçoit aussi des demandes inappropriées. Il peut s'agir d'urgences fonctionnelles, de demandes de diagnostic, de détresses de nature sociale, entre lesquelles le tri n'est pas facile à faire. Il faut donc mobiliser des ressources en ce sens. Il peut s'agir aussi de demandes d'informations. Il peut s'agir enfin, surtout à Paris, de demandes liées à la précarité. Pour ce qui est de la prise en charge des urgences au sein même des services d'urgences, les récents décrets sur les urgences, qui vont dans le bon sens, mettent en place des répertoires opérationnels de ressources pour donner corps à de véritables réseaux des urgences. Tous les réseaux de santé que j'ai pu examiner - diabète, précarité, sida, personnes âgées - font la même chose car ils ont besoin de savoir quelles sont les ressources disponibles dans le domaine médical, social, médico-social, etc. Sur un même territoire, ces répertoires finissent par être communs. Avec le temps, il faudra disposer de centres de régulation qui connaissent en permanence les ressources disponibles, dans le cadre des différents réseaux, sur un territoire donné et qui sont capables de les mobiliser. Je me suis rendu aujourd'hui aux urgences de mon hôpital, qui sont confrontées à des problèmes sociaux. L'assistante sociale m'a expliqué qu'elle aurait pu faire sortir tel malade qui n'avait plus besoin de soins médicaux, mais que l'aide à domicile nécessaire à son retour n'était pas disponible, d'où une prolongation du séjour du malade à l'hôpital et, par voie de conséquence, un embouteillage de mon service. Il faudrait que l'on soit capable de mobiliser les ressources là où elles existent, d'en créer lorsque c'est nécessaire. Aujourd'hui, on va dans le bon sens, mais ce n'est pas parce que des médecins libéraux s'installent à la régulation des SAMU que tout est rose. C'est seulement une première pierre, comme le sont les maisons médicales. Il faudrait aussi leur adjoindre des acteurs sociaux et des infirmières, comme dans les NHS Direct anglais ou comme sur les plateaux d'assistance privée - Mondial Assistance par exemple, etc. Il conviendrait d'étendre le savoir faire français en matière de détresse médicale à l'ensemble des champs et des réseaux médico-sociaux pour que les patients puissent se repérer dans le système. Aujourd'hui, ils sont perdus. Concernant les services proprement dits à l'intérieur des hôpitaux, les décrets contiennent également des avancées intéressantes, parmi lesquelles la fiche de dysfonctionnement. Une telle mesure, comme avant elle la politique de « séniorisation » des urgences, fait progresser notre discipline. Il faut noter que la médecine d'urgence n'existe que dans les pays développés. Ce n'est pas un besoin médical primaire, mais politique. Il faudra bien que la Faculté finisse par accepter que nous sommes détenteurs d'un savoir faire, que nous devons développer nos techniques de prise en charge des patients et raisonner sur la gravité et sur la nécessaire intrication avec l'amont et l'aval. C'est en cours, il n'y a plus de combat à mener, et il existe maintenant un DESC de médecine d'urgence. C'est aux urgentistes de développer leur propre recherche. Cela dit, on a beau « senioriser », il nous faut aussi avoir de l'autorité pour convaincre nos directions ou nos collègues de prendre nos patients. À moins que ceux-ci puissent rentrer chez eux parce qu'on aura su leur organiser une hospitalisation de jour, en coordination avec les médecins traitants, ou une hospitalisation complète sur rendez-vous parce qu'on aura su mettre entre temps un dispositif utile à la maison, grâce aux médecins traitants et à la coordination des acteurs sociaux. Mais comment conserver son autorité et l'efficacité qui en résulte quand les manchettes des journaux font un large écho à chaque erreur de régulation des SAMU ? Dans les hôpitaux, nous souffrons beaucoup d'un vieux fantasme selon lequel les médecins salariés des hôpitaux privés à but non lucratif sont payés de 20 à 30 % de plus qu'un praticien hospitalier du public. C'est totalement faux. C'est même le contraire aujourd'hui. Nos hôpitaux, sur la base des conventions collectives applicables, rémunèrent les médecins 7 à 8 % de moins que ne le font les hôpitaux publics. Quand le directeur de mon hôpital, qui est financé par un système de tarification à l'activité (T2A), comme celui du public, paie un médecin, une infirmière, une secrétaire, un brancardier, il a un différentiel de charges à sa charge de 10 à 11 % supplémentaires. Ce qui signifie qu'on a faussement mis les établissements en concurrence avec un désavantage notable pour les hôpitaux du secteur privé à but non lucratif. Sans l'autorité des médecins, rien n'est possible. Si l'on veut que les services d'urgence soient efficaces, il faut qu'ils aient en leur sein, au chevet des malades, des médecins auxquels on reconnaisse un minimum d'autorité, car ils doivent prendre des décisions importantes qui peuvent engager leur responsabilité professionnelle. Et si on n'emploie que des médecins précaires, notamment des médecins à diplôme étranger, cet objectif est plus difficile à atteindre. Tisser avec les collègues spécialistes d'organes d'excellentes relations, comme cela ressort des décrets, découle du bon sens car les urgences ne sont pas seulement l'affaire des urgentistes, mais de tout l'établissement. Il appartient à la direction de chaque hôpital de veiller à la bonne articulation entre les différents services, au besoin en formalisant leurs relations par une convention. Je m'inscris totalement dans cette démarche, même si la notion de « réseau » prévue par le décret est un peu floue, notamment en ce qui concerne son régime juridique. Passons à l'aval. La direction des hôpitaux m'a confié une mission d'audit et de conseil d'un hôpital privé participant au service public hospitalier (PSPH) de la banlieue. Je suis allé voir un hôpital qui reçoit 55 000 urgences par an, mais qui compte seulement 200 lits de médecine chirurgie obstétrique. Il n'est pas possible qu'un hôpital à qui l'on confie un rôle de service public ne dispose pas de davantage de lits. L'hôpital meurt à cause de l'affluence des patients aux urgences. En effet, la prise en charge de ces patients en aval des urgences pose des problèmes d'engagement car les capacités de prise en charge non programmée dans les services d'hospitalisation sont limitées. De plus, la prise en charge d'un malade qui arrive aux urgences coûte cher à l'établissement qui l'accueille, d'autant que son transfert vers un autre hôpital est souvent compliqué. Les hôpitaux, publics comme privés, ont en effet tendance à n'accepter que les malades les plus « présentables », c'est-à-dire ceux qui ont les GHS292 les plus confortables et pour lesquels un diagnostic a déjà été établi ; en revanche, le transfert des patients insolvables ou présentant des comorbidités est plus difficile. Cela complique la situation financière des hôpitaux. Un remède à ces difficultés consisterait à augmenter les capacités d'hospitalisation des hôpitaux. A défaut, on pourrait également, dans le cadre de groupements de coopération sanitaire, prévoir un cofinancement de la prestation urgences. Ainsi, dans le cas où un patient est pris en charge dans la structure d'urgence d'un établissement avant d'être transféré à un autre hôpital, le premier hôpital pourrait facturer au second la prestation d'urgence qu'il a effectuée, c'est-à-dire le diagnostic qu'il a établi ainsi que les radios, imageries en coupe, examens biologiques etc. qu'il a faits. Faute d'un tel système, le GHS afférent à ce patient est perdu pour le premier établissement et l'on finit par pénaliser l'établissement qui est tourné vers le service public. La tarification à l'activité est un outil génial de management, à la condition qu'on vérifie que les établissements font de la qualité et que l'État ne se désintéresse pas de ce qui se passe. On s'aperçoit déjà que certains malades ne trouvent plus leur place parce que la bonne gestion des établissements de santé, publics ou privés, passe maintenant par la sélection des activités. Il faudrait que l'État s'occupe de réguler cette T2A dont l'intérêt est de mieux gérer les établissements et de mieux dépenser notre argent. Mais il ne faut pas que ce soit en oubliant de soigner ceux qui ne sont pas rentables. Mme Martine CARRILLON-COUVREUR : Vous avez évoqué un hôpital encombré par 55 000 urgences par an, alors qu'il ne dispose que de 200 lits. J'imagine qu'une telle situation se retrouve ailleurs. On voit bien que la question de l'accueil direct n'est pas traitée comme elle le devrait. Pouvez-vous nous donner votre point de vue sur ce point ? S'agissant de l'accueil aux urgences, je vous rejoins lorsque vous dites qu'il faut une certaine qualification, des compétences et une certaine autorité. Que pensez-vous du recours aux médecins étrangers ? M. Philippe AILLÈRES : Je pense que les patients ont intérêt se rendre au bon endroit. C'est une de mes principales missions. Si on arrive à communiquer avec les médecins traitants et à favoriser l'accès direct, il ne faut pas s'en priver. Les difficultés surgissent lorsque le service qui accepte les urgences de ses correspondants en direct oublie qu'il y a un SAU293 dans son établissement. L'idéal serait qu'il y ait une information réciproque permanente, une sorte de régulation au sein de l'hôpital permettant une bonne connaissance des ressources disponibles, une connaissance et un partage des sollicitations, si possible en temps réel. Je ne suis pas pessimiste, car les systèmes informatiques rendent cela possible. Mais dans la pratique, c'est encore en projet. Si mon hôpital commence à consentir des investissements en ce sens, je sais que ce n'est pas le cas partout. À un certain moment de ma vie, j'ai lutté pour imposer la médecine d'urgence. J'avais fondé l'AMUHF, l'association des médecins urgentistes hospitaliers de France, avec le célèbre Patrick Pelloux. D'un côté, les anesthésistes réanimateurs avaient fondé le SAMU ; de l'autre, les réanimateurs médicaux défendaient les urgences. Mais c'est nous qui faisons les gardes. Nous avons pensé qu'il fallait créer une discipline commune pour faire progresser tout le monde et maintenant que c'est fait, nous avons besoin de temps pour développer notre recherche et notre enseignement. Il ne faut pas dégoûter les jeunes, comme cela s'est passé en chirurgie. Je ne suis pas sûr que demain, on ne manquera pas de médecins en médecine d'urgence, particulièrement dans notre secteur. Les jeunes que je peux accueillir se disent que s'ils vont à l'hôpital public, cela pourra être pris en compte dans leur carrière, pour passer les concours. Par ailleurs, nous n'avons pas la possibilité de prendre des médecins qui n'ont que leur diplôme étranger. Nous ne souhaitons pas particulièrement avoir recours à ces médecins, mais reste qu'il faudra bien un jour instituer un système de régularisation de leurs diplômes. Sinon, on risque de déséquilibrer l'offre de soins en France. Le sujet des diplômes étrangers est très difficile. Des collègues, qui sont en France depuis très longtemps et y ont installé leur famille et leur vie, attendent la reconnaissance de leurs diplômes. Ils viennent de pays qui se plaignent aujourd'hui de ne plus pouvoir soigner leur population. Sur ce sujet, je ne suis pas sûr d'avoir plus d'idées que les autres. M. Marc ANGEBAULT : De très nombreux médecins à diplômes étrangers prennent des gardes, notamment des gardes de SAMU, en particulier des SAMU pédiatriques. Autant il ne faut pas être injuste envers les étudiants en médecine français qui passent des concours extrêmement difficiles en régularisant systématiquement les médecins à diplôme étranger, autant il est difficilement acceptable de vouloir faire repasser des concours très sélectifs à des praticiens qui travaillent depuis quinze ans en acceptant des conditions de travail, certes bien meilleures que celles qu'ils auraient dans leur propre pays, mais qui sont bien en dessous de celles que leurs compétences les autoriseraient à demander. M. Marc BERNIER : Vous avez parlé des maisons médicales de garde. Où les situeriez-vous ? A l'hôpital, à l'extérieur ? Je suis assez partisan, pour ma part, de la mixité avec les médecins libéraux, généralistes et spécialistes, qui pourraient participer aux urgences. Vous avez parlé essentiellement des villes, mais la démographie médicale n'est pas homogène sur le territoire et il faut prendre en compte ces inégalités dans nos analyses. L'objet de notre mission est d'étudier comment désengorger les services d'urgence. Comment imaginer une régulation en amont ? Tout le monde souhaite, notamment, maintenir les personnes âgées à domicile, mais la plupart du temps, elles finissent par arriver aux urgences. Par ailleurs, il y a une ambiguïté sur le terme de « maison médicale » parce qu'on peut croire qu'il s'agit d'un simple groupement de médecins. Enfin, y a-t-il beaucoup de femmes urgentistes ? M. Philippe AILLÈRES : Il y a beaucoup d'internes. Il y aura beaucoup de femmes. Je me souviens qu'au début de la mise en place des maisons médicales de garde, on avançait des arguments de sécurité, d'accès. La doctrine était que ces maisons ne devaient pas être à l'hôpital. Or, à Paris, j'en ai créé une à l'hôpital. En province, on se heurte à des problèmes de géographie et il est vrai que les règles applicables à une grande ville ne le sont pas à la campagne. Elles diffèrent aussi d'une ville à l'autre. On ne peut donc pas donner une réponse unique. Une fonction a disparu de nos grandes villes alors qu'elle était très utile : celle des dispensaires. Cette disparition est d'autant plus regrettable qu'elle a été concomitante avec une baisse de l'offre de soins infirmiers en exercice libéral. Si je fais des points de suture à un malade, où ira-t-il les faire enlever ? J'ai ouvert une maison médicale dans l'hôpital où je travaillais, à Léopold-Bellan. Les médecins qui y travaillent sont des médecins libéraux installés dans l'arrondissement, mais ils n'y viennent que le samedi et le dimanche. Même si l'expérience a été appréciée et continue, ce n'est qu'un premier pas. Ce n'est pas une fin en soi. J'avais un projet consistant à réunir plusieurs services d'urgence et une maison médicale. Celle-ci aurait pu être installée dans un dispensaire voisin afin de désengorger les urgences. L'infirmière d'accueil aurait été chargée de réguler le flux de patients en les incitant, le cas échéant, à se rendre à la maison médicale plutôt qu'aux urgences. Confier cette mission à une infirmière aurait certes posé un problème de sécurité dans la mesure où elle n'est pas médecin ; mais il n'est pas souhaitable de confier cette tâche à un médecin, car l'intervention de celui-ci risquerait de constituer une véritable consultation, rendant inutile une seconde consultation à la maison médicale. Je ne pense d'ailleurs pas qu'il faille orienter le patient contre son gré : à l'entrée des urgences, il me semble préférable de lui donner suffisamment d'informations pour lui permettre de choisir de façon autonome entre la maison médicale et les urgences. S'il fait une demande inappropriée de soins, l'infirmière d'accueil doit pouvoir lui expliquer qu'il vaut mieux aller ailleurs, par exemple à la maison médicale. Et ce sera d'autant plus facile si celle-ci est proche du service d'urgences. Les Anglais ont monté des structures de prise en charge ambulatoires à proximité des hôpitaux. J'en ai vu en 2002 en face du Royal Hospital de Londres, dans le quartier indien. Ils venaient alors juste d'instituer le Forward Target : il s'agit de savoir en combien de temps les malades sont vus, entre l'entrée et la sortie. Aujourd'hui 100 % de leurs malades doivent être vus dans les quatre heures, sinon l'hôpital ne reçoit pas le même niveau de financement. Aujourd'hui, en France, nous sommes financés au volume. Plus je vois de malades, plus j'ai d'argent. Je n'ai donc aucun intérêt à développer les maisons médicales ou les dispensaires. Je le fais parce que j'y crois. Mais je compte sur vous. Tant que le dispositif existera tel quel, les hospitaliers ne seront pas encouragés à réguler les flux. Je pense enfin qu'en province, les maisons médicales pourraient se substituer avantageusement à un hôpital local qu'on a supprimé. M. Marc BERNIER : Les médecins libéraux travaillent déjà à l'hôpital local parce qu'il n'y a pas de médecins hospitaliers. M. Philippe AILLÈRES : S'agissant des personnes âgées, quand on entend parler des centres locaux d'information et de coordination (CLIC), on pense aux points Paris Emeraude qui sont localement une bonne formule en termes d'information et de coordination. Malheureusement, on constate que les liens entre les acteurs sociaux, sanitaires ou médico-sociaux que rassemblent les CLIC sont encore ténus : on ne se connaît pas bien. Il faudrait encourager les rencontres mutuelles. J'essaie actuellement de développer, notamment depuis mes urgences, des accès aux hôpitaux de jour d'évaluation gériatrique. En effet, quand les personnes âgées restent trop longtemps dans mon service, cela se passe mal parce que mon service n'est pas organisé pour les prendre en charge. Il faudrait faire en sorte qu'elles ne restent pas plus de 48 heures et que nous coordonnions avec les CLIC. Mais ces derniers doivent être opérationnels dans les 24 heures, et ce n'est pas le cas, du moins à Paris. M. Marc BERNIER : Ce sont des usines à gaz. Mme Martine CARRILLON-COUVREUR : Les CLIC constituent au contraire une excellente façon de rassembler les interlocuteurs qui sont trop nombreux. Le problème est qu'ils n'arrivent pas encore à se coordonner sur l'ensemble du territoire. Il faudrait aussi leur donner les moyens d'agir et renforcer leur action car ils répondent à toutes les questions que vous soulevez. Je ne pense donc pas que ce sont des usines à gaz... M. Marc BERNIER : Au départ, le principe - celui du guichet unique - est bon. Mais il y a tellement d'interlocuteurs que les choses en sont compliquées. M. le Président : Le partenariat efficace se situe, selon moi, en aval des urgences. Le CLIC a, ou devrait avoir, une très bonne connaissance de l'existant et peut conseiller d'envoyer telle ou telle personne âgée à tel ou tel endroit, ce qui est évidemment plus facile dans les hôpitaux disposant d'un service gériatrique, puisque vous pouvez être en contact avec le chef de service à l'intérieur même de l'hôpital. M. Philippe AILLÈRES : En effet. Je crois beaucoup aux CLIC, mais encore faut-il qu'ils travaillent « main dans la main » avec les services d'urgence. Les patients ne manquent pas et le problème de « l'aval de l'aval » se pose parce qu'une fois qu'on a saturé les courts séjours gériatriques, les soins de suite gériatriques, puis les longs séjours gériatriques sont à leur tour saturés. Lorsque les malades arrivent chez moi, il arrive que je n'aie plus rien, ensuite, à leur proposer. Ainsi, j'avais ce matin vingt-cinq malades qui attendaient une place, une dizaine d'entre eux ayant plus de quatre-vingts ans, avec des pathologies intriquées du domaine de la gériatrie. Dans ma filière gériatrique d'aval intra muros, je n'avais plus aucun lit ! Et pourtant nous sommes en plein Paris, dans une zone où, normalement, les moyens ne manquent pas. Ce n'est dont pas seulement un problème d'organisation, mais aussi un problème de capacité. Mme Maryvonne BRIOT : On déplore également un manque de coordination entre les CLIC, les hôpitaux, les infirmiers libéraux et les structures d'aide à domicile qui pourraient accélérer les sorties à domicile avec attribution d'aides. Car la maison de retraite n'est pas toujours la solution, comme j'ai pu le constater en tant que cadre hospitalier. Il faut aussi revoir la formation de l'encadrement et des unités qui sont trop enfermées sur elles-mêmes, à l'hôpital et ne savent pas travailler en réseau. Les patients se retrouvent parfois dans des situations impossibles à leur sortie car celle-ci n'a pas été correctement préparée. Certains sortent même le vendredi à 14 heures pour revenir à 18 heures engorger les urgences parce qu'ils sont réhospitalisés. Dans ce domaine, il y a donc de gros progrès à faire. M. Philippe AILLÈRES : Je suis allé à Colchester, à 150 km à l'est de Londres où des infirmières spécialisées dans les personnes âgées en service d'urgence apprennent à la personne âgée à se servir de son nouveau déambulateur avant de quitter le service ; encore mieux, on va chez elle pour vérifier, par exemple, s'il n'y a pas une marche entre la cuisine et la salle à manger et on est capable de mobiliser des ouvriers pour adoucir la marche, mettre une rampe, etc. Mme Maryvonne BRIOT : On n'en est pas là ! M. le Président : Il existe bien chez nous des services associés, spécialisés dans l'aménagement des logements, mais pas forcément en partenariat avec le service des urgences. M. Philippe AILLÈRES : Aujourd'hui, beaucoup de mesures ont été prises, notamment dans le domaine associatif, mais elles ne sont pas disponibles dans le temps des urgences. M. le Président : Constatez-vous une corrélation entre l'engorgement des urgences par ce type de patients et les éventuelles défaillances de la permanence des soins des médecins libéraux de ville ? M. Philippe AILLÈRES : À Paris, la permanence des soins est sous-traitée depuis très longtemps à des organismes de médecins de nuit. Mais il s'agit d'urgentistes, qui ne se situent pas dans un cadre habituel de soins, et qui auront tendance à ne pas prendre le problème dans sa durée et dans sa globalité. Ce n'est pas de la permanence des soins, c'est de la permanence médicale. Nous avons besoin des soins continus, de médecins susceptibles de s'occuper quotidiennement du maintien à domicile, de diligenter l'aide ménagère, l'infirmière utile, de contacter la famille, etc. Aux urgences, j'ai besoin, pour prendre les bonnes décisions, d'avoir cet interlocuteur-là, de rencontrer ce médecin qui connaît mon patient depuis plus longtemps que moi... Je ne dis pas que la permanence des soins est déficiente - les collègues de ville en font beaucoup, et ils sont mal reconnus pour cela - mais, de même que pour les CLIC, la permanence des soins n'est pas visible pour les urgences. J'ai en projet une lettre préformatée, qui pourrait constituer un support d'évaluation des pratiques professionnelles, cofinancée par les unions régionales des médecins libéraux (URML) et l'agence régionale de l'hospitalisation (ARH). Cela répondrait à une partie du problème. J'ai été surpris de constater qu'à Paris, les généralistes sont isolés, qu'ils ne sont pas reconnus pour ce qu'ils sont. Plus on leur dit qu'ils sont déficients, moins ils ont envie de collaborer. Ceux que j'ai retrouvés comme partenaires dans la Maison médicale de garde sont des « ultras », qui se battent depuis toujours pour la garde ordinale ; ils sont peu nombreux mais très réactifs. J'aimerais pouvoir m'adresser au plus grand nombre et aux médecins de nos patients mais c'est difficile. M. le Président : Pensez-vous que, depuis la canicule de 2003, les services d'urgence sont mieux préparés à la gestion des crises sanitaires ? M. Philippe AILLÈRES : L'histoire de la canicule de 2003, c'est l'histoire de la bombe qui n'a pas explosé, mais qui a fait des morts. Quand une bombe explose, le dispositif des SAMU est bien rôdé. Quand elle n'explose pas, comme avec la grippe aviaire ou la canicule, on repère les premiers malades quand ils sont déjà morts. Comme nous savons que nous sommes concernés, nous nous préparons un peu. Serons-nous plus efficaces en cas de crise ? J'ai des doutes. On peut même se demander si l'on n'aboutit pas à l'effet inverse. Par exemple, lors du coup de chaleur de juillet 2006, des personnes sont venues aux urgences pour savoir si elles buvaient suffisamment après avoir entendu parler des risques à la radio. Quand on alerte pour rien, on arrive à générer des flux qui désorganisent complètement le système. Cela dit, la question est difficile : si un gouvernement ne prend pas les précautions utiles, on lui en voudra et le ministre pourra « sauter » ; et s'il en prend trop, on risque la désorganisation. Je ne pense pas qu'on ait tiré toutes les leçons de la canicule, ni qu'elles soient si faciles à tirer. En l'occurrence, c'est en créant du lien avec les personnes âgées, en repérant les plus fragiles qu'on sera les plus efficaces. Mais s'il n'y a pas de repérage possible Il faut que les urgences aient de l'autorité, qu'on se soit préparé un minimum, qu'on ait des outils : pour la grippe aviaire, des doubles circuits, des appareils d'isolement, des masques ; pour le coup de chaleur, des salles réfrigérées. Les plans sont toujours importants, mais ce sont aussi des leurres. Mme Martine CARRILLON-COUVREUR : On ne sait pas faire autre chose que de répondre par des plans aux questions que vous évoquez. Notre société a du mal à anticiper, par exemple en améliorant l'habitat. On ne sait plus faire rentrer un malade chez lui, parce que rien n'a été préparé pour son retour à domicile. On n'arrive pas à prendre en compte certaines évolutions comme le vieillissement de la population, dont on entend pourtant parler depuis longtemps. On devrait s'assurer de l'accessibilité de l'habitat en général, bien avant la survenue du handicap ou du vieillissement. Cela servirait le plus grand nombre. M. le Président : La société est menée en majeure partie par des gens bien portants qui ne veulent pas s'imaginer qu'un jour ils ne le seront plus. Il vaudrait mieux le prévoir assez tôt ; cela ne coûterait pas plus cher. Mme Maryvonne BRIOT : Vous avez dit que les fiches de dysfonctionnement prévues par le décret sont une bonne formule. À quoi vont-elles servir ? J'ai peur qu'elles ne soient remisées dans un classeur, comme souvent. Quels dysfonctionnements concernent-elles ? Qu'en fera-t-on ? M. Philippe AILLÈRES : Quand un établissement demande l'autorisation requise pour ouvrir une structure d'urgence, il s'engage sur un certain nombre de points. Cela fait partie intégrante de son projet d'établissement et cela signifie que les services en aval des urgences vont eux aussi participer en envoyant, par exemple, un pneumologue faire une fibrose, etc. Par ailleurs, un établissement de santé doit avoir une cellule de qualité, de prévention et de gestion des risques, qui gère en principe les informations sur des évènements inattendus ou des situations à risque. Imaginez que j'aille voir le directeur en critiquant le pneumologue parce qu'il n'a pas voulu me prendre un malade. Si je suis nouveau et que je n'ai pas encore d'autorité vis-à-vis de mes collègues, cela risque de me mettre en difficulté parce que j'aurai rompu le pacte médical. Ces fiches vont me permettre de ne pas m'exposer, puisque je vais remplir une fiche conformément à un décret ; elles vont permettre de faire remonter une information de dysfonctionnement médical au niveau du management de l'établissement. Ce système me libère de la loi du silence. Mme Maryvonne BRIOT : Je suis sceptique. M. Philippe AILLÈRES : Je vous comprends. L'unité de gestion et de prévention des risques est très difficile à mettre en place. Mais ce n'est pas pour cela qu'il ne faut pas le faire. Si on ne repère pas l'évènement indésirable, on ne saura pas qu'il existe. M. le Président : Y a-t-il une corrélation entre la performance du service d'urgence et le niveau des moyens dont vous disposez, en personnels, en équipements, voire en lits ? Je parle du service même des urgences. M. Philippe AILLÈRES : S'agissant des lits, la profession n'est pas unanime. Je fais partie de ceux qui pensent que plus un service d'urgences a de lits, plus il devient un hôpital dans l'hôpital et plus on considère comme acceptable qu'un patient soit hospitalisé aux urgences, alors qu'il aurait dû l'être dans les autres services d'hospitalisation. Ma position serait donc plutôt de réduire le nombre des lits portes. Cela dit, il faut en avoir quelques uns dans la mesure où certains patients ont besoin d'être observés 24 heures - par exemple en cas d'intoxications alimentaires, médicamenteuses ou alcooliques aigues. Et puis il y a les déshérités, qui ont peut-être la gale, mais ne sont pas malades. La corrélation entre les moyens d'un service d'urgence et son efficience n'est pas linéaire. Il y a une adéquation entre les moyens et la charge de travail, qui se calcule en nombre d'infirmières, de médecins, de mètres carrés, de brancards, etc. Mais il y a tout le reste : entre un service qui, pour transmettre un malade au pneumologue, doit avoir fait le scanner pulmonaire, et un autre service d'urgence qui peut transmettre un malade au pneumologue, simplement parce qu'il a un argument clinique et un peu de biologie, il y a du temps gagné. Si l'on impose trop de tâches aux urgences, celles-ci seront embouteillées. Il en est de même si l'urgentiste n'a pas l'autorité vis-à-vis de ses collègues, ou s'il n'a pas leur confiance. Et cela ne se construit pas en cinq ans. M. Marc ANGEBAULT : Dans l'hôpital où je travaille, il n'y a pas de service d'urgence, mais en réalité nous faisons beaucoup d'urgences, directement ou en indirectement. Comme nous faisons beaucoup de cancérologie, nous recevons très fréquemment nos propres malades qui reviennent en urgence à n'importe quelle heure. Certains patients qui sont pris en charge par leur généraliste sont reçus à n'importe quelle heure, sur demande du généraliste. Ce sont des malades qui ont besoin de soins urgents. Ces malades pourraient aller à l'hôpital du Kremlin-Bicêtre, qui est tout proche, engorger les urgences et revenir le lendemain chez nous, puisque nous avons une convention avec les services d'urgence des hôpitaux de proximité pour récupérer les malades de la spécialité. Nous servons ainsi de lits d'aval et nous assurons aussi l'accès direct. M. le Président : C'est intéressant, car si ce système était étendu, on désengorgerait les services d'urgence. M. Marc ANGEBAULT : Il nous arrive très fréquemment des malades du service d'urgence de cancérologie de l'institut Gustave-Roussy, où ils passent moins de douze heures. Il faut dire que nous avons la chance d'avoir un grand volant de lits - des lits de court séjour et des lits de suite - ce qui nous donne une certaine souplesse. Il nous arrive également de recevoir des personnes âgées, mais nous n'avons pas de structures d'accueil à proprement parler gériatriques. S'agissant de la canicule et de l'excès d'informations, je tiens à dire nous avons reçu deux patients pendant l'été, qui avaient tellement bu qu'ils en avaient des troubles psychiatriques. M. le Président : Ce que vous venez de décrire est important. Il faut se soucier des malades et si on leur économise, ne serait-ce que deux heures, dans un service d'urgence, on désengorge ce service et on évite de l'inquiétude et de la souffrance aux malades. Mme Maryvonne BRIOT : Dans les unités de médecine générale, à partir de 18 heures, les médecins sont souvent d'astreinte, c'est-à-dire qu'ils ne sont plus présents physiquement. Lorsqu'un patient âgé arrive aux urgences, les médecins de l'unité ne veulent pas qu'on l'accepte sans que tous les examens aient été réalisés, même s'ils l'ont été la semaine d'avant. Les malades restent ainsi aux urgences, cela prend du temps et ils encombrent parfois les lits portes. Ce sont des éléments à prendre en compte. M. Philippe AILLÈRES : Vous avez totalement raison. J'ai écrit une charte, où nous réglons ces problèmes entre nous. Il faut probablement l'encourager. C'est dans le sens du décret. Je considère que le dispositif décrit par mon collègue Angebault est la meilleure formule. Mais, encore une fois, on ne se connaît pas bien entre nous, même entre chefs de services voisins. Si une seule personne détenait le répertoire opérationnel régional ou départemental et disposait des données mises à jour pour coordonner les actions, on pourrait être performant à son poste de travail sans avoir une ancienneté de cinq ou dix ans. Nous serions beaucoup plus efficaces et beaucoup plus créatifs pour trouver des solutions en dehors de l'hôpital, grâce à des réseaux qui existent déjà, comme celui du docteur Angebault, et cela contribuerait à lutter contre l'engorgement des services d'urgence. M. le Président : Je vous remercie. CFTC-Santé et sociaux : Présidence de M. Georges Colombier, Président-rapporteur M. le Président : Messieurs, nous vous remercions d'avoir accepté l'invitation de la mission d'information sur la prise en charge des urgences médicales. Nous sommes bien évidemment intéressés à connaître la position des centrales syndicales sur cette question. M. Michel ROLLO : Nous vous en remercions. Notre vision restera celle de salariés travaillant en milieu hospitalier, notre fédération ne couvrant pas le secteur de la médecine de ville. À nos yeux, le déficit le plus important dans le service des urgences tient à l'absence de coordination entre la médecine de ville et les hôpitaux. Or, depuis les années 2000-2001, l'activité de ce secteur a connu une croissance énorme, qui parfois frise la saturation - on a pu s'en rendre compte lors de la canicule de 2003. Cette croissance est d'abord liée à la redéfinition de la permanence des soins dans les décrets de septembre 2003 et d'avril 2005, qui se caractérise par la volonté de limiter le nombre de secteurs de garde et l'abandon progressif des visites et consultations, notamment entre minuit et huit heures du matin. Une seule lumière reste allumée en ville : celle de l'hôpital... C'est vers lui que l'on se retournera immédiatement en cas de problème. De plus, ni les dispositifs de régulation, notamment par le centre 15, ni la création de maisons médicales de garde, insuffisamment visibles, ne parviennent pas à empêcher un afflux vers les structures hospitalières - SAMU, services d'urgences, voire SMUR - de patients présentant des pathologies qui ne relèvent pas spécifiquement de l'aide médicale d'urgence. Tout le monde s'y précipite, même pour un petit bobo. L'évolution des « pratiques de consommation » des usagers amène ainsi bon nombre de malades à passer aux urgences, alors que leur cas relève de la médecine générale. Plus de 60 % des patients accèdent aux urgences sans avoir fait l'objet d'aucune régulation préalable. Au sein même des urgences, ces évolutions ont accru la complexité de la gestion du flux des patients, d'où un allongement des durées de passage, un engorgement chronique et le risque d'une prise en charge différée de l'urgence vitale. En aval des urgences, l'organisation des prises en charge devient d'autant plus délicate que le taux d'hospitalisation est élevé. Ces difficultés sont encore accrues par un certain manque de fluidité et de cohérence dans le parcours aval du patient, qui n'est pas orienté vers le service adéquat, par l'absence d'un véritable « réservoir de lits » dédiés aux patients en provenance des urgences, et par des capacités en lits de médecine et particulièrement de gériatrie trop faibles, alors que 14 % des clients des urgences sont des personnes âgées. Tout porte à croire, au vu de l'évolution démographique prévue pour les vingt prochaines années, que le nombre de passages aux urgences continuera à s'élever en raison de l'augmentation de la population ainsi que de son vieillissement. Sans une stabilisation de la permanence des soins, aucune solution de désengorgement des urgences ne sera efficace. La meilleure réponse pour l'usager sera celle qui privilégiera un accès rapide en lui évitant d'attendre pendant des heures dans les couloirs. Encore faudra-il choisir la bonne organisation, en filière ou en réseau, notamment pour ce qui concerne les soins des pathologies intéressant la filière gériatrique, et savoir favoriser les entrées directes dans les services de médecine. Sans oublier les structures alternatives : permanence des soins, maisons médicales de garde, SOS Médecins, dispositifs expérimentaux d'initiative hospitalière ; toutes les expérimentations sont permises. Dans le schéma actuel, l'activité des soins d'urgence s'exerce selon trois modalités : le SAMU centre 15, chargé de traiter les appels et d'orienter les patients vers les prises en charge appropriées, les SMUR qui assurent l'intervention d'une équipe médicale en dehors des établissements de santé, et les services d'urgence dans les établissements de santé, chargés d'accueillir, de traiter et d'orienter les patients vingt-quatre heures sur vingt-quatre, auxquels il faut ajouter les services d'urgence de proximité, voire les UPATOU294. Mis en place dans les années 2000 ce schéma procède d'une approche a priori fonctionnelle. Encore faut-il organiser des filières adaptées aux besoins. L'orientation des patients doit se faire sur la base d'un tri rapide et d'une gestion des flux fondée sur le niveau de gravité des pathologies. Pour un tel tri, le dispositif d'accueil et d'orientation doit être renforcé en mettant en place non plus une seule infirmière d'accueil et d'orientation (IAO), mais un binôme médecin-IAO. Il faut ensuite promouvoir une organisation permettant de privilégier rapidement les pathologies plus graves en proximité d'une salle de radiologie, créer une unité d'hospitalisation de courte durée auprès des urgences, afin d'être toujours assuré d'avoir des lits disponibles, favoriser enfin les entrées directes sans passer par les urgences en développant les possibilités d'accueil en médecine polyvalente et en gériatrie. L'accueil des populations dites spécifiques doit faire l'objet d'une attention particulière avec la mise en place d'une consultation gériatrique ambulatoire favorisant les admissions directes des personnes âgées en gériatrie ou en sois de suite et de réadaptation (SSR), ce qui suppose des lits réservés à cet effet. On pourrait de plus créer au sein même des urgences une équipe gériatrique mobile. La prise en charge des personnes souffrant de troubles psychiatriques doit, elle aussi, faire l'objet d'une approche spécifique. Les enfants, de surcroît, ne doivent pas être mélangés avec les adultes, surtout dans un service aussi traumatisant. Se pose bien évidemment le problème du renforcement des personnels, souvent amenés à travailler à flux tendus, dans le stress, en enchaînant les nuits dans des conditions difficilement supportables. Il faut impérativement adapter les effectifs médicaux et paramédicaux présents aux flux des passages dans les SAU 295, évalués chaque année, au lieu de faire venir en urgence des renforts d'autres services au moment des pointes. M. Yves BOUDAN : Il en est des urgentistes comme des chirurgiens : on ne fait bien que ce que l'on connaît. Multiplier des intervenants prélevés dans des services différents, c'est marcher sur la tête. M. Michel ROLLO : Il faut surtout améliorer la régulation. La place et la mission de chacune des structures participant à la prise en charge des urgences doivent s'inscrire dans une filière de soins, de la réception de l'appel à la prise en charge hospitalière, en passant par les soins pré-hospitaliers. Cela suppose la mise en place d'une plate-forme de réception des appels et de régulation réunissant médecins hospitaliers et médecins de ville dans une équipe commune et garantissant une écoute permanente sans délai de décrochage. L'articulation entre permanence des soins et médecine d'urgence doit être améliorée en déterminant une organisation de l'offre de soins libérale capable de répondre au besoin de l'usager ; celui-ci, faute de savoir qui appeler lorsque survient l'état de souffrance, a fortiori dans les heures critiques du soir ou de la nuit, ira là où il y a de la lumière, autrement dit à l'hôpital, alors que ce n'est pas forcément le meilleur endroit. Enfin, il faut mettre en place une communication adaptée en direction tant des professionnels que des usagers afin de bien faire comprendre la distinction entre urgences et permanence de soins. M. Yves BOUDAN : La nuit, il m'arrive régulièrement de recevoir des coups de téléphone la nuit de la part de personnes qui ont fait une chute chez elles et qui demandent que l'on vienne les chercher ; or aux urgences, nous n'avons pas d'ambulance... M. Michel ROLLO : Il faut donc leur expliquer l'organisation retenue sur chaque site de la permanence des soins et un gros effort s'impose dans ce domaine. En conclusion, la priorité pour la CFTC est d'abord de résoudre le problème de plus en plus récurent de la régulation et de la coordination entre médecine de ville et service des urgences hospitalier, clé de voûte du dispositif de départ. La suppression des gardes entre minuit et huit heures du matin n'est pas une bonne chose : c'est précisément là, plutôt qu'entre huit heures et minuit, que le besoin d'une permanence des soins se fait sentir, que l'on se met à stresser, à faire des malaises ou que l'accident survient. Dans un second temps, il paraît important de fluidifier le trafic au sein des services d'urgence en mettant en place plusieurs modalités d'accueil et d'orientation en fonction des différentes pathologies. Enfin, l'articulation entre l'amont et l'aval doit être rendue beaucoup plus lisible, tant pour les professionnels que pour l'usager qui souvent n'a aucun autre point de repère que les urgences. M. Christian PAUL : On sent bien que bon nombre de pratiques sont à réexaminer ou à réinventer au niveau de la médecine de ville et de ses relations avec l'hôpital. Depuis 2003, on a fortement baissé la garde, si l'on peut dire, particulièrement la nuit, et il serait extrêmement difficile de faire marche arrière. Comment faire pour remailler, reconstruire, rétablir un certain degré d'obligation, afin de redonner une certaine crédibilité à une présence médicale capable d'intervenir, dans les territoires ruraux comme en ville, en amont du dispositif hospitalier d'urgences ? M. Yannick LARTIGUE : Si l'on veut que les médecins libéraux puissent prendre en charge toute cette population qui migre actuellement vers les urgences, il faut leur donner des conditions de travail et d'exercice décentes et cohérentes. Nous nous sommes rendu compte à La Rochelle, mais également ailleurs, que les établissements hospitaliers qui avaient permis l'installation, en leur sein même ou juste à côté des urgences, d'une maison médicale de garde accessible après régulation préalable, avaient réussi à modifier quelque peu la donne. Un cas un peu lourd orienté un peu vite par le centre 15 vers la maison médicale pourra immédiatement s'adresser à l'hôpital, sans avoir besoin de retraverser toute la ville. C'est également un facteur de sécurité pour le médecin qui n'a plus besoin de s'enfermer dans un véritable fort Chabrol avec caméras et portes blindées pour se protéger des agressions nocturnes... Un tel système est des plus simples : le médecin généraliste assure la permanence des soins dans la maison médicale, elle-même installée dans les locaux des urgences, l'infirmière ou le médecin d'accueil orientent très simplement les patients, selon la lourdeur de la pathologie, vers la maison médicale ou directement vers les urgences ou le plateau technique. C'est un réel confort pour le médecin : un malade dont l'état a été mal apprécié ou a soudainement empiré peut à tout moment être pris en charge par l'équipe d'urgence qui n'a qu'un couloir à traverser. Enfin, cela contribue à renouer des liens totalement rompus entre la médecine de ville et les urgences et cela fait même évoluer les mentalités : le médecin de ville qui vient assurer la permanence de soins aura, de retour à son cabinet, un autre regard sur l'envoi systématique aux urgences. Évidemment le problème de la permanence de soins ne se pose pas dans les mêmes termes en zone rurale, lorsqu'il n'y a pas d'établissement hospitalier ni de service d'urgence à proximité. On pourrait augmenter le quota d'heures de présence des médecins de garde entre minuit et huit heures du matin, plutôt que de vingt heures à minuit où ils ne servent pratiquement à rien. M. Marc BERNIER : Le département de la Mayenne a expérimenté plusieurs solutions de ce type. Je partage votre analyse sur la nécessaire association des libéraux et hospitaliers. Cela dit, n'oublions pas que les horaires de garde ont été organisés afin d'inciter les futurs médecins à s'installer dans les zones déficitaires : un jeune médecin, a fortiori s'il s'agissait d'une femme, répugnait à exercer en zone rurale à cause des gardes. Le nombre de cas de réelle urgence, où les médecins étaient dérangés entre minuit et huit heures du matin, ne dépassait pas quelques unités dans un département comme le mien : il a bien fallu trouver un modus vivendi en agrandissant les zones de permanence de soins et en s'appuyant sur les hôpitaux locaux. Nous avons ainsi découpé le territoire en huit secteurs et installé les maisons médicales dans les hôpitaux locaux. Notre système fonctionne plutôt bien, même s'il n'est pas forcément transposable, tel quel, partout en France. S'agissant de l'utilité des gardes, il faudrait également distinguer les situations en semaine et en week-end. Pour ce qui est par ailleurs des passages injustifiés aux urgences, on pourrait mentionner les personnes que l'on amène aux urgences parce qu'elles ont trop bu... Reste que pour limiter l'afflux aux urgences de personnes qui n'ont rien à y faire, il faut un centre de tri, et l'on n'a pas forcément besoin d'y consacrer un urgentiste vingt-quatre heures sur vingt-quatre. Votre analyse est parfaite, y compris pour ce qui touche aux personnes âgées, et il faut vous en féliciter. Enfin, il est à noter que les spécialistes pourraient également participer aux gardes... M. Yves BOUDAN : C'est précisément pour y échapper qu'ils ont fait une spécialité... M. Marc BERNIER : Ce n'est tout de même pas très normal. Le sujet est peut-être difficile, mais il mérite analyse. Toute la médecine, qu'elle soit hospitalière, libérale, généraliste ou spécialiste, devrait participer au service des urgences. Pourquoi un généraliste devrait-il être pénalisé au motif qu'il n'a pas fait de spécialité ? M. Michel ROLLO : Rendre les gardes et l'exercice en milieu rural plus attractifs supposerait d'y consacrer les moyens financiers nécessaires ... M. Yves BOUDAN : J'ai lu dans Le Quotidien du Médecin un appel à l'union sacrée de tous les acteurs. On y trouve toutes les formules : de la maison médicale installée à côté de l'hôpital au médecin généraliste qui régule de chez via Internet. Tout près de chez M. Bernier, dans le secteur de Vitré, on peut voir ce panonceau affiché sur la maison de garde : « À partir de minuit, téléphonez au 15 »... Doit-on vraiment considérer que l'enfant qui s'est coincé un doigt dans la porte relève des urgences ? Il nous est arrivé d'être appelés dans une maison de retraite pour signer un certificat de décès ! Autrefois, c'était le généraliste qui s'occupait de cela... Il faut souligner que bon nombre de maisons de retraite dites médicalisées n'ont aucune infirmière, seulement des aides-soignantes ou des agents des services hospitaliers (ASH). Autrefois, le médecin généraliste venait et traitait le patient sur place : pour une personne âgée, c'est très important. Aujourd'hui, au moindre problème, la préposée de garde appelle le 15 qui fait venir l'ambulance. On emmène le malade directement au service d'urgence, on suture, on renvoie et ainsi de suite. Derrière tout cela, on ne se préoccupe pas beaucoup de la personne âgée elle-même. Le rôle du médecin généraliste ? Il n'y en a plus. Le serment d'Hippocrate est devenu un serment d'hypocrite. M. le Président : Je rappelle que, conformément à la demande de Mme Génisson, nous avons envoyé un questionnaire à plusieurs maisons de garde médicale, dont celle du pays de Vitré. On verra ce qu'elle répondra... Mme Catherine GÉNISSON : Je partage votre constat sur la présence de la médecine dans les maisons de retraite dites médicalisée : passé dix-sept ou dix-huit heures, le seul réflexe de l'aide-soignante ou de l'ASH se limite à composer le 15, sans se préoccuper du manque d'humanité ni d'ailleurs du coût de cette démarche. Le problème, vous l'avez très bien décrit, est d'abord celui du repositionnement, au bon endroit, des différents acteurs de santé. Autrefois, le généraliste avait un rôle fondamental : non seulement il était toujours là, mais il connaissait parfaitement tous ses patients. Mais c'est là un passé à jamais révolu et le décret pris par M. Mattei n'a fait qu'en tirer les conséquences. Vous avez également mis l'accent sur la communication, élément effectivement fondamental. Quant à la nécessité de trouver des mesures attractives pour redonner, aux généralistes notamment, le goût de s'installer dans les territoires, elle est évidente, mais cela dépasse le cadre de notre mission. La régulation telle qu'assurée par le centre 15 est relativement bien faite et bien reconnue. La régulation des appels destinés aux médecins libéraux de garde pourrait être assurée par ces centres ou par des structures similaires, comme c'est le cas notamment dans le Pas-de-Calais avec le « centre 15 bis ». Une régulation rigoureuse à tous les niveaux - SAMU, centres 15, centres dits 15 bis - peut également constituer un moyen de communication et d'information pour les professionnels de santé comme pour le public. Le sujet des maisons médicales auxquelles nous avons envoyé un questionnaire, est au cœur des préoccupations de notre mission. J'ai été très séduite par votre description du fonctionnement de maisons médicales contiguës à l'hôpital ; cela semble tout à fait logique. Dans certains endroits, cela marche très bien ; mais dans d'autres, ce système de heurte à l'opposition absolue des médecins libéraux qui y voient une insupportable contamination de l'organisation hospitalière... Le Nord-Pas-de-Calais a une longue tradition de présence des médecins libéraux dans le centre 15, qui a fait ses preuves y compris lors de la grande grève des gardes en 2002 : voyant les désordres que causait leur mouvement sur le terrain, les médecins libéraux, qui continuaient à prendre leurs gardes au centre 15, ont poussé à la mise en place d'un système de régulation propre à la médecine libérale... Ce qui montre qu'il est possible de trouver des solutions, dès lors que l'autre comprend comment vous fonctionnez - ou dysfonctionnez. Mais le sujet est d'autant plus complexe que les maisons médicales sont d'une grande diversité. M. Yannick LARTIGUE : Il faut savoir qu'une consultation à la maison médicale de la Rochelle coûte 60 euros, à débourser immédiatement. Le patient, systématiquement prévenu par le centre 15 qui le régule, refusera les trois quarts du temps d'avancer la somme et préférera encombrer les urgences. Ajoutons qu'en un seul passage aux urgences, vous avez un accueil, un diagnostic, un traitement, une ordonnance, l'adresse d'un spécialiste si nécessaire, voire une hospitalisation. C'est plus long qu'une consultation en maison médicale, mais tout est fait en un seul passage et le patient est sensible à cela. On parvient à pallier cette difficulté lorsque la maison est installée au sein même de l'établissement hospitalier, voire de la clinique ou de la polyclinique. M. Marc BERNIER : Dans certains départements, ce sont les médecins libéraux qui font tourner l'hôpital local : il n'y a pas de médecins hospitaliers. M. Michel ROLLO : Tout à fait. M. Marc BERNIER : Ils sont déjà au sein de l'hôpital : dans de telles conditions, il est beaucoup plus facile d'y faire fonctionner une maison médicale. M. Yves BOUDAN : L'hôpital local de La Guerche-de-Bretagne s'est lancé dans une grande expérimentation où les généralistes se déplaceront dans les maisons de retraite. Le problème est que ce suivi cesse la nuit... Et si seulement un très faible nombre d'urgences sont régulées par les médecins libéraux entre minuit et huit heures, c'est parce que 60 % des patients se présentent directement aux urgences. Il serait intéressant de chercher à savoir auprès des services d'urgences quelle proportion de patients relèverait normalement de la médecine de ville : on constate sur le terrain qu'elle est forte. On voit même des gens venir au service d'urgence le jour parce que l'attente est trop longue au cabinet médical... Et si les urgences sont vraiment trop encombrées, ils retournent au cabinet médical à l'heure où leur consultation était prévue ! M. Yannick LARTIGUE La maison médicale constituait une première ébauche, certes imparfaite, de solution. De la même façon, la création d'urgences pédiatriques dans certains secteurs a permis de désengorger en partie les urgences en assurant une prise en charge rapide et cohérente des enfants. Sachant la part que représentent les personnes âgées, il faudra bien tôt ou tard songer à créer des urgences gériatriques, voire des unités mobiles d'urgence gériatrique, sur le modèle de l'hospitalisation à domicile. L'équipe se rendrait sur place, non dans le but de ramener le patient, mais de procéder à une consultation rapide par un professionnel spécialisé, la personne âgée restant autant que possible là où elle est. Dès qu'une personne âgée entre à l'hôpital, dans 50 % des cas, c'est pour y rester quinze jours, un mois, trois mois. On embolise les services avec des patients qui pourraient parfaitement être traités à l'extérieur. Les actuelles équipes d'hospitalisation à domicile ne sont pas assez nombreuses et insuffisamment préparées à traiter une population vieillissante : autant de facteurs qui, s'ajoutant les uns aux autres, contribuent à l'engorgement des urgences. Mme Catherine GÉNISSON : Vous posez un problème de fond. Le sujet des urgences pédiatriques a l'avantage d'être assez facile à cerner, l'enfant étant une entité en soi. Dans bon nombre d'hôpitaux, le service de pédiatrie assure directement l'accueil en urgence des enfants. M. Michel ROLLO : Tout à fait. Mme Catherine GÉNISSON : Les personnes âgées nécessiteraient à l'évidence une attention particulière et une prise en charge spécialisée, sur le plan tant médical que social : leur hospitalisation est souvent décidée à défaut de solution immédiate pour revenir à leur lieu de résidence habituelle. J'ai toutefois du mal à appréhender votre concept d'unités mobiles : s'il s'agit d'un « SMUR gériatrique », cela risque de nous amener à bien des déconvenues, selon le niveau de qualification de l'équipe. Face à un cas de douleur thoracique un peu atypique, par exemple, ne sera-t-elle pas tentée d'appeler par précaution le SMUR et de ramener finalement le patient à l'hôpital ? La spécialisation en amont et la canalisation en aval, cela exige une surabondance de moyens et ce n'est pas toujours très productif. En revanche, je suis tout à fait d'accord sur la nécessité d'identifier l'accueil de gériatrie aux urgences, ce qui ne signifie pas nécessairement qu'il faille continuer à spécialiser l'accueil en gériatrie dans l'hôpital - mais c'est un autre sujet. M. Yannick LARTIGUE : Un service d'urgence fonctionne partout de la même manière : prise en charge du patient, identification de la pathologie ou de ce qui pourrait en être une, lancement de plus en plus systématique d'une vague d'examens dont le nombre croît de façon exponentielle : les établissements sont obligés d'avoir en permanence des laborantins pour traiter les bilans complets inscrits sur les feuilles. C'est facile de cocher des cases sur les formulaires de demandes d'examens, plus difficile de réaliser ces examens qui, d'ailleurs, finissent par coûter cher ... À une certaine époque, le patient aurait reçu la visite d'un médecin de ville qui aurait diagnostiqué une constipation ou un mal de gorge et réglé le problème par une ordonnance, quelques médicaments, parfois même seulement des paroles... Le recours systématique aux urgences embolise nos services et représente un coût affolant pour nos établissements. Or il n'y a pas nécessairement besoin de personnels très spécialisé : le médecin généraliste qui visitait une personne âgée à domicile n'était pas un gériatre. Qu'il y ait un spécialiste de la question à l'hôpital, c'est tout à fait normal : c'est pour cela que l'on s'adresse à l'hôpital... Mais dans une première approche, un généraliste est parfaitement compétent pour poser un diagnostic, si tant est que ce soit nécessaire. M. Michel ROLLO : Sans oublier le risque de voir la personne âgée hospitalisée réagir psychologiquement à ce bouleversement en déclenchant toute une série de pathologies... Cela finit souvent par coûter plus cher que de déplacer deux personnes à domicile. Certes, on a déjà du mal à faire venir les médecins dans les maisons de retraite, particulièrement la nuit, mais il serait bon de voir jusqu'où on peut aller en comparant les coûts. M. Yves BOUDAN : À cet égard, il est à noter qu'un simple diagnostic infirmer peut déjà régler bon nombre de problèmes pour un coût très modique et que plusieurs maisons de retraites pourraient facilement se partager les services d'un infirmier. Mme Martine CARRILLON-COUVREUR : Vous avez raison de souhaiter un renforcement de l'information. Le déficit dans ce domaine est très préjudiciable. Pour ce qui est des populations spécifiques, si le problème des enfants est bien traité ou donne en tout cas lieu à des expériences intéressantes, celui des personnes âgées ne fait que s'amplifier, particulièrement dans mon département. Comment concevez-vous l'accueil et l'accompagnement dans ce domaine ? Avez-vous connaissance d'expériences précises ? Les centres locaux d'information et de coordination (CLIC), même s'ils n'ont pas pris toute leur dimension, essaient de répondre à ces questions essentielles. À l'objectif de prévention par un travail en amont vient s'ajouter la question de l'accompagnement à la sortie, qui est loin d'avoir obtenu des réponses satisfaisantes. Là encore, avez-vous eu connaissance d'expériences dont la mission pourrait s'inspirer pour faire des propositions concrètes en direction de ces populations spécifiques ? Je persiste à penser que la présence d'un gériatre au niveau de la régulation est des plus utiles : les expériences conduites dans la Nièvre ont montré que ce travail avec des gériatres donnait des résultats satisfaisants. Pour ce qui est des maisons médicales, je suis d'accord sur le fait que leur proximité de l'hôpital est un gage d'efficacité auprès des populations. Mais parmi les expériences de toutes sortes conduites sur le territoire, sentez-vous une tendance se dégager, qui nous aiderait à proposer des solutions, ou tout dépendrait-il des situations locales, des territoires et des gens qui y travaillent ? M. Yannick LARTIGUE : Il faut s'inspirer de ce qui se passe dans d'autres secteurs, et d'abord de l'hospitalisation à domicile (HAD) mise en place pour désengorger les services de médecine en partant de l'idée que, dans la mesure du possible, un diagnostic établi permet de renvoyer le patient dans son foyer, moyennant un suivi médicalisé assuré par une équipe mobile. À noter qu'il s'agit souvent de populations déjà âgées, nécessitant des soins de suite de cancérologie, des dialyses, etc., très particuliers, mais qui ont besoin de revenir rapidement chez eux pour mieux faire face à la maladie. Une personne âgée est rassurée lorsqu'elle est chez elle, surtout lorsqu'elle sait sa sécurité garantie par l'équipe qui vient régulièrement, souvent en lien avec les infirmiers libéraux, voire les associations d'aide à domicile. Il faut donc s'inspirer de cet exemple, d'autant que nous avons affaire à une situation assez particulière avec des maisons de retraites qui n'ont de « médicalisées » que le nom... C'est un leurre, quelque chose qui n'aurait jamais dû être autorisé, la cause de bon nombre des difficultés que nous nous retrouvons désormais à gérer et de l'embolie de nos urgences. On devrait obliger les établissements dits médicalisés à disposer impérativement d'un personnel paramédical compétent, formé à poser un diagnostic infirmier et à assurer des consultations de suite, avec une infirmière présente dans les locaux nuit et jour ou à défaut une équipe infirmière mobile capable de se déplacer à la demande d'un personnel non spécialisé : on a le plus souvent affaire à des agents hospitaliers sans aucune formation paramédicale, parfois bien en peine de joindre la directrice de la maison de retraite ! Au moindre problème, on appelle le 15... Une équipe mobile de personnels effectivement spécialisés permet une gestion réellement à moindre coût, en tout cas plus intéressante que les multiples hospitalisations dont le prix est exorbitant. M. Michel ROLLO : Peut-être devrait-on également s'appuyer sur le plan « personnes âgées » de M. de Villepin, qui proposait de créer un service gériatrique à l'hôpital. Mme Catherine GÉNISSON : Vous êtes favorables à la création de services gériatriques à l'hôpital ? M. Michel ROLLO : Oui, nous l'avions mis dans nos propositions. Mme Catherine GÉNISSON : N'est-ce pas stigmatiser ces populations ? C'est en tout cas très discuté... M. Yves BOUDAN : C'est malheureusement ce qui se passe dans les services de médecine ! Mme Catherine GÉNISSON : Le problème est que nos services de médecine se spécialisent de plus en plus. C'est tout le débat de l'organisation intra-hospitalière et du choix entre des services de médecine polyvalente et des services de gériatrie - sachant que les personnes âgées sont la population prédominante dans les services de médecine polyvalente... Mais n'est-il pas préférable, sur le plan médical comme sur le plan humain, que ces personnes se retrouvent de temps en temps au milieu de patients de moins de quatre-vingt-cinq ans ? M. Yannick LARTIGUE : Il y a le pour et le contre. À l'hôpital de La Rochelle, nous avons un service de gériatrie qui fonctionne bien, mais nous nous rendons compte que la pathologie de la personne âgée, c'est souvent rien... Mme Catherine GÉNISSON : Et tout. M. Yannick LARTIGUE : ... et tout, effectivement, car il peut également s'agir de multipathologies. En l'adressant à un gériatre pour un premier bilan, on évitera ce qui se passe aux urgences, où on l'orientera systématiquement, au mieux sur un service de médecine polyvalente, au pire sur un service de médecine spécialisé où on procédera à un bilan complet, c'est-à-dire à quelque chose d'énorme... Le patient devra rester à l'hôpital au minimum trois ou quatre jours dans avant d'avoir une première réponse. Ne vaut-il pas mieux le confier à un service de gériatrie où il sera pris en charge par un spécialiste qui saura immédiatement quel est le problème ? Les trois quarts du temps, la cause de l'affaiblissement ou d'une multipathologie chez une personne âgée relève d'une pathologie digestive qui se traite en trois jours maximum et qui permettra au patient de repartir au bout d'une semaine ; dans un service de médecine polyvalente, cela peut être beaucoup plus long, d'autant qu'un examen quelque peu invasif déclenche souvent d'autres pathologies. M. le Président : Votre présentation parlait de dispositifs expérimentaux d'initiative hospitalière. Pouvez-vous nous en dire davantage ? M. Michel ROLLO : Cela recouvre tout ce dont nous venons de parler, notamment le cas - que je juge idéal - de la maison médicale située immédiatement à côté des urgences. M. Yannick LARTIGUE : Ce sont souvent les directeurs d'établissement qui s'opposent à l'installation d'une maison médicale dans leurs locaux, plutôt que les soignants. Quant aux médecins libéraux, ils savent que la création d'une maison médicale à l'extérieur de l'hôpital coûte beaucoup plus cher qu'à l'intérieur... Mme Catherine GÉNISSON : Votre démonstration est parfaitement convaincante. M. Michel ROLLO : Il faut également que les centres de réception et de régulation associent des médecins de l'hôpital et des médecins de ville. M. Marc BERNIER : C'est le plus souvent parce qu'ils sont tombés sur un répondeur que les personnes paniquent et enclenchent le processus. On pourrait reprendre ce qui se pratique dans des pays anglo-saxons, à condition que les personnels chargés de recevoir l'appel aient toutes les compétences requises. S'en remettre à un logiciel me paraît assez dangereux... M. le Président : Dans mon département de l'Isère, on songe à obliger le SAMU et les pompiers à travailler ensemble dans le même local pour éviter qu'ils ne se renvoient sans cesse la balle... M. Yannick LARTIGUE : Ce serait une avancée. Un SAMU n'est pas nécessairement confiné dans un hôpital. Quand on travaille ensemble, public et privé, libéraux et hospitaliers, cela fonctionne sacrément bien... M. le Président : Il nous reste à vous remercier pour votre contribution très intéressante. Nous ne manquerons pas de vous recontacter s'il restait quelques points à éclaircir. M. Michel ROLLO : Nous restons à votre disposition. UNSA-Santé : Présidence de M. Georges Colombier, Président-rapporteur M. le Président : Messieurs, nous vous remercions d'avoir accepté l'invitation de la mission d'information sur la prise en charge des urgences médicales. Depuis septembre, nous auditionnons de nombreuses personnalités, parmi lesquelles les organisations syndicales représentatives. M. Willy KALB : Nous avions déjà participé à des groupes de réflexion sur les urgences en 2001 ; depuis, vos préoccupations sont toujours d'actualité, même si de nettes améliorations ont été apportées dans le milieu hospitalier. Ce à quoi vient, de notre côté, s'ajouter un souci de prévention, les menaces de pandémie pouvant amener à recibler les problématiques de façon trop « urgente ». À défaut d'avoir pu régler la question dans le cadre du statut de la fonction publique hospitalière, un protocole est en cours de discussion avec le ministre sur les conditions de travail à l'hôpital, et les services d'urgence sont évidemment concernés : se posent notamment les problèmes des qualifications nécessaires, des effectifs, des services de suite et de l'engorgement. Cela dit, tout le monde a pris conscience des nettes améliorations intervenues. La nouvelle politique de création de pôles a intégré la nécessité d'un travail entre les structures d'urgences et les autres services, et nous espérons qu'elle fonctionnera d'ici à deux ans. Le système français de prise en charge des urgences doit-il être revu ? Le système américain, par exemple, est totalement différent. Des améliorations au système actuel sont concevables, mais il nous semble plus difficile d'envisager de profondes modifications de notre système de prise en charge des urgences médicales. L'usure des professionnels est évidemment l'une des premières préoccupations d'un syndicat et complique les problèmes d'affectation des agents : il ne sert à rien de consacrer des budgets à leur formation si, au final, ils ne restent pas dans les services d'urgence en raison d'une usure professionnelle trop importante. Le problème de l'afflux de patients aux urgences, qui devait en partie être résolu par une collaboration avec les médecins libéraux, n'est toujours pas réglé : on continue à traiter de la « bobologie » dans les services d'urgence... Nous n'avons pas la solution miracle, mais cela reste la principale préoccupation des médecins urgentistes ainsi que des autres services de l'hôpital. L'information des usagers est également un sujet de préoccupation. Comment mieux les informer pour éviter le traitement de la « bobologie » dans les services d'urgences ? C'est tout le problème d'une société devenue de plus en plus individualiste, où chacun veut être traité pour lui-même et pas dans un contexte plus général : j'ai mal aux dents, je vais aux urgences, je suis traité... La création de « services portes », qui avait été souhaitée il fut un temps, devait apporter une solution au moins partielle, mais l'idée n'a guère été suivie d'effets. Des « services portes » ont bien fonctionné à certains endroits, mais pas dans tous les établissements. En cas de pandémie, enfin, même si un plan est prévu, nous sentons bien que nous n'arriverions pas à suivre, au risque d'ailleurs de voir tous les efforts déployés dans ce sens jusqu'à présent remis en cause. Mohammed Ahmidan peut vous faire part de son expérience spécifique du traitement des urgences à l'Assistance publique-Hôpitaux de Paris (AP-HP). M. Mohammed AHMIDAN : Je suis secrétaire de l'UNSA à la Pitié-Salpêtrière, qui est le plus grand plateau d'urgences de la région parisienne. Comme l'avaient montré les trois rapports du professeur Steg, le vrai problème est celui de l'envahissement des services d'urgence par les actes de médecine générale. D'où la nécessité que le médecin aille vers le malade, dans le cadre de systèmes de permanences de généralistes. Ajoutons que les urgences servent dans les hôpitaux de variable d'ajustement budgétaire, les budgets additionnels étant devenus pratiquement systématiques et leur total représentant quelque 3 millions d'euros dans le budget des hôpitaux français ... M. le Président : Vous avez parlé des pandémies. La comparaison entre les canicules de 2003 et de 2006 ne témoigne-t-elle pas de certaines améliorations ? M. Willy KALB : Incontestablement à l'intérieur des établissements, les services d'hospitalisation ayant compris que les urgences n'étaient faites pour soigner, mais pour traiter l'urgence et que les lits d'hospitalisation disponibles devaient être mis effectivement à la disposition des structures d'urgences. Jusque-là, chaque service se gardait quelques lits de réserve qu'il avait tendance à ne jamais occuper, même lorsque le service des urgences l'appelait... La crise de la canicule a eu un effet immédiat sur le plan de la transparence dans la connaissance des lits disponibles. La sortie des urgences et le turn-over en ont été nettement facilités. L'ensemble des services a réellement pris conscience de ce qu'est l'urgence. M. le Président : Par ailleurs, c'est la première fois que nous entendons insister sur l'usure professionnelle - au demeurant parfaitement concevable. M. Willy KALB : Une aide-soignante ou une infirmière travaillant dans un service de long séjour aura rapidement des problèmes de dos ; dans les services d'urgence, on ne souffre pas du dos, mais du stress, du besoin de répondre à l'urgence elle-même. Le médecin n'est pas le seul à être soumis à cette tension : le personnel infirmier est toujours présent, c'est lui qui peut le moins souvent partir en formation, et c'est lui qui doit répondre le plus rapidement en cas de pointe. Or cette usure morale n'est pas prise en compte. Heureusement, il y a un débriefing, que certains services d'urgence savent très bien faire après chaque prise de fonction ou en présence de cas difficiles. Mais d'autres services, par manque de temps ou autres, ne le font pas. C'est là que les syndicats se doivent de faire leur travail. Les urgences sont des services difficiles. M. le Président : Combien de temps en moyenne une infirmière reste-t-elle aux urgences dans sa vie professionnelle ? M. Willy KALB : C'est un général le service où l'on va au moment où l'on sort de formation, parce qu'on a envie de le connaître. Il arrive que des personnes y restent longtemps et deviennent, par leur expérience, des référents reconnus comme tels. Mais c'est également un service que l'on quitte rapidement, usé par ce que l'on voit. Il n'est pas facile de voir des patients attendre pendant douze heures d'affilée et de se dire qu'on ne peut rien faire... C'est pour cela qu'un débriefing est très important. Mme Catherine GÉNISSON : Vous avez raison, et paradoxalement cette usure se télescope avec une certaine fierté d'exercer ce métier... Ce qui fait que certaines personnes partent très rapidement tandis que d'autres sont très attachées à servir aux urgences. Le management d'un service d'urgence est très important et le débriefing un élément fondamental pour résister à la pression tant interne qu'externe. La valorisation du niveau de qualification est aussi très importante : ainsi, on constate une bien plus grande stabilité du personnel dans les SMUR que dans les services d'urgence, moins valorisés. Quelle est votre position vis-à-vis de la création de maisons médicales, expérimentées dans des conditions très variées, sinon disparates ? Que pensez-vous de l'adaptation de l'accueil de publics cibles, particulièrement les enfants, au demeurant relativement bien traités, et surtout les urgences psychiatriques et les personnes âgées ? M. Willy KALB : Le traitement des personnes âgées en est encore au stade de l'expérimentation ; il n'y a pas encore de prise en compte générale des besoins spécifiques des personnes âgées en situation d'urgence. Encore faut-il distinguer le cas des patients envoyés par les institutions, qu'il faut réellement prendre en charge par les services d'urgences, de celui des personnes âgées vivant à leur domicile et envoyées aux urgences par le médecin ou la famille. Dans le premier cas, l'institution devrait en principe savoir si c'est une urgence ou non... Mme Catherine GÉNISSON : Cet argument paraît un peu juste dans la mesure où les maisons dites médicalisées ne le sont, au mieux, que durant des horaires extrêmement précis, en dehors desquels le manque de spécialisation et de prise en charge des personnes âgées devient patent, au point que l'on tirera moins de renseignements de l'agent des services hospitaliers (ASH) de permanence que de la fille ou de la sœur qui téléphone du domicile... Il y a des défaillances dans la continuité de l'offre de soins dans les structures médicalisées d'accueil des personnes âgées. M. Willy KALB : Il est tout de même prévu que chacune de ces institutions doit disposer de médecins référents... Mme Catherine GÉNISSON : Pour faire de la régulation médicale au centre 15, je peux vous assurer que cela ne fonctionne pas. M. Willy KALB : Je ne le nierai pas ; reste que le but était précisément de régler ce problème. Il faudrait voir pourquoi cela n'a pas fonctionné. Mme Catherine GÉNISSON : C'est un des aspects du problème de la permanence des soins. M. Willy KALB : Probablement. Interviennent peut-être aussi de considérations financières... Ce n'est pas nous qui pourrons apporter la solution. En tout cas, nous ne serions pas favorables à la création systématique de trois services d'urgences, un pour la pédiatrie, un pour les personnes âgées et un pour la psychiatrie. En revanche, nous admettons parfaitement l'idée d'une présélection ou d'une orientation. Encore faut-il pouvoir la faire comprendre à la population : c'est elle qui ne veut plus aller qu'aux urgences... Est-ce un problème d'information ? Entre le 15, le 18, le médecin traitant qui n'est plus là, les gens n'ont plus qu'une seule réponse : les urgences. C'est certainement au niveau de l'information qu'il faudra peser. La pédiatrie bénéficie d'une prise de conscience générale et a toujours fait l'objet d'un traitement spécifique dans les établissements hospitaliers : l'orientation s'y fait plus en douceur et sans attendre des heures. Cela dit, peut-on tout simplement accepter que des patients restent dans des chariots si longtemps ? Ce genre de question, essentielle, doit être discuté dans chaque établissement. On peut regretter que certains médecins n'acceptent plus qu'un lit en état d'être utilisé reste inoccupé, si ce n'est pour deux ou trois heures par jour. Ce genre de raisonnement devra être gommé dans la tête de bien des hospitaliers. M. le Président : Et l'urgence psychiatrique ? M. Willy KALB : Toute l'urgence psychiatrique ne peut pas être traitée dans les services de psychiatrie... Les médecins psychiatres sont très spécialisés et l'on manque de généralistes en psychiatrie : d'où le recours aux urgences. Lorsque les infirmiers de secteur psychiatrique ont disparu, nous avions l'espoir que la formation commune des infirmiers permettrait au personnel infirmier d'être suffisamment polyvalent pour répondre aux besoins de prise en charge des urgences psychiatriques, mais ce n'est malheureusement pas le cas. En effet, le malade en psychiatrie n'est pas un patient comme les autres, capable de vous décrire exactement sa maladie ; de plus, les infirmiers ont toujours peur d'une complication dont on leur reprocherait de n'avoir pas pris conscience, et souvent, ils ne peuvent pas s'en remettre à un spécialiste capable d'opérer une première sélection car ceux-ci ne sont présents à l'hôpital que dans la mesure où le tableau de garde les y astreint. Quant à prendre en charge ce malades au sein des urgences, c'est tout aussi délicat : les évolutions intervenues avec les UPATOU296 ou certains modes de prise en charge expérimentés dans quelques établissements ne suffisent pas. Ainsi, les réponses aux besoins de prise en charge des urgences psychiatriques ne sont pas évidentes... Mme Catherine GÉNISSON : Les acteurs professionnels de la psychiatrie considèrent qu'ils ne sont compétents qu'en psychiatrie et qu'ils doivent forcément se tourner vers la médecine générale pour prendre en charge leurs malades... Force est de constater que nombre de pathologies ont des symptomatologies psychiatriques, mais un support parfaitement organique. Il n'est donc pas totalement illégitime que ces patients passent par les services d'urgence avant d'être hospitalisés en psychiatrie ; pour autant, on ne peut nier les risques de perturbation dont ils sont porteurs - à preuve, l'écart entre la proportion de ces malades au sein des patients des urgences, telle qu'elle est ressentie subjectivement par les personnels et telle qu'elle ressort objectivement des statistiques. Sans aller jusqu'à créer une filière d'urgence spécifique, il doit être possible de mettre au point des modalités d'accueil et de prise en charge qui permettent de les examiner sans passer à côté d'une pathologie autre que psychiatrique et, très vite, de passer le relais aux spécialistes de la psychiatrie. C'est là un sujet central et particulièrement ressenti non seulement par les urgentistes, mais également par les autres patients : un schizophrène en pleine crise dans un service d'urgence, c'est très perturbateur... Il est évidemment plus facile de mettre en place une filière d'accueil adaptée à ces malades lorsqu'il existe un service de psychiatrie dans l'hôpital que lorsqu'il n'y en a pas. M. Willy KALB : Allez voir ce qui se passe à Besançon : ils ont un service d'urgences psychiatriques impeccable, mais fermé vingt-quatre heures sur vingt-quatre... On crée des structures, mais il n'y a personne pour les faire fonctionner. Peut-être faut-il y voir également un manque de conviction : certaines prises de conscience ne sont pas suivies d'effets. Nous avions été très favorables au concept des maisons médicales de garde, dans lesquelles nous retrouvions un « service porte » capable de traiter toute la « bobologie » et de pallier les dysfonctionnements des réseaux de santé associant les médecins libéraux. Ces dysfonctionnements sont-ils liés à un problème d'intéressement, au nombre de médecins ? En tout état de cause, la prise en charge des demandes de soins légers, à défaut de pouvoir reposer sur les réseaux de santé, ne peut probablement reposer que sur un système de garde ; nous y sommes favorables comme nous l'étions à la transformation des Agences régionales d'hospitalisation (ARH) en agences régionales de santé (ARS) pour favoriser une prise de conscience commune sur tous ces problèmes. C'est ainsi qu'on parvient à faire avancer les choses. M. le Président : Avez-vous un point de vue identique sur le fonctionnement des maisons de garde selon qu'elles sont situées à l'intérieur ou à l'extérieur de l'hôpital ? M. Willy KALB : Si la surface de l'établissement permet de l'installer à l'intérieur, c'est tout à fait concevable. Mais il arrive souvent que le terrain ou les structures ne le permettent pas. Qu'entendez-vous par « à l'extérieur » ? À cinq kilomètres ou à la porte même ? Si la maison médicalisée est à distance respectable, tout dépendra de la personne qui oriente le patient. Mme Catherine GÉNISSON : L'intérêt d'une maison médicale de garde proche du service d'urgences tient à la possibilité d'en utiliser le plateau technique. M. Willy KALB : Tout à fait. Si la superficie de l'établissement le permet, c'est à l'intérieur qu'il faudrait l'installer. Mme Martine CARRILLON-COUVREUR : L'engorgement des urgences tient pour une large part aux actes de médecine générale. Avez-vous recensé les pathologies les plus en cause parce que mal orientées ? Le cas des services d'urgences de Paris m'intéresse particulièrement. M. Mohammed AHMIDAN : La Pitié regroupant quasiment toutes les spécialités, on y reçoit pratiquement de tout, y compris les urgences neurochirurgicales et les urgences maxillo-faciales et stomatologiques. Les dentistes étant fermés le soir et les dentistes de garde, très rares, coûtant très cher, la seule solution en cas de rage de dents reste les urgences de la Pitié. À noter que la qualité des patients dépend aussi de l'offre de soins dont est capable l'hôpital. Quoi qu'il en soit, les urgences stomatologiques posent un réel problème, y compris sur le plan de l'agressivité : on a du mal à patienter avec une rage de dents... On éviterait cet engorgement si les dentistes, à l'extérieur de l'hôpital, assuraient une permanence en nombre suffisant. Mme Martine CARRILLON-COUVREUR : Est-ce à dire que verriez plutôt les maisons médicales à l'extérieur de l'hôpital ? M. Willy KALB : Lorsque nous avons étudié cette question, nous ne nous sommes pas beaucoup préoccupés de l'AP-HP, parce que la proximité kilométrique n'amène pas à la poser dans les mêmes termes. La nécessité des maisons médicales de garde apparaissait plus évidente en milieu provincial ou rural, même si le problème de l'engorgement des urgences se pose également à Paris. Reste qu'une maison médicale installée entre deux hôpitaux en Île-de-France ne le réglerait certainement pas : dans l'esprit des Franciliens, les établissements ont chacun leur spécialité. Pour nous, le désengorgement passe par le même processus de présélection à l'entrée ou avant l'entrée de l'hôpital. Du reste, il ne faut pas confondre « maison médicale de garde » et « maison médicalisée », ce dernier terme étant utilisé pour désigner du soin courant, dans le cadre d'une mise en commun de plusieurs médecins qui n'a pas l'ambition de constituer une solution à la problématique des urgences. M. Marc BERNIER : Le problème est bien celui des personnes qui arrivent aux urgences, alors qu'elles n'ont rien à y faire et qui représentent au moins 50 % des patients. Et pour désengorger, il faut bien réduire le flux... Vous avez regretté le manque de généralistes en psychiatrie. Auteur d'un rapport sur la démographie médicale, je ne me souviens pas avoir eu connaissance d'un manque de médecins en psychiatrie ; le problème, dans ce secteur comme généralement partout en France, ce n'est pas qu'on manque de médecins, c'est qu'ils sont tous installés aux mêmes endroits... Dentiste de profession, j'ai mis en place dans mon département les premières gardes de chirurgiens dentistes - cela n'a d'ailleurs pas été une mince affaire ... Le problème est qu'ils ne peuvent pas entrer dans l'hôpital, où, qui plus est, la stomatologie a pratiquement disparu. Or les urgences en dentisterie sont pratiquement toujours dues à un abcès dentaire : un coup de fraise, et la personne est soulagée dans la minute qui suit sans qu'il soit besoin du moindre médicament. Mais si l'on se présente aux urgences, l'interne de garde ne sait trop quoi faire, sinon donner un antalgique... Il y a aussi l'élément coût : plutôt que de se faire soigner en ville où cela coûte cher, les malades préfèrent aller aux urgences où ils sont intégralement pris en charge. Le problème des urgences stomatologiques, même s'il ne s'agit pas d'une urgence vitale, mérite d'être pris en compte, ne serait-ce que parce que le patient souffre énormément. Quant aux « maisons médicalisées », elles posent à l'évidence un problème de sémantique : cette expression désigne un groupement pluridisciplinaire où des médecins décident de se regrouper avec des paramédicaux, infirmiers, kinésithérapeutes, etc. à l'image de ce que j'ai mis en place dans ma commune. Lorsqu'on parle de « maison médicale de garde », par exemple en milieu hospitalier, on parle de structures de garde auxquelles participent les médecins libéraux, situées le cas échéant à l'intérieur des locaux de l'hôpital. Dans certains départements où on les a expérimentées, cela marche, dans d'autres, cela ne fonctionne pas. Mais d'ores et déjà, dans les hôpitaux locaux, ce sont les médecins libéraux qui font tourner l'établissement ; la Pitié-Salpêtrière n'a rien à voir avec un hôpital local de province confronté à une clientèle potentielle de cinq ou dix mille habitants. Mais que proposez-vous pour limiter l'afflux de patients qui relèvent de la bobologie ? Le centre d'appel vous paraît-il la solution ? M. Willy KALB : Le centre d'appel existe déjà mais pose le problème de l'accès... Le commun des mortels, ou la famille, n'a pas le réflexe de l'appeler en cas de problème. Il faut développer ce réflexe : appeler le centre d'appel avant d'aller à l'hôpital. Il existe des réponses immédiates qui paraissent logiques à un médecin, mais pas à la famille. Lorsqu'il y a le feu chez vous, vous appelez les pompiers... M. le Président : Le réflexe d'appeler le 18 existe dans la population... M. Willy KALB : Mais pas à la première urgence. Le réflexe de la famille est d'aller à l'hôpital. Si l'hôpital vous suggère, pour la prochaine fois, d'appeler le centre d'appel, peut-être le ferez-vous. Mais cela ne concernera ni les personnes couvertes par la CMU, ni celles qui veulent avant tout éviter une file d'attente pendant la journée, ni celles qui se disent : « moi, j'ai mal aux dents, je m'en fiche des autres »... Si l'on parvenait à leur inculquer le réflexe d'appeler d'abord le centre d'appel avant d'entrer dans l'hôpital, ce serait un début de solution. Vous noterez pour éviter toute ambiguïté, que je préfère le terme de « service porte » à celui de « maison médicale ». M. Marc BERNIER : Si l'on veut correctement informer le grand public, il faut être clair sur le message. M. Willy KALB : Absolument. Le premier réflexe ne doit pas être de s'asseoir dans sa voiture et de foncer à l'hôpital, mais de passer un coup de fil. Pratiquement tout le monde a les moyens de le faire. Quant à la participation des libéraux, elle repose largement sur le volontariat. Comment « obliger » le corps médical à participer à ce qui reste un besoin de la nation ? À l'intérieur de l'hôpital, la question ne se pose pas, les personnels n'étant pas libres de leurs horaires de service ... Nous pensons qu'il faudrait à nouveau saisir les médecins généralistes libéraux de ces problèmes et trouver avec eux les bonnes solutions : cela aura évidemment un coût, car on ne saurait leur demander de faire du bénévolat, mais cela contribuerait à diminuer le coût de fonctionnement des services d'urgence dont la croissance, aujourd'hui, complique la gestion financière des établissements hospitaliers. Quoi qu'il en soit, les solutions miracles n'existent pas. Certes, ces services doivent disposer du personnel disponible en cas de besoin, sachant qu'ils seront en première ligne en cas de gros problème. N'oublions pas que ce sont des services très exposés, notamment face aux médias qui sauront toujours trouver ce qu'il faut pour montrer les urgentistes du doigt. Pourtant, tout le monde, y compris les autres médecins, doit comprendre que le service d'urgence n'est pas le service prioritaire de l'établissement, mais qu'il a des difficultés particulières. Contrairement aux cardiologues, les urgentistes sont des médecins dont la spécialisation est récente et qui n'ont pas encore réussi à se faire intégrer dans le besoin constant des établissements. M. Mohammed AHMIDAN : Effectivement, il n'y a pas de solution miracle. La plupart des services d'urgence ne font pratiquement que de la médecine générale, alors que l'objectif devrait être de faire venir le médecin vers le malade. M. Marc BERNIER : On voit plutôt l'inverse. Entre les problèmes des urgences, de la permanence des soins et des gardes, de l'installation des médecins dans les zones déficitaires, on tourne en rond. Il faudrait inverser la machine, mais c'est loin d'être évident avec la nouvelle génération de médecins, largement féminisée. La conscience professionnelle est toujours là, mais les habitudes de vie ont changé : il faut compter avec la famille, les week-ends, l'effet trente-cinq heures... La société française a évolué, et les médecins comme les autres. Mme Maryvonne BRIOT : Dans l'hôpital où je travaillais, le médecin urgentiste ne s'occupait que de l'urgence et le médecin de l'unité de médecine générale était chargé des consultations. Chacun avait son rôle et cela ne se passait pas si mal, en utilisant les compétences existant au sein de l'établissement - il s'agit en l'occurrence d'un hôpital situé dans une zone relativement rurale. Le médecin d'unité n'a pas à descendre toutes les demi-heures pour une consultation, mais il est d'astreinte la nuit. Vous avez posé la question de savoir si le système français de prise en charge des urgences devait être changé. Le fait que le SAMU aille vers le malade plutôt que d'emmener le malade le plus rapidement possible vers l'hôpital est-il de nature à changer fondamentalement le flux et l'organisation des services ? M. Willy KALB : Pas obligatoirement. La question est de savoir si votre mission envisage de modifier la formule actuelle de prise en charge du patient avec SMUR, SAMU et UPATOU. Veut-on revoir l'ensemble de cette organisation sur le territoire ? Nous n'y sommes pas favorables. En revanche, nous sommes partisans d'un réel travail en réseau, avec une véritable communication entre tous ces services. En France, chacun a tendance à se spécialiser et à rester sur sa spécialité : vous avez un médecin urgentiste, un médecin en médecine interne... Mme Maryvonne BRIOT : Mais c'est bien ce qu'ont voulu les urgentistes ! M. Willy KALB : Bien sûr, mais pourquoi ? Au moment où ils entrent dans un service, ils sont normalement formés à l'ensemble de la pratique médicale, urgences comprises. Mais très vite, ils ne deviennent plus qu'urgentistes, ils deviennent des pré-chirurgiens, au détriment des autres spécialités. Ils se spécialisent essentiellement dans l'urgence opératoire et s'ils continuent dans cette logique, il leur faudra tout un staff de médecins, chacun dans un domaine particulier. La reconnaissance de la spécialité de médecine d'urgence était censée contribuer à améliorer la prise en charge des urgences médicales. Ces spécialistes assurent effectivement une bonne prise en charge des cas d'urgence aiguë, mais on peut regretter qu'ils soient de plus en plus réticents à prendre en charge les autres cas. Eux-mêmes le revendiquent en insistant sur le fait qu'ils ne sont plus des généralistes. Ne reste que la solution de travailler en réseau, avec toujours cette grande préoccupation : pour les hospitaliers que nous sommes, l'urgence est un acte qui devrait être réglé dans les dix minutes après l'arrivée à l'hôpital, sans avoir à se préoccuper du lit de suite ni du brancard qui traîne. M. Paul-Henri CUGNENC : Vos propos sont de bon sens, et le problème des urgences est d'abord un problème de bon sens. On a tendance à croire que l'accueil aux urgences pourrait être homogénéisé, alors que les situations sont extrêmement différentes et que la priorité reste de mettre les soignants au service des malades en rentabilisant au mieux les structures, que l'on peut classer en trois catégories. Le traitement des urgences dans les sites relativement peu dotés en personnels et en matériels est au centre de nos préoccupations. Sans doute faut-il mettre davantage d'acteurs au service de cette activité et des malades. Mais dans les deux autres catégories, médicalement mieux équipées, le problème des urgences tient à leur fonctionnement qui ne permet pas de tirer le meilleur parti possible de leurs moyens. Dans les hôpitaux généraux où le débit des urgences reste « moyen », les urgentistes rendent manifestement un service qui n'existait pas voilà dix ou vingt ans ; le problème est que leur relation avec les autres spécialités reste souvent pour le moins imparfaite. Il faut trouver le moyen de dépasser la dualité dont parlait Mme Briot, faire en sorte que la totalité du personnel de l'hôpital soit partie prenante aux problématiques d'urgence et avoir le bon sens de solliciter les spécialités présentes sitôt que l'on en a besoin. Or, au-delà de leur qualité, les urgentistes ont tendance à dériver vers une autonomie qui les conduit à se fabriquer une structure propre au détriment de la relation avec les structures existantes qui ne demandent qu'à être rentabilisées. La troisième catégorie, presque caricaturale, ce sont les grands centres hospitaliers ou hospitalo-universitaires qui ont un très gros débit d'urgences. Ces établissements ont la chance de disposer de structures d'accueil généralement bien structurées et toutes les spécialités y sont présentes. Cela devrait fonctionner correctement ; et globalement, c'est le cas, à ceci près que le bon sens en est totalement absent. Les urgentistes fabriquent leur forteresse, avec leurs attachés, leurs assistants, et se coupent du reste de l'hôpital, alors qu'existent à quelques dizaines de mètres des spécialités très performantes qui devraient travailler en étroite relation avec eux. Parfois les urgentistes se considèrent comme un service de l'hôpital en relation étroite avec les autres services, mais trop souvent ils se laissent aller à une dérive autonomiste, dérive néfaste en ce sens que les autres structures ne sont pas rentabilisées. Les urgentistes sont des « pré-chirurgiens », avez-vous dit : lorsqu'il n'y a pas de chirurgiens, c'est une chance ; mais quand il y a des chirurgiens, le travail de l'urgentiste devrait être de se mettre en rapport avec le chirurgien de garde à quinze mètres de lui ... Ce dossier ambitieux comporte donc des volets différents selon celle de ces trois catégories à laquelle on a affaire. Les urgences, ce n'est pas quelque chose d'homogène ; c'est quelque chose qu'il faut faire progresser en fonction des possibilités dont nous disposons et qui ne sont pas les mêmes partout. M. Willy KALB : J'abonde tout à fait dans votre sens. N'oublions pas l'histoire : c'est là que se trouve une partie de la solution. Il y a vingt ans, il n'y avait pas d'urgentistes : à tour de rôle, les médecins de l'établissement faisaient des gardes, ce qui les obligeait à une certaine polyvalence. Je ne suis pas persuadé que les médecins des hôpitaux demandent à repasser aux urgences, mais il faut y voir une grande école multidisciplinaire, et prendre garde à ne pas faire de l'urgentiste un énième spécialiste, comme le cardiologue qui ne sait plus traiter que la cardiologie. Les réflexes au sein de chaque établissement mériteraient d'être étudiés. Imaginons que vous veniez pour une cataracte et que vous fassiez une appendicite pendant votre hospitalisation. Vous envoie-t-on aux urgences ou directement au chirurgien ? Dans l'hôpital, les urgences sont pratiquement réservées à la population qui s'y présente, envoyée ou non par un médecin. Autrement dit, la « clientèle » n'est pas tout à fait identifiée comme l'ensemble de la population française : on en revient à la notion de « service porte ». Reste un acquis important : l'accès au plateau technique. Mais veillons à ne pas faire de l'urgentiste un spécialiste de plus, qui ne serait pas au service de l'ensemble de l'établissement. M. Paul-Henri CUGNENC : La mise en place des urgentistes apporte effectivement un plus, mais également, dans certaines structures, dans certains modes de fonctionnement et dans certains comportements, un moins qu'il faudra savoir gommer pour ne garder que le plus. Ajoutons que, dans les cultures de la médecine et de la chirurgie, depuis au moins cent ans, les choses ne sont pas tout à fait les mêmes. Le traitement de l'urgence fait partie intégrante de la culture chirurgicale, quelle que soit la spécialité : l'urgence a toujours été considérée comme un élément fondamental de la formation d'un bon chirurgien. Dans la culture médicale en revanche, plus on arrive vers un niveau supposé performant, en particulier vers le niveau d'un CHU, plus on aura tendance à se cibler sur une activité de pointe et à se désintéresser des urgences. Du reste, les urgentistes étaient à l'origine des praticiens de médecine interne ; mais ceux-ci, se considérant comme des hospitalo-universitaires prestigieux, ont estimé que les urgences devaient être laissées à ceux qui n'étaient pas dignes de travailler dans des activités de pointe. Pour schématiser, il y aurait d'un côté, les pointus qui travaillent le jour, de l'autre les médiocres qui travaillent la nuit... Il n'est donc pas surprenant que les urgentistes se laissent aller à des dérives ou des déclarations quelque peu péremptoires, pour se protéger contre ce qu'ils considèrent comme une agression. Aujourd'hui, il nous faut remonter le courant - des urgentistes, il y en a heureusement des bons -, gommer ce contentieux douloureux et leur demander en compensation de travailler à égalité avec les autres au lieu de chercher à s'enfermer dans leur service comme dans une forteresse. Si nous parvenons à progresser dans ce domaine, nous aurons donné un atout supplémentaire à cette mission d'information. M. le Président : C'est la première fois que nous abordons cet aspect des choses, à l'évidence très intéressant. M. Willy KALB : Le sort du personnel non médical nous préoccupe en premier lieu. La notion même de l'urgence doit impérativement être clarifiée, au sein même des établissements comme sur tout le territoire ; or c'est loin d'être simple. Les médias et les menaces de pandémie ont permis de faire prendre conscience de l'importance de ce travail ; il faudra utiliser ces éléments pour les discuter en interne, sachant que le problème ne se résoudra pas seulement par des enveloppes budgétaires. Si nous avons tenu à inscrire les préoccupations liées aux urgences dans le protocole actuellement en discussion, c'est précisément pour les intégrer dans une vaste réflexion et éviter la scission que vous craigniez à juste titre : après les lits d'urgence, les services d'urgence, pourquoi pas des cliniques d'urgence ? Nous n'y sommes pas du tout favorables. L'hôpital doit garantir la prise en charge la plus pointue possible, que l'on y soit soignant ou soigné, et non privilégier une spécialité. Cela dit, nous restons optimistes pour l'avenir : malgré toutes les difficultés, on trouve toujours des gens très volontaires pour venir dans les services d'urgence. Le tri se fait rapidement, mais les soignants ont besoin de venir voir ce qui s'y passe afin de mieux appréhender leur profession et mieux la comprendre par la suite. M. le Président : Messieurs, nous vous remercions. Mme Annie Podeur, directrice de l'hospitalisation et de l'organisation des soins (DHOS), docteur Jean-Yves Grall, conseiller général des établissements de santé, chargé plus particulièrement du champ de l'urgence et de la permanence des soins, et Mme Véronique Billaud, chef du bureau de l'organisation générale de l'offre régionale de soins Présidence de M. Georges Colombier, Président-rapporteur M. le Président : Je vous remercie, mesdames, monsieur, d'avoir répondu à notre invitation. Mme Annie PODEUR : Mon propos introductif s'articulera selon les trois phases étudiées par votre mission : premièrement, ce qui se passe en amont des urgences, deuxièmement, comment les urgences fonctionnent et quelles améliorations ont pu être apportées, notamment grâce au « plan urgences » mis en oeuvre sur trois ans et, troisièmement, comment la prise en charge en aval des urgences peut être améliorée. Avec le vieillissement de la population, c'est une préoccupation qui devient majeure. Les organisations syndicales ont dû vous en faire part. Premier point : en amont des urgences. Il faut, en effet, éviter l'afflux de patients aux urgences et essayer d'utiliser au mieux les réponses alternatives à l'hospitalisation. Des améliorations ont déjà été apportées et doivent se poursuivre dans plusieurs domaines. Les premières améliorations concernent l'organisation de la permanence des soins libérale. Vous vous souvenez de la période de « grève » des praticiens libéraux, qui a marqué les débuts de la décennie. Il s'en est suivi une adaptation des textes et un nouveau décret a bien précisé que la permanence des soins reste une obligation collective fondée sur le volontariat individuel. On a demandé, pour l'application de ce nouveau décret, que soit revue la sectorisation du territoire pour limiter le nombre des secteurs de garde et, par là même, les contraintes qui pesaient sur les praticiens libéraux qui acceptent de participer à la permanence des soins. Aujourd'hui, on compte 2 600 secteurs « dimanche et jours fériés », 2 220 secteurs « première partie de nuit » (c'est-à-dire de 20 heures à minuit) et 2 130 secteurs « deuxième partie de nuit » (soit entre minuit et 8 heures, ce qui correspond à la nuit profonde). Le faible écart entre le nombre des facteurs en première et en seconde partie de nuit montre que l'on n'a pas encore revu fondamentalement la sectorisation en deuxième partie de nuit. La réduction du nombre de secteurs est significative puisqu'elle est en gros de 20 %, avec une nette différenciation selon les départements. Il y a encore des départements qui tournent avec 50 secteurs quand d'autres sont à une dizaine. Il y a une disparité très importante. Il ne faut pas oublier que l'objectif de la CNAMTS au départ était de ramener le nombre de secteurs à 1 500, sans que l'on sache d'ailleurs si cela correspondait à un optimum en termes de prise en charge des patients. Même si des efforts ont été réalisés, nous ne sommes pas encore à une stabilisation de cette sectorisation. Une deuxième avancée a été accomplie avec la finalisation de cahiers des charges départementaux d'organisation de la permanence des soins (PDS). Ce cahier des charges est arrêté par le préfet après avis des CODAMUPS 297, qui sont chargés d'organiser la permanence des soins au vu des orientations définies par les missions régionales de santé. Je dois dire honnêtement que les orientations des missions régionales de santé qui venaient se surajouter à un dispositif déjà compliqué n'ont pas été nécessairement prises en compte. Les préfets ont essayé de faire au mieux. Jean-Yves Grall pourra vous donner des informations complémentaires à ce sujet. La troisième amélioration apportée au dispositif de permanence des soins est la possibilité de mutualisation de la permanence libérale avec le dispositif hospitalier en nuit profonde. En deuxième partie de nuit, en effet, on observe que, sur un département moyen comptant entre 500 000 et 700 000 habitants, il y a entre sept et huit sorties par nuit qui sont motivées soit par des certificats de décès, soit par des demandes de visites, notamment dans des maisons de retraite ou au domicile de personnes âgées, ne relevant pas de l'urgence vitale mais correspondant néanmoins à un besoin de présence médicale. Nous nous sommes dit que nous pourrions imaginer, lorsqu'il y a déjà une difficulté de démographie médicale concernant les généralistes, que la structure des urgences et de l'hôpital assure la permanence des soins. Les modalités de l'intervention de l'hôpital en la matière ne sont pas encore totalement définies, en particulier pour la mutualisation financière entre la ville et l'hôpital des financements destinés à la permanence des soins qui ne sont pas fixées. Bien que cela ne soit pas totalement arbitré dans le cadre du PLFSS 298, cela pourrait vous être proposé sous forme d'amendements tendant à fusionner les différents fonds concourrant à la coordination ville-hôpital. Sur le fonds ainsi créé, les missions régionales de santé pourraient financer les établissements hospitaliers qui accepteraient de se substituer à l'obligation de permanence des soins lorsque, de l'avis de tous, cela est considéré comme la meilleure manière de répondre aux besoins de santé. Le deuxième type de réponse apportée en amont de la prise en charge des patients dans les services d'urgence consiste à renforcer la régulation par les SAMU 299. Antérieurement réservés exclusivement à l'aide médicale urgente, les SAMU sont devenus des plateformes importantes et nous avons dû renforcer considérablement leurs effectifs. Nous les avons accrus de 297 postes de PARM 300, qui sont des paramédicaux assistant le médecin régulateur, et de 59 postes de praticiens hospitaliers, c'est-à-dire des médecins régulateurs venus renforcer les SAMU. Pour certains, il s'agit d'une transformation de statut : on a fait basculer des personnels qui étaient en statut précaire dans un statut de praticien hospitalier en leur permettant de consolider leur position et leur situation hospitalière. Troisième type de réponse apportée en amont des urgences, les maisons médicales de garde (MMG). Un état des lieux national a été réalisé en juillet 2006. Le nombre de MMG recensées avoisine aujourd'hui les 200. Leur niveau d'activité et de performance sont variables. Nous avons constaté que certaines localisations et certaines organisations sont plus performantes que d'autres. Je laisserai le docteur Grall s'exprimer sur le sujet. La quatrième orientation pour améliorer le dispositif en amont des urgences est le renforcement des SMUR, les services mobiles d'urgence et de réanimation, ce que la population appelle à tort le « SAMU ». Ce n'est pas le SAMU qui se déplace, mais le SMUR dans un véhicule médicalisé. Un récent décret du 22 mai 2006 sur les urgences prévoit qu'un équipage comporte trois personnes : un médecin, un infirmier et un conducteur ambulancier. Première amélioration concernant les SMUR : leurs effectifs ont été renforcés dans le cadre du plan urgences en 2004 et 2005. On a créé 309 postes d'infirmiers et 116 postes de médecins, dont 46 par transformation de statut. Deuxième amélioration concernant les SMUR : on a pris en compte les exigences de sécurité, notamment en encadrant la composition de chaque équipage, comme je l'ai indiqué. On est maintenant vraiment en mesure de mettre en œuvre un dispositif que l'on appelle « stay and play 301 » par opposition au système américain : le SMUR arrive sur place, prend en charge le patient et le met en condition technique avant de le transporter vers une structure des urgences. Aux États-unis, on procède à un ramassage de patients que l'on amène précipitamment à l'hôpital, aucun soin ne leur étant administré préalablement. En France, c'est vraiment une prise en charge très médicalisée. Troisième amélioration : nous avons veillé au maillage du territoire, c'est-à-dire à faire en sorte qu'il y ait, si possible, une réponse SMUR à trente minutes au plus d'un site d'habitation. Nous avons aujourd'hui 435 SMUR : 361 SMUR complets, 64 « antennes de SMUR » équipages complets capables d'intervenir mais rattachés à un établissement hospitalier plus important que celui où il est posté - et 10 SMUR saisonniers, notamment sur les zones d'attraction touristiques, qui fonctionnent trois mois. Il est à noter qu'un tel maillage territorial, objet d'une démarche très volontariste, a un prix : à coûts quasiment équivalents, il y a des SMUR qui effectuent entre 300 et 600 sorties par an quand d'autres en réalisent entre 1 500 et 2 000. Le maillage présente néanmoins quelques zones « blanches », c'est-à-dire situées à plus de 30 minutes d'un SMUR. C'est la raison pour laquelle il existe un autre dispositif plus léger : le « médecin correspondant du SAMU ». Cela permet à des médecins généralistes qui ont été formés aux gestes d'urgences d'organiser un relais aussi efficace que possible dans la prise en charge de l'urgence en attendant l'arrivée du SMUR dans les territoires isolés, notamment dans les zones de montagne. Quelles sont les perspectives de poursuite du mouvement engagé ? Premièrement, il faut que l'on développe résolument des dispositifs de régulation libérale en plus de la régulation hospitalière du centre 15. Ces centres sont devenus des plateformes d'appel, qui reçoivent à peu près tous les appels et pas seulement ceux qui concernent l'aide médicale urgente. Il faut que vous sachiez que, en à peine cinq ans, le nombre d'appels a été multiplié par deux : il est aujourd'hui de 21 millions à l'échelle nationale, correspondant à 11 millions d'affaires traitées, ce qui est considérable. Cela signifie qu'à certains pics d'activité certains SAMU peuvent recevoir 1 500 appels dans la journée. À côté du médecin régulateur hospitalier, il faut donc qu'il y ait quelqu'un qui puisse désengorger le standard et notamment un médecin régulateur libéral qui puisse répondre à ce qui a un caractère moins urgent et qui relève clairement de la permanence des soins. Deuxièmement, nous devons développer l' « effection », c'est-à-dire la présence de médecins généralistes aux horaires de la permanence des soins et notamment le samedi après-midi et lors de la période des ponts. Jusqu'à présent, en effet, le samedi après-midi n'était pas considéré comme une période de permanence des soins : celle-ci commençait le samedi soir pour se terminer le lundi matin. De même, lorsque vous aviez un lundi ou un vendredi de pont, il n'y avait pas de dispositif de permanence des soins alors que, clairement, les médecins comme les autres essayaient de prendre des week-ends. C'est pourquoi un projet de décret, en passe d'être soumis au Conseil d'État la semaine prochaine, prévoit cette extension des périodes de permanence des soins au samedi après-midi et aux journées de pont avant ou après les jours fériés. Troisièmement, nous devons améliorer l'articulation entre la permanence des soins des généralistes et les gardes des pharmaciens. Nous avons en effet vu des organisations un peu aberrantes : il arrivait qu'une maison médicale de garde soit située à l'est d'un territoire, alors la pharmacie de garde était située à l'ouest, ce qui était très peu satisfaisant en termes d'accessibilité et donc de service rendu aux usagers. C'est la raison pour laquelle les représentants des pharmaciens vont être intégrés dans les CODAMUPS qui ont en charge la permanence des soins et l'urgence. Quatrièmement, nous devrons finaliser un arrêté définissant les modalités de paiement des interventions effectuées par les SDIS 302 à la demande des SAMU. Cette mesure réglementaire traduit toute une démarche de transparence et de mise à jour des dettes réciproques. Les SDIS ne sont censés intervenir à la demande des SAMU qu'en cas de carence des ambulanciers privés. Mais dans certaines régions, cette répartition des tâches est encore mal organisée. Dans 40 départements, cette organisation est fixée par un convention tripartite signée par le SAMU, le SDIS et les ambulanciers privés. Il faut maintenant généraliser ces conventions sur l'ensemble du territoire pour clarifier les responsabilités respectives des ambulanciers et des SDIS. En tout cas, le financement des interventions des SDIS représentent aujourd'hui un effort de 20 millions d'euros par an, ce qui n'est pas rien, avec des disparités très grandes selon les départements, dont il nous reste à analyser les causes. Cinquième axe d'amélioration : le renforcement des capacités des SAMU non seulement en moyens humains - les efforts qui nous restent à accomplir concernant notamment les ambulanciers - mais surtout en moyens techniques. Certaines plateformes de SAMU sont sous-équipées par rapport aux flux qu'elles ont à gérer. Il faut que l'on change les autocommutateurs et que l'on développe les radiocommunications. Il y a notamment un projet de migration des systèmes de radiocommunication dans les SAMU, en parallèle de la mise en place par la sécurité civile d'un dispositif qui s'appelle ANTAREX. Nous utiliserons ainsi les mêmes moyens et le même réseau de radiocommunication que la sécurité civile et la police - ce n'est pas encore d'actualité pour ce qui est de la gendarmerie. En tout état de cause, cette homogénéisation des outils techniques est extrêmement importante pour l'intervention en amont de l'hôpital. De même, il faut une interconnexion bien calée entre les centres 15 et les SDIS. La tentation a existé à un moment de créer des plateformes de régulation uniques, sur des sites uniques, et ainsi de déporter les centres 15 de l'enceinte hospitalière. On s'aperçoit que c'est une erreur parce qu'il nous faut mutualiser les personnels hospitaliers et faire en sorte que des médecins hospitaliers ne se cantonnent pas à la régulation mais restent capables d'exercer la médecine d'urgence et d'encadrer des personnels soignants. On a donc un intérêt objectif à ce que les centres 15 restent sur les sites hospitaliers. Les moyens de communication nous permettent aujourd'hui d'avoir une interconnexion parfaite entre les différents standards téléphoniques, même si elle est virtuelle et qu'elle passe simplement par les canaux numériques et non plus analogiques. Dernière perspective d'amélioration : il nous faut mettre en place, comme on l'a fait pour la sectorisation, un cahier des charges pour les maisons médicales de garde (MMG), suivant les recommandations du rapport fait par Jean-Yves Grall. C'est assez simple et pas forcément très coûteux. J'en arrive à la deuxième partie de mon exposé : l'organisation des urgences elles-mêmes, c'est-à-dire les structures de médecine d'urgence. J'utilise à dessein le terme de « structure » au lieu de celui de « service ». En effet, dans le cadre de la nouvelle gouvernance que nous mettons en œuvre, ces structures ne sont pas nécessairement des services. Elles prennent leur place dans des pôles identifiés, l'objectif de la nouvelle gouvernance étant avant tout d'assurer la mutualisation des ressources et d'ouvrir les frontières entre les différents fiefs hospitaliers, c'est-à-dire de faire en sorte que la prise en charge de l'urgence à l'hôpital ne soit pas le problème de la seule structure des urgences, mais de l'ensemble de l'hôpital. Premier point concernant l'organisation des urgences : nous avons renforcé les équipes des structures des urgences dans le cadre du « Plan urgences ». Nous y avons consacré 124 millions d'euros sur les trois années 2004, 2005 et 2006. Nous n'en avons pas encore fait l'évaluation pour 2006 - Jean-Yves Grall va s'y attaquer dans les prochaines semaines - mais, rien que pour 2004 et 2005, nous avons créé dans les structures des urgences - c'est-à-dire en dehors des SMUR et des SAMU - 276 postes de médecins, dont 81 par transformation de statut, et 632 postes d'infirmiers. Nous avions souvent du mal à fidéliser nos assistants parce qu'ils étaient mal rémunérés et c'est pourquoi nous avons créé des postes de praticiens hospitaliers (PH). On peut considérer qu'en moyenne, l'augmentation des effectifs sur les deux ans a été de 89 équivalents temps plein par région, ce qui représente un effort assez considérable. Pourtant ces chiffres ne tiennent pas compte des efforts consentis par les agences régionales de l'hospitalisation (ARH), soit en amont du plan urgences, soit en même temps que celui-ci. Vous me permettrez, sur ce sujet, de faire référence à mon expérience encore récente de directrice de l'ARH de Bretagne : sur la période 1999 - 2002, nous avions créé 300 postes d'infirmiers et 100 postes de PH sur l'ensemble des urgences, c'est-à-dire SMUR, SAMU et services des urgences. Il y a d'autres régions qui sont parties plus tard mais qui ont considéré que le plan urgences ne suffisait pas et ont pris sur leurs marges de manœuvre pour renforcer encore le potentiel qui existait. Il faut également ajouter que, via la tarification à l'activité (T2A), nous avons revalorisé le forfait des urgences, notamment pour permettre à des structures qui ont une activité plutôt modeste - moins de 10 000 passages par an - de couvrir tous leurs frais de structure, ce qui n'était pas nécessairement le cas au moment du démarrage de la T2A. Deuxième point : nous avons développé des zones de surveillance de très courte durée, ou ZSTCD, ainsi que des unités d'hospitalisation de courte durée, ou UHCD, qui sont des lieux où, en immédiat aval des urgences, on peut garder quelqu'un en observation pendant vingt-quatre heures sans nécessairement le renvoyer dans un service d'hospitalisation. C'est quelquefois un délai utile, ne serait-ce que pour traiter une personne en état d'ébriété, par exemple, que l'on ne peut pas la laisser sortir immédiatement. C'est aussi un sas utile - pour des périodes souvent un peu longues - pour la prise en charge des urgences psychiatriques. La situation de la personne ne justifie pas nécessairement une hospitalisation dans une structure psychiatrique mais on va la garder quelquefois jusqu'à 72 heures sur ces zones de surveillance de très courte durée. Troisième point : nous avons veillé à une meilleure prise en charge des populations spécifiques. Le plan urgences a permis de créer 155 équipes mobiles de gériatrie et 88 services de court séjour gériatrique. Lorsque l'urgentiste est seul, il lui est extrêmement difficile de trouver un lit d'hôpital pour une personne âgée. Si vous créez une unité mobile capable de dire si la personne relève du court séjour gériatrique ou si elle doit être orientée vers un service soit de médecine, soit de chirurgie parce qu'elle souffre d'une déficience d'organe, cela aide considérablement le travail des urgentistes. Cela permet également d'assurer un continuum de la prise en charge et, donc, d'améliorer la qualité de la prise en charge au profit des personnes âgées. À l'autre bout de la vie, si je puis dire, nous avons défini des modalités organisationnelles dans une circulaire de 2004 pour assurer la prise en charge des enfants par des pédiatres, ou selon des protocoles établis par des pédiatres lorsqu'il n'y a pas de service de pédiatrie dans l'établissement, ce qui est assez fréquent. Il ne s'agit pas de segmenter à l'extrême la prise en charge des urgences mais de faire en sorte que, quand cela est possible, les spécificités pédiatriques soient bien prises en compte pour assurer, là aussi, une meilleure qualité de prise en charge. M. le Président : Jusqu'à présent, dans nos auditions l'accueil dans les antennes psychiatriques et dans les services gériatriques était souvent présenté comme problématique, mais nous pensions que, pour ce qui était des enfants, cela ne se passait pas trop mal. Mme Annie PODEUR : Ce n'est pas si simple. Dans les structures des urgences importantes, qui comptent de 40 000 à 50 000 passages au moins par an, on peut avoir intérêt - et cela existe dans un certain nombre de sites - à avoir une spécialisation de l'accueil pédiatrique où la prise en charge est assurée par des pédiatres. D'abord, cela rassure beaucoup les parents ; ensuite, cela améliore la prise en charge. Cela dit, il est vrai que, sur une petite structure d'urgence, qui accueille 10 000 passages par an, les enfants représentent en moyenne 2 000 passages. Ce nombre ne justifie pas la création d'une filière spécialisée. Mais nous avons intérêt à ce que les pédiatres réfléchissent sur les protocoles de prise en charge, même s'il n'y a pas de service pédiatrique dans l'établissement, pour une meilleure prise en charge des spécificités pédiatriques. Mais, vous avez raison, les deux autres publics spécifiques que vous avez cités nécessitent un accueil spécifique, gériatrique ou psychiatrique. Le développement de filières spécifiques est d'ailleurs la troisième orientation que je souhaite évoquer. Mais c'est le même esprit qui préside pour la pédiatrie : le petit enfant qui arrive à l'hôpital avec ses parents a besoin d'être sécurisé, avec un même médecin qui va le prendre en charge de A à Z sans ruptures de prise en charge. Il faut que les protocoles soient les mêmes selon qu'il est pris simplement aux urgences et renvoyé à domicile ou qu'il doit être hospitalisé en pédiatrie parce qu'il a une bronchiolite par exemple - si tant est qu'elle nécessite une hospitalisation ; cela nous renvoie à la prise en charge des bronchiolites hivernales. Très souvent - c'est une réflexion que je me suis faite dans mon expérience de terrain - ce qui préside à la prise en charge de la population âgée vaut également en pédiatrie. D'ailleurs, nous avons été plus prompts à définir des filières de prise en charge pédiatrique que des filières de prise en charge gériatrique. Il y a eu un engouement plus fort. Troisième point concernant l'organisation des urgences : l'efficacité des organisations et la satisfaction des usagers. De nombreux usagers - cela a dû vous être dit si vous avez reçu des associations - se sont émus des files d'attente, de la durée de prise en charge aux urgences, du fait qu'ils restaient dans les couloirs. On s'est rendu compte qu'il ne suffisait pas d'avoir des locaux adaptés - même si nous avons fait un gros effort de modernisation des urgences via le plan Hôpital 2007 en investissements - mais qu'il fallait aussi optimiser l'organisation des équipes et des structures. Dans le cadre du plan Hôpital 2007, a été créée une agence : la mission d'expertise et d'audit hospitalier (MEAH) qui a fait un travail tout à fait remarquable sur les urgences. Je sors d'ailleurs d'un comité de suivi sur les réformes hospitalières où étaient présentés ses derniers résultats sur les urgences hospitalières. La démarche est différente de la pratique habituelle consistant à confier des audits à des cabinets de conseils qui formulent des préconisations et laissent ensuite l'établissement plus ou moins se débrouiller. La MEAH l'aide à faire son diagnostic, puis l'accompagne, premièrement, pour définir son plan d'action et, deuxièmement, pour mettre en œuvre ce plan sur une durée d'un an, voire de dix-huit mois si c'est nécessaire. Cela a été extrêmement porteur parce que les bonnes pratiques identifiées au gré des premières missions d'expertise sur le sujet et de leur approfondissement ont été présentées et mises en œuvre dans un très grand nombre d'établissements hospitaliers. Elles permettent de réduire le temps de passage aux urgences. Le CHU de Bordeaux, par exemple, s'est donné un objectif de délai moyen de prise en charge aux urgences de deux heures, ce qui est assez remarquable, compte tenu de l'importance du service qui est rendu dans ce laps de temps. Dernier point sur l'organisation des urgences : il nous faut maintenant avant tout, parce qu'on y a consacré des moyens colossaux aux mesures précitées, évaluer leur impact. Nous allons engager une évaluation du « Plan urgences » à mi-parcours. Cette évaluation est confiée à Jean-Yves Grall qui va se rendre dans chaque ARH pour rencontrer chaque représentant des DDASS, afin de voir comment concrètement le plan urgences a été mis en œuvre dans les établissements de santé. Au lieu d'avoir des enquêtes statistiques, qui sont toujours mal vécues, on va essayer d'avoir une approche à la fois quantitative et qualitative. Par ailleurs, nous voudrions, avec les sociétés savantes, élaborer des indicateurs consensuels pour mesurer les effets du plan urgences, à la fois en termes d'organisation et de service rendu au patient. Nous allons également poursuivre les travaux de la MEAH pour mettre en place des modes d'organisation interne de nature à améliorer le service aux usagers. Enfin, nous allons essayer d'organiser en réseau, à l'échelle du territoire de santé, tous les établissements qui contribuent à la prise en charge de l'urgence. Autour d'un SAMU, seront organisés à la fois des SMUR, des structures d'urgences, des établissements d'hospitalisation aiguë et, également, des établissements qui interviennent en aval de l'hospitalisation aiguë. On se rend compte, en effet, que certaines personnes âgées qui arrivent à l'hôpital aux urgences ne relèvent pas d'une hospitalisation en soins aigus, mais tout simplement en soins de suite lorsqu'elles ont un problème de santé qui n'est pas consolidé, ou encore d'une prise en charge en hospitalisation à domicile. Cette organisation en réseau va s'alimenter d'une analyse régulière des dysfonctionnements. Une « fiche de dysfonctionnement » a été mise au point en concertation avec les organisations des médecins urgentistes. Ainsi, on ne se contentera plus de constater les dysfonctionnements mais on essaiera d'établir au vu de ces fiches les mesures correctives au cours d'un débat organisé à l'échelle d'un territoire de santé, parce que l'établissement constitue un espace trop restreint pour que l'on puisse dégager efficacement des solutions. Cela me permet de ménager une transition vers la troisième partie de mon exposé : l'adaptation de l'orientation des patients et les capacités d'hospitalisation en aval. D'abord, au sein des établissements de santé, il faut vraiment améliorer l'accueil et l'hospitalisation des patients entrés par les urgences. Il faut se donner pour premier objectif d'éviter des passages inutiles aux urgences, c'est-à-dire que le niveau d'admission directe doit reposer sur une meilleure articulation ville-hôpital. En médecine, et singulièrement en gériatrie, il y a souvent des signes précurseurs qui laissent imaginer qu'on risque, si l'on n'y prend garde, si on n'effectue pas des bilans réguliers, ou si l'on ne met pas en place une hospitalisation de jour, d'avoir une hospitalisation en catastrophe un vendredi soir, le médecin traitant étant indisponible. C'est la réalité des services d'urgences. Donc il faut faire en sorte qu'une meilleure articulation entre la ville et l'hôpital permette de promouvoir les admissions directes. Une fois que les patients sont arrivés dans l'établissement de santé, il faut faire en sorte qu'ils puissent être orientés vers le service qui correspond à leur besoin et non pas qu'une infirmière ou une aide soignante, ou les deux, passent leur temps à faire les couloirs pour essayer de rechercher des lits disponibles. Cela passe évidemment par un meilleur fonctionnement réel de la « commission des admissions et des consultations non programmées », dont c'est la raison d'être, mais surtout par une plus grande transparence des pratiques au sein des établissements de santé et également sur une informatisation du processus, y compris de la gestion des capacités d'accueil, qui permette d'identifier les lits disponibles. S'agissant de l'organisation de l'aval des urgences sur le territoire de santé, c'est-à-dire en dehors de l'établissement de santé qui a sa propre structure des urgences, il faut d'abord augmenter les capacités d'hospitalisation dans les hôpitaux locaux. Nous l'avons fait via le Plan urgences. Ce plan d'ailleurs - et cela a été une cause de malentendus avec les médecins urgentistes - ne couvrait pas seulement le renforcement des moyens des SAMU, des SMUR et des structures d'urgences, mais également celui des dispositifs d'aval des urgences. On a augmenté et amélioré surtout le niveau de médicalisation des hôpitaux locaux. Ces derniers constituent l'interface entre l'hôpital et la médecine générale, ainsi que, et encore plus, entre le domaine sanitaire et le médico-social. Ce sont d'ailleurs des lieux qu'il nous faut développer pour faire face au vieillissement de la population. Mme Martine CARRILLON-COUVREUR : Vous avez dit qu'il fallait médicaliser les hôpitaux locaux. Qu'entendez-vous par là ? Mme Annie PODEUR : Il faut surtout renforcer le nombre de postes infirmiers. On pourrait parler de postes « paramédicalisés » mais en disant « médicalisé », on veut souligner qu'il s'agit de permettre à ces établissements d'assurer une prise en charge lourde et pas seulement d'hospitaliser la bronchite qui dégénère un peu. Il faut notamment qu'ils soient capables de prendre en charge des patients en aval des soins aigus. Il faut également y augmenter la présence médicale. On constate que, sur certains territoires, les hôpitaux locaux ne peuvent plus fonctionner aujourd'hui exclusivement avec les médecins généralistes. Ces derniers sont d'ailleurs quelquefois prêts, en fin de carrière, à accepter un poste de temps partiel à l'hôpital local. On voit aussi des médecins salariés venir en renfort pour assurer une présence médicale plus forte. Souvent, les équipes soignantes des hôpitaux locaux se sentent isolées parce qu'elles sont quelquefois conduites à accepter des prescriptions par téléphone, toutes responsabilités qui ne sont pas faciles à assumer, en tout cas en l'état actuel des décrets de compétences concernant la population infirmière. Dans des fonctions antérieures, j'ai été chargée d'une mission sur les hôpitaux locaux. Les orientations qui en ressortent consistent, d'une part, à rémunérer la permanence médicale au sein des hôpitaux locaux - c'était en effet un comble : on la rémunérait à l'hôpital général mais pas dans les hôpitaux locaux ! - et, d'autre part, à indemniser le temps de travail de médecin coordonnateur au-delà de son strict temps de présence à l'hôpital local. En plus du développement des hôpitaux locaux, il faut aussi améliorer les soins de suite et de réadaptation, les SSR. Dans le cadre du Plan urgences, on a créé 3 000 lits. L'objectif est de renforcer la fluidité de la prise en charge des patients en facilitant la sortie des services des soins aigus et en permettant une orientation immédiate en soins de suite. Cela étant, si l'on se réfère aux derniers schémas régionaux d'organisation des soins, parus en mars, l'effort à réaliser en matière de soins de suite et de réadaptation est considérable, et reste à réaliser. Le coût n'est pas nécessairement très élevé, ni le taux d'encadrement. On considère qu'un taux d'encadrement soignant d'environ 0,70 ETP 303 permet de très bien prendre en charge un malade lourd dans les services de soins de suite. En revanche, les besoins de SSR vont croissant avec le vieillissement de la population. Les deux sont corrélés. De la même manière, et en liaison aussi avec le vieillissement de la population et le développement des maladies au long cours - nous avons de plus en plus de maladies récurrentes et susceptibles de récidiver comme le cancer -, il faut - et c'est le troisième point concernant l'aval des urgences - développer l'hospitalisation à domicile (HAD) : 3 000 places ont été créées dans le cadre du plan urgences, mais l'objectif est d'en créer 15 000 ! Nous avons encore un gap considérable. Mais nous ne développerons pas la HAD sans une implication forte des médecins généralistes. Ce sont eux, en tant que médecins traitants, qui restent l'interlocuteur privilégié du malade. Or leur implication est variable selon les régions. Il faut recréer de la confiance. Outre le développement des hôpitaux locaux et des lits de SSR, nous nous préoccupons de l'articulation avec le champ médico-social. Il n'est pas de la compétence de la DHOS d'organiser la prise en charge des patients dans les EHPAD 304. Pour autant, nous ne pouvons pas nous en désintéresser d'autant que les schémas régionaux d'organisation des soins (SROS) ont souvent développé des recommandations d'articulations avec le secteur médico-social. Vous connaissez la situation des EHPAD aujourd'hui. Ils souffrent d'un problème d'adaptation à la demande des soins, notamment d'un niveau trop faible d'encadrement d'une population extrêmement dépendante. Si l'on veut éviter l'engorgement des urgences, il faut, là aussi, que nous ayons des conventions de coopération très fortes entre les établissements sanitaires et ces établissements médico-sociaux pour éviter les hospitalisations hâtives. Aujourd'hui, un aide soignant qui assure la permanence sur un EHPAD la nuit a tendance à appeler le centre 15 à la moindre difficulté respiratoire ou à la moindre alerte d'un patient. Le plus souvent, on l'hospitalise, ce qui est totalement contreproductif. J'ai évoqué le réseau des urgences. Il intervient également en aval des urgences, puisque son objectif est autant de permettre une graduation des soins et d'éviter les entrées inutiles aux urgences que de désengorger très vite celles-ci en organisant, en aval, la prise en charge du patient que ce soit en HAD, en SSR, en hôpital local ou en structure médico-sociale, voire en hébergement temporaire. Il ne faut pas oublier qu'aujourd'hui, on hospitalise - parce qu'on n'a pas d'autre choix - les conjoints de malades, ce qui a un coût important. L'organisation du réseau des urgences est extrêmement importante. Les décrets du 22 mai 2006 prévoient qu'une convention constitutive de ces réseaux doit être signée dans les meilleurs délais. Là encore, notre conseiller général des établissements de santé, Jean-Yves Grall, en relation avec le bureau compétent, c'est-à-dire celui de l'organisation générale de l'offre régionale de soins, va devoir y travailler rapidement non pas pour qu'on donne des modèles, mais pour que nous identifions des éléments constitutifs incontournables. Ce ne sera pas un réseau bénéficiant de financement mais une coordination entre des professionnels de santé libéraux, parce qu'ils seront associés au dispositif, et des établissements sanitaires ou médico-sociaux. Telle est la présentation générale que je voulais faire en introduction. Je pense qu'il sera intéressant pour vous d'entendre maintenant M. Grall, qui est l'auteur d'un rapport sur les maisons médicales de garde. M. Jean-Yves GRALL : Comme vient de l'indiquer Mme Podeur, j'ai en effet eu l'honneur de rédiger un rapport pour M. le ministre de la santé et des solidarités, que j'ai remis le 12 juillet 2006, sur les maisons médicales de garde (MMG). Il m'était demandé, d'une part, de les évaluer - du fait de leur hétérogénéité, nous voulions avoir un éclairage sur la réalité des choses - et, d'autre part, de formuler quelques préconisations. J'ai pu recenser 198 maisons médicales de garde en fonctionnement et deux saisonnières. J'ai relevé deux points : d'abord, une très grande hétérogénéité des situations et, ensuite, le fait que les MMG procèdent d'un concept qui prépare l'avenir. J'ai constaté une grande hétérogénéité à plusieurs égards. On la trouve d'abord dans la localisation. Les deux tiers des maisons médicales de garde sont situées dans des établissement sanitaires ou médico-sociaux. Mme Podeur parlait tout à l'heure des hôpitaux locaux et des EHPAD. Un certain nombre de maisons médicales de garde sont situées dans ces structures et cette localisation présente un intérêt pour la permanence des soins intra-structure. Deuxièmement, les niveaux d'activité sont très variables, mais relativement stables d'une année sur l'autre - il n'y a pas d'effet d'accoutumance à la maison médicale. Ces niveaux sont très corrélés, d'une part, à la localisation des MMG - soit en zone urbaine, parfois isolées d'un service hospitalier, soit en zone rurale - et, d'autre part, à leur mode d'accès : il peut être direct, comme c'est souvent le cas en zone rurale mais aussi en zone urbaine défavorisée, ou avoir lieu après une régulation préalable par le 15. Le taux de participation des médecins est important en milieu rural et très faible en milieu urbain, où d'autres dispositifs existent, comme SOS Médecins et les services hospitaliers. Le niveau de population desservie est également variable et dépend de la localisation de la MMG et de la sectorisation existante. Enfin, nous constatons une très grande hétérogénéité dans les coûts de fonctionnement. Les deux tiers des maisons médicales de garde sont financés, hors honoraires, par le Fonds d'aide à la qualité de soins de ville, le FAQSV. Le caractère hétérogène des coûts de fonctionnement dépend de quatre postes principaux de dépenses : des locaux - investissement, location et, notamment, participation ou non des collectivités territoriales -, des frais de personnel - présence d'une ou de deux secrétaires, d'un gardien ; la sécurisation est importante dans les grandes zones urbaines -, des frais annexes d'évaluation comptable et des rémunérations forfaitaires attribuées aux médecins pour coordination. Voilà pour le caractère hétérogène de ces structures. Le concept de maison médicale de garde se révèle être une des solutions d'avenir pour le maintien d'une permanence des soins ambulatoires pour cinq raisons. Premièrement, il est prouvé qu'elles permettent une remédicalisation du milieu rural, essentiellement par le fait qu'elles lèvent l'épée de Damoclès pesant sur l'exercice dans ces zones. Les jeunes femmes médecins, qui représentent entre 70 et 75 % des promotions, hésitent en effet à aller s'installer toutes seules dans des zones rurales assez isolées. Lorsque existent des maisons médicales de garde, elles vont d'autant plus volontiers dans ces zones qu'elles ne sont pas obligées d'y vivre et d'y faire la permanence des soins. Cette organisation a montré son efficacité dans certaines zones comme la Haute-Normandie, et notamment la Seine-Maritime : les médecins en zone rurale ont généralement du mal à recruter des associés ; avec une MMG, ils peuvent davantage le faire parce que les femmes peuvent aller travailler dans ces zones et revenir habiter Rouen le soir, par exemple. Cela entraîne une revitalisation de ces territoires. Deuxièmement, cela permet une réimplication des professionnels dans la permanence des soins, après les mouvements de 2001 et 2002. La réorganisation de leur système de permanence des soins par les maisons médicales de garde a fait que les médecins acceptent, dans un contexte bien balisé et un peu moins contraignant, de reprendre part à la permanence de soins. Les maisons médicales de garde permettent-elles de diminuer le nombre de passages aux urgences pour les catégories de patients y relevant ? La réponse est oui, à la condition qu'elles soient, dans leur fonctionnement, très intriquées avec le dispositif hospitalier. Vous pouvez avoir une maison médicale de garde à la porte d'un hôpital, voire à la porte d'un service d'urgences, où rien ne se passe, tout simplement parce qu'entre les équipes hospitalières et les médecins libéraux, il n'y a pas eu d'organisation alors que, dans des zones moins importantes, vous pouvez avoir une diminution tout à fait spectaculaire du nombre de passages aux urgences pour les pathologies qui ne les requièrent pas. C'est tout l'intérêt de ces structures. Quatrièmement, les maisons médicales de garde représentent un point de repère pour la population en milieu très urbanisé. Précédemment en poste à l'ARH d'Île-de-France, j'ai pu constater, dans certaines zones, un problème d'accès aux soins des populations défavorisées. Avec les maisons médicales de garde, elles retrouvent un repère sanitaire à côté du service d'urgences, qui leur évite de se précipiter avec femmes et enfants aux urgences où cela créerait une surcharge. Une telle MMG constitue un point d'accroche dans des zones très urbanisées qui pourra servir utilement en cas de problèmes de santé publique importants. Cinquièmement, les maisons médicales de garde sont considérées, notamment en zone rurale, comme un socle pour le développement future de véritables maisons de santé. Tout cela justifierait que je fasse des préconisations, mais Mme Podeur les a largement esquissées. Un encadrement clair et une standardisation minimale doivent impérativement accompagner l'installation et le fonctionnement pérenne des maisons médicales de garde. La notion de pérennité est très importante, puisqu'un système qui se veut au service des populations doit être lisible et fiable. Lisible : il faut faire une communication pour que la population apprenne comment cela se passe. Mais pour cela, il faut que les organisations soient pérennes et fiables. Il ne faut pas qu'un jour on se retrouve sans aucun effecteur tout simplement parce que ce n'est pas bien organisé. Telles sont les grandes lignes de la première partie de mon rapport. Mme Véronique BILLAUD : Nous travaillons actuellement à la fois sur la question du financement des maisons médicales de garde et sur celle de leur articulation avec les hôpitaux. Nous veillons en particulier à ce que le financement des établissements de santé n'ait pas d'effets désincitatifs. Actuellement, avec la tarification à l'activité, un établissement de santé n'a pas financièrement intérêt à orienter ses patients vers les MMG. L'articulation entre les maisons médicales de garde et l'hôpital doit être, non seulement, comme disait le docteur Grall, bien faite au niveau organisationnel, mais également être bien pensée au niveau financier pour que tous les acteurs aient intérêt à orienter des malades vers la MMG. Mme Martine CARRILLON-COUVREUR : Grâce à l'exposé de M. Grall, nous voyons mieux ce que nous pouvons attendre des maisons médicales de garde. Par ailleurs, les questions de gériatrie reviennent très souvent au cours des auditions auxquelles nous procédons. C'est une des difficultés évoquées dans les services d'urgences. Quelle place peuvent prendre les centres locaux d'information et de coordination (CLIC) dans le réseau de santé ? Mme Annie PODEUR : Concernant votre première observation, je crois utile de souligner le fait que les maisons médicales de garde servent à structurer le secteur ambulatoire. Nous avons fait des efforts considérables pour l'organisation et la graduation de l'offre de soins, sur la constitution de filières, sur le champ hospitalier, sur les établissements de santé. Or nous sentons bien que la médecine générale s'exerce encore d'une manière très individuelle. Il nous faut aujourd'hui en avoir une approche plus communautaire au service d'une population donnée, et amener des médecins généralistes et des paramédicaux à travailler dans un même lieu, ne serait-ce que pour redéfinir les compétences respectives des uns et des autres. Nous allons de plus en plus être confrontés au vieillissement de la population et à des maladies au long cours, et nous nous rendons compte que, tant en ce qui concerne la prévention que le suivi, les infirmières expérimentées pourraient sans doute, dans un certain nombre de cas, voir leurs missions étendues. C'est le cas dans d'autres pays européens. L'implication des CLIC dans le réseau des urgences ne tombe pas sous le sens. Il faudra d'abord travailler à consolider ce réseau entre permanence des soins et établissements de santé, en déterminant qui fait quoi. Ensuite, il faut savoir qu'il y a d'autres réseaux, notamment des réseaux de santé et de proximité, dits « réseaux gériatriques ou gérontologiques » - j'ai déplacé le problème sémantique en parlant en Bretagne de « réseaux de prise en charge des personnes âgées ». Ce sont ces réseaux qui pourraient intégrer les CLIC qui constitueraient leur volet médico-social, leur volet sanitaire consistant à mobiliser le médecin traitant, les services de soins infirmiers à domicile et les infirmiers libéraux qui s'en occupent. Dans le réseau des urgences, c'est un peu plus compliqué. Si nous parvenons déjà à bien mailler et à bien organiser ce réseau, et à établir des passerelles avec le réseau gériatrique-gérontologique de prise en charge des personnes âgées, nous aurons gagné la partie. Il faut que nous ayons une offre plus adaptée et mieux identifiée. Quand il faut hospitaliser d'urgence dans un service de médecine un patient et son conjoint, déjà dépendant - alors qu'il n'y a pas, pour ce dernier, de prise en charge sanitaire - parce qu'il y n'y a pas de possibilité d'hébergement temporaire à proximité, cela relève du non sens ou du moins de l'incohérence dans la prise en charge. Nous devons vraiment essayer d'y travailler et ce n'est pas via le réseau des urgences, mais d'abord, via le réseau de la prise en charge des personnes âgées que l'on arrivera vraiment à améliorer le dispositif. Donc, l'articulation entre le sanitaire et le médico-social passe d'abord par l'immédiate proximité. Dans les villes, c'est au niveau du quartier et, dans les zones rurales, c'est au niveau d'une communauté de communes. De mon expérience de terrain d'organisation des soins, l'optimum, c'est en gros 150 000 habitants. Si l'on dépasse ce nombre, cela devient très compliqué parce qu'il y a trop d'acteurs. Donc, pour répondre à votre question, associer CLIC et réseau d'urgences n'est pas quelque chose d'évident. Il ne faut pas trop embrasser. Mme Martine CARRILLON-COUVREUR : C'est une question qui revient souvent au cours de nos auditions. Mme Annie PODEUR : Les CLIC n'interviennent pas sur l'orientation des patients dans le cadre de l'urgence mais plutôt dans l'orientation pérenne. Ils interviennent après l'urgence, en relais de l'hôpital. Quand on organise la prise en charge des urgences, il faut d'abord assurer un continuum sur un temps très court. La relation avec le CLIC est intéressante au sein d'un réseau de prise en charge des personnes âgées, au sortir, par exemple, d'un établissement de SSR ou d'un service de soins aigus. Mme Martine CARRILLON-COUVREUR : Comment percevez-vous l'ambiance générale à l'hôpital ? Vous semble-t-elle s'améliorer ou persiste-t-il des zones de résistance et des difficultés ? Mme Annie PODEUR : Je vous répondrai sous deux casquettes : à la fois en tant qu'ancienne directrice d'ARH - je suis restée sept ans en Bretagne - et maintenant en tant que directrice de l'hospitalisation et de l'organisation des soins. D'abord, quand on parle de l'hôpital, ce sont très souvent les dysfonctionnements qui sont mis en avant. Honnêtement, puisque j'ai eu l'occasion, pour écrire le schéma régional d'organisation de troisième génération, de faire le bilan de celui de deuxième génération, on note des progrès considérables. Nous n'avons parlé que d'un type de prise en charge. Il ne faut quand même pas oublier que, il y a encore quelques décennies, vous courriez de forts risques, dès que vous faisiez une crise, de mourir à votre domicile. Par exemple, la chute de la mortalité de l'infarctus du myocarde a été de 40 % en dix ans. M. le Président : Ce que vous dites me réconforte, mais il me semble, compte tenu de ce que j'entends dire, qu'à notre époque, il ne fait pas bon être malade la nuit ou le week-end parce que la permanence des soins n'est pas assurée. Dans mon canton, qui est rural sans être très isolé, dans les années 2004 et 2005, il y a eu vingt-cinq cas avérés de dysfonctionnement hospitalier - non pas tant au niveau des urgences, d'ailleurs, que de la régulation. Mme Annie PODEUR : Si on faisait une rétrospective - mais ce sont les historiens qui pourront sans doute l'écrire -, on se rendrait compte que, il y a trente ou quarante ans, le taux de recours de la population, c'est-à-dire l'expression de son besoin, n'était pas du tout le même. Il n'y a jamais eu autant de médecins, bien qu'ils ne soient pas très bien répartis sur le territoire national. Et le recours au médecin s'est fortement accru. Il ne serait venu à l'idée de personne, même quand j'étais enfant, d'aller consulter son médecin pour un gros rhume. Les médecins ont, eux aussi, évolué dans leur comportement, et ils suivent l'évolution sociale. Le médecin qui était corvéable à merci, le médecin de famille qui accouchait la femme, c'est fini. Ils aspirent aujourd'hui, comme tout un chacun, à plus de temps libre. J'ai beaucoup rencontré les médecins libéraux en 2004, au moment où sont entrés en vigueur les décrets sur la permanence des soins. Le fait d'être dérangé pour un motif non justifié en pleine nuit, donc de connaître une rupture de sommeil, est très pénalisant quand on doit faire ensuite sa journée. Une première réponse est sans doute la régulation des appels, qui évite l'accès direct au praticien. Mais il est vrai qu'on est allé un peu plus loin. Le fait que l'on définisse la permanence des soins comme une obligation collective de la profession, mais fondée sur le volontariat, a singulièrement perturbé le jeu. Reste que, maintenant, c'est une option sur laquelle il n'est plus possible de revenir. C'est intégré dans le comportement des médecins généralistes et il faut en tenir compte. C'est la raison pour laquelle, une autre organisation du secteur ambulatoire peut être une réponse. Retenez bien ce qu'a dit Jean-Yves Grall quand il a évoqué la féminisation de la profession. Il faut désormais désolidariser le lieu de vie du lieu d'exercice. Une femme n'acceptera plus de passer soixante-dix heures dans son milieu professionnel. Il faut accepter que ces femmes disent : « Je peux consacrer à mon exercice libéral trente heures par semaine - et il vaut mieux cela plutôt qu'elles renoncent totalement à exercer -, mais je peux accepter d'être sur place s'il y a un studio ou une cuisine. » Il nous faut repenser totalement notre organisation des soins. D'autres pays l'ont mieux fait que la France. En ce qui concerne la structuration des plateaux techniques, tous les efforts nécessaires ont été consentis. Il nous reste quand même des marges d'optimisation sur ce qu'on appelle la ligne des soins primaires, le premier recours. M. le Président : Il est heureux qu'il soit prévu d'intégrer les pharmaciens dans le dispositif parce qu'il arrive fréquemment que les pharmacies de garde soient très éloignées du domicile des patients. M. Jean-Yves GRALL : Ce que vous dites est tout à fait fondé, tant dans la vie quotidienne que dans le ressenti de la vie quotidienne. Du fait de la mauvaise adéquation, soulignée par Mme Podeur, entre les lieux de permanence médicale et le lieu d'octroi des médicaments, les gens ont tendance à se dire : « C'est tellement difficile d'avoir des médicaments, je file aux urgences ! » Et cela fait autant de plus aux urgences. Par ailleurs, je crois que le système est victime de son succès, passé et actuel. Succès passé : tout le monde, les médecins comme les patients, est un peu responsable de la situation actuelle. J'ai vécu le moment où il y avait beaucoup de médecins partout. Ils ont répondu à une demande croissante, laquelle n'a fait que croître. Les médecins allaient volontiers faire des visites. Le changement sociologique, la baisse du nombre de médecins et leur mauvaise répartition sur le territoire ont entraîné une brutale diminution de leur appétence pour la permanence des soins, mais la demande et les habitudes prises par la population perdurent. Succès actuel : les gens, suivant un certain consumérisme, ont pris l'habitude d'aller aux urgences parce que c'est l'un des seuls points fixes ouvert la nuit. Les efforts accomplis depuis longtemps pour professionnaliser et maintenir une permanence de soins ont fait que la qualité des soins donnés aux urgences est allée croissant. Enfin, d'après ce qu'il m'a été donné de voir aux cours de différentes missions, et notamment au cours de la mission sur les maisons médicales de garde, je constate qu'il y a un problème d'organisation et de lisibilité du système. J'ai vu des départements très bien organisés, comme le département de la Mayenne, qui a un potentiel de médecins et d'actions bien moindre que d'autres mais une organisation claire et lisible, compréhensible par la population, à côté d'autres départements, mieux fournis en médecins et en possibilités de soins, où la population a l'impression de ne pas avoir accès aux soins. Mme Annie PODEUR : La lisibilité est effectivement un facteur important. M. le Président : Mesdames, monsieur, je vous remercie. Conseil national de l'Ordre des médecins : Présidence de M. Georges Colombier, Président-rapporteur M. le Président : Nous vous remercions, messieurs, d'avoir répondu à notre invitation. L'objectif de notre mission est d'examiner comment désengorger les services hospitaliers d'accueil des urgences. Représentant autant les médecins libéraux qu'hospitaliers ou salariés, le conseil de l'Ordre est donc pour nous un interlocuteur incontournable. Je vous donne la parole, docteur Bouet, pour un bref exposé introductif. M. Patrick BOUET : Le conseil national de l'Ordre des médecins vous remercie d'avoir demandé à entendre son expertise sur un problème qu'il gère - ou plutôt à la gestion duquel il participe - de longue date. Le docteur Deseur est le président, et moi-même le secrétaire général, de la commission « garde et urgences » du conseil national de l'Ordre. Ce n'est pas un hasard si c'est nous qui sommes venus devant votre mission. Nous avons été l'un et l'autre président d'un conseil départemental, M. Deseur en Seine-et-Marne et moi en Seine-Saint-Denis, nous sommes tous deux généralistes et nous travaillons de longue date sur la problématique que traite votre mission dans nos départements et au niveau du conseil national. La préoccupation de la prise en charge des urgences par l'Ordre national des médecins est pratiquement constitutive de celui-ci. L'article 77 du code de déontologie, récemment remanié comme vous le savez, donne pour mission au conseil national de l'Ordre et aux ordres départementaux d'organiser ce que l'on appelait à une époque « la garde », et que l'on appelle maintenant « la permanence des soins », et de donner son avis sur un certain nombre de textes réglementaires qui concernent l'activité de l'ensemble des professionnels tant, comme vous l'avez signalé, monsieur le président, d'exercice libéral que d'exercice salarié et hospitalier, puisque la compétence de l'Ordre transcende l'ensemble des modes d'exercice des professionnels sur le territoire. Nous avons vécu un « avant-décret » et un « après-décret », un « avant-article 77 modifié » et un « après-article 77 modifié ». M. Deseur vous parlera plus largement de la permanence des soins, mais l'Ordre national des médecins a toujours souhaité bien faire comprendre à ses interlocuteurs la distinction entre permanence des soins et gestion des urgences. La première est un processus qui s'apparente plus à la continuité des soins et à la réponse permanente aux besoins de la population qu'à la spécificité de la détresse vitale ou de l'urgence médicale, qui fait appel à un système plus complexe et fait intervenir beaucoup plus de partenaires, à la fois projetés vers le malade - notamment avec le SMUR - et postés au niveau des établissements publics ou privés participant à la prise en charge des urgences médicales. C'est donc pour nous une préoccupation ancienne, mais qui va grandissant au fil du temps, puisque nous nous rendons bien compte que la complexité des systèmes que nous avons mis en place et la multiplicité des interlocuteurs potentiels pour la population obscurcissent le paysage et la compréhension de cette population quant à une bonne utilisation du système qui lui est proposé. La confusion qui est entretenue entre permanence des soins, urgences médicales, services d'urgentistes, cabinets d'urgentistes et maisons médicales de garde, crée pour l'usager de santé une situation dans laquelle il a un très grand mal à se repérer. Or, par définition, quand on se repère mal, on utilise mal le système et, l'utilisant mal, on peut potentiellement se mettre en danger ou rendre difficile l'action des professionnels. Vous comprendrez donc que l'une de nos priorités est la pédagogie et l'information de l'usager de santé, et qu'une autre est la pédagogie et l'information des professionnels de santé. Lorsque l'on a réuni ces deux principes de réflexion, on comprend mieux l'action que nous voulons mener dans cette organisation. Elle consiste, d'une part, à clarifier les missions et les dispositifs et, d'autre part, à permettre à la population de comprendre le système qui lui est proposé, puisque, le comprenant, elle pourra mieux l'utiliser et de ce fait désengorger les systèmes, à la fois postés et projetés, dans lesquels la population peut être en difficulté au même titre que le professionnel. Voilà, tracées à grands coups de pinceaux, les raisons pour lesquelles l'Ordre national des médecins est aujourd'hui aussi engagé dans le processus de clarification et d'organisation du système de permanence des soins que dans celui de l'incitation, puisque ce système est basé, pour partie, sur le volontariat et, pour partie, sur l'engagement contractualisé entre professionnels et structures. Je propose de laisser M. Deseur vous faire un bref exposé sur l'action du conseil national en matière de permanence des soins à partir d'un certain nombre d'éléments que nous avons mis en place. Je reprendrai ensuite la parole pour parler des systèmes postés ou projetés à partir des établissements. M. André DESEUR : Comme M. Bouet vient de le dire, je limiterai mon propos à la permanence des soins, en soulignant à nouveau, d'emblée, qu'il ne faut pas confondre celle-ci avec deux autres domaines. Il faut la distinguer, d'abord, de l'aide médicale urgente, qui est une organisation bien précise à côté et non en aval de la permanence des soins. Ce sont deux activités de front dont la coexistence implique une discrimination à l'entrée, c'est-à-dire un dispositif de régulation. Il faut la discerner ensuite d'une autre activité avec laquelle elle est souvent confondue parce qu'elle l'a été historiquement, et qui est la réponse aux demandes d'intervention médicale des services de police et de justice, notamment pour l'examen des gardés à vue. C'est une activité totalement différente, qui n'entre pas dans la même organisation et qui ne doit pas être confondue avec les systèmes mis en place pour l'aide médicale urgente et pour la permanence des soins. La permanence des soins est un dispositif qui doit permettre l'intervention d'un médecin, lorsqu'elle est requise, en dehors des horaires d'ouverture usuelle des cabinets libéraux ou des autres structures de soins, comme les centres de santé. Nous avons été conduits à définir un cadre strict qui, actuellement, correspond à la période horaire comprise entre 20 heures et le lendemain matin 8 heures - avec la problématique de la nuit profonde, (entre minuit et 8 heures du matin, il n'y a pas de demande importante de soins relevant de la permanence des soins, mais il y a des demandes qui relèvent de l'aide médicale urgente), au dimanche et aux jours fériés ainsi que - du fait d'une demande de la profession que relaie nécessairement l'institution ordinale - à des jours de pont et au samedi après-midi, puisque cette période n'est pas incluse actuellement dans la permanence des soins, même si des décrets sont annoncés. Voilà pour l'organisation dans le temps. Quant à l'organisation dans l'espace, elle est basée sur un découpage de chaque département en secteurs de permanence des soins, défini par arrêté préfectoral. Pour chaque département, il faut qu'il y ait une organisation d'effection dans ce domaine. Ce système vise à répondre aux demandes de soins du patient, lequel peut ne pas être un demandeur de soins mais souhaiter des renseignements administratifs ou simplement des conseils ne relevant pas de l'intervention d'un médecin. La régulation joue donc un rôle important à l'entrée du dispositif. Elle est dévolue au centre 15, auquel incombe la charge de réguler tout à la fois l'aide médicale urgente et la permanence des soins : cela va de la douleur thoracique intense, signe d'un infarctus du myocarde ou d'une embolie pulmonaire, qui est une urgence vitale immédiate nécessitant une prise en charge lourde avec quelquefois un déplacement de moyens vers le patient à une demande plus légère de douleur abdominale nécessitant que le patient puisse consulter un médecin. Auparavant, le médecin allait au chevet de son patient. L'évolution des techniques, des conditions de vie et de la démographie professionnelle et générale conduit à ce que, dans la plupart des cas, il n'est plus rationnel que ce soit le médecin qui se déplace. L'effectif des médecins généralistes en activité est d'ailleurs extrêmement restreint, plus encore que ne le laissent penser les chiffres de démographie brute. Le conseil national a publié tout récemment des chiffres qui démontrent que, entre la démographie brute et la démographie des médecins actifs dans la médecine générale de premier recours, il y a un écart important. Le déplacement du médecin n'est plus le moyen pertinent et les structures de réponse à la permanence de soins en première intention sont de plus en plus des structures postées. Le patient doit se déplacer vers un lieu de consultation. On l'y a d'ailleurs incité ces dernières années en lui expliquant que déplacer un médecin était dispendieux en temps et en argent. Sur un plan pratique, on ne peut pas, dans un département découpé en secteurs, demander au patient de se déplacer vers le cabinet habituel du praticien, qu'il n'identifiera pas et qui va se trouver dans une zone géographique étendue. Il faut donc mettre en place des lieux de consultation centralisés sur le secteur pour qu'ils soient facilement identifiables et repérables afin que le patient puisse s'y rendre. Cette organisation est mise en place, non pas, comme on le dit trop souvent, du fait d'une désaffection des médecins pour la permanence des soins et pour la réponse à la demande de soins. C'est un argument fallacieux. Il comporte une part de réalité du fait de l'évolution de la démographie professionnelle et du mode de vie des professionnels comme de celui de leurs concitoyens, mais la raison en est davantage qu'il y a eu une demande exubérante, au cours des dernières années, de recours de soins en des circonstances éminemment variables. De là est née la nécessité d'une régulation pour trier non seulement ce qui relève de l'aide médicale urgente ou de la permanence des soins, mais également ce qui relève d'une intervention différée du praticien. Le deuxième problème qui se pose est la disparité des organisations possibles. Dans les zones très urbanisées, on trouve des associations de médecins dits « urgentistes », d'exercice libéral, du type SOS Médecins, dont l'activité est dévolue à la réponse non programmée. Il n'est, dans ce cas, pas question de régulation ni de tri pour reporter à un autre moment l'intervention, puisque leur activité est destinée à répondre à toute demande, à tout moment, tout particulièrement sur les périodes nocturnes ou dominicales où il n'y a pas d'autres offres de soins. Ce type d'organisation n'est pas possible, parce que les bassins de population sont insuffisants pour la supporter, dans les zones rurales où des difficultés majeures existent pour tout le monde, praticiens comme population, du fait d'une démographie professionnelle déclinante et non récupérable à brève échéance, puisqu'il est exclu que l'on puisse avoir, dans les années qui viennent, un nombre de praticiens suffisant pour assurer une réponse à toutes les demandes à tout moment. Nous constatons donc des disparités importantes, et également des logiques différentes entre les zones urbaines, où il existe des équipes de médecins qui ont choisi d'intervenir à tout moment la nuit et le dimanche et n'ont pas d'activité dans la semaine, et les zones rurales, où l'activité dominicale et vespérale repose sur les mêmes que ceux qui travaillent le reste de la semaine. Le type de réponse aux problématiques de permanence des soins et d'aide médicale urgente ne peut pas être le même pour ces deux types de zones. La disponibilité humaine est différente. Un des grands pas à franchir est de parvenir à l'organisation d'une régulation qui soit à peu près cohérente et univoque sur l'ensemble du territoire pour que les demandes reçoivent une réponse et que celle-ci tienne compte des moyens disponibles. Ce sera, dans un certain nombre de situations, une réponse nécessairement différée. La régulation hospitalière en place était une régulation très technique destinée à l'aide médicale urgente. Elle a dû développer ses capacités et son savoir-faire vers le domaine de la médecine de premier recours. À cet égard a été appréciée l'intervention de médecins généralistes d'exercice libéral, mais cette participation n'est pas assurée actuellement sur l'ensemble du territoire, pour des motifs variables d'un secteur à l'autre. L'extension de cette participation fait partie des demandes de l'institution ordinale au nom de la profession. Il conviendrait également qu'à l'initiative sans doute des préfets, les horaires de permanence des soins en fonction des disponibilités locales puissent être étendus. Je vise tout particulièrement le samedi après-midi, qui n'est pas actuellement dans la période de permanence des soins, certains jours de pont et certaines veilles de fête. De même, pour la nuit profonde, qui correspond à la période entre minuit et 8 heures du matin, où le nombre d'actes est extrêmement restreint, puisqu'il est souvent inférieur à un pour 100 000 habitants, on ne peut pas consacrer les deniers collectifs à la rémunération de la permanence d'un médecin ni même demander à un médecin d'être disponible gratis pro Deo. Ce n'est plus guère accepté. Une des demandes de l'institution ordinale est donc que l'effection - c'est-à-dire le recours à un professionnel sur les périodes de nuit profonde - soit, lorsque c'est opportun du fait de la disponibilité humaine, confiée au secteur de l'hospitalisation, public ou privé, pour que la réponse puisse être apportée par ce qui est dévolu habituellement à l'aide médicale urgente, sur une période où elle n'est pas saturée et où il est néanmoins nécessaire de laisser en place des équipes pour répondre à une éventuelle demande d'aide médicale urgente. Une des évolutions de l'organisation professionnelle a été la mise en place de maisons médicales de garde, qui recouvrent de nombreuses expérimentations. Le rapport du docteur Grall a clarifié la situation. M. le Président : Nous avons entendu le docteur Grall hier après-midi. M. André DESEUR : Je ne m'appesantirai donc pas sur son rapport. Les avis que l'on y trouve et ceux de l'institution ordinale sont convergents. Il est important que ces maisons soient favorisées et que leur existence soit assurée, non pas par tranches de neuf, dix ou douze mois - il est toujours question de leur disparition du fait du manque de pérennité de leur financement - mais de manière pérenne. Le seul point de divergence entre le rapport Grall et les positions de l'institution ordinale concerne l'organisation du financement des maisons médicales de garde. Si nous nous rejoignons sur la nécessité d'une évaluation départementale des besoins, centralisée au niveau de la région pour l'attribution des financements et l'organisation, nous avons, pour notre part, quelques réticences à ce que la responsabilité en soit confiée aux missions régionales de santé. Nous craignons que, du fait de l'organisation bicéphale de ces missions et de l'importance de la place du financeur - sans aller penser qu'il faille donner des sous sans réticences -, les critères économiques ne prennent le pas sur les critères de santé publique si les missions régionales de santé ne fonctionnaient pas dans un système équilibré entre les deux décideurs. Le dernier point important que j'évoquerai est le besoin d'une information non seulement des professionnels mais également de la population, et pas uniquement, comme cela a été annoncé, sur le recours au centre 15 mais également sur le recours à l'ensemble du dispositif de soins. Dans Paris, on peut lire, sur de grands panneaux : « Urgences médicales, faites le 15 ! ». C'est très bien. Mais on a oublié de définir ce qu'est l'urgence médicale et d'informer la population pour qu'elle distingue entre ce qui en relève et ce qui n'en relève pas. C'était fait par tradition, à une époque, dans les familles, mais cela n'existe plus. Très régulièrement, les chandelles au nez de l'enfant un samedi soir, alors qu'il n'a pas de fièvre ni aucun élément d'urgence, sont vécues et présentées au professionnel comme une urgence. Le docteur Bouet va maintenant développer les systèmes postés et projetés à partir d'établissements. M. Patrick BOUET : Vous l'aurez compris : nous voulons tordre le cou à un certain nombre d'idées reçues. Nous l'avons fait pour la permanence des soins. Il en est une autre qui consiste à dire que, si l'on mettait tous les médecins généralistes français dans un système de permanence des soins, on désengorgerait les urgences hospitalières. Ce n'est pas parce que tous les médecins français seraient vingt-quatre heures sur vingt-quatre disponibles dans un mécanisme de permanence des soins que, pour autant, la population ferait le choix d'utiliser ces médecins disponibles et ne se tournerait pas vers les systèmes hospitaliers, privés ou publics, participant à l'aide médicale urgente et à la prise en charge des urgences. En effet, la population sait combien les systèmes hospitaliers sont des systèmes d'excellence - au même titre d'ailleurs que les professionnels dans la permanence des soins - dans lesquels la technicité et l'engagement de fonds est important, ce qui justifie que leur utilisation par l'usager soit optimisée. Il faut certes que des moyens conséquents soient apportés à cette technicité et aux professionnels qui l'assurent, mais il n'y a pas moins une responsabilité très lourde de la collectivité pour en assurer le bon usage. Il y a pour nous trois priorités. La première est l'information. Il n'y aura pas d'optimisation de l'utilisation de ces systèmes si l'État, responsable et garant de l'accès aux soins - c'est en effet lui qui l'est et non pas l'assurance maladie -, ne dégage pas des moyens importants pour informer la population de manière à l'aider à utiliser ces systèmes. Le deuxième élément à prendre en compte est qu'il n'y aura pas de bonne utilisation du système s'il n'y a pas de bonne régulation de celui-ci. C'est pourquoi nous insistons tant sur la régulation médicale et que nous en avons fait une de nos priorités d'action. Il y a, au cœur de l'ensemble du dispositif, un lieu fondamental dans lequel l'expertise médicale doit venir à l'aide de l'usager de santé. Ce dernier ne doit pas être mis en situation de devoir dire s'il est en train de vivre une urgence médicale ou non. Il exprime une demande de soins. Elle est médicalement justifiée ou non, elle conduira à l'utilisation d'un système d'urgence ou à l'utilisation d'un médecin. En tout état de cause, cette régulation est de la responsabilité du professionnel de santé et de l'organisateur de la santé en France. La troisième priorité est qu'il faut, au-delà du discours d'intention, que nous travaillions aux complémentarités d'objectifs et d'organisation des différents dispositifs concernés. Or, aujourd'hui, les systèmes sont encore concurrentiels, non pas sur le plan de la course aux revenus, mais sur celui des objectifs. S'il y a des fongibilités intellectuelles entre la demande de soins et ces divers systèmes, il n'y a pas d'échange entre les systèmes d'établissements et les systèmes de praticiens réunis dans une organisation, isolée ou collective. Ce sont là, pour nous, trois axes de réflexion essentiels : information, régulation, complémentarité. La collectivité engage des moyens considérables, que ce soit dans la permanence des soins ou dans l'aide médicale urgente. Pourtant, nous n'en maîtrisons pas les facteurs. Il est important que des moyens conséquents soient apportés au centre 15, c'est-à-dire au centre de régulation médicale, mais le corollaire doit être que les professionnels travaillent ensemble. Ce n'est malheureusement pas encore le cas. Si nous voulons faire qu'un usager ait une réponse, il faut qu'il y ait en face de lui une expertise, laquelle passe par la complémentarité des acteurs libéraux et hospitaliers. C'est un point essentiel. Nous échouerons en permanence tant que nous n'aurons pas su construire un système qui permette à ces acteurs d'être complémentaires. Or cette complémentarité ne se décrète pas. La décréter serait imposer à des professionnels de travailler ensemble. L'organiser, c'est-à-dire permettre à ces professionnels d'être dans les mêmes lieux et d'avoir les mêmes objectifs, a une autre dimension et c'est sur celle-là que nous voulons insister. C'est pour nous la seule façon de permettre à la population d'avoir un choix éclairé. Il ne s'agit pas de créer de nouvelles offres de soins. C'est l'une des difficultés que nous avons eues lorsque nous avons commencé à réfléchir aux maisons médicales de garde. Il s'agit de permettre aux professionnels de travailler dans les secteurs qui sont les leurs avec un objectif commun. Cette dimension de complémentarité est certainement aujourd'hui le plus grand écueil que nous ayons à connaître. Les hospitaliers continuent de dire que les urgences se remplissent parce que les libéraux ne font pas leur travail et les libéraux à faire valoir que, s'ils avaient plus de liberté et étaient mieux régulés, ils pourraient mieux faire leur travail. Il faut donc que l'État, garant de l'accès aux soins, organise cette complémentarité et engage des moyens importants pour que la régulation médicale puisse être un acteur de choix éclairé pour le patient : il faut qu'il puisse formuler sa demande et avoir la certitude qu'elle recevra une réponse médicalement interprétée. Comme M. Deseur l'a dit, des chandelles au nez d'un enfant ne justifient pas qu'on aille dans un système hospitalier d'urgence ni qu'on mobilise des moyens lourds. Elles ne justifient pas non plus qu'on déplace un médecin généraliste à une heure du matin, parce que cela peut être traité le lendemain à 8 heures. Il faut que nous nous engagions résolument dans ces mécanismes avec des référentiels métiers très précis qui permettent d'assurer à la population une couverture correcte sur l'ensemble du territoire. Telle est la pétition de principe du conseil national, et les éléments que nous pouvons apporter pour votre éclairage, sachant que nous sommes à votre disposition pour répondre à toutes vos questions. M. Marc BERNIER : Une clarification des termes se révèle nécessaire, car il y a souvent confusion entre maison médicale de garde et maison pluridisciplinaire, par exemple. Plusieurs projets sont à l'étude dans mon département de la Mayenne, où la mission a d'ailleurs prévu un déplacement. Il est envisagé d'implanter des maisons médicales de garde dans les hôpitaux locaux, sachant que ce sont déjà les libéraux qui les font tourner. Des regroupements de médecins d'exercice libéral sont également proposés au sein de l'hôpital. Disposez-vous déjà de quelques chiffres sur les initiatives de ce genre sur l'ensemble du territoire ? M. André DESEUR : On recensait 200 maisons médicales de garde sur le territoire il y a un peu moins d'un an. Qu'est-ce qu'une maison médicale de garde ? Ce n'est pas nécessairement une maison de santé. Un même lieu peut être, à un moment donné, la maison médicale de garde du secteur et, le reste du temps, la maison de santé où sont regroupés les cabinets de médecins spécialistes en médecine générale et dans d'autres disciplines, voire d'autres professionnels de santé. Ce lieu doit-il ou non être au sein de l'hôpital local ? C'est uniquement une question de géographie et de démographie de la région. Si l'hôpital local est central à un secteur, on peut y insérer la maison médicale de garde. Cela nécessitera éventuellement de revoir la sectorisation du département - c'est le rôle des CODAMUPS305 et du préfet - en centrant les secteurs d'activités de permanence des soins sur l'hôpital local. Nous n'avons pas les moyens de dire qu'il faut tant de maisons médicales de garde pour la France, ou tant de maisons de santé. M. Patrick BOUET : L'Ordre travaille aujourd'hui à cette dimension de facilitation de l'exercice. Il cherche les moyens de permettre aux professionnels de rester postés à proximité de la population et, surtout, de projeter vers la population les professionnels nécessaires. La création de structures permettant à ces professionnels, en des temps donnés, de venir vers la population est très importante, au même titre que l'existence ou la création de structures destinées à accueillir ce que nous appellerons « les demandes de soins non programmées », terme plus large qui permet d'englober l'ensemble des demandes de soins. Les structures d'accueil des demandes de soins non programmées peuvent être installées partout où elles sont utiles, et donc à l'intérieur d'un établissement public, d'un hôpital local et même d'un établissement privé participant aux services des urgences. L'important est qu'il y ait complémentarité avec cet établissement. Les difficultés rencontrées par certaines maisons médicales de garde postées dans des établissements tenaient au fait qu'elles étaient considérées pas les acteurs « institutionnels » de l'établissement comme supplétives des services en place, c'est-à-dire comme devant s'occuper de ce dont ces services ne s'étaient pas occupé. Au contraire, là où les maisons médicales sont considérées comme des partenaires de la réponse, cela fonctionne. Les acteurs organisateurs doivent donc impérativement travailler en complémentarité. Une maison médicale ne peut fonctionner dans un hôpital que si elle est complémentaire avec l'établissement lui-même. Si elle ne l'est pas, les difficultés de gestion empêcheront les professionnels de ces deux systèmes accolés de travailler ensemble. Il est donc nécessaire de clarifier les objectifs communs face à la population, puisque c'est elle qui est l'élément fondamental de cette organisation. M. le Président : Nous revenons aux trois axes de réflexion prioritaires que vous avez cités : information, régulation et complémentarité. Quelle appréciation portez-vous sur le nouveau dispositif de permanence des soins en médecine ambulatoire ? Vos réflexions en la matière prennent-elles en compte la permanence des soins des médecins spécialistes et, en particulier, des chirurgiens-dentistes ? Dans quelle mesure pourrait-on envisager d'associer les médecins salariés à la permanence des soins ? M. André DESEUR : Le recours à des chirurgiens-dentistes nous paraît relever de l'organisation de cette profession. L'urgence de chirurgie dentaire vraie est extrêmement limitée. L'intervention d'un chirurgien-dentiste est souvent peu pertinente, puisque celui-ci va aboutir à une prescription de soins médicaux après avoir dû examiner s'il existe ou non une problématique médicale associée. C'est ce qui a provoqué la disparition de la plupart des organisations de permanences des soins dont nous avons pu avoir connaissance en chirurgie dentaire. Quant au recours à des médecins spécialistes en d'autres spécialités que la médecine générale - selon la nouvelle modalité d'expression -, il relève souvent d'une technicité, laquelle implique un plateau technique, que l'on va trouver sur des structures de soins publics ou privés. Il faut, là aussi, abandonner la rivalité pour entrer dans la complémentarité. Des plateaux techniques et des personnels concurrents sur un même site sont absurdes. Il vaut mieux avoir une complémentarité de technicité sans tenir compte des secteurs. Les salariés, s'ils sont des médecins dans des centres de soins, peuvent participer à la permanence des soins. Le seul problème n'est pas d'ordre déontologique mais pratique : la permanence des soins est organisée avec la participation financière de l'assurance maladie, laquelle ne peut rémunérer a priori que des médecins en exercice libéral. Les médecins salariés qui seraient volontaires pour participer à la permanence des soins ne pourraient le faire qu'avec un montage où ils seraient remplaçants autorisés d'un médecin en exercice libéral pour pouvoir signer les feuilles de soins. Il y a certainement des solutions à trouver. Des médecins de santé scolaire ou d'autres activités souhaiteraient, en effet, garder une activité de médecine générale de réponse immédiate mais trouvent difficilement leur insertion du fait de l'organisation retenue. Mais je n'ai pas la réponse. M. Patrick BOUET : Il y a, en ce domaine, une grande ambiguïté, puisque la loi confie aux médecins conventionnés l'organisation ou le volontariat dans le cadre de la permanence des soins. Nous avions fait valoir, dans le cadre de la discussion du PLFSS en commission, que d'autres médecins devraient pouvoir participer à la permanence des soins sans tenir compte du financeur : les médecins hors convention, qui sont plus de 600 en France, les médecins des centres de soins et les médecins salariés. Cette proposition d'amendement ayant été rejetée, nous restons dans la logique actuelle. Nous perdons là une part importante du vivier médical. Bon nombre de médecins, travaillant dans des centres de santé ou non conventionnés, demandent à participer à la permanence des soins et à être intégrés dans les mécanismes y donnant accès. Notre réflexion doit donc dépasser le cadre actuel. Il ne viendrait à l'esprit de personne de considérer que les urgences ne doivent être assurées que par le service public, et pas par les établissements privés. Or, c'est le discours qui prévaut pour la permanence des soins. Il faut que tous les professionnels susceptibles d'y participer en aient le droit. Il appartient ensuite aux acteurs institutionnels de trouver les moyens permettant aux patients de suivre un cheminement de prise en charge cohérent et équivalent pour tous. C'est ce qui nous avait conduit à faire cette proposition d'amendement. Nous voulions bien montrer que l'ensemble du corps médical ne s'exonérait pas de cette responsabilité vis-à-vis de la population. Dire aujourd'hui à un médecin de centre de santé qu'il ne peut pas participer à la permanence des soins parce que les soins ne pourraient pas être pris en charge par l'assurance maladie nous pose un réel problème de déontologie. M. le Président : Pourquoi cette réponse négative ? M. Patrick BOUET : Répondre positivement voudrait dire qu'on intègre ces professionnels alors que, en face, l'assurance maladie n'a pas pu mettre en place le dispositif de prise en charge. M. le Président : C'est ce que j'avais compris, mais je préférais que vous le précisiez ! M. Christian PAUL : En restant dans le cadre des médecins conventionnés, quelle est la proportion de médecins volontaires pour assurer la permanence des soins ? M. André DESEUR : Votre question réclame une réponse brève et un commentaire. L'enquête publiée par le conseil national de l'Ordre début 2006 concernant 2005 montrait qu'au moins 80 % des médecins généralistes d'exercice libéral étaient volontaires pour participer à la permanence des soins. Mais, quand on dit à quelqu'un « engagez-vous ! », il lui vient vite l'idée : « s'engager pour quoi ? » Nous avons actuellement des organisations volontaires, et même volontaristes, de permanences de soins dont nous voyons des professionnels, initialement volontaires, s'éloigner. Pourquoi ? Je vais rentrer dans les petites histoires, tirées des coups de téléphone que j'ai reçus au cours de la dizaine de jours écoulés. On m'apprend qu'à Vesoul, par exemple, il n'y a plus de volontaires pour la permanence de soins parce qu'ils sont l'objet régulièrement de réquisitions pour faire des gardes en deuxième moitié de nuit. Ils ont commencé par ne plus répondre mais, comme il n'y avait pas moyen d'y échapper, ils ont décidé de ne plus se porter volontaires pour la permanence des soins. Il m'est rapporté qu'en Bretagne, on impose au médecin volontaire, sur la partie de nuit profonde, un secteur gigantesque, avec des déplacements de cinquante à soixante-dix kilomètres, alors qu'il a travaillé la veille et qu'il doit travailler le lendemain. Dès lors, il n'est plus volontaire. Le volontariat existe. Dire qu'il n'y en a plus est totalement faux. Mais il faut préciser volontaire pour quoi, dans quelles conditions et à quel prix. Alors que, dans d'autres domaines, les repos compensateurs existent et sont même imposés, il n'en existe pas dans la permanence des soins. Il n'y a que des surcroîts de charges. M. Christian PAUL : Dans les zones blanches, où la permanence des soins n'est pas réellement assurée ou est chroniquement défaillante, quel est le modèle que vous mettez en avant pour trouver des réponses ? M. Patrick BOUET : La réponse est la cohérence. J'en reviens à ce que je disais tout à l'heure. Le problème qui se pose à nous n'est pas tant la démographie quantitative que la démographie qualitative. Non seulement nous avons peu de médecins dans certains endroits mais encore, il pèse sur eux une charge de travail très importante, d'une part, et ils ne sont pas de la première jeunesse, d'autre part - il faut avoir présent à l'esprit que le corps médical aujourd'hui est âgé : nous sommes la profession qui compte la plus forte proportion de professionnels de plus de cinquante ans. La réponse est donc la cohérence, laquelle consiste à regarder, dans le bassin de vie, comment sont organisés les soins et quelles offres de soins sont à la disposition de la population - professionnels, établissements, structures de réponse aux demandes de soins - et à réunir tous ces partenaires - sous l'autorité de l'État, à laquelle nous sommes très attachés -de façon à organiser une réponse. Là où les professionnels peuvent ne pas être en nombre suffisant, ce n'est pas de les désigner qui est important, c'est de rassembler tous les acteurs et, à travers eux, de déterminer des solutions optimisées. Là où il y a peu de médecins généralistes, il peut y avoir un hôpital local, un EHPAD306 ou d'autres structures permettant d'organiser, dans des conditions acceptables, un mécanisme régulé de réponse à la demande de soins. Cela ne doit pas peser sur un seul des acteurs mais sur l'ensemble de ceux-ci. M. le Président : Cela nous renvoie à la distinction entre médecins conventionnés et non conventionnés. Dans ces zones blanches, il peut y avoir des médecins non conventionnés ! M. Patrick BOUET : Il y a aujourd'hui, en France, 600 médecins généralistes non conventionnés. M. Christian PAUL : Ils ne sont pas dans les zones blanches ! M. Patrick BOUET : Dans mon département, la Seine-Saint-Denis, il y a 1 500 médecins généralistes inscrits au tableau de l'Ordre. Parmi ceux-ci, 700 exercent en centres de santé ou en protection maternelle et infantile (PMI) et 800 en libéral. Aujourd'hui, la permanence des soins repose sur ces 800 médecins généralistes, alors que les 700 autres sont volontaires pour y participer. Il y a là une incohérence. Parce qu'il est actuellement impossible de rembourser ou de prendre en charge des soins sur le plan conventionnel, cette mission de service public - c'est pour cela que nous souhaitons vivement qu'elle le soit - ne peut pas être remplie par l'ensemble des médecins de proximité. M. Christian PAUL : La Seine-Saint-Denis n'est pas à proprement parler ce que l'on appelle une zone blanche. M. Patrick BOUET : Ce département est considéré aujourd'hui comme une zone blanche par les missions régionales de santé. M. Christian PAUL : S'il y a une réponse insuffisante sur ce territoire, ce n'est pas à proprement parler un désert sanitaire où, dans une rayon de trente kilomètres, vous n'avez plus ni médecins, ni accès à la permanence des soins, ni SMUR - ce qui caractérise une zone blanche. Cela étant, cet exemple plaide en faveur d'une réflexion pour que la partie du corps médical qui n'est pas associée à la permanence des soins puisse l'être. M. Patrick BOUET : Dans les territoires ruraux et dans d'autres types de territoire, le problème est de savoir si nous amenons un médecin à un patient ou l'inverse. Il apparaît logique, pour l'organisme de financement, de permettre à un patient de se déplacer en ambulance vers un établissement hospitalier. C'est même prévu dans la convention : comme c'est une urgence, elle sera prise en charge. Dans le cas de figure où ce patient aurait à se déplacer auprès d'une maison médicale ou auprès d'un cabinet de médecins qui assurent la permanence de soins, le transport en ambulance n'est hélas plus pris en charge. M. Christian PAUL : Il arrive qu'il y ait des réponses locales qui le permettent. M. Patrick BOUET : Vous me permettrez de parler sur le plan général. Les réponses locales, monsieur le député, sont certes importantes mais, s'il n'y a pas une ligne générale qui permette à l'ensemble des acteurs locaux de s'inscrire dans un plan commun, nous arriverons à des situations totalement déséquilibrées sur l'ensemble du territoire. Certains territoires de santé bénéficieront d'engagements lourds des collectivités locales, de l'assurance maladie et des acteurs alors que, dans d'autres territoires tout autant en difficulté, les acteurs se retrancheront derrière l'absence de règle générale. Nous plaidons pour un cadre réglementaire, pour un mécanisme qui permette à l'ensemble des acteurs de se retrouver dans des valeurs communes. Ensuite, l'initiative, l'ingéniosité et l'engagement des partenaires locaux font parfois la différence. M. Marc BERNIER : Que pensez-vous des centres d'appel, autres que le centre 15, qui se développent sur le modèle de ceux que l'on trouve dans les pays anglo-saxons ? Ils agissent un peu à la manière d'un entonnoir pour réduire le nombre de demandes de soins. Cela permet en effet de tranquilliser les gens car ils ne se satisfont plus de s'entendre dire par un répondeur : « Rappelez lundi matin à partir de neuf heures ! » M. Patrick BOUET : Je vais vous donner une réponse politiquement correcte et une autre politiquement incorrecte. J'utilise le mot « politiquement » au sens de l'action que nous menons. Nous souhaitons tellement qu'il existe une régulation de qualité sur l'ensemble du territoire que, si elle existait, si nous avions les moyens et les engagements nécessaires pour que professionnels libéraux et professionnels salariés puissent se rassembler sur une plateforme commune, comme il en existe à Lille et dans la région Midi-Pyrénées, sur la base de laquelle à la fois l'acteur hospitalier, l'acteur libéral et l'ensemble des partenaires puissent répondre à la demande et la réguler, les centres d'appel indépendants n'auraient pas de raison d'être. Nous ne pouvons pas accompagner ces centres d'appel puisque nous ne pouvons pas garantir la compétence, la capacité et la nature même des référentiels métiers qui y sont utilisés. Pour nous, la régulation est un métier de la médecine. Il correspond à des référentiels métiers très clairs et, pour l'exercer, il faut des formations initiales, des formations complémentaires, un encadrement et des moyens. Pour nous, les centres d'appel n'offrent pas aujourd'hui ces garanties. M. Marc BERNIER : Même régulés par les médecins ? M. Patrick BOUET : C'est un problème de référentiel métiers. M. Christian PAUL : Vous prônez un cadre réglementaire national, ce qui sous-entend que le cadre actuel ne permet pas une organisation convenable. Quelles sont, selon vous, les béances de celui-ci ? M. Patrick BOUET : La grande difficulté, actuellement, est qu'il n'existe pas un cadre, mais des cadres. Il y a le cadre de l'aide médicale urgente, celui de la permanence des soins, celui de l'activité conventionnelle, celui de l'activité des praticiens non conventionnés, salariés ou autres. En fait, c'est la pléthore de cadres qui nous pose des problèmes. Si nous avions un ensemble cohérent et homogène, dans lequel nous puissions décliner les différents acteurs et leurs responsabilités, la situation serait beaucoup plus facile. Nous aurions les moyens d'assurer la complémentarité de ceux-ci. Or, aujourd'hui, nous sommes obligés de presser cette complémentarité, tout en sachant que les cadres différents ne nous permettent pas de la mettre en action. Nous plaidons pour un cadre général d'organisation d'une mission de service public, qui est l'organisation de la profession face à la demande de soins. Cette organisation concerne toute la profession et tous les usagers. N'importe quelle personne habitant sur notre territoire doit pouvoir avoir accès aux soins et obtenir une réponse à sa demande. N'importe quel professionnel doit pouvoir s'engager dans ces dispositifs organisationnels. Aujourd'hui, nous ne pouvons pas mettre ce système en place. M. Christian PAUL : Le pilotage de l'organisation des systèmes d'urgences n'est-il pas éclaté entre le préfet, l'agence régionale d'hospitalisation (ARH) et l'Ordre ? M. Patrick BOUET : Il n'est éclaté que parce qu'il existe une non-convergence - je ne dis pas une divergence - entre certains partenaires. Si, effectivement, l'organisation de cette réponse à l'égard de la population est de la responsabilité de l'État, il appartient à ce dernier de définir le cadre - j'entends l'État dans tout sa compétence, c'est-à-dire à la fois législative et exécutive. Or, nous avons le sentiment que le poids du ou des financeurs - il faut aujourd'hui mettre ce mot au pluriel - finit par être une interférence quasi permanente dans un mécanisme organisationnel. Il s'ensuit une incohérence entre la nécessité de répondre à un besoin public et la nécessité, comprise par les acteurs, de rationalisation des mécanismes d'engagements financiers et d'optimisation des dépenses. Soit l'État assume totalement ce mécanisme organisationnel et impose ses conséquences aux autres acteurs, notamment aux financeurs, soit nous continuerons à être en interférence permanente. La permanence des soins en est un exemple. La régulation en sera un autre demain. M. le Président : Vous semble-t-il opportun d'identifier et de spécialiser une filière de prise en charge des patients âgés, comme des services de gériatrie, par exemple ? Êtes-vous favorables au développement d'équipes mobiles de gériatrie prévu par le plan Urgences ? M. André DESEUR : Tout dépend du lieu de vie habituel de la personne âgée. Soit elle est maintenue à son domicile et elle entre dans le cadre général de la permanence des soins. Soit elle est en établissement, structuré en unités ou éclaté, et il relève de l'organisation de cet établissement d'avoir prévu une permanence de réponse. Vouloir faire reposer les structures de permanence des soins d'un EHPAD implanté dans un secteur où la démographie médicale est très allégée sur d'autres structures n'est pas cohérent. Vouloir aussi créer des structures qui vont impliquer de prendre dans la population médicale disponible pour créer une filière spécifique d'intervention gériatrique mobile, c'est encore créer, non pas de la complémentarité mais de la juxtaposition de systèmes. Il faut rester sur la complémentarité. Sinon on gaspille les hommes et les moyens. M. Marc BERNIER : L'objet de notre mission est d'étudier comment désengorger les systèmes d'urgence car beaucoup trop de gens y font appel. Les personnes âgées posent un problème particulier. Lorsqu'une personne âgée décède à son domicile, qui déplace-t-on ? C'est une situation que j'ai vécue en tant que maire. Le médecin ne se déplace pas. Le SMUR vous demande de vérifier la carotide... C'est un problème préoccupant quand on sait que le nombre des personnes de plus de quatre-vingt-cinq ans va doubler dans les dix ans. M. Patrick BOUET : C'est encore un problème de moyens en amont. Le maintien à domicile des personnes âgées et l'engagement des équipes professionnelles autour de celles-ci sont un grand sujet qui dépasse largement le problème de l'urgence. La difficulté vient vraisemblablement qu'à un moment de l'évolution de la situation de la personne âgée, la disponibilité en moyens pour continuer à assurer la sécurité de cette personne fait défaut. Dans cette situation-là, les professionnels n'ont pas d'autre option que l'institutionnalisation ou l'hospitalisation. Il y a donc un problème d'engagement de moyens en amont. Mais cela relève, nous l'affirmons très clairement, de la responsabilité de l'organisation de la permanence des soins. M. le Président : Messieurs, nous vous remercions. Fédération de l'hospitalisation privée : Présidence de M. Georges Colombier, Président-rapporteur M. le Président : Je vous remercie, madame, monsieur, d'avoir répondu à notre invitation. M. Roger KEN DANIS : Je vais brièvement vous parler des urgences dans le secteur privé. Les chiffres que je citerai proviennent de la direction des recherches et des études économiques et sociales du ministère de la santé (DREES). Les urgences sont, pour nous, un secteur stratégique important, que nous développons et que nous entendons continuer à développer. Sur les 622 services d'urgence existants, 122 sont aujourd'hui dans le privé. Ces 122 unités présentent la caractéristique d'être en voie de développement. À titre d'exemple, en 2004, dernière année connue dans les données de la DREES, le nombre de passages dans ces structures d'urgences a augmenté de 13 %, alors qu'il a diminué de 1 % dans le secteur public et stagné dans le secteur privé sous dotation globale. Pourquoi ? Tout simplement parce que nous avons créé des services d'urgence au cours de l'année 2004, ce qui montre l'engagement du secteur privé dans ce domaine. Ces services d'urgence sont, pour l'essentiel, des unités de proximité. Nous avons un SAU, un service d'accueil des urgences, à Toulouse et seize unités spécialisées, notamment en chirurgie de la main et en cardiologie. Une fausse image est parfois véhiculée des urgences dans le privé. Beaucoup croient que les patients qui vont dans ces services sont à part, voire sélectionnés. Les chiffres montrent que ce n'est pas vrai. Les cliniques privées assuraient, en 2004, 11,6 % des passages dans les urgences et une unité d'urgence reçoit en moyenne 15 000 patients par an. Ce qui caractérise les urgences privées, à mes yeux, c'est une grande efficience, à la fois dans les moyens mis en œuvre - c'est-à-dire le nombre de médecins et d'infirmières par passage, dans le respect des normes imposées pour l'obtention de l'autorisation administrative nécessaire pour ouvrir une structure d'urgences - et dans les résultats. Quels moyens mettons-nous en place ? Quels patients avons-nous à traiter ? Quels résultats observons-nous ? Les moyens mis en place sont indiscutablement plus légers que dans le secteur public. Un médecin dans le secteur privé assure 4 900 passages par an, contre 3 300 pour un médecin dans le secteur public. C'est une différence significative. Une infirmière ou un infirmier dans le secteur privé assure, en équivalent temps plein, 1 960 passages par an, contre 1 160 dans le public. Le rapport est pratiquement du simple au double. Peut-être vous direz-vous que les patients présentent des pathologiques plus légères. Cela est faux. La traumatologie est assurée pour 60 % dans le secteur privé. C'est assez cohérent puisque le pourcentage de 60 % est aussi celui de la chirurgie dans ce secteur, contre 40 % dans le secteur public. Les patients sont répertoriés dans les urgences selon une classification qui est commune à tous les acteurs français, qui est la CCMU, la classification clinique des malades urgents, qui les différencie en fonction de la gravité de leur pathologie. Cela va du patient qui a simplement besoin d'une consultation jusqu'à celui qui est en détresse vitale. On retrouve là des chiffres intéressants. La proportion de patients en CCMU 1, c'est-à-dire dont les pathologies sont les moins graves, est de 37 % dans le public et de 33 % dans le privé. Ceux qui relèvent d'une véritable urgence représentent 62 % dans le public et 66 % dans le privé. Globalement, c'est donc pareil. Pour les urgences vitales qui nécessitent une réanimation, le privé est un peu moins bien placé : 1 % contre 1 à 3 % dans le public. La raison en est que le centre 15 qui régule les appels n'adresse pas les patients au secteur privé, non que ce dernier les refuse, mais parce que les SAMU ont tendance à préférer le secteur public. Le centre 15 n'adresse que 15 % de ses patients au secteur privé. On voit donc que, pour l'immense majorité des urgences, en dehors de celles qui relèvent d'une détresse vitale, la caractérisation de la population est exactement la même dans le secteur privé et dans le secteur public. En matière d'attente, nous n'avons que des études parcellaires réalisées par les établissements. Toutes montrent que le délai d'attente est très inférieur dans le secteur privé par rapport à celui du secteur public. En dehors de problèmes d'organisation, il peut y avoir des différences. La classification CCMU ne fait pas état du niveau social. En conclusion, je suis convaincu que nous tenons largement notre place dans le dispositif des urgences. Je considère que le secteur privé, qui a pris une place très importante dans la distribution des soins hospitaliers en France, a le devoir de participer de plus en plus à la distributions des soins en urgence. On ne peut pas représenter une part aussi importante des soins en fermant le soir à dix-huit heures. C'est inimaginable. Les établissements s'engagent de plus en plus dans cette voie. Au cours de la discussion, je développerai quelques petits problèmes que nous rencontrons pour poursuivre ce développement. M. Marc BERNIER : Comme vous l'avez indiqué, le centre 15 adresse systématiquement les patients vers l'hôpital public. Les sapeurs-pompiers font de même, à moins que le patient n'exprime le souhait d'aller dans un établissement privé. Les urgences dans le secteur privé connaissent-elles aussi des problèmes d'engorgements ? M. Roger KEN DANIS : Il faut distinguer deux aspects : d'une part, le traitement des patients à l'intérieur des urgences sans hospitalisation et, d'autre part, le problème des patients qui nécessitent une hospitalisation et pour lesquels on cherche parfois désespérément des places. Dans chaque cas, la réponse organisationnelle est totalement différente. Concernant le centre 15, les chiffres que j'ai donnés étaient en relation avec les urgences médicales. Comme le SAMU est souvent installé dans les locaux de l'hôpital public, le centre 15 dirige encore trop peu vers les urgences privées. Lors d'une catastrophe, d'un déraillement ou d'un incendie, on assiste à un engorgement momentané, ponctuel, des urgences publiques, alors que les urgences privées qui sont également mobilisées et qui se trouvent parfois à cinq kilomètres des faits ne voient rien passer. Ce n'est pas une bonne utilisation des moyens. Heureusement, il n'y a pas de catastrophe tous les matins. Dans le traitement des urgences hors hospitalisation, le secteur privé ne connaît pas aujourd'hui de phénomènes d'encombrement, sauf dans des cas très ponctuels. Il est clair que, si, à la même heure, vingt patients se brûlent avec un barbecue, ils ne seront pas tous pansés et traités dans la demi-heure. Il y aura un délai d'attente. Si l'on veut avoir une vue objective, il faut distinguer deux types de délais : celui qui sépare l'arrivée du patient de son redépart de l'établissement et celui qui sépare l'arrivée du patient de son tri. Aucun service d'urgence ne peut, à l'évidence, s'engager par contrat avec sa clientèle à soigner tout le monde en dix minutes. C'est matériellement impossible. Cela demanderait des moyens énormes. Si vous avez vingt patients qui arrivent d'un seul coup, il faudra un certain temps pour les écouler. Par contre, ce qui serait dramatique, c'est qu'un patient ne puisse pas être pré-trié, souffrir dans la salle d'attente des urgences et même y mourir. C'est inimaginable. Il y a là un premier point d'organisation et il faut bien s'entendre sur les mesures. Par ailleurs, lorsqu'un patient nécessite une hospitalisation, il arrive que les services d'aval ne soient pas bien organisés. Le secteur privé présente, là encore, une curiosité, car le taux d'hospitalisation y est très différent de celui du secteur public. Cela mériterait sûrement une analyse. J'ai personnellement quelques idées sur le sujet mais, comme ce ne sont que des hypothèses, il faudrait vraiment que vous me les demandiez pour que je vous les donne, car on risquerait de m'accuser d'être partisan. Dans le secteur privé, 13 % des patients des urgences sont hospitalisés, contre 22 % dans le secteur public. La différence est trop importante pour ne pas signifier quelque chose. Quant un patient sur cinq doit être hospitalisé, cela crée un engorgement naturel parce qu'il faut trouver à les placer. M. Marc BERNIER : La question du coût n'intervient-elle pas ? N'y a-t-il pas une différence de prise en charge entre le public et le privé pour un patient admis en urgences ? M. Roger KEN DANIS : Aucune ! M. le Président : C'est un message à faire passer ! M. Roger KEN DANIS : Il n'y a aucune différence dans la prise en charge du passage aux urgences et il n'y a pas non plus de dépassement d'honoraires par le praticien. Il serait d'ailleurs inadmissible qu'il y en ait pour un patient entré dans l'établissement par les urgences puisque, par nature, les conditions nécessaires pour un éventuel dépassement d'honoraires ne sont pas réunies, à savoir le libre choix et le consentement éclairé préalable. C'est, pour l'ensemble de la fédération, une règle absolue. Cela est rappelé noir sur blanc dans la plateforme que nous allons sortir à la fin du mois. D'ailleurs, on n'invente rien : c'est dans le code de déontologie. M. le Président : Pensez-vous que le développement des maisons médicales de garde soit de nature à contribuer au désengorgement des urgences ? M. Roger KEN DANIS : Je n'ai pas encore très bien compris comment pouvaient fonctionner les maisons médicales de garde. Quand un patient vient dans les urgences, c'est soit pour des soins de petite chirurgie, soit pour des examens complémentaires - radiologie, biologie -, soit parce qu'il est dans une situation de détresse qui le pousse à vouloir être sécurisé par le milieu hospitalier. Or une maison médicale de garde dispose rarement des moyens nécessaires pour répondre à ces trois types de besoins. M. Marc BERNIER : Les maisons médicales de garde servent aussi à lutter contre la désertification médicale et à maintenir la permanence des soins sur le territoire. Le principal obstacle à l'installation des médecins, et a fortiori des médecins femmes, ce sont en effet les gardes. Les projets élaborés dans mon département consistent à insérer des maisons médicales de garde au sein des hôpitaux. Notons d'ailleurs que ce sont déjà les praticiens libéraux qui font tourner ceux-ci. Mais les praticiens libéraux ne travaillent pas dans les cliniques privées. C'est peut être la raison pour laquelle vous ne connaissez pas bien cette structure. M. Roger KEN DANIS : Vous avez raison. Je viens d'être pris en défaut de parisianisme en raisonnant par rapport à un territoire où il y a un tissu hospitalier très important et une forte démographie médicale. Je vais donc nuancer mes propos. Pour ce qui est des zones où l'offre de soins est dense, quand vous consacrez des locaux et des personnels médicaux et paramédicaux à une structure d'urgences, il faut, pour rentabiliser ces investissements en moyens et en hommes, qu'il y ait un flux de patients. La création de maisons médicales de garde, comme cela avait été proposé à un moment donné, au pied des urgences, est un faux problème. On va déplacer les moyens, c'est-à-dire déshabiller Paul pour habiller Jacques. La réponse, au contraire, est dans une meilleure organisation, un meilleur tri, une meilleure gestion des flux à l'intérieur des services d'urgence. C'est mon opinion. En revanche, dans les territoires où il n'y a pas de centre hospitalier, qu'il soit public ou privé, sur un territoire, les maisons médicales de garde trouvent évidemment toute leur place en mutualisant les moyens et en permettant aux médecins de prendre leurs tours de garde de manière plus confortable et de se réinvestir dans cette mission qui est essentielle. M. Marc BERNIER : Cela crée une synergie entre médecins hospitaliers et médecins libéraux. La France est diverse. M. Roger KEN DANIS : C'est vrai. M. le Président : Un nombre important de personnels hospitaliers du privé comme du public sont par ailleurs sapeurs-pompiers volontaires. Plusieurs personnes que nous avons entendues ont exprimé leur crainte que certains de ces personnels ne se surinvestissent dans leurs missions volontaires au détriment de leur métier. Partagez-vous ces craintes ? M. Roger KEN DANIS : Franchement non ! L'organisation des temps de travail et la durée légale de ceux-ci fait qu'il y a de plus en plus de personnes qui ont d'autres activités que leur activité professionnelle primaire. M. le Président : Depuis la reconnaissance de la spécialité de médecine d'urgence, les urgentistes sont-ils mieux considérés par leurs confrères et sont-ils mieux représentés au sein de organes représentatifs de l'hôpital ? M. Roger KEN DANIS : Les médecins urgentistes rencontrent encore un problème de reconnaissance parce qu'ils sont médecins généralistes, ne sont pas anciens internes des hôpitaux ni anciens chefs de clinique, alors qu'ils font face à des médecins spécialistes plus titrés qu'eux. Dans la pratique, ce problème s'est considérablement estompé parce que les médecins urgentistes font partie d'une équipe médicale et sont totalement intégrés dans les commissions médicales d'établissement. Les médecins spécialistes ont compris l'intérêt qu'il y avait, pour l'organisation des établissements et pour leur propre vie, d'avoir des confrères bien formés et spécialisés dans la gestion des premiers flux. Cela leur permet d'être plus libres pour assumer les interventions chirurgicales. Dans le secteur privé, ce problème appartient maintenant au passé. Cela me permet de rebondir sur une demande des médecins urgentistes vis-à-vis de la CNAMTS. Ces médecins assument une fonction très spécialisée et pourtant restent des médecins généralistes, et ils se plaignent de ne pas pouvoir bénéficier des mêmes avantages que les médecins généralistes exerçant en libéral. A partir du moment où ils exercent en établissement, ils n'ont plus accès aux mêmes cotations. Deux règles s'appliquent et il faut bien reconnaître que ce n'est pas très logique. M. le Président : Les personnels médicaux et paramédicaux se disent parfois accaparés par des tâches administratives, notamment la nuit parce que le personnel administratif n'est pas là. Trouve-t-on le même phénomène dans le secteur privé ? M. Roger KEN DANIS : La réponse est non. Il faut, d'abord, examiner la fréquentation des services d'urgence par strates de trois ou quatre heures. Cela a été fait dans le secteur privé. On constate que, entre minuit et 7 heures du matin, les passages sont très rares parce que, dans cette période, les voitures et les vélos ne roulent pas et les gens dorment. Il y a des urgences, mais peu. Cette constatation est commune aux secteurs public et privé. Une organisation saine des moyens et des hommes impose donc d'alléger les personnels administratifs la nuit. Les personnels doivent devenir de plus en plus polyvalents, surtout dans les tranches horaires où il y a globalement très peu de travail. Cela ne me choque en rien. Je vais vous donner un exemple. Mon établissement « pèse » 15 000 urgences par an, ce qui le situe dans la bonne moyenne. Entre minuit et 6 heures du matin, globalement, il y a moins de trois passages par nuit, en moyenne sur l'année. Qu'une aide-soignante soit amenée à taper sur un clavier d'ordinateur pour entrer le nom du patient ne me choque en rien. Les urgences sont une réalité et en même temps font appel à des ressorts un peu passionnels. Donc il faut repérer à quels moments se situent les pics horaires, et ils sont toute l'année les mêmes. Ils commencent à 17 heures, se tassent à 20 heures et se terminent à minuit. M. le Président : La tarification à l'activité, en rendant le financement des services d'urgences en partie proportionnel au nombre de passages, incite-t-elle vraiment ces services à consentir un effort de désengorgement ? Ne serait-il pas opportun de dévaloriser fortement les actes liés à des prises en charges de patients présentant des pathologies bénignes, comme le propose le rapport du docteur Grall ? M. Roger KEN DANIS : Cela signifie diminuer la cotation des actes bénins pour augmenter celle des autres actes ?... M. le Président : Oui, pour inciter les urgentistes à dissuader les patients de se rendre aux urgences pour ce qu'il est convenu d'appeler de la « bobologie » ! M. Roger KEN DANIS : Je comprends la question, mais je ne comprends pas bien l'idée. Ni le médecin urgentiste ni le centre d'urgences, à aucun moment, ne choisit. Que l'acte soit coté dix ou cent, le patient s'en fiche complètement, puisqu'il est pris en charge. Je doute que ce qui est proposé apporte une quelconque solution au problème. Cela me renvoie à votre question sur les maisons médicales de garde. La réponse serait que les patients aient intérêt, eux, à aller ailleurs. On pourrait imaginer - mais je ne sais pas si ce serait politiquement correct - que le patient ait plus intérêt, financièrement parlant, à aller dans une autre structure en amont plutôt qu'en aval. Mais le faire en aval, je ne vois pas ce que cela apporterait. Il est impossible d'imaginer qu'un service d'urgences renvoie un patient au motif qu'il n'est pas dans la bonne structure. Ce n'est pas faisable. M. le Président : Quelle est votre appréciation sur les expériences de mise en place, à l'accueil des urgences, d'un « coordinateur de flux » chargé de « trier » et d'orienter les patients ? De telles expériences pourraient-elles être généralisées à l'ensemble des établissements ? Vous semble-t-il qu'une infirmière soit à même d'exercer cette fonction, ou trouvez-vous préférable que ce soit un médecin, voire un médecin senior ? M Roger KEN DANIS : Je suis convaincu qu'un infirmier bien formé est parfaitement apte à remplir cette mission, avec un risque d'erreur minime. Reportons-nous à nouveau au tableau de classification des patients. Les urgences vitales sont, pour la plupart, amenées par le centre 15 : un pré-tri a donc été fait. En ce qui concerne la traumatologie, une infirmière est parfaitement à même de faire la différence entre une plaie du doigt et un poignard planté dans le ventre. Dans un cas, elle va éventuellement faire patienter le patient si tous les box sont pleins. Dans l'autre cas, elle va sonner le tocsin pour qu'on s'occupe du patient immédiatement. Ce type d'organisation me semble donc utile. Je l'ai mis en place dans mon établissement. Le pari est qu'aucun patient ne puisse ne pas avoir été vu, au-delà de dix minutes, par le trieur, et que les patients qui doivent attendre soient avertis et informés des raisons du délai. Il doit y avoir un dialogue. La médecine de ville - au moins dans les grandes agglomérations - s'est désintéressée, pour de multiples raisons, de l'amont et de l'aval des urgences, c'est-à-dire de l'organisation de la prise en charge par les médecins des consultations qui ne nécessitent pas l'appareil du service des urgences. On ne voit pas de retour massif aujourd'hui dans cette voie. On pourrait très bien imaginer, dans une saine organisation des services des urgences, qu'un trieur dirige les flux, soit vers des consultations non programmées pour les cas qui ne nécessitent rien de plus, soit vers la véritable structure des urgences pour les cas le justifiant. Cela réglerait le problème. La structure consultation pourrait être assumée par des médecins libéraux. Mme Cécile GALLEZ : Est-ce que toutes les cliniques ont un service des urgences ? M. Roger KEN DANIS : La réponse est non. Tous les hôpitaux n'ont pas non plus un service d'urgences. Cela nécessite une autorisation délivrée par les agences régionales de l'hospitalisation. Les cliniques sont actuellement demandeuses de services d'urgences mais la procédure d'autorisation est très sélective. Mme Cécile GALLEZ : Les gens ne sont pas informés. D'où leur première réaction d'aller à l'hôpital. M. Roger KEN DANIS : Ce n'est pas vrai. Les chiffres que j'ai cités montrent qu'au cours de l'année 2004, la dernière pour laquelle nous disposions de statistiques du ministère de la santé, c'est dans le secteur privé que le nombre de passages dans les services d'urgences a augmenté : 14 %. A partir du moment où une information est donnée et où les patients savent qu'il y a un service d'urgences agréé et ouvert vingt-quatre heures sur vingt-quatre, ils y viennent, d'autant que la prise en charge est la même. M. le Président : Que pensez-vous de l'offre de consultations non programmées dans les services d'hospitalisation ? M. Roger KEN DANIS : Je vais faire référence à mon expérience actuelle et à celle, plus ancienne, de chef de clinique à l'hôpital. Je doute du caractère opérationnel de ce type de procédé. Cela va disperser les moyens or plus on les disperse, plus c'est coûteux. Cela me fait un peu penser à la multiplication des services de réanimations dans tous les services hospitaliers il y a quelques années. S'il y avait quatre services de chirurgie, chacun avait son propre service de réanimation. C'était terriblement dispendieux. Depuis, on a tout regroupé et on a fait de grands services de réanimation plus opérationnels. Je crains que l'on prenne le même chemin si l'on adoptait cette proposition, sans compter que l'orientation des patients est loin d'être évidente. La douleur dont se plaint un patient peut provenir de la vésicule biliaire ou être une douleur coronarienne ou intercostale. Le patient va être adressé en pneumologie avant de revenir à la case départ...Je vois cela assez mal. M. le Président : Constatez-vous un phénomène de suroccupation des plateaux techniques par les patients issus des urgences ? Plus encore, constatez-vous que certains patients passent par les urgences pour obtenir un examen qu'ils mettraient beaucoup plus de temps à obtenir de façon programmée ? M. Roger KEN DANIS : Oui, cela existe. Cela fait partie aussi de la réputation d'un service. Il y a des équipes qui chassent ce genre de dérives et font des remontrances aux patients. Cela finit par se savoir et cela freine le mouvement. Mais il est vrai que l'on voit arriver dans les services d'urgences des patients en quête d'un arrêt de travail, ou d'une represcription. M. le Président : Les patients issus des urgences vous semblent-ils bien pris en compte dans la gestion des lits d'hospitalisation dans le secteur privé ? M. Roger KEN DANIS : En règle générale, le système est plus fluide dans le privé que dans le public, grâce à deux évolutions essentielles intervenues au cours des dix dernières années. Je vous donne un exemple. Il y a quinze ans, dans mon établissement, on était en permanence, sauf pendant les mois d'été, à la recherche de lits. Aujourd'hui, ce n'est plus du tout le cas. L'établissement n'a pas grandi et pourtant il a nettement accru son activité. Pourquoi ? D'une part, parce que la chirurgie ambulatoire a explosé. Tous les patients qui restaient auparavant deux ou trois jours dans l'établissement, repartent maintenant le soir même de l'intervention. D'autre part, grâce à la diminution des durées moyennes de séjour à la suite de l'application de la tarification à l'activité. Le blocage en lits est devenu beaucoup plus rare. Il se produit encore parfois car il y a toujours des périodes plus chargées que d'autres mais ce n'est pas un problème majeur. De plus, je rappelle que les services ont l'obligation d'avoir une zone d'accueil des urgences de très courte durée permettant d'hospitaliser des patients pendant vingt-quatre ou quarante-huit heures. Ces zones jouent, lorsque tout est plein, un rôle de tampon. Pour le secteur privé, le manque de lits n'est un problème dominant. M. le Président : Vous semble-t-il opportun d'identifier et de spécialiser une filière de prise en charge des patients âgés, des services de gériatrie, par exemple ? M. Roger KEN DANIS : Je ne peux pas répondre avec toutes les précisions voulues à cette question dans la mesure où il est fait allusion à une spécialité médicale et à l'hospitalisation. Quand on parle de gériatrie, on pense généralement à la gériatrie médicale, et rarement à la gériatrie chirurgicale, alors qu'elle existe et est totalement prise en compte dans les services de chirurgie. J'ai un peu moins l'expérience de la gériatrie médicale dans la mesure où, si, aujourd'hui, les cliniques privées ont une part prépondérante dans la distribution de la chirurgie, ce n'est pas le cas dans la distribution de la médecine. Cela étant, cette part n'est pas nulle non plus, loin de là. Le patient âgé, en détresse sanitaire et souvent sociale qui présente de multiples problèmes médicaux mais pas de pathologie chirurgicale, est, c'est vrai, difficile à placer, que ce soit dans les structures de soins aigus, dans celles de soins de suite ou dans le secteur sanitaire et social. M. le Président : Êtes-vous favorable au développement d'équipes mobiles de gériatrie ? Un récent rapport de « contrôle et d'évaluation du FAQSV307 et de la DDR308 » présenté par l'Inspection générale des affaires sociales constate que les réseaux gériatriques permettent d'éviter un certain nombre de passages aux urgences et regrette que ces réseaux soient très peu développés. Partagez-vous cette analyse ? M. Roger KEN DANIS : Concernant la mise en place d'unités mobiles de gériatrie, je dis : pourquoi pas ? Mais cela ne concerne pas le secteur que je représente, parce cela ne peut s'appliquer qu'à de très grands ensembles. Les cliniques comptant en moyenne entre 150 et 200 lits, cela n'a aucun sens pour elles d'avoir une équipe mobile de gériatrie. Je vais élargir la question et donc ma réponse : j'aimerais bien qu'en France on essaie d'avoir une autre idée de la prise en charge des personnes âgées. On dit qu'elles vont être de plus en plus nombreuses. C'est vrai. Mais on ne va pas hospitaliser tout le monde dans vingt ans. Il faudrait avoir une autre réflexion. Tous les patients qui sont hospitalisés ne relèvent pas du milieu hospitalier ou de la maison de retraite. Le maintien des patients à domicile le plus longtemps possible me paraît une voie meilleure. M. le Président : C'est ce qui est déjà privilégié, en tout cas dans mon département. Mme Cécile GALLEZ : Mais si vous êtes obligé d'avoir des personnes à demeure, cela coûte aussi cher qu'une hospitalisation. M. Roger KEN DANIS : Vous avez raison mais, si l'on arrive déjà à fabriquer un système dans lequel ce n'est pas plus cher, je trouve préférable, à coût égal, que les patients restent chez eux. Permettez-moi de rebondir sur la question précédente concernant les équipes mobiles de gériatrie. Même si mes établissements privés n'en ont pas besoin, il est clair que, dans l'enseignement du personnel infirmier et des médecins, il faut faire un effort considérable en France aujourd'hui sur ce qu'il ne faut absolument pas faire avec les personnes âgées. Nous avons un terrible retard en la matière. Je vous donne un exemple. Une personne âgée arrive à l'hôpital, en étant continente et en assumant seule ses besoins physiques élémentaires, avec une fracture du col du fémur. Par défaut d'organisation, de moyens, de volonté - ou que sais-je encore ? -, on met à cette personne, dès son entrée à l'hôpital, une couche. C'est fini. Elle ne sera plus jamais propre. On en fait une personne dépendante. Cela fait partie des erreurs fondamentales à éviter. On n'a pas suffisamment mis l'accent sur ce type d'erreurs. On s'attache à éviter des surdosages de morphine ou d'autres détails très techniques. Mais il y a des phénomènes humains fondamentaux qu'il faudrait mettre en avant, et dont la prise en compte de coûterait rien à la collectivité. Or, actuellement, il est jugé plus facile de mettre une couche à une personne que de venir l'aider à se lever deux fois dans la nuit. Il y a là un problème. M. le Président : Constatez-vous que certains patients pris en charge aux urgences ont tendance à y revenir rapidement, notamment pour des soins de suite, comme l'enlèvement de points de suture, ou parce qu'ils n'ont pas de structure d'accueil en aval des urgences ? M. Roger KEN DANIS : C'est une question importante qui fait partie de nos conflits avec les médecins conseils de la caisse. Oui, les patients reviennent aux urgences, mais ils ne peuvent pas faire autrement. Les médecins conseils de la caisse nous adressent aujourd'hui des reproches parce que pour une suture faite aux urgences, le patient est reconvoqué huit jours après pour enlever les fils. Ils font valoir que c'est une reconvocation. Mais personne ne veut assumer la responsabilité d'enlever des fils posés par autrui. Tous les services chirurgicaux le savent. Quand ils posent un plâtre, ils savent qu'il faudra aller jusqu'à l'ablation de celui-ci. Et il faut voir les difficultés que peut avoir un patient dont le plâtre est posé à Bourg-Saint-Maurice et qui doit le faire enlever une fois revenu dans le Val-de-Marne ! Oui, il y a toujours un retour dans le service qui a assumé le premier acte parce que le reste de la structure n'a pas d'appétence pour s'en occuper. M. le Président : La personne à qui l'on a posé un plâtre à Bourg-Saint-Maurice n'est quand même pas obligée d'y retourner pour se le faire enlever ! M. Roger KEN DANIS : Quand même pas, parce que ce n'est pas possible. Mais je peux vous assurer qu'il n'y a pas d'appétence majeure à la prendre en charge. De même, jamais un médecin généraliste en ville n'enlèvera les fils posés par un médecin de la clinique ou de l'hôpital. M. le Président : Après une opération de l'appendicite, je ne suis pas retourné à l'hôpital. Une infirmière libérale m'a enlevé les fils. Cela dépend peut-être des opérations. M. Roger KEN DANIS : Vous avez raison. Ce n'est pas dans les mœurs, mais cela peut se faire. M. Marc BERNIER : Une question un peu provocante pour terminer. Il n'y a pas d'engorgement des urgences dans le secteur privé, alors qu'il y en a dans le secteur public. Quelles en sont les raisons ? Est-ce par manque d'information des patients ou est-ce une volonté délibérée de votre part de ne pas avoir plus de personnes qui vous soient adressées ? Souhaitez-vous que les urgences soient plus développées chez vous ? M. Roger KEN DANIS : Sur la volonté de développer les urgences : oui, clairement ! Nous avons en stock un nombre important d'établissements dans chaque région qui souhaitent devenir centres d'urgences. Mais l'Assistance publique, pour l'instant, ne nous y encourage pas. L'évolution se fait aujourd'hui, tout naturellement, vers l'augmentation de la part du secteur privé. Je vous ai cité les chiffres en 2004 : le nombre de passages aux urgences a augmenté de 13 % dans le secteur privé, alors qu'il a légèrement diminué dans le secteur public et stagné dans le secteur privé sous dotation globale. Manifestement, quand un centre d'urgences ouvre, les patients ne font pas de différences fondamentales. Ils viennent. La prise en charge est la même. Mais les patients ne le sachant pas toujours, cela peut être un frein. La seule différence fondamentale est dans l'utilisation par les services officiels : SAMU, centre 15, pompiers. Dans la majorité des régions, ces structures privilégient le secteur public par rapport au secteur privé pour les urgences. Mme Cécile GALLEZ : Les urgences sont engorgées. Les médecins ne viennent plus au domicile des malades la nuit. Les gens s'affolent beaucoup plus qu'avant. Les maisons médiales de garde dans les campagnes ne seront pas en mesure de s'occuper de cas de colites néphrétiques ou de vertèbre déplacée, qui causent d'horribles souffrances ? Je ne vois pas où est la solution. M. Roger KEN DANIS : Je comprends très bien mais je crois qu'il faut essayer de prendre le problème simplement. En fait, sans tomber à mon tour dans la provocation, je dirai que, en créant des centres d'urgences, on a répondu à un besoin, déplacé un problème et créé une fausse clientèle. En effet, si l'on a créé les services d'urgences, c'est parce qu'il y avait un problème sur le territoire national. La situation est quand même, globalement, meilleure qu'avant, même si le système souffre de dérives. On a créé une sorte de supermarché sans rendez-vous de la médecine où, finalement, on peut obtenir des soins avec prise en charge de l'assurance maladie à toute heure - mais pas sans délai d'attente. La seule manière d'éviter que les patients se rendent dans ces centres d'urgences, ce serait, comme vous le disiez, que le médecin vienne à leur chevet. Nous ne sommes pas partis pour. La démographie médicale n'évolue pas en ce sens. Il faut donc accepter que les patients aillent dans des centres d'urgences, qu'ils soient privés ou publics, et il faut organiser les choses en deux filières : une filière de consultations, celle qui aurait permis d'éviter le passage en amont, et une filière plus technique. Mais il ne faut pas rêver. Il y aura de moins en moins de médecins et en même temps - ce n'est pas être sexiste que de le dire - de plus en plus de médecins femmes. Elles représenteront dans vingt ans 75 % du corps médical. Je ne pense pas qu'elles apprécient de se retrouver dans les banlieues à trois heures du matin. Personnellement, je considère que c'est dans les centres d'urgences qu'il faut régler le problème. M. le Président : Je vous remercie de votre contribution aux travaux de la mission. Confédération des syndicats médicaux français (CSMF) : Présidence de M. Georges Colombier, Président-rapporteur M. le Président : Nous vous remercions d'avoir accepté l'invitation de notre mission. M. Michel COMBIER : La permanence des soins concerne essentiellement les médecins généralistes libéraux, mais aussi les généralistes des petites structures d'urgences, qui assurent l'accueil des urgences pendant la nuit et le week-end. Il est aberrant de ne plus pouvoir, aujourd'hui, faire entrer un malade à l'hôpital sans passer par le service des urgences. Il y a vingt-cinq ans encore, les médecins traitants étaient en relation avec des professeurs, des internes, des chefs de clinique, et savaient où orienter leurs patients. Ce n'est plus possible à présent. Une telle organisation ne peut qu'engorger les urgences, sans compter qu'une fois aux urgences, le malade est très souvent renvoyé chez lui, faute de lit ou de soins de suite. Par ailleurs, les médecins libéraux n'envisagent plus la permanence des soins de la même manière qu'autrefois. Alors qu'il y a quelques années, la permanence des soins faisait partie du quotidien du médecin libéral, il a réalisé au début des années 2000 qu'il travaillait plus que la moyenne des Français, qu'il ne voyait pas grandir ses enfants, qu'il avait des problèmes de sommeil, qu'il était fatigué. Pour répondre à ces nouvelles préoccupations, on a tenté de réorganiser la permanence des soins en resectorisant les départements. Tout n'est pas parfait, mais le système fonctionne tout de même assez bien, d'autant que les patients ont recours de manière de plus en plus raisonnable à la permanence des soins, qui ne se confond pas avec l'urgence. Alors que l'urgence nécessite de recourir rapidement à des moyens lourds, la permanence des soins représente plutôt la continuité des soins de ville en dehors des heures d'ouverture des cabinets. Dans ce cadre sont apparues de nouvelles structures - les maisons médicales de garde, SOS Médecins, etc. Le dispositif est assez efficace, même si certains territoires sont moins bien desservis. On trouve ainsi moins de médecins spécialisés au fur et à mesure que l'on s'éloigne des villes. Aussi attendons-nous beaucoup des mesures visant à redresser la démographie médicale, car nous ne réussirons pas à mettre en place une permanence des soins efficace si nous n'avons pas assez de médecins. Il faut réinvestir les zones désertiques, tout en prenant conscience que le système doit évoluer. Rares seront désormais les médecins qui souhaiteront s'installer durablement à la campagne, avec une petite maison près de leur cabinet. Je pense cependant qu'il est encore possible, grâce à des mesures intelligentes, d'attirer des jeunes dans ces secteurs, mais sur des formats plus courts d'exercice hebdomadaire, mensuel ou annuel, des modes de rémunération différents, sous le compagnonnage de médecins plus expérimentés. De surcroît, l'augmentation du nombre de femmes médecins crée d'autres contraintes. 80 % de mes amis médecins sont mariés à des infirmières, qui ont toutes arrêté de travailler - la durée moyenne d'activité professionnelle d'une infirmière est en effet de neuf ans. Mais les femmes médecins, souvent mariées à des cadres, ne s'installeront jamais dans des zones où leur mari ne trouvera pas de travail. Nous devons offrir à ces profils un schéma d'exercice nouveau, à mi-chemin entre l'exercice libéral et l'exercice salarié. Pourquoi ne pas imaginer que des jeunes médecins travaillent trois jours par semaine dans un cabinet de campagne, et dorment à l'hôtel ? Il faudra faire preuve d'imagination car le modèle du médecin qui travaille 70 heures par semaine est dépassé. Nous manquerons de temps de travail médical. Mme Catherine GÉNISSON : Il est vrai que les petites structures des urgences sont nécessaires dans le cadre de l'organisation de la permanence des soins et de l'aide médicale d'urgence. Vous avez également à juste titre souligné la différence entre permanence des soins et urgence médicale, mais notre mission traite également de la permanence des soins, du fait du rapprochement, notamment dans les services d'accueil d'urgence des hôpitaux, de ce qui relève de l'urgence médicale, et de ce qui relève de la permanence des soins. Par ailleurs, vous avez raison, il est aujourd'hui impossible de faire admettre un malade à l'hôpital sans le faire transiter par les urgences, et c'est l'une des causes de leur engorgement. S'agissant de la féminisation de la profession de médecin, il est malheureux que trop souvent encore la carrière de l'homme prime sur celle de sa compagne, à qui reviendrait de surcroît la charge d'éduquer les enfants et de s'occuper de son foyer ! Comment répondre à nos questions si l'on ne varie pas de cette organisation sexuée de la vie ? Nous avons progressé, et nous devrons progresser encore. Pour ce qui est du compagnonnage, son articulation avec le régime de l'exercice libéral mériterait un examen approfondi. En outre, comment imposer un compagnonnage aux plus jeunes et pas aux autres ? Il est vrai en revanche que le système de rémunération à l'acte devra évoluer, sans doute vers un système mixte. Concernant la démographie médicale, nous devrons en effet affronter une baisse du temps médical, mais également des disparités énormes d'implantation. Les médecins ne pourraient-ils pas s'inspirer des pharmaciens qui ont instauré des règles d'autorégulation en la matière ? Nous ne pourrons faire l'économie de mesures plus directrices, mais elles seraient d'autant mieux acceptées qu'elles proviendraient de la profession elle-même. Ne serait-il pas envisageable, par ailleurs, d'imaginer un contrat entre un étudiant en médecine et une région, par lequel le futur médecin s'engagerait à s'installer dans la région, en échange du paiement de ses études ? Enfin, je pense qu'il faudrait approfondir la question de la délégation de compétence vers les infirmières. M. Michel COMBIER: Certains départements, comme la Manche, ont expérimenté ce type de contrat en versant une bourse à de futurs médecins qui s'engageaient à s'installer dans le département pour un certain nombre d'années. Par ailleurs, tous les pays qui ont pris des mesures de régulation contraignantes l'ont regretté. Les hôpitaux, les cliniques ont tant besoin de médecins aujourd'hui que les médecins n'iront plus forcément s'installer en libéral. Il y a vingt ans, un hospitalier travaillait parfois plus que les libéraux. Les 35 heures ont mis fin à cette époque et ont déstabilisé l'organisation de l'hôpital. Les jeunes étudiants bénéficient aujourd'hui d'un statut hospitalier très favorable. Alors qu'à la fin de mes études, je gagnais 500 francs par mois pour 15 jours de garde 24 heures sur 24, dans un hôpital périphérique, ils gagnent aujourd'hui 1 700 ou 1 800 euros par mois, pour un travail souvent moins lourd, du fait des récupérations qui n'existaient pas à mon époque. Pourquoi s'endetteraient-ils pour investir dans un cabinet libéral ? Nous, nous partions nous libérer de l'hôpital dans le libéral, nous devenions notre propre patron, mais pourquoi les jeunes quitteraient-ils à présent des conditions si avantageuses pour un avenir plus pénible? Mme Catherine GÉNISSON : Il est vrai qu'il est difficile de s'installer, mais les honoraires des médecins généralistes ne sont pas mauvais. M. Michel COMBIER: Je ne dis pas le contraire, mais la jeunesse d'aujourd'hui n'a plus les mêmes objectifs que celle d'hier. Mme Catherine GÉNISSON : Le problème est le même pour les spécialités à haute pénibilité. Alors qu'auparavant, les jeunes se battaient pour les premières places au concours d'internat et pour les postes de chirurgie, il suffit aujourd'hui d'être dans la deuxième moitié du classement pour les obtenir. M. Michel COMBIER: Alors même que les revenus sont bien supérieurs, ce qui prouve bien qu'il ne s'agit pas d'une question d'argent. Là est le problème des urgences. Il est devenu impossible de trouver un remplaçant pour travailler la nuit. A Saint-Girons, dans l'Ariège, l'un de mes confrères m'a rapporté que les jeunes s'informent au préalable de la qualité du matelas avant d'accepter d'assurer la permanence ! Avec un tel déséquilibre entre l'offre et la demande, les mesures contraignantes ne seront pas efficaces. Le Canada en a fait la triste expérience. Mme Catherine GÉNISSON : Je pensais plutôt à des mesures d'autorégulation. M. Michel COMBIER: Il faudrait déjà déplacer 30 % des médecins qui sont installés dans des régions fortement médicalisées. Comment la profession pourrait-elle prendre une telle mesure ? Les pharmaciens sont partis de très loin, ils se sont autocontrôlés d'emblée. Ce n'est plus possible pour nous. Je pense plutôt à d'autres modes de fonctionnement - compagnonnage pour les plus jeunes, collaboration pour les plus anciens. M. le Président : Seriez-vous favorable au développement des maisons médicales de garde ? Dans quelles conditions ? Quels en seraient les avantages et les inconvénients ? Leur financement vous paraît-il clair, pérenne et facile à mettre en œuvre ? Comment jugez-vous l'efficience de ces maisons ? Pensez-vous qu'il faille les doter d'un cadre règlementaire plus précis ? M. Michel COMBIER: Sans hésitation, oui. Nous devons savoir combien elles coûtent, et comment elles fonctionnent. Leur coût peut varier énormément, atteindre parfois des sommes astronomiques, pour des services identiques. Il convient d'harmoniser leur fonctionnement, et de cesser de mal dépenser l'argent des Français. Les maisons médicales de garde ne doivent pas servir exclusivement à décharger l'hôpital. Il faut apprendre aux gens à gérer leur état de santé. Il est en effet assez courant que des malades à qui je propose de venir à mon cabinet à 19 heures, préfèrent rester chez eux, quitte à se rendre aux urgences ou dans une maison médicale de garde au cours de la nuit si leur état ne s'est pas amélioré. Nous devons lancer une vaste campagne d'information, à l'image de celle qui a été faite sur l'usage des antibiotiques. Les urgences, pas plus que les maisons médicales de garde, n'ont pas à recevoir des personnes qui n'ont que 38 de fièvre, ou un léger mal de dos. La maison médicale de garde doit servir à accueillir les patients lorsque les cabinets de généralistes sont fermés, le samedi après-midi, le dimanche, ou la nuit jusqu'à 23 heures. Au-delà, les services d'urgence peuvent prendre le relais. D'une manière générale, les maisons médicales de garde fonctionnent assez bien. Toulouse en compte deux, ce qui est suffisant - l'une en bordure du Mirail, quartier difficile où la population a du mal à se déplacer, et une autre en centre-ville. Il n'est pas utile de multiplier les structures, surtout dans les secteurs où l'offre de soin est déjà largement suffisante. L'offre de soin augmente toujours là où elle est déjà pléthorique, mais régresse là où elle manque. Mme Martine CARRILLON-COUVREUR : Quelles leçons peut-on tirer du fonctionnement actuel des maisons médicales de garde la nuit ? Par ailleurs, l'implantation des maisons médicales de garde, souvent proches des hôpitaux, est-elle efficace, ou faut-il progresser en la matière ? M. Marc BERNIER : Pourrait-on imaginer que les maisons médicales de garde soient installées au sein même des hôpitaux, et que les médecins libéraux y travaillent en collaboration avec les médecins hospitaliers ? M. Michel COMBIER : Au Québec, les urgences sont gérées, au sein des hôpitaux, par les médecins de famille payés à l'acte... Prenons garde cependant à ne pas augmenter encore l'attractivité de l'hôpital au détriment de l'exercice libéral. Nous pouvons imaginer d'autres solutions. Ainsi, la Mayenne a mis en place un réseau de permanence de soins en faisant déplacer les malades à certains endroits, en instaurant une régulation à domicile. Je crains par ailleurs la subordination du médecin libéral au médecin hospitalier, que j'ai personnellement vécue. Mme Catherine GÉNISSON : Je ne sais pas si vous connaissez l'expérience du Pas-de-Calais, mais les rapports y sont complètement inversés. Vous décrivez un schéma quelque peu dépassé. M. Michel COMBIER : La maison médicale de garde doit rester une structure légère, fermée après minuit parce que les problèmes survenant en nuit profonde relèvent plutôt de la pathologie lourde, pour laquelle les médecins de garde ne sont pas équipés. Si les problèmes qui surviennent en nuit profonde ne relèvent pas de l'urgence vitale, ils peuvent être réglés par téléphone : une bonne régulation téléphonique est essentielle. S'ils ne relèvent pas de l'urgence, ils sont en effet souvent des appels d'angoisse, et des médecins volants peuvent se rendre au chevet des patients concernés. Ces visites incompressibles ne sont pas suffisamment nombreuses pour justifier la mobilisation d'une trentaine de médecins par secteur. M. le Président : Nous vous remercions. Espace généraliste (EG) : Présidence de M. Georges Colombier, Président-rapporteur M. le Président : Madame, Messieurs, nous vous remercions d'avoir accepté l'invitation de notre mission d'information. M. Pascal LAMY : Nous sommes heureux de venir vous faire part de nos réflexions sur les urgences et la permanence de soins. Notre délégation, assez représentative de réalités de terrain très diverses, est composée de Mme Guillemette Reveyron, médecin généraliste en zone rurale dans l'Ain, présidente de l'association REPOS309 et de MM. Hubert Moser, président de l'ADPS310 du Morbihan, Georges Jung, président d'EG Picardie, médecin enseignant, Jean-Michel Mathieu, président d'EG Centre, médecin en zone rurale près de Tours, et Laurent Brechat, également installé en zone rurale. Précisons que nous avons tous été élus aux dernières élections aux unions régionales de médecins libéraux (URML) et que nous sommes pratiquement tous maîtres de stage, autrement dit au contact des étudiants et des jeunes médecins, donc au fait de leurs problèmes et notamment des difficultés de recrutement. M. Georges JUNG : La situation actuelle peut se résumer en trois mots : confusion, désorganisation et déception. Confusion : vingt-deux départements et 3 838 médecins généralistes ont fonctionné en 2005 sous le régime de la réquisition, ce qui n'est ni sain ni normal. Confusion devant parfois une pléthore de systèmes d'urgence et de permanence des soins sans aucune mutualisation ni coordination véritable. Confusion enfin car aucun message clair n'est adressé tant à la population qu'aux professionnels de santé sur la bonne utilisation des dispositifs de permanence des soins et des urgences. Cette confusion est évidemment source de désorganisation : de l'aveu même des urgences hospitalières, 40 à 60 % des patients qui y passent, au moins durant la journée, ne relèvent pas de la médecine d'urgence ni même parfois de l'hôpital... Quant aux urgentistes ambulatoires (pour l'essentiel SOS Médecins), ils reconnaissent que la véritable urgence représente moins de 10 % de leur activité, constituée pour le reste de visites à domicile. Pour ce qui est de la permanence des soins, notamment du soir et de la nuit, la majorité des actes pourraient parfaitement être effectués dans la journée si les gens étaient un peu plus prévoyants et les médecins un peu plus disponibles. Enfin, c'est globalement tout le système de soins qui est désorganisé, l'urgence servant d'alibi pour contourner le parcours de soins et connaissant un développement hypertrophique au point que des généralistes quittent leur cabinet et leur clientèle pour faire de la permanence des soins et de l'urgence, que les étudiants se destinent non plus à la médecine générale, mais d'emblée à la permanence des soins et à l'urgence, cependant que les contraintes d'emploi du temps d'un médecin tant le jour que la nuit décourage les installations et accélère les départs. D'où inévitablement une déception, tant dans la population qui se plaint des conditions d'accueil dans les urgences, que chez les médecins dans la mesure où tous ceux qui s'investissent dans des projets n'ont aucune visibilité ni garantie de pérennité, et plus particulièrement les généralistes libéraux dont personne ne veut reconnaître qu'ils assument durant la journée 80 % des besoins de régulation, de permanence des soins et d'urgence et dont les droits fondamentaux au repos, à la limitation de la durée du travail et à la sécurité de leur exercice sont systématiquement niés. Au-delà de toutes les solutions locales envisageables, maisons médicales et autres, il faut avant tout un cadre national qui définisse clairement les missions des uns et des autres, les statuts et les moyens que la collectivité entend y consacrer. Cela nous paraît d'autant plus indispensable que l'explosion de la « consommation » dans le domaine de la permanence des soins et de l'urgence n'est pas liée à l'apparition de maladies nouvelles, mais à une évolution comportementale et culturelle : à preuve, les habitudes de consommation varient considérablement selon les régions. Ensuite, si les missions de service public assurées par les médecins ont été récemment reconnues, cette reconnaissance doit être clairement déclinée s'agissant des libéraux en une série de garanties, sur le paiement de leur travail - problème des forfaits d'astreinte et des tiers-payant -, sur la sécurité du travail - conditions d'exercice, droit au repos -, sur la protection contre les accidents du travail, sur l'indemnisation en cas d'utilisation de leur outil de travail, à moins qu'on ne le leur fournisse, dans le cadre de leur mission de service public. Enfin, la solution doit également être recherchée du côté de la régulation. Tout individu ressentant un besoin de santé doit être assuré, vingt-quatre heures sur vingt-quatre et sept jours sur sept, d'obtenir une réponse médicale, quel qu'en soit le motif. La régulation a pour but de préciser ce besoin suivant des critères médicaux pour y apporter une réponse médicale permanente. Pour nous, toutes les structures d'urgence et de permanence des soins doivent être régulées dans leur accès, y compris à l'hôpital. Première évidence à rappeler : le meilleur régulateur reste le médecin traitant du patient. Le message de santé publique qui lui est destiné doit être très clair : « hormis dans le cas d'urgence vitale, contactez toujours votre médecin traitant en premier ». Encore faut-il que les conditions d'exercice des médecins généralistes leur permettent effectivement d'être disponibles et présents sur le terrain pour leur patientèle de façon non programmée, ce qui n'est pas le cas actuellement. Cela dit, le médecin traitant ne pouvant pas être disponible à toute heure, il faut des centres de régulation spécifiques, disponibles sept jours sur sept, vingt-quatre heures sur vingt-quatre. Leur bon fonctionnement dépend de plusieurs critères : un numéro unique d'appel, l'existence de protocoles de régulation établis par accord entre les effecteurs et les régulateurs, mais également une information de la population dans le but d'harmoniser les comportements, sur le plan de la régulation des appels comme de la consommation de soins. Notamment, les pratiques en matière de soin primaire méritent d'être harmonisées ; en effet, actuellement, elles diffèrent largement selon qu'elles sont effectuées par un spécialiste hospitalier ou par un médecin traitant. Or les régulations, sauf exceptions, sont gérées selon un point de vue exclusivement hospitalier ou spécialisé. La présence de médecins généralistes dans les centres de régulation apporte incontestablement un plus. D'ailleurs, une harmonisation des pratiques en matière de soins primaires irait dans le sens d'une plus grande protection de ces régulateurs. L'efficacité commande également de créer un pool de régulateurs, en mutualisant, à l'échelle de la région plutôt qu'à celle du département, les moyens des centres 15 ou équivalents, en leur reconnaissant clairement une mission de service public et en les laissant largement ouverts à différents types de médecins - remplaçants, médecins retraités, spécialistes, peu importe : l'essentiel reste leur formation et la qualité du protocole. Après la régulation vient l'effection sur le terrain, actuellement loin d'être opérationnelle - à preuve, les réquisitions. Pour commencer, les définitions de l'aide médicale d'urgence et de la permanence des soins dans les textes ne sont pas claires. L'aide médicale d'urgence est essentiellement caractérisée par un besoin immédiat, au vu du risque vital ou fonctionnel ou en termes de compétences. Il vaudrait mieux arriver à des définitions voisines de celles qu'utilisent l'Australie ou le Canada, beaucoup plus opérationnelles, où l'urgence correspond aux appels considérés, après régulation, comme nécessitant un examen par un médecin dans moins de trois heures. La permanence des soins, par définition, n'a rien à voir avec les urgences, contrairement à ce que l'on dit : elle désigne des actes qui n'ont rien d'urgent mais qui ne peuvent pas pour autant attendre l'ouverture des cabinets ni le lendemain - une fièvre survenant le matin, par exemple. S'agissant des urgences hospitalières, nous sommes évidemment davantage observateurs qu'acteurs. Pour nous, deux problèmes se posent : premièrement, force est de reconnaître une certaine confusion dans l'organisation de l'admission, du suivi de certains patients, de leur reconvocation éventuelle, des urgences proprement dites, de la gestion des lits, d'où un certain embouteillage. Deuxièmement, les urgences hospitalières sont les seuls systèmes de garde non régulés, où l'accès est direct et même encouragé dans la mesure où, même lorsque ce n'est pas justifié, les patients en ressortent avec un traitement et éventuellement un bilan qu'ils n'auraient pas forcément obtenu dans d'autres systèmes. Se pose de surcroît un problème d'égalité de paiement entre la ville et l'hôpital. La régulation des urgences hospitalières est pour nous le seul moyen de déboucher sur une solution à ce niveau - régulation externe, par les centres 15, les médecins ambulatoires, etc., mais également interne, par le biais d'une infirmière, par exemple, qui permettrait de renvoyer les patients qui ne relèvent pas des urgences vers la médecine de ville, évidemment organisée en conséquence. S'agissant des urgences ambulatoires, on trouve à côté des SMUR311 des dispositifs plus légers : SOS Médecins, les médecins pompiers et nombre de médecins généralistes qui s'y impliquent, mais tout cela n'est pas suffisamment organisé. Il nous paraît nécessaire de créer une sorte de corps d'urgentistes ambulatoires dotés d'un cahier des charges précis, répartis sur l'ensemble le territoire, en des points de garde donnés, protégés par un statut de service public et assurés de tarifs qui leur permettent de vivre de l'urgence sans avoir besoin de faire autre chose pour maintenir leur structure en vie, qu'elle soit libérale ou publique. Reste la réponse à apporter sur le terrain en termes de permanence des soins. La majorité des besoins de régulation durant la journée sont, répétons-le, assumés par les généralistes. Deux cas doivent être distingués : celui de la permanence des soins des week-ends et la permanence des soins le soir et la nuit, autrement dit de vingt heures à huit heures. Les médecins libéraux pourraient participer aux gardes des week-ends, sur la base du volontariat, sans problème de pérennité et quelle que soit l'évolution démographique à venir, à plusieurs conditions. Premièrement, que les gardes ne soient pas trop fréquentes, ce qui suppose de regrouper les secteurs ou de mutualiser les personnels : autrement dit, ce n'est pas forcément le médecin local qui doit être de garde. Des médecins de ville pourraient éventuellement faire des gardes en milieu rural. Deuxièmement, que ces dispositifs de permanence des soins soient régulés afin d'éviter d'adresser aux structures de permanence des soins des patients qui relèvent de l'aide médicale d'urgence. Troisièmement, que ces systèmes soient sécurisés pour tout ce qui touche aux conditions de travail, au droit au repos et au régime de responsabilité. C'est là que les maisons médicales de garde, associations locales et autres outils locaux ont leur place. Le dispositif doit évidemment être ouvert à tous les médecins, et pas seulement aux généralistes : le principal est de savoir ce qu'ils ont à faire et s'ils en ont la compétence. La permanence des soins du soir et de la nuit pose un problème totalement différent, à commencer par la question du repos du travailleur, du sommeil du médecin. Sitôt que l'on demande à un praticien de faire des heures supplémentaires le soir et la nuit, on doit envisager son remplacement sur le terrain avant et après sa garde, ce qui n'est pas si simple. Se pose également la question de l'utilité. Entre minuit et huit heures du matin, tous les documents montrent que, hormis quelques exceptionnels appels pour des cas très particuliers, il n'y a pas besoin d'un médecin de garde. Pour la période située entre vingt heures et vingt-quatre heures, la majorité des actes effectués traduisent un dysfonctionnement durant la journée, soit que les patients n'ont pas voulu consulter, pour diverses raisons parfois très compréhensibles, mais non médicales, soit que les médecins n'ont pas voulu s'organiser pour les accueillir, pour des motifs tout aussi légitimes, mais qui n'en appellent pas moins une solution. Rappelons à ce propos que, paradoxalement, c'est durant la journée, au moment où l'offre de soins de ville est la plus forte, que les urgences hospitalières sont débordées, et non la nuit... Nous proposons un partage des fonctions entre les urgentistes et la médecine ambulatoire en général. Tous les appels reçus, et donc régulés, entre vingt heures et huit heures seraient pris en charge soit par les urgences hospitalières, soit par les urgences ambulatoires ; dans la journée en revanche, le corps médical ambulatoire, généralistes et spécialistes, s'engagerait collectivement à prendre en charge tout appel ne relevant pas de l'urgence au sens strict. Nous croyons ce partage tout à fait fiable, sous l'angle de la durée comme sous l'angle de la fonctionnalité. En conclusion, le système actuel n'est pas opérationnel. Nous attendons de la représentation nationale qu'elle clarifie ce système et qu'elle permette le partage des fonctions et des missions que nous proposons entre le système hospitalier et le système de permanence des soins ambulatoires. Mme Catherine GÉNISSON : Votre exposé très concret propose des solutions tout à fait séduisantes. Votre résumé du constat est malheureusement parfait, au point qu'il mériterait de figurer en avant-propos de notre rapport... Cela dit, j'aimerais mieux comprendre votre proposition, tout à fait innovante, de créer un corps d'urgentistes ambulatoires. Comment entendez-vous les articuler avec les SMUR ? Personne encore ne nous avait fait état d'un problème de prise en charge de l'urgence durant la journée. Vous-même convenez que l'activité de SOS Médecins concerne beaucoup plus la permanence des soins que l'urgence ambulatoire qui ne représente que 10 % de son activité ; et même à l'hôpital, ce taux est inférieur à 20 %. Dès lors, à quoi peut servir ce corps d'urgentistes, si ce n'est à titre de complément entre vingt heures et minuit heures ? M. Laurent BRECHAT : Médecin généraliste, mais également ancien du SMUR et ancien médecin pompier, j'ai une vision assez globale de l'urgence. Le problème de sa prise en charge en France est un problème de cloisonnement. Ainsi, les médecins pompiers sont appelés pour des cas relevant de l'accidentologie ; on ne les appellera pas pour un œdème pulmonaire aigu à domicile. On se retrouve à devoir multiplier des moyens qui seraient bien plus efficaces s'ils étaient mutualisés. Quant aux médecins urgentistes libéraux comme SOS Médecins, ils se heurtent aux plus grandes difficultés. Les plus petites structures des urgences ont le plus grand mal à monter une structure mobile d'urgence : dans l'état actuel des textes, il est pratiquement impossible de créer un corps complémentaire du SMUR. SOS Médecins ne vaut que pour la ville, et non pour les zones rurales. Dans de nombreux pays, les urgences ne sont pas prises en charge par des médecins, mais par des personnels paramédicaux ; une telle chose est impensable en France où certaines structures craignent d'y perdre leur aura, et le cloisonnement entre les SDIS312 et les SAMU313 ne simplifie pas les choses dans la prise en charge de l'urgence réelle. Le principal problème du médecin hospitalier chef du service des urgences est l'accueil des patients durant la journée. Or il ne s'agit pas d'urgences, mais de patients ambulatoires qui auraient dû être examinés par le généraliste. Je travaille actuellement sur un projet, comme on en trouve d'autres ailleurs en France, visant à éviter cet engorgement. Ajoutons que les médecins des services d'urgence sont pris entre deux feux : leur administration leur demande, T2A314 oblige, d'augmenter le nombre de leurs patients pour avoir des postes supplémentaires, alors que les urgentistes n'ont pas choisi ce métier pour faire de la médecine générale de mauvaise qualité. Parler de la régulation des urgences revient à poser le problème, énorme, du financement des urgences hospitalières. Et pour ce qui est des urgences ambulatoires, il faudra bien un jour en finir avec ces cloisonnements et harmoniser la prise en charge. M. Christian PAUL : Je n'ai toujours pas compris si les urgentistes dont parlait M. Jung devaient avoir par ailleurs une activité libérale ou s'il s'agit d'un corps entièrement dédié à l'urgence ambulatoire. M. Georges JUNG : Dans la journée, hormis les urgences vitales assurées par les SMUR, la majorité (80 %) des cas urgents : crises d'asthme, coliques néphrétiques, crises d'angoisse, etc., sont pris en charge par les médecins. Le problème est qu'un praticien libéral, s'il s'efforce de prendre ces patients entre deux clients, ne peut garantir qu'il le fera tous les jours. Et lorsqu'il a recours à un remplaçant, les patients vont directement à l'hôpital... S'engager dans une mission d'urgence, c'est garantir qu'on sera là dans l'heure. D'où la nécessité d'un corps très particulier de médecins qui ne seront pas pris par leurs consultations. C'est un dispositif intermédiaire entre les structures lourdes, type SMUR, et les médecins libéraux, pour toutes les urgences à une heure ou deux sur lesquelles ces derniers ne peuvent pas s'engager, bien qu'ils en absorbent énormément. Sans oublier la charge, ou ce qu'il en reste, de la permanence des soins durant la nuit. M. Pascal LAMY : Il est fondamental de bien distinguer le rôle de chacun, entre la permanence des soins qui relève de la médecine générale, et les urgences qui nécessitent des actes techniques bien précis. La raison d'être de votre mission est de travailler sur le désengorgement des urgences ; notre approche est de trouver une complémentarité entre la médecine généraliste et les urgences hospitalières... Mme Catherine GÉNISSON : Je continue à m'interroger sur votre proposition. Notre système souffre effectivement d'un manque de perméabilité, au demeurant variable selon les régions : dans le Nord - Pas-de-Calais, par exemple, la perméabilité est totale, y compris entre SAMU et SDIS. La médecine pré-hospitalière française est, il est vrai, très différente de celles des autres pays - nous avons certainement des progrès à faire sur le plan du secourisme -, mais elle est très efficace dans certains domaines, comme celui du traitement de l'infarctus du myocarde à domicile, avant hospitalisation. Votre concept rejoint celui qui avait présidé à la création de SOS Médecins, dont le but était de décharger le système libéral des urgences qu'il ne pouvait assumer. Or on s'aperçoit que cela ne fonctionne pas : ou bien les associations SOS Médecins s'orientent vers la médecine à domicile, ou bien ils disparaissent. Quant aux patients angoissés ou autres, portés à « consommer » de la médecine d'urgence, ils demeureront même si, je le reconnais avec vous, il faudrait un effort d'éducation dans ce domaine. Reste que je vois un conflit entre votre proposition et la réalité : j'ai entendu bon nombre de médecins libéraux se réjouir de la disparition de SOS Médecins qui leur prenaient leur travail... M. Laurent BRECHAT : C'était il y a longtemps... M. Pascal LAMY : SOS Médecins est précisément l'illustration de cette confusion des rôles, du décalage entre ce que voulaient faire les médecins au départ et ce qu'ils sont amenés à faire dans la réalité, parce qu'ils ont été contraints d'élargir leur activité à d'autres tâches. Au final, personne n'est content. Mme Catherine GÉNISSON : Vous avez beaucoup insisté sur la régulation. Est-ce à dire que pratiquement tous les appels, y compris ceux de médecine libérale, devraient être régulés en amont ? M. Hubert MOSER : On ne peut évidemment imaginer que tous les appels de jour soient traités par la régulation libérale. Mais il est très facile d'informer la population sur les situations qui peuvent, au niveau de la demande, passer par un système de régulation. Chez nos voisins de Loire-Atlantique, un système de régulation de jour a été installé, qui marche : j'ai besoin rapidement d'un médecin, mon besoin ressenti est celui de l'urgence et la réponse médicale que l'on me donnera me permettra de vérifier si ma demande est justifiée ou non et d'essayer de lui trouver une réponse adaptée. Cela suppose évidemment une complémentarité parfaite entre tous les médecins concernés : une régulation efficace ne servira à rien si elle n'est pas suivie d'une effection capable de prendre en charge les cas qui le nécessitent. Il faut adapter notre façon de travailler. Je suis installé dans une commune rurale de 10 000 habitants au total, où de plus en plus de familles s'installent, mais qui compte une dizaine de médecins dont cinq ont cinquante-huit ans : ils seront tous partis à la retraite d'ici à cinq ans, et non remplacés. Je n'ai rien d'un stakhanoviste : je commence à sept heures et demie du matin pour finir vers vingt et une heures trente, souvent plus tard. Je fais des gardes de régulation, la maison médicale me permet dorénavant de faire des gardes allégées, mon programme de travail est rempli sur une semaine, voire sur quinze jours. Je n'ai plus aucun créneau horaire pour voir mes patients urgents ; je suis obligé de les recevoir entre deux consultations, ce qui décale d'autant l'ensemble. On se retrouve à travailler dans un stress permanent, toujours en retard, sans pouvoir écouter comme il le mérite un patient qui aura pris rendez-vous quinze jours à l'avance. Je compte dans une journée au moins trois ou quatre actes relevant de l'urgence : pour mardi, c'était une plaie de tronçonneuse à suturer, un enfant qui s'était ouvert et un anxiodépressif aigu, de quoi totalement désorganiser une journée de travail. 99 % de mon activité est tournée vers la permanence des soins de jour. Le soir, la nuit, les week-ends et même la régulation ne représentent que 1 %. Je ne suis probablement pas le seul médecin dans cette situation. Je ne prétends pas que ce corps de médecins urgentistes soit forcément la solution idoine, mais elle a été testée dans le Finistère pendant deux mois et elle a très bien marché. Malheureusement, il n'y a pas d'argent pour cela, faute de cadre législatif permettant la création d'un tel corps, qui ne sont pas des adhérents de SOS Médecins, mais des généralistes issus de nos propres rangs et explicitement chargés d'une mission que nous ne pouvons plus remplir. M. Christian PAUL : Pensez-vous que ce mode d'exercice puisse intéresser les médecins ? M. Hubert MOSER : Dans le Finistère en tout cas, il n'y a eu aucun problème de recrutement. L'expérience a été jusqu'à tenter non seulement des généralistes, mais également quelques spécialistes, ce qui ne s'était jamais vu. M. Laurent BRECHAT : Au CODAMUPS315 d'Indre-et-Loire, où je siège, une solution intermédiaire avait été proposée par SOS Médecins et une structure hospitalière privée, qui permettait de couvrir tout le département avec des délais d'intervention de moins d'une heure à partir de Tours ; or on sait que les jeunes médecins préfèrent exercer en ville. L'affaire a tourné court en raison de problèmes de financement ; je suis persuadé que cela n'aurait pas coûté plus cher que le système actuel. Malheureusement, ce n'est pas dans la philosophie de l'UNCAM316... Mme Catherine GÉNISSON : Je comprends mieux. M. Christian PAUL : Nous sommes tous soucieux de faire émerger un cadre national rationnel et de ne pas nous en remettre à des expérimentations financées pour des durées limitées. Dans son souci d'éviter l'engorgement des urgences hospitalières, notre mission est amenée à prendre en compte le risque de voir apparaître des « déserts sanitaires » dans nos territoires ruraux. La réquisition de médecins ne saurait évidemment constituer un mode de fonctionnement acceptable et pérenne de la permanence des soins ; reste que dans certains endroits, il n'y a plus un médecin de ville, les SMUR et les SAMU sont à des distances telles qu'il n'y a plus d'égalité d'accès aux soins et plus personne ne veut ou ne peut y assurer la permanence des soins, y compris lorsqu'il s'agit d'attendre l'arrivée d'un hélicoptère ou du véhicule du SMUR. Cette situation de désertification médicale ne signifie pas toujours qu'il n'y a pas une présence médicale pour les interventions quotidiennes ne relevant pas de l'urgence, mais elle devient particulièrement palpable lors de situations d'accident ou d'urgence non accidentelle, a fortiori le week-end. Quel dispositif vous paraît le plus approprié dans la panoplie que vous nous avez présentée ? M. Georges JUNG : Dans la région Picardie, considérée comme sinistrée, 50 % des étudiants en médecine générale que j'ai formés ont décidé de ne pas devenir généralistes, mais urgentistes... Pour des raisons très simples, et très compréhensibles : qualité de vie, horaires précis, protocoles respectés. On a vu comment les choses ont évolué aux États-Unis où le médecin traitant, c'est le service d'urgence... La désertification est accélérée par l'hypertrophie des notions d'urgence et de permanence des soins : on trouve toujours des volontaires pour être urgentiste, à tel point qu'il n'y en a plus pour la médecine générale. Alors que des associations SOS Médecins s'installeront là où leur activité peut être rentable, la création d'un corps d'urgentistes, avec un cahier des charges et des tarifs spéciaux, permettrait à des médecins d'être assurés de vivre correctement, moyennant un paiement d'astreintes forfaitaires. Dans mon département, les urgentistes se concentrent exclusivement à Creil et à Amiens, où ils sont trois fois trop nombreux, alors qu'ils pourraient être répartis dans toute la région. M. Christian PAUL : Mais à qui devrait revenir le soin d'organiser ce maillage ? M. Georges JUNG. À l'État... ou aux partenaires conventionnels. M. Hubert MOSER : Dans le Morbihan, où nous travaillons en bonne collaboration avec les services de l'État, nous avons réussi à imposer la régulation libérale en tant qu'interlocuteur unique pour la régulation et l'effection dans tout le département. Nous participons à toutes les commissions comme à l'organisation médicale du dernier Teknival. Des conventions ont été passées avec le conseil de l'Ordre et l'assurance maladie pour redéfinir les missions de chacun. Dans les départements où elle est bien organisée, la régulation libérale a les atouts en main pour servir d'interlocuteur. M. Christian PAUL : Mais la régulation n'est pas le maillage. M. Hubert MOSER : Mais nous avons une deuxième mission : organiser la permanence des soins. Nous avons contribué à la réduction des secteurs de garde, mis en place cinq maisons médicales - la sixième est pour bientôt. Nous avons choisi d'arrêter les gardes à minuit. Pour chaque secteur, les médecins sont organisés en association, ce qui permet d'identifier des interlocuteurs compétents pour divers dossiers concernant les libéraux : grippe aviaire, problème sanitaire ou autre. En outre, des conventions ont été passées avec les EHPAD317 du secteur pour y définir les modalités d'intervention et de continuité des soins. M. Christian PAUL : Est-ce de l'auto-organisation ou tout cela a-t-il été mis au point avec la DDASS, l'Ordre, etc. ? M. Hubert MOSER : Il a d'abord fallu expliquer notre position en nous appuyant sur les chiffres retraçant notre activité de permanence des soins. Une fois cette réalité acceptée, nous avons travaillé en étroite collaboration avec les services de la DDASS, la préfecture - le directeur de cabinet a été vraiment partie prenante dans l'affaire - et le conseil de l'Ordre. L'intérêt de notre association de régulation libérale est que tout le monde - conseil de l'Ordre, syndicats médicaux, URML318, maisons médicales de garde - y est représenté. Nous avons donc une analyse globale de l'activité de permanence des soins sur l'ensemble du département. Du coup, nos confrères généralistes nous ont donné mission de l'organiser. Tout se passe sans aucun souci ; le CODAMUPS du mois d'octobre a entériné l'arrêt des gardes à minuit dans quatre secteurs. L'hôpital accepte de prendre le relais entre minuit et huit heures ; moyennant quoi, les généralistes se sont engagés à organiser la permanence des soins avant minuit et à réduire autant que possible les inégalités d'accès aux soins dans leurs secteurs de garde. Chaque secteur peut être différent, mais doit être homogène afin que le système soit fiable et lisible pour les patients. M. Laurent BRECHAT : En Indre-et-Loire, un arrêté préfectoral nous permet depuis peu d'arrêter nos gardes à minuit - nous avions prouvé depuis longtemps qu'il ne se posait aucun problème après cette heure. Pour autant, si elle permet aux médecins de mieux vivre, cette solution n'est pas intellectuellement très satisfaisante : celle consistant à créer un corps d'urgentistes serait bien meilleure. Nous sommes tous maîtres de stage ; nous savons que si les jeunes médecins rechignent à habiter la campagne, c'est par peur des gardes de nuit. Si j'ai réussi à décider un médecin à s'installer avec nous à cinquante kilomètres de Tours, c'est parce qu'il sait qu'il pourra y rentrer le soir... Il faut impérativement dissocier l'exercice de jour et la garde de nuit. Faute de quoi, jamais on ne parviendra à faire venir des jeunes médecins en zone rurale. Encore faut-il pouvoir compter sur un corps d'urgentistes durant la nuit : on trouvera toujours des volontaires, pour peu qu'ils soient normalement rémunérés et assurés de travailler dans de bonnes conditions. Mais si vous ne dissociez pas l'exercice de jour de la garde de nuit, vous aurez inévitablement des déserts médicaux, et pas seulement à la campagne. M. Pascal LAMY : Laurent Brechat a bien décrit le problème. En Bretagne, les choses avaient commencé de façon plutôt conflictuelle : nous étions focalisés sur notre activité, les difficultés liées aux gardes de nuit, les réquisitions, etc. ; en face, on nous demandait des choses qui nous paraissaient impossibles, mais somme toute nécessaires. En poursuivant malgré tout le dialogue, on s'est aperçu par exemple que les réquisitions répondaient plus à une crainte qu'à un besoin réel : on compte finalement très peu d'actes en pleine nuit. Nous recherchons en fait une complémentarité, une coordination ville-hôpital. Or la médecine générale libérale est un travail complet, un ensemble qui va du dépistage et de la prévention sanitaire jusqu'au suivi du malade. Si, en plus, on nous demande de travailler la nuit... le système finit par exploser. La régulation a contribué à recentrer l'activité de garde sur ce qui était réellement utile et non sur tout et n'importe quoi. C'est tout le problème de l'hôpital : comme il est ouvert 24h/24, on y vient pour les motifs les plus divers. En six ans, j'ai suivi une douzaine de stagiaires, mais un seul s'est installé : ils aiment ce métier, mais pas à n'importe quelle condition... Pouvoir habiter ailleurs que là où l'on travaille, c'est déjà un début de solution. M. Marc BERNIER : Je veux également vous féliciter pour votre excellent exposé et les solutions que vous proposez. J'avais une réserve quant à la création de ce corps d'urgentistes, craignant qu'à la façon de vases communicants, une montée en puissance des urgentistes ne fasse disparaître les médecins dans les zones déjà déficitaires... Mon département de la Mayenne est en butte aux mêmes problèmes que le Morbihan et nous avons trouvé des solutions assez similaires. Que signifie pour vous le « numéro d'appel unique » ? Certains plaident pour des centres d'appels, sur le modèle anglo-saxon. Quelle est votre position ? À propos de la coordination ville-hôpital, des maisons médicales de garde ont été installées au sein même des hôpitaux. On pourrait les confondre avec les maisons pluridisciplinaires ou les centres de santé qui regroupent également des professions médicales et paramédicales. Qu'en pensez-vous ? Mme Catherine GÉNISSON : Vous appelez à un cadre national plus fort, mais vous vous dites très attachés à un cadre régional. Est-ce à dire que, à partir d'un cadre national bien défini, il faudrait laisser davantage de latitude à l'échelon régional afin qu'il s'organise en fonction de ses spécificités ? J'ai bien compris que le corps d'urgentistes pour la création duquel vous plaidez serait composé de médecins généralistes qui choisiraient de devenir urgentistes ambulatoires. Enfin, bien qu'attachés au principe du paiement à l'acte, je vous devine favorables à une part de forfaitisation... M. Jean-Michel MATHIEU : Les adhérents de SOS Médecins sont des libéraux et ils ont besoin d'amortir leurs investissements en diversifiant leur activité. Un tel système ne sera jamais rentable en facturant trois actes à 80 euros par jour. La prise en charge des urgences, conséquence de la défaillance des autres systèmes de soins, ne peut être qu'un « plus » demandé par l'État sur la base d'un salariat ou d'une forfaitisation, dans la mesure où il est impossible de fonctionner à l'acte. Allez demander à un service d'urgence cardiologique ou pédiatrique d'être rentable... M. Hubert MOSER : Notre maison médicale de garde de la Roche-Bernard a un fonctionnement très particulier dans la mesure où elle est financée par les collectivités locales qui ont compris, non sans mal, combien il était important de maintenir des médecins en milieu rural. Elle dessert un bassin de 48 000 personnes qui peut monter jusqu'à 100 000 personnes durant l'été. Nous avons un médecin de garde de vingt heures à minuit en semaine, de treize heures à minuit le samedi et de huit heures à minuit le dimanche, et des plages disponibles sur les temps de consultation. Nous essayons de limiter au maximum l'accès direct : 70 % de l'accès est régulé. Les soirs de semaine, la moyenne des actes oscille entre zéro et deux. Le médecin est payé 50 euros au titre du forfait d'astreinte : pas très motivant... Pendant ce temps, les urgences de l'hôpital de Vannes voient passer une pléthore de patients de notre secteur, faute de régulation, et font de la médecine générale. Pour désengorger les urgences, il suffirait que les maisons médicales répondent, comme c'est leur mission, aux demandes de soins relevant de la médecine générale et de la permanence des soins à la place des urgences qui précisément se plaignent d'engorgement... Le fonctionnement actuel n'est pas très logique et il serait très facile de réorienter les choses en renseignant les populations sur la filière de soins. Mais cela exige des moyens que nous n'avons pas. Nous avons pourtant fabriqué des petites cartes, format carte Vitale, expliquant le parcours de soins et les numéros à composer systématiquement. Les maisons médicales rurales peuvent réellement désengorger l'hôpital pour peu qu'elles remplissent leur mission. Nous sommes 35 médecins pour une population de 40 000 personnes : comment se fait-il que nous ne voyons personne certains soirs ? Cela prouve que bon nombre d'actes sont faits de manière déportée, parfois à quarante-cinq kilomètres, alors qu'ils pourraient être réalisés sur place. M. Pascal LAMY : Vous avez reçu un rapport décrivant le cas très intéressant de la maison médicale de garde de Béziers, installée à l'intérieur de l'hôpital, juste à côté des urgences. Les entrées aux urgences sont réorientées par une infirmière, en fonction d'un protocole de situations cliniques, vers la maison médicale de garde. M. Laurent BRECHAT : On confond souvent « maison de santé » et « maison médicale de garde ». La « maison de santé » est d'abord conçue pour organiser le travail de journée de médecins qui se regroupent. L'organisation entre médecins de manière à recevoir les demandes de soins non programmés durant la journée est également un moyen de désengorger les urgences. Les « maisons médicales de garde », au stade encore expérimental, font partie des pistes de réflexion à explorer par l'État et le législateur. Un travail très intéressant a été réalisé à cet égard avec le chef du service des urgences de Chinon. M. Marc BERNIER : Le commun des mortels a effectivement tendance à confondre « maison de santé » et « maison médicale de garde ». Il faut dissiper cette ambiguïté. M. Laurent BRECHAT : La maison médicale de garde doit s'inscrire dans le cadre de la permanence des soins les samedis et dimanches, dans la mesure où elle est plus facile à identifier et à trouver qu'un cabinet perdu au fond de la campagne. Pendant les soirées, c'est plus discutable. Mme Guillemette REVEYRON-THERME : Je suis venue ici pour modérer quelque peu l'enthousiasme de mes collègues dont les solutions miracles m'inquiètent beaucoup, en tant que mère de cinq enfants... Toute carence dans ces structures de santé se traduira immédiatement par une réquisition du préfet : j'ai moi-même déjà été réquisitionnée, ce qui a porté mon temps de travail à plus de 125 heures de travail par semaine - la moyenne en campagne est de soixante-dix heures hors gardes. On comprend pourquoi les médecins refusent de s'y installer... Il faut impérativement que les dispositions réglementaires qui font reposer la garde sur le volontariat soient respectées, de même que celles du code du travail relatives au repos de sécurité, ainsi que les articles 70 et 71 du code de déontologie rappelant qu'un être fatigué ne peut aller travailler la nuit, ou encore celles du code pénal qui sanctionnent quiconque porte atteinte à la vie d'autrui par négligence ; autant de dispositions que les préfets ignorent et que je demande au législateur de faire respecter. Je tiens à votre disposition une série d'ordres de réquisition, dont une de quarante-quatre heures d'affilée... Il ne faut plus voir cela. On propose des solutions miracles : mais au premier trou dans les tableaux de garde, il y aura quand même des réquisitions. Il faut en finir avec ce système. M. Pascal LAMY : Nous n'avons pas proposé de solutions miracles, mais seulement cherché à desserrer l'étau qui nous étrangle : à ne parler que des urgences, on risque de dégarnir totalement l'offre de soins de jour. Mme Martine CARRILLON-COUVREUR : Il semble en vous entendant que des expériences fonctionnent sur le territoire et que les choses avancent, même si bien des difficultés demeurent - Mme Reveyron vient de le rappeler. Vous avez apporté des éclairages précis sur des questions auxquelles nous n'avions pas encore trouvé de réponses ; quoi qu'il en soit, la phase des expérimentations va bientôt trouver ses limites et il va bien falloir passer à autre chose. Votre apport aura de ce point de vue été très enrichissant pour moi et peut même nous redonner un peu d'optimisme... M. le Président : C'est une chance que vous soyez venus si nombreux et que vous ayez pu vous exprimer de façon si complémentaire. M. Georges JUNG : La maison médicale installée au sein même de l'hôpital, pourquoi pas ? Mais cela ne résout pas le problème là où l'offre est la plus faible, c'est-à-dire en milieu rural ; les villes bénéficient déjà d'une offre de soins considérable en termes d'urgence. Ajoutons que ce qui n'est pas urgent à l'hôpital ne l'est peut-être pas non plus en ville. D'où certains conflits avec les hospitaliers : « Ce n'est pas une urgence justifiée, mais vous, vous devez le prendre en urgence ! » Eh bien non... Il faut une régulation, et il faut être clair : ce qui peut largement attendre le lendemain à l'hôpital peut aussi attendre en ville. Sinon, on désorganisera largement le système et on permettra tous les contournements du parcours de soins, comme c'est actuellement le cas. Faut-il privilégier l'échelon régional ou national ? Il y aura toujours besoin d'adaptations locales. Notre préférence ira à celui qui nous garantira la pérennité du dispositif mis en place. Quelle structure pourra assurer les intéressés qu'ils s'investiront dans quelque chose de durable, tout en respectant le principe du volontariat ? Si l'on monte des structures mais qu'au bout de cinq ans, il n'y a plus personne pour les faire vivre, il ne reste que deux solutions : ou on ferme la structure, ou on réquisitionne. Mme Catherine GÉNISSON : C'est évidemment le cadre national qui compte ; mais je songeais aux agences régionales de santé. Le territoire régional n'est-il pas de ce point de vue le plus pertinent ? M. Marc BERNIER : Précisons que je ne parlais pas précédemment des grosses unités, CHU et autres, mais des hôpitaux locaux où des généralistes sont déjà sur place. Autant se regrouper pour assurer les gardes. M. Jean-Michel MATHIEU : Les généralistes dans les hôpitaux locaux ont également leur cabinet. Leur demander de s'occuper en plus des urgences... M. Marc BERNIER : Il faut bien s'organiser, s'il n'y a plus de médecins... M. Jean-Michel MATHIEU : Le véritable problème est celui de la régulation. Une étude menée il y a un an dans mon secteur montre que, même avec une régulation par le centre 15 - le nom des médecins de garde n'étant donc pas mentionné dans les journaux comme c'était le cas à une certaine époque -, 30 % des patients vont directement consulter à l'hôpital. Autrement dit, ils ne respectent pas la procédure de régulation pour diverses raisons : proximité de l'établissement, âge du malade, etc. La régulation ne doit pas être seulement téléphonique : il faut que l'accès physique aux urgences soit lui aussi régulé grâce à une définition commune, officielle de qui fait quoi. La « petite urgence » peut être prise en charge par la régulation, la « moyenne urgence » par le cabinet médical, sauf lorsque l'acte - une heure de suture, par exemple - ne perturbe pas exagérément son activité, et l'urgence vitale par les urgentistes et les réanimateurs. Encore faut-il précisément définir tous ces critères pour arrêter des protocoles. Réguler, cela signifie que la porte de la structure reste fermée lorsque se présente un cas qui n'est pas de son ressort. M. Hubert MOSER : Il faut savoir que les budgets de régulation se terminent le 31 décembre, avec juste une petite marge pour janvier et février, et ne sont garantis par aucun texte. La plus grande partie de notre énergie passe dans la recherche de financements pour payer notre secrétaire et non pour véritablement améliorer le service de régulation. Ajoutons que l'organisation proprement dite de la régulation n'est pas prise en charge par le Fonds d'aide à la qualité des soins de ville (FAQSV). J'y passe des heures à titre bénévole, mais on ne peut pas tirer à l'infini sur le bénévolat. Il faudra bien à un moment donné que quelqu'un prenne en charge l'organisation de ces associations qui essaient de faire avancer la permanence des soins. M. Christian PAUL : La notion de volontariat a-t-elle encore toute sa place dans les départements où se mettent en place des régulations libérales, dès lors évidemment qu'un cadre national a été établi, que l'organisation de la permanence des soins a été débattue au plan local et majoritairement acceptée par les médecins ? M. Pascal LAMY : Volontariat ou pas, la question n'est pas là. Si les conditions sont acceptables, compatibles avec notre activité, cela ne pose pas de problèmes. Nous n'avons pas choisi ce métier pour laisser nos patients livrés à eux-mêmes lorsque nous ne sommes pas là. Mme Guillemette REVEYRON-THERME : Le volontariat est indispensable ; il suffit de signer un contrat. Pourquoi les libéraux sont-ils les seuls à ne jamais signer de contrat pour un poste, une mission ? Pourquoi devons-nous être systématiquement utilisés au motif que nous avons prêté le serment d'Hippocrate ? Il vient un moment où ce n'est plus possible, où cela dépasse nos capacités ! M. Christian PAUL : Tout ce que vous avez dit sur le respect du droit du travail, les horaires acceptables et une juste rémunération est parfaitement fondé. M. Hubert MOSER : Dans un département comme le Morbihan où tout est organisé, où les moyens sont là pour que les choses fonctionnent, le volontariat ne pose aucun problème. Mais dès que la régulation ne marche pas bien, les défections commencent. Nous en avons déjà enregistré deux. Un médecin n'ira pas faire de la régulation à Vannes, à une heure et demie de trajet, si son déplacement n'est pas pris en charge. Il faut seulement que les conditions d'exercice en permanence des soins soient compatibles avec l'activité de jour et normalement rémunératrices. Les généralistes qui font de la régulation agissent avant tout par conviction : mais si vous leur enlevez des émoluments tout à fait normaux, comme les indemnités de déplacement, vous aurez les pires difficultés. Nous avons déjà deux médecins régulateurs de moins, mais aucun moyen d'en former de nouveaux. C'est véritablement un problème d'argent, alors que nous sommes à cheval entre un système expérimental et un dispositif de régulation pérenne dont personne ne connaît les critères. Nous pensons que celle que nous faisons est bonne, mais notre voisin pense la même chose... Il va falloir réfléchir au niveau national au financement de la régulation et au niveau régional à ce qui touche à son organisation. M. Georges JUNG : Le volontariat a le mérite d'obliger tant les collectivités que les médecins à se demander si ce qu'ils mettent en place sera réellement opérationnel. Plus on invente des systèmes « absents » durant la journée, plus il faudra de systèmes de garde de jour... Dans cinq ans, lorsque la majorité des jeunes médecins seront des femmes, quand la plupart refuseront d'exercer en rural, quand la majorité des généralistes atteindra les cinquante-cinq ans, le système sera-t-il encore viable ? Le volontariat nous oblige tous à poser la question. C'est là qu'on sent les limites des expérimentations actuelles : tiendront-elles encore la route dans cinq ans ? Ce n'est pas prouvé pour la majorité d'entre elles. M. le Président : Madame, Messieurs, je tiens à vous remercier. Fédération des médecins de France (FMF) : Présidence de M. Georges Colombier, Président-rapporteur M. le Président : Messieurs, nous vous remercions d'avoir accepté notre invitation. M. Jean-Claude RÉGI : Bien que n'étant pas spécialement en charge du dossier de la permanence des soins, j'ai tenu à assister à cette audition compte tenu de l'importance du sujet. M. Yves RIGAL : Le dispositif de prise en charge des urgences médicales est une chaîne globale dont tous les maillons sont solidaires ... C'est donc en partant du patient et de sa pathologie que l'on organisera la réponse la plus logique et la plus pragmatique possible à la demande du patient. Un appel inopiné, « non programmé », peut avoir plusieurs motifs : soit un besoin d'intervention très rapide au domicile qui relève de l'aide médicale urgente, soit une pathologie nécessitant la consultation d'un médecin en ambulatoire dans une maison médicale. Une telle consultation n'exclut pas l'hospitalisation du malade, une fois que le médecin aura rendu son diagnostic ; ce qui pose le problème de l'articulation avec l'hôpital ou, ne les oublions pas, les UPATOU319. Enfin, on peut tout simplement avoir besoin d'un conseil téléphonique qui n'appelle pas forcément une intervention médicale. Toute la difficulté consiste donc à apporter la réponse appropriée, ce qui, dans la réalité, est loin d'être évident. Depuis quelques années, et particulièrement depuis la grève des gardes de 2002, les différents textes législatifs et réglementaires intervenus dans ce domaine ont placé la régulation médicale au centre du dispositif de prise en charge des urgences afin de pallier le manque de médecins volontaires et de « rentabiliser » - ou à tout le moins de ne pas gaspiller - les énergies en essayant d'organiser le système de la façon la plus pertinente possible. La régulation n'est pas chose aisée. Elle se fait tant bien que mal au niveau de la médecine libérale, mais l'admission à l'hôpital continue à se faire sans aucune régulation, ce qui déséquilibre évidemment le système. De leur côté, les médecins libéraux ont obtenu que leur participation à la permanence des soins repose sur le volontariat d'abord pour des raisons de démographie médicale - il y a de moins en moins de main-d'œuvre dans les cabinets, et de plus en plus de travail -, ensuite en raison d'un risque médico-judiciaire grandissant, aussi bien chez les régulateurs que chez les effecteurs. Les pouvoirs publics ne l'ignorent pas et le dernier rapport de l'IGAS320 préconise d'appliquer aux médecins libéraux participant à la régulation des soins à l'hôpital un statut de collaborateur occasionnel du service public, précisément pour rendre leur régime de responsabilité civile plus protecteur. C'est ce que nous demandions depuis 2002-2003 afin de trouver plus facilement des volontaires. Le risque de poursuites n'est pas nul, loin de là. Les choses vont dans le bon sens depuis deux ou trois ans, mais des carences demeurent. Cela dit, le rapport de l'IGAS reste par trop manichéen, recommandant catégoriquement que le seul centre de régulation autorisé soit obligatoirement le 15. Il faut laisser aux mentalités le temps d'évoluer, ne pas compromettre l'existant ni décourager ceux qui y participent. De même, l'IGAS privilégie le paiement à l'acte dans la permanence des soins, ce qui risque de décourager les médecins des zones déjà déficitaires, où les actes sont très peu nombreux. Il faudra y privilégier le paiement forfaitaire, sinon de manière exclusive, en tout cas dans des proportions plus importantes. De même, sur les maisons médicales, le rapport paraît assez caricatural. Gardons-nous d'aller trop vite sous peine de compromettre l'évolution en cours ; tenons compte surtout des spécificités locales, particulièrement dans les zones rurales : en plus de la distinction rural-citadin, bien d'autres paramètres entrent en ligne de compte. Méfions-nous des généralisations hâtives : pour ce qui est de l'astreinte, par exemple, on trouve encore en zone rurale des médecins qui acceptent de faire des gardes alors qu'il n'y en a pratiquement plus en ville, mais est-on sûr que la relève suivra ? Il ne faut pas décourager ce qui se fait actuellement, surtout lorsque cela fonctionne, sans oublier pour autant que les choses continueront à évoluer. C'est souvent le tort de ces rapports un peu cassants et de la Caisse nationale d'assurance maladie. Une maison médicale qui ne fonctionne pas très bien donne certes matière à s'interroger, mais une telle structure doit-elle vraiment être rentable lorsqu'il n'y a rien d'autre pour assurer la permanence des soins ? Il faut savoir rester prudent et ne pas limiter l'analyse aux seuls chiffres. M. Jean-Claude RÉGI : Le problème des réquisitions nous préoccupe. On ne peut pas fonder un système pérenne de permanence des soins sur la réquisition. Il faut impérativement trouver les voies et moyens propres à éviter ce procédé d'un autre âge. On ne pourra pas continuer à considérer les médecins comme des personnels réquisitionnables à tout bout de champ, a fortiori dans un tel contexte de démographie médicale. M. le Président : Vous avez raison. Nos précédents interlocuteurs nous parlaient de semaines de travail de 125 heures du fait des réquisitions... M. Jean-Claude RÉGI : C'est vrai. M. Yves RIGAL : D'où parfois un sentiment d'inégalité entre « médecins des villes » et « médecins des champs », les premiers bénéficiant de la proximité des systèmes de veille, des cliniques et de SOS Médecins, alors que les seconds ne peuvent pas s'en remettre à ces systèmes pour assurer la permanence des soins et se voient du coup les plus souvent réquisitionnés... Ajoutons que ce qui vaut pour la campagne vaut souvent pour le semi-rural, comme par exemple dans le nord de la Seine-et-Marne, où les médecins installés au-delà de Meaux se débrouillent comme ils peuvent pour faire les gardes. Ce n'est pas forcément bien vécu dès lors que les médecins installés dans une zone voisine mais plus citadine peuvent s'en remettre à SOS Médecins. L'association SOS Médecins dans le cadre de laquelle j'exerce mon activité travaille comme un cabinet de groupe, sur la base du paiement à l'acte. Depuis la sectorisation, nous sommes également responsables d'un secteur de garde, ce qui nous donne droit au paiement des astreintes conventionnelles, c'est-à-dire 50 euros de 20 heures à 24 heures et 100 euros de minuit à huit heures. Mais aucun médecin n'acceptera de travailler dans les zones très rurales en faisant deux actes maximum dans la nuit, plus 100 euros... Et que dire d'un médecin installé au fin fond de la Seine-et-Marne, obligé de se lever la nuit, ne serait-ce qu'une fois tous les deux jours, après avoir travaillé douze heures dans la journée ! M. Marc BERNIER : Je partage totalement votre position vis-à-vis des réquisitions et des décisions de certains préfets, mais ne faut-il pas prendre le problème dans l'autre sens ? Les réquisitions ne sont-elles pas la conséquence d'un manque d'entente entre médecins sur le terrain pour répondre aux besoins de la population ? Depuis les grèves de 2001-2002, les médecins ont essayé de s'organiser par secteurs de garde. Mais mettez-vous à la place du préfet : si les malades d'un secteur tombent systématiquement sur un répondeur qui les renvoie au centre 15 ou aux urgences hospitalières, il faudra bien qu'il réquisitionne des médecins sur ce secteur... Mais on doit pouvoir trouver des solutions concertées avant d'en arriver là. On ne réquisitionne pas dans tous les départements. M. Yves RIGAL : Effectivement, il y a les textes et il y a les hommes. Dans certains départements, le problème est qu'il y a beaucoup d'intervenants, et il suffit d'une mauvaise entente - qu'il s'agisse de haines viscérales ou de mésentente d'ordre professionnel avec la DDASS 321, par exemple - entre deux ou trois d'entre eux pour tout compromettre. Nous avions demandé à plusieurs reprises, et la dernière fois à la DHOS322, que les textes prévoient en matière de sectorisation et de soins ambulatoires des possibilités de réponses différentes à certaines périodes de l'année ou dans certaines tranches horaires, passé minuit notamment. C'était surtout sur ce point que les discussions achoppaient, en tout cas jusqu'à ce que les textes apportent un peu plus de souplesse. Quand les structures hospitalières acceptent d'assurer la permanence des soins après minuit, tout devient évidemment plus simple. Quels sont les différents intervenants ? La DDASS en premier lieu, qui selon la position du préfet peut être plus ou moins souple, compréhensive et organisatrice ; le président du conseil départemental de l'ordre ensuite, parfois attaché à une certaine tradition de volontariat obligatoire... M. Jean-Claude RÉGI : L'image du sacerdoce... M. Yves RIGAL : ...sans tenir suffisamment compte de l'évolution de la société civile et du milieu médical ; troisièmement, les présidents d'associations de médecins libéraux ; quatrièmement, les représentants des urgences hospitalières et cinquièmement, ceux du centre 15, éventuellement des UPATOU. Si tous partagent la même volonté d'aboutir et de s'entendre, cela passera forcément plus facilement que si chacun reste campé sur ses prérogatives. Dans certaines zones, les médecins tenaient à ne pas assurer de permanence après minuit. Il reste évidemment ce que l'on appelle des « demandes incompressibles », mais tout le monde reconnaît que les demandes de soins sont très rares passé minuit et il n'est pas nécessaire qu'elles soient prises en charge par un médecin qui a déjà travaillé douze heures par jour. Il suffit donc d'un peu de bonne volonté pour assurer la prise en charge de ces demandes. S'il y a beaucoup d'appels, on peut envisager de créer un corps de volontaires payés au forfait et qui ne feraient que cela. On peut également envisager d'aller chercher le patient, une fois sa demande régulée au téléphone, par un moyen de transport médicalisé, certes plus coûteux qu'une visite à domicile, mais concevable si le cas est peu fréquent. On ne doit pas non plus oublier les possibilités de transport non médicalisé vers les urgences. Bref, il existe différentes organisations possibles de la permanence des soins qui nécessitent une certaine souplesse, non seulement dans les textes, mais également dans l'attitude des syndicats médicaux hospitaliers. Autrement dit, sur le terrain, les outils nécessaires sont disponibles ; reste à ce que chacun y mette de la bonne volonté. Mme Catherine GÉNISSON : Il n'est plus possible d'amener directement un malade dans un service hospitalier sans le faire passer par les urgences et bon nombre de vos collègues y voient, à juste titre, une des causes de l'engorgement actuel. On peut estimer qu'une recommandation du médecin traitant devrait suffire pour faire hospitaliser un patient... Peut-être faut-il voir dans cet état de fait une conséquence de l'hypertrophie des services d'urgence, mais également de la répugnance des autres services hospitaliers à accueillir des patients non programmés. Quelle est votre opinion ? Vous plaidez pour un certain degré d'autonomie sur le terrain dans l'application des textes. Mais ne croyez-vous pas nécessaire de clarifier, voire de préciser lesdits textes de loi, ne serait-ce que pour permettre l'utilisation d'outils expérimentaux non encore validés, et mettre en place des modes d'organisation plus régionalisés, dont la responsabilité pourrait revenir à une « Agence régionale de santé » ? Quelle est votre approche du fonctionnement des maisons médicales ? Que pensez-vous notamment de celles qui ont été implantées dans les structures hospitalières, particulièrement dans les hôpitaux ruraux ? SOS Médecins s'était créé à l'origine dans le but de prendre en charge l'urgence ambulatoire médicale. Peu à peu, cette activité a été élargie à tout type de visites à domicile, urgentes ou non. Cette évolution s'explique notamment par l'insuffisance de l'activité d'urgence par rapport aux investissements entrepris par SOS Médecins. Qui plus est, SOS Médecins a souvent eu des difficultés relationnelles non pas tant avec les acteurs du secteur hospitalier qu'avec ceux du secteur libéral, au point de disparaître dans certains endroits. Croyez-vous que la demande d'urgence ambulatoire - qui n'a rien à voir avec l'urgence médicale - soit telle qu'il soit nécessaire de constituer un corps de médecins spécifiquement dédié à cela ? M. Yves RIGAL : Dédié à la vraie urgence, en somme ? Mme Catherine GÉNISSON : Dédié à l'urgence ressentie : la personne victime d'une crise d'angoisse, la plaie superficielle à cause d'une tronçonneuse ou encore le gamin ayant besoin de quatre points de suture, autrement dit tout ce qui était la fonction première de SOS Médecins. Il n'y pas de régulation médicale à l'hôpital, disiez-vous. Mais il y a tout de même les centres 15... Est-ce à dire qu'à partir du moment où le patient arrive à l'hôpital, il est traité dans les services d'urgence sans aucun préalable ? M. Jean-Claude RÉGI : Tout le système est fondé sur la régulation ; or plus on avance, plus on est en décalage... Si l'hôpital est confronté à un afflux massif de gens qui viennent engorger ses services portes pour des raisons qui souvent ne sont même pas médicales, c'est bien qu'il n'y a pas de régulation. Mme Catherine GÉNISSON : Comment la concevez-vous ? M. Jean-Claude RÉGI : Avec un numéro d'appel et des régulateurs qui disposent de suffisamment de temps pour pouvoir assumer pleinement leurs responsabilités. En effet, c'est toujours un vrai problème pour les médecins de savoir quoi faire, même avec des protocoles préétablis...Une bonne régulation constitue un élément central du système et l'hôpital semble, à mon avis tout au moins, l'oublier quelque peu. Vous-même avez regretté que l'on ne puisse admettre un patient dans un service hospitalier sur un simple coup de téléphone de son médecin traitant. Mme Catherine GÉNISSON : Mais cette régulation se fait en amont, pas à l'entrée l'hôpital. De plus, les centres 15 sont là pour prendre les appels urgents, non pour faire de la régulation de la permanence des soins. M. Yves RIGAL : Mais justement si, depuis la nouvelle définition légale. Dans tous les textes sur la permanence des soins ambulatoire, il est écrit que la régulation est organisée par le SAMU. Autrement dit, ils font de la régulation de la permanence des soins. Mme Catherine GÉNISSON : Quand une mère s'aperçoit le matin que son enfant a mal à la gorge et 38 de fièvre, elle n'appelle pas le centre 15, mais son médecin traitant. Sans doute, à la campagne, celui-ci répondra-t-il qu'il passera le soir ou qu'il vaut mieux le conduire à l'hôpital s'il n'a pas le temps ; mais même en ville, il n'y a pas toujours SOS Médecins. Cette régulation-là ne peut pas passer par le centre 15 ; il faut bien un numéro d'appel... M. Yves RIGAL : Quand nous parlons de régulation, nous parlons de régulation aux heures de permanence des soins : la nuit, le dimanche et les jours fériés, c'est-à-dire en dehors des horaires d'ouverture des cabinets médicaux. Pendant la journée, on n'appelle évidemment pas le centre 15, mais son médecin traitant et c'est lui, ou sa secrétaire, qui gère le problème. Pour ce qui est de l'entrée des patients à l'hôpital, pourquoi ne pas envisager un dispositif de régulation par téléphone ? Nous posons en tout cas la question. Pourquoi ce qui vaut pour les soins ambulatoires ne vaudrait-il pas pour l'hôpital ? De tels dispositifs de régulation, par un interne ou une infirmière, ont déjà fait l'objet d'expérimentations, notamment à l'hôpital Robert-Debré. Le patient est filtré à l'entrée des urgences et réorienté si son état ne justifie pas une prise en charge hospitalière: le nombre de patients admis a été divisé par trois en un an... Quant à faire admettre un patient dans un service hospitalier sur un simple coup de fil sans le faire passer par les urgences, en théorie, je ne suis pas contre ; mais dans la pratique, je n'y suis jamais parvenu ces dernières années... Mme Catherine GÉNISSON : Nous en sommes bien d'accord ; mais n'est-ce pas un sujet à soulever ? M. Yves RIGAL : Certes, mais c'est là un problème de gestion interne à l'hôpital. Même les urgences refusent de nous répondre lorsque nous leur demandons s'ils ont de la place... Comme nous n'avons pas que cela à faire, nous envoyons directement le patient au service d'urgence pour lequel nous sommes référents, quitte à ce que celui-ci le transfère dans un autre hôpital - cela arrive. Mais l'organisation interne de l'hôpital n'est pas de notre compétence... Il est bon que la loi donne de nouveaux outils d'organisation du dispositif de permanence des soins - en matière d'adaptation des horaires, par exemple. Je suis tout à fait d'accord pour une déclinaison régionale de ce dispositif. Mais ce qui nous choque, c'est le fait que sa gestion sera l'affaire des missions régionales de santé (MRS), émanations des ARH323, autrement dit du système hospitalier public, et non celle de tous les participants à la permanence des soins. Mme Catherine GÉNISSON : C'était à titre expérimental... M. Yves RIGAL : Non, c'est dans la loi. Pour l'instant, ce sont encore les ARH qui gèrent. Quant aux maisons médicales de garde, leur pilotage relève du niveau local et surtout pas des MRS... La création d'une maison médicale de garde capable de répondre aux besoins doit faire l'objet une réflexion au niveau d'une commune, voire d'un canton, associant les médecins locaux et, pourquoi pas, les patients. L'objectif est que l'infrastructure locale réponde aux besoins des seconds comme des premiers, qu'elle soit adossée à un hôpital local ou non. En effet, certains hôpitaux locaux hébergent des maisons médicales et c'est très bien ainsi, mais il ne saurait y avoir de dogme en la matière. La mission initiale de SOS Médecins était effectivement de répondre aux urgences étiquetées comme telles : infarctus, douleurs abdominales, etc. À l'époque, le SAMU n'en était qu'aux balbutiements. Depuis, la médecine et les médecins ont évolué. SOS Médecins a la particularité de s'occuper non seulement des urgences relativement importantes - je n'ose parler des grandes urgences : en cas de suspicion d'infarctus, mieux vaut appeler le 15 -, comme les colites néphrétiques, voire œdèmes pulmonaires, mais également de cas n'appelant qu'une consultation médicale : un enfant avec 40° en pleine nuit, une gastro-entérite un peu sérieuse, des vertiges, etc. Mais si l'activité de SOS Médecins s'est développée dans ce créneau, c'est aussi parce que les médecins de ville l'ont délaissée. La rivalité des débuts, terrible il y a vingt ans, n'existe plus que chez certains idéologues de ma génération. Les médecins de moins de trente-cinq ans sont globalement ravis de pouvoir compter sur SOS Médecins pour se reposer aux horaires de la permanence des soins. N'oublions pas qu'ils travaillent déjà douze heures par jour... À l'hôpital, l'urgence est devenue une spécialité alors qu'elle était assurée autrefois par les internes en roulement : tel jour l'interne de garde venait du service de cardiologie, le lendemain de celui de dermatologie... Désormais, les services d'urgence sont identifiés : on peut être pour ou contre cette évolution, mais c'est ainsi. Pourquoi n'en irait-il pas de même en ville et qu'y a-t-il de choquant à laisser les urgences à des gens qui en ont l'habitude, pour pourvu qu'il y ait une régulation ? Reste le cas de la journée. On ne va évidemment pas demander aux gens d'appeler le 15 ; mais SOS Médecins reçoit pourtant des appels du centre 15 ainsi que des appels directs. Pourquoi ? Là encore, parce que les médecins de ville ne veulent plus ou ne peuvent plus effectuer de visite à domicile: sans aller jusqu'à parler de burn out, certains ont une réelle surcharge de travail et un médecin installé préfère recevoir ses patients à son cabinet. Bref, il reste un nombre de visites à domicile incompressible, d'autant que les médecins de ville ont de moins en moins le temps d'aller en visite. Mme Catherine GÉNISSON : Vous avez parfaitement défini la fonction de SOS Médecins. Avez-vous toujours un cabinet ? M. Yves RIGAL : On trouve encore dans quelques villes des médecins installés qui travaillent pour SOS Médecins en complément de leur exercice en cabinet. Mais la plupart, notamment en région parisienne, n'exercent plus que dans le cadre de SOS Médecins. J'ai donc cédé mon cabinet. M. Jean-Claude RÉGI : J'en ai été un des pionniers, à Antibes en 1977, avec quelques médecins installés qui participaient à ce que l'on appelait alors SOS dans une certaine proportion de leur activité. Mme Catherine GÉNISSON : Ne serait-ce pas la meilleure solution ? M. Jean-Claude RÉGI : Je la trouve pour ma part extraordinaire... M. Yves RIGAL : À ceci près que lorsque l'on a trop d'activité à son cabinet, on s'y consacre au détriment de SOS... Mme Catherine GÉNISSON : Mais d'autres praticiens peuvent prendre la relève. M. Jean-Claude RÉGI : C'était précisément cela que nous avions mis en place en 1977. SOS n'était pas une entreprise avec des parts de société, mais un système qui appartenait à tous, avec un turnover permanent. Yves Rigal a évoqué les durées de travail et des difficultés du monde libéral ; nous sommes en train de préparer des propositions d'amendements à ce sujet. Je ne vous parlerai pas de burn out, mais de la véritable souffrance des médecins. Nous exerçons un métier à haut risque, à tel point que notre profession est de celles où l'on compte statistiquement le plus de suicides. Je veux vous alerter sur cette situation : si notre taux de suicide est si élevé, ce n'est pas sans raison. M. le Président : C'est la première fois que j'en entends parler et cela m'interpelle profondément. M. Jean-Claude RÉGI : Les statistiques sont éloquentes. On peut l'expliquer par des problèmes de harcèlement, mais également par l'alcoolisme : c'est dire à quel point le problème est prégnant. J'y consacrerai toutes les forces de notre organisation. Nous allons constituer avec la DREES324 et l'ORS325 un panel afin d'examiner cette question le plus scientifiquement possible et d'y apporter des réponses. La vie du médecin n'est que la résultante des difficultés dont nous venons de parler. M. le Président : Nous serions heureux d'avoir une contribution écrite sur ce dernier point. Il ne faudrait pas négliger l'état de santé de la population médicale. Mme Catherine GÉNISSON : Je savais que les anesthésistes comptaient le plus grand nombre de suicides après les psychiatres, mais pas que le taux augmentait chez les médecins. M. Jean-Claude RÉGI : Nous en avons encore eu un exemple la semaine dernière, dans la Vaucluse. M. le Président : Messieurs, nous vous remercions de votre contribution. N'hésitez pas à nous transmettre toute information que vous jugerez utile. MG France : MM. François Michel, Pascal Menguy (MG Urgences) et Dominique Monchicourt (Régulation libérale de Paris)) Présidence de M. Georges Colombier, Président-rapporteur M. le Président : Messieurs, nous vous remercions d'être venus devant notre mission. M. François MICHEL : La permanence des soins est pour nous une préoccupation déjà ancienne, que nous avons inscrite dès le départ dans le cadre d'une double recherche de garantie : pour le patient, qui doit être assuré d'avoir une réponse à tout moment à son besoin sanitaire, pour le médecin, en zone rurale comme en ville, dont la qualité de vie doit elle aussi être préservée. C'est pourquoi je suis venu accompagné du docteur Menguy, médecin rural qui siège au CODAMUPS326 des Ardennes, et du docteur Monchicourt, responsable du centre de régulation libérale de Paris. Dans le cadre des différents groupes de travail qui ont étudié la question, nous avons accompagné tout le processus qui a abouti à la légalisation de la permanence des soins, aux côtés de l'aide médicale urgente. Dans cet esprit, nous approuvons le principe d'organisations déclinées localement et le développement de mutualisations de plus en plus nombreuses entre la médecine libérale et nos collègues du secteur hospitalier qui nous suppléent par moments dans le domaine de la permanence des soins, de la même façon que les médecins libéraux, particulièrement en zone rurale, participent à l'aide médicale urgente. La régulation apparaît tout à la fois comme la pierre angulaire et le centre nerveux de tout le dispositif. 90 % des départements, dont la Corse-du-Sud depuis la semaine dernière, sont désormais dotés d'une régulation libérale. Autrement dit, 90 % de la population, sans forcément le savoir, bénéficie d'une possibilité de réponse à sa demande d'avis médical par un médecin généraliste, au moins le soir entre 20 heures et 24 heures, et les dimanches et jours fériés. Remarquons au passage que plus de 80 % des appels se bornent à une demande d'avis médical ou de renseignements sanitaires ; la proportion d'urgences vraies n'augmente pas. Environ 3 000 médecins généralistes sont engagés dans la régulation - chiffre comparable à celui des médecins pompiers encore engagés dans la prise en charge des urgences, au nombre de 5 000 à 6 000 il y a une dizaine d'années et de 3 000 aujourd'hui. Tous les observateurs reconnaissent la réussite de ce changement structurel au demeurant peu visible, mais qui a pour conséquence une augmentation massive du nombre d'appels portant sur des demandes d'avis médical, mais également de simples renseignements sanitaires - sur le nom de la pharmacie de garde, par exemple : 300 appels chaque dimanche matin au SAMU de Rouen, 22 000 appels par an à Marseille... D'où un engorgement des centres 15 - les régulateurs libéraux travaillant souvent dans la même salle de régulation que les SAMU - qui peut se traduire par plusieurs dizaines de minutes d'attente en heure de pointe. Pour les médecins libéraux, ce changement structurel se traduit par de nouveaux besoins, en termes de fonctionnement, d'horaires, de moyens, de financements et d'encadrement. Notre demande la plus forte, qui fait l'objet d'un amendement déposé aujourd'hui même au Sénat, porte sur la création d'un numéro d'appel abrégé 33-33, dédié à la permanence des soins dans chaque département, et identique sur l'ensemble du territoire, quelle que soit l'organisation interne des centres. S'agissant de l'engorgement des services d'urgences, après une augmentation du nombre des passages de 4 % par an jusqu'en 2002, le mouvement s'est globalement stabilisé en 2003 et on observe même une diminution de 1 % en 2004 au niveau du service public, un peu compensée par l'ouverture de services d'urgences privés. Sans toutefois être en mesure de le prouver, je ne puis m'empêcher de remarquer que cette stabilisation coïncide avec la montée en charge des centres de régulation libéraux. Fort de mon expérience de régulateur dans le Var, j'observe que l'appelant trouve le plus souvent réponse à ses questions et, en règle générale, exprime au régulateur sa satisfaction. Dès lors qu'ils sont bien accueillis et se sentent bien renseignés, pourquoi les gens iraient-ils s'adresser aux urgences et y patienter durant parfois plusieurs heures ? Mme Catherine GÉNISSON : La régulation est effectivement un point fondamental ; si le principe est inscrit dans la loi, il n'est pas décliné de la même façon, loin s'en faut, sur l'ensemble du territoire. L'idée du numéro unique est intéressante et aurait au moins le mérite de montrer que la préoccupation est réellement partagée sur le territoire national. La régulation peut effectivement être un moyen non négligeable de désengorgement des services d'urgence, sous réserve toutefois qu'elle fasse l'objet d'un effort d'organisation et d'une réelle protocolisation : pour l'instant, les réponses apportées au citoyen varient considérablement selon les régulateurs. Si les SAMU-centres 15 se sont dotés de protocoles très stricts et si la régulation hospitalière par rapport à l'urgence vraie, au demeurant plus simple, est elle aussi relativement bien encadrée, la régulation de la permanence de soins, lorsqu'elle existe, donne encore lieu à des réponses extrêmement hétérogènes qui non seulement laissent souvent le patient dans le désarroi, mais ne contribuent pas à l'éduquer. Il n'est qu'à voir, par contraste, la réussite de la campagne nationale sur l'antibiothérapie, d'autant que les acteurs de terrain se l'étaient fortement appropriée : le protocole de prise en charge de maladies infectieuses banales a été considérablement modifié par les généralistes et la prescription d'antibiotiques a notablement diminué. Vous êtes des acteurs incontournables de la formation et de l'information du patient : cela suppose, en amont, une organisation et une protocolisation de la régulation qui, pour l'heure, restent imparfaites. M. François MICHEL : Je partage votre préoccupation quant à notre fiabilité, dont continuent parfois à douter tant les SAMU que les administrations. Un effort de formation des médecins a été engagé ; MG France a ainsi entrepris de former plusieurs centaines de régulateurs, d'autres associations le font également. Je partage également votre appel à davantage de protocolisation. Cela dit, la réponse se fait en deux temps : si l'on ne régule pas en diagnostic, on régule en niveau de qualité - grave ou pas grave. Au demeurant, le taux d'« erreurs » est devenu très faible : ainsi, dans le Nord-Pas-de-Calais, le nombre de renvois entre la régulation libérale et la régulation hospitalière est inférieur de 1 %, même en incluant ce que les hospitaliers négocient avec les libéraux. Dans les autres centres, les chiffres sont du même ordre et dépassent rarement 5 %. Mais je reconnais qu'il y a encore une certaine hétérogénéité. En revanche, alors que les problématiques de la régulation tendent à s'homogénéiser, les conditions d'exercice de la permanence de soins varient considérablement d'un département à l'autre, voire au sein d'un même département. Ainsi, dans le Var, ce qui se passe sur l'agglomération de Toulon-Hyères n'a rien à voir avec la situation dans les communes du haut Var, voire dans certains secteurs où il n'y a plus aucun médecin : la régulation et les moyens de remplacement y seront la seule réponse possible. Il faut donc mettre des sécurités, en prévoyant d'adosser la structure de régulation des appels relevant de la permanence des soins aux SAMU et en faisant en sorte que ces structures travaillent, sinon dans la même salle, tout au moins côte à côte : mieux vaut se voir physiquement, ne serait-ce que pour négocier quelques cas limites. M. le Président : Docteur Menguy, quelle place tiennent les hôpitaux locaux dans l'organisation de la permanence des soins en milieu rural ? M. Pascal MENGUY : Mon département ne s'est pas encore doté d'un système de régulation libérale. En revanche, nous l'avons totalement sectorisé et pratiquement chaque hôpital local offre une possibilité d'accueil des patients relevant de la permanence des soins ; dans le seul secteur où les médecins du service public ne pouvaient pas assumer la permanence des soins, nous avons créé une maison médicale de garde dans les locaux mêmes de l'établissement, où les patients sont pris en charge par un médecin libéral. Le système fonctionne en bonne complémentarité. Le problème reste que, faute d'un numéro unique, bon nombre de patients hésitent à appeler le centre 15 s'ils jugent leur cas trop bénin et vont directement à l'hôpital... Il arrive également que, en l'absence d'une régulation libérale, le centre 15 ne parvienne plus à réguler et que les gens nous appellent directement sur notre téléphone portable. M. le Président : Cela ne tendrait-il pas à prouver qu'il faudrait encore intensifier l'information ? M. Pascal MENGUY : L'accord sur la régulation libérale, qui a tourné court au dernier moment, prévoyait un numéro spécifiquement dédié à la permanence des soins. Pour l'instant, seul le 15 est fonctionnel. Cela dit, l'information de la population est primordiale et le sera encore plus lorsqu'elle aura le choix entre composer le 15 pour les urgences proprement dites et le 33-33 pour contacter un médecin généraliste. Le choix d'un numéro identique sur tout le territoire offre précisément la possibilité d'une campagne d'information nationale. Cela dit, les régulateurs du 15 et du 33-33 pourront parfaitement travailler dans les mêmes locaux, quitte à ajuster entre eux les priorités pour réduire autant que possible le temps d'attente. M. Paul-Henri CUGNENC : J'ai cette caractéristique d'être tout à la fois député de l'Hérault, chirurgien chef de service à l'hôpital Georges-Pompidou et impliqué sur la question des urgences en tant que président du syndicat des chirurgiens de Paris. La principale difficulté à laquelle sera confronté le président Colombier tient au fait que l'accueil et la gestion de l'urgence diffèrent totalement selon que l'on est en milieu rural, dans une agglomération de moyenne importance disposant déjà d'un centre hospitalier adapté ou dans un grand centre hospitalier universitaire. Or, dans quelque situation que l'on se trouve, il est logique que le patient soit pris en charge avec le même niveau de performance, la même efficacité - et qu'il en ressorte avec le même ressenti de satisfaction... Le bon sens amène les parlementaires à se préoccuper d'abord de ce qui semble le plus défaillant, c'est-à-dire des endroits où l'on manque le plus de médecins ; or on aurait tort de croire que tout va pour le mieux dans les sites les plus richement pourvus et que les moyens médicaux y sont utilisés de la manière la plus cohérente et la plus performante. Là est toute la difficulté du dossier : s'il n'est pas difficile de comprendre ce qu'il faut essayer de faire dans les zones dépourvues de médecins, un parlementaire non spécialiste des questions médicales peut avoir du mal à comprendre pourquoi, dans les sites a priori les mieux dotés, on n'atteint pas le niveau de performance escompté. C'est tout simplement que les deux dossiers n'ont strictement rien à voir... Fils de médecin généraliste que j'ai remplacé à mes débuts, administrateur de l'hôpital de Béziers, autrement dit d'un centre de taille moyenne, j'ai compris que les services d'urgences des grands hôpitaux comme Georges-Pompidou fonctionnent un peu en autarcie, coupés du reste de la communauté médicale... Ce n'est pas ce que j'appelle une bonne complémentarité. M. Dominique MONCHICOURT : Je suis assez d'accord... À Paris en tout cas, la régulation au centre 15 se passe très bien, en bonne coordination avec les régulateurs hospitaliers. On note cependant une augmentation du nombre d'appels qui ne relèvent pas de l'urgence, mais de la permanence des soins. La question est de savoir comment gérer cet afflux : le généraliste en poste à côté des deux hospitaliers reçoit à peu près 70 % des appels au 15... C'est beaucoup plus que ce que reçoivent les urgentistes du SAMU. S'ensuit inévitablement, et particulièrement le week-end, un allongement du temps de réponse très préoccupant lorsqu'il s'agit de douleurs thoraciques ou abdominales pour lesquelles les patients attendent autant que pour une demande de pilule du lendemain ou le conseil demandé pour une varicelle ou une fièvre banale... Un dispositif de prérégulation en amont, par le malade lui-même qui décidera si son état relève du 15, c'est-à-dire de l'urgence proprement dite, ou du 33-33 pour la permanence des soins, sera tôt ou tard inévitable - de même que l'information de la population que cela suppose. M. Paul-Henri CUGNENC : Reconnaissons tout de même que nous avons progressé depuis quelques années... Reste qu'à mes yeux, la première des difficultés se situe au niveau de la collaboration médicale entre les praticiens eux-mêmes, au sein même de l'organisation hospitalière, qui pose au moins autant de problèmes que la complémentarité entre la médecine de ville et la médecine hospitalière. Une deuxième difficulté tient à la confusion entre les notions d'accueil et de traitement des urgences. Le patient ne fait pas la différence entre les deux alors que son ressenti sera largement fonction de la qualité de l'accueil. Or s'il est fondamental de bien accueillir le malade, cet élément n'a finalement que peu à voir avec la performance et l'efficacité médicale ; inversement, certains sites sont très bien adaptés à l'accueil, mais beaucoup moins à la diversité des traitements. La troisième difficulté, c'est de faire comprendre aux Français qu'en matière de prise en charge des urgences, il n'y a pas de relation entre proximité et sécurité. Nos concitoyens s'imaginent que, plus ils sont accueillis près de chez eux, mieux c'est, nous savons bien, compte tenu de tout ce qu'il a fallu mettre en place durant la dernière décennie, qu'il n'en est rien. Si nous voulons des centres d'accueil des urgences efficace, il faudra réfléchir à une organisation où la proximité n'aura plus rien à voir avec la sécurité ; or c'est là un message que les Français ne sont pas prêts à entendre. M. le Président : Êtes-vous favorables au développement de maisons médicales de garde, et dans quelles conditions ? Quels en sont les avantages et les inconvénients ? Comment leur assurer un financement clair, pérenne et facile à mettre en œuvre ? Pensez-vous, comme le soutien le professeur Jean-Yves Grall dans son rapport, qu'il faille les doter d'un cadre réglementaire plus précis ? M. François MICHEL : Le développement des maisons médicales de garde est d'abord un fait de société. Les trois premières ont démarré en 2000 à Rennes, Gap et au Havre ; on en compte aujourd'hui entre 195 et 300 selon qu'on y intègre les structures de consultation installées à la porte, sinon au sein même d'établissements hospitaliers publics ou privés. Les maisons médicales de garde apparaissent donc comme un concept extrêmement hétérogène, en fonction des réalités de terrain, mais pratiquement toujours lié à la sectorisation, hormis quelques exceptionnelles créations ex nihilo, sur la base d'une analyse préalable des besoins. Les maisons médicales de garde ont à mes yeux un mérite essentiel : elles ont une fonction de balisage et permettent d'offrir au patient une solution dans le circuit du médecin traitant, en dehors des heures d'ouverture normale des cabinets - moyennant une régulation systématique, s'entend : une maison médicale de garde non combinée à la régulation, ouverte à tous les vents n'a tout simplement pas de sens. Les maisons médicales de garde ont également cette caractéristique de s'être toutes créées dans l'adversité, au terme d'un processus souvent difficile. Les médecins généralistes qui ont porté ces dossiers ont fourni un effort considérable, tout comme les parlementaires, élus territoriaux et administratifs des caisses qui les ont soutenus, alors que d'autres y ont été foncièrement hostiles. Les financements n'ont pas toujours été évidents à trouver et restent encore aléatoires et complexes. La création des maisons médicales de garde aura à cet égard été une véritable école de management. 300 maisons médicales de garde, ce sont 300 managers sur le terrain, prêts à porter un projet territorial. Sans préjuger de leur avenir Devraient-elles bénéficier d'un accompagnement financier ? Il serait bon qu'elles soient assurées d'un peu de durée et de visibilité, moyennant évaluation : si certaines maisons médicales de garde rurales rendent incontestablement un véritable service, d'autres ont une activité extrêmement faible. Il faut s'en assurer au cas par cas, mais chacune constitue en tout état de cause une véritable école de management. Sans doute auraient-elles besoin d'un cahier des charges et d'une problématique mieux définie. La régulation sera un élément essentiel : on peut imaginer dans les grandes villes quelques maisons médicales de garde ou structures de consultation ouvertes à certaines heures de grande affluence ; en zone rurale, elles prendraient probablement la forme de maisons de santé servant de maison médicale de garde aux heures de fermeture, avec un seul médecin, en liaison évidemment avec le centre de régulation et moyennant des protocoles précis. Cela dit, nous ne sommes qu'au début d'un cheminement ; et déjà, le paysage a totalement changé depuis quatre ou cinq ans. Ce n'est plus le même monde. M. le Président : Messieurs, je vous remercie. SAMU de France : Présidence de M. Georges Colombier, Président-rapporteur M. le Président : Nous vous remercions d'avoir répondu à notre invitation. M. Marc GIROUD : Je réagirai, en préalable, sur le terme toujours employé en la circonstance, de « désengorgement » des urgences. En tant que praticien, je ne perçois pas les malades comme des « encombrements » mais comme des personnes qui ont un besoin à un moment précis, et au service desquelles je suis. Je ne fais pas ces remarques de sémantique par pur lyrisme, mais parce que réfléchir en termes de structures à mettre en place ou à aménager pour répondre à la demande n'est pas la bonne manière d'aborder le problème. La bonne manière est de considérer qu'il y a des personnes qui ont des besoins et qui, face à ces besoins, rencontrent des ressources, des personnes, des services, des solutions plus ou moins adaptées et plus ou moins bonnes. M. le Président : Quand nous parlons de désengorgement des services d'urgences, c'est parce que nous pensons que certaines personnes sont réduites à se rendre aux urgences, faute de trouver ailleurs des permanences de soins adaptées à leur cas, et nous examinons s'il n'y a pas des dispositions à prendre en ce domaine. Nous ne considérons absolument pas les patients comme des importuns que l'on ne veut plus voir ! M. Marc GIROUD : Je comprends. J'essaie de centrer le raisonnement sur le patient et sur ses besoins pour réfléchir, après, à la structure. Or, on a malheureusement la propension aujourd'hui à considérer que le problème le plus compliqué est la gestion de celle-ci. On fait aussi une distinction entre amont, services d'urgence et aval. Or il se trouve que le SAMU est une structure d'urgence hospitalière qui a un pied dans l'amont. Donc, la distinction n'est pas si facile, l'hôpital ayant dans notre pays la responsabilité traditionnelle de l'accueil des urgences, mais aussi de la prise en charge de celles-ci en amont, en tout cas des plus lourdes, et de la réponse téléphonique aux appels. Dans le monde pré-hospitalier, c'est-à-dire en amont des structures d'urgence, on rencontre aujourd'hui des problèmes, pour deux raisons essentielles. D'une part, les besoins des patients, tels qu'ils les ressentent, évoluent. La demande est beaucoup plus grande, dans un champ beaucoup plus large. À la lumière de la pratique, je me rends compte que ce qui augmente est un nouveau service qui n'est pas en trop, pour deux raisons. D'abord, j'ai toujours du mal à considérer que celui qui demande est en faute ou est en tort... M. le Président : Nous ne rejetons aucunement la faute sur les patients. Nous considérons qu'il y a des gens qui ne devraient pas se retrouver aux urgences, mais nous ne disons pas que c'est de leur faute : ils n'ont simplement pas trouvé de médecin ou de permanence de soins la nuit ou le week-end. M. Marc GIROUD : Pour ce qui est de l'amont, la demande évolue et, encore une fois, j'ai du mal à considérer que cette évolution soit une erreur. J'ai d'autant plus de mal que des situations jugées assez simples n'apparaissent comme telles qu'après un examen attentif : s'il faut un certain temps pour s'apercevoir que c'est simple, c'est que ça ne l'est pas tant que cela et encore moins pour celui qui n'est pas expert. Par ailleurs, nous constatons qu'entre 3 et 5 % de ces situations supposées simples ne le sont pas. Il arrive d'ailleurs parfois - de manière rare, mais marquante - que nos structures soient interpellées sur le plan judiciaire parce que quelque chose a été jugé trop simple et s'est mal terminé. Les gens, il est vrai, appellent aujourd'hui pour des choses pour lesquelles nos grands-parents n'auraient pas appelé, mais j'ai vu également des enfants mourir en bas âge et des situations évoluer de manière dramatique parce qu'on ne s'y prenait pas comme aujourd'hui. Les choses ont évolué et le service que nous rendons est beaucoup plus sûr et beaucoup plus efficace. Cela crée pas mal de désordre parce qu'il faut s'adapter au changement. Nous sommes interpellés par les médias, par les payeurs, l'assurance maladie, les élus locaux, par la représentation nationale et c'est normal. De nombreux collègues se demandent également s'ils n'en font pas trop. Quand un de nos patients, malheureusement, passe à travers les mailles du filet, on nous le reproche très durement. J'ai le sentiment que le législateur et le juge, qui applique les règles, ne nous laissent pas beaucoup de marge d'appréciation. Les juges considèrent que quand quelque chose a raté, c'est parce qu'il ne fallait pas s'y prendre de cette manière. Vous comprendrez donc que nous prenions des précautions. Parallèlement à l'accroissement de la demande des patients, il y a une eu évolution sur le plan médical. J'ai commencé il y a une trentaine d'années et j'ai vu la mise en place du SAMU. Je suis maintenant président du SAMU de France après en avoir été le secrétaire général. L'attitude de tout le monde, y compris la nôtre, a changé. Je prends un exemple : la douleur thoracique. Il y a vingt ans, on considérait que, pour être pris en charge dans une unité de cardiologie, il fallait présenter tous les signes de l'infarctus du myocarde, et même une forme un peu compliquée. Aujourd'hui, toute personne qui ressent une douleur à la poitrine ne présentant pas de signes de bénignité évidente, par exemple, si la personne est vraiment en dehors des âges à risque, est prise en considération et fait l'objet d'investigations. Je ferai à ce sujet deux remarques. D'abord, tous les services ne sont pas au même rang de ce point de vue et il n'y a pas une égalité absolue des citoyens en ce domaine. Ensuite, s'agissant des âges à risques, les choses ne sont pas aussi claires. Auparavant, on disait que les femmes n'avaient pas ce genre de maladies. J'ai eu au téléphone, il y a quelques jours, une dame d'une quarantaine d'années qui présentait des signes assez atypiques. J'ai appliqué le principe que l'on applique régulièrement, tout en me disant que je le faisais vraiment par acquis de conscience : en fait, elle présentait les signes de début d'infarctus du myocarde et notre intervention a permis qu'il soit évité. Il y a cinq, dix ou vingt ans, cette dame aurait fait son infarctus. En fait, plus on cherche les cas atypiques et plus on les trouve et, quand on les trouve, tout le monde est content : nous en tant que professionnels, puisque c'est le sens même de notre profession, et bien sûr la personne qui a eu les douleurs thoraciques. Je tiens beaucoup à ce dispositif comme vous avez dû le percevoir. C'est le succès de l'organisation que nous avons aujourd'hui la possibilité d'offrir à nos concitoyens. La limite posée aujourd'hui pour la prise en compte de la douleur thoracique n'est pas la même qu'il y a dix ans. Et plus je déplace cette limite, et plus je trouve des raisons de l'avoir déplacée. Il y a dix ans, quand nous ne prenions pas en charge la douleur thoracique comme nous le faisons aujourd'hui, elle relevait de la médecine générale et pas de l'hospitalisation. Elle n'encombrait pas les services d'urgence ni les services de cardiologie, mais ce n'était pas mieux. Nous avons ouvert les capacités d'accueil et, ce faisant, attiré des patients, mais nous avons aussi répondu à leur demande de plus grande sécurité. Ces trois paramètres font que nous sommes pris dans une tendance, qui est d'ailleurs commune à tous les pays développés, et dont nous ne sortirons pas : la demande croît et il y a un déplacement du curseur pour y répondre. M. le Président : Ce n'est pas ce que nous remettons en cause. M. Marc GIROUD : Mais, c'est cela l'encombrement ! M. le Président : Il n'y a pas que cela. Certains parlent de « bobologie », terme sans doute impropre parce que, comme vous l'avez dit, on ne sait pas où est la limite. Mais il est incontestable que certaines personnes vont aux urgences parce qu'elles ne peuvent pas aller ailleurs. J'habite une commune dans l'Isère où la nuit, ou bien le week-end, il n'y a pas d'autres solutions que d'aller aux urgences ; pourtant, ce n'est pas un désert médical. M. Marc GIROUD : Le SAMU ne prend pas seulement en charge les patients présentant les cas les plus graves puisque nous recevons des appels du tout venant. Pendant que les choses glissaient comme je le disais, on peut également dire - et les deux phénomènes sont d'ailleurs peut-être liés - que les médecins généralistes ont eux-mêmes « glissé ». Il est beaucoup moins motivant pour un médecin généraliste de se trouver en deuxième ou troisième ligne pour prendre en charge des urgences qu'il y a trente ou quarante ans. Plus reconnus, ils étaient plus mobilisés. Aujourd'hui, le médecin qui ne prend pas sa garde n'a pas mort d'homme sur la conscience. Il met simplement la désorganisation dans le système. Nous sommes en partie coupables du manque actuel de médecins généralistes puisque, sans vraiment les avoir chassés, nous avons occupé le terrain. Leur mode d'exercice a également changé pour des raisons démographiques, de confort de vie et de féminisation de la profession. Il est prouvé qu'une femme médecin travaille quantitativement moins longtemps qu'un homme médecin. Ce n'est pas forcément vrai individuellement, mais c'est ce que montrent les statistiques. Du fait également du numerus clausus, qui a été probablement une erreur de gestion à un moment donné, nous nous retrouvons avec un nombre insuffisant de médecins. Mais, à mes yeux, la conséquence est plus un désordre, une complication dans la gestion du système que véritablement un défaut de sécurité et de qualité des soins. Personnellement, j'ai le sentiment qu'il vaut mieux demander au médecin généraliste de faire de la prévention plutôt que de gérer l'urgence elle-même. Nous avons aujourd'hui beaucoup trop de situations d'urgence parce qu'elles ne sont pas suffisamment anticipées par le médecin généraliste. Ce dernier n'explique pas assez ce qui va se passer, il ne prépare pas le dossier - je pense, en particulier, aux personnes âgées - de manière que l'on puisse, à partir des informations fournies, traiter correctement la situation d'urgence. Si le généraliste assumait mieux sa fonction de première ligne, nous serions plus à l'aise ensuite, par exemple, pour laisser des patients à domicile plutôt que de les emmener à l'hôpital. Le dossier médical personnel devrait être un atout considérable dans les prochaines années : nous connaîtrons les antécédents de la personne et la manière dont elle a été traitée ainsi que les bilans déjà effectués. Il y aura un gain en qualité et en adaptation des ressources. Le déficit en médecins généralistes nous handicape, il nous complique la vie et il complique celle des malades. Je crois qu'on a eu tort dernièrement d'essayer de consolider un dispositif qui, de toute façon, ne peut pas tenir démographiquement. Il vaut mieux accepter la réalité, c'est-à-dire considérer que les médecins généralistes ne peuvent plus faire face comme ils le faisaient il y a une dizaine d'années. M. Marc BERNIER : Vous avez dit que le nombre de médecins n'était pas suffisant. J'ai rédigé un rapport sur la démographie médicale qui concluait qu'il n'y avait jamais eu autant de médecins en France, mais qu'ils étaient mal répartis. M. Marc GIROUD : Je parlais des médecins généralistes. M. Marc BERNIER : Il importe à la fois de faire participer les généralistes et de ne pas créer de scission entre libéraux et hospitaliers. Des expériences sont menées, telles que celles des maisons médicales de garde au sein de l'hôpital organisées par des libéraux, même avec un SAMU à proximité. Qu'en pensez-vous ? M. Marc GIROUD : La maison médicale de garde est un dispositif intéressant conceptuellement. Il faut voir cependant qu'elle supprime généralement la visite des médecins auprès des personnes. Et cela, c'est un problème. M. Marc BERNIER : Elle fonctionne sur certains créneaux. M. Marc GIROUD : Elle fonctionne sur le créneau de la nuit. C'est-à-dire que, la nuit, la maison médicale de garde est une réponse organisée de la profession qui n'a plus les moyens de se déplacer comme avant, pour les diverses raisons que nous avons évoquées, dont celles liées au souci du médecin d'avoir une vie plus équilibrée - ce qui est, au demeurant, tout à fait légitime. Ce dispositif est très pertinent du point de vue de la rentabilité, au bon sens du terme : il vaut mieux que le malade se déplace quand il le peut, plutôt que de transformer le médecin en taxi courant d'un point à un autre et faisant de la mauvaise médecine ambulatoire. La maison médicale de garde conforte le rôle du médecin, le rentabilise en lui permettant de voir plus de patients, et c'est très bien. Mais elle présente l'inconvénient de supprimer les visites à domicile, alors que certaines sont indispensables : une mère de famille seule à la maison avec trois enfants ; une personne âgée qui a voulu, en accord avec sa famille et son environnement médical, que sa fin de vie se déroule chez elle ; un certificat de décès pour lequel on ne peut pas attendre la fin d'un grand week-end. Ce n'est peut-être pas une urgence mais on ne peut pas laisser la famille sans assistance. Il faut donc trouver un substitut aux visites à domicile et, par exemple, prévoir qu'au sein de l'équipe de médecins de la maison médicale, il y en ait un qui continue à se déplacer. Si la démographie médicale du lieu ne le permet pas, il faut inventer autre chose : une estafette hospitalière qui puisse faire les quelques visites incontournables. Enfin, plus la maison médicale de garde est intégrée à l'hôpital, mieux c'est. La meilleure maison médicale c'est, en fait, ce que l'on faisait avant, avec des médecins généralistes attachés aux hospitaliers. Si vous dressez une cloison entre le service des urgences et la maison médicale, quand le malade entre par la porte A de l'hôpital, il faut, administrativement, pour aller à la porte B, qu'il sorte de l'hôpital, même s'il est déjà à l'intérieur. La responsabilité juridique de l'hôpital est engagée. Si l'on avait un attaché hospitalier généraliste, le malade ne sortirait pas. M. Marc BERNIER : Pour résumer, vous êtes favorable aux maisons médicales de garde au sein de l'hôpital, mais il manque actuellement, selon vous, un service de transport du patient. Pourtant, les pompiers assurent ce transport ? M. Marc GIROUD : Ils l'assurent ou non. En tout état de cause, il faut trouver des modes de transport adaptés, à côté des transports sanitaires assurés par les pompiers ou les ambulanciers. La maman qui se retrouve avec un enfant malade la nuit doit pouvoir être transportée à l'hôpital, puis ramenée chez elle. Si l'on recourt aux transports sanitaires, on lui proposera une ambulance - alors qu'il n'y en a pas besoin - qui l'emmènera à l'hôpital mais ne la ramènera pas. Il faut donc non seulement organiser les transports, mais également conserver un minimum de visites pour les trois cas de figure que j'ai évoqués. M. Marc BERNIER : Le nombre de personnes qui appellent après minuit est très faible. M. Marc GIROUD : Peut-être, mais il faut quand même s'en occuper. M. le Président : Il y a une certaine incompréhension entre nous : nous ne disons pas qu'il ne faut pas s'occuper des patients, mais qu'il faut peut-être s'en occuper mieux et d'une autre manière. Dans les zones sous-médicalisées, quelle appréciation portez-vous sur l'efficacité des « médecins correspondants de SAMU » ? M. Marc GIROUD : C'est très bien, mais il n'y en a pas suffisamment. Renforcer ce dispositif serait très utile. Il faudrait d'ailleurs trouver un système qui réconcilie pompiers et SAMU parce que les médecins des services d'incendie et de secours font office de médecins correspondants des SAMU. L'un des problèmes majeurs de notre système est qu'il y a quatre centres de commandement. Il y a deux têtes pour la santé : le ministère de la santé - il est légitime - et l'assurance maladie - qui complique parfois les choses car elle ne fait pas que payer ; en négociant avec les médecins généralistes, elle crée de fait une politique contractualisée, qui n'est pas toujours celle du ministère de la santé. De l'autre côté, il y a le ministère de l'intérieur, en la personne du préfet, et le conseil général. Le premier essaie d'assurer la coordination de l'ensemble, tandis que le président du conseil général voit les choses à sa façon - qui n'est pas forcément mauvaise - et développe les services d'incendie et de secours, ce qui contribue à l'augmentation des flux vers l'hôpital. Le fait que le service d'incendie et de secours soit gratuit est catastrophique de ce point de vue. Les gens appellent le SAMU. Nous essayons alors de gérer avec eux une solution qui nous semble adaptée et qui n'est pas hospitalière. Ils raccrochent et appellent les pompiers parce que l'ambulance des pompiers est mise gratuitement à leur disposition - tandis que le système que nous leur proposons était payant - pour les emmener à l'hôpital, là où nous voulions précisément qu'ils n'aillent pas. M. le Président : Cela me permet de vous poser plusieurs questions concernant la régulation des appels. Un récent rapport de l'IGAS et de l'IGA sur la permanence des soins recommande de ne pas créer des régulations médicales libérales autonomes par rapport aux centres 15. Partagez-vous cet avis ? M. Marc GIROUD : C'est précisément ce que je dénonçais. La régulation libérale est une initiative de l'assurance maladie dans le cadre de sa contractualisation avec les médecins libéraux, qui n'est pas du tout cohérente avec la politique nationale du ministre de la santé. M. le Président : Quel avis portez-vous sur les expériences d'interconnexion des centres d'appel du 15 et du 18 ? M. Marc GIROUD : C'est bien et j'insiste sur le mot « interconnexion » que vous venez d'employer. Nous sommes médecins et avons envie de continuer à baigner dans la culture de l'hôpital. Nous sommes portés par l'idée qu'une grande partie des progrès apportés par les SAMU est venue de ce que votre prédécesseur Louis Lareng disait il y a vingt ou trente ans : c'est l'hôpital - la culture, la technique, le savoir-faire de l'hôpital - qui sort de ses murs. Le métier que nous faisons et dans lequel nous voyons un intérêt, nous ne le ferons bien que si nous restons dans cette culture hospitalière. L'encasernement des centres SAMU qui a eu lieu ponctuellement n'est pas, à nos yeux, une bonne chose. En revanche, l'interconnexion des dispositifs est très bénéfique. Dans mon département, nous sommes en liaison informatique avec les pompiers et nous allons être reliés au nouveau système numérisé de télécommunication ANTARES. Les ministères de la santé et de l'intérieur se sont entendus pour que les communications des SAMU et des pompiers soient demain sur le même réseau, sur des zones distinctes. Cette interconnexion est nécessaire et n'est pas encore suffisamment développée. Mais nous ne voulons pas qu'on nous invente des centres de régulation unique, dans le cadre desquels tout le monde resterait à la caserne. Nous voulons passer notre vie à nous occuper des malades, à les voir, à les entendre, à côtoyer nos collègues et les infirmières. Le SAMU sort régulièrement de l'hôpital. Mais il y revient et de là naît la plus-value lorsqu'il en sort. M. le Président : Le rapport de l'IGAS et de l'IGA plaide également pour l'élaboration de protocoles à l'usage des régulateurs et des effecteurs pour homogénéiser leurs pratiques. Qu'en pensez-vous ? M. Marc GIROUD : C'est normal ; la médecine se développe de cette manière. C'est enfoncer une porte ouverte. M. le Président : Dans quelle mesure la régulation permet-elle de dissuader des patients de se rendre aux urgences ? Disposez-vous d'évaluations statistiques ? Je précise, encore une fois, qu'il n'est pas dans nos intentions de dissuader les gens d'aller aux urgences, mais de mieux les orienter. M. Marc GIROUD : Je comprends bien. Notre but n'est pas non plus de les dissuader, mais de trouver une réponse adaptée. Celle-ci passe par un regroupement des appels à l'urgence médicale. Quand l'IGAS dit que c'est une mauvaise idée d'avoir créé des centres de régulation libéraux, ce n'est parce qu'ils sont libéraux, c'est parce qu'ils constituent un énième point d'entrée dans le système. La plupart des appels sont assez bien orientés par les familles. Mais ce n'est pas suffisant ; nous requalifions entre 5 et 10 % des appels. Cela signifie, par exemple, que, chez une personne qui croyait que sa situation était banale, nous allons dépister des facteurs de risques tandis que, chez une autre qui pensait que sa situation était tout à fait extraordinaire, nous allons la considérer comme banale et relevant de moyens plus simples. Si nous pouvions avoir un centre pour les cas graves et un autre pour les cas légers, cela voudrait dire que le problème du tri serait déjà réglé. Or, il ne l'est pas. Donc, tout ce qui consiste à vouloir mettre la médecine générale d'un côté et les urgences de l'autre n'est pas adéquat. L'interconnexion avec les pompiers est pour nous essentielle. Elle permet que les appels qui leur seraient adressés à tort reviennent vers notre dispositif de régulation afin qu'ils soient « triés ». Sur les appels qui, dans les dix ou vingt ans précédents, faisaient l'objet d'une visite du médecin à domicile, nous ne savons pas encore très bien dire quel pourcentage - 50 ou 80 % - peut relever aujourd'hui d'un simple conseil. On peut dire que, dans au moins 50 % des cas, nous trions en toute sécurité. Promouvoir au sein du centre 15 la coopération entre les médecins généralistes et les médecins SAMU est une très bonne chose, parce que les seconds ne savent pas donner le conseil médical de base que les premiers savent faire. Les deux se complètent. Les pathologies, les médicaments et le dialogue propres aux situations relevant de la médecine générale me sont inconnus. Il y a un gain que nous avons déjà acquis et à partir duquel nous pouvons aller, monsieur le président, deux ou trois crans plus loin. D'abord, il faut vraiment promouvoir le dossier médical personnel (DMP). Je sais qu'un amendement a été déposé tendant à préciser que le SAMU doit pouvoir accéder au DMP, sous réserve que le malade ait donné son accord préalable ou n'ait pas fait une opposition préalable. C'est à vous de choisir la rédaction. Nous proposons d'interroger le malade à l'avance car, dans la loi précédente, l'accès au DMP n'est permis qu'en présence du malade avec son autorisation expresse. La plupart des patients accepteront que leur dossier soit accessible dans le cadre de cette procédure, quoiqu'un peu risquée au plan de la confidentialité. Nous la sécurisons en recommandant de ne l'autoriser qu'à des centres de régulation dûment patentés et uniquement lorsque le médecin de garde aura mis sa carte dans le dispositif. De plus, il est prévu une traçabilité complète, c'est-à-dire que le malade saura que tel médecin a consulté son dossier, avec des sanctions à la clé. Sous réserve de ces précautions, le gain serait considérable. Quand nous sommes appelés pour une personne âgée, c'est souvent à deux heures du matin, depuis une maison de retraite. La personne qui appelle est la femme de service qui fait fonction d'infirmière pendant la nuit. Quand vous l'interrogez sur le dossier de la personne âgée, elle répond généralement qu'elle ne sait pas où il se trouve. Quand bien même elle le trouverait, on n'y trouverait rien car le médecin généraliste n'anticipe pas les situations. On retirera un gain considérable de la promotion du médecin généraliste dans son rôle de pilote du malade et de la généralisation du DMP comme outil centralisé d'échange entre les professionnels. Il nous renseignera sur les antécédents de la personne âgée et nous permettra de comprendre sa situation pour savoir s'il est nécessaire de la conduire à l'hôpital. Ensuite, nous souhaitons aller plus loin dans la prescription téléphonique. C'est interdit, mais nous le faisons tous les jours. Quand des professionnels sérieux font quelque chose tous les jours, c'est qu'ils ont quelques raisons de le faire. Il faudrait dès lors la réglementer et la codifier pour avoir des règles de bonnes pratiques professionnelles. Enfin, il est une technique qui nous est propre et que nous essayons de promouvoir, sans en avoir les moyens aujourd'hui : je veux parler du suivi systématique des appels au SAMU qui n'ont pas fait l'objet d'une intervention. Aujourd'hui, les seuls cas sur lesquels le SAMU a un suivi digne de ce nom, sont les cas graves : il les accompagne jusqu'à la table de coronarographie en prévenant le manipulateur. Quand un appel banal se solde par un simple conseil, on clôt le dossier. Si la personne rappelle une heure après, il faut qu'elle signale qu'elle a déjà appelé, sinon cela n'apparaît même pas. De notre côté, nous ne la rappelons pas. Or, quand on peut le faire - et on le fait à titre d'essai parce qu'on se rend bien compte de l'intérêt que cela peut présenter -, la plus-value est très forte. Si la personne n'a pas bien compris ce qu'on lui a dit, on lui réexplique, quitte à rappeler une deuxième fois pour vérifier. Si on s'aperçoit qu'elle ne comprend toujours pas, on ne reste pas dans l'idée première que l'on avait. Il se peut également que la personne nous apprenne que, finalement, les symptômes de son enfant se sont aggravés ou, tout au moins, précisés. Donc, cela nous permet de sécuriser l'opération. On ne peut pas considérer aujourd'hui que l'on travaille sérieusement si l'on n'assure pas de suivi systématique. Mais, pour faire cela, il faut avoir un peu plus d'auxiliaires. Il n'est pas nécessaire que le rappel soit effectué par le médecin. Mais si l'auxiliaire constate que son correspondant n'a pas compris tout ce qu'il fallait faire, il le repasse au médecin. Cela peut engendrer d'énormes progrès. M. le Président : Ce sont là des propositions très positives. M. Marc BERNIER : C'est la première fois qu'on nous les fait. M. le Président : Après la canicule de 2003 et celle de cet été, jugez-vous satisfaisant le programme de renforcement des équipes de SAMU-SMUR prévu par le plan Urgences, ou pensez-vous qu'on peut mieux faire ? M. Marc GIROUD : On peut toujours mieux faire, mais le programme a été formidable. Je pourrais vous donner la liste des améliorations possibles. Xavier Bertrand et moi-même, nous sommes vus tout l'été. Il a parfaitement géré la canicule. J'ai écrit dans Nous sommes maintenant un peu mieux préparés que nous ne l'étions en 2000 et 2003 et le SAMU a évidemment apporté sa contribution. En juin 2003, j'ai organisé à Montauban une réunion intitulée « Urgences et personnes âgées » à laquelle étaient conviés des gériatres et des urgentistes. Alors qu'il faisait 39 degrés dans la salle, il n'y a eu aucune communication traitant des effets de la chaleur chez les personnes âgées. C'est dans cette inconscience complète que, nous, les professionnels, avons affronté la canicule en 2003. J'ai donc du mal à jeter la pierre à qui que ce soit dans ce domaine. Par contre, avec la politique volontaire mise en place par les ministres successifs et parfaitement conduite durant la dernière canicule, nous avons un résultat quasiment parfait : cent morts dues à la chaleur, c'est le même nombre que l'on trouve du fait de la grippe. M. Marc BERNIER : La population a compris l'importance de l'hydratation. M. Marc GIROUD : Ainsi que le rafraîchissement pendant une heure et l'attention portée aux personnes âgées. Ce que je crains - et je l'ai aussi écrit - c'est la prochaine fois. On a pu lire un article dans Le Monde - : « On ne parle que de ça ! Sur l'autoroute, on vous prévient qu'il fait chaud. On nous recommandera ensuite de mettre notre cache-nez parce qu'il fait froid. » Il y a peut-être un peu d'excès mais cette communication a porté ses fruits et c'est grâce à elle que nous avons gagné. Si, la prochaine fois, on se mobilise moins sous prétexte qu'on en avait trop fait, le nombre de morts remontera. En 1976, il y en avait eu 6 000, mais on n'en avait pas parlé. Mme Martine CARRILLON-COUVREUR : Je suis très intéressée par les propositions que vous nous avez faites. J'ai été sensible également au fait que, à côté du phénomène de surcharge des demandes dans les urgences, vous ayez souligné l'évolution de la qualité dans la réponse à ces demandes. Y a-t-il d'autres pathologies que l'infarctus dont vous anticipez en quelque sorte le risque, puisque, comme vous l'avez dit, ce qui paraît simple ne l'est pas toujours ? J'ai bien entendu également la nécessité de clarifier les relations entre les services d'urgences, le SAMU et les médecins généralistes et de donner à ces derniers un rôle de prévention. Les difficultés actuelles expliquent sans doute le fait que les familles se tournent vers vous. Le service que vous offrez est très important, et vous apportez des réponses que les patients n'auraient peut-être pas eues autrement. Mais cela me paraît un peu une histoire sans fin. Les propositions que vous nous faites permettront sans doute d'apporter des améliorations mais je me demande si nous arriverons à trouver la bonne mesure. M. Marc GIROUD : Vous avez raison : c'est une histoire sans fin. Nous devons avoir deux objectifs. Le premier est ce que vous recherchez - et nous aussi -, c'est-à-dire adapter la réponse et trouver le juste soin. Ce qui est navrant, en effet, c'est d'en faire trop et que cela ne serve à rien. Le second est de tenir compte du fait qu'il y aura besoin de plus de recours hospitaliers. L'attitude un peu trop défensive à cet égard m'agace un peu. Concernant votre question sur les pathologies nouvelles, j'ai pris l'exemple de l'infarctus parce qu'il est plus typé et fait l'objet de comparaisons internationales qui sont très à l'avantage de notre organisation ; cela nous rassure sur notre façon de faire. L'électrocardiogramme étant un élément mesurable et comparable, il nous a permis d'avancer plus vite dans ce domaine. Nous menons le même combat concernant l'accident vasculaire cérébral, même si les données de départ sont moins faciles à appréhender. Dans les deux cas, nous faisons les mêmes constatations. Aujourd'hui, 50 % des malades atteints d'un infarctus du myocarde vont à l'hôpital sur leurs deux jambes, ce qui est un échec considérable du système. Sur ces 50 %, il en est certainement que l'on ne pourrait pas repérer parce qu'ils n'ont aucune douleur, mais une grande partie devrait faire l'objet d'une meilleure prise en charge, plus précoce. Il en est de même concernant les accidents vasculaires cérébraux. Je suis catastrophé quand j'ai au téléphone une dame signalant que son mari est paralysé. Je me prépare à me précipiter. Je lui demande depuis quand il est dans cet état. Elle me répond qu'il l'était déjà en se couchant la veille au soir. On n'a que trois heures devant soi pour faire quelque chose d'efficace ! Dans un pareil cas, on a perdu la partie avant de la commencer. C'est un enjeu considérable. Il est inutile d'avoir un tel dispositif si les appels arrivent trop tard. M. le Président : Il y a un problème d'éducation. Certaines personnes s'affolent trop vite et d'autres pas assez. À la limite, mieux vaut déranger pour être rassuré plutôt que de minimiser les symptômes et appeler trop tard. M. Marc GIROUD : Bien sûr. Nous n'avons pas de traitements aujourd'hui. De plus, quand le cerveau est atteint suffisamment longtemps, cela ne se rattrape pas. L'éducation est également un enjeu important. Parmi les solutions qui sont souvent avancées, il y a une fausse bonne idée, que je veux évoquer : c'est le transfert de compétences du médecin à l'infirmière. Le professeur Berland, doyen de la faculté de médecine de Marseille, a publié un rapport à ce sujet. Nous venons de tenir un séminaire, d'étudier la littérature internationale et de réfléchir aux expériences effectuées. Notre diagnostic est qu'on peut en attendre un gain probable mais assez limité. Ce n'est pas une complète fausse piste. Une infirmière peut faire un certain nombre de choses, notamment dans deux cas. Le premier est le suivi du diabète. Une fois le diagnostic réalisé, il faut être très méthodique dans le suivi et l'infirmière l'est quelquefois davantage que le médecin, qui est plus intéressé par la recherche que par l'application d'un protocole. Dans ce cas, on y gagne et il y a une littérature internationale très abondante à ce sujet. Second cas de figure : des consultations de dépistage, y compris dans les centres commerciaux, comme cela existe dans certains pays. C'est évidemment une révolution mais, quand on en est à chercher des solutions, pourquoi ne pas utiliser celle-ci ? Cela marche très bien, sous réserve qu'il y ait un médecin derrière ou que l'infirmière fixe à la personne examinée un rendez-vous chez le médecin trois jours après. Dans ces deux cas, il n'y a pas d'urgence. Nous n'avons pas trouvé dans la littérature internationale de solutions retenues, ou en tout cas jugées efficaces, consistant à utiliser l'infirmière en urgence en lieu et place du médecin, parce que, dans ce cas, il y a toujours un diagnostic qui précède l'action. M. le Président : Il a proposé qu'une infirmière, dans les centres d'urgences mêmes, fasse le tri des patients, ou plutôt des pathologies. M. Marc GIROUD : Cela, c'est très bien. Et il y a un médecin derrière. Si je vous parle de cette fausse bonne solution, c'est parce que les SDIS développent ce genre d'organisation. Il faut faire très attention car, assez souvent, les infirmiers qui viennent dans les corps de sapeurs pompiers sont des infirmiers hospitaliers. Je m'explique : le problème vient - pardonnez-moi si je brusque les convictions de certains - de ce que, dans les hôpitaux, les choses ne vont plus aussi bien depuis l'instauration des 35 heures. Elles ont verrouillé le dispositif, au point que nous demandons à notre ministère de tutelle d'autoriser les dépassements d'horaires des personnels qui veulent travailler. Ils veulent travailler, ne le peuvent pas à l'hôpital et cherchent donc à travailler ailleurs, notamment dans les casernes. Et ils reviennent fatigués à l'hôpital car il n'y a aucune coordination du planning entre les deux endroits et parce qu'ils font à la caserne plus de choses qu'ils ne sont autorisés à en faire à l'hôpital, alors même qu'il y a un encadrement médical derrière. C'est une aberration totale. M. le Président : Ce fait nous a été rapporté. M. Marc GIROUD : Oui. D'où danger ! Le préfet de Bayonne a fait un exercice il y a une quinzaine de jours : le SAMU cherche à réunir ses personnels, il n'y a plus d'infirmières ! Elles étaient toutes au SDIS. Où est le travail de l'infirmière ? Qui est son patron principal ? M. le Président : Elle reste l'employée de l'hôpital et c'est seulement pendant les heures où elle n'y travaille pas qu'elle peut aller chez les sapeurs pompiers. M. Marc GIROUD : Vos prédécesseurs ont voté des lois qui incitent et favorisent le volontariat chez les sapeurs-pompiers. Mais on n'avait pas pensé que cela s'appliquerait à ce cas de figure. Mme Martine CARRILLON-COUVREUR : Dans le domaine du volontariat, la question se pose aussi pour d'autres personnels. M. Marc GIROUD : Il est un autre point sur lequel je veux insister. Autant nous sommes déçus du désengagement des médecins libéraux en raison des complications que cela crée, autant nous nous réjouissons de deux bonnes idées. La première concerne les médecins correspondants de SAMU, bien que, pour l'instant, ce ne soit malheureusement qu'un succès d'estime car il n'y en a pas assez. Il faut donc des incitations, et peut-être pourrez-vous les trouver. La seconde concerne les médecins régulateurs généralistes. Et cette idée-là marche dans 75 % des départements, avec un fort taux de succès. Elle permet d'éviter des sorties inutiles, de rassurer les patients et donner des conseils. Quand nous ferons le suivi systématique avec le DMP, nous démultiplierons cette force de frappe, grâce au partenariat, et même à la confraternité, qui s'est développée. M. le Président : Les personnels médicaux et paramédicaux se disent parfois accaparés par des tâches administratives, notamment la nuit. Est-ce une difficulté que vous percevez ? M. Marc GIROUD : Je n'ai pas un avis très précis sur cette question. J'aurais plutôt tendance à dire que cela pose plus de problèmes que dans la journée. Si l'on mettait des « bureaucrates » pour dégager les soignants, on gagnerait beaucoup. D'ailleurs, dans les hôpitaux, la mesure la plus efficace pour mettre en œuvre « le plan blanc » est de doubler un soignant par une secrétaire. On double la capacité des infirmières, simplement en leur adjoignant quelqu'un qui va prendre le nom et écrire sous la dictée. M. le Président : En tant qu'urgentiste, vous sentez-vous bien reconnu par l'ensemble des médecins ? M. Marc GIROUD : Il y a deux façons de répondre et elles sont vraies toutes les deux. L'une consiste à dire que le taux de publications scientifiques issues de la médecine d'urgence est très élevé. C'est une discipline neuve, active, performante. En outre, dans notre pays, nous sommes plutôt à la pointe dans ce domaine-là. La médecine d'urgence fait partie des domaines de coopération pour lesquels notre pays est sollicité dans le secteur médical. Il n'y en a pas beaucoup. Les pays anglo-saxons sont sollicités également et ils déploient des stratégies peut-être plus agressives que la nôtre. Nous avons un partenariat avec Pékin pour les Jeux olympiques, avec Shanghai pour l'exposition universelle de 2010. Il en est de même avec l'Arabie saoudite, la Corée du Sud, l'Égypte, pays qui ne sont pas dans notre zone d'influence naturelle. Je ne parle pas du Maroc où ils font tout avec nous. Le président Lula vient de confirmer qu'ils allaient développer le SAMU du Brésil. Dans le domaine de la médecine d'urgence, nous avons vrai un savoir-faire. Les publications internationales sont nombreuses et nous bénéficions d'une reconnaissance mondiale. Par contre, à l'hôpital - et le plan Urgences a un effet négatif à ce sujet - il y a une sorte de rejet de la dimension médecine d'urgence. Dans mon établissement, il n'y a pas une seule réunion de la commission médicale d'établissement à l'ordre du jour de laquelle ne figure pas un poste à créer ou à titulariser aux urgences, alors que d'autres services attendent depuis cinq ans de voir passer le moindre poste. M. le Président : Cela peut tenir aux hommes et aux femmes. M. Marc GIROUD : L'hôpital n'a pas vraiment assumé sa dimension urgences. Il est fait pour les lits et pour l'urologue. L'urgence le dérange et l'urologue ne nous aime pas trop parce qu'on lui dispute ses lits. Si vous trouviez une idée pour que l'hôpital assume sa dimension urgences, on fera un grand pas en avant. M. le Président : C'est pourquoi nous nous intéressons aussi à l'aval parce que les gens attendent aussi aux urgences, faute de lits disponibles. M. Marc GIROUD : C'est effectivement un gros problème. Le grand jeu dans l'hôpital aujourd'hui, est de savoir comment récupérer, au bénéfice des lits, l'argent gagné grâce au plan « Urgences », ce qui est très malsain. Je pense que les élus ne sont pas suffisamment impliqués dans la définition de la politique des établissements. C'est l'élu qui peut dire que l'hôpital de sa circonscription a pour mission de soigner les prostates - parce que cela fait également partie de la dimension de la médecine - comme de soigner la personne qui vient en urgence avec un œdème du poumon. La mission de l'hôpital, comme celle de nombreux services dans notre organisation sociale est définie par les professionnels, ce qui est une aberration. La mission devrait être portée par ces derniers mais définie par les élus. Je ne dis pas que l'hôpital ne doive devenir qu'un hôpital d'urgence. Ce serait une régression car c'est un lieu de performances et de compétences. Il faut qu'il soit les deux : à la fois un bel hôpital pour l'urologue et un endroit où des professionnels ont envie de vous accueillir en urgence. M. le Président : Je vous remercie. Collectif interassociatif sur la santé (CISS) : Présidence de M. Georges Colombier, Président-rapporteur M. le Président : Je vous remercie, madame, messieurs, d'avoir répondu à notre invitation. M. Nicolas BRUN : Le CISS regroupe aujourd'hui vingt-quatre associations dont l'originalité est d'aborder les sujets de santé d'une manière transversale. Ce sont soit des associations de malades, soit des associations représentant les intérêts des personnes handicapées, soit encore des associations familiales ou de consommateurs. Ce collectif a été créé en 1996 et, depuis 2004, est organisé sous la forme d'une association loi 1901. Nous essayons de faire en sorte que chaque région ait un collectif interassociatif afin que les associations puissent se rencontrer et échanger sur toutes les problématiques concernant la santé. Pour ce qui est de la distinction entre l'amont de l'hôpital - avec le dispositif de permanence des soins - les services d'urgence eux-mêmes et l'aval de ceux-ci, nous vous transmettrons une note écrite. Nous voulons, en effet, évoquer devant vous un certain nombre de points. On reproche souvent aux usagers de se rendre de façon intempestive aux urgences et d'encombrer celles-ci. Or, les gens ont, en fait, de grandes difficultés à appréhender l'organisation du système de santé et la prise en charge dans les centres d'urgences. La multitude de sigles, d'organisations, d'intervenants, tant au niveau de la permanence qu'à celui de la prise en charge en libéral, ou encore de l'organisation des services d'urgences dans les établissements publics et privés, sans parler des pompiers, font que les gens ont du mal à repérer le parcours le plus approprié à leur cas. À notre sens, une meilleure lisibilité de l'organisation de l'offre serait le premier élément qui pourrait améliorer la fluidité de la prise en charge par la médecine d'urgence. Il est impératif qu'il y ait une meilleure définition des filières de soins, et de ce que peut apporter chacun des échelons compris dans cette organisation. Ce n'est pas à l'usager de déterminer si son cas relève ou non d'une urgence vitale nécessitant une prise en charge par le 15. Seul un professionnel de santé peut dire qu'une urgence n'est pas vitale. Deuxième difficulté : le choix des intervenants, les dénominations, les horaires et les modalités d'intervention peuvent changer d'une ville à l'autre, d'un département à l'autre. Dans certains endroits, il y a des « maisons de garde », dans d'autres des « maisons de santé ». On ne sait pas si cela recouvre les mêmes réalités. Il faut rendre plus transparente l'organisation des soins. Il existe aujourd'hui des dispositifs que les usagers ne connaissent pas : le numéro de la permanence de garde libérale, l'existence d'autres permanences du type chirurgie, dentaire, cardiaque par exemple. Si les gens vont à l'hôpital, c'est parce que c'est le seul lieu identifié, le dernier filet de sécurité. Il faudrait également harmoniser les différents numéros. Leur multiplicité et le fait qu'ils changent également d'une ville à l'autre, d'un département à l'autre, ne facilitent pas la tâche des usagers. Quand les gens sont dans une situation d'urgence, s'accompagnant habituellement de stress et même de panique, ils ne vont pas aller chercher le numéro de téléphone de la structure adéquate. Mme Françoise ANTONINI : Et le plus simple, c'est d'aller à l'hôpital ! M. Nicolas BRUN : Ou de faire le 15, puisque c'est le seul numéro clairement identifié par la population. Le 112, c'est déjà différent. Les médecins libéraux nous conseillent de ne pas mélanger les deux. Mais, si tout le monde fait le 15, cela encombre la régulation d'urgence hospitalière. Donnons, dès lors, plus de moyens à celle-ci. S'il n'est pas possible d'avoir un seul numéro derrière lequel une organisation ferait le tri et l'orientation des différentes demandes - en fournissant de l'information, de la prise en charge en libéral classique ou de la prise en charge d'urgence, y compris à domicile - qu'il y en ait deux : un numéro de régulation hospitalière, du type 15, et un autre numéro regroupant la régulation libérale. Certains syndicats, notamment MG France propose le numéro 33-33. Pourquoi pas ? Ce qui importe, c'est que la clé d'entrée dans le système de prise en charge, notamment en urgences médicales, soit la plus lisible, la plus compréhensible et la plus simple possible. M. le Président : Nous sommes conscients de la nécessité d'une meilleure information et de plus de communication. Dans la plupart des municipalités, on trouve des informations dans les bulletins municipaux et dans les journaux. Mais, vous avez raison - et nous en prenons note - il faut que la clé d'entrée soit la plus simple possible. Mme Martine CARRILLON-COUVREUR : Quelles sont les difficultés dont les personnes que vous représentez vous font le plus souvent part ? Quels sont les points sur lesquels vous êtes le plus souvent interpellés et qui pourraient être améliorés ? M. Nicolas BRUN : Sur la permanence des soins, ce qui ressort, c'est la crainte d'une non-continuité de la prise en charge. Les questions de démographie médicales sont prégnantes. À part dans le Sud-est, les gens se plaignent qu'il n'y ait plus de médecins, qu'ils ne se déplacent plus à domicile et que ce soit le patient qui doive aller dans la maison de santé ou de garde, et ils considèrent que leur territoire est sous-équipé. Mme Françoise ANTONINI : Il y a également un manque de spécialistes. M. Nicolas BRUN : De plus, quand il y a une permanence, elle n'est pas connue et je ne suis même pas sûr qu'elle le soit de l'ensemble des professionnels eux-mêmes, ce qui pose des problèmes d'orientation. Concernant les urgences elles-mêmes, je ferai deux remarques. Premièrement, quand le SAMU, par exemple, se déplace au domicile d'une personne, l'acte technique est immédiatement réalisé mais la famille se plaint souvent de ce qu'aucune information ne leur est donnée au moment de l'intervention et de ce que, après celle-ci, notamment lorsqu'un décès est constaté, l'équipe parte et les personnes se retrouvent seules sans accompagnement. Deuxièmement, lors de l'arrivée aux urgences, l'usager se heurte à ce qu'il considère de l'incompréhension de la part des personnels du fait de la confrontation d'une urgence ressentie à une appréciation technique et professionnelle. Le patient ressent pour lui ou pour la personne qu'il accompagne quelque chose qui est grave, parfois très douloureux, mais qui, pour le professionnel, n'est pas une urgence. En outre, les gens ont du mal à apprécier les fonctions des intervenants du service d'urgence. Une infirmière d'orientation est là mais elle n'a pas été présentée. Souvent dans les réclamations, les gens disent qu'ils n'ont pas été vus par un médecin. Or l'hôpital répond que la personne a été vue et que, pendant qu'elle se trouvait aux urgences, des cas plus importants ont dû être traités avant elle. Comme on n'a jamais présenté les professionnels qui sont intervenus et comme les gens sont dans un moment de stress - l'urgence est toujours un univers un peu particulier - ils ont l'impression qu'on les a fait attendre sans s'occuper d'eux. Les délais sont également un sujet de plaintes. Des analyses mériteraient d'être faites sur les temps d'attente en urgence parce que ce sont des situations qui peuvent créer de la violence. Quand on ne dit rien aux personnes qui attendent alors que, par exemple, tous les boxes sont pris parce qu'il y a eu un accident de la route et que des polytraumatisés sont pris en charge, les gens ne comprennent pas. Personne ne vient les voir alors qu'ils souffrent et donc ils protestent parfois violemment. M. le Président : Nous revenons au manque d'information et de communication. M. Nicolas BRUN : On constate que 85 % des affaires qui vont au pénal ont pour origine une rupture du dialogue à un moment donné. Cette rupture du dialogue empêche ensuite les gens d'accepter leur état de santé ou le décès d'un proche. Il y a un tel ressentiment contre l'organisation en général que les gens vont au pénal pour se venger de ce que leur demande n'a pas été prise en compte. Il y a un véritable travail à faire. Le service d'urgence est la principale porte d'entrée à l'hôpital, souvent dans les pires conditions. Or c'est au sein de l'organisation hospitalière, le service le moins considéré. M. le Président : Vous pensez que c'est encore le cas ? M. Nicolas BRUN : Il n'y a pas de professeurs PU-PH chefs de service ? Ce sont toujours des docteurs, jamais des professeurs. Mme Françoise ANTONINI : On ne fait pas carrière aux urgences ! M. Nicolas BRUN : Les médecins aux urgences ne sont pas des spécialistes. Ce sont des généralistes, spécialisés certes dans l'urgence. Dans la hiérarchie, ce sont sans doute les moins valorisés alors que ce sont eux qui sont en face des situations les plus tendues. M. Thomas SANNIÉ : L'image auprès du public, en revanche, est relativement favorable. C'est un service qui est reconnu, certains diraient même qu'il l'est trop. Je suis vice-président de l'association française des hémophiles et je dirai que les difficultés rencontrées par les patients se situent à la fois à l'entrée et à la sortie. Entrer aux urgences est un échec pour des patients atteints d'hémophilie parce que cela signifie que la prise en charge en amont n'a pas été efficiente. La plupart du temps, cela signifie également que ce sont des cas très graves mettant en jeu un pronostic vital. Il s'agit de patients qui ont des maladies relativement rares et ils doivent donc être entendus et écoutés comme étant crédibles par les professionnels de santé. S'ils disent avoir besoin immédiatement d'un produit substitutif de facteur VIII ou IX, il faut le leur donner tout de suite. Nous touchons à la question de la formation des professionnels de santé à ce genre de maladies. Or, aujourd'hui, du fait du turn over chez les urgentistes, il y a un problème alors que ces maladies rares touchent quand même un grand nombre de personnes. L'autre difficulté se situe à la sortie, au moment où se fait la réorientation du patient soit à son domicile, soit en hospitalisation si c'est nécessaire. Les professionnels de santé ne parviennent pas à diriger le patient de manière efficace et suffisamment à temps, alors que, pour ces types de maladies, nous avons des centres de référence de la pathologie et de la prise en charge. Dès son arrivée aux urgences, le patient donne le nom de son médecin hémophilologue qui peut être joint n'importe quand. La réorientation de la prise en charge est parfois difficile du simple fait que les professionnels de santé ont du mal à se parler. Je citerai une anecdote qui me semble typique de l'importance de la prise en compte de la parole du patient. Tous les médicaments pour l'hémophilie ne sont pas équivalents et certains types de médicaments doivent être en principe présents dans les pharmacies des hôpitaux vers lesquels les patients atteints d'hémophilie se dirigent. Un patient arrive aux urgences d'un établissement et l'urgentiste lui dit qu'il n'a plus en stock son produit et qu'il va en changer. C'est gravissime car il y a des risques de réactions du corps très fortes pouvant entraîner des conséquences dramatiques. Le patient, considérant qu'il était impossible que l'établissement n'ait pas ce produit, a insisté pour que l'on vérifie le stock. Et il avait raison. Dans ce cas, il y avait à la fois la parole et l'information qui manquait à l'urgentiste. En tant qu'association de patients, nous informons nos adhérents pour qu'ils se dirigent vers les bons services. Mais il n'en reste pas moins qu'il existe un problème de formation des professionnels de santé. Mme Françoise ANTONINI : Je suis déléguée générale d'un collectif de 166 maladies rares, et je serai moins culpabilisante vis-à-vis du corps médical car les médecins ne peuvent pas connaître les quelque 7 000 maladies rares qui existent. Une demande générale de la part des patients atteints de ces maladies est qu'on les écoute. Ils s'estiment un peu experts de leur maladie puisque personne ne la connaît vraiment, et encore moins le médecin qu'ils ont en face d'eux aux urgences. Face à ce constat, nous avons mis en place un plan maladies rares dans lequel nous faisons un important effort d'information. À partir de notre base de données « Orphanet », nous sommes en train de créer ce que nous appelons « Orphanet Urgences » pour indiquer, pour les maladies « les moins rares », ce qu'il ne faut absolument pas faire et ce qui peut, au contraire, sauver. Ces indications sont données sur des fiches accessibles sur Internet, et donc consultables également le samedi et le dimanche. Les week-ends sont un vrai problème. Le patient donne le nom du médecin qui le suit et, dans le meilleur des cas, du centre de référence pour sa maladie mais on n'a pas d'informations le samedi et le dimanche. Avec l'assistance publique, l'AMUF - l'association des médecins urgentistes de France - et des associations de personnes handicapées, nous avons déjà fait un travail important, mais il reste encore un effort à faire. Quel que soit le milieu, le handicap et l'invalidité sont un sujet permanent de préoccupation. À l'occasion d'une formation à l'écoute qui se déroulait dans nos locaux, une personne en fauteuil a été prise d'un malaise important. L'hôpital se trouvant à proximité a envoyé un véhicule qui n'était pas équipé pour prendre un fauteuil, alors qu'on l'avait précisé. La personne a été emmenée à l'hôpital mais, pour son retour chez elle, rien n'était prévu, alors qu'il était minuit et que les transports réservés aux handicapés ne fonctionnaient plus ! En 2004, nous avons réalisé un document de travail, recensant les problèmes de transport rencontrés pour les patients atteints de maladies rares. Les personnes handicapées et les personnes obèses, entre autres, nécessitent des transports particuliers. Il y a un problème de formation mais il n'est pas possible de former les personnels de santé à toutes les maladies rares. Si l'on pouvait faire passer l'information qu'il existe un endroit, Orphanet, où l'on peut se renseigner, ce serait déjà un progrès. M. le Président : Le grand public connaît-il bien les maisons médicales de garde ? Trouvez-vous justifié que l'assurance maladie prenne en charge le transport d'un malade vers une structure des urgences mais pas vers une maison médicale de garde ? M. Christian PAUL : Dans certaines collectivités, c'est pris en charge. Mais cela reste aléatoire. Mme Françoise ANTONINI : Si une personne handicapée a un accord pour aller au centre de référence pour un examen, elle sera remboursée si elle y va en ambulance, mais si elle fait un effort citoyen en prenant le train en fauteuil, elle ne le sera pas. Il y a certaines choses à revoir. M. Nicolas BRUN : Il faut remettre tout cela à plat. Notre appréciation sur les maisons médicales de garde est a priori positive car il y a un exercice collectif de la médecine au sein de ces maisons, qui peut être accompagné de soins paramédicaux et même d'un petit plateau technique. Cette structure présente en outre l'avantage d'être plus sécurisante pour les professionnels de santé, notamment pour les femmes. Cela étant, il faut prendre en compte deux éléments. Premièrement, je ne suis pas sûr que la population ait une véritable connaissance de ces maisons. Elles ont parfois des difficultés de financement et n'investissent pas sur leurs modes de communication. Nous revenons toujours à l'information. Si une telle structure existe, il faut en faire une publicité large pour que les gens acquièrent le réflexe de s'y rendre s'ils en ont besoin. Deuxième élément sur lequel il faut être attentif : il ne faut pas que ces maisons se substituent aux visites à domicile. Du fait de la hausse du coût des visites et de la mise en place des maisons médicales de garde, on incite de plus en plus les gens à se rendre dans ces dernières. Il est vrai que la visite à domicile est une exception française, en tout cas dans sa dimension et son organisation. Mais, d'un autre côté, tout notre système de santé est un peu exceptionnel. Surtout, il est des situations où les gens ne peuvent pas se déplacer. Comment fait une mère de famille, divorcée, avec trois enfants, certaines personnes vivant dans des endroits reculés, d'autres ne conduisant pas ou n'ayant pas de voitures, pour diverses raisons, y compris économiques. Enfin, tous les professionnels le disent, ils repèrent aussi, quand ils se déplacent à domicile, d'autres choses que la pathologie. L'environnement dans lequel vit la personne est parfois aussi instructif que les symptômes qu'elle présente. En résumé, la maison médicale de garde est une organisation intéressante. Mais il faut être attentif à ce que ce modèle ne se substitue pas aux visites à domicile et n'aboutisse finalement à un service moindre à la population. Mme Françoise ANTONINI : Ces maisons sont-elles des structures d'urgence ? Quelle différence y a-t-il avec les maisons de santé. Ce n'est pas très clair. M. Christian PAUL : Il n'y a pas un modèle unique. Il y a, d'une part, des maisons qui s'appellent, selon les départements, « maisons de santé » ou « maisons médicales » et qui sont des regroupements pluridisciplinaires de professionnels de santé - médecins, dentistes, kinésithérapeutes, etc. Il y a d'autre part - et cela peut être au même endroit - des « maisons de garde » ou « maisons médicales de garde » qui assurent un système de permanence des soins, soit à proximité immédiate d'un hôpital ou même à l'intérieur de celui-ci, soit en rase campagne - c'est alors le lieu de ralliement des médecins de trois ou quatre cantons qui viennent faire la permanence des soins. Ces maisons travaillent généralement sur le créneau entre 20 et 24 heures. Après minuit, il faut faire le 15. En fait, tout cela est lié à l'évolution de la permanence des soins et au fait qu'une partie au moins des médecins libéraux ne souhaite plus assurer les gardes du soir et de la nuit. Au fond, les maisons médicales de garde sont des systèmes empiriques et locaux, mis en place souvent à l'initiative des médecins avec le concours des DDASS et des préfets. Dans certains endroits, l'organisation est remarquable, dans d'autres, c'est moins bien, et il y a des endroits où il n'y a rien. M. le Président : Quelle est votre appréciation sur les expériences de mise en place, à l'accueil des urgences, d'un « coordinateur de flux » chargé de « trier » et d'orienter les patients ? M. Nicolas BRUN : Un rapport du professeur Steg, du Conseil économique et social, au début des années 1990, avait préconisé de créer la fonction d'infirmier d'accueil et d'orientation. Aujourd'hui, normalement, tous les services d'urgences devraient en avoir un. Ce qui nous importe c'est que l'organisation soit rendue plus efficace. Si cet infirmier a les capacités pour faire cette orientation, l'accompagne d'une présentation de ce qu'il est en train de faire et ce que cela entraîne comme conséquences pour la personne, nous y sommes tout à fait favorables. Pour revenir aux maisons médicales de garde, nous avons, nous aussi, le sentiment qu'il s'agit de solutions très empiriques. M. Christian PAUL : Qui peuvent être ponctuellement réussies. Mais, d'un point de vue national, les garanties sont faibles. M. Nicolas BRUN : Chacun essaie de s'organiser. Mais comment voulez-vous que la population s'y retrouve, alors que, même pour vous, qui travaillez depuis plusieurs mois sur la question, la lisibilité reste faible ? M. Christian PAUL : Je suis très sensible à ce que vous dites. Autant, en matière de politique publique dans bien des domaines, il y a un droit et même un devoir d'expérimentation, autant, dans le domaine de la santé, et en particulier pour les urgences, on ne peut pas passer des années dans l'expérimentation. Il est impératif d'avoir une politique nationale et une vraie rationalisation. Ce n'est pas facile car l'état d'esprit du corps médical est une variable difficile à appréhender. Mais on ne peut renvoyer, pour des questions aussi sensibles que les urgences médicales, à des expérimentations qui s'éterniseraient. Nous voudrions parvenir à un choix d'organisation tenant compte des données locales, historiques et géographiques spécifiques mais évitant l'existence de zones blanches. M. Nicolas BRUN : Il faut que les objectifs soient communs et clairement affichés et que les champs d'intervention soient lisibles et compréhensibles. Quand on est en permanence dans l'expérimentation en devant constamment prouver la valeur de son action et sa faisabilité en termes de financements, il s'ensuit un phénomène d'épuisement. Que des professionnels motivés pour offrir un vrai service à la population se démotivent parce qu'ils ne reçoivent pas la reconnaissance qui leur est due est ce qu'il y a de pire. M. le Président : Le renforcement des équipes d'accueil par le plan Urgences, qui prévoit 150 équipes pour 18 millions d'euros par an, vous semble-t-il satisfaisant ? Mme Françoise ANTONINI : C'est difficile à dire. Pourquoi 150, et non 125 ou 180 ? Cela ferait combien de personnels en plus dans les urgences hospitalières ? Nous n'avons pas la notion de ce que cela représente sur le terrain. Mme Martine CARRILLON-COUVREUR : Il ressort de vos propos que l'accueil et l'écoute sont, pour vous, primordiaux parce que les personnes qui viennent aux urgences se trouvent toujours dans une situation de grande détresse. Mais sur la question des maladies rares, ces deux impératifs ne suffiront pas. Il faudra aller plus loin dans la formation et l'information et veiller également à la coordination des informations sur un malade. L'importance de maintenir des visites à domicile pour certaines populations comme les personnes âgées et les mères seules avec plusieurs enfants nous avait déjà été signalée. Il a été suggéré d'organiser, dans chaque département, un système de déplacement du professionnel au domicile dans ces situations. M. Nicolas BRUN : Au début des années 1990, Mme Barrier avait fait un rapport très critique sur les transports sanitaires. Si l'on veut que les gens aient confiance dans le système et acceptent qu'il ne peut pas y avoir de hauts plateaux techniques partout, il faut qu'ils soient sûrs de la chaîne de prise en charge, laquelle passe par le transport. Il faut expliquer qu'être préparés en face de la salle d'opération ou dans un camion bien organisé avec des personnels formés, cela revient au même. Cela ne fait pas perdre du temps. Mais encore faut-il qu'on ait une assurance de qualité - cela signifie une formation et une évaluation - et le matériel nécessaire. Les gens ont besoin d'avoir confiance dans le système. À force d'entendre parler de déserts médicaux, un sentiment d'insécurité se crée. Il faut donner des signaux et montrer ce qui est mis en place afin de garantir la qualité de service. M. Thomas SANNIÉ : On a l'impression que le plus difficile à traiter serait l'urgence médicale en elle-même. Mais se pose aussi la question du traitement de l'urgence sociale. Il faut s'assurer que, après les soins, la personne ne se retrouvera pas à la rue. Je ne dis pas que l'urgence doive traiter les questions sociales, mais elle ne doit pas s'en désintéresser. On revient à la question de la formation et à l'aptitude des professionnels de santé à tenir un discours qui ne soit pas seulement médical. Mme Françoise ANTONINI : Nous avons mené une réflexion avec le syndicat des urgentistes et avec le SAMU de Paris sur la notion de « patient remarquable ». Les personnes à risque sont répertoriées, avec leur consentement, auprès des SAMU de leur zone d'habitation... C'est une démarche volontaire des patients et les services les connaissent comme devant recevoir un traitement particulier. Une expérimentation est actuellement réalisée avec des patients atteints de maladies neuromusculaires pour lesquels il existe des gestes à ne pas faire. Si l'on sait que dans telle zone d'habitation, il y a tel ou tel malade, s'il doit être hospitalisé, on saura quel véhicule utiliser. C'est dans l'objectif d'une meilleure prise en charge. M. le Président : Pouvez-vous nous parler également de ce qui se passe en aval des urgences. Les flux de patients issus des urgences vous semble-t-il correctement pris en compte par les services d'hospitalisation ? M. Nicolas BRUN : L'hôpital soigne très bien les patients mais ne sait pas faire sortir les gens. Il subsiste encore trop souvent, un manque de dialogue, voire de confiance, entre la médecine hospitalière et la médecine libérale. Même si les relations s'améliorent et que des réseaux se mettent en place, on assiste encore trop souvent à des procès d'intention. J'ai fait partie de la commission Descours sur la permanence des soins qui réunissait les hospitaliers et les syndicats de médecins libéraux. On aura beau imaginer tous les systèmes pour assurer la fluidité et la prise en charge jusqu'à l'aval et pour assurer la transmission des informations, des dossiers et des comptes rendus d'hospitalisation : comme les deux corps de médecins ne se parlent pas - quand ils ne se prennent pas de bec pour des questions de statuts ou par rapport à leurs études -, cela ne marchera pas. Combien d'établissements vérifient, lorsqu'ils renvoient chez elle une personne âgée qui leur a été amenée pendant la nuit, qu'il y a quelqu'un qui va l'accompagner ? Si l'on veut véritablement que l'hôpital s'ouvre à la diversité, il faut, premièrement, que l'hôpital accepte des partenaires extérieurs - cela suppose des collaborations, des vacations, des emplois de libéraux sous statut de salariés temporaires - et, deuxièmement, que l'hôpital ne fonctionne pas de façon « hospitalocentrique », c'est-à-dire ne se considère pas comme un trou noir qui attire tout. Il faut une forte volonté de s'investir pour que cette évolution se fasse. Mais, quand on entend des représentants des professionnels autour d'une table, ils n'ont de cesse de répéter que ce n'est pas à eux de faire la permanence. Lors des travaux de la commission, c'était frappant. M. le Président : Vous semble-t-il opportun d'identifier et de spécialiser une filière de prise en charge des patients âgés, par exemple, vers des services de gériatrie ? Mme Françoise ANTONINI : Le même problème se pose, par exemple, quand l'hôpital renvoie chez elle une personne âgée ayant un bras cassé ou souffrant d'une entorse alors qu'elle vit seule au quatrième étage. Comment va-t-elle faire ? M. Nicolas BRUN : Il est important d'identifier les besoins spécifiques des personnes âgées car l'hôpital a de grandes difficultés pour prendre en charge ces patients. En dehors de l'élément qui a entraîné l'hospitalisation, rien ne justifie le maintien de la personne à l'hôpital mais, quand l'aval n'est pas assuré, que les maisons de retraite sont trop chères ou qu'il n'y a pas de place, la personne est gardée dans des conditions terribles. Je suis représentant dans un établissement dans lequel pendant des années, le service à ces personnes était absolument inadapté. Ce n'était pas par mauvaise volonté mais le personnel étant pris par tous les autres malades, au bout de quinze jours, les personnes âgées étaient grabataires. Il ne leur était offert aucune animation, aucune humanité. On leur mettait des couches parce que c'était plus facile et elles devenaient incontinentes alors qu'elles étaient arrivées autonomes. Il faut faire attention également à ne pas créer des ghettos de personnes âgées. Il faut sans doute - comme pour l'urgence d'ailleurs - valoriser les professionnels en gériatrie. C'est une spécialité parce qu'elle requiert une prise en charge globale de la personne. Pour s'occuper des enfants, vous trouvez beaucoup de personnes, mais très peu pour les personnes âgées. Il est aussi important que, quand une personne âgée est admise dans un service de médecine, il y ait des référents au sein de l'hôpital ou à l'extérieur qui puissent l'aider à conserver son autonomie. La personne âgée ne doit pas errer de service en service. C'est, là encore, l'organisation qui doit se mettre à la disposition de la personne, pour que le lit devienne l'unité de gériatrie. Mme Martine CARRILLON-COUVREUR : Ce peut être le rôle du Centre local d'information et de coordination, le CLIC. M. le Président : Je vous remercie, madame, messieurs. Syndicat des médecins libéraux (SML) : Présidence de M. Georges Colombier, Président-rapporteur M. Roger RUA : Notre syndicat a été l'un des premiers, sinon le premier à soulever le problème des gardes et de la permanence des soins dans le milieu libéral, en alertant dès 1999 sur le fait que de moins en moins de confrères prenaient leur garde. Il aura fallu la fameuse « grève des gardes », que nous avons organisée, pour que le problème vienne au premier plan et que l'on accepte enfin de modifier l'article 77 du code de déontologie, permettant la mise en place du volontariat. Dans le même temps, nous avions procédé à un tour de France et constaté qu'il pouvait exister des solutions, notamment dans les grandes agglomérations où la présence de services d'urgentistes libéraux, type SOS Médecins, permet de prendre en charge la majeure partie des urgences à l'extérieur de l'hôpital. En revanche, le problème reste entier dans les zones rurales ou semi-rurales sous-médicalisées où nos confrères étaient tenus d'assurer tout à la fois la permanence des soins et la garde toutes les nuits. On notera à ce propos une légère différence dans la terminologie : pour nous, la permanence des soins s'adresse à des patients que nous connaissons, tout au long de la journée et au besoin la nuit, tandis que la garde suppose de recevoir des malades que nous ne connaissons pas, en situation d'urgence. Je mets à part l'urgence de type accidents de la route, prise en charge par les pompiers ou le SAMU. Partant de ce constat, nous avions alors proposé d'organiser des services « pré-portes », c'est-à-dire une étape intermédiaire entre l'urgence libérale en ville et l'hospitalisation aux services d'urgence, pressentant l'engorgement survenu depuis. Parallèlement, nous avons longuement cherché à obtenir de l'assurance maladie une revalorisation des actes d'urgence et une meilleure prise en compte de l'astreinte afin de rendre les gardes plus incitatives. Il faut noter que nos confrères assurent déjà, de fait, une permanence des soins, puisqu'ils ne ferment pas leur cabinet à 16 heures 30 et dépassent largement les 35 heures, travaillant jusqu'à 70 heures ou plus... Ceci nous a amenés à comprendre que la garde pouvait être divisée en deux parties, la première entre vingt heures et vingt-quatre heures - bon nombre de médecins, du reste, ferment leur cabinet bien après vingt heures -, la seconde entre minuit et huit heures du matin, pendant laquelle les statistiques des caisses montrent que l'activité est considérablement réduite. Il paraissait donc possible d'organiser différemment la garde en fonction de ces périodes. Nous avons également mené avec les Comités départementaux de l'aide médicale urgente, de la permanence des soins et des transports sanitaires (CODAMUPS) un travail de nouvelle sectorisation des gardes, rendu très difficile en raison de la multitude d'intérêts en jeu, locaux et personnels. Nous avons finalement abouti à une sectorisation majoritairement acceptée, bien qu'elle pose encore problème dans quelques zones. Finalement, l'intérêt de l'opération est apparu à tous, au vu des statistiques retraçant le nombre d'appels et l'activité dans les zones concernées. Le Syndicat des médecins libéraux a signé la convention, continue de s'engager dans cette voie tout en cherchant toujours à résoudre les problèmes qui demeurent dans la permanence des soins, à commencer par la place des spécialistes et celle des urgentistes libéraux travaillant dans les Unités de proximité d'accueil, de traitement et d'orientation des urgences (UPATOU), et les services privés d'hospitalisation accueillant des urgences. Autrement dit, tous les problèmes ne sont pas résolus. Outre les services pré-portes, que nous avons défendus, une réponse parcellaire a été apportée avec les maisons médicales de garde. Notre tour de France nous a permis de constater que certaines étaient utiles et d'autres moins. Ainsi, en Bretagne, nous avons vu une maison médicale de garde bien pensée et soutenue financièrement, qui joue un rôle majeur de filtre et de réponse aux besoins d'urgence de la population et présente incontestablement un intérêt de santé publique ; à l'inverse, et particulièrement dans mon département, nous en avons vu d'autres pour le moins inopportunes, situées dans des zones déjà hyper médicalisées au milieu d'hôpitaux déjà largement pourvus, avec des taux d'activité très bas et des financements non pérennes M. le Président : Faites-vous allusion au rapport de M. Jean-Yves Grall, publié en juillet dernier ? M. Roger RUA : Oui. Nous attendons les conclusions que le ministre en tirera afin de mettre un peu d'ordre dans les maisons médicales de garde, qui restent une des solutions possibles. Mme Catherine GÉNISSON : Les maisons médicales de garde sont au centre de notre mission. À l'évidence, la permanence médicale ne peut plus être laissée aux seuls médecins libéraux ; ce constat a, du reste, abouti aux décisions que l'on sait et aux accords particuliers distinguant deux périodes, de 20 heures à 24 heures et de minuit au petit matin - étant entendu que la permanence des soins doit être assurée durant ces moments où les cas d'urgence sont certes plus rares, mais souvent motivés par des pathologies plus graves. Certaines maisons médicales, avez-vous dit, sont utiles et d'autres pas. Pouvez-vous définir ce qui rend une maison médicale de garde utile, sans occulter le fait que, dans des territoires très médicalisés et bien pourvus en services d'urgence hospitaliers, elles peuvent servir de support à un redéploiement, au point qu'il doit être possible de poser une définition générale et globale de la maison médicale de garde ? M. Roger RUA : Les maisons médicales de garde ont une utilité certaine dans les milieux ruraux ou semi-ruraux, éloignés des services hospitaliers. Encore doivent-elles être efficaces, c'est-à-dire suffisamment bien équipées sur le plan matériel et humain, mais également être pluridisciplinaires et non pas uniquement composées de généralistes. Si un patient nécessite des soins cardiologiques urgents, en cas d'infarctus, par exemple, la maison médicale de garde doit pouvoir apporter une réponse rapide. On peut certes faire appel à la télémédecine, par exemple, mais cela suppose tout de même une organisation pluridisciplinaire, qui ne se limite pas à répondre à de petites pathologies ! Si elle ne sert qu'à renvoyer, par le SAMU, à l'hôpital le plus proche, la maison médicale de garde n'est qu'une étape intermédiaire inutile. Mme Catherine GÉNISSON : N'est-ce pas utopique ? Croyez-vous réellement qu'il soit possible de mobiliser un cardiologue ou un pédiatre en milieu rural ou semi-rural qui sera en mesure d'apporter une réponse immédiate dans les trois heures, en cas d'infarctus, par exemple ? Seuls les SMUR sont opérants en pareille circonstance... Bon nombre de maisons médicales de garde souhaitent déjà, de l'avis même de leur animateur, passer après vingt heures le relais aux services d'urgence. M. Roger RUA : Cela peut paraître utopique, mais il faut toujours chercher à se rapprocher de l'utopie... J'ai parlé de télémédecine... Il existe également des organisations de spécialistes constituées en réseaux, qui peuvent apporter leur concours à un généraliste isolé. Et cela met en avant le véritable problème de la démographie médicale, qui se pose moins en termes de nombre, qu'en termes de répartition sur le territoire national. Les maisons médicales de garde devraient en milieu rural ou semi-rural prendre la forme de cabinets de groupe multidisciplinaire ; peut-être est-ce utopique, mais il n'y a guère d'autres solutions. Ce n'est pas l'élargissement du numerus clausus à 8 000 ou 9 000 étudiants par an qui permettra de disposer de généralistes et de spécialistes dans des zones reculées ; encore faut-il les inciter à s'y installer et leur en donner les moyens. Mme Catherine GÉNISSON : En cas d'infarctus, croyez-vous sincèrement qu'un médecin traitant acceptera d'injecter un thrombolytique, fût-ce avec le support de la télémédecine, de conseils à distance et la transmission de l'électrocardiogramme ? Je sais par expérience que tout médecin libéral appellera très vite le SMUR et la structure hospitalière, très légitimement, et a fortiori dans le contexte judiciaire actuel. Ce n'est pas un acte thérapeutique anodin dans un environnement aussi succinct : il faut pouvoir en assumer la responsabilité. M. Roger RUA : Cela n'est évidemment pas sans effets ni implications collatérales, ne serait-ce qu'au niveau de la formation. Au demeurant, le généraliste est par nature seul face à sa responsabilité, et je ne crois pas qu'il faille réveiller le vieux conflit entre hôpital et médecine de ville. Pour avoir travaillé dans les deux, je sais qu'on peut très bien s'entendre. Les critères pour une maison médicale de garde, restent l'environnement, la sectorisation, les statistiques de malades, etc. Lorsqu'elle est située comme à Boulogne, entre trois hôpitaux, et que le médecin a besoin d'une radio, il envoie le patient aux urgences... Sauf s'il y a une radio dans sa maison médicale de garde. L'environnement et l'interdisciplinarité doivent y être envisagés. Sinon, ceci ne désengorgera en rien les urgences. Cela dit, convenons que bon nombre d'urgences ne sont pas de véritables urgences. Une bonne part relève de la surconsommation médicale, qui peut être le fait soit des patients, soit, osons le dire, de certains confrères qui n'hésitent pas à multiplier les actes. Le taux de pathologies graves traitées par les services d'urgence est en fait très faible, et les autres auraient dû - et pu - être prises en charge par un médecin libéral à l'extérieur de l'hôpital. Le problème est que nos concitoyens ont pris la mauvaise habitude d'aller directement à l'hôpital dès qu'il fait nuit, considérant que le médecin n'est pas là... Mme Catherine GÉNISSON : Pas « considérant », souvent, il n'est effectivement plus là. Et l'on ne saurait le reprocher à quelqu'un qui a commencé sa journée à sept heures du matin ! Reste que, passé vingt heures, le répondeur vous conseillera le plus souvent de faire le 15... La responsabilité est collective. M. Roger RUA : Nous souhaiterions donc organiser les maisons médicales de garde en services pré-portes capables d'effectuer un tri avant le service d'urgences. Il est rare que l'on renvoie un malade des urgences, et encore plus la nuit. Il faut donc filtrer avant, ce qui signifie en avoir la capacité et en quelque sorte avoir une double casquette : être en même temps hospitalier et libéral, associer les deux visions pour filtrer correctement. C'est ce que nous avions fait à Boulogne avec des attachés libéraux aux urgences ; mais dans le cas présent, il s'agit de filtrer les malades avant, si l'on veut réellement les désengorger. Du côté de l'aval, il est vrai que nous ne disposons pas suffisamment de lits de moyen séjour pour dégager les urgences ; mais cette question relève plutôt du ministre, puisqu'elle suppose de transformer certaines unités en services de moyen séjour ou d'accueil de personnes âgées qui ne peuvent pas rester longtemps dans les services portes. Je sais par expérience que l'on a souvent beaucoup de mal à trouver de la place pour un patient qui reste une, deux, sinon trois semaines aux urgences, alors qu'il n'en a plus besoin, ce qui représente un surcoût considérable par rapport à une hospitalisation dans un service de médecine. Nous sommes prêts aller de l'avant ; nous avons déjà procédé à beaucoup d'avancées en matière de gardes, de sectorisation, d'incitation, d'astreintes, ce qui permet de voir aujourd'hui des anciens reprendre des gardes, et des jeunes se mettre à les imiter. Visiblement, l'urgence libérale non organisée dans le cadre de SOS Médecins ou autres suscite un regain d'intérêt. Reste à l'organiser pour éviter un retour vers le service hospitalier. Cela suppose un effort de formation ; nous avons déjà fait beaucoup, malgré nos faibles moyens, dans le domaine de la formation continue avec l'aide des caisses et du fonds d'assurance formation de la profession médicale, en organisant notamment des séminaires consacrés aux gestes d'urgence. Mme Martine CARRILLON-COUVREUR : Une association d'usagers déplorait devant nous le manque de clarté et de lisibilité de l'information sur l'organisation des soins. Partagez-vous ce sentiment ? Quelles solutions préconisez-vous ? Vous parlez de la réorganisation des gardes, mais le développement des réseaux ne doit-il pas être mis au premier plan, qu'il s'agisse de l'amont, du moment de l'urgence proprement dit ou de l'aval, où la dispersion semble la règle ? M. Roger RUA : Il est vrai que les patients sont aujourd'hui un peu perdus... L'idéal serait que la permanence des soins laisse au médecin davantage de temps pour se consacrer à la médecine « utile ». Si on diminuait leur charge dans la journée, les médecins libéraux pourraient mieux pratiquer la permanence des soins au bénéfice de leurs patients, auxquels on ne pourrait que recommander de téléphoner à leur médecin traitant. Celui-ci participerait de ce fait non seulement à la permanence des soins, mais également à l'orientation du patient. Mme Martine CARRILLON-COUVREUR : Les médecins eux-mêmes ont du mal à se retrouver dans l'organisation, semble-t-il. M. Roger RUA : Certains refusent le système du parcours de soins et s'emploient à l'embrumer à loisir... Pour notre part, nous avons tenu à l'accompagner dès le départ et à participer à son élaboration. Si le médecin traitant est bien l'acteur qui centralise les informations sur le patient, il sera à même de lui donner les indications les plus pertinentes. Reste le cas du patient qui n'a pas de médecin traitant et qui ne sait qui appeler. Dans certaines zones comme Paris, tout le monde connaît le numéro de SOS Médecins ; il n'y a pas de problème particulier, si ce n'est celui de la pertinence des appels et de la régulation. Mais dans les autres zones, on ne peut imaginer un système de garde sans centralisation et nous avons souhaité que les libéraux participent à la régulation du centre 15 de façon à filtrer les appels. Mme Catherine GÉNISSON : C'est la loi. M. Roger RUA : Mais cela suppose de régler tous les problèmes de financement, de statut, de responsabilité civile, etc. La France apparaît à cet égard comme une mosaïque, avec parfois des situations très difficiles, dans les départements de montagne notamment. En tout état de cause, la clarté suppose que le médecin traitant, reconnu et promu comme tel, puisse répondre à ses patients. Sur les réseaux, vous avez totalement raison : il faut leur donner les moyens de se développer, les réseaux de généralistes comme les réseaux interdisciplinaires. Encore faudrait-il qu'ils puissent compter sur un financement pérenne. Nous devons prochainement nous réunir pour parler des urgences pédiatriques : jusqu'à seize ans, il n'y a ni parcours de soins, ni médecin traitant et les pédiatres aimeraient participer activement aux urgences en « s'interposant » pour filtrer et désengorger les urgences pédiatriques hospitalières. En cas d'épidémie de bronchiolite, par exemple, un réseau bien organisé, avec des kinésithérapeutes, devrait pouvoir éviter toute hospitalisation. Ces modes d'organisation doivent incontestablement être favorisés. Parallèlement, il faudra que l'information en direction du public soit réellement de l'information et non de la publicité pour tel ou tel. M. le Président : Cela rejoint ce que nous ont dit hier les représentants des usagers... M. Roger RUA : Ils ont parfaitement raison. Tout le monde n'est pas censé connaître le parcours de soins, surtout lorsque certains médecins s'ingénient à le dénaturer pour faire de la résistance. Il faudrait au moins mettre en place une « cellule de crise » sur l'information. Mme Cécile GALLEZ : La pénurie de médecins est particulièrement inquiétante pour l'avenir. Nous allons bientôt cruellement manquer de pédiatres comme de psychiatres. Dans l'arrondissement de Valenciennes - 350 000 habitants, 550 habitants au kilomètre carré - nous n'avons qu'une seule voiture de SMUR... Tout simplement parce que nous n'avons pas assez de médecins. Si l'on appelle Lille ou Maubeuge, il faut compter trois quarts d'heure ; l'autre jour, pour un malaise à la mairie, c'est le service de Mons, en Belgique, qui est venu le plus rapidement ! M. le Président : Ils peuvent venir de Belgique ? Mme Cécile GALLEZ : Oui, d'autant que ce sont eux qui sont le plus près. Les maisons de garde sont une très bonne idée : il faut pouvoir éviter que tous les cas se retrouvent aux urgences. Les autres services de l'hôpital devraient, d'ailleurs, aussi accepter les cas urgents. D'un autre côté, plus aucun médecin chez nous n'accepte de faire des visites de nuit. Et comme les gens s'affolent, ils se précipitent aux urgences... M. le Président : Mon secteur ne manque pas de médecins : on en comptait trois il y a trente ans, ils sont treize aujourd'hui... Reste que la nuit ou le week-end, il est impossible d'en trouver un. M. Roger RUA : Nous le constatons comme vous. Il y a trop d'activité ; nous voudrions diminuer le volume d'actes de façon à libérer du temps - du temps d'écoute, de réponse, d'organisation, de formation. Mme Cécile GALLEZ : Reste que dans la maison de garde, vous n'aurez pas un cardiologue pour faire un électrocardiogramme et pas davantage un ophtalmologue... Pourquoi n'est-il pas possible d'aller directement de la maison de garde au service compétent de l'hôpital, sans passer par les urgences ? Mme Catherine GÉNISSON : Vous soulevez un vrai problème : la professionnalisation des urgences à l'hôpital a totalement fait disparaître la notion d'accueil en urgence dans les autres services. Or les urgentistes sont totalement incompétents en ophtalmologie. Il faut aller dans le service de spécialité ; or c'est devenu totalement impossible à l'hôpital. Même lorsqu'un malade est déjà suivi dans un service hospitalier, si le médecin veut l'y renvoyer, il doit obligatoirement passer par le service des urgences ! C'est d'une ineptie totale. M. le Président : C'est précisément ce dont nous parlerons durant l'audition suivante : une association a mis en place un réseau dans lequel le praticien téléphone directement au service spécialisé et sait s'il a de la place. M. Roger RUA : Cela montre l'importance des réseaux et de l'information. S'agissant de la démographie médicale, il faut manier les chiffres avec prudence. En nombre de médecins par habitants, la France se situe globalement au-dessus de la moyenne européenne : nous ne manquons pas de médecins. Le problème, c'est leur répartition. Cela pose la question de l'incitation à l'installation dans les zones à faible démographie médicale. Faut-il le faire dès la sortie des études comme au Québec qui a institué une sorte de « service civil » dans les régions défavorisées ? Faut-il mettre en place des incitations financières ? En outre, ce n'est pas le seul paramètre : les jeunes médecins sont mariés, leurs femmes travaillent, leurs enfants ont besoin d'une école, d'un lycée, d'une faculté, ils ne peuvent pas forcément s'installer n'importe où. Mme Catherine GÉNISSON : Ce n'est pas une question d'incitation financière : chacun sait que lorsqu'on s'installe dans une région qui manque de médecins, plus il y a de travail et plus on gagne d'argent. Ce n'est pas un problème de revenu, mais d'attractivité. Il faut chercher à développer un recrutement de territoire, quitte à reprendre l'ancien système des bourses dans les écoles normales : on vous paie les études en contrepartie d'une obligation de service. C'est en tout cas une des solutions. M. Roger RUA : Je suis tout à fait d'accord avec vous : il faudrait que les étudiants de nos facultés locales restent sur le territoire au lieu de chercher à immigrer vers le soleil. Mme Catherine GÉNISSON : C'est le gros problème dans notre faculté de médecine : les étudiants viennent faire leur spécialité chez nous et repartent aussitôt après. M. Roger RUA : Il n'est pas question d'augmenter de façon irréfléchie le nombre d'étudiants en médecine : au demeurant, les premiers résultats ne se feraient pas sentir avant 2012, alors que le creux démographique lié au baby-boom se situe vers 2010. Il va donc falloir trouver des solutions intermédiaires, et suffisamment à l'avance : si vous voulez obliger les jeunes à rester trois ou cinq ans dans tel secteur, c'est au moment où ils entrent en faculté, qu'il faut les avertir. Ils doivent être prévenus qu'il y aura un jour ou l'autre des mesures d'incitation, pour ne pas dire d'obligation. M. le Président : Vous avez raison. Il est toujours gênant de changer la donne en cours de route. M. Roger RUA : Le problème est que certains y ont vu la fin de la liberté d'installation... Le syndicat des médecins libéraux n'est naturellement pas contre la liberté d'installation : nous disons simplement qu'il faut organiser les choses au moment opportun. Mme Catherine GÉNISSON : Pensez-vous pouvoir jouer un rôle soit dans le cadre syndical, soit dans celui du conseil de l'Ordre ? Les pharmaciens ont su faire leur autorégulation et cela marche très bien : on ne connaît pas de problème d'accès aux pharmacies... M. Roger RUA : À un hiatus près : les petites pharmacies disparaissent... M. le Président : Et les personnes âgées isolées ont parfois de gros problèmes. Mme Catherine GÉNISSON : Ne constatez-vous pas ce paradoxe : bien qu'elles soient beaucoup plus difficiles à assurer, les gardes et la permanence des soins ne vous paraissent-elles pas mieux assumées en milieu rural qu'en milieu urbain ? L'organisation en réseau suppose un suivi de la filière des soins. Le syndicat des médecins libéraux, tout en restant attaché au paiement à l'acte, est-il néanmoins prêt à imaginer d'autres formes de paiement plus adaptées à une logique de filière ? Enfin, comment agir, du côté des pouvoirs publics comme des professionnels, pour améliorer l'éducation et l'information du patient ? M. Roger RUA : L'information et l'éducation des patients sont essentielles. Du reste, le rôle du médecin traitant est également d'éduquer son patient et de l'aider à s'orienter. Mais les pouvoirs publics ont eux aussi le leur, notamment en développant des actions de communication organisées, plutôt que de laisser les médias monter tel sujet en épingle au risque d'affoler les populations. Ainsi, avec les séminaires de formation sur la grippe aviaire, les pouvoirs publics ont su prendre la mesure des choses et préparer bon nombre de médecins, pour éviter la panique que l'on a vue lors des épisodes de la vache folle ou du chikungunya à la Réunion où, visiblement, l'ARH n'avait pas correctement fonctionné. Il ne faut pas, non plus, laisser dire n'importe quoi, sauf à exiger un droit de réponse dans certains journaux : ainsi le dernier Que Choisir Santé, qui voulait faire état de l'influence de l'industrie pharmaceutique sur la liberté de prescription du médecin... Mises sur la place publique, de telles allégations ont tout lieu d'affoler la population qui s'imagine que leurs médecins sont financés par les laboratoires pour vendre tel ou tel médicament ! C'est le genre d'information à éviter. Ne confondons pas filière et réseau. Nous ne sommes pas partisans d'une filière de soins où le patient serait enfermé. Dans une vraie filière de soins, comme celle du médecin référent d'autrefois, le paiement à l'acte n'a effectivement pas lieu d'être. Dans le réseau, le patient garde le choix : le centralisateur donne des informations sur les médecins disponibles, sans pour autant obliger à aller voir tel médecin. Le réseau a sur la filière l'avantage de nécessiter une formation, des critères d'inclusion qui évitent des problèmes de « copinage ». Cela dit, pour ce qui est du mode de paiement, nous n'en ferons pas un casus belli dès lors que le paiement à l'acte restera prédominant au sein des patients du médecin traitant et des spécialistes consultants - comme nous souhaiterions qu'ils le redeviennent, et non des super-généralistes comme on le voit parfois. S'agissant de la permanence de soins et des gardes, nous avons fait le même constat que Mme Génisson : c'est dans les zones rurales, là où ils travaillent le plus, que les praticiens sont les plus investis dans leur métier... Nous avons imaginé de mettre en place un cabinet de groupe dans chaque canton, mais l'Ordre n'est pas d'accord : cela ferait « cabinet secondaire »... Il doit être possible de trouver des solutions de ce genre, avec, j'y insiste, une interdisciplinarité. Théoriquement, le généraliste peut tout faire, mais il doit céder la main. La « guéguerre » entre généralistes et spécialistes tenait avant tout au fait que les uns voulaient tout faire et garder les malades, et les autres faire de la médecine générale... D'où le système de médecins traitants généralistes et de médecins consultants spécialistes tournés vers leur cœur de métier, les premiers devenant des spécialistes de la globalité et les seconds des spécialistes de l'organe ; encore faut-il que les deux restent en liaison. M. le Président : Docteur, nous vous remercions de toutes ces précisions. M. Roger RUA : Je reste à votre disposition. Et faites en sorte que les médecins libéraux aient, comme le SAMU, droit à des facilités de circulation et de stationnement... Association Santé-Urgences : Présidence de M. Georges Colombier, président et rapporteur M. le Président : Messieurs, nous vous remercions d'avoir répondu à notre invitation. M. Philippe CAZAUX : Nous sommes heureux de pouvoir vous parler du système que nous avons mis en place en Île-de-France - et qui commence à se diffuser au-delà - pour répondre au problème de la prise en charge des urgences. Il permet aux structures des urgences, comme à toute autre structure souhaitant améliorer la qualité des soins, d'adhérer à un réseau de prise en charge des urgences non plus sur le mode de la compétition, mais de façon coopérative. M. Jédrec est anesthésiste réanimateur, et régulièrement amené à travailler des structures publiques ou privées. M. Jean-Pascal JÉDREC : Ce dispositif est le fruit du travail d'un groupe que quinze à vingt personnes - professionnels de santé, praticiens, étudiants en médecine et en pharmacie, pharmaciens en activité, une sage-femme, responsables d'établissements et transporteurs sanitaires - au sein duquel les contraintes de chaque catégorie de professionnels ont pu être prises en compte. Ce groupe avait également la chance de compter des profils « mixtes », c'est-à-dire des praticiens en activité ayant une formation de gestion, ce qui nous a permis de valider, outre la qualité des soins délivrés aux patients, la viabilité économique du système. Une partie des critiques régulièrement adressées aux professionnels de santé tient au fait que, quelle que soit la qualité des actes dispensés, le bénéfice réel qu'en tirera le patient sera altéré par des difficultés d'ordre non médical, tout au long de son parcours de soins. Par ailleurs, nous avons choisi de commencer par travailler sur les urgences non seulement parce qu'elles viennent au premier rang de nos préoccupations quotidiennes, mais également parce qu'elles constituent une porte d'entrée du système de santé tout entier. La durée d'attente aux urgences, généralement perçue comme excessive, est souvent analysée sous le seul angle du délai d'attente d'un diagnostic ; or ce délai est facilement doublée, voire triplée, une fois le diagnostic posé, en raison des difficultés liées à l'hospitalisation du patient ou à son transfert, toujours aléatoire. En région parisienne, ce sont ainsi mille patients qui doivent être transférés chaque année de la structure hospitalière qui les a accueillis vers une autre structure, privée ou publique, et cette opération occupe dans nombre d'hôpitaux deux ou trois personnes à plein temps. Nous avons également été amenés à examiner les problèmes posés par la permanence des soins. Les praticiens généralistes confrontés à des urgences éprouvent souvent un sentiment d'isolement. Quant aux maisons médicales, elles ne font souvent que reculer ou déplacer le problème : à de très rares exceptions près, sitôt qu'un examen complémentaire est requis, les médecins sont amenés, faute de disposer des équipements nécessaires, à réorienter les patients vers les urgences hospitalières. Notre travail ne porte que sur les urgences non vitales, celles qui ne sont pas prises en charge par le SMUR, ce qui représente tout de même 90 à 95 % des passages aux urgences. Par ailleurs, si notre dispositif est généralisable à l'ensemble du territoire national, il n'en permet pas moins une réponse adaptée aux spécificités locales, notamment en termes de densité médicale. On notera d'ailleurs que ce qui dissuade les jeunes médecins de s'installer dans les zones où la densité est la plus faible, c'est surtout la perspective d'un isolement professionnel total, après avoir passé plusieurs années dans un circuit hospitalo-universitaire sécurisant. Par ailleurs, notre organisation répond en partie au problème de la pénurie de médecins dans la mesure où, sauf à faire venir des médecins étrangers en France, la seule solution reste de libérer du temps médical pour le consacrer à des activités de soins en allégeant les tâches administratives et en fluidifiant au maximum les procédures de coordination des équipes et des praticiens. Cette organisation repose sur un principe simple : permettre à un praticien, hospitalier ou non, d'exploiter au mieux l'ensemble de l'offre de soins située dans son environnement géographique en fonction des besoins de ses patients. L'évaluation médicale des besoins du patient est évidemment un préalable incontournable, mais notre système permet, au vu de cette évaluation, de trouver facilement une structure de prise en charge adéquate. M. Philippe CAZAUX : Nous procédons à un recensement de plateaux techniques afin de bien identifier l'offre de soins en fonction de chaque pathologie, ce qui facilitera l'orientation du patient une fois le diagnostic posé. M. Jean-Pascal JÉDREC : L'outil informatique que nous avons mis au point permet ainsi de rompre l'isolement du praticien, désormais immédiatement informé des structures de soins et équipes disponibles dans son périmètre, et des moyens de les joindre rapidement et directement, sans rebondir de standard en standard. Est également prévue la possibilité d'échanger des informations sur le patient, par exemple le motif initial de son adressage ou de son hospitalisation, ou encore ses antécédents d'ordre thérapeutique ou allergique. Cet outil informatique sert en fait d'interface entre les praticiens et les équipes médicales spécialisées qui assureront l'hospitalisation et la prise en charge du patient. Son fonctionnement repose sur la déclaration et la mise à jour quotidienne des disponibilités des différentes structures qui y participent, pour chaque spécialité et classées par zone géographique. Il constitue donc un « réseau », bien que ce terme renvoie communément à une réalité un peu différente. En effet, les premiers « réseaux de santé » étaient très spécialisés et localisés géographiquement, rarement conçus pour s'étendre rapidement tout en donnant des réponses adaptées aux caractéristiques locales. Nous nous sommes attachés, par un travail d'amont et d'aval, à stabiliser les méthodes de prise en charge des patients afin que les praticiens qui participent à ce réseau travaillent sur des bases communes et connues. Cela préfigure ce que pourrait être le travail au sein de réunions de concertation vraiment pluridisciplinaires sur les pratiques professionnelles, à la différence du travail par secteur aujourd'hui privilégié, chacun (anesthésistes, chirurgiens, etc.) cherchant de son côté à mettre en place des procédures, sans vraiment songer à prendre le problème du point de vue du patient, ce qui conduirait à coordonner et organiser les différentes prestations offertes afin de les enchaîner logiquement. En effet, en règle générale, les sinistralités importantes se situent précisément entre les différentes pratiques. M. Philippe CAZAUX : Normalement, seules les structures des urgences autorisées sont habilités à prendre en charge les urgences. Nous avons dépassé ce cadre en partant du principe que toute structure disposant d'équipes chirurgicales qualifiées et de disponibilités d'accueil devait y participer. Nous nous sommes rendus dans les établissements et avons demandé aux professionnels de santé s'ils y étaient disposés, dès lors que tout le travail de diagnostic aurait été préalablement réalisé : autrement dit, le praticien recevant l'appel connaît d'emblée le profil du patient, les disponibilités de son établissement et sait donc s'il pourra le prendre en charge dans les meilleurs délais. Le but n'est pas de transférer un malade d'un site à un autre pour le faire attendre dans un couloir jusqu'au lundi matin, mais bien d'être réactif, d'améliorer la qualité et la rapidité de la prise en charge, c'est-à-dire de délivrer les soins et permettre un retour à domicile le plus vite possible. Les professionnels rencontrés - anesthésistes, chirurgiens, médecins - ont adhéré à cette démarche dans laquelle ils voyaient un moyen de répondre aux attentes de la population sans se limiter au cadre officiel des autorisations. Tout dépend ensuite de l'implication des directions des établissements, qui peuvent adhérer ou non à notre démarche. On se rend vite compte que toutes sont intéressées par ce qui peut contribuer à désengorger le système des urgences : il suffit d'aller les « démarcher » en leur montrant que c'est ce qu'on fait... Ajoutons qu'il n'y a derrière tout cela aucune motivation d'ordre exclusivement économique, mais simplement le souci de répondre à un besoin de prise en charge, quitte à dépasser le cadre des structures réglementairement autorisées : ce dont il s'agit, au bout du compte, c'est d'une personne qui a besoin de soins. En Île-de-France, bon nombre d'établissements privés non reconnus ont adhéré à notre réseau ; nous avons pu dresser des conventions avec les hôpitaux afin qu'ils puissent contacter ces structures d'accueil via le réseau en cas de besoin, et ce système fonctionne. Nous tenons quotidiennement à jour les disponibilités en termes de lits comme de plateaux techniques : nous avons identifié qui peut faire quoi et dans quels délais, jusqu'à connaître le nom et le numéro de portable du chirurgien qui recevra l'appel... Face à un patient qu'il aura diagnostiqué mais dont il ne saura pas trop quoi faire, le praticien n'a qu'à consulter son ordinateur sur la spécialité recherchée : il aura la liste de tous les plateaux techniques disponibles dans le secteur et il suffit de leur téléphoner pour fixer les modalités d'une éventuelle prise en charge. C'est très rapide - et donc moins coûteux - et on désengorge ainsi tout le système des urgences. Encore faut-il faire preuve d'une réelle volonté au niveau des établissements et savoir regarder d'un peu plus haut les textes réglementaires... M. Jean-Pascal JÉDREC : Précisons que cette démarche ne va pas à l'encontre des textes, car avant toute prise en charge, il y a une évaluation médicale initiale. Il ne s'agit pas d'un malade qui vient frapper à la porte d'une clinique, mais bien d'un patient dont on a vérifié que les besoins appelaient l'intervention d'une équipe disponible pour le prendre en charge dans une spécialité donnée. M. Philippe CAZAUX : C'est la raison pour laquelle nous travaillons en coopération entre les deux secteurs de l'hospitalisation, public et privé. Il ne s'agit plus de compétition : j'ai un patient, je ne peux pas le prendre en charge, le pouvez-vous ? Les hôpitaux, tout comme les cliniques privées, sont désormais plus enclins à travailler en coopération que par le passé. Nous nous sommes naturellement attachés à ce qu'un patient transféré à une clinique y soit pris en charge comme il l'aurait été à l'hôpital, c'est-à-dire sans dépassements d'honoraires. Nous avons pris des accords préalables avec les professionnels concernés pour éviter tout problème d'ordre financier qui aurait pu faire obstacle à un transfert. Je prends le patient, je l'amène dans la structure privée, on règle l'acte et on le renvoie avec toutes les données médicales indiquées dans son dossier. Dans les villes où ce système a été mis en place, non seulement cela a marché, mais cela a renforcé les liens entre acteurs, médecine de ville, hôpitaux et structures de soins publiques et privées. Nous n'avons pas voulu entrer dans des conflits d'intérêt. Mme Catherine GÉNISSON : Comment formalisez-vous les liens pour éviter, par exemple, les dépassements d'honoraires ? Y a-t-il un contrat avec le médecin ou l'établissement concerné ? M. Philippe CAZAUX : Une convention est passée entre le réseau et l'établissement, qui prévoit, entre autres, les conditions de prise en charge. Et si le responsable d'établissement a signé la convention, c'est qu'il a obtenu au préalable l'adhésion de sa communauté médicale. Ce qui suppose d'abord un travail avec les professionnels de santé : on fixe le cadre, on signe et on met en œuvre. Et cela marche : quand tout est clair dès le départ, on sait où l'on va. Mme Catherine GÉNISSON : Vous est-il arrivé d'avoir affaire à un établissement privé où la moitié des praticiens étaient d'accord et l'autre pas ? Que se passe-t-il alors ? M. Philippe CAZAUX : Le projet est présenté à l'ensemble de la communauté médicale, toutes spécialités confondues. Dans certaines spécialités, il n'y a aucun problème ; dans telle autre, sur deux opérateurs, l'un acceptera, l'autre refusera, et dans d'autres enfin, tous refuseront. Dans un deuxième temps, ceux qui n'étaient pas d'accord au démarrage, constatant les effets positifs du dispositif, viennent demander s'ils peuvent y raccrocher leur wagon, ce qui est parfaitement possible. Les médecins sont des gens inquiets : ils se demandent toujours où l'on veut les emmener. Leur première inquiétude est de se voir appelés en permanence pour tout et n'importe quoi. Lorsqu'ils comprennent qu'il y a eu identification et diagnostic préalables, que l'état pathologique du patient leur est décrit au téléphone par un professionnel, et qu'il leur est possible de refuser s'ils jugent que leur structure ne répond pas aux critères de prise en charge, ils sont tranquillisés. Il en va toujours ainsi : il faut essayer pour pouvoir voir... Ensuite, vous obtenez une adhésion totale. M. le Président : Comment sont enregistrées toutes ces données ? M. Philippe CAZAUX : Cela fonctionne en fait comme un « serveur d'actes ». En Île-de-France, l'adhésion n'a pas été toujours évidente au départ ; mais quand elle a démarré, il a été très facile de fédérer d'autres structures. Il n'y a rien de mieux que le bouche à oreille. M. Jean-Pascal JÉDREC : Nous recevons de plus en plus d'appels de province, de praticiens ou de responsables d'établissements qui souhaitent participer à ce réseau dans leur région. M. Philippe CAZAUX : Les professionnels de santé ont rapidement adhéré, mais également, derrière, les équipes paramédicales : il est très facile de prendre en charge un patient dont on connaît les tenants et aboutissants. C'est beaucoup plus problématique lorsqu'on le découvre devant sa porte... Qui plus est, le praticien travaille de concert avec les équipes paramédicales et il est tenu de tracer tout de qui a été fait. Quant au délai de prise en charge, il est nettement réduit, tout comme le nombre d'interlocuteurs. Enfin, nous maîtrisons toute l'information médicale, qui nous servira à terme pour le fameux dossier médical personnel (DMP)... M. Jean-Pascal JÉDREC : Nous ne stockons pas l'information dans son intégralité : nous en validons l'échange depuis le site, ce qui permet de savoir de quoi le patient s'est plaint initialement, de connaître ses antécédents allergiques ou thérapeutiques - traitement anticoagulant en cas de chirurgie, par exemple -, et de se préparer à l'utilisation du DMP. Pour que cet outil soit réellement opérationnel et à la hauteur des résultats attendus, encore faut-il que les gens prennent l'habitude d'échanger des informations. M. Philippe CAZAUX : Toute l'offre de soin est recensée dans une base de données, à l'échelle de la région, sinon du territoire, dès lors que l'on rattache les sous-réseaux au réseau principal. Qui plus est, cette base de donnée est évolutive, puisque sans cesse alimentée, sitôt qu'on détecte de nouveaux besoins. Enfin, toute l'information sur le patient devient disponible, de A à Z. M. le Président : Avez-vous eu des soucis avec la CNIL, la Commission nationale informatique et libertés ? M. Jean-Pascal JÉDREC : Absolument aucun. M. Philippe CAZAUX : Puisque nous respectons les règles de codification et d'anonymisation des données. Tout ce réseau a naturellement un impact économique, puisque le patient ne reste jamais dans un endroit où l'on commencera des soins que l'on n'aura pas le temps de mener à leur terme, sinon dans une autre structure, d'où des retards. Les ressources mises à disposition sont optimisées : diagnostic, thérapeutique, accompagnement du retour à domicile. Du coup, la durée de séjour et les coûts afférents à l'hospitalisation sont considérablement réduits. Mme Martine CARRILLON-COUVREUR : Nous avons souvent entendu parler des problèmes que pose le retour à domicile. Avez-vous pu observer les effets positifs que pourrait avoir votre organisation à cet égard ? M. Jean-Pascal JÉDREC : L'adéquation de l'offre de soins aux besoins des patients permet de dégager des économies considérables, que nos tests ont permis d'évaluer à plusieurs centaines de millions d'euros. Pour faciliter le retour du patient à domicile - et donc l'accélérer -, nous avons la possibilité d'adresser aux médecins de ville deux types d'information : en premier lieu la validation du diagnostic initial (ou en tout cas la description de la pathologie réellement traitée, s'il faut réviser ce diagnostic), et dans un deuxième temps un compte rendu de sortie, complété des éventuelles modifications thérapeutiques et indications de surveillance à l'usage du médecin généraliste. Sans notre système, un compte rendu de sortie est certes systématiquement envoyé au médecin généraliste, mais entre les délais de frappe et d'envoi, le décalage atteint souvent une dizaine de jours : un traitement anticoagulant, par exemple, passe ainsi totalement à la trappe durant cette période, alors que le patient devrait bénéficier d'une surveillance médicale dans les jours qui suivent sa sortie de l'hôpital. Ajoutons, même si cela dépasse le cadre de l'urgence proprement dite - au demeurant, passé vingt-quatre heures d'hospitalisation, la distinction entre le patient programmé et celui entré par le biais des urgences s'estompe - que le système permet d'anticiper sur le retour à domicile, notamment lorsqu'il faut louer du matériel médical, lit spécial, déambulateur, etc. Deux jours avant la sortie, on sait parfaitement ce qu'il faudra, alors qu'en règle générale, c'est seulement lorsque le malade sort que la famille découvre le besoin et doit se mettre à la recherche d'un fournisseur... M. Philippe CAZAUX : Il arrive aussi, une fois l'acte chirurgical terminé, que l'on doive conserver le patient dans une structure d'hospitalisation de court terme faute de connaître les disponibilités en lits d'aval ; ce problème aussi est, de fait, réglé par notre système. Celui-ci a d'ailleurs l'avantage de l'évolutivité : on observe que les professionnels se l'approprient rapidement et donnent eux-mêmes des pistes pour l'améliorer, ce qui réduit d'autant les coûts : ce sont eux, les prescripteurs. M. Jean-Pascal JÉDREC : Ce système est très interactif et représente de surcroît une occasion de réunir ensemble tous les intervenants de la chaîne de soins, alors que les congrès ou séminaires sont très souvent très ciblés sur une spécialité. Qui plus est, on voit progressivement apparaître de nouvelles demandes, de nouveaux besoins, voire de nouvelles offres. Autrement dit, l'outil commence déjà à évoluer... M. Philippe CAZAUX : Alors qu'il n'a pas encore atteint le stade de la pleine maturité. M. Jean-Pascal JÉDREC : Ainsi la recherche des prestataires de transport sanitaire est d'ores et déjà prévue, mais non encore fonctionnelle. Nous tenons à ne mettre cette possibilité en ligne que lorsque nous aurons obtenu certaines garanties techniques qui nous manquent encore. M. le Président : Combien de personnes votre organisation mobilise-t-elle ? M. Jean-Pascal JÉDREC : Le développement en Île-de-France a été l'affaire des établissements de santé membres de l'association, que nous avons aidés à s'organiser, ne serait-ce que pour répondre à ce que représente le fait de déclarer un lit disponible sur le site. Après le lancement de l'initiative CERVEAU327, destinée à recenser les lits disponibles en Île-de-France, nous nous demandions si notre outil méritait d'être mis en ligne. En fait, nous nous sommes aperçus que CERVEAU ciblait les lits vides alors que nous, nous cherchons les lits opérationnels. Toute la différence est là : lorsqu'un lit est prêt à recevoir un patient, cela signifie que toute la chaîne est opérationnelle, depuis l'accueil jusqu'à l'inscription au tableau opératoire. Il ne faudrait pas, en effet, le mettre dans un lit libre et l'y laisser quarante-huit heures jusqu'à ce que l'équipe et le plateau technique soient à même de la prendre en charge... M. Jean-Pascal JÉDREC : Ce qui suppose évidemment un travail en amont auprès des structures. M. Philippe CAZAUX : Il appartient au responsable d'établissement de faire en sorte que toute cette organisation soit bien déclinée, et donc d'y consacrer les moyens nécessaires. M. le Président : Pour l'Île-de-France, l'organisation est assurée par vos propres membres. Mais pour l'extension du réseau ? M. Jean-Pascal JÉDREC : Deux options sont possibles. La première, la plus douloureuse, consiste à continuer comme on a commencé : des membres se mettent déjà sur le pied de guerre en Languedoc-Roussillon et en Aquitaine pour déclencher l'essaimage. Mais ce sera sûrement long, alors que notre objectif - la deuxième option - est d'essayer de couvrir tout le territoire avant l'été prochain, et une éventuelle canicule. Le problème des urgences est par nature chronique et quotidien ; le risque, c'est la surcharge, d'autant que relativement peu de patients ont le bon goût de changer leurs habitudes lorsque survient un afflux lié par exemple à une canicule... L'utilisation de l'ensemble de l'offre de soins devient alors une nécessité absolue, de même que la participation des praticiens non hospitaliers à l'effort collectif. Il est donc essentiel de pouvoir utiliser notre outil le plus rapidement possible sur tout le territoire. Nous nous sommes aperçus - j'en ai moi-même été témoin en travaillant dans de petites villes de province et notamment dans l'Orne - que lorsqu'il n'y a sur place qu'un hôpital et une clinique, les patients d'eux-mêmes savent assez bien comment s'organiser. Mais ce n'est valable que pour une partie de la population et surtout pour certaines pathologies relativement bénignes ne requérant qu'un faible plateau technique. Sitôt que l'on rencontre des problèmes plus spécifiques - par exemple en cardiologie interventionnelle-, notre outil d'information redevient indispensable. M. Philippe CAZAUX : Grâce aux schémas régionaux d'organisation sanitaire (SROS), on sait désormais où frapper pour trouver et fédérer les coopérations indispensables. Les SROS ont permis de gérer la cartographie sanitaire. M. Jean-Pascal JÉDREC : À noter que notre système de recherche n'est pas enfermé dans un cadre régional géographiquement strict par ce qu'il fonctionne en restant centré sur le généraliste ou l'urgentiste qui formule la demande, à l'endroit où il se trouve. De ce fait, le moteur de recherche ne lui indiquera pas le centre régional situé à soixante-dix kilomètres, alors qu'il est à dix kilomètres d'un établissement adéquat, mais situé dans la région d'à côté. Cela aussi change tout... M. Philippe CAZAUX : Alors que vous avez un plateau frontalier, il arrive qu'on expédie le malade à l'autre bout du département... En Isère, lorsque vous êtes à Bourgoin-Jallieu, on vous enverra soit à Grenoble, soit à Lyon, et non dans les plateaux limitrophes. La cartographie sanitaire est source de coûts supplémentaires lorsqu'elle amène à transporter des gens très loin alors que la solution est géographiquement proche. Mme Martine CARRILLON-COUVREUR : Je croyais que ce souci avait été pris en compte... En fait, on est resté sur un schéma classique ? M. Philippe CAZAUX : Tout à fait. L'organisation des transferts de patients d'une région à une autre est proprement dramatique : ainsi, en Isère, 69 % des patients sont transférés vers Lyon, alors que plus de 50 % pourraient être pris en charge par les plateaux techniques locaux. C'est ce genre d'errements, coûteux pour la collectivité, que notre mode d'organisation peut limiter, par ce que seuls les rares cas qui le nécessitent réellement font l'objet d'un transfert. Là encore, ce sont des centaines de milliers d'euros d'économies. Un transport entre Bourgoin-Jallieu et Lyon ne coûte pas moins de 170 euros, à l'aller et au retour. M. le Président : Cela suppose un effort d'information objective des habitants qui croient, à tort ou à raison, qu'il n'existe pas de structure adaptée en dehors de Lyon ou Grenoble. M. Philippe CAZAUX : C'est pourquoi tout établissement participant au réseau doit pousser ses professionnels de santé à aller rencontrer les généralistes, trop souvent dépourvus d'informations médicales et totalement ignorants des réseaux. Leur réflexe, en présence de telle ou telle pathologie, sera d'envoyer immédiatement leur patient à Grenoble ou à Lyon, par méconnaissance de l'offre locale de soins. De leur côté, les chirurgiens répugnent à l'idée d'aller frapper à la porte de leurs confrères généralistes. Il faut inciter les établissements à communiquer pour faire savoir les possibilités existantes dans chaque ville, ainsi que les positions de repli. Dès lors qu'elles sont identifiées, il est très facile de les recenser. Là encore, on aura trouvé une solution économique en termes de soins. M. Jean-Pascal JÉDREC : C'est pourquoi nous avons besoin de réunir les professionnels intéressés afin qu'ils se connaissent et connaissent leurs différentes compétences et capacités. Mme Martine CARRILLON-COUVREUR : Nombre d'auditions ont déjà mis en avant l'importance de la communication et de l'information, en direction du public comme en direction des professionnels. Le manque de connaissance et de lisibilité vient souvent pénaliser le système. M. Jean-Pascal JÉDREC : D'autant que plus les professionnels sont informés de ce qu'ils peuvent faire les uns et les autres, plus leurs patients sont rassurés. M. Philippe CAZAUX : Et pour le responsable d'une commune, le fait de savoir qu'il a les moyens de répondre aux besoins de prise en charge de ses administrés est déjà un élément de sécurité, comme pour la population lorsqu'elle découvre qu'elle n'a pas besoin d'aller à cent cinquante kilomètres... M. le Président : Avez-vous déjà procédé à une évaluation de votre système ? M. Philippe CAZAUX. C'est le fruit d'un investissement personnel de gens qui se sont sentis concernés, d'abord par la santé de nos concitoyens, ensuite par les dépenses que cela occasionnait... Quand vous êtes un gestionnaire d'établissement de santé ou un professionnel de santé averti, comme le sont les membres de notre association, vous cherchez le point d'équilibre entre la demande et la ressource à mobiliser pour la satisfaire. On s'aperçoit qu'il existe des solutions pratiques qui ne coûtent quasiment rien, si ce n'est l'engagement personnel de gens bien informés du fonctionnement du réseau. M. Jean-Pascal JÉDREC : La seule chose qui exige un investissement à court terme, c'est la nécessité de le développer rapidement. Il faudra ensuite investir, mais beaucoup plus en province que dans les zones à très forte densité médicale, dans un dispositif qui donne aux praticiens en déplacement le moyen d'accéder aux informations et de les télétransmettre. M. le Président : Avez-vous eu des discussions avec le ministère de la santé ? M. Jean-Pascal JÉDREC : Nous avons eu beaucoup de discussions, mais sans suites. M. le Président : Le fait de travailler avec un réseau qui permet d'échanger des connaissances sur un mode interactif est-il ressenti par les jeunes médecins comme sécurisant ? M. Philippe CAZAUX : Non seulement c'est sécurisant, mais cela coupe court à ce sentiment d'être transformés en technocrates obligés de passer 80 % de leur temps à écrire au lieu de soigner. Tous les professionnels vous diront qu'ils n'ont pas fait médecine ou chirurgie pour voir les trois quarts de leur temps - et pour commencer une part croissante de leur temps libre, consacrés à de l'écriture. Je ne dis pas qu'il faille faire disparaître la traçabilité médicale ; mais les outils que nous commençons à mettre à leur disposition leur simplifient la vie dans l'exécution de leur mission, tout en garantissant la traçabilité. Le fait que tout le monde fasse un petit peu dégage du temps au profit de la dispensation des soins, ce qui est la vocation première des praticiens. M. le Président : Messieurs, il nous reste à vous remercier de cette présentation. Fédération hospitalière de France (FHF) : Présidence de M. Georges Colombier, Président-rapporteur M. le Président : Mesdames, Messieurs, je vous remercie de votre présence. M. David CAUSSE : Sur la question de la dérégulation du système, ou de son déséquilibre du point de vue de la participation du secteur libéral à la permanence des soins, tout a été dit. Je me bornerai à souligner que cette dérégulation a un impact direct et des impacts indirects non négligeables, mais souvent sous-estimés. Certains établissements assument la charge du non-programmé alors que d'autres peuvent s'en dispenser. On voit ainsi apparaître une frange toujours plus grande de la population médicale qui n'est à aucun moment assujettie à des contraintes nocturnes ou de week-end. Ce n'est pas seulement la permanence des soins libérale qui est atteinte. Mais cela signifie aussi que lorsqu'un hôpital recrute un radiologue, il va devenir naturel pour le candidat au poste d'annoncer qu'il n'est pas prêt à prendre de gardes. Il faut être un héros, aujourd'hui, pour être un radiologue dans un hôpital ou une clinique, tant l'exercice en cabinet est plus gratifiant, mieux organisé et mieux rémunéré. Le deuxième point sur lequel je souhaite insister est le fait que, s'il est vrai que les services d'urgence ont beaucoup de défauts, notamment en matière d'organisation, ils sont aujourd'hui le seul acteur de notre système sanitaire et social qui n'a pas le droit de dire non. D'une certaine manière, la désorganisation des services d'urgence est le reflet de leurs mérites en termes de service public. Paradoxalement, si l'on était légèrement provocateur, on pourrait aller jusqu'à dire que des services d'urgence bien organisés, où tout se passe bien, seraient des services d'urgence inutiles. Les problèmes d'engorgement se posent dans les services d'urgence d'une certaine taille. La FHF insiste également sur le maillage du territoire par des structures d'urgence, qui jouent un rôle de proximité auprès de la population. Leur financement n'est pas à la hauteur de ce qu'il devrait être. D'après nos calculs, pour qu'une structure d'urgence soit financièrement équilibrée, son activité doit être de 15 000 passages par an. Or, l'arrêté du 12 juillet 2006 vient de fixer à 8 000 le nombre de passages minimum requis pour les structures d'urgences, ce qui est le niveau d'activité de nombreux établissements situés en milieu rural ou semi-rural. Leur problème n'est pas celui de l'engorgement mais celui de l'équilibre financier et ils ont des difficultés à attirer des praticiens dans le contexte de dérégulation que j'évoquais tout à l'heure. En troisième lieu, se pose la question de l'accès financier aux soins. Certains patients peuvent difficilement faire face à des dépassements d'honoraires. Là encore, le service d'urgence joue le rôle de soupape de sécurité collective en permettant à ces patients d'accéder à un soin sans avoir à payer une avance de frais qui leur serait inaccessible. Il est important de prévenir l'accès aux urgences en mobilisant les services en amont, et de fluidifier les filières en facilitant l'accès à des services en aval. Si chacun joue son rôle, on évitera les engorgements. Mais les questions que j'évoque ici débordent le problème d'une bonne organisation amont et aval, et renvoient plus généralement à la question de l'accès aux soins. L'organisation des urgences doit, pour être efficace, s'inscrire dans une logique de réseau. C'est l'objet des décrets parus au mois de mai dernier. Ils prescrivent aux structures d'urgence de définir un répertoire de ressources indiquant sur qui ils peuvent compter, en termes de liens - c'est la régulation médicale - ou d'accès direct à des services de soins sans passer par les urgences, ce qui est un élément d'amélioration de l'organisation. Ces décrets prévoient également que les structures d'urgence devront être dotés de services de médecine. C'est un point important, car actuellement, les ex-Unités de proximité d'accueil, de traitement et d'orientation des urgences (UPATOU) sont surtout des lieux d'appel pour la clientèle chirurgicale. Ces décrets sont intelligemment conçus. La FHF les a votés au Comité national de l'organisation sanitaire et sociale. Mais en France, on a trop le sentiment d'avoir agi dès lors qu'on a fait paraître un texte. La constitution d'un répertoire de ressources, c'est-à-dire des structures sur lesquelles la régulation médicale et les services d'urgence peuvent compter en amont et aval pour fluidifier le système, suppose la désignation d'un chargé de mission, un petit budget, puis un budget d'entretien ou d'exploitation de ce répertoire. À ce jour, le ministère n'a dégagé aucune enveloppe pour financer la mise en œuvre des réseaux amont et aval des urgences. Par ailleurs, il faut poser la question du partage par tous les établissements de santé des sujétions respectives de l'accueil programmé et non programmé. Aujourd'hui, on peut distinguer deux catégories d'établissements : d'une part, ceux qui courent le risque d'être dérangés - la nuit, le week-end, à tout moment de la journée - et qui se trouvent fortement pénalisés dans leurs activités programmées comme dans leurs activités ambulatoires ; d'autre part, ceux qui peuvent se consacrer exclusivement à des activités programmées sans participer à aucun moment, à l'échelle d'un territoire de santé, aux contraintes de permanence. Cette dichotomie est catastrophique, d'abord, pour la qualité des pratiques. Le Conseil national de la chirurgie a, par exemple, souligné qu'un chirurgien ne pouvait exceller dans sa pratique s'il était cantonné à l'activité d'urgence ou à l'activité programmée. Deuxièmement, si un secteur est assujetti aux contraintes de nuit et de week-end alors que l'autre y échappe complètement, un problème de recrutement médical se présente inévitablement dans le secteur des activités non programmées. Troisièmement, cette dichotomie est catastrophique pour l'image du service public hospitalier et pour ses finances. Elle l'est pour son image, parce qu'elle entretient l'idée qu'obtenir un rendez-vous, dans des conditions satisfaisantes, suppose de s'adresser au secteur privé, alors que les soins immédiats, sans programmation et sans véritable organisation, doivent être assumés par l'hôpital. J'ajoute, et cela a son importance dans une logique de tarification à l'activité, que des études ont montré qu'un même acte coûte 60 % plus cher dans le non programmé que dans le programmé. La tarification à l'activité ne fait aucune distinction entre les deux. Dans un système en réseau, la maison médicale de garde, dès lors qu'elle est adossée à l'hôpital public, est un moyen, du moins dans certaines plages horaires, de conjuguer les forces de la médecine de ville et de la médecine hospitalière, chacune jouant son rôle propre. Elle participe au développement d'une relation de respect mutuel en termes de compétences et de partage des sujétions. Les services d'urgence sont également confrontés à un problème d'organisation interne. La FHF l'a dit à plusieurs reprises, notamment après la canicule de l'été 2003, il convient d'organiser une véritable filière gériatrique hospitalière : court séjour, moyen séjour, moyens ambulatoires, avec équipes mobiles de gériatrie internes et externes. Les moyens ambulatoires doivent être mis au service de centres d'hospitalisation de jour pour être capables de programmer certains actes et d'éviter que les personnes ne se présentent aux urgences. 70 % des hospitalisations non programmées après passage aux urgences sont des personnes âgées de plus de 75 ans. Ces personnes, pour le dire simplement, sont les plus difficiles à « caser ». Les admissions des personnes âgées de plus de 80 ans en service d'urgence consécutives à une prise en charge par les pompiers connaissent à Paris une augmentation à deux chiffres tous les ans. Ce problème se pose aussi ailleurs qu'à Paris. La loi de financement de la sécurité sociale a prévu une consultation de prévention pour les sujets âgés de plus de 70 ans. La FHF a salué cette disposition. Mme Andrée BARRETEAU : Depuis maintenant une dizaine d'années on cherche une solution pour désengorger les urgences. Jusqu'ici, celle-ci a surtout consisté à augmenter les crédits destinés à améliorer la fluidité des services d'urgence. D'autres solutions ont été imaginées, en particulier les maisons médicales de garde (MMG), créées sur la base du volontariat des médecins libéraux et des médecins hospitaliers. Le rapport du docteur Jean-Yves Grall remis en mai 2006 au ministre de la santé, souligne que ces maisons médicales de garde fonctionnent de manière très différente selon les cas. Une MMG en milieu rural ne rend évidemment pas les mêmes services qu'en milieu urbain ou périurbain. Une typologie devrait sans doute être dressée afin qu'elles rendent le meilleur service. Plus des trois quarts des MMG sont situées aujourd'hui en dehors des établissements hospitaliers. Une maison médicale de garde sans accès à un plateau technique ouvert au moins jusqu'à 23 heures n'a pas beaucoup d'intérêt et ne contribue pas à désengorger les hôpitaux. Car c'est entre 19 et 24 heures que le problème de l'engorgement des urgences se pose : c'est le moment où les parents se présentent avec leurs enfants, de même que les personnes âgées qui ont été victimes d'une chute. Nous souhaitons donc que les maisons médicales de garde puissent se diversifier et qu'elles soient fortement adossées aux établissements hospitaliers. Certains médecins libéraux en sont conscients. L'étude Octoplus, réalisée par Olivier Saint-Jean, gériatre à l'hôpital européen Georges-Pompidou, a montré que plus de 50 % des personnes s'adressant aux urgences sont des personnes âgées et que ces passages sont inadaptés ou inappropriés. Si un médecin libéral souhaitant envoyer une personne âgée en consultation de radiologie à l'hôpital pour un scanner se heurte à des refus, il envoie son patient au service des urgences. La vraie question est donc celle de l'activité programmée à l'hôpital. De ce point de vue, je ne peux que répéter ce qu'a dit M. Causse : que les radios, que les échographies ne soient plus possibles après 18 heures, c'est un problème. Cela se traduit forcément par l'engorgement des urgences, alors même que les plateaux techniques sont fermés. Il faut donc se demander comment financer l'ouverture des plateaux techniques. Les praticiens hospitaliers ont des rémunérations six fois moins importantes que celles qu'ils pourraient percevoir dans le secteur privé. Cela explique qu'ils appliquent les 35 heures comme ils le font. À chaque fois que, dans les territoires, des structures transversales se mettent en œuvre, les services d'urgence sont moins engorgés. Je pense en particulier aux équipes mobiles de gériatrie, qui, en lien avec les réseaux, organisent et l'amont et l'aval. L'encombrement des urgences peut donner lieu à des pertes de chances pour les patients, et il coûte cher. M. David CAUSSE : Pour aller dans le même sens, je souligne que les réseaux de kinésithérapie offrent une solution aux parents en cas de problèmes respiratoires des enfants. S'ils font défaut, les parents s'adressent directement aux hôpitaux. Les subventions de réseaux sont un investissement organisationnel qu'il vaut la peine de consentir. Mme Marie-France WITTMANN : J'ai participé à l'ouverture de deux services d'urgence, l'un en 1992, à l'hôpital de Mulhouse, l'autre en 2002, à l'Hôpital européen Georges-Pompidou. Entre ces deux dates, j'ai pu constater un changement de comportement fondamental de l'usager consommateur de soins dans son recours aux urgences. La précarité est l'un des motifs qui poussent à s'adresser aux urgences, mais ce n'est pas le seul. Nous avons - les pouvoirs publics et tous ceux qui organisent l'hôpital - créé cet entonnoir en envoyant aux urgences, au fil des textes successifs, un certain nombre de patients qui auraient pu être pris en charge autrement. Par exemple, on a demandé aux services d'urgence d'accueillir les urgences psychiatriques. Pour les urgences ayant une dimension judiciaire, en particulier en cas de maltraitance ou de viol, on leur a demandé d'aménager les locaux d'urgence de façon à permettre aux forces de l'ordre de procéder sur place aux premiers constats. C'est ainsi que l'on retrouve aux urgences les personnes en grande précarité, les consommateurs de soins qui considèrent qu'ils ont le droit d'y être accueillis dès lors qu'ils paient leurs cotisations d'assurance maladie, et ceux qui n'ont aucun autre recours pour traiter ce que les médecins appellent la « bobologie » : si une personne se coupe, a besoin de deux points de sutures, souffre d'une plaie ou d'une bosse, le service d'urgence est le seul endroit où elle peut s'adresser 24 heures sur 24. Ayant nous-mêmes créé cet afflux, nous ne parvenons plus aujourd'hui à le gérer. L'une des solutions possibles repose sur la gestion des flux. L'organisation de l'amont et de l'aval passe par la mise sur pied d'une vraie filière de soins. Cela a été possible, à travers des textes récents, pour les urgences vitales, pour la cardiologie, pour le traitement des accidents vasculaires cérébraux. Mais on ne l'a pas fait pour d'autres disciplines qui relèvent aussi à mon sens d'une prise en charge en filière. Pourquoi ne pas apporter une réponse spécifique à des situations particulières comme les urgences psychiatriques, les personnes âgées, mais aussi l'obstétrique - car il n'est pas rare que des femmes accouchent aux urgences - ou encore la pédiatrie. Tous les établissements ne sont pas organisés pour un accès direct aux services de pédiatrie. Il serait bon d'organiser un fléchage vers la discipline en cause, sans passer par les urgences. La structure en amont devrait être la protection maternelle infantile (PMI), avec laquelle la coordination est encore insuffisante. À l'intérieur de l'hôpital, on a déjà tenté de mettre en place des modes de contractualisation interne associant les services d'aval et les urgences. Cela fonctionne plus ou moins en fonction de l'implication personnelle des chefs de service. Des progrès sont possibles dans les relations avec les services d'imagerie, les services médico-techniques, les laboratoires. À l'extérieur de l'hôpital, il est possible d'associer les usagers. La Fédération française de cardiologie a réalisé récemment une campagne sur la conduite à tenir en cas de menace d'infarctus. Si la filière pédiatrique est organisée au sein d'un réseau, en lien avec la PMI, les parents auront un lieu de recours qui ne sera pas forcément les urgences pour une séance de kinésithérapie respiratoire. La gestion des flux passe par une formalisation des filières, qui doivent être lisibles pour l'ensemble des usagers et s'inscrire dans des réseaux, dont certains existent actuellement et d'autres non, et il n'y a pas encore de réelle coordination territoriale des réseaux. M. Claude LETEURTRE : Peut-on aborder autrement la question de l'installation des médecins qu'à travers la notion de libre choix ? Pourra-t-on faire l'économie d'une politique volontariste visant à assurer le maillage du territoire ? M. David CAUSSE : Devant une situation qui n'est pas nouvelle, il faut réaffirmer avec force quelques fondamentaux. Il convient de faire passer auprès des patients des messages sur le bon usage du recours aux urgences, qui ne se justifie pas toujours. Il faut aussi poser la question de la participation des médecins libéraux à la permanence des soins, ainsi que celle de l'équilibre des charges entre la médecine hospitalière et la médecine privée. Un message fort en direction des médecins libéraux est possible, à condition que cette participation ait du sens : la contrainte doit être suffisamment partagée par tous pour être équitable ; elle doit être adossée à un service d'urgence, voire relever de la participation directe à un service d'urgence ; elle doit enrichir la pratique médicale. La participation à la permanence des soins peut être intégrée à la nouvelle logique d'évaluation des pratiques professionnelles, mais cette participation, qui est une formation appliquée, pourrait être plus récompensée, en termes de points, que la participation à des colloques. Mme Martine CARRILLON-COUVREUR : Il faut, en effet, s'appuyer sur les trois points que vous venez d'évoquer. Quel est le point de vue de la FHF sur le maillage actuel du territoire ? Mme Andrée BARRETEAU : Des difficultés importantes sont engendrées, dans certaines régions, par un phénomène cumulatif : pas de médecin, pas suffisamment d'habitants, des difficultés de circulation. Cela fait naître des « déserts médicaux ». La réglementation vient de fixer à 8 000 le nombre de passages minimum requis pour les structures d'urgences. Cela permettra à l'ensemble de la population, sauf dans quelques points noirs, d'être à moins d'une demi-heure de ces structures d'urgence. Cependant, ce maillage est limité en termes de sécurité. Dans ces établissements à 8 000 passages, on ne pourra pas tout faire. Il faut donc opérer une petite révolution, sinon une grande, en matière de transports sanitaires, et surtout de transports héliportés. Depuis vingt ans, l'ensemble des établissements pivots, publics ou privés, ont été soumis à des astreintes comparables, mais on n'a pas abordé la question de la permanence des soins. Des économies peuvent être faites si l'on décide une mutualisation de la permanence des soins et si les obligations de service public sont bien partagées entre les deux secteurs. Des moyens pourraient alors être redéployés pour mailler le territoire d'une façon cohérente, à partir d'un investissement fort de la France dans les transports héliportés. Après un maillage de première proximité qui permet le conditionnement du patient, il faut pouvoir, par exemple en cas d'infarctus ou d'accident vasculaire cérébral grave, de faire appel, via le SAMU, à un transport héliporté de jour comme de nuit. L'enjeu est, en définitive, l'égalité d'accès aux soins. Actuellement, si l'on habite à proximité d'un CHU, on a l'assurance d'être correctement pris en charge, mais si l'on habite loin d'un CHU, un problème risque de se poser. M. le Président : Nous en avons eu un exemple jeudi dernier à Nevers, où il n'y a pas d'hélicoptère. Mme Andrée BARRETEAU : Mais, j'y insiste, la FHF ne s'inscrit pas dans une logique de « toujours plus ». Des redéploiements sont nécessaires. Dans les SROS III, la question de la permanence des soins n'a pas été traitée de manière cohérente. En Midi-Pyrénées, région grande comme la Belgique, le CHU de Toulouse est entouré par les cliniques privées. Toute l'offre est concentrée dans cette zone et à Montauban, à Castres, à Mazamet, il n'y a plus rien. M. David CAUSSE : Et ce ne sont pas de petites villes. Mme Andrée BARRETEAU : Si l'on regarde la carte de France, on s'aperçoit que les cliniques privées sont concentrées autour du CHU ; en périphérie, les structures font défaut pour des raisons de rentabilité. La tarification à l'activité a pour conséquence que les grandes séries sont rentables. À moins de 3 000 interventions chirurgicales par an, à moins de 1 500 accouchements, on ne l'est pas. Nous demandons que l'on construise des MIGAC de continuité territoriale. À un moment donné, l'aspect tarifaire n'est pas suffisant pour mailler le territoire. Il nous semble également que l'accès à la télémédecine est source d'économies potentielles. Mme Martine CARRILLON-COUVREUR : Adapter les tarifs n'est pas suffisant. L'ARH pourra peut-être combler le déficit d'une maternité pour une année, mais cela ne règle rien sur le fond. Un établissement situé dans une grande ville dépassera le seuil de rentabilité, alors qu'une région dont la population vieillit aura beaucoup moins de naissances, d'où un déséquilibre. Ce problème concerne beaucoup de territoires, et engendre injustices et inégalités. M. David CAUSSE : Le seuil de rentabilité d'une maternité se situe entre 900 et 1 000 accouchements. Une sage-femme coûte annuellement 40 000 euros, charges comprises. Il en faut cinq pour assurer une permanence 24 heures sur 24. Le tarif d'accouchement est fixé à 2 200 euros. Avec 1 000 accouchements, les coûts de permanence ne représentent que 10 % de l'ensemble des charges. La FHF a formulé des propositions innovantes pour adapter la tarification à l'activité. Dans une plate-forme présentée aujourd'hui même par Gérard Vincent et Claude Évin, elle propose de réfléchir à une régionalisation de l'allocation des ressources qui permettrait une modulation des enveloppes hospitalières, en tenant compte de la démographie, de la morbidité et de l'épidémiologie au sens large. Car la question se pose de savoir s'il est légitime, en termes médico-économiques, de payer l'accouchement au même tarif dans une grande maternité ou dans une petite maternité. Je pense que non. La tarification nationale est indispensable comme référence. Mais dans son application, elle entre en contradiction avec les exigences du maillage du territoire. La tarification à l'activité permet aux établissements importants de compenser par le volume de leur activité ce qu'ils perdent éventuellement en recettes. Par contre, les régions sous-dotées se trouvent prisonnières de l'héritage du niveau de leur offre de soins et de leur personnel médical à l'époque où la tarification à l'activité a été instaurée. La tarification à l'activité a d'immenses mérites. Elle permet d'intégrer les considérations financières dans les processus de soins, et de remobiliser les acteurs dans des logiques plus claires en termes d'allocations des ressources mais il importe que les allocations de ressources soient régionalisées et les tarifs modulés. Si une très forte augmentation de volume au niveau national conduit à une baisse uniforme des tarifs, les régions défavorisées le sont encore plus. M. Marc BERNIER : Certains médecins libéraux sont prêts à participer à des maisons médicales, non pas de garde, mais à l'intérieur de l'hôpital, ce qui n'était guère concevable il y a seulement dix ans. Toute la tarification différenciée n'est pas facile à mettre en œuvre. Ce serait certes l'idéal, mais on voit bien que, malgré les mesures incitatives à l'installation en milieu rural, les régions sous-dotées en médecins ont du mal à en recruter et le fossé va se creuser de plus en plus. Nous aurions pu aussi aborder la question de la féminisation de la population médicale mais le problème majeur est celui de la prise en charge des personnes âgées, dont le nombre va augmenter dans les années à venir. La Mutualité sociale agricole fait un travail de prévention considérable en la matière. Or la prévention est la principale réponse à l'engorgement des urgences. M. David CAUSSE : Je précise que les inégalités entre les territoires ne concernent pas que les petites villes. À l'hôpital de Calais, ville de 100 000 habitants, c'est la salle de coronarographie qui n'a pas les moyens de fonctionner. Mme Marie-France WITTMANN : Améliorer le maillage du territoire nécessite une augmentation et un financement des transports sanitaires. On a évoqué les transports héliportés dans les situations d'urgence. Mais quand il s'agit, comme l'a dit Mme Barreteau, de conditionner le malade dans un petit établissement avant de le transférer dans un centre plus important, le transport héliporté est un transport secondaire, dont aujourd'hui, on ne sait pas qui doit en assumer la charge. M. le Président : S'agissant du transport, il est remboursé si l'on conduit le patient aux urgences mais pas s'il est dirigé vers une maison médicale de garde. C'est un problème. M. Claude LETEURTRE : Je pense que nous n'avons pas le choix. Il va falloir organiser la permanence des soins avec le secteur privé, notamment dans les spécialités car c'est le seul moyen de parvenir à une répartition des contraintes. Le code de déontologie médicale prévoit une obligation de garde à partir du moment où l'organisation est définie. Il est de notre responsabilité de la définir. M. le Président : Nous avons auditionné une femme médecin, mère de quatre enfants, qui nous disait qu'avec 70 heures de travail par semaine, elle avait du mal à accepter que le préfet de l'Ain la réquisitionne. Il est clair que les astreintes seraient mieux supportées si elles étaient mieux réparties. M. David CAUSSE : La question d'une installation contrainte des médecins est un serpent de mer. Peut-être faudrait-il poser la question de manière un peu différente : est-il légitime que l'État et l'assurance maladie acceptent d'être prisonniers des choix d'exercice de chacun ? Peut-être pourrait-on instituer, sinon un conventionnement sélectif, du moins un conventionnement valorisant sur certaines zones géographiques. Mme Martine CARRILLON-COUVREUR : Je voudrais aborder le problème du développement de l'appel à l'intérim : on paie les intérimaires trois fois plus que les titulaires, sans que la qualité y soit. La FHF a-t-elle des propositions dans ce domaine ? Mme Andrée BARRETEAU : Ceci illustre ce que nous disions. C'est en l'absence de règle que la pagaille s'installe. Celui qui a le plus de moyen peut élaborer un tableau de garde qui permet au service d'urgences de fonctionner. Ce problème rejoint celui des 35 heures. Les médecins libéraux ont commencé à se désengager de la permanence des soins au moment où les 35 heures ont été appliquées à l'hôpital. Quand la règle n'est pas égalitaire, et que les médecins libéraux se sentent les perdants, ils se disent : « Au fond, pourquoi ferions-nous la nuit alors qu'à l'hôpital, ils mettent la clé sous la porte à 18 heures ? ». S'agissant du « mercenariat », c'est un peu la même chose. Si l'on ne se met pas d'accord sur un tarif, si l'on ne pose pas une règle claire sur le partage des sujétions de garde, il se développe. La FHF demande un avenant aux SROS III sur la permanence des soins, qui précise qui assure les gardes, comment elles sont programmées, et à quel tarif. M. David CAUSSE : Et nous sommes très choqués qu'un directeur d'établissement puisse, au nom d'une règle appliquée de manière bureaucratique, être mis en cause personnellement pour avoir été contraint, afin d'assurer la permanence du service public, de recourir au mercenariat. La dérégulation entraîne des pratiques détestables. Tel praticien en repos de sécurité va, au vu et au su de tout le monde, assurer une garde dans l'établissement d'à côté. M. Claude LETEURTRE : L'idée de « MIGAC de continuité territoriale » est très intéressante. Elle permettrait de rester cohérent dans la manière d'aborder la tarification. Mme Andrée BARRETEAU : La France est l'un des seuls pays européens à penser que la tarification à l'activité pourrait couvrir l'intégralité du champ, alors que les aspects de structure et de continuité territoriale doivent également être pris en compte. M. le Président : Mesdames, monsieur, je vous remercie de votre contribution aux travaux de notre mission d'information. CGT Santé : Présidence de M. Georges Colombier, Président-rapporteur M. le Président : Madame, monsieur, nous vous remercions d'avoir accepté notre invitation. Mme Nadine PRIGENT: Je suis secrétaire générale de la Fédération CGT de la santé, infirmière de profession. Christophe Prudhomme est médecin urgentiste au SAMU du 93, et responsable du collectif médecins pour la CGT. Les urgences sont aujourd'hui engorgées, après avoir subi de très nombreuses restructurations depuis des années. Pas moins de 200 services d'urgence ont fermé sur le territoire, alors qu'il s'en développe d'autres dans les cliniques, sans pour autant assurer une mission de service public, puisqu'ils n'accueillent pas la totalité de la population. Parallèlement, le secteur de la permanence des soins est en grande difficulté et ne peut plus faire face à la demande. Selon la Fédération hospitalière de France (FHF), 75 % des établissements sont en déficit. Il faudra revoir les moyens accordés au service public hospitalier, mais aussi améliorer les quotas de formation, aussi bien pour les infirmières que pour les médecins. Selon nos prévisions, il conviendrait de former au moins 40 000 infirmières par an sur cinq ans, pour faire face aux départs à la retraite et aux besoins, mais nous arrivons à peine à en former 30 000 par an. Nous avons du mal à remplir les écoles, et encore plus à garder les élèves en formation pendant trois ans ! M. Christophe PRUDHOMME : L'engorgement des urgences s'aggrave en France, ce qui n'est guère étonnant, puisqu'elles sont le miroir grossissant de tous les dysfonctionnements. La médecine praticienne est confrontée à d'importantes mutations qui n'ont pas été prises en compte, qu'il s'agisse de mutations sociologiques, avec l'évolution du mode de travail des médecins : le médecin de campagne, de famille, en activité isolée, est en voie d'extinction ; la profession se féminise et les femmes aspirent à travailler différemment et moins ; le médecin n'habite plus sur son lieu d'exercice. Les patients se plaignent aujourd'hui d'être renvoyés sur le 15, dont l'organisation n'a pas davantage évolué. La permanence des soins ne cesse de se dégrader. Selon les préfets, elle fonctionnerait dans 70 départements - ce qui n'est vrai qu'en théorie - , mais pas dans les autres. Et lorsqu'elle fonctionne, elle s'arrête à minuit ! En Seine-Saint-Denis, comment faire quand seuls deux ou trois médecins assurent la permanence pour 1 500 000 habitants, de surcroît dans leur cabinet, sans visite à domicile alors que la moitié de la population n'a pas de voiture, et qu'il n'y a pas de transport en commun la nuit ? Et que dire des moyens ! Nous n'avons plus de système d'ambulances publiques ! Celles qui circulent sont privées sous contrat, et les difficultés liées à la gestion de leur rémunération en délégation de service public sont si nombreuses que nous sommes souvent amenés, pour des raisons de sécurité, à recourir aux pompiers, ce qui coûte extrêmement cher. Nous sortons par ailleurs d'un système qui tendait à réduire le nombre de lits, ce qui était aussi ridicule que de vouloir diminuer le numerus clausus ! Le patient est aujourd'hui devenu une balle de ping-pong entre la ville et l'hôpital. Sous la pression de la durée moyenne de séjour, l'hôpital renvoie les malades en ville trop tôt, voire ne les hospitalise pas, faute de lit, sans s'assurer qu'ils pourront correctement être pris en charge et les malades reviennent aux urgences. Certains directeurs, du fait de la mécanique budgétaire de la tarification à l'activité (T2A), en sont ravis, mais ce n'est bon ni pour le patient, ni pour la collectivité. Le problème de la santé ne doit plus être traité de manière aussi cloisonnée, avec d'un côté la ville et un système conventionnel au bout du rouleau, et de l'autre l'hôpital qui a subi une cure d'amaigrissement dont il faudrait dresser le bilan avant de repartir sur de bonnes bases. Le système de la tarification à l'activité est très pervers, car il conduit à sélectionner les patients. Il n'est pas rare que des patients, faute de place, soient renvoyés des urgences de l'hôpital public vers des structures privées où l'on s'empresse de leur demander leur carte vitale, leur mutuelle, et leur carte bleue pour les dépassements d'honoraires ! Aujourd'hui, dans mon département, 90 % de la chirurgie se fait dans le secteur privé à but lucratif. La médecine à deux vitesses existe déjà ! Les seuls patients opérés dans les hôpitaux publics sont ceux qui n'ont pas de couverture sociale ou qui ne peuvent pas se permettre de dépassement d'honoraire. L'hôpital public se replie sur la prise en charge des plus pauvres et ne joue plus son rôle de service public puisqu'il ne se donne plus les moyens d'offrir à l'ensemble de la population des soins de qualité dans toutes les spécialités. S'agissant de la médecine de ville, nous ne pourrons pas revenir au système de garde à l'ancienne, mais il est évident que le système conventionnel de la rémunération à l'acte exclusif, outre qu'il est inflationniste, ne permet pas de remplir les missions de service public. Les jeunes médecins sont en revanche favorables à la contractualisation, avec une forfaitisation de la rémunération. Ce système, qui fonctionne très bien en Suisse, permettrait d'intégrer des médecins qui travailleraient en lien avec l'hôpital pour assurer les gardes, mais dans le cadre d'une mission de service public. Sinon, cela voudrait dire que l'hôpital se résigne à faire tout ce que le privé lucratif ne peut pas faire... Il est d'autant moins possible de gérer d'un côté l'hôpital et de l'autre la médecine de ville qu'il y a de moins en moins de médecins. Sans copier le modèle anglais, il est évident que nous ne pourrons plus laisser les médecins s'installer librement. Nous devrons trouver d'autres solutions que les systèmes incitatifs qui ont montré leurs limites. Je me suis récemment rendu en Champagne-Ardenne. Certaines zones ne comptent plus un seul médecin. Il ne reste alors que les pompiers volontaires pour conduire les malades vers un hôpital de plus en plus éloigné, ce qui augmente les risques... À l'hôpital, les urgences peinent à assurer une prise en charge de qualité. Ce n'est qu'à la fin des années 1990 que nous avons réussi à mettre en place un système à peu près cohérent, avec un remplacement des internes par des médecins. J'ai 46 ans mais je n'ai été titularisé à l'hôpital qu'en 2000. Je suis resté vacataire pendant quinze ans ! Aujourd'hui, ces médecins des urgences, qui se sont battus pour obtenir un statut et des conditions de travail dignes, n'y croient plus. Le statut de PH328 a tout remis en cause, sans parler de la volonté, au niveau européen, de revenir sur le décompte du temps de travail. Les médecins préfèrent s'installer en ville, quand ils ne se reconvertissent pas ! Dans les zones où la titularisation a pris du retard, comme à l'AP-HP329, la situation est catastrophique ! Les effectifs et la qualité des médecins ne sont plus au rendez-vous dans les grands hôpitaux parisiens. Bichat, Lariboisière, Saint-Antoine ne sont plus aujourd'hui capables de remplir leurs plannings. Cet été, Lariboisière, l'un des plus gros hôpitaux parisiens, n'avait plus assez de médecins pour assurer la continuité des soins aux urgences ! Il est donc fait appel à des intérims, des médecins « mercenaires » qui viennent travailler pour 1 000 à 1 500 euros la journée, ce que la Cour des comptes vient de contester. Et que dire des zones frontalières où nombre de praticiens hospitaliers se mettent en disponibilité pour aller travailler au Luxembourg ! Les patients se rendent bien compte de la situation. Je suis aussi porte-parole de l'Association des médecins urgentistes de France (AMUF). Les patients nous donnent raison sur l'analyse de la situation. Si le centre 15 de la Seine-Saint-Denis fonctionne très bien, c'est que nous avons au bout du fil, 24 heures sur 24, quatre médecins - deux du SAMU, deux libéraux. La moitié des communications relèvent du conseil, et en général, tant le patient que le médecin sont satisfaits de l'entretien téléphonique, mais pour aboutir à ce résultat, le médecin doit travailler dans de bonnes conditions, car un entretien de qualité dure entre six et sept minutes en moyenne. Mieux vaut intégrer davantage de médecins au centre 15 pour trier les appels que de se battre pour assurer des visites de confort à domicile. Or, la convention signée avec les syndicats dits représentatifs ne prévoit le financement par l'assurance maladie que d'un seul médecin régulateur libéral par 24 heures. Nous en avons deux, ce qui signifie qu'au 1er janvier 2007, la caisse primaire de l'assurance maladie ne financera plus le deuxième médecin ! Les maisons médicales de garde répondent à l'évolution de l'exercice de la médecine de ville, mais ne permettront pas de désengorger les urgences car les consultations s'y font sans rendez-vous, et nombre de patients qui n'ont pas obtenu de rendez-vous avec un médecin de ville se rendent automatiquement à la maison médicale de garde dès son ouverture, à 20 heures. En revanche, la régulation de l'offre de soin en libéral, en lien avec l'hôpital, dans des structures de type cabinet de groupe ou maison médicale pluriprofessionnelle, permettrait de désengorger les hôpitaux. Par ailleurs, certains patients se rendent aux urgences parce qu'ils ne sont pas satisfaits de la réponse libérale, qu'il s'agisse des délais de rendez-vous ou des dépassements d'honoraires. Nous souhaiterions que le cadre contractuel avec la médecine libérale nous permette de disposer de médecins référents de différentes spécialités, en ville, vers lesquels nous pourrions renvoyer les patients pour la continuité de leur prise en charge. Quant au personnel paramédical des urgences, la situation est désastreuse, tant les conditions de travail sont difficiles. Nous sommes prêts à discuter, mais nous sommes confrontés à l'absence de dialogue social. Nous sommes toujours dans le conflit. M. Claude LETEURTRE : La situation de la Seine-Saint-Denis illustre bien cette évolution très inquiétante de la médecine. Vous dites que la moitié des réponses données par téléphone sont des conseils : est-ce la réponse adaptée ? L'idée de contractualiser est bonne, mais je me demande comment diminuer cette pression qui s'exerce sur les urgences. M. Christophe PRUDHOMME: Les patients viennent aujourd'hui aux urgences faute d'avoir pu obtenir un rendez-vous avec un médecin. Le conseil est lié à l'évolution de la société, de plus en plus individualiste et consumériste. C'est un constat. Un centre de régulation unique, qui réunirait médecine libérale et médecine hospitalière, est une garantie de qualité pour les patients, car seul le médecin connaît la gravité de l'état du malade. La loi prévoit que tout appel au centre 15 doit être régulé par un médecin. Le conseil est pertinent quand il est suivi, le lendemain, d'une consultation chez le médecin habituel ou un spécialiste. Cet accès est malheureusement difficile aujourd'hui, d'où des appels récurrents et l'engorgement des urgences. Faute de gérer l'environnement, en amont comme en aval, la situation des urgences ne s'améliorera pas. En aval, la responsabilité des médecins est grande. Nous sortons de trente ans d'une médecine technicienne, extrêmement spécialisée, alors que la réalité du terrain a changé - la population est vieillissante, les médecins doivent faire de plus en plus de médico-social, et ils ne sont pas formés à un travail en équipe pour une prise en charge globale du patient. Le conseil, en tant que tel, n'est pas forcément la bonne réponse, mais il fait partie de l'éducation. Nous devons expliquer qu'il n'est plus possible d'obtenir un rendez-vous avec un médecin simplement sur un claquement de doigts. S'agissant ainsi de l'épidémie de grippe qui va bientôt arriver, nous avons choisi, dans notre centre 15, de n'envoyer de médecins qu'aux nourrissons, aux personnes âgées ou aux personnes atteintes de pathologies. Les autres recevront des conseils. Dans un premier temps, la population se montre agressive, puis elle comprend peu à peu la situation. Les centres 15 doivent aujourd'hui être dotés des outils nécessaires. Certains traitent déjà du médico-social ! Les téléalarmes aboutissent même chez nous, tout simplement parce que nous fonctionnons 24 heures sur 24, et qu'ainsi, il n'est pas nécessaire de mettre en place un autre standard téléphonique. Surtout, c'est l'écoute qui importe, pour discerner la gravité de la situation, et apporter la réponse appropriée. À cet égard, le standard unique est essentiel, ce qui n'empêche pas d'y réunir du personnel public, libéral ou contractualisé. M. le Président : Vous avez parlé de la gériatrie, mais que pensez-vous de la pédiatrie et de la psychiatrie, au regard des urgences ? M. Christophe PRUDHOMME: La pédiatrie est un véritable problème. Comment expliquer qu'un radiologue gagne quatre fois plus qu'un pédiatre ? Par ailleurs, les urgences sont d'autant plus engorgées que les parents s'inquiètent très vite, et qu'il est facile alors de prendre l'enfant dans les bras et de l'amener aux urgences. Lorsque les parents appellent le centre 15 pour un enfant, le conseil revêt toute son importance, d'autant que l'enfant a souvent été vu la veille par son médecin. En psychiatrie, la situation est catastrophique. Les patients sont soit dans la rue, soit en prison ! Et quand ils sont dans la rue, ils viennent aux urgences, où l'on ne peut les garder faute de lit ! C'est très bien de fermer des lits dans les asiles, mais la réponse de proximité dans les centres médico-psychologiques (CMP) n'est pas à la hauteur. Ainsi, lorsqu'un patient décompense, la seule solution est aujourd'hui d'appeler les médecins, de lui faire une grosse piqûre, de l'attacher, et de le remettre au psychiatre des urgences qui ne sait trop que faire. Nous sommes de surcroît très inquiets des conséquences de la loi sur la prévention de la délinquance. Nous avons besoin de plus de lits destinés à la psychiatrie dans les hôpitaux généraux, mais surtout, nous ne voulons plus de solutions alternatives au rabais, avec du personnel déqualifié, dans le cadre de l'associatif ou du bénévolat. Les appartements thérapeutiques, gérés par des associations, ne sont pas encadrés ! Aujourd'hui, des patients, en hospitalisation de semaine, sont mis en permission le week-end, faute de moyen, sans que personne ne s'assure que la famille peut les prendre en charge. Cet été, deux patients en permission d'hôpital psychiatrique se sont ainsi défenestrés. Mme Maryvonne BRIOT : La situation est tout de même différente en province, même s'il reste parfois difficile de trouver des lits ou de préparer les sorties. Je reste à cet égard persuadée qu'il appartient au cadre infirmier, et non au médecin, de mener les démarches nécessaires pour s'assurer que le patient sera bien pris en charge à l'extérieur. Par ailleurs, la contractualisation entre les médecins libéraux et l'hôpital peut être une solution intéressante. La répartition des médecins libéraux sur le territoire est un vrai problème, mais je crains qu'en imposant aux médecins leur lieu d'installation, les jeunes ne se détournent de la médecine libérale. M. Christophe PRUDHOMME : Il serait possible de décider aujourd'hui de nouvelles règles qui ne seraient applicables qu'à ceux entrant en première année de médecine en 2007. Le système conventionnel est arrivé au bout de ses limites. La rémunération à l'acte, outre qu'elle est inflationniste, ne permettra pas d'équilibrer les comptes de la sécurité sociale. La prochaine majorité ne pourra faire l'économie d'une réflexion sur la pertinence du plan Hôpital 2007. Nous proposons aujourd'hui de mettre en place un service mobile d'aide au retour à domicile des personnes âgées avec du personnel hospitalier. La mécanique budgétaire actuelle ne permet plus à un directeur d'hôpital de créer un nouveau service. Nous sommes d'accord sur le principe d'une comptabilité analytique à l'hôpital, mais la T2A ne doit pas devenir une finalité, surtout avec des critères qui posent problème et conduisent à la sélection des patients ! Nous ne proposons pas de revenir au budget global : nous sommes favorables à une contractualisation sur des objectifs pluriannuels, et un ajustement annuel. Nous sommes aussi favorables à la comptabilité analytique, car nous voulons savoir où part l'argent, mais si l'on décide de réorganiser le personnel pour mieux l'utiliser, que l'on discute également des abus de mes collègues ! Je suis scandalisé que certains de vos collègues députés puissent rester chefs de service ou chefs de pôle ! Mme Cécile GALLEZ : Permettez-moi de citer l'hôpital de Valenciennes où, chaque jour, 10 % des employés, qui ne sont pourtant pas députés, manquent ! Comment l'expliquer ? La société a changé. Les gens s'affolent aujourd'hui pour un rien, et l'on ne peut plus appeler le médecin la nuit. Pourquoi, dans certaines spécialités débordées, comme l'ophtalmologie, ne peut-on obtenir directement une consultation à l'hôpital ? Cela permettrait de désengorger les urgences. M. Christophe PRUDHOMME: Si de nombreux hôpitaux n'acceptent plus de consultation en externe, c'est parce qu'ils n'arrivent déjà plus à assurer les consultations en interne. Les malades viennent donc aux urgences. Mme Nadine PRIGENT : La situation des paramédicaux et des cadres n'est pas meilleure que celle des médecins. Ils fuient le secteur hospitalier public ! Il faut faire le bilan d'Hôpital 2007 avant de lancer Hôpital 2012, s'occuper des professionnels, des formations et revaloriser les professions. Quant à la psychiatrie, il faut absolument cesser de fermer des lits ! M. Paul-Henri CUGNENC : Le secteur public et le secteur privé sont caricaturés. Pour les Français, le système de santé repose sur ces deux piliers, aussi solides l'un que l'autre. On peut caricaturer le secteur privé en l'appelant secteur marchand, il demeure que les Français y sont attachés et lui font confiance. En tant qu'élus, nous ne sommes pas là pour faire du dogmatisme, mais pour respecter les choix des Français. Par ailleurs, les Français, par manque d'information, sont nombreux à considérer que la sécurité dépend de la proximité. On sent bien qu'aujourd'hui, du fait de la démographie médicale, il en va différemment, et qu'il vaut mieux parfois faire 15 kilomètres de plus pour trouver des équipes médicales performantes. Enfin, les élus doivent aussi être à l'écoute des Français, quand ils estiment qu'ils versent déjà beaucoup à la santé. La santé va coûter de plus en plus cher, mais nous devons rester raisonnables. Le Parlement n'est pas le conseil d'administration d'un hôpital, et ne peut donner indéfiniment de l'argent. M. le Président : Madame, monsieur, je vous remercie. Syndicat national des urgentistes de l'hospitalisation privée (SNUHP) : Présidence de M. Georges Colombier, Président-rapporteur M. le Président : Nous vous remercions d'avoir répondu à notre invitation. M. Frédéric GROSEIL : Je préside le Syndicat national des urgentistes de l'hospitalisation privée, et j'exerce depuis huit ans la médecine d'urgence. Jusqu'au 1er juillet, j'exerçais également dans le public. M. Sarrazin est médecin urgentiste à la clinique Saint-Grégoire de Tours depuis trois ans. Les cliniques privées comptent environ quatre cents médecins urgentistes libéraux. La plupart de nos services existaient avant d'être labellisés, leur accréditation ne datant que de 2000, avec le label Unité de proximité, d'accueil, de traitement et d'orientation des urgences (UPATOU). Nos conditions d'exercice en ont été transformées, en raison de la mise en place d'infirmières 24 heures sur 24, de secrétaires d'accueil, et de moyens matériels plus conséquents. Il existe environ 120 UPATOU en France, inégalement réparties selon les régions et départements - la région parisienne en compte 25, toutes en dehors de Paris. Sur les 14 millions de passages aux urgences, 2 millions concernent les UPATOU. Quand une unité de ce type est installée, elle représente en moyenne 25 % du passage d'un bassin de vie. Nous rencontrons des problèmes de cotation des actes techniques. Les actes techniques de soins intensifs et de réanimation ne sont pas reconnus pour les urgentistes. Par ailleurs, seuls 20 % des urgentistes libéraux se sont vus reconnaître leurs gardes. Nous sommes, par ailleurs, favorables à la mutualisation avec la permanence des soins de ville, à condition qu'il s'agisse d'une mutualisation des moyens. À cet égard, un amendement a été déposé au Sénat pour autoriser un basculement des moyens de l'enveloppe de ville vers les seuls hôpitaux publics. Nous avons écrit au ministre de la santé pour que le privé, et en l'occurrence les médecins urgentistes, puissent aussi bénéficier de cette enveloppe ; bien entendu au cas par cas, selon les bassins de vie, dans les cas où la médecine générale viendrait à défaillir. Nous attendons sa réponse. M. le Président : Que pensez-vous des maisons médicales de garde ? Leur implantation à proximité a-t-elle une influence sur le nombre de passages ? M. Frédéric GROSEIL : Non, car ce ne sont pas les mêmes profils de patients. Nous voyons peu de patients relevant de la médecine générale. Les maisons médicales de garde les prennent en charge, souvent entre 23 heures et minuit. Mais il n'y a pas de coordination. Il faudrait un travail en réseau, pour que les urgences renvoient le cas échéant les patients à la maison médicale de garde. Il n'est pas dit, cela étant, que tous les acteurs jouent le jeu, car le nombre de passage aux urgences est important pour l'établissement. M. le Président : Constatez-vous une tendance des centres 15 à envoyer les patients plutôt vers les hôpitaux que vers les cliniques ? M. Emmanuel SARRAZIN : Une étude de 2004 a révélé que seuls 4 % de nos patients nous étaient adressés par le 15. La dernière étude que j'ai réalisée sur mon département fait apparaître encore une différence importante, puisque nous en sommes à 20 %, alors que nous nous sommes beaucoup investis. Seule la ville de Nantes connaît la situation inverse du fait de l'implantation de la polyclinique en périphérie sud, là où habite l'essentiel de la population, alors que l'hôpital, au centre ville, est d'accès plus difficile. M. Frédéric GROSEIL : 4 % en moyenne des patients admis aux urgences des cliniques privées y ont été orientées par le 15, les extrêmes allant de 1 à 10 %. 25 % des patients sont adressés par un médecin - 15 et 40 % pour les extrêmes - et 70 % des patients viennent d'eux-mêmes. La régulation des centres 15 au niveau national est donc faible. Mme Maryvonne BRIOT : Mais sans doute est-ce lié à l'activité de la clinique ? On ne peut pas envoyer une personne atteinte d'un infarctus du myocarde en phase aiguë vers la clinique si elle ne fait pas de cardiologie. M. Frédéric GROSEIL : C'est vrai, mais les pathologies aiguës ne représentent que 2 à 4 % de l'activité de nos unités d'urgences. M. Emmanuel SARRAZIN : Tous nos services sont tout de même adaptés pour recevoir ce type de patients. M. Frédéric GROSEIL : Il n'est pas rare que des pompiers conduisent des accidentés de la route ou du sport à l'hôpital éloigné de 10 ou 15 kilomètres, alors que la clinique n'est qu'à quelques mètres et pourrait prendre en charge ces patients. Mme Maryvonne BRIOT : Est-il difficile de trouver des lits pour les patients ? L'engorgement des urgences est aussi lié à la difficulté à trouver des lits d'hospitalisation. M. Frédéric GROSEIL : Les cliniques privées ayant une forte activité médicochirurgicale, il est plus facile de trouver des lits. Avec le recul et les moyens accordés aux urgences du public, on réalise qu'il s'agit plus d'un problème d'organisation interne que de moyen. Il est déplorable que souvent, les services d'urgence des hôpitaux publics soient coupés des autres services. M. le Président : Compte tenu des effets de la tarification à l'activité, les services d'urgence sont-ils réellement incités à réduire le nombre de passages ? M. Frédéric GROSEIL : Dans le privé, la T2A a été appliquée d'emblée. Le nombre de passages est très important pour certains établissements, et une certaine déviance peut être constatée. Un passage dans un service d'urgence coûte environ 100 euros dans le privé, 140 à 150 euros dans le public - je parle uniquement du financement à l'activité. Dans ces conditions, il est évident que certains directeurs de service ou d'établissements ont intérêt à multiplier les passages. Certains vous diront même qu'il vaut mieux voir des patients atteints d'angines que de pathologies lourdes, car le patient léger ne prendra pas beaucoup de temps, ne coûtera pas cher, et présentera peu de risque médical. En tant que médecins libéraux, nous connaissons bien la tarification à l'activité, puisque nous sommes rémunérés uniquement à l'acte médical, mais je vous garantis qu'il n'y a aucune déviance dans la qualité de prise en charge du patient. Que le financement dépende en partie de l'activité est un progrès, mais il faudra prendre des mesures pour éviter les déviances. Il n'est pas normal qu'une banale angine coûte dix fois plus que si elle était prise en charge par le généraliste. Il faudra trouver des solutions... M. Emmanuel SARRAZIN : Par exemple, en modulant le montant de la part du financement des structures des urgences qui est liée à chaque passage. Pourquoi, quand un patient passe aux urgences pour une angine, verser un même montant alors que la consultation ne coûtera rien, en termes de fonctionnement, à l'établissement ? M. le Président : Les structures d'urgence du privé vous semblent-elles bien connectées à leur environnement sanitaire et social ? M. Frédéric GROSEIL : Sans avoir édicté de règles, nous fonctionnons globalement de la même manière, notamment parce que la plupart des médecins qui exercent dans ces structures privées ont une expérience du public. Nous travaillons bien avec les médecins libéraux, nous n'hésitons pas à nous téléphoner. Nous travaillons également beaucoup avec nos confrères spécialistes. M. Emmanuel SARRAZIN : Nous entretenons également d'excellents rapports avec les structures publiques comme les unités neurovasculaires, les urgences cardiologiques, etc. Nous rencontrons en revanche des difficultés pour faire hospitaliser un patient dans un service de médecine sans passer par les urgences. C'est très dommageable pour les médecins et les patients. Mme Maryvonne BRIOT : Surtout lorsqu'il s'agit de personnes âgées ! M. Emmanuel SARRAZIN : S'agissant justement des personnes âgées, ne pourrait-on développer des maisons d'accueil avec une prise en charge médicalisée, et la possibilité pour le médecin traitant de venir y suivre le patient ? M. le Président : Constatez-vous que certains patients, pris en charge aux urgences, ont tendance à y revenir rapidement, notamment pour des soins de suite ? M. Frédéric GROSEIL : Nombre de nos collègues ont mis en place un système de consultation au sein même de l'établissement, ce qui évite de repasser par les urgences. Je rappelle que dans le cadre du nouveau décret sur les urgences, c'est à l'établissement de soin de prendre en charge les soins de suite, et non aux urgences. Les libéraux ont l'avantage de la souplesse, qui leur permet de s'adapter. M. le Président : L'hospitalisation à domicile vous semble-t-elle suffisamment développée ? M. Emmanuel SARRAZIN : Dans notre région, où le réseau fonctionne bien, l'hospitalisation à domicile permet de désengorger largement les urgences. Malheureusement, il manque de personnel, notamment pour les soins de nursing. Mme Maryvonne BRIOT : L'hospitalisation à domicile est un service externalisé de l'hôpital : le personnel hospitalier se rend à domicile pour prendre en charge les patients. Malheureusement, on envoie aujourd'hui du personnel hospitalier à domicile pour donner des soins de nursing, alors que des services d'aide à domicile pourraient s'en charger ! Cette dérive coûte très cher à l'assurance maladie ! M. Frédéric GROSEIL : Je pourrais vous parler de mon expérience locale de la mise en place de l'hospitalisation à domicile. Alors qu'initialement le public et le privé devaient collaborer, le public s'est désengagé au dernier moment. Je pense que l'hospitalisation à domicile a intéressé la plupart des établissements publics, du fait des moyens attachés. Les infirmières libérales ont eu très peur de voir partir un certain nombre de patients. M. Emmanuel SARRAZIN : Il est dommage qu'il n'y ait pas d'aides-soignants en libéral. Mme Maryvonne BRIOT : Ils peuvent être salariés d'associations. J'estime que l'hospitalisation à domicile doit être réservée à des pathologies particulièrement lourdes comme le cancer. L'utiliser pour des aides à la toilette coûte très cher ! M. Emmanuel SARRAZIN : L'un des moyens de désengorger les urgences, surtout dans les grandes villes, serait de faire prendre en charge par nos services une partie des actes régulés le soir et la nuit. M. Frédéric GROSEIL : Il conviendra de poser des règles claires, et dissocier l'urgence aiguë de la simple consultation dès l'accueil aux urgences. Il faudra mettre en place, surtout au sein des grosses structures, un dispositif de consultation non programmée. Les expériences menées en la matière ont déjà donné de très bons résultats, avec 70 % des passages vus en consultation simple. Mme Maryvonne BRIOT : En consultation, et donc pas par un urgentiste ? M. Frédéric GROSEIL : Tout dépend de la taille de l'établissement. Mais il est important de cibler la consultation dès l'accueil et d'orienter le patient en conséquence. De cette manière, les patients comprendront qu'ils peuvent être admis dans un établissement de soin dans de très bonnes conditions, sans pour autant engendrer de surcoût. M. Emmanuel SARRAZIN : Un urgentiste pourrait très bien répondre à cette demande. Mme Maryvonne BRIOT : Ils sont formés à l'urgence, et non pour des consultations non programmées ! Des médecins généralistes seraient préférables. M. Emmanuel SARRAZIN : Mais il n'y en a plus assez, surtout après minuit ! Mme Maryvonne BRIOT : Dans ma circonscription, ce sont des médecins d'unité et non les urgentistes qui prennent en charge les urgences. Au-delà de minuit, le SMUR prend en charge les urgences vitales. La consultation non programmée après minuit relève des urgences de l'hôpital central. M. Frédéric GROSEIL : Il n'y a pas de réponse unique, mais dès que l'on envisage de faire appel à des libéraux pour une maison médicale de garde au sein d'un service d'urgence, les urgentistes ne manquent pas de réagir ! M. Emmanuel SARRAZIN : Il faut s'adapter à chaque spécificité locale. M. le Président : Messieurs, nous vous remercions. Fédération nationale des transporteurs sanitaires (FNTS) : Présidence de M. Georges Colombier, Président-rapporteur M. le Président : Je vous remercie d'avoir répondu à notre invitation. Les transports sanitaires tiennent une place importante dans les questions traitées par notre mission. M. Marc BERNIER : Nous aimerions savoir comment vous vous situez par rapport aux urgences et si vous êtes bien ou mal employés. Au cours de nos auditions, la question du transport est toujours évoquée. Par rapport aux sapeurs-pompiers, au SAMU, au SMUR, à SOS Médecins, votre position est un peu spécifique. M. Thierry SCHIFANO : Je ferai, tout d'abord, le point sur le secteur du transport sanitaire, qui compte 5 200 entreprises et emploie 48 000 salariés. Les deux dernières années, la masse salariale a augmenté de 18 % et les deux prochaines années devraient se caractériser par le même niveau d'embauches. Depuis début 2006, nous sommes passés d'un certificat de capacité d'ambulancier à un diplôme d'ambulancier. Au-delà de la différence d'appellation, cela nous a permis d'appliquer les lois sur l'apprentissage et de conclure des contrats de professionnalisation. Souvent les personnes décidaient d'exercer notre métier par dépit et non pas par choix. Nous avons souhaité les attirer. Par ailleurs, la formation comprend des modules identiques à ceux suivis par les aides-soignants, afin de créer des passerelles. Cela permettra des plans de carrière différents. Nous avons également souhaité renforcer la formation pour ce diplôme d'ambulancier. Il sera enrichi, à partir des années 2007-2008 de modules supplémentaires avec des spécialisations sur l'urgence, la psychiatrie et la néo-natalité. C'est un projet qui nous tient à cœur parce qu'il permettra de clarifier le positionnement du transporteur sanitaire. Une expérimentation a été mise en place dans les années 2003 sur ce que j'appelle la réintroduction du transport sanitaire dans l'urgence hospitalière : dans huit départements pilotes, nous avons engagés des moyens dédiés pour répondre aux demandes du centre 15. Cela a permis de voir comment une organisation pouvait s'engager. Trois ans après, l'introduction de l'ambulancier dans la garde départementale donne essentiellement satisfaction la nuit. Nous nous employons maintenant à développer l'ensemble de notre activité sur une période de « H 24 » avec des moyens dédiés et du personnel détaché à l'urgence hospitalière. Les premières remontées de cette expérimentation ont fait apparaître une sous-activité et un sous-appel aux transporteurs sanitaires. En parallèle, nous avions un nombre de carences déclenchées assez important. On mettait les transporteurs sanitaires en carence alors qu'on ne les appelait même pas ! Nous avons travaillé dans certains départements pour mettre en place des coordinateurs ambulanciers, afin de pouvoir gérer l'ensemble des demandes. Dans les départements où un coordinateur a été mis en place et où on a numéroté et identifié les carences ambulancières, celles-ci ont chuté de 75 %. Cela ne répond pas tellement à la question du désengorgement des urgences. Mon information se situe en amont. Mais il est important de savoir qu'on a mal utilisé et même qu'on n'utilisait pas les transporteurs sanitaires. Bien souvent, les acteurs qui reçoivent les appels par le 18 ou le 112 envoient des moyens et, une fois que ceux-ci sont sur place, demandent une régulation médicale. Cette dernière est pour nous à la fois la clé de réussite du désengorgement des urgences et la réponse à l'adéquation des moyens. M. Marc BERNIER : Qui vous appelle ? Les centres 15 ? M. Thierry SCHIFANO : Tout à fait. Les gardes départementales sont exclusivement dédiées au centre 15. M. Marc BERNIER : Cela fonctionne bien ? M. Thierry SCHIFANO : Ce qui fonctionne, c'est la mise en place des moyens sanitaires. Par contre, leur utilisation n'est pas optimisée. M. Marc BERNIER : Les personnes qui se croient en situation d'urgence appellent souvent les pompiers. Sur les lieux d'accidents, nous voyons arriver un grand nombre de véhicules qui font ensuite demi-tour parce que la situation n'était pas aussi grave qu'on le pensait. Nous voulons savoir où vous vous situez dans cet ensemble. Par ailleurs, dans les grands hôpitaux de Paris, les choses sont bien organisées, mais il n'en est pas de même sur l'ensemble du territoire. Le but de notre mission est de faire en sorte qu'il règne une certaine équité dans la réponse apportée aux Français tout en veillant à ne pas envoyer aux urgences des personnes qui n'ont rien à y faire. Avec votre diplôme, vous êtes considérés maintenant comme des professions de santé. M. Thierry SCHIFANO : Nous sommes reconnus comme des professionnels de santé. M. Marc BERNIER : Ce n'était pas le cas avant, et c'est donc positif. Par contre, la sous-activité des transporteurs sanitaires est un problème. M. Thierry SCHIFANO : Tout à fait. La clé de réussite pour nous sera la centralisation des appels, ce qui est prévu dans la loi mais est plus ou moins respecté. Il faudra encore renforcer la collaboration entre les différents services publics et privés sur la gestion de ce centre. Sans interconnexion, tous les moyens continueront à être envoyés systématiquement. Il faut aussi établir une connexion très forte envers le public. Le centre 15 a plusieurs moyens de répondre. Dans 50 ou 55 % des cas, un conseil médical suffit. Dans certains cas, il jugera qu'il n'y a pas besoin d'une hospitalisation et enverra un médecin libéral. Lorsqu'il ne s'agit pas d'une urgence vitale, il envoie un transporteur sanitaire et, lorsqu'il s'agit d'une urgence vitale, c'est le SMUR qui s'en charge. On s'aperçoit qu'aujourd'hui, on n'utilise pas tous les bons systèmes. Dans un cas d'urgence non vitale, par exemple, on pourrait faire un premier tri et diriger la personne vers une maison médicale au lieu des urgences. Or, souvent, ce tri n'est pas réalisé pour des raisons économiques, l'assurance maladie ne reconnaissant pas la maison médicale comme une structure d'urgence. M. le Président : C'est une des premières questions que je souhaitais vous poser. Trouvez-vous justifié que l'assurance maladie prenne en charge le transport d'un malade vers une structure des urgences, mais pas vers une maison médicale de garde ? M. Thierry SCHIFANO : Il faut, là comme pour tout, se protéger car il peut se produire des dérapages non souhaités. Du moment où le transport est régulé par le centre 15, il devrait y avoir le même remboursement que l'on aille au cabinet médical, à la maison médicale ou à l'hôpital. Il faut vraiment que nous insistions sur ce point, car il y a là une disparité injustifiable. M. Thierry SCHIFANO : Et comme le transport n'est pas remboursé vers une maison médicale, on va sur l'hôpital. Il faudra également communiquer différemment avec les citoyens sur la notion de secours. Pour eux, comme vous l'avez dit, « secours » égale « véhicule rouge », et « véhicule rouge » égale « gratuité »... M. Marc BERNIER : Et « direction hôpital » ! M. Thierry SCHIFANO : ...ce qui est complètement faux. Aujourd'hui, « secours » peut signifier transporteur sanitaire, médecin, maison médicale ou structure d'urgence. Il existe différents degrés de prise en charge et il faudra donc changer la vision qu'en a la population. Il arrive que le centre 15 dise à la personne qu'il lui envoie un ambulancier. Celle-ci répond : « Non. Je ne veux pas un ambulancier. Je veux les pompiers ! ». Et le centre lui envoie les pompiers... et « colle » une carence aux transporteurs sanitaires. M. Marc BERNIER : Les gens ont peur de payer. M. le Président : D'où ma question suivante : estimez-vous que les SMUR sont parfois mobilisés alors qu'une simple ambulance suffirait ? M. Thierry SCHIFANO : Je ne parle pas du SMUR car il intervient dans le cadre de l'urgence vitale. Le médecin régulateur doit envoyer les moyens en adéquation. Quand c'est le SMUR, il n'y a pas de discussion possible. Nous discutons des transports pour des urgences non vitales qui peuvent être assurés par nous ou par les sapeurs-pompiers. Pour de fausses images d'économie ou même de gratuité, ce sont ces derniers qui sont envoyés. Et on les utilise à tort à et travers. M. Marc BERNIER : Il règne une certaine ambiguïté qui fait que les gens ne savent plus à qui s'adresser. Dans les petits villages, certains taxis font office d'ambulances en transport couché ou assis. Le taxi n'étant pas remboursé, la solution de facilité est bien souvent d'appeler les pompiers. M. Thierry SCHIFANO : C'est une des raisons, mais ce n'est pas la raison essentielle. Je pense que, à un moment donné, on a poussé les sapeurs-pompiers à intervenir pour monter un certain nombre de missions. De la sorte, on avait plus de gradés, dont on se servait - il ne faut pas se le cacher - pour faire du lobbying. Et, aujourd'hui, après les lois de décentralisation et la charge qui pèse sur les conseils généraux, on est obligé de réduire leurs effectifs. Avant de les réduire, on cherche - c'est la position que je défends et dont je suis persuadé - des moyens financiers pour compenser cette perte-là, par le biais de la carence et de l'assurance maladie. C'est une dérive du système. Après vous avoir dit qui nous étions, je veux maintenant vous informer de ce que nous faisons. Le transport sanitaire, aujourd'hui, comporte plusieurs départements. Il a, tout d'abord, un département « ambulance », avec trois niveaux de transport. Nous avons des ambulances dites de catégorie C normalisées qui servent pour des transferts au quotidien et qui peuvent servir pour les urgences hospitalières. Nous pouvons aussi effectuer des transports para-médicalisés avec des infirmières, notamment en néo-natalité, ainsi que des transports médicalisés en étant l'outil des SAMU et des SMUR. Beaucoup de transporteurs sanitaires passent des commissions SMUR pour cela. C'est la raison pour laquelle nous avons demandé à renforcer notre formation. Le deuxième volet est le transport assis, qui est assuré par les véhicules sanitaires légers, qui peuvent être banalisés et servir de taxis. Nous assurons aussi le transport de personnes à mobilité réduite. De la même manière que le remboursement n'est prévu que pour un transport à l'hôpital, le seul moyen reconnu et remboursé pour transporter une personne à mobilité réduite est l'ambulance. Cela crée une discrimination forte entre deux types de citoyens. J'ai du mal à dire à quelqu'un que c'est parce qu'il a un handicap qu'il a droit à une ambulance, alors qu'on peut très bien avoir des moyens équipés permettant d'assurer ce type de transport, bien évidemment sans faire de portage ni de brancardage. À partir du moment où la personne est autonome dans son fauteuil, il faut que nous puissions avoir des équipements pour pouvoir la transporter. Un troisième volet de notre métier est le transport à température contrôlée, notamment pour tout ce qui est transport de sang et de tissus, où nous sommes un acteur très présent. Enfin, nous voulons aller aujourd'hui, par le biais du transport des personnes à mobilité réduite ou en difficulté, vers des interventions plus sociales. Comme la population vieillit, il faudra que l'on puisse transporter la personne âgée de l'endroit où elle se trouve vers un centre de soins ou autre avec des financements différents. Pour la santé, le remboursement est assuré par l'assurance maladie. Mais tout ce qui concerne la dépendance relève maintenant des conseils généraux. Le transporteur sanitaire de demain travaillera dans ce créneau. Pour répondre à votre question sur notre positionnement : nous sommes bien dans une position de professionnels de la chaîne de soins et du médico-social. M. le Président : Constatez-vous que certaines zones manquent d'ambulanciers ? Le cas échéant, vous semblerait-il opportun de réglementer l'installation des ambulanciers, à l'image, par exemple, de ce qui est fait pour les pharmaciens ? M. Thierry SCHIFANO : Vous avez aujourd'hui, sur l'ensemble du territoire, une entreprise de garde systématiquement toutes les nuits. Nous avons généralisé l'expérimentation de 2003 sur l'ensemble du territoire. Nous avons redécoupé tous les secteurs en accord avec tous les partenaires : centre 15, SAMU, pompiers, assurance maladie, médecins. Dans chaque secteur, il y a des locaux professionnels. Ce peut être des locaux dédiés à plusieurs entreprises. L'entreprise peut aussi avoir ses propres locaux centrés sur le secteur. Le délai d'intervention est, grosso modo, de vingt minutes sur tout le secteur. Cela vaut pour toutes les nuits, samedis, dimanches et jours fériés. Une indemnité nous est versée par l'assurance maladie à ce titre. Depuis l'agrément, la garde était obligatoire. Mais, avec les 35 heures, nous avons été obligés de tout remettre à plat. Nous avons dit à l'assurance maladie que nous pouvions continuer à assurer des gardes dès lors que nous avions une indemnité pour le faire. A ce jour, nous recevons une indemnité de 346 euros, qui correspond à la mise à disposition d'un salarié et d'un véhicule pour une période de douze heures. M. le Président : Et si rien ne se passe ? M. Thierry SCHIFANO : Nous encaissons les 346 euros, somme qui correspond uniquement à la mise en place des salariés du véhicule. Mais nous sommes allés au-delà. Ce qui fait notre particularité, c'est que nous avons une vision citoyenne. Lorsque je fais une permanence, j'encaisse les 346 euros. Les salaires représentent 60 % de mon compte d'exploitation. Lorsque je fais un transport entre vingt heures et huit heures, je réduis le coût de 60 % parce que l'assurance maladie m'a versé ces 346 euros. Si mon transport devait être à 100 euros, je n'en percevrais que 40. Mme Odile TASSI : Dans la période vingt heures- huit heures. M. Thierry SCHIFANO : Nous sommes bien dans une dynamique de « prix-volumes » et de fonctionnement. M. Marc BERNIER : Un délai d'intervention de vingt minutes correspond-il bien au temps passé ? Et cela vaut-il pour tous les départements de France ? M. Thierry SCHIFANO : Tout à fait ! Or on n'utilise pas ces ambulanciers de garde, alors qu'ils voient souvent passer devant eux les véhicules rouges ! M. Thierry SCHIFANO : L'assurance maladie a mis des moyens en réserve qui ne sont pas utilisés, non pas pour l'urgence vitale - nous n'en discutons pas - mais pour les transports urgents à destination soit des maisons médicales soit des urgences, ou ailleurs. On peut parler de mauvaise compréhension de la notion de secours, de mauvaise information. Mais, si la régulation n'était pas tronquée en amont, nous pourrions assurer davantage le transport. Je vous donne un exemple. Dans mon département, lorsque nous avons mis le système en place, nous sommes passés de 450 interventions par an à 17 500, et on bouclera à 35 000 cette année. De plus, à partir du 1er janvier 2007, lorsque le médecin régulateur aura pris la décision d'un moyen de transport sanitaire, il appellera le coordinateur ambulancier qui sera le seul à pouvoir appeler les pompiers s'il y a une vraie carence d'ambulanciers. M. Marc BERNIER : Comment se fait-il qu'il y a encombrement des véhicules sur le lieu d'appel ? Le directeur du SDIS reçoit aussi les appels. M. Thierry SCHIFANO : Normalement, avec l'interconnexion, tout doit être basculé sur le centre 15. C'est la règle même de ce centre. Cela étant, je suis convaincu qu'on est dans une guerre économique. Le rapport de l'IGAS sur les carences le montre bien. C'est de l'argent qui part en fumée. Nous souhaitons mettre en place le même système pour la journée. Nous sommes revenus - parce que nous sommes aussi des chefs d'entreprises - sur un système de prix volume. Plus nous sortirons, et moins cela coûtera cher à l'assurance maladie. Mme Odile TASSI : Puisque c'est amorti. M. Thierry SCHIFANO : Si nous passons en période de « H 24 », nous n'avons pas besoin, comme nous le faisons aujourd'hui, de bloquer des moyens douze heures d'affilée. Pour pouvoir couvrir la pointe de vingt heures à huit heures du matin, nous mettrons quatre, cinq ou six véhicules. A partir d'une heure du matin jusqu'à six heures du matin, un seul suffira. Si nous avons une orientation sur H 24, nous pouvons moduler les moyens par rapport à la demande. C'est un créneau qui mérite vraiment d'être développé. Après la formation et l'organisation, l'économie est un facteur important dans notre secteur. M. le Président : Dans mon département, l'Isère, une convention tripartite a été signée entre le SAMU, le SDIS et les ambulanciers privés, qui semble avoir amélioré les choses. M. Thierry SCHIFANO : C'est en train de se développer. Pour notre part, nous poussons à la signature de ces conventions, en veillant à nous faire respecter. On voit souvent le transporteur sanitaire comme la personne pour la « bobologie ». Il faut certes s'en occuper mais nous savons aussi remplir d'autres missions. En secteur rural, on ne jure que par le pompier. C'est une des raisons pour lesquelles nous avons œuvré pour avoir un diplôme. Depuis 1985, nous sommes reconnus comme profession de santé. Nous avons, derrière nous, une vraie organisation. Les compétences, nous pouvons les avoir. Le plus difficile, c'est de gagner la confiance des médecins régulateurs. Cela ne se fait pas du jour au lendemain. Il faudra procéder par paliers pour réussir. Mme Odile TASSI : Des plans de formation ont été mis en place avec les centres 15 pour parvenir à des rapprochements et des transmissions. M. Marc BERNIER : Dans les zones déficitaires du point de vue de la démographie médicale, on assiste à un regroupement des médecins médicaux et paramédicaux - jusqu'au sein même de l'hôpital, dans les maisons médicales. Le problème est alors le transport des patients vers ces cabinets médicaux. Comment vous situez-vous face à cette situation ? M. Thierry SCHIFANO : Si le transport est régulé par le centre 15, un ambulancier diplômé s'en charge, comme il le fait quotidiennement. Si ce n'est pas le cas, du moment que nous avons une prescription médicale, nous effectuons notre mission. Après se pose le problème du remboursement. M. le Président : Si une personne ne passe pas par le centre 15 et a besoin d'être transportée pour se faire enlever des points de suture, par exemple... Mme Odile TASSI : Quoi qu'il arrive, il faut une prescription médicale pour que l'ambulancier puisse intervenir. M. Thierry SCHIFANO : Dans les zones rurales, où les gens se connaissent mieux, plutôt que d'appeler le 15, ils appellent l'ambulancier. Celui-ci vient sur place et fait le transport vers l'hôpital. Dans ce cas-là, nous n'allons pas vers le cabinet médical ni la maison médicale, mais sur le centre des urgences ou sur un établissement privé. Dans le cadre d'un appel urgent, le législateur a permis d'avoir une prescription a posteriori. C'est le seul cas où c'est possible. Dans tous les autres cas, il faut avoir une prescription médicale avant de faire le transport, même pour enlever des points. Pendant des années, les transporteurs sanitaires ont été « sortis » des urgences pré-hospitalières et le réflexe était d'appeler systématiquement les pompiers. Pour des raisons dites d'économie, nous nous sommes recentrés sur une autre activité. Mais aujourd'hui nous avons les capacités d'effectuer ces missions. M. le Président : Constatez-vous que des difficultés à trouver un mode de transport retarde parfois le retour à domicile ou en EHPAD de certains patients admis aux urgences ? M. Thierry SCHIFANO : Tout à fait. L'image de l'iceberg résume bien la situation du monde de la santé. La partie visible, c'est le transporteur sanitaire qui semble concentrer tous les maux de la terre : les retards, les difficultés à trouver des ambulances - ce qui est la réalité. La partie immergée, c'est toute la désorganisation du monde de la santé depuis les 35 heures et tous les accords qui ont été passés et les difficultés qu'il en est résulté. Je vous donne un exemple. Je pars chercher un patient. Le rendez-vous est à huit heures. Quand j'arrive chez lui ou à l'hôpital, le courrier n'est pas fait, le patient n'est pas prêt. Je perd entre un quart d'heure et une demi-heure. J'arrive en zone de consultation : le chirurgien a du retard. Je ne peux rester sur place que vingt minutes avec le patient. Au-delà, je n'ai plus les moyens économiques de faire face. Je suis obligé de repartir. Quand le client me rappelle, ou j'ai un véhicule à proximité et je peux proposer un retour tout de suite ou je n'en ai pas. Tout cela à cause de l'inorganisation du monde de la santé ! Notre fédération a été le maître d'œuvre de la certification ISO dans notre profession. Des retards, certes, il y en a, ainsi que des difficultés à trouver des ambulances parce qu'il n'y a pas de régulation de flux et en raison du dysfonctionnement global du monde de la santé. Cela étant, la nuit, il n'y a pas de difficulté pour trouver des ambulances, puisque les voitures sont en sous-activité totale. Là où se poseront des problèmes, c'est lorsque nous voudrons dédier des véhicules aux urgences hospitalières dans la journée. Il sera alors nécessaire d'avoir des véhicules supplémentaires. Depuis 1995, nous sommes en effet soumis à un quota. Or on sait que, dans les cinq prochaines années, entre le SROS 3, la réforme hospitalière, la mise en place des réseaux et le vieillissement de la population, le transport connaîtra un accroissement d'activité significatif. Nous devrons réfléchir ensemble à d'autres modes de transport. Comme on parle de covoiturage dans les zones urbaines, on peut très bien envisager des transports simultanés, pour des personnes qui vont en centre de rééducation ou en centre d'hémodialyse. Sources d'économies importantes pour l'assurance maladie et d'augmentation de marge pour les transporteurs sanitaires, ils permettront de mieux répondre à la demande. Par contre, il sera nécessaire, d'une part, de disposer de véhicules complémentaires pour la garde ambulancière si nous passons en H 24 et, d'autre part, de pousser des entreprises à devenir des logisticiens pour gérer les flux hospitaliers. Il y a une vraie organisation à faire et à échanger. Nous ne pourrons pas la faire chacun de notre côté. C'est pour cette raison que des travaux ont été engagés avec la Fédération hospitalière de France, afin de trouver ensemble des moyens de fonctionnement et d'échange. Si, pendant des années, on a considéré le transport sanitaire comme la cinquième roue du monde de la santé, il en est aujourd'hui mais l'une des quatre roues principales. M. Marc BERNIER : Vous avez parlé de quota. Êtes-vous limités dans vos investissements ? M. Thierry SCHIFANO : Dans le nombre de voitures par un quota national défini en fonction du nombre d'habitants et retranscrit dans chaque département. Pour pouvoir exercer le métier de transporteur sanitaire, il faut avoir un agrément qui fixe les normes pour l'accueil et l'équipement, et des autorisations de mise en circulation qui correspondent à une licence pour nos véhicules. Depuis cinq ans, nous sommes en pleine réforme. Les organisations que nous avions dans les années 1980 ont dû laisser la place à de véritables organisations d'entreprises. Ceux qui ont procédé à cette modification ont énormément souffert entre 1998 et 2003, mais ils se sont réorganisés en fonction du marché. Ceux qui ne l'ont pas fait se sont retrouvés en grande difficulté financière et ont cédé leur autorisation de circulation, de sorte que nous voyons se créer des micro-entreprises, ce qui pose des problèmes. Avec un seul véhicule, on n'a pas du tout la souplesse des grands parcs. C'est ce qu'a vécu le transport routier il y a quinze ou vingt ans. On a assisté à l'éclatement de la profession avant de la voir se recentrer. Notre métier se situera dans la même perspective dans les trois ans qui viennent. M. le Président : Vous parliez tout à l'heure des SROS. Malgré l'évolution récente, il y a encore du travail à faire pour améliorer la prise en compte du transport sanitaire dans ces schémas. M. Thierry SCHIFANO : Tout à fait. Un de ces plans prévoit que les CHU ou les CHR procéderont à la vraie hospitalisation et qu'ensuite le patient sera envoyé dans un hôpital relais. Cela fera énormément de transport. C'est pourquoi j'ai parlé également de transport paramédicalisé. Il continuera de concerner la néo-natalité mais servira également à tous ces transports qui demanderont un suivi et un accompagnement différent, et qui ne feront que croître. Pour pouvoir mesurer cette évolution, nous demandons depuis cinq ans la création d'un observatoire économique du transport sanitaire. Il a été mis en place il y a quelques mois afin d'évaluer le poids économique de ces transports. Si les économies générées par la forte évolution du transport s'avèrent importantes, ce sera un bon choix politique. On dit que l'activité de transport sanitaire a augmenté de 10 %. Or, quand on analyse les chiffres, on s'aperçoit que c'est l'ensemble des déplacements des assurés sociaux qui a augmenté de 10 %. Cela signifie que cela concerne à peu près 4 % d'autres professionnels que le transport sanitaire. L'évolution de ce dernier représente 6,8 % sur les 10 %. Pour compenser les hausses de carburants et de salaires, nos tarifs ont été réévalués de 4 % l'année dernière. Donc, de 6,8 %, nous passons à 2,8 en volume, ce qui est loin des 10 % dont on parle. M. Marc BERNIER : Qui suit cela ? M. Thierry SCHIFANO : La CNAM. M. Marc BERNIER : Il y a donc bien une vision prospective. M. Thierry SCHIFANO : La première pierre posée est micro-économique, uniquement relative au transport. La seconde sera macro-économique et portera également sur l'impact global de la santé. Nous souhaiterions également disposer d'un volet économique et social, pour avoir une vraie vision de ce qu'est le métier de transporteur sanitaire. Le projet est ambitieux. La première pierre devrait donner des résultats mi-2007 et j'aimerais que, fin 2008, tout soit fait. Il est à noter que nous avons été les premiers à demander un observatoire et qu'aujourd'hui tous les professionnels de santé en réclament un. Il serait intéressant que se créent des interconnexions entre tous les secteurs de la santé. M. Thierry SCHIFANO : Si je devais résumer mes propos, j'insisterais sur l'importance d'une interconnexion entre le 112, le 18 et le 15, de l'utilisation des bons moyens au lieu de la guerre économique à laquelle nous assistons actuellement, et d'une uniformisation du remboursement, que le transport soit à destination du cabinet médical, de la maison médicale ou des services des urgences. Cela permettrait de débloquer une partie de ces derniers, ce qui est la préoccupation de votre mission. M. le Président : Madame, Monsieur, je vous remercie. Syndicat national des médecins, chirurgiens spécialistes, biologistes et pharmaciens des Hôpitaux publics (SNAM-HP) : Présidence de M. Georges Colombier, président et rapporteur M. le Président : Je vous remercie, messieurs, d'avoir répondu à notre invitation. M. Roland RYMER : Permettez-moi, tout d'abord, de nous présenter. Jean-Pierre Pruvo est neuroradiologue, PU-PH, responsable des urgences radiologiques au CHU de Lille et vice-président de la commission médicale d'établissement (CME). André Elhadad est chirurgien viscéral à l'hôpital d'Aulnay-sous-Bois et ancien président de la Commission médicale d'établissement (CME). Patrick Plaisance est PU-PH, responsable du service d'accueil des urgences de l'hôpital Lariboisière à Paris, le plus important service d'urgence de l'AP-HP. Moi-même, je suis radiologue et PU-PH à l'hôpital Lariboisière. Nous avons donc réuni un panel assez large pour répondre à vos questions de la façon la plus pertinente possible. Je dirai, en introduction, que, pour nous, les urgences sont un pivot de l'hôpital. Contrairement à beaucoup de collègues qui estiment qu'elles sont une charge parfois insupportable, nous pensons que c'est un des points forts de l'hôpital. Nous avons cependant bien des difficultés pour parvenir à notre objectif, qui est d'avoir des urgences performantes. Nous sommes toujours à cheval entre deux rôles, entre deux types d'urgences : les urgences de proximité et les urgences vitales. Comment parvenir à être performants dans les deux cas ? Nous nous préoccupons beaucoup de l'urgence au centre de l'hôpital, en tant que pivot du réseau ville-hôpital. Les relations des urgences avec l'amont et l'aval sont également essentielles. M. le Président : Le plan « Urgences » mise sur la montée en puissance du nouveau dispositif de permanence des soins en médecine ambulatoire pour réduire l'afflux de patients aux urgences. Cette stratégie vous semble-t-elle réaliste ? M. Patrick PLAISANCE : Oui. En matière d'urgences, l'amont est tout aussi important que l'aval. Il permet de faire en sorte que le maximum de patients ciblés « urgence vraie » puissent arriver aux urgences. Les centres de permanence des soins peuvent nous aider le soir et en début de nuit De ce point de vue, l'élément « amont-permanence des soins » est important. M. le Président : Vous avez en partie répondu à la deuxième question que je voulais vous poser : estimez-vous opportun que l'hôpital assure la permanence des soins à certains créneaux, notamment après minuit ? Si oui, dans quelles conditions ? M. Roland RYMER : On doit poser la question : « la permanence des soins, pour quoi faire ? » Il faut reconnaître que nous n'avons pas trop le choix, puisqu'il y a un manque d'appétence évident des autres structures pour les urgences. Notre difficulté et notre préoccupation, c'est que les urgences soient suffisamment performantes. Or, il faut bien reconnaître que l'hôpital est une solution lourde pour les urgences qui affluent, notamment la nuit. Les urgences à circuit court qui « embolisent » très souvent les urgences nous posent un vrai problème. M. le Président : Nous considérons, dans cette mission, que les maisons médicales de garde sont un élément de réponse important. M. Roland RYMER : Nous avons tous des maisons médicales de garde dans nos hôpitaux. M. André ELHADAD : Je souhaiterais revenir à votre précédente question, monsieur le président, par laquelle vous nous demandiez si nous considérions comme réaliste le nouveau dispositif de permanence de soins. Il ressort de la réponse qui vous a été faite que, du point de vue de l'analyse et des besoins, il est rationnel. Quant à savoir s'il est réaliste, nous le verrons en fonction de ce qui est réellement offert. Le dispositif sera-t-il réellement opérationnel ? Nous le souhaitons. En tout cas, il est rationnel et répond à un réel besoin. M. le Président : Il nous a été dit que les maisons médicales d'urgence qui fonctionnaient le mieux étaient celles qui se trouvaient à proximité d'un hôpital ou, encore mieux, dans l'enceinte de celui-ci. M. Roland RYMER : À l'hôpital Lariboisière, nous avons créé une maison médicale de garde au sein même de l'hôpital. Dans une première démarche - cela peut paraître anecdotique mais c'est un aspect qu'il ne faut pas méconnaître -, nous l'avions mise à l'entrée de l'hôpital. Mais nous nous sommes rendu compte qu'il y avait un véritable problème de sécurité, et nous l'avons donc installée à l'intérieur même des urgences. M. le Président : Le même problème s'est posé à Nevers. La maison médicale de garde, qui était située à l'intérieur de l'hôpital, a dû être installée à proximité des urgences. M. Roland RYMER : Par ailleurs, plusieurs facteurs doivent être réunis pour que les maisons médicales de garde fonctionnent. D'abord, il faut qu'il y ait des généralistes qui oeuvrent dans ces maisons médicales et, ensuite, il faut le ticket modérateur. Sans ce dernier, cela ne marchera pas. Notre expérience montre d'ailleurs que, même avec le ticket modérateur, cela ne marche pas comme nous le souhaiterions. Il faut avancer le paiement des 20 %, et c'est souvent considéré comme une charge insupportable. Je m'étais fait la réflexion - peut-être un peu naïvement - que l'hôpital aussi était payant. La différence est qu'il n'est pas payant dans l'immédiat et que dans l'esprit du public qui s'y rend, il est même gratuit. Des patients préfèrent attendre trois heures aux urgences plutôt que de faire dix mètres pour aller à la maison médicale de garde. M. le Président : Il se pose un autre problème. Si l'on se rend à la maison médicale de garde, le transport n'est pas pris en charge, alors qu'il est remboursé si l'on va aux urgences. M. Roland RYMER : Absolument ! M. Patrick PLAISANCE : J'apporterai toutefois une nuance. Lorsqu'un patient va chez son médecin généraliste un lundi matin, à 10 heures, il n'y pas besoin de prendre en charge son ticket de métro. Il faut faire attention à ne pas faire d'amalgame entre les patients qui viennent réellement aux urgences parce que leur état nécessite des examens complémentaires et ceux qui viennent en consultation. Cela étant, ce dernier type de patients se rencontre aux urgences. On s'aperçoit que, malgré les efforts du docteur Rymer pour qu'on ne fasse payer que le tiers payant, cela ne suffit pas. D'un côté - aux urgences -, on ne demande que la carte vitale, la facture étant envoyée plus tard - le patient se rend compte, trois semaines après, qu'il y a une facture à payer parce que, bien souvent, il ne le sait pas ! -, de l'autre côté, le temps d'attente est réduit à une demi-heure au lieu de trois heures mais, comme c'est le soir, les tarifs sont plus élevés et le sont de plus en plus en avançant dans la nuit : il est demandé de payer immédiatement 16, 36 ou 50 euros et les gens refusent. Ils préfèrent attendre aux urgences, et cela ne nous aide pas. Un apport important des maisons médicales de garde dans les urgences est de pouvoir désengorger un peu l'entrée aux urgences. C'est une très belle idée à partir du moment où il n'y a pas d'avance de frais. On peut très bien imaginer que, comme pour les urgences, il ne soit demandé que la carte vitale. M. André ELHADAD : Je fais remarquer que l'on parle d'avance de frais pour le ticket modérateur. Que dire des maisons médicalisées où il n'y a pas de ticket modérateur, comme à Aulnay-sous-Bois, près des grandes cités ? On a inauguré cette maison il y a trois ou quatre mois, et les gens nous traitent de fous de vouloir faire payer 70 ou 80 euros le dimanche ou tard le soir. Le ticket modérateur est un préalable fondamental si l'on veut que cela marche. M. Patrick PLAISANCE : La typologie des patients qui vont chez le médecin généraliste n'est pas la même que celle des patients qui viennent aux urgences. Si l'on ne fait pas de différence entre les deux, on perd en efficacité. Malgré les efforts déployés, les médecins généralistes, qui étaient tout à fait prêts au départ à venir passer trois ou quatre heures dans la maison médicale de garde pour nous aider, vont, dès lors, être très rapidement démotivés. M. Roland RYMER : Ils n'ont pas assez de patients ! Il y a de longues files d'attente d'un côté et personne de l'autre ! M. Jean-Pierre PRUVO : À Roubaix, cela fait longtemps que nous avons une maison médicale de garde à l'intérieur de l'hôpital. Les médecins généralistes sont, enfin, avec nous et cela fonctionne bien. M. le Président : J'ai trois questions à poser au chef du service des urgences. Premièrement, comment évolue le taux de séniorisation des effectifs médicaux aux urgences ? Deuxièmement, depuis la reconnaissance de la spécialité de médecine d'urgence, les urgentistes sont-ils mieux considérés par leurs confrères ? En particulier, les urgentistes sont-ils mieux représentés au sein des organes représentatifs de l'hôpital, et notamment dans la CME ? Troisièmement, la tarification à l'activité, en rendant le financement des services d'urgences en partie proportionnel au nombre de passages, incite-t-elle vraiment ces services à procéder à un effort de désengorgement ? Ne serait-il pas opportun de dévaloriser fortement les actes liés à des prises en charge de patients présentant des pathologies bénignes, comme le propose le rapport du professeur Jean-Yves Grall ? M. Patrick PLAISANCE : Concernant la séniorisation des urgences, je réponds oui, par définition. Cela remonte à un certain nombre d'années. Il y a maintenant la capacité de médecine d'urgence, la possibilité d'être praticien hospitalier en médecine d'urgence, l'obligation nouvelle d'avoir un médecin « thésé » au niveau des urgences, la spécialisation en urgence avec le DESC - diplôme d'études spécialisées complémentaires - de médecine d'urgence qui est en projet. Oui à la séniorisation, par définition ! Elle n'existe pas encore partout, loin de là. Il faut absolument la prononcer. Cela étant, la séniorisation ne signifie pas uniquement la présence d'un docteur thésé. Et il faut savoir que, si le médecin urgentiste continue à être « essoré » comme il l'est actuellement en termes de temps de travail et d'insuffisance d'effectifs - mais vous, législateurs, avez déjà largement aidé à ce que la situation progresse en ce domaine - et s'il n'a pas de perspective de promotion au sein de la médecine d'urgence, cela ne marchera pas, notamment dans les grandes villes. Un docteur est docteur quand il est attaché, c'est-à-dire praticien hospitalier, contractuel ou non. Tant qu'il n'est pas praticien hospitalier, il a certes un statut mais celui-ci n'est pas extraordinaire. L'idée, qui a commencé à émerger, d'une possibilité de promotion - qu'il faut assurer - du praticien attaché en praticien hospitalier contractuel, puis en PH, doit être absolument accentuée. Sinon, ces médecins désertent ensuite les hôpitaux. M. André ELHADAD : Je répondrai à la deuxième question : les urgentistes sont-ils mieux considérés par les praticiens hospitaliers (PH) ? Quand, dans les hôpitaux, il y a une vraie séniorisation et que ces PH sont impliqués et ont une certaine expérience, il n'y a aucun problème. Ainsi, dans mon hôpital, cela fait au moins sept ou huit ans que nous avons des médecins seniors en nombre suffisant. Ils sont non seulement bien considérés des PH mais également bien intégrés. Je donne deux exemples de leur intégration : premièrement, nous venons de passer la certification des deux et, deuxièmement, c'est l'un des urgentistes, médecin de l'hôpital, qui a dirigé un groupe de travail sur l'aspect clinique, qui nous a valu une très bonne appréciation. Vous avez également demandé si les urgentistes étaient correctement représentés dans les institutions. Je donnerai, à ce propos, un autre exemple de séniorisation : l'un des six responsables de pôle est un urgentiste et il est au conseil exécutif. Par contre, il existe encore une frange de médecins précaires, plus ou moins bien intégrés, qui ne bénéficient pas d'une très bonne considération de la part des PH. Il reste donc un très gros effort à faire pour améliorer la qualité, l'intégration et la carrière des urgentistes. Si ces trois conditions sont réunies, il n'y a pas de problème de considération. M. Jean-Pierre PRUVO : Je partage tout à fait ce qui vient d'être dit par notre collègue urgentiste. Il faut, il est vrai, sénioriser les médecins urgentistes car ils s'impliquent énormément dans l'hôpital. Mais il faut faire très attention aux contrats à passer avec les autres spécialités médicales et chirurgicales. Le raisonnement rejoint celui sur les maisons médicales de garde. Elles ne sont pas à côté de l'hôpital, mais à l'intérieur de celui-ci. Il ne faut pas que l'urgence soit un « État dans l'État ». Les urgentistes, actuellement, ont une règle extrêmement claire d'association avec leurs collègues spécialistes, médicaux et chirurgicaux, par contrat, car il y a beaucoup de collègues qui se disent que, comme un urgentiste est arrivé, ils ne vont pas forcément devoir s'impliquer en urgence. Je prendrai un seul exemple : l'accident vasculaire cérébral. L'urgentiste s'implique énormément dans la prise en charge de cet accident mais, s'il n'a pas de neurologue ou de radiologue seniors avec lui par contrat, il ne pourra pas mettre en place de nouveaux traitements. En tout cas, il ne peut pas tout faire tout seul. Le corps des urgentistes est vraiment important car il est à l'entrée de l'hôpital, et on le respecte. Mais, si les urgentistes restent seuls, ils seront écœurés, « essorés » comme l'a dit le docteur Plaisance, et ce n'est pas normal. C'est pourquoi beaucoup de praticiens continuent, dans des spécialités comme la mienne, à prendre des gardes sur place. Je puis vous dire que cela a de l'allure de voir qu'à côté de l'urgentiste, un radiologue et un neurologue sont sur place dans l'établissement. C'est la moindre des corrections vis-à-vis non seulement d'un collègue mais également du patient. M. le Président : Et cela contribue, d'une certaine manière, à désengorger les urgences. M. Jean-Pierre PRUVO : Absolument, parce que c'est rapide. M. Roland RYMER : Sur la séniorisastion des urgences, j'ajouterai juste une réflexion. Il n'y a pas que des hôpitaux généraux. Il y a aussi des CHU et, dans ces derniers, les urgences sont des services comme les autres, c'est-à-dire à part entière, à cette différence près qu'ils sont vraiment au cœur même de la structure hospitalière. Les urgences doivent, par conséquent, être dirigées comme les autres services, par des PU-PH et on doit pouvoir y faire carrière. Cela signifie que dans les CHU, il faut que les services d'urgence aient des chefs de clinique et qu'on puisse y faire une carrière universitaire - et cette dernière caractéristique n'est pas encore entrée dans les mœurs. Nous sommes en passe de sénioriser vraiment les urgences en mettant des PU-PH à leur tête. Patrick Plaisance en est un excellent exemple. Mais les chefs de clinique ont un peu de mal à arriver aux urgences. Dans mon hôpital, il y en a trois. On est en train de prendre conscience de l'importance fondamentale des services d'urgence. Ils ne sont pas encore des services comme les autres. Le but à atteindre est que l'on puisse y faire carrière. M. Marc BERNIER : J'ai reçu dernièrement dans mon département des urgentistes qui se plaignaient d'avoir des contrats d'exclusivité avec l'hôpital. Ils doivent y travailler un certain nombre d'heures par semaine... et, maniant un peu la provocation, ils disaient pouvoir y travailler deux fois 24 heures. Dès lors, ils considéraient qu'ils pouvaient faire de la médecine en milieu libéral pour venir en aide dans les zones sous-médicalisées. Que pensez-vous de cette idée ? Cela nous renvoie à un autre problème. La limitation du temps de travail, telle qu'elle a été décidée, n'est peut-être pas la meilleure des choses ! M. Marc BERNIER : C'est un point important parce que, par ailleurs, on se plaint de ne pas avoir assez de médecins en France. M. Jean-Pierre PRUVO : Et on plafonne le nombre d'heures de travail ! Certains médecins seraient prêts à venir travailler dans mon service, mais ils n'en ont pas le droit. M. Roland RYMER : Il y a ce que l'on appelle des « mercenaires », des personnels médicaux qui travaillent quand ils sont au repos, etc. Cela veut bien dire qu'un certain nombre de collègues n'hésiteraient pas à travailler plus s'ils y étaient autorisés statutairement. M. Marc BERNIER : Les urgentistes que j'ai rencontrés me disaient que le contrat d'exclusivité avec l'hôpital les empêchait de travailler ailleurs. M. Roland RYMER : Parce qu'ils sont à plein temps. M. Marc BERNIER : L'Ordre des médecins dit que, si nous pouvions modifier les textes, il ne demanderait pas mieux. M. Roland RYMER : Le temps plein correspond à un certain nombre d'heures pour les médecins, c'est 48 heures. Or un certain nombre de collègues ne demanderaient pas mieux de travailler plus. Mais c'est illégal, car il y a une limitation du temps de travail. M. Patrick PLAISANCE : Au lieu de travailler 48 heures, on peut, certes, travailler deux fois 24 heures. Mais il faut faire attention car la garde fait partie du temps de travail. Quelqu'un pourra travailler deux journées par semaine à l'hôpital et il sera à temps plein. Or la nuit, le travail n'est pas le même. Personnellement, je n'accepterai jamais dans mon service que quelqu'un fasse deux fois 24 heures, parce que la personne n'est pas impliquée dans le service. Ce qui pose problème, c'est la garde dans le temps de travail. Avant, quand on voulait travailler plus, on était payé plus. On était limité en nombre de gardes par mois : nous ne pouvions en faire que dix... mais cela nous permettait de gagner davantage. Maintenant, on ne peut plus, et c'est un réel problème, car cela empêche de répartir la charge de travail en fonction de l'âge : pour les plus anciens, cinq gardes, voire moins, c'est mieux, tandis que les jeunes préfèreront faire huit gardes. Alors que, pour certains services, nous sommes obligés de faire plus - sinon, on ne tient pas les tableaux de service -, nous sommes limités parce que le temps additionnel n'est pas accepté par tous les hôpitaux. M. Patrick PLAISANCE : Quant au compte épargne temps, nous sommes tous inquiets à ce sujet. M. Roland RYMER : Nous sommes d'accord avec le rapport Berland. M. Patrick PLAISANCE : Il faut faire attention sur la question du temps additionnel : soit on le limite, soit on accepte plus de flexibilité. Or un certain nombre d'urgentistes sont très rigides et ne veulent pas faire une heure de plus que les 48 heures prévues. Dans les CHU, mais certainement aussi dans les autres hôpitaux, on est très ennuyé de cette attitude car elle est impossible à tenir. M. Paul-Henri CUGNENC : Il ressort de cette remarque que nous devons faire évoluer la loi. Il est impossible de continuer à fonctionner avec une organisation basée sur un principe consistant à considérer deux jours de travail par semaine à l'hôpital comme un temps plein. On ne peut pas constituer des équipes homogènes sur la base de telles anomalies. Vous avez une vue homogène de ce qui se passe dans les services d'urgence car vous travaillez dans des structures identiques. L'une des difficultés que nous rencontrons, dans cette mission, c'est que, quand on parle des urgences, on parle d'entités qui n'ont souvent strictement rien à voir. Elles vont des secteurs complètement déshérités où il n'y a aucun praticien pour assurer les urgences, aux grands hôpitaux, en passant par les hôpitaux publics qui fonctionnent dans les collectivités territoriales moyennes où les urgentistes bénéficient d'un statut beaucoup plus équilibré qu'avant mais qui reste encore imparfait. Dans les grands hôpitaux, qu'ils soient universitaires ou non, il y a un terrible gaspillage, tant en matière d'organisation et de compétentes que de moyens. L'objectif est d'avoir, dans ces structures, des services d'urgence qui fonctionnent comme les autres équipes, qui puissent tirer bénéfice de la collaboration qui existe autour de l'urgence et que toutes les autres spécialités de l'hôpital puissent également tirer profit de la présence de ceux qui s'occupent des urgences. Or, trop souvent, pour des raisons à la fois culturelles et de personne, les urgences fonctionnent comme un État dans l'État et se privent des collaborations qui sont à côté. Dans la culture médicale, il y a encore des contentieux entre ceux qui s'occupent des urgences et ceux qui s'occupent d'autres secteurs médicaux. Il existe encore des médecins pour qui il serait presque humiliant de s'occuper des urgences. M. Jean-Pierre PRUVO : Absolument. M. Paul-Henri CUGNENC : C'est une grande différence entre les médecins et les chirurgiens. Je suis chirurgien et puis affirmer que nous ne nous sommes jamais comportés ainsi, parce qu'il a toujours été dans la culture chirurgicale de s'occuper des urgences. Par une sorte de « retour de bâton », des urgentistes, pour affirmer leur présence et leur autorité, se privent de toutes les compétences offertes par l'hôpital avec pour conséquence que des structures qui ont tout pour réussir ensemble travaillent de façon séparée. Pis encore : alors que les chirurgiens n'ont jamais été suspects de marginaliser les urgences, ils se voient marginalisés par certains urgentistes qui se comportent comme s'ils voulaient régler des comptes. Il faut absolument corriger ces dérives. Nous avons la chance d'avoir aujourd'hui en France des urgentistes de qualité. Certains fonctionnent de la meilleure manière qui soit tandis que d'autres se comportent d'une façon que l'on pourrait corriger. Dans certains grands hôpitaux, les services d'urgence fonctionnent en autarcie et ne tirent aucun bénéfice de ce qui se passe ailleurs. J'ai passé dix en tant que vice-doyen de ma faculté à négocier avec le doyen des postes de chefs de clinique pour tous les services de médecine qui voudraient bien collaborer aux urgences et à la garde. Ces dix années se sont soldées par un échec, parce que les chefs de clinique n'étaient pas demandeurs. Ils considéraient, dans leur majorité, que ce n'était pas leur mission et les urgentistes intéressés ont estimé que, dans un tel environnement, il était mieux qu'ils gèrent les choses entre eux, plutôt que de s'appuyer sur d'autres praticiens. Si nous parvenons à corriger ces dérives dans cet ensemble qui est le plus riche, c'est-à-dire les grands hôpitaux, nous aurons fait un grand pas. En tant que structure syndicale, je pense que vous avez autant d'armes que nous pour essayer de faire avancer les choses. M. le Président : Je reviens sur ma question sur la tarification à l'acte. M. Patrick PLAISANCE : Premièrement, l'activité au niveau des urgences est, par définition, indépendante de notre volonté. Elle est donc variable, contrairement aux autres services qui essaient d'améliorer leur activité en fonction d'un certain nombre d'éléments. Le nombre n'est donc pas un paramètre pertinent. Il faut en chercher d'autres. Deuxièmement, il y a globalement entre 15 et 20 % d'hospitalisations. Cela signifie que la plus grande activité d'un service d'urgence est constituée de consultations. Favoriser les pathologies bénignes en termes de cotation me paraît, dès lors, un excellent plan, puisque ce sont elles qui nourrissent les consultations. Troisièmement, il ne faut pas oublier, à côté de la cotation médicale, la cotation paramédicale. Un patient qui reste deux ou trois heures aux urgences, subira un ou deux examens, verra un docteur en consultation et se trouvera sous la surveillance d'un paramédical. On s'occupera aussi éventuellement de son alimentation - beaucoup de plaintes et de réclamations sont en effet exprimées à ce sujet. Mises bout à bout, toutes ces actions, qui ne sont pas cotées ou sont largement sous-cotées, forment l'activité paramédicale. Il faut veiller aussi à en améliorer la qualité. M. le Président : Quelle est votre appréciation sur les expériences de mise en place, à l'accueil des urgences, d'un « coordinateur de flux » chargé de trier et d'orienter les patients ? Vous semble-t-il qu'une infirmière soit à même d'exercer cette fonction, ou trouvez-vous préférable que ce soit un médecin, voire un médecin senior ? M. André ELHADAD : L'IAO, l'infirmier d'accueil et d'orientation, est essentiel car c'est par lui que commence le circuit dans les urgences. Il y a un consensus à ce sujet. M. Patrick PLAISANCE : Il y a maintenant une formation spécifique d'infirmier d'accueil et d'orientation. Le tri doit s'effectuer en fonction, premièrement, de la gravité de l'état du patient et, deuxièmement, du délai maximal de consultation médicale post-IAO. C'est ce qu'on appelle la cotation CCMU, la classification clinique des malades des urgences qui est maintenant internationale, et qui figure dans les recommandations de la société française de médecine d'urgence. L'IAO a un rôle fondamental. Qu'est-ce qui est préférable : l'infirmier ou le médecin d'accueil et d'orientation ? Le médecin d'accueil et d'orientation, c'est parfait, mais l'IAO avec la CCMU, c'est encore mieux. Le médecin d'accueil et d'orientation peut-être simplement un soutien éventuel dans l'information. M. André ELHADAD : Le médecin d'accueil et d'orientation est un médecin des urgences. Il trie les appels. Il ne fait qu'orienter et il a des instruments scientifiques pour le faire. M. le Président : Jugez-vous satisfaisant en son état actuel le développement des consultations externes non programmées dans les services d'hospitalisation, voire à l'entrée des urgences, ainsi que le prévoit le plan « Urgences » ? M. Patrick PLAISANCE : Votre question vise les polycliniques et les consultations sans rendez-vous. M. André ELHADAD : On en revient à l'IAO ! M. Patrick PLAISANCE : Exactement. L'élément essentiel, c'est l'entrée du patient dans les urgences. Si, malgré l'amont, c'est-à-dire la permanence des soins, le patient arrive quand même aux urgences, la consultation non programmée permet, pour ce qui est au moins de la journée - puisque cela ne se passe que la journée - une diminution de l'attente des patients. Il est reconnu que plus un patient est « léger », et plus il doit avoir une consultation rapide et sortir vite. M. Roland RYMER : Et c'est l'inverse de ce qui se passe dans les urgences. M. Patrick PLAISANCE : Actuellement, en effet, le raisonnement est l'inverse : comme le cas n'est pas grave, le patient peut attendre. La consultation sans rendez-vous permet, de façon très significative, de rediriger les patients qui ne nécessitent qu'un accueil-consultation vers la polyclinique et donc vers des médecins généralistes. M. André ELHADAD : La réorientation peut également se faire vers la médecine de ville. Pour le cas où le patient est déjà à l'hôpital, nous avons demandé aux services spécialisés de notre hôpital, notamment au service de médecine interne, de réserver quelques plages pour absorber ces cas, et cela ne se passe pas trop mal. À la limite, ce n'est même plus un problème d'urgence, mais de réorientation. M. le Président : Constatez-vous un phénomène de suroccupation des plateaux techniques par les patients issus des urgences ? M. Jean-Pierre PRUVO : Pour l'imaginerie, ce phénomène est tellement fort que, quand le service des urgences fait plus de 40 000 passages, il faut dédier le plateau technique aux urgences 24 heures sur 24 : radio, écho, scanner et IRM. Par ailleurs, il est indispensable de sénioriser la radio dans les grands plateaux techniques et de relier les petits plateaux techniques aux gros par télé-expertise radiologique. Il s'agit de médicaliser, de sénioriser les gros SAU - supérieurs à 40 000 passages - et de les relier aux petits établissements, de façon à ce qu'on puisse éviter des transferts de patients et bénéficier de la télé-expertise, grâce aux radiologues sur place. En conclusion : plateau technique complet dédié à l'urgence quand il y plus de 40 000 passages, avec un radiologue et une équipe de manipulateurs sur place, le tout associé aux petits établissements, que l'on ne laisse pas tomber grâce à la télé-imagerie - mais pas une télé-imagerie pouvant tout régler toute seule, comme beaucoup d'histoires farfelues voudraient le faire croire. M. Roland RYMER : Plus l'urgentiste est séniorisé, moins il demande d'examens complémentaires et moins les plateaux techniques sont embouteillés. M. André ELHADAD : On touche là à la question de la pertinence de la prescription de l'examen complémentaire. Sur dix passages aux urgences, il y a, en moyenne cinq examens radiologiques. Cela vaut pratiquement sur toute la France. Il est clair que le nombre d'examens inutiles est inversement proportionnel à la qualité de la personne qui les demande. M. Jean-Pierre PRUVO : À l'autre bout de la chaîne, ce que l'on demande aussi, c'est qu'il y ait un système d'information radiologie et biologique qui permette d'accélérer nos résultats. Malheureusement, ce sont, à chaque fois, les derniers services équipés. Ils passent après les services d'urgence. M. Patrick PLAISANCE : Cela dépend des endroits. M. le Président : Vous semble-t-il envisageable d'imposer aux services d'hospitalisation de réserver une part de leurs lits pour les patients issus des urgences ? M. Patrick PLAISANCE : Pour répondre brièvement : oui. M. Roland RYMER : Cela pose quand même un problème. M. André ELHADAD : C'est envisageable à condition que la gestion du programmé soit également assuré. Si des lits sont réservés, dans le cadre de l'activité programmée, et si, dans la nuit, il y a des besoins d'urgence, c'est une catastrophe pour le lendemain. M. Roland RYMER : Tout cela passe par le contrat. Ce qu'il faut, c'est être clair. Lorsqu'il a été question de transférer un service d'orthopédie très connu - le service Witvoet - dans notre hôpital, nous avons très clairement discuté et contractualisé avant la venue de celui-ci. Le contrat auquel nous sommes parvenus est 50 % d'orthopédie froide et 50 % d'urgence chaude. Nous sommes en effet le plus gros service d'urgence de l'AP-HP, avec 72 000 passages. Cela fait dix ans que le service d'orthopédie a été transféré et le contrat est parfaitement respecté, et tout le monde s'en porte bien. Je reviens à la question que vous avez posée, monsieur le président. Faut-il réserver des lits qui ne seront pas pris et qui nuiront au programmé ? Il ne faut pas oublier qu'un hôpital qui ne ferait que de l'urgence, serait médicalement mort. Il faut toujours garder en tête les deux aspects. M. Paul-Henri CUGNENC : C'est un message difficile à faire passer à ceux qui ne sont pas médecins. M. le Président : Vous semble-t-il opportun d'identifier et de spécialiser une filière de prise en charge des patients âgés en urgence. Même question concernant la psychiatrie et la pédiatrie. M. André ELHADAD : Quand l'état d'un malade nécessite une hospitalisation et qu'on le met dans un lit de l'unité hospitalière de courte durée - UHCT - il faut que, le lendemain, ou le surlendemain au plus tard, il puisse aller dans un service. Or un certain nombre de nos collègues ne veulent pas venir dans les urgences, ou encore ne considèrent pas les patients des urgences suffisamment dignes de leur spécialité. Une des solutions proposées est justement la création de services de gériatrie dite aigue. Cela devient donc comme une spécialité. Les gériatres ne répugneraient pas à recevoir des patients venant des urgences puisque ce serait leur spécialité. M. André ELHADAD : Mais tout dépend aussi de la taille de la structure. M. Roland RYMER : Il y a quand même un problème. Ces patients dont l'état n'était pas grave en soi et qui étaient autonomes, perdent de façon temporaire leur autonomie. Prenons l'exemple d'une femme autonome de 75 ou 80 ans qui se casse le poignet droit. Ce n'est pas grave, mais elle n'est plus autonome. Que fait-on ? M. Paul-Henri CUGNENC : La réponse à la question de savoir si toutes les spécialités doivent réserver des lits ne sera pas la même quand les urgences font partie de la mission de l'établissement et quand ce n'est pas le cas. À Paris, malgré les efforts que nous avons faits pour regrouper les équipes, nous avons toujours un grand nombre d'hôpitaux qui accueillent les urgences. Par exemple, il y a 17 centres d'accueil des urgences chirurgicales ouverts toutes les nuits, alors qu'à Lyon, il n'y en a que deux et l'on se demande s'il ne serait pas possible de tout regrouper sur un seul établissement. C'est un premier élément de stratégie : est-il bon de confier la mission de traitement des urgences à tous les hôpitaux ou faut-il regrouper ces services ? Personnellement, je pense qu'il faudrait les regrouper. M. Roland RYMER : Moi aussi ! M. Paul-Henri CUGNENC : Par ailleurs, il n'y a pas nécessairement adéquation entre l'accueil des urgences et la mission beaucoup plus ambitieuse consistant à accueillir et à traiter. On peut très bien imaginer, dans de grandes agglomérations, des centres d'accueil d'urgence en nombre important, sans qu'ils soient tous des centres de traitement de ces urgences. C'est, là aussi, une question d'organisation. On peut très bien, entre nous, de manière structurée et articulée, avoir des centres d'accueil correctement équilibrés, mais travaillant avec un partenariat suffisant pour que, une fois le patient accueilli, les urgences méritant d'être traitées en aval le soient dans des sites regroupés. À partir du moment où on a fixé la mission de l'établissement et où l'on fait la différence entre les centres d'accueil - que la population veut en nombre important - et les centres de traitement - dont nous savons qu'ils doivent obligatoirement être limités -, cela va déjà beaucoup mieux. Au cours des vingt dernières années, Lyon s'est engagée dans une démarche beaucoup plus structurée que ne l'a fait Paris. L'un des impératifs, vieux déjà de quatre ans, de l'actuelle Commission médicale d'établissement était de réduire au minimum le nombre des centres d'accueil des urgences chirurgicales de l'Assistance publique à Paris. À l'époque, nous avions 16 centres d'accueil et la question était de savoir s'il fallait passer à huit ou six établissements et être plus exigeants. Tout le monde était d'accord pour une diminution. Quatre ans après, nous sommes passés de 16 centres à 17 ! M. André ELHADAD : On remarquera quand même que la sémantique a anticipé cette évolution. Avant on parlait des SATU, les services d'accueil et de traitement des urgences. Maintenant, il est question des SAU : services d'accueil des urgences ! M. Roland RYMER : Il faut un plateau technique performant et le nombre de ceux-ci est, par définition, limité. Dès lors il est clair que ce qui se fait sur les 17 sites d'urgence n'est certainement pas un exemple. Il faut concentrer les moyens et regrouper les services pour que les malades aient les mêmes chances dans tous les centres d'urgence. M. Jean-Pierre PRUVO : Nous ne pouvons pas ne pas vous avertir de quelque chose de très grave qui se passe dans le milieu radiologique hospitalier. Le départ en masse des radiologues au fur et à mesure que les scanners et les IRM sont autorisés dans le secteur libéral constitue un élément bloquant dans le fonctionnement des urgences. M. Roland RYMER : À Nevers, il en reste 2 sur 9 postes. M. Jean-Pierre PRUVO : Et il y en a un qui veut partir. Il est important, vis-à-vis de nos collègues urgentistes, de transmettre ce message. En préparation de la réunion d'aujourd'hui, j'ai établi la cartographie complète des établissements afin de vous la remettre. Si l'on veut sénioriser, dans des plateaux techniques regroupés, en mutualisant, je demande la même chose que pour les maisons médicales de garde, à savoir qu'on partage cette contrainte. Actuellement, c'est la débandade. Il ne faut pas croire que la télé-imagerie va régler le problème. Nous sommes 7 500 radiologues en France. Le chirurgien, l'urgentiste et le médecin spécialisé ont besoin d'un radiologue sur place. Personnellement, je prends mes gardes sur place et je considère qu'il serait inadmissible de ne pas le faire. M. le Président : Que pensez-vous du développement de l'hospitalisation à domicile (HAD) prévu par le plan « Urgences » ? M. Roland RYMER : Personnellement, j'en pense le plus grand bien. M. Patrick PLAISANCE : Nous sommes encore une fois dans une rubrique « relations ville-hôpital », qui n'existait pas avant. Il y a l'amont - dont nous avons parlé tout à l'heure - et il y a l'aval. L'aval commence déjà à l'hôpital, en post-urgence pure, dans le moyen et le long séjour, dans les SSR - les soins de suite et de réadaptation -, éventuellement dans les services de spécialisation afin de permettre, s'il n'y a pas de lits dédiés, de placer les patients. En effet, le vrai problème est là : que fait-on ensuite des patients ? En pratique, la réponse n'est pas toujours adaptée : comment mettre dans un service de spécialité un patient qui n'est pas de la spécialité, avec des personnels qui ne savent pas, de l'aveu même de ces derniers, correctement s'en occuper. Cela étant, il faut aussi pouvoir délester ce que j'appelle l'aval de l'aval, c'est-à-dire, non pas le service de médecine, mais l'aval de ce service. On doit d'abord étudier comment faire en sorte de ne pas hospitaliser le patient ou de l'hospitaliser vraiment en dernier recours, avec des contrats, des conventions ou simplement des systèmes de communication entre l'HAD et le service des urgences en termes de conseils. On doit ensuite s'interroger sur la manière de mettre en place, le plus rapidement possible, des structures appropriées. Il a été question de services de gériatrie aigue. L'équipe mobile de gériatrie est également fondamentale. Cela correspond au vieillissement de la population. Quand on parle d'hospitalisation à domicile, on pense tout de suite aux patients âgés. Ceux-ci vont de plus en plus « encombrer » les services - je le dis sans aucune connotation péjorative - et l'HAD, de ce point de vue, est excellente. Les assistantes sociales font un travail énorme mais, malheureusement, cela prend du temps. L'HAD est, en amont et en aval, un élément important. Il me paraît important d'évoquer aussi une autre catégorie de patients : ceux que j'appelle les médico-sociaux, par exemple ceux que l'on héberge. Il n'y en a pas beaucoup. Ils ne constituent pas l'élément le plus important, ni la première priorité. Mais ils sont quand même, pour un certain nombre de services qui ont un nombre de patients importants Il existe des plans intéressants, comme le plan grand froid, l'hiver. Mais les personnes concernées n'attendent pas qu'il soit lancé, ils cherchent un hébergement avant et viennent dans les services d'urgence. Si nous avions des possibilités d'hébergement plus flexibles en amont permettant de prendre en charge ces patients, ce serait bien. Les patients que nous recevons l'été sont des personnes âgées qui bénéficient moins du soutien de leur famille. Et, comme vous le savez, après 24 heures, à l'Unité d'hospitalisation de courte durée (UHCT), qu'ils restent trois jours, quatre jours, cinq jours ou un jour, c'est pareil. Cela crée des difficultés. Avoir la possibilité éventuellement d'utiliser des lits fermés l'été, avec une structure de soins extrêmement légère, puisque ces patients seraient rentrés à leur domicile - on éviterait que la patiente qui a un petit plâtre ne reste aux urgences. M. Paul-Henri CUGNENC : Je veux à nouveau insister, puisque nous parlons aujourd'hui des secteurs médicalement privilégiés, sur le fait que, nous qui avons la chance d'évoluer dans des secteurs qui ont tout à leur disposition pour faire parfaitement leur travail, nous heurtons à des écueils... de fonctionnement et de relations de personnes. C'est difficilement acceptable, aussi bien médicalement que politiquement. M. André ELHADAD : Il existe deux types de réponses pour lutter contre ce gaspillage né du fait que l'on n'utilise pas les bonnes ressources disponibles dans les grandes structures que nous connaissons. On doit tout d'abord faire preuve de volontarisme, notamment par les canaux syndicaux. Il existe, ensuite, une réponse institutionnelle : c'est la fameuse certification V2, qui fait obligation à tous les services de créer des protocoles et des conventions entre eux. Il est fondamental, premièrement, qu'il existe des conventions entre les services d'urgence et tous les autres services et, deuxièmement, que les urgences ne se comportent pas comme un État dans l'État. Sans doute faudrait-il ne pas certifier un hôpital où il n'y a pas ces conventions. M. Roland RYMER : Nous nous heurtons aussi au problème de l'absence d'engagement de la médecine libérale, qui confine les urgences dans le cadre de l'hôpital. Emmener aux urgences une personne âgée qui aurait simplement besoin d'un antibiotique et la faire patienter 5 heures ne peut que la rendre encore plus malade. M. le Président : Je fais la même constatation en Isère. La nuit et les week-ends, il est très difficile d'avoir un médecin. M. Roland RYMER : Alors qu'il y en a ! M. le Président : Tout à fait. Alors que, sur le même secteur, qui regroupe quatorze communes, il y avait trois médecins il y a trente ans... il y en a aujourd'hui treize ou quatorze. Lorsqu'il n'y en avait que trois, je n'ai jamais entendu dire qu'on ne trouvait pas de médecin, alors qu'aujourd'hui, il est impossible d'en avoir un la nuit ou le week-end, et l'on est obligé d'aller aux urgences. Je ne critique personne, je constate. On a inculqué la culture des 35 heures à tout le monde. Pourquoi les médecins ne les feraient pas ? Ce n'est pas ma conception mais je comprends qu'il puisse y avoir une autre vie. M. André ELHADAD : En conclusion, le maître-mot est « organisation ». Dans les grandes structures, il faut améliorer l'organisation interne de l'établissement. Dans les petites structures, il faut une organisation de territoire. À cette notion d'organisation, il faut adjoindre une volonté politique, après une bonne analyse, ainsi qu'une évolution des mentalités. M. le Président : Messieurs, je vous remercie. Syndicat national des cadres hospitaliers (SNCH) : Présidence de M. Georges Colombier, Président-rapporteur M. le Président : Merci, messieurs, d'avoir répondu à notre invitation. M. Philippe BLUA : Merci de nous recevoir et de bien vouloir excuser notre président, qui n'a pu être présent. Le SNCH a été fondé en 1947. Il est majoritaire chez les directeurs d'hôpital, et très présent chez les directeurs d'établissements sanitaires et sociaux, les cadres hospitaliers, soignants, administratifs et techniques, notamment dans la filière gériatrique. La prise en charge des urgences est un des grands soucis de nos établissements. Ces dernières années, nous avons dû faire face à une inflation du nombre des entrées, sans oublier un certain nombre d'accidents sanitaires : canicule, chikungunya, prévention de la grippe aviaire. En cas de problèmes, l'hôpital se trouve être le dernier recours, et parfois on a l'impression qu'il est le seul. Trois sujets nous tiennent à cœur : le financement des urgences et son impact et le problème des personnes âgées. La tarification à l'activité (T2A) pose un certain nombre de problèmes, même si le SNCH a défendu cette réforme et le dispositif de nouvelle gouvernance. Une réflexion doit être menée sur la conciliation de la sécurité des concitoyens, qui relève des enveloppes destinées au financement des missions d'intérêt général et des aides à la contractualisation (MIGAC), et de l'activité programmée, qui relève de la T2A. Il y a en effet une contradiction entre le financement à l'activité et les urgences. On ne demande pas à un camion de pompiers de fonctionner, on préférerait qu'il reste au garage, mais on lui demande d'être prêt en cas de besoin. Il en est de même des urgences et d'un certain nombre de services d'aval, auxquels on demande de maintenir des capacités, éventuellement surdimensionnées, qui coûtent sans rapporter. Il faut pourtant que ce soit pris en charge et bien évalué pour pouvoir faire face à un éventuel accident sanitaire. L'hôpital a toujours répondu présent. Au moment du chikungunya, les établissements de la Réunion ont su réagir en quarante-huit heures. Mais il faut que les enveloppes prennent en compte la notion d'urgence. S'agissant de la prise en charge des personnes âgées, nous avons l'impression que la situation va se dégrader, notamment en raison de la menace qui plane sur les unités de soins de longue durée. Le projet de départ reposait sur l'idée que toutes les personnes âgées pouvaient aller dans des établissements de soins pour personnes âgées dépendantes, plutôt dans des unités d'une centaine de personnes, et qu'à terme les unités de soins de longue durée (USLD) devaient disparaître. Or cela fait plusieurs fois que l'échéance est repoussée, et c'est heureux. Il y a des personnes âgées qui ont de petits problèmes de dépendance, sans problèmes sanitaires graves et qui peuvent effectivement être accueillies dans les établissements d'hébergement pour personnes âgées dépendantes (EHPAD), - l'équivalent des anciennes maisons de retraites un peu médicalisées -. D'autres ont de très graves troubles de santé et risquent, si elles ne sont pas prises dans des unités avec continuité médicale, astreintes et permanences infirmière, de se retrouver aux urgences. Plus on supprimera d'USLD, plus elles iront aux urgences. La médicalisation existe à partir du moment où est assurée une permanence 24 heures sur 24. Dans les maisons de retraite, quand une personne âgée se sent mal en fin de semaine, elle est envoyée aux urgences dont le circuit se trouve engorgé. C'est un phénomène artificiel d'engorgement des urgences et une des propositions du SNCH consiste à médicaliser rapidement les structures pour personnes âgées pour garantir à ces dernières un suivi médical permanent. Comment ? Un médecin peut intervenir sur plusieurs établissements. Je dirige un grand établissement, accueillant 400 personnes âgées, où nous disposons d'un médecin de garde, en association avec un hôpital voisin. En cas de problème, la personne âgée est soignée sur place. Il y a une présence infirmière et nous assurons nos propres urgences, jusqu'à un certain point. Je ne dis pas que ce modèle doive être adapté partout, mais mon collègue du service de médecine, chirurgie, obstétrique (MCO) voisin en est ravi. Le SNCH est favorable à un regroupement des moyens entre plusieurs établissements, mais en assurant un certain degré de médicalisation afin d'éviter un effet de report sur les urgences. Nous sommes également inquiets s'agissant des soins de suite et de réadaptation. La T2A n'a malheureusement pas été mise en route pour les établissements privés. La prise en charge des personnes âgées nécessitera un dispositif particulier, parce que le traitement des dossiers est beaucoup plus long ; très souvent, un dossier social se rajoute au dossier médical. Or le système actuel de prise en charge financière de la T2A incite à faire sortir la personne âgée au bout de trois semaines, qu'elle soit totalement stabilisée ou non. Le risque est que celle-ci ne retourne aux urgences, avec un coût 4 ou 5 fois supérieur. M. Jérémy SECHER : Je travaille actuellement dans le Nord-Pas-de-Calais, région qui est confrontée à l'enjeu des alternatives à la prise en charge des urgences à l'hôpital public. Aujourd'hui, la majorité des patients de cette région viennent dans les services d'urgences, alors que leur cas n'en relève pas toujours. Cela est dû au fait que la permanence des soins n'est pas tout à fait stabilisée, y compris dans les grandes agglomérations. Certains initiatives sont intéressantes : les maisons médicales permettent un premier niveau de prise en charge, en complément de l'accès aux urgences hospitalières et en substitution à la prise en charge par la médecine libérale pendant la nuit et le week-end. Aujourd'hui, les professionnels hospitaliers constatent tous les aspects positifs de ce niveau intermédiaire de prise en charge qui permet d'envisager le désengorgement des urgences hospitalières. L'établissement où je travaille compte entre 80 000 et 100 000 passages par an aux urgences. Il faut évidemment pouvoir réguler ces flux de patients. Mme Martine CARRILLON-COUVREUR : La question de la présence médicale dans les établissements de personnes âgées se pose de manière récurrente. Comment pourrait-on envisager de mieux structurer la présence médicale ? Ne pourrait-on imaginer une organisation sur un secteur donné, ou en réseau. Y a-t-il eu des expériences dans ce sens-là ? La question de l'articulation des filières sanitaire, sociale et médico-sociale est également très intéressante. Elle est souvent évoquée au sein de la MECSS, la mission d'évaluation et de contrôle des lois de financement de la sécurité sociale. Votre syndicat a-t-il examiné cette question ? Comment mieux organiser ces complémentarités ? M. le Président : Je suis vice-président du conseil d'administration d'une maison de retraite de 160 lits. Nous trouvons que c'est déjà trop. Si on la créait aujourd'hui, on ne la ferait pas de cette taille, mais plutôt aux alentours de 80 lits. Mais l'avantage du nombre, c'est de pouvoir avoir en permanence un médecin. M. Philippe BLUA : Nous ne sommes pas une maison de retraite, mais un hôpital spécialisé en gériatrie, avec une partie maison de retraite. Il faut voir qu'il y a un moment où les personnes âgées peuvent profiter d'une vie de groupe et continuer à sortir de l'établissement. Mais il y a un moment où elles n'en sont plus capables et où elles ont besoin de soins quasi permanents. Elles n'ont pas que des problèmes de dépendance, mais également des problèmes médicaux. L'éclatement des établissements en petites structures est très positif à une certaine période de la vie. Une expérience a été menée dans un établissement composé d'appartements thérapeutiques pouvant accueillir une douzaine de personnes et disposant d'une présence sanitaire et d'un médecin qui venait de temps en temps. C'est un exemple de structure encore plus éclatée que les maisons de retraites classiques. Mais il y a un moment où une présence médicale permanente est nécessaire. Il existe une autre possibilité : la mutualisation des moyens. Financièrement, on ne peut espérer doter les établissements de 80 ou de 100 lits d'un médecin et d'une infirmière 24 heures sur 24. On peut par contre instituer des astreintes médicales ou des astreintes infirmières de territoire. Ainsi, nous disposons d'une garde médicale parce que nous l'avons partagée avec un établissement voisin. On peut aussi adosser les établissements et les maisons de retraite à un hôpital qui accepterait d'envoyer une garde médicale. Mais comme la main d'œuvre médicale se raréfie de plus en plus, on a plutôt intérêt à la partager. On a aussi imaginé de développer des équipes mobiles de gériatrie, itinérantes, qui pourraient intervenir dans des maisons de petite importance pour faire des diagnostics au lit de la personne. Ce serait sans doute très utile. L'hôpital classique souffre d'un manque de savoir-faire en termes de prise en charge des personnes âgées. Les services de médecine dits aigus - médecine, chirurgie, gynécologie - sont faits pour prendre en charge des personnes monopathologiques, et cela pour une courte durée. Quand les personnes âgées restent trop longtemps dans ces services, on a tendance à les traiter comme les autres patients. On ne va pas les solliciter sur le plan cognitif et on risque de ne pas s'occuper suffisamment de leurs escarres. Voilà pourquoi on a intérêt à les placer le plus rapidement possible dans des services spécialisés gériatriques aigus et des filières de soins de suite adaptés. On a pensé pendant des années que les USLD étaient solubles dans les EHPAD. Si on retarde les échéances, c'est qu'il y a de bonnes raisons. M. le Président : La question des maisons médicales de garde nous intéresse beaucoup. M. Jérémy SECHER : Si ce dispositif tend à se généraliser, ou du moins à se reproduire, c'est que ce sont des structures relativement innovantes. Elles sont généralement à proximité d'un hôpital public. Cet aspect géographique n'est pas neutre. Comme une grande partie de la population a tendance à se diriger vers les urgences hospitalières, elles permettent de prendre en charge les pathologies qui ne relèvent pas d'une urgence lourde générant une hospitalisation. Je n'ai pas le recul nécessaire pour aller plus loin en termes statistiques et de catégorisation des populations susceptibles de s'y rendre. En tout état de cause, il me semble qu'une des raisons qui poussent une partie de la population à aller aux urgences de l'hôpital est la gratuité de la prise en charge. M. Philippe BLUA : L'aspect proximité est important. Les médecins qui participent à ces gardes ont un besoin de sécurité, sécurité physique en raison des agressions potentielles, et aussi en termes de santé : avoir une infirmière à côté de soi et pouvoir renvoyer très vite un patient vers un établissement hospitalier. Mme Catherine GÉNISSON : Vous avez insisté sur la nécessité d'une prise en charge spécialisée des personnes âgées. C'est évident lorsqu'il s'agit d'une prise en charge de longue durée. Mais pensez-vous qu'il faille, pour les hospitalisations de courte durée, des services de gériatrie aiguë qui risquent de marginaliser ces malades ou bien des services de médecine polyvalents ? Par ailleurs, dans les maisons d'accueil spécialisé, on observe une interruption dans la permanence des soins, qui ne sont assurés que lorsque c'est possible. Et ce n'est pas qu'un manque quantitatif ; les nouvelles générations ont une autre relation au travail. Enfin, est-ce que les équipes mobiles dont vous avez parlé, et qui pourraient constituer une solution intéressante, relèveraient de l'organisation libérale des soins ou de l'organisation hospitalière, avec des personnels en astreinte ? M. Philippe BLUA : On constate que 95 % des personnes qui arrivent avec des escarres, dans mon établissement, viennent de services de MCO classiques. Il y a actuellement dans ces services des déficiences dans la prise en charge des personnes âgées. Pourquoi alors supprimer les services de gériatrie aiguë ? Ou alors, il faut développer, à l'intérieur des établissements, des équipes de gériatrie mobiles, car il y a une véritable spécificité du public visé. Mme Catherine GÉNISSON : Ce n'est pas un sentiment partagé par tous les gériatres. M. Philippe BLUA : C'est mon sentiment personnel, mais je sais qu'il y a débat sur ce point. Des équipes gériatriques mobiles dans un hôpital et une bonne prise en charge des escarres et des personnes âgées, c'est l'idéal. Mais il faut avoir envie de s'en occuper. Je préfère que les personnes âgées aillent dans un service où l'on en a envie. C'est une réalité brutale, mais c'est une réalité. Mme Catherine GÉNISSON : On soigne des êtres humains, on ne soigne pas des organes. C'est le problème de l'excès de spécialisation des services et c'est une catastrophe ! Ensuite, quand on met toutes les personnes âgées ensemble, c'est débilitant pour elles, surtout en soins aigus, et pour le personnel. Je considère que ce n'est pas forcément une bonne chose et qu'il existe d'autres solutions. Peut-être faut-il faire preuve de coercition. Car ces déviances qui s'organisent implicitement dans l'offre de soins sont catastrophiques sur le plan humain. M. le Président : Je suis d'accord. Mme Maryvonne BRIOT : Je rejoins Mme Génisson : l'hyper-spécialisation ne conduit pas forcément à une meilleure prise en charge. Il faut maintenir des services polyvalents, avec des équipes mobiles de gériatrie et de gérontologie spécialisées. L'équipe médicale et soignante doit pouvoir appeler ces équipes ambulatoires intervenant dans tous les services de l'hôpital. N'oubliez pas que les cadres soignants doivent s'inscrire dans des projets de service et des projets de formation. Si on a vraiment envie de faire évoluer son équipe et d'assurer une prise en charge correcte des personnes âgées, notamment dans la prévention des escarres, on y arrive. Selon moi, ces équipes mobiles de gériatrie viendraient en appui comme le font les équipes mobiles de soins palliatifs. M. Philippe BLUA : L'idéal serait que tout le monde fasse toujours très bien son travail et que tout le monde accepte, dans un contexte où l'on demande aux services de faire tourner les lits le plus rapidement possible, des personnes âgées qui resteront davantage de temps. Je témoigne de la réalité, même si elle est désagréable à entendre : dans certains endroits, il faut imposer ces patients. N'oubliez pas qu'on demande aux services de la rigueur en termes de fonctionnement, de budget et de suivi de l'activité. Il faudrait qu'on accepte les conséquences des réformes dans leur totalité. Ou alors, il faut garder deux enveloppes séparées au sein de la T2A : une pour les établissements publics et une pour les établissements privés. Ainsi, on pourra admettre des pratiques non convergentes en termes de prise en charge. À un moment, il faut choisir. M. Claude LETEURTRE : Vous avez évoqué les urgences uniquement à travers la problématique des personnes âgées. N'y a-t-il pas d'autres problèmes ? Vous avez fait allusion à votre service d'urgence où il y a 80 000 à 100 000 passages par an. C'est un service qui est très rentable, s'il est bien organisé. Mais dans les hôpitaux habituels, où l'on comptabilise entre 10 000 et 30 000 passages, faut-il vraiment un service « porte », c'est-à-dire un service polyvalent ? Et est-ce que la gériatrie aiguë ne doit pas être réservée aux très grands vieillards, à partir de 85 ans par exemple ? M. Philippe BLUA : Malheureusement, on ne peut pas se baser uniquement sur l'âge. En dehors du secteur de la maternité, on fait de la gériatrie dans tous les services. La gériatrie aiguë ne concerne que les très grands vieillards, que ce soit en termes d'âge ou de santé. Si on a beaucoup parlé des personnes âgées, c'est parce qu'elles font partie des patients les plus difficiles à gérer pour des raisons de solitude, d'isolement et pour des raisons sociales. Mais plus généralement que fait-on des gens en détresse sociale, des sans-domicile fixe en plein hiver et des familles précarisées ? Nous manquons de réponses pour leur prise en charge. Comment aussi se substituer à la disparition de la permanence de la médecine de ville ? Mais ce problème est un peu plus simple à gérer, car il se pose uniquement en termes d'attente. M. Claude LETEURTRE : Le problème tourne-t-il uniquement autour du choix entre gériatrie et polyvalence ? La solution ne pourrait-elle pas passer par un service polyvalent comportant des gériatres, dans la mesure où il y a une spécificité technique gériatrique. Plus on cloisonne, plus on risque de développer un phénomène de ségrégation. M. Philippe BLUA : Il n'y a pas une solution unique. Tout dépend de la taille de l'établissement, de son fonctionnement, de son environnement et des personnes. Pourquoi pas un service polyvalent, pourquoi pas une équipe mobile de gériatrie, pourquoi un service gériatrie aiguë ? Il y a des exemples qui ont fonctionné avec ces trois façons de faire. Mais il faut de la volonté et de la souplesse. M. Claude LETEURTRE : L'absence de souplesse est le défaut de l'hôpital, qui est un peu encouragée par le SNCH. M. Philippe BLUA : C'est un défaut partagé. Il faut tenir compte des besoins locaux et des envies des personnes. Mais le système de financement de l'hôpital doit aussi permettre d'apporter des solutions cohérentes avec les solutions qu'on nous propose. Mme Catherine GÉNISSON : La prise en charge des personnes âgées est effectivement un des sujets majeurs des urgences, mais pas le seul. On constate que ces services d'urgence sont devenus un hôpital dans l'hôpital. On est totalement sorti de la logique de l'accueil d'urgence dans les services, non seulement pour les personnes âgées, mais pour tout le monde. On a demandé, en effet, aux services de s'organiser autrement Vous avez raison s'agissant de la manière dont on reconnaît le travail effectué à l'hôpital. C'est un vrai problème, même si ce n'est pas celui de notre mission. Le personnel administratif et le personnel médical ne protestent plus quand les services sont encombrés parce que la T2A fait gagner de l'argent, qui profite à l'hôpital. Je suis par ailleurs persuadée que les missions d'intérêt général ont une répercussion sur la T2A, notamment à l'hôpital public. Ce n'est pas pareil d'accueillir un cadre supérieur de 40 ans et d'accueillir une personne de 80 ans qui vit seule chez elle, quelle que soit la pathologie. Je pense que lorsque l'on a scindé les missions d'intérêt général, les MIGAC, d'avec la tarification à l'activité, des changements insidieux, bien que progressifs s'en sont suivis. Ils amènent à ce que vous nous proposez, qui n'est pas du tout satisfaisant sur le plan humain, même s'il l'est sur le plan technique. Et c'est inéluctable, compte tenu des contraintes d'organisation mises en place. M. Philippe BLUA : J'ai commencé ma présentation par les problèmes de rapports entre MIGAC et T2A. À partir du moment où nos services fonctionnent en T2A et qu'on est dans une logique de convergence, cela ne peut marcher qu'à condition d'avoir de l'activité programmée en permanence. Il est alors hors de question pour ces services de garder des lits ouverts qui ne serviront qu'une fois de temps en temps. Mme Catherine GÉNISSON : C'est l'effet pervers du système. M. Philippe BLUA : On nous demande à la fois de fonctionner en flux tendus et de répondre aux urgences qui sont dans une logique de MIGAC, en gardant des lits libres. Il y a là un choix politique à faire. Quel niveau de sécurité et quelles garanties va-t-on assurer à nos concitoyens ? Je veux bien garder dans mon établissement 50 lits vides en permanence avec des médecins et des infirmières prêts à accueillir des patients. Mais il ne faut pas alors demander de fonctionner en T2A. C'est vous qui déciderez de la façon dont vous financerez la prise en charge des urgences de l'hôpital de demain. Mais on ne peut pas demander à l'hôpital d'être dans une logique de rentabilité avec un système qui pousse à maximiser l'utilité du lit 24 heures sur 24 et en même temps d'accueillir des patients comme si l'on était toujours financé par la dotation globale. Il ne faut pas demander à un service d'urgence d'entrer dans une logique purement rentable. Sinon, il faudra ajuster le niveau de personnel des urgences sur le flux minimal qu'on est sûr d'avoir. M. Claude LETEURTRE : Nous connaissons bien toute cette problématique. Mais êtes-vous favorable à une limitation des rigidités internes à l'hôpital ? Je vise ici le droit du travail et les habitudes de chaque service de vivre de manière cloisonnée. Quelles sont vos propositions en la matière ? M. Philippe BLUA : Une de nos propositions n'a malheureusement pas été entendue. Elle reposait sur l'idée qu'il fallait intéresser individuellement les personnels au fonctionnement de l'établissement et sortir des guerres de tranchées au sein de l'hôpital, notamment entre le personnel médical et la direction. Nous sommes pour une augmentation des variables et de l'individualisation de la rémunération et pour le développement d'une organisation souple. Comment mieux intéresser, dans la logique de la T2A, le personnel médical ? Nous avons demandé qu'une partie de la rémunération se fasse à l'acte, et que, pour les cadres, une partie des primes soit individualisée. M. Claude LETEURTRE : Pour vous, il conviendrait donc de lutter contre les cloisonnements et de mettre en place, ce qui serait révolutionnaire, un intéressement à la productivité. M. Philippe BLUA : Je pense que c'est plus une réforme qu'une révolution. Si le SNCH a pris position depuis le départ pour la nouvelle gouvernance et la T2A, c'est que cela lui paraissait une façon de décloisonner l'hôpital. Mais nous avons mis en garde contre leurs limites. Nous avons dit qu'il fallait garder des enveloppes séparées entre le privé et le public, dans la mesure où on ne leur demande pas la même chose ; qu'il fallait financièrement pouvoir continuer à assumer les missions de service public. Nous proposons plusieurs solutions à chaque fois, pour pouvoir s'adapter car nous pensons qu'il faut faire confiance aux gens sur le terrain. Mme Martine CARRILLON-COUVREUR : À partir de quels critères définissez-vous cette rémunération à l'intéressement ? Je comprends qu'on puisse entraîner les équipes à faire mieux, mais on connaît le risque de dérives. On a besoin d'avoir une assurance de qualité plus que de rentabilité. M. Philippe BLUA : Nous proposons deux modes d'intéressement différents, s'agissant des médecins et de l'encadrement et, éventuellement, de tout le personnel. Concernant les médecins, nous partons de ce que nous avons constaté en chirurgie. Actuellement, les médecins sont payés de la même façon, quel que soit le nombre d'actes qu'ils effectuent. De ce fait, on arrive à une telle dichotomie de rémunération entre un médecin hospitalier et un médecin du privé qu'un nombre important de jeunes médecins prometteurs se tournent vers le privé. Dans nos discussions entre syndicalistes médicaux, je constate qu'on risque de continuer à perdre tous les meilleurs d'entre ces médecins. Voilà pourquoi le SNCH préconise un intéressement à l'acte des médecins hospitaliers. Concernant les cadres, nous avons défendu notre position lors des négociations des derniers statuts des directeurs d'hôpital : une part de salaire fixe et, en fonction de la réalisation des objectifs annuels, une prime variable, entre un plancher et un plafond. Mme Catherine GÉNISSON : La question du salaire unique me semble devoir être revue avec les organisations syndicales. Celle de la pénibilité a été traitée par la revalorisation des gardes, le problème étant que très longtemps, ce n'était pas considéré comme un salaire mais comme une indemnité. Vous parlez de la différence de revenu entre le privé et le public, qui pose problème. Mais il y aussi dans le privé une tranquillité et une liberté d'exercice qui sont de moins en moins visibles dans le public. Il est vrai que dans le public l'intérêt financier n'est pas la première motivation, mais il y avait la collégialité du travail, l'émulation, les plateaux techniques, toutes choses qu'on retrouve désormais dans le privé. Et la liberté dans l'organisation du travail, n'existe plus à l'hôpital. Je suis effrayée de voir ce qu'on a le droit ou non de faire, ce que l'on doit faire et qui n'est pas forcément utile pendant les gardes à l'hôpital. M. le Président : Nous sommes un peu sortis de notre mission mais je voulais, au nom de mes collègues, vous remercier, messieurs, d'être venus ce matin. Consultation médico-judiciaire d'Évry : Présidence de M. Georges Colombier, Président-rapporteur M. le Président : Je remercie de sa venue le docteur Guichard, praticien attaché au service de médecine légale d'Évry. M. Denis GUICHARD : Je suis médecin généraliste à Nevers, où j'exerce depuis vingt et un ans. Par ailleurs, je suis praticien attaché au service de médecine légale de l'hôpital sud-francilien d'Évry et expert judiciaire inscrit sur les listes de la cour d'appel de Bourges. J'ai exercé pendant plus de dix ans au SAMU en faisant de la régulation au service mobile d'urgence et de réanimation, le SMUR. J'ai également travaillé au service des urgences de l'hôpital de Nevers. J'ai donc l'expérience de la prise en charge libérale comme hospitalière, et j'ai pu constater son évolution depuis une dizaine d'années. Dans le cadre d'un colloque consacré aux violences envers les femmes, j'avais souligné le manque de prise en charge des violences dans le cadre des urgences : alors qu'elles sont une porte d'entrée majeure de toutes les victimes de violences, la prise en charge de ces victimes n'y est pas adaptée. J'avais souligné qu'il conviendrait d'y créer une petite consultation médico-judiciaire, le volume des personnes concernées n'étant pas énorme. Cela nécessite une convention entre le parquet et l'hôpital. C'est difficile, ne serait-ce que pour des raisons financières, mais l'idée me semble intéressante. Dans les grandes structures, le système fonctionne bien, mais dans les villes moyennes la situation est plus difficile. Elle dépend des personnes sur place et de leur motivation. Pourtant, de nombreuses commissions sur la médecine légale ont préconisé la création de telles structures. Jusqu'à présent, il n'y a aucune harmonisation ; de nombreuses conventions ont été passées entre les hôpitaux et les parquets, mais aucune n'est semblable à l'autre. Depuis une dizaine d'années, j'ai vu les urgences évoluer. En tant que médecin généraliste, je prenais régulièrement des gardes sur mon secteur. Au bout de quelques années, une structure du type « SOS Médecins » s'est créée, puis ils ont décidé de cesser leur activité et il a alors fallu recréer des tours de garde. À la suite de certains mouvements de grève, l'organisation des gardes a été modifiée : on est de garde de 20 heures à minuit ; mais il ne s'agit que de consultations, ce qui oblige les personnes ne pouvant se déplacer à se débrouiller. Elles s'adressent alors au centre 15, le régulateur n'ayant d'autre solution que d'envoyer une ambulance. À partir de 20 heures, on retrouve donc aux urgences beaucoup de personnes âgées, avec des problèmes de dépendance, de mobilité, ou des polypathologies chroniques. On n'arrive pas à contacter la famille et il est difficile de les prendre en charge. En aval, les lits sont vite saturés. Les personnes âgées se retrouvent sur des brancards « porte », où elles passent la nuit, sans compter les problèmes que pose le déplacement d'un radiologue ou d'un anesthésiste. Pour les urgences médico-judiciaires, la police ou à la gendarmerie prévient les gens que leur plainte ne sera reçue que s'il y a un certificat médical ; alors que toute plainte devrait être enregistrée, sauf preuve du contraire. Cela se passe souvent le soir et ils n'ont que la possibilité d'aller aux urgences où leur est établi un certificat médical initial descriptif, fixant une incapacité temporaire de travail (ITT). Mais nombre de médecins confondent ITT pénale et ITT civile : ils accordent soit zéro jour, soit trois semaines d'ITT. L'officier de police judiciaire reçoit un certificat peu cohérent, avec une ITT aberrante. Il en redemande éventuellement une deuxième, ce qui fait perdre du temps aux victimes, qui ne comprennent plus, et ralentit la procédure. La moitié des victimes abandonne parce que les démarches sont compliquées. Voilà pourquoi il faudrait essayer d'harmoniser les pratiques avec des personnes formées pour cela. Nous sommes un peu en marge de votre mission, mais il me semble que tout service d'urgence devrait pouvoir apporter une solution à cette situation. Il est nécessaire que le certificat médical descriptif initial soit bien fait et note toutes les lésions, en matière dentaire notamment, sinon les victimes risquent d'avoir du mal à faire valoir leurs droits. La structure ne serait pas très difficile à constituer. Il faut un bureau, un numéro de téléphone, une secrétaire et un peu de matériel. Tout cela existe déjà à l'hôpital. Ce ne serait pas cher et ce serait rentable. Je ne parle pas de la thanatologie, qui elle n'est pas du tout rentable parce que très mal payée. L'Hôtel-Dieu fait 50 000 consultations par an, uniquement sur des personnes vivantes, et ce service est très rentable, à la différence des services de médecine légale, car les salles d'autopsie et les garçons d'amphithéâtre coûtent cher. Une telle structure me semblerait donc constituer un plus pour les services d'urgence, davantage au profit des victimes et des contribuables que de l'institution hospitalière interne. Mme Catherine GÉNISSON : La médecine légale est très mal enseignée et très mal connue de la plupart des médecins qui ne s'y intéressent pas, d'où leur incompétence. Votre proposition me semble tout à fait intéressante. Comment la concrétiser ? L'Hôtel-Dieu est une grande structure. Mais comment créer une consultation médico-judiciaire dans un hôpital général ordinaire ? Il faudrait qu'elle soit permanente, ce qui suppose la mobilisation de compétences, au moins médicales. M. Denis GUICHARD : Les soins priment sur le reste, mais une fois les soins effectués, il est important que les victimes aient un certificat médical initial (CMI). Dans le cadre des consultations médico-judiciaires, il n'y a aucun intérêt à voir les gens sur le moment. Mieux vaut attendre quelques jours, cela permet d'être plus objectif et de voir ce qui reste comme lésions. Et puis, sur le moment, le climat est passionnel, les gens sont énervés, parfois alcoolisés. À Évry, la police ou, en gendarmerie, l'officier de police judiciaire (OPJ) enregistre le dépôt de plainte et téléphone dans le service des urgences pour prendre un rendez-vous, en général une semaine plus tard. Les gens s'y présentent, mais uniquement sur réquisition judiciaire et donc à la charge du ministère de la justice. Le certificat médical de coups et blessures leur est donné sous pli cacheté, à remettre à l'OPJ. Par exemple, dans une structure comme celle de Nevers, il est possible de prévoir deux heures, trois fois par semaine, pour une consultation médico-judiciaire sur rendez-vous et sur réquisition, les gens venant avec leur certificat médical initial, leurs radios et leur compte-rendu opératoire. À Évry, on est de garde de 20 heures à minuit ; ensuite, on est d'astreinte. On ne prend de façon immédiate que les levées de corps urgentes, par exemple en cas d'homicides sur demande de l'OPJ, et les viols ; le reste attend le lendemain. La nuit, il y a un numéro téléphonique unique. C'est l'aide soignante des « lits porte » qui a le téléphone et le cahier et qui prend le rendez-vous. Mme Catherine GÉNISSON : Je comprends qu'il y a prise de rendez-vous par l'OPJ sur réquisition, et donc que les médecins sont payés par le ministère de la justice. Mais l'aide soignante peut-elle aussi prendre rendez-vous ? M. Denis GUICHARD : Il y a un cahier de rendez-vous. Elle fixe le rendez-vous et note le commissariat qui le requiert. La journée, quand l'OPJ demande un rendez-vous pour une victime au service de médecine légale, une secrétaire note ce rendez-vous. De cette manière, 24 heures sur 24, il est possible de téléphoner. Quand il y a un problème sérieux, la secrétaire nous passe l'appel. M. Claude LETEURTRE : Je voudrais d'abord remercier le docteur Guichard, pour son esprit civique et de responsabilité. Je voudrais savoir ensuite si les personnels, surtout lorsqu'il s'agit de médecins à diplôme étranger ne connaissant pas bien la législation française, ont conscience de l'importance du certificat médical initial. M. Denis GUICHARD : Absolument pas. M. Claude LETEURTRE : Or il est important que ce certificat soit bien fait. Il y a, à l'évidence, une recommandation à faire en ce domaine, à l'usage des doyens et de l'Ordre des médecins. Car on se retrouve dans des situations inextricables, au plan pénal comme au plan civil, quand ce certificat est mal fait. L'information et la formation du praticien qui le délivre sont donc importantes, et il faut le dire. M. Denis GUICHARD : C'est en effet une pièce majeure. S'il est mal fait, les gens ne peuvent pas faire valoir leurs droits lorsqu'ils demandent des dommages et intérêts. Ceci arrive fréquemment. Mme Martine CARRILLON-COUVREUR : Je voudrais, moi aussi, remercier le docteur Guichard d'être venu. Le sujet, qui peut paraître un peu accessoire à notre mission, n'en est pas moins au cœur des préoccupations de notre société et de l'hôpital d'aujourd'hui dans le cadre des urgences. Il serait important que nous puissions repréciser certaines choses : comment informer sur ces questions ? Comment préconiser l'installation d'une consultation ? Tout le monde y gagnerait, qu'il s'agisse des victimes, bien sûr, mais aussi des équipes des hôpitaux et des urgences, dont le fonctionnement serait amélioré. Voilà pourquoi j'avais sollicité le docteur Guichard, et je remercie notre président Georges Colombier d'avoir permis qu'il soit entendu. M. le Président : Les médecins et les régulateurs du centre 15 sont-ils suffisamment formés aux questions médico-judiciaires ? M. Denis GUICHARD : Quand on entend les questions qu'ils posent, à l'évidence non. Ils ont des relations assez conflictuelles avec les forces de police et de gendarmerie, simplement parce qu'ils ne savent pas ce qu'on leur demande et à quoi cela sert. Ils doivent rester dans leur rôle de médecins. Or, parfois, ils prennent parti, en toute bonne foi. Ils qualifient des faits alors qu'ils n'ont pas à le faire et se retrouvent pénalement responsables et professionnellement sanctionnés. C'est le juge qui dit la loi, pas le médecin. M. le Président : Les maisons médicales de garde sont un axe fort de notre mission. Lorsqu'elles sont installées à l'intérieur même de l'hôpital, elles fonctionnent mieux. Mais lorsque c'est le cas, pourraient-elles, selon vous, aussi assurer efficacement la prise en charge de consultations médico-judiciaires ? M. Denis GUICHARD : Oui, mais cela me semble un peu délicat. Il est déjà très difficile de trouver une équipe de garde tous les soirs avec des gens motivés et formés à cela. Par ailleurs, la maison médicale de garde ne fonctionne en général que jusqu'à minuit. Qu'il s'agisse de la maison médicale de garde ou de la consultation médico-judiciaire, la proximité géographique des urgences est un avantage. Mais, pour ce qui est de la consultation médico-judiciaire, il ne faut pas que ce soit l'hôpital qui finance, d'où la nécessité de conventions entre le parquet et l'hôpital. Les réquisitions sont transmises à l'hôpital, qui se fait facturer par la régie. Les sommes sont versées à l'hôpital par le ministère de la justice, qui doit ensuite trouver un moyen de financement pour en reverser une partie au médecin. Une prise en charge par tous les médecins libéraux qui font partie du système de garde habituel n'est pas possible. Certains refuseraient parce qu'ils n'y sont pas formés et ne veulent pas prendre de risques, d'autres parce que cela ne les intéresse pas. On reporterait le problème qu'on a en ville sur la maison médicale de garde. M. le Président : Quelle est la couverture des consultations médico-judiciaires sur l'ensemble du territoire ? M. Denis GUICHARD : Dans les grandes villes, il y en a maintenant partout. Mais les situations sont très diverses : dans certaines, il n'y a que des unités de consultation médico-judiciaire, qui ne sont pas des services de médecine légale ; il peut y avoir dans la même ville un institut de médecine légale, complètement séparé de l'hôpital et une unité de consultation médico-judiciaire rattachée à l'hôpital. Dans un service de médecine légale à part entière, les vivants et les morts sont réunis dans un même lieu. Dans les petits centres, il se crée de plus en plus d'unités de consultation médico-judiciaire, les UCMJ, toute la thanatologie étant reportée dans les centres universitaires ou les centres de médecine légale. Selon moi, il faut au moins pratiquer 100 autopsies par an, avec deux médecins, dont un anatomo-pathologiste, pour être crédible. M. le Président : Est-ce que le développement des consultations médico-judiciaires vous semblerait de nature à faciliter les déclarations des victimes de violences conjugales ou familiales ? M. Denis GUICHARD : Évidemment. J'ai été sidéré quand le représentant de la préfecture de la Nièvre a annoncé le nombre de plaintes déposées pour violences conjugales dans l'année : trente ! A mon avis, c'est en fait leur nombre quotidien. Évry est un petit service par le nombre de praticiens : deux à plein temps, un à mi temps et six attachés. Il fonctionne 24 heures sur 24 et fait environ 7 000 consultations par an. Les violences conjugales sont à l'origine de 50 % d'entre elles. Je ne vois pas pourquoi cela serait différent ailleurs. C'est l'officier de police judiciaire (OPJ) qui décide finalement de l'enregistrement de la plainte. Or il n'est ni compétent, ni qualifié pour le faire. Le seul indice extérieur dont il dispose, ce sont les violences physiques et il ne prend pas en compte les violences psychologiques ou économiques. M. le Président : Dans les consultations médico-judiciaires, conservez-vous une trace des passages ? Y a-t-il un suivi ? M. Denis GUICHARD : C'est très variable mais nous avons beaucoup de relations avec le parquet et les enquêteurs et on peut très bien avoir des nouvelles. C'est d'ailleurs le retour qui est intéressant, y compris sur le plan médical. C'est tout l'intérêt de la médecine légale du vivant. M. le Président : Que pensez-vous de la présence d'assistantes sociales aux urgences ? M. Denis GUICHARD : C'est bien. De même, il est bon qu'il y ait une prise en charge psychologique et psychiatrique au sein des urgences, dans la mesure où ces problèmes y sont très fréquents. Mme Catherine GÉNISSON : Pensez-vous logique et possible que le médecin fasse une déclaration au parquet contre l'avis de la victime ? M. Denis GUICHARD : Tout à fait. Je pense que les médecins des urgences ne font pas assez de signalements quand ils voient arriver des personnes, souvent pour d'autres motifs, et s'aperçoivent qu'elles ont été victimes de violences. J'ai vu plusieurs fois le cas de femmes qui voulaient repartir tout de suite, de peur d'être à nouveau battues. C'est assez simple : vous considérez qu'il s'agit d'une personne vulnérable. Vous dressez le certificat de coups et blessures, vous avertissez le parquet et vous lui transmettez le certificat. Mme Catherine GÉNISSON : Mais un certificat est confidentiel. M. Denis GUICHARD : Le médecin n'est plus astreint, alors, au secret professionnel. Et puis, c'est au parquet que le CMI est envoyé. C'est un moyen d'aller contre la volonté des personnes majeures. Il en existe un autre, qui est le signalement administratif qui peut être utilisé pour des enfants, si l'on constate des négligences importantes. On le fait en prévenant le président du conseil général, qui saisit la protection maternelle et infantile (PMI), etc. Si les parents ne se présentent pas aux convocations, le président du conseil général fait un signalement judiciaire au parquet. Lorsque j'alerte le parquet dans le cadre de la médecine légale, une enquête est immédiatement menée. Il y aura au moins une enquête de proximité, de voisinage, et la procédure suivra éventuellement son cours. Il ne faut pas laisser ces personnes repartir sans rien faire, car elles encourent des risques très graves. C'est le devoir du médecin, en médecine légale ou pas. Mme Maryvonne BRIOT : Nous aurons à signaler, dans le cadre de nos recommandations, l'importance de la qualité du certificat médical initial. Je vous remercie du souci que vous manifestez pour les victimes et pour la réparation de leur préjudice. On voit trop souvent les victimes, le plus souvent des femmes, repartir dans le même environnement familial. M. Denis GUICHARD : Aujourd'hui, légalement, c'est l'agresseur qui doit quitter le domicile. Mais systématiquement, c'est la femme, déjà atteinte dans son intégrité physique, qui le quitte : elle subit une double peine. Mme Catherine GÉNISSON : Je vous remercie moi aussi chaleureusement. Je pense qu'une information et qu'une formation minimales devraient être dispensées aux médecins et aux personnels. Ils sont offusqués par ces situations, ils le manifestent mais il arrive que les personnes partent avant même d'avoir donné leur identité et avant tout examen. Or il faut pouvoir les prendre en charge. M. Claude LETEURTRE : Quelle est la part d'enfants que vous voyez dans votre consultation ? Dans le Calvados, on compte 1 300 signalements par an pour maltraitance sexuelle. M. Denis GUICHARD : J'en vois beaucoup sur signalement pour des agressions sexuelles ou des viols. Ce sont souvent des faits qui remontent à plusieurs années et des signalements qui sont faits par des enseignants. Ces signalements arrivent par vague, sans qu'on sache à quoi cela tient. Quand à la proportion d'enfants, elle est au moins de 20 %, tous âges confondus. M. le Président : J'ai présidé pendant un peu plus de dix ans un office départemental de l'enfance maltraitée, qui réunissait des élus, des professionnels de la santé, hospitaliers et libéraux, des représentants de l'éducation nationale, de la police, de la gendarmerie et de la justice. Il a été dissous parce qu'il était financé uniquement par le conseil général et que, les compétences des services du conseil général ayant évolué, il n'avait plus lieu d'être. Nous avions des réunions assez fréquentes et c'était très intéressant. J'ai vécu avec d'autres collègues l'expérience de la commission sur l'affaire d'Outreau. Il est important qu'il y ait des signalements et que l'on prenne en compte la parole des enfants. Pour autant, il faut faire en sorte que l'adulte ne soit pas injustement accusé. M. Denis GUICHARD : Je reste dans mon rôle de médecin. Je ne suis ni psychologue, ni psychiatre et je ne suis pas qualifié pour recueillir la parole de l'enfant. Il y a systématiquement, en cas d'agression sexuelle ou de viol, une consultation médicale et une expertise psychologique. M. le Président : Je vous remercie, ainsi que Martine Carrillon-Couvreur, qui a demandé que vous soyez auditionné. SOS Médecins : Docteurs Patrick Guérin, Serge Smadja, Émile Hobeika, Dominique Ringard et Emmanuel Barra, Présidence de M. Georges Colombier, Président-rapporteur M. le Président : Au cours des auditions auxquelles nous avons procédé, il a été très souvent fait référence à SOS Médecins. C'est pourquoi nous avons souhaité vous entendre et je vous remercie d'avoir répondu à notre invitation. M. Patrick GUÉRIN : Je vous remercie également. Je vais vous présenter, brièvement, notre structure et son fonctionnement. SOS Médecins France est une fédération d'associations : 61 associations en métropole regroupant 1 000 médecins. Le concept de base de SOS Médecins est d'intervenir 365 jours sur 365, 24 heures sur 24, à domicile. Nous couvrons toutes les zones urbaines et périurbaines, c'est-à-dire 35 millions d'habitants, soit 60 % de la population française. Cette fédération d'associations est axée essentiellement sur la visite à domicile. Elle reçoit 4 millions d'appels par an, effectue 2,5 millions de visites, 24 heures sur 24, c'est-à-dire aussi pendant les heures officielles de permanence des soins et d'ouverture des cabinets médicaux. La prise en charge concerne la permanence des soins et les urgences médicales, à l'exception des urgences vitales qui relèvent des SAMU. Tout repose sur la disponibilité. Les médecins de SOS Médecins n'ont pas de cabinet en ville et travaillent exclusivement pour cet organisme. Les médecins sont compétents, formés à l'urgence. Leur recrutement se fait essentiellement dans les services hospitaliers d'urgence ou dans les SAMU. Ils se déplacent dans des véhicules équipés en oxygène, en électrocardiogrammes, etc. SOS Médecins s'est doté d'un numéro national, unique, qui assure une totale lisibilité à la population. Il est reconnu par le public ; il est même le premier en termes de notoriété - comme le montre un sondage Louis-Harris effectué à Bordeaux il y a deux ans. Ces 1 000 médecins et ces 61 associations ont adhéré à une charte qui les fédère autour de SOS Médecins France. Ces associations et SOS Médecins France sont légalement et réglementairement reconnus. C'est ainsi que le décret sur la permanence des soins du 7 avril a reconnu les centres d'appel SOS Médecins interconnectés avec le SAMU-centre 15. Actuellement, les trois quarts des conventions prévues entre SOS Médecins et le SAMU ont été signées. Une convention-cadre avait en effet été passée le 29 septembre 2005 entre le ministre Xavier Bertrand et le directeur de l'hospitalisation, avec une déclinaison locale : 60 conventions étaient prévues entre l'association locale de SOS Médecins et le SAMU correspondant. L'avenant 4 de la convention-cadre a organisé la permanence de soins et les prises en charge, que ce soit au titre des astreintes ou des majorations tarifaires. Les centres d'appel sont donc tenus, par convention, avec le SAMU et SOS Médecins effectue au sein de ces centres d'appel une régulation protocolisée : conseils médicaux et reroutage, soit vers le médecin traitant, soit vers d'autres structures. SOS Médecins est organisé autour du service rendu au patient. Il a donc toujours valorisé la visite à domicile et le diagnostic de sécurité au chevet du patient. La part entre les cas relevant de la médecine ambulatoire et ceux relevant des urgences n'est pas toujours facile à établir au téléphone. Les déplacements des médecins à domicile aux heures de consultation à leur cabinet sont difficiles. Notre activité est donc presque aussi importante à ces heures-là qu'aux heures de permanence des soins. Il n'y a d'ailleurs pas que les patients qui nous appellent. Nous sommes aussi sollicités par les centres 15 et par les médecins traitants pour des urgences. Enfin, d'autres tiers, non médicaux, institutionnels, s'adressent à nous : police, gendarmerie, prisons. Nous assurons ainsi de nombreux examens médicaux pendant les gardes à vue, en prison, dans les centres de détention et de rétention. Nous nous déplaçons dans les maisons de retraite dans la journée, dans la nuit et après minuit, car dans la deuxième partie de nuit, il n'y a quasiment que SOS Médecins pour effectuer des visites sur le terrain. Les statistiques de la CNAMTS330 le montrent : nous représentons 4,4 % des actes globaux des professionnels libéraux, mais nous effectuons plus de 50 % des actes médicaux de médecine libérale en milieu de nuit et 40 % des actes effectués les dimanches et jours fériés. Il faut insister sur les personnes âgées pour lesquelles nous allons devenir les médecins traitants des maisons de retraite. Nos interventions, notamment à domicile, limitent ainsi de façon très importante les arrivées spontanées aux urgences et donc leur engorgement dans la limite des zones que nous couvrons. En cela, elle rejoint la problématique de votre mission. Le pourcentage de patients envoyés aux urgences après passage de SOS Médecins est relativement faible : de l'ordre de 7 %. Dans les CHU, la fréquence du recours aux urgences est stable sur les zones que nous couvrons alors qu'elle est importante sur les zones non couvertes. Dans les quartiers défavorisés, le rôle social de SOS Médecins est très important. À Amiens, par exemple, jusqu'à 40 % des patients bénéficient de la CMU. Dans les zones où l'on a « caillassé » la police et les voitures de pompiers, nous rencontrons peu de problèmes. Une étude récente menée en Île-de-France à la demande de l'URCAM331 sur les coûts des différents acteurs montre que SOS Médecins est indiscutablement le moins cher de toute la chaîne des intervenants en permanence des soins. Aux heures de permanence des soins, sur les tarifs majorés, c'est-à-dire la nuit et le dimanche, la différence va du simple au quadruple. Les interventions de SOS Médecins coûtent autour de 59 euros en moyenne ; celles des pompiers coûte 90 euros, puis 104 euros pour un examen aux urgences ; l'appel direct à une ambulance coûte 210 euros, plus l'examen aux urgences ; un acte effectué dans une maison médicale de garde, qui a des coûts de fonctionnement importants, coûte de 70 à 120 euros. Or SOS Médecins s'autofinance et ne reçoit aucune subvention, les frais de fonctionnement étant supportés par les associations et les médecins. M. le Président. Comment s'effectue le recrutement ? M. Patrick GUÉRIN : Il faut aimer la prise en charge des urgences et accepter d'avoir une vie qui ne soit pas dépendante des contraintes sociales, notamment la nuit et les week-ends. Sont recrutés essentiellement des médecins des services d'urgence ou ayant travaillé dans les SAMU. Notre activité donne une bonne vision du niveau de santé des gens et des motifs d'appel. Tous les appels étant informatisés, l'Institut national de veille sanitaire est très demandeur d'un échange de données. En décembre dernier, SOS Médecins France a signé avec cet Institut une convention de façon à ce que nos indicateurs soient utilisés pour la veille sanitaire. M. Claude LETEURTRE : Comment sont rémunérés les médecins ? Parviennent-ils à vivre correctement ? M. Patrick GUÉRIN : SOS Médecins est constitué de médecins libéraux organisés selon le même principe que les médecins de cabinet, en association. Ils sont tous conventionnés en secteur 1. Ils s'appuient sur une logistique qui leur est fournie par les associations SOS Médecins. La taille des cabinets varient selon le cas : de 150 médecins à Paris et en Île-de-France, 38 à Nantes, à 5 ou 6 médecins pour les plus petits. Les médecins travaillent en règlement direct d'honoraires par le patient, et en reversent une partie pour le fonctionnement logistique : matériel médical, loyers, salaires. Aux heures de permanence des soins, l'intervention coûte en moyenne 59 euros, mais dans la journée elle coûte 30 euros, si bien que dans l'ensemble, l'acte moyen de SOS Médecins coûte entre 45 et 50 euros. Le niveau de rémunération est comparable à un médecin de cabinet en ville. M. Émile HOBEIKA : Nous recevons 2 500 000 appels par an pour 1 000 médecins. En moyenne un médecin dispose donc d'un revenu brut de 100 000 euros. Les charges en représentent la moitié. Cela vous donne une idée du revenu mensuel d'un médecin de SOS qui travaille entre 50 et 60 heures par semaine. Je voudrais aborder un point qui n'a pas été évoqué : la question des maladies psychiatriques. Notre activité a toujours été importante s'agissant de patients atteints de pathologies psychiatriques. Celles-ci peuvent être bénignes, comme de simples crises d'angoisse, mais elles peuvent aussi être extrêmement graves et nécessiter des internements de contrainte. Ces situations graves sont de plus en plus fréquentes et inquiétantes. En ville, nous sommes amenés à prendre en charge les crises d'agitation, de délire, de suicide imminent, de mélancolie de patients que nous devons hospitaliser, parfois à la demande d'un tiers ou plus rarement sur demande de l'autorité publique. Une étude montre qu'en ville dans les zones que nous couvrons, 60 à 80 % de ces demandes sont effectuées par les médecins de SOS Médecins. Les médecins installés préfèrent ne pas prendre en charge ces patients parce qu'ils vont les revoir régulièrement et veulent éviter des problèmes relationnels. Par ailleurs, cela demande un investissement en temps qui est assez important ; il faut d'ailleurs souvent faire intervenir la police. La plupart de ces appels sont décryptés par SOS Médecins. À tel point que, dans de nombreuses villes, il y a un accord entre le SAMU et SOS Médecins pour que, dès qu'un appel psychiatrique risque d'aboutir à une hospitalisation de contrainte, il nous soit transmis ; nous avons, en effet, plus l'habitude de gérer ce genre de situation. Pour une hospitalisation à la demande d'un tiers, il faut deux certificats. Le premier est effectué, soit au domicile du patient, soit à l'hôpital même où le patient est déjà admis en hospitalisation libre ; c'est à SOS Médecins qu'on fait appel pour ce genre de certificat. De même lorsqu'il faut transformer un certificat d'hospitalisation libre en certificat d'hospitalisation d'office, les hôpitaux psychiatriques s'adressent à nous. Il n'est pas très agréable de traiter ce genre d'appels, mais nous devons le faire, car nous sommes les seuls. La police nous appelle, la plupart du temps, pour des personnes placées en garde à vue, mais aussi pour des problèmes d'agitation. Autre élément : les cliniques psychiatriques reçoivent des patients souffrant de troubles psychiatriques mais aussi de pathologies somatiques, dont les psychiatres n'aiment pas beaucoup s'occuper. En outre, aux heures de permanence de soins, il n'y a pas de médecins dans ces établissements. Voilà pourquoi ils nous ont demandé de signer des conventions avec eux pour que nous puissions intervenir et prendre en charge ces patients. Par ailleurs, l'hospitalisation à domicile ne peut pas fonctionner sans SOS Médecins quand il n'y a pas de médecin de ville de disponible. C'est souvent le cas pour les fins de vie. Enfin, les établissements qui accueillent des personnes souffrant de handicaps psychomoteurs font appel à SOS Médecins en dehors des heures où le médecin traitant peut se déplacer. M. Patrick GUÉRIN : On discute du recours aux urgences hospitalières et de leur engorgement. Si on veut éviter un transport par ambulance ou l'intervention des pompiers pour emmener un patient aux urgences, nous sommes presque les seuls à pouvoir le faire. Nous intervenons dans les maisons de retraite, les foyers logements, les domiciles collectifs, les écoles, les lycées, les universités, les crèches, les garderies, les magasins, les postes de sécurité des hypermarchés, les infirmeries d'usines, les maisons d'arrêt, les centres de détention, les centres de rétention, les foyers d'accueil de sans abri, les gares, les aéroports, les gares routières, les hôtels, les restaurants... Que ce soit dans la journée ou la nuit, si SOS Médecins n'y va pas, on a recours aux pompiers, aux ambulances et donc aux urgences. M. le Président : Je voudrais exprimer une réserve qui tient à ce que vous n'êtes pas présents partout. M. Patrick GUÉRIN : Il n'y a pas de SOS Médecins partout - mais heureusement, il y a aussi des associations de médecins. Cela dit, vous avez raison de poser le problème. Dans toutes les zones non couvertes, nous sommes sollicités, notamment par les préfets, pour monter un SOS Médecins. Seulement nous ne sommes pas une multinationale, mais une fédération d'associations, regroupant des médecins libéraux. Il faut qu'un groupe de quatre ou cinq médecins, au moins, décide de se regrouper en association et demande à se fédérer au sein de SOS Médecins. M. Serge SMADJA : Sur notre site Internet, nous recevons parfois des messages de patients qui demandent comment faire la nuit car il n'y a pas de SOS Médecins dans leur ville. C'est le cas de Valence ou du nord du Médoc, où l'on nous demande de créer un SOS Médecins. Mme Catherine GÉNISSON : Ce point est important. Vous avez dit que vous couvriez 60 % du territoire, mais que vous étiez surtout implantés en zone urbaine et périurbaine. Est-ce parce que l'offre de soins est différente en milieu rural ? Vous avez parlé de votre recrutement et de votre profil « urgentiste ». Mais c'est aussi un mode d'exercice extrêmement fatigant, et il faut être disponible en permanence. Quel turnover constatez-vous ? On a vu qu'il y avait des endroits où SOS Médecins vivait bien, et d'autres où il arrêtait son activité comme, par exemple, dans l'agglomération lensoise. Quelles en sont les raisons ? Est-ce dû à un rejet de vos collègues ? Vous avez parlé également de régulation protocolisée. Elle existe puisque vous recevez 4 millions d'appels et que vous effectuez 2,5 millions de visites. Pouvez-vous décrire cette régulation ? Enfin, je vous ai senti très réticent s'agissant des maisons médicales. J'aimerais avoir votre opinion sur ce sujet. M. le Président : À Nevers aussi SOS Médecins n'existe plus. M. Patrick GUÉRIN : En milieu rural, il y a un problème de disponibilité. Nos médecins n'ont pas d'activité de cabinet et il faut qu'ils vivent. Les associations ont une activité croissante dans la deuxième couronne de la Région parisienne et commencent à élargir le périmètre autant qu'ils le peuvent. Mais le problème reste celui de la démographie médicale et du recrutement. Actuellement, tous les SOS Médecins recherchent des associés supplémentaires. Nous sommes contraints de dire non aux maires des communes limitrophes de celles où nous intervenons. Si nous disions oui, nous ne serions plus efficaces car les trajets seraient plus longs, le service dégradé et le standard engorgé. En restant à effectifs constants, les médecins n'auront plus de temps de repos compensateur, ils prendront davantage de gardes, ils ne travailleront plus deux week-ends sur quatre, mais trois sur quatre, etc. Aucun médecin ne voudra plus venir à SOS Médecins dans ces conditions. Cela dit, nous réfléchissons à la façon de mobiliser des médecins correspondants de SOS Médecins dans les zones rurales. Nous pourrions les aider à fédérer leur activité et à articuler leurs interventions avec les nôtres. Mais, à effectifs constants, nous ne pouvons pas intervenir dans des secteurs ruraux beaucoup plus importants. Il y a quarante ans, les médecins restaient quelques années à SOS Médecins. Maintenant, ils y font leur vie. Moi-même, je suis monté dans une voiture de SOS Médecins en 1976. C'est un exercice diversifié, qui allie la permanence de soins et l'urgence, et laisse des plages libres dans la journée. Pour autant, il faut aimer ce genre de vie et accepter d'être pris les week-ends, à Noël et les jours fériés. M. Serge SMADJA : Il y a tout de même une passion qui les anime. En général, quand les médecins rentrent à SOS Médecins, ils y restent. La difficulté est de les faire venir pour goûter à ce genre d'exercice. M. Patrick GUÉRIN : Cela nous ramène au cursus médical. Or il n'y a pas actuellement de possibilité, pour les étudiants en formation, de venir à SOS Médecins. Nous avons beaucoup de peine à être maîtres de stage, du fait que nous n'avons pas de cabinet classique. Il y a effectivement un delta entre le nombre des appels que nous recevons et le nombre des actes que nous effectuons. SOS Médecins a toujours privilégié l'expertise médicale au lit du patient mais il existe néanmoins une régulation adaptée au cas par cas. Dans les grandes associations comme à Paris ou à Nantes, il y a un médecin sur place. Ailleurs, cette régulation est protocolisée : elle se fait sur référentiel, par l'équivalent des PARM, les personnels auxiliaires de régulation médicale des Centres 15, et elle est validée et surveillée par un médecin référent. Pour SOS Médecins, tous les actes de permanence des soins ne nécessitent pas d'être pris au téléphone par un médecin. Les protocoles permettent de hiérarchiser les actes à partir de critères précis, sous le contrôle d'un médecin présent dans les locaux ou d'un médecin directement joignable - médecin référent ou en voiture. Par ailleurs, l'interconnexion avec les centres 15 permet, en conversation à trois, de basculer tous les appels nécessitant l'intervention d'un SMUR. Il faut noter que, pour avoir des conseils, les gens appellent plutôt les centres 15 que SOS Médecins - qu'ils appellent essentiellement pour demander une intervention. Le travail de régulation est beaucoup plus facile à SOS Médecins que dans d'autres secteurs dans la mesure où nous avons toujours sacralisé le couple « régulation-effection ». SOS Médecins ne régule que le secteur où il a un effecteur, et il ne gère pas d'appels où il n'a pas la possibilité pratique et technique de se rendre. Le dispositif se trouve ainsi sécurisé. Nous avons été très attentifs au rapport Grall sur les maisons médicales de garde. Nous sommes plutôt d'accord sur ses conclusions. L'activité des MMG ne justifie pas leur existence sur les zones couvertes par les dispositifs de permanence des soins : toutes les pathologies ne peuvent pas être prises en charge, puisque les gens doivent s'y déplacer ; s'ils n'ont pas de moyen de déplacement, il faut prévoir un moyen de déplacement extérieur qui est encore plus coûteux que la consultation même du médecin de la MMG et elles ferment à minuit. En revanche, dans les zones dites « blanches », ces MMG sont tout à fait justifiées. Dans certains endroits, SOS Médecins a créé des points fixes de consultation, justement pour les zones limites, en deuxième couronne notamment, qui permettent de prendre en charge des gens hors secteur, là où l'on ne peut pas se rendre en visite à domicile parce que c'est trop éloigné. Certaines associations ont donc aussi une activité de consultation pour pouvoir étendre un peu leur secteur à effectifs constants et délester des appels dans des périodes d'épidémie ou le dimanche matin quand l'activité est trop importante par rapport aux capacités de l'association. M. Serge SMADJA : Au moment de la canicule, nous avons remis l'accent sur cette indispensable médecine de proximité que représente la visite à domicile. On peut aussi parler des crises sanitaires : bronchiolites, épidémies de grippe. Le dispositif gouvernemental de lutte contre la grippe aviaire repose d'ailleurs sur le maintien à domicile. La visite à domicile garde donc toute sa place. M. Émile HOBEIKA : Je voudrais préciser qu'à Nevers, le problème qui s'est posé était un problème de recrutement : ils n'étaient que trois médecins et n'ont pas réussi à augmenter leur effectif. M. Patrick GUÉRIN : Quand le nombre des appels augmente, la masse de travail augmente parallèlement. C'est acceptable tant que le nombre de jours de garde et d'actes est acceptable. Mais au-delà, les médecins sont épuisés, débordés, il y a des problèmes de mésentente, et ils partent faire quelque chose de moins fatigant. Mme Catherine GÉNISSON : Pourriez-vous nous faire une proposition permettant de généraliser SOS Médecins. Il semble en effet tout à fait important de conserver des visites à domicile. M. Patrick GUÉRIN : Dans le domaine de la démographie médicale, il n'y a pas de solutions simples. Mme Catherine GÉNISSON : Vous avez parlé de la possibilité d'être maîtres de stages. M. Patrick GUÉRIN : C'est effectivement une piste. On pourrait permettre aux jeunes, dans leur cursus, de faire un de leurs six semestres de stage chez nous. Mme Maryvonne BRIOT : Ce pourrait être une recommandation. M. Patrick GUÉRIN : Les médecins qui travaillent à SOS Médecins disent qu'ils auraient bien aimé se former au protocole de prise en charge de SOS Médecins. Il existe aujourd'hui de nombreuses prises en charge spécifiques, à la frontière entre le SAMU et la médecine d'urgence, auxquelles SOS Médecins a été associé. De même, il y a toute une partie de la médecine - la nébulisation des asthmes, les sutures, etc. - que les médecins ne font plus, que les jeunes abordent dans leur stage aux urgences mais qu'ils abandonnent par la suite et qu'ils sont contents de retrouver chez nous. Dans les zones où SOS Médecins ne va pas, nous pourrions nous associer aux médecins dans un système équivalent à celui des médecins correspondants du SAMU. M. Emmanuel BARRA : Il faudrait également ne pas oublier SOS Médecins dans les communications faites par l'administration, notamment par les caisses qui semblent se fixer sur le tout hôpital. Même les jeunes médecins ont un doute sur la pérennité de SOS Médecins et ils entendent dire que tout va passer par les centres 15 et l'hôpital et que nous serons amenés à disparaître. M. Claude LETEURTRE : Vous avez dit que les maisons médicales de garde étaient utiles en zones blanches et pas ailleurs. Mais l'organisme de régulation publique doit pouvoir compter sur une certaine pérennité. Si, dans une ville, on ne créait pas de maison médicale pour assurer les urgences, SOS Médecins pourrait-il prendre l'engagement de fonctionner pendant trois, quatre ou cinq ans ? Quels arguments solides SOS Médecins pourrait-il présenter pour apparaître comme un dispositif pérenne ? M. Patrick GUÉRIN : Nous pouvons déjà revendiquer la solidité : nous existons depuis quarante ans. Les disparitions se comptent sur les doigts d'une main et ne concernent que de petites associations, pour les raisons d'usure que nous avons évoquées - la rançon du succès. Les créations se poursuivent, même si elles se sont un peu ralenties. Quels engagements pourrait prendre SOS Médecins en cas d'absence de maison médicale de garde ? Je précise d'abord que nous ne recherchons pas de monopole, ce qui serait suicidaire. Notre position est directement reliée aux propositions du rapport Grall. Nous nous rendons compte que sur le terrain, quand il y a une bonne complémentarité entre les acteurs, cela se passe très bien. Mais cela ne peut se faire au détriment de ceux qui sont le plus opérationnels sur le terrain en termes de prise en charge globale, c'est-à-dire de ceux qui font à la fois la permanence des soins et les urgences, en « H 24 ». C'est ce qui s'est passé avec la réapparition du CARL, le centre d'accueil et de répartition libéral, à Rennes. Nous ne disons pas qu'il ne faut pas créer de maisons médicales de garde, mais nous disons de privilégier les structures de permanence de soins existantes et de veiller à ne pas les fragiliser. Autant favoriser les zones découvertes plutôt que de créer des structures qui se chevauchent. Mais si l'association SOS Médecins a trop de travail et que cela se fait en bonne coordination, pourquoi pas ? M. Dominique RINGARD : Les maisons médicales de garde travaillent dans la tranche horaire 20-24 heures. Nous avons monté depuis huit ou neuf ans un centre de consultation qui fonctionne 24 heures sur 24, à Amiens. Cela nous a permis de stabiliser l'activité aux urgences : entre 2000 et 2006, nous en sommes à une augmentation de moins de 1 % des passages aux urgences à l'hôpital d'Amiens. On peut comparer la situation avec celle du centre hospitalier d'Abbeville, qui en est à plus de 6 % d'augmentation par an. Plusieurs associations SOS Médecins ont ouvert de telles consultations permettant un service médical continu. Cela permet de faire venir des gens de deuxième, voire de troisième couronne, dans des structures qui désengorgent les urgences. M. Émile HOBEIKA : Nous sommes passés, en l'espace de sept ans, de 52 à 61 associations et de 700 médecins à 1 000. Cette évolution peut être considérée comme une garantie. Par ailleurs, nous constatons que les médecins qui rejoignent actuellement SOS Médecins se rendent compte au bout de six mois s'ils sont faits pour ce travail ou pas. Si c'est le cas, ils continuent. Il se trouve aussi que de nombreux médecins installés quittent leur cabinet et intègrent SOS Médecins en raison de leur dynamique et de leur manière de travailler qui sont très particulières : on est dans l'urgence, dans le non programmé, dans l'imprévu. Même si c'est difficile, c'est très intéressant. On est face à quelqu'un dans la détresse, vécue ou ressentie. Lorsqu'une association existe, à moins d'une catastrophe, rien ne permet de dire qu'elle va cesser d'exister. M. Serge SMADJA : Nous continuons à recevoir des demandes d'implantation de SOS Médecins. Mais nous ne donnons pas facilement cette autorisation car les critères sont très sévères. Lorsque la structure répond à ces critères, dans la majorité des cas, elle est solide et pérenne. M. le Président : Si j'ai bien compris, la décision se prend de manière collégiale, au niveau national ? M. Serge SMADJA : Il faut effectivement remplir certains critères pour avoir le label. M. Patrick GUÉRIN : Il y a deux ans, le décret du 7 avril sur la permanence des soins a donné aux associations une vision à long terme. Pour la première fois, nous nous sommes sentis reconnus. Il convient que nous ne soyons pas oubliés dans l'information fournie au public sur les moyens mis à sa disposition en matière de permanence des soins. Pour autant, depuis quarante ans, nous avons toujours bénéficié de la reconnaissance du public, avant même de bénéficier de celle des institutionnels. Notre meilleur allié a toujours été le patient, qui est le garant de la pérennité de notre association. En conclusion, faire en sorte que l'information sur l'accès à SOS Médecins ne soit pas masquée est un gage de la pérennité de notre présence et de nos prises en charge globales sur le terrain. M. le Président : Au nom de mes collègues, je vous remercie. Fédération des établissements hospitaliers et d'assistance privée Présidence de M. Georges Colombier, Président-rapporteur M. le Président : Les problèmes rencontrés en matière de prise en charge des urgences médicales ne concernant pas que les hôpitaux publics, mais également les hôpitaux privés, qu'ils participent ou non au service public hospitalier, il était intéressant de recueillir votre point de vue. Par ailleurs, depuis le début, nous privilégions un axe particulier : les maisons médicales de garde. Nous cherchons à savoir ce qu'elles apportent, là où elles existent et si nous devons recommander l'officialisation de cette expérimentation et son extension. Nous souhaiterions aussi connaître votre avis sur ce point. M. Jérôme ANTONINI : Nos établissements sont en effet concernés par ce sujet, comme opérateurs des services d'urgence. Le secteur privé non lucratif est très divers. Nous représentons aujourd'hui 5 % des passages au plan national, concentrés sur un nombre de sites d'urgence assez limité : 40 structures, soit 5 SAU - services d'accueil et de traitement des urgences - et 35 UPATOU - unités de proximité, d'accueil, de traitement et d'orientation des urgences. Malgré leur nombre restreint, ces structures sont actives en termes de prise en charge des urgences, avec une moyenne de 22 000 passages annuels par structure, ce qui est comparable avec celle des hôpitaux publics. Les 5 SAU, notamment, ont une activité de l'ordre de 40 000 passages annuels. : Saint-Joseph à Paris, Foch à Suresnes, Sainte-Camille à Bry-sur-Marne, Saint-Luc-Saint-Joseph à Lyon et l'Institut catholique de Lille. Nous sommes concernés par le sujet à un autre titre : notre secteur représente 10 % de l'offre en médecine-chirurgie-obstétrique, mais 35 % de l'offre en soins de suite et de réadaptation. Dans le domaine médico-social, le secteur associatif est globalement majoritaire. Nous représentons de 35 à 40 % de l'offre - selon la façon dont on la mesure - s'agissant des maisons de retraite. Nous sommes également très présents dans toutes les alternatives à l'hospitalisation : nous représentons plus de la moitié des places d'hospitalisation à domicile et des centres d'hémodialyse. L'angle d'attaque de votre mission parlementaire est le bon : la solution aux problèmes des urgences n'est pas dans les services d'urgence. Ceux-ci ont bénéficié dans les années précédentes de renforts significatifs. Certes, tout n'est pas parfait en termes d'orientation ni de formation des urgentistes et nous sommes confrontés au problème de la démographie médicale. Mais l'essentiel des difficultés se situe en amont et en aval, depuis les établissements de court séjour et tout au long de la chaîne de prise en charge. Nous avons fait un rapide tour d'horizon auprès de nos sites d'urgences en les interrogeant sur leurs relations avec les maisons médicales de garde (MMG), quand elles existaient. Un quart des établissements environ nous a indiqué soit qu'ils avaient une MMG sur place, soit une convention avec une MMG proche. Le bilan qu'on peut en tirer est pour le moins contrasté. D'abord, on utilise le vocable de « maison médicale de garde » pour décrire des organisations en fait très diverses, que la structure soit implantée ou non dans l'établissement de santé, que l'accès à cette MMG soit précédé ou non d'une régulation. Leurs règles de financement sont également très variables d'un département à l'autre : rémunération à l'acte, majorée ou non, avec des forfaits versés aux praticiens au cas où il n'y a aucune visite. Les horaires ne sont pas toujours les mêmes, même si la plupart du temps elles fonctionnent pendant la première partie de la nuit, ce qui paraît rationnel. On aurait pu attendre que le tiers payant soit généralisé, mettant les patients dans la même situation que lorsqu'ils vont dans un service d'urgence, en termes d'accessibilité financière. Or ce tiers payant n'est pas systématique. Ensuite, ces structures apparaissent parfois très fragiles. Elles reposent souvent sur la bonne volonté de quelques médecins libéraux et sur un environnement institutionnel favorable : une caisse primaire qui joue le jeu, des acteurs hospitaliers qui sont preneurs, des communes qui interviennent, par exemple en fournissant des locaux. On a le sentiment que tout peut s'écrouler très vite. Dans le Pas-de-Calais, il existe une MMG dans un établissement de la FEHAP à Hénin-Beaumont. Elle est installée dans les locaux hospitaliers. Mais ce sont des gardes à trous : un jour sur deux ou sur trois, il n'y a personne, en raison de la difficulté à mobiliser des médecins. Or il est très difficile de construire une organisation cohérente quand on ne peut pas toujours compter sur la MMG. Peut-on construire des organisations pérennes sur l'expression de bonnes volontés locales ? C'est tout le problème du volontariat et de la participation à ces MMG. Cela dit, certains éléments facilitent leur bon fonctionnement. La première étant l'existence de conventions claires, ou du moins des règles du jeu établies, avec la structure hospitalière. Cela parait évident, mais ce n'est pas toujours le cas. M. le Président : Pratiquement à chaque fois que l'on constate qu'une maison médicale marche, c'est qu'elle est très proche, voire à l'intérieur même de l'hôpital. Autre remarque : les transports vers la MMG ne sont pas remboursés. M. Jérôme ANTONINI : L'intégration dans les locaux hospitaliers est en effet un facteur qui favorise la réussite. L'environnement hospitalier offre un cadre relativement sécurisé pour les médecins libéraux ; il y a un minimum de filtrage avant l'accès au médecin, c'est un mode de régulation qui est à la fois souple et efficace. On peut espérer qu'à long terme, le fait qu'il y ait une unité de lieu crée des liens plus étroits entre les deux mondes, libéral et hospitalier qui ont parfois du mal à se parler. Par ailleurs, le problème d'accessibilité financière dans toutes ses dimensions fait qu'il n'est pas équivalent de s'adresser aux services d'urgences et à la MMG qui fonctionne avec des médecins libéraux. Mme Hélène LOGEREAU : Je voudrais insister sur les règles du jeu, les conventions et le partenariat. Je vous donne ce contre-exemple : la MMG de Hénin-Beaumont est implantée dans l'enceinte de l'établissement. Pour autant, les médecins libéraux de cette MMG n'acceptent pas le patient qui se fait récuser par les urgentistes comme relevant de la médecine générale. Les patients doivent rentrer chez eux, appeler le 15 et venir sur rendez-vous. C'est probablement dû à une mauvaise compréhension de la permanence des soins. En l'occurrence, cela ne désengorge pas les services d'urgence. En revanche, dans le Val-de-Marne, une MMG implantée dans une commune, avec le soutien de cette dernière qui finance un local et un vigile, et le soutien du conseil de l'Ordre départemental, fonctionne assez bien avec l'établissement de Bry-sur-Marne, malgré la distance. S'il s'avère que les patients relèvent bien de cette prise en charge, ils téléphonent pour s'assurer qu'il y a bien un médecin. Cet exemple prouve la nécessité de l'implication d'autres acteurs comme les communes, les caisses primaires, voire les conseils de l'Ordre. M. le Président : Quelle appréciation portez-vous sur le nouveau dispositif de permanence des soins en médecine ambulatoire, tel qu'il ressort des décrets parus en 2003, et sur l'avenant numéro 4 à la convention médicale ? Observez-vous une montée en puissance susceptible de réduire le flux des entrées aux services des urgences ? M. Jérôme ANTONINI : Globalement, le dispositif de permanence des soins s'efforce d'encadrer ou de limiter les conséquences du renoncement, par les médecins libéraux, à ce qui était traditionnellement pour eux une obligation. On a choisi de s'appuyer davantage sur le volontariat et des mesures incitatives ont été mises en place. Notre sentiment est que, à moyen terme, la permanence des soins libérale tend à disparaître, en dehors de certaines zones. Comment alors, au moins à certaines heures et sur certaines périodes, maintenir une présence libérale répondant aux besoins de la population ? Comment le secteur hospitalier peut-il prendre le relais, avec les MMG ou d'autres types de consultation sans rendez-vous ? M. le Président : Hormis en zone très rurale ou en journée où l'on peut manquer de médecins, le problème se pose la nuit ou les week-ends, même là où la démographie médicale est correcte. Les jeunes médecins veulent avoir une vie de famille comme tout le monde. Mme Hélène LOGEREAU : D'après ce que l'on nous a dit, la demande est plus forte dans les MMG le dimanche et les jours fériés qu'en soirée. En général, les MMG sont fermées à minuit. Enfin, il semblerait que près de la moitié des demandes concernent les moins de quinze ans. M. le Président : Trois points ont été plus particulièrement évoqués devant nous : la pédiatrie, la psychiatrie et gériatrie, s'agissant notamment des personnes âgées venant des maisons de retraite non médicalisées. M. Jérôme ANTONINI : Un rapport sur l'organisation de la filière gériatrique est paru il y a quelques mois. Il est dû au professeur Jeandel et à M. Vigouroux. Nous sommes assez critiques sur un des aspects de ce rapport qui construit la filière gériatrique autour du service d'urgence. Pour nous, il convient plutôt de trouver des modes d'organisation de filières et d'association des professionnels évitant le passage par les urgences. Nous avons d'ailleurs été entendus par le professeur Jeandel, qui a admis que le site de référence en matière de gériatrie n'était pas nécessairement le même que le site des urgences. Actuellement, nous conduisons un travail avec la Direction de l'hospitalisation et de l'organisation des soins (DHOS) sur les possibilités ouvertes à l'hospitalisation à domicile d'intervenir dans les établissements hébergeant des personnes âgées dépendantes (EHPAD). Pendant longtemps, ce fut impossible. La sécurité sociale estimait en effet que cela revenait à lui demander de financer deux prestations. En pratique, des personnes âgées en fin de vie, résidant en EHPAD, étaient transférées dans de très mauvaises conditions à l'hôpital, et économiquement, c'était très onéreux. Il est maintenant enfin reconnu que les structures d'hospitalisation à domicile peuvent intervenir directement dans les maisons de retraite, notamment pour les prises en charges palliatives. C'est un premier pas. Il faut faire en sorte que les personnes, qu'elles soient hébergées, ou qu'elles vivent à domicile, soient le moins souvent possible réorientées vers le circuit de l'hospitalisation conventionnelle. Et ce qui est vrai pour les EHPAD peut se poser pour toute une série de structures en charge du handicap, dont les résidents vieillissent eux aussi. En ce domaine, les besoins sont tout à fait similaires. Mme Hélène LOGEREAU : Le problème est moins que les personnes âgées soient dirigées vers un établissement hospitalier, mais le fait qu'elles le soient via les urgences. Les patients âgés qui ont des pathologies relevant de la médecine générale risquent de se retrouver dans des services de spécialité qui ne leur conviennent pas du tout. En revanche, on doit pouvoir, depuis une EHPAD ou depuis un moyen séjour, les transférer en service aigu, dans la mesure où c'est programmé. Nous voulons éviter, pour les personnes âgées, le passage obligé aux urgences et ces mécanismes d'hospitalisation à domicile ou de soins infirmiers à domicile peuvent le permettre. L'hospitalisation à domicile est un établissement de santé, qui peut organiser une hospitalisation conventionnelle, si le besoin en est repéré. M. le Président : Je voudrais vous interroger à propos de la régulation des appels. Quelle proportion des passages dans vos structures d'urgence donne lieu à une régulation préalable ? Estimez-vous, comme les représentants de l'hospitalisation privée à but lucratif, que les centres 15 ne mobilisent pas suffisamment les capacités d'accueil du secteur privé ? Si oui, pourquoi ? Le système de régulation préalable vous semble-t-il bien intégré par la population ? Ne pensez-vous pas que la multiplicité des centres d'appel est de nature à désorienter les patients ? Ces derniers vous semblent-ils bien informés ? Ne pensez-vous pas qu'un manque d'information vient compliquer le travail des urgences ? M. Jérôme ANTONINI : Nous n'avons pas de statistiques à ce jour sur le mode d'entrée. Néanmoins, je ne pense pas qu'il y ait de grandes différences en ce domaine avec les établissements publics de santé et que nous sommes plus proches de ces derniers que des établissements privés de santé à but lucratif. Sur la connaissance qu'a le grand public des subtilités qui font que lorsqu'on tombe dans la rue, on appelle plutôt les pompiers et que dans une institution, on appelle plutôt le SAMU, je serais réservé. Je pense qu'il considérerait comme positif de n'avoir à appeler qu'un seul opérateur, même si j'ai pu connaître les rapports mouvementés entre les sapeurs pompiers de Paris et les médecins du SAMU de Paris. M. le Président : Il n'y a pas qu'à Paris. Mme Hélène LOGEREAU : La plupart des gens qui viennent aux urgences le font sans consultation préalable, ce qui n'est pas le cas dans les MMG, où il existe un filtrage relativement bien accepté par les patients. Les patients qui viennent dans les MMG sont à peu près les mêmes que ceux qui viennent chez les médecins libéraux, alors que parmi ceux qui vont aux urgences, il y en a qui ne consultent jamais un généraliste. M. le Président : Peut-on encore affirmer que les problèmes des urgences sont des problèmes de moyens ? Comment évolue le taux de seniorisation des effectifs médicaux aux urgences ? Depuis la reconnaissance de la spécialité de la médecine d'urgence, les urgentistes sont-ils mieux considérés par leurs confrères ? Sont-ils mieux représentés au sein des organes représentatifs de l'hôpital ? M. Jérôme ANTONINI : En tant que représentants d'une fédération hospitalière, nous avons évidemment tendance à considérer que si nous avions plus de moyens, nous ferions mieux. Néanmoins, je crois que le cœur du sujet n'est plus là. Le paradoxe des urgences est que plus vous augmentez ses moyens et que plus vous réduisez les délais d'attente, plus la population tend à s'y diriger spontanément. Or le vrai problème des services d'urgences aujourd'hui est d'avoir des urgentistes. Sur la seniorisation, le problème se pose dans des termes différents dans notre secteur et dans le secteur public. La très grande majorité de nos établissements ont recours à des médecins salariés, régis par le code du travail. Comme ils n'ont pas la possibilité de recruter des médecins à diplôme étranger, nous n'avons donc pas connu le phénomène très présent dans les services d'urgence des établissements public où, il y a quelques années, à partir de 18 heures ou 18 heures 30, il n'y avait que des attachés. Chez nous, il n'y a toujours que des médecins thésés pour assurer la permanence des soins, avec les internes. Il est très difficile de répondre globalement à propos de la reconnaissance de la communauté médicale des urgentistes. Nous avons des établissements dont le recrutement médical est très proche de celui des CHU avec des professeurs de médecine très spécialisés ce qui présente peu d'intérêt pour la prise en charge des urgences. Mais j'ai l'impression que la gouvernance de nos établissements, qui est un peu moins « empesée » que celle des hôpitaux publics, permet de dépasser ce genre de difficultés. Dans les services d'urgence du secteur public comme dans celui participant au service public hospitalier, j'ai constaté qu'on entendait moins souvent le reproche selon lequel les services ne jouent pas le jeu ou ne veulent pas prendre en charge un malade. Quoi qu'il en soit, la reconnaissance de la spécialité urgences contribue probablement à améliorer la perception de la communauté médicale vis-à-vis des urgentistes. Encore faut-il que l'accès à cette spécialité ne soit pas fermé à ceux qui, pendant très longtemps, ont contribué à améliorer l'image de marque des urgences : je pense aux anesthésistes réanimateurs. Avec la promotion de la spécialité et l'obligation de passer par le diplôme d'études spécialisées (DES) des urgences et d'avoir une capacité en médecine d'urgence (CAMU) pour être chef de service, ils peuvent considérer que leur investissement historique n'est pas reconnu à leur juste place. M. le Président : La tarification à l'activité (T2A) rend le financement des services d'urgence en partie proportionnel au nombre de passages. Cela n'incite sans doute pas ces services à faire un effort pour se désengorger. Peut-être serait-il opportun de dévaloriser fortement les actes liés à des prises en charge de patients présentant des pathologies bénignes, comme le propose le rapport Grall ? Mme Hélène LOGEREAU : Lorsqu'il s'agit de pathologies bénignes, les patients ne sont pas hospitalisés. La tarification à l'activité prévoit un financement identique quelle que soit la durée de séjour, que le patient reste 24, 48 heures, ou plus longtemps. La fluidité est « financée » : si une hospitalisation est nécessaire, elle est financée dans le cadre d'un forfait d'hospitalisation ; si ce n'est pas le cas, l'établissement n'est pas financé en sus. Lorsque les patients sont hospitalisés dans une spécialité dont ils ne relèvent pas, c'est plutôt un manque à gagner. C'est aussi le problème de la personne âgée polypathologique qui reste dans les zones de surveillance de très courte durée, faute de disponibilités. On parlait de manque de motivation, mais je ne pense pas que les mécanismes financiers puissent être plus incitatifs qu'ils le sont actuellement. M. Jérôme ANTONINI : Certains des soins qui sont dispensés relèveraient plutôt d'une consultation que d'une prise en charge plus importante. Mais en fait, le nombre de passages aux urgences joue dans la définition du forfait. Certaines structures qui s'intitulent « urgences » font passer sous cette appellation toutes leurs consultations programmées. Il conviendrait donc d'être vigilants. Pour autant, faut-il modifier les règles de la tarification ? Je n'en suis pas sûr. Cela relève plutôt du contrôle médical, de s'assurer qu'on est bien dans un service d'urgences et que les missions de la structure ne sont pas dévoyées. Mme Hélène LOGEREAU : De ce point de vue, il n'y a pas de différence entre les types de structures, que ce soit à l'hôpital public ou ailleurs. M. le Président : Quelle appréciation portez-vous sur le système d'information visant à recenser les lits et les médecins disponibles ? Mme Hélène LOGEREAU : Cela commence à se répandre. Pour le peu que j'en sache et qui est lié à l'expérience d'un établissement du sud de Paris, la connaissance du nombre de lits, y compris dans les structures d'aval, facilite bien les choses, dans la mesure où tous les acteurs jouent le jeu. Par exemple, il faut que le service d'hospitalisation n'indique pas qu'un lit est occupé alors qu'il est vacant. M. Jérôme ANTONINI : En Île-de-France, nos établissements participent au réseau CERVEAU mis en place par l'AP-HP et la Région. Il s'agit d'une expérience de mutualisation des capacités en hospitalisation et en réanimation. L'avantage est double : partager l'information et relativiser les discours, en tout cas les rendre objectif. On peut discerner les situations véritablement difficiles, pour lesquelles tout le monde doit se mobiliser, des situations de tension habituelles des structures d'urgences. Cela contribue à rendre le débat avec les urgentistes plus serein et plus maîtrisé. M. le Président : Que pensez-vous des expériences qui ont conduit à mettre en place des coordonnateurs de flux chargés de trier et d'orienter les patients. Une infirmière peut-elle suffire à ce poste ? M. Jérôme ANTONINI : Dans notre secteur, nous défendons beaucoup la liberté d'organisation. Nous participons aux missions de service public tout en étant des opérateurs privés. Nous sommes attachés à l'autonomie de gestion des acteurs, qui doivent pouvoir définir par eux-mêmes les meilleures solutions organisationnelles pour répondre aux attentes et aux missions que la collectivité nationale leur confie. Infirmière ou médecin, je ne suis pas sûr qu'il soit opportun de définir une norme qui s'imposerait à l'ensemble des établissements et des organisations existantes. Mme Hélène LOGEREAU : Il y a quelques années, quand on a augmenté les moyens des urgences, on a commencé avec des « infirmières d'accueil et d'orientation ». Mais il faut se rappeler que l'hôpital n'est pas isolé. Il fait partie d'une organisation plus vaste, avec les MMG et une régulation du type centre 15 ou SAMU. Je ne suis pas sûre qu'un personnel d'accueil et d'orientation qui travaillerait tout seul pour les urgences contribuerait au désengorgement de celles-ci. D'ailleurs, chacun l'a reconnu, ce n'est pas aux urgences que se situe le problème. M. Jérôme ANTONINI : On s'aperçoit de plus en plus que le fonctionnement hospitalier est un process et qu'il est intéressant de réfléchir et de s'échanger les bonnes pratiques. M. le Président : L'admission directe dans les services d'hospitalisation vous semble-t-elle suffisamment développée ? Les urgences ne tendent-elles pas à devenir la seule porte d'entrée à l'hôpital ? M. Jérôme ANTONINI : On remarque parfois une certaine tendance « urgentocentriste » qui ferait du service des urgences la « gare de triage » de tous les établissements de santé. Ce n'est sûrement pas vers cela qu'il faut aller. On parlait tout à l'heure des patients âgés. C'est au contraire sur d'autres modes d'admission qu'il faut travailler. M. le Président : Avez-vous connaissance d'expériences de mise en place aux urgences de consultations non programmées par un médecin hospitalier ? M. Jérôme ANTONINI : Une expérience intéressante a été menée à l'hôpital du Creusot qui a mis en place, parallèlement à la présence des urgentistes, une présence libérale dans la journée. Cela a permis de diminuer le nombre d'urgentistes dans la structure. L'accord semble gagnant-gagnant pour les deux types d'acteurs, urgentistes et libéraux. M. le Président : Constatez-vous une suroccupation des plateaux techniques par les patients issus du service des urgences ? Ne pensez-vous pas que certains patients, pour obtenir plus vite des rendez-vous, passent par le service des urgences ? Mme Hélène LOGEREAU : C'est difficile à chiffrer. Pour en revenir à la MMG, nous avions constaté, dans le sondage que nous avions fait, qu'un de ses avantages était qu'il y avait une prescription d'examens complémentaires moins importante : dans 95 % des cas, les patients ressortent avec une ordonnance sans recours aux plateaux techniques. Cela dit, je pense que les urgentistes ont suffisamment de travail pour être vigilants sur ce type de pratique. Il ne me semble pas que les plateaux techniques croulent sous l'activité d'urgence. M. Jérôme ANTONINI : La personne qui se présente aux urgences pour avoir un check-up existe sans doute, mais je ne pense pas que ce soit une pratique courante. Néanmoins, j'ai entendu des urgentistes indiquant que, parfois, ils profitent du passage de certaines personnes dont l'accès aux soins n'est pas spontané, pour faire l'ensemble des examens et des bilans que ces personnes auraient dû faire depuis longtemps. M. le Président : Concernant l'aval, est-ce que les patients issus des urgences vous semblent correctement pris en compte par les services d'hospitalisation ? On voit des files de patients qui attendent sur des brancards dans les couloirs, parce qu'il n'y a pas de lits vides pour les recevoir ? Quel est votre avis là-dessus ? M. Jérôme ANTONINI : Là encore, les situations sont très contrastées. C'est un problème d'organisation interne de l'établissement. Quelqu'un décrivait certains grands services d'urgence comme des lamproies ou des piranhas : une très grande bouche et un très petit corps. Souvent il n'y a pas d'adéquation entre les capacités d'hospitalisation en aval des urgences et les volumes d'activité de ces urgences. Ce n'est pas toujours un problème de capacité globale d'hospitalisation : les services de spécialité et de sur spécialité peuvent occuper 80 ou 90 % des lits ; alors que la structure s'est par ailleurs engagée dans l'accueil des urgences et fait 50 000 passages par an. Ce problème doit pouvoir se résoudre par une gouvernance adaptée. En effet, les difficultés d'organisation sont souvent liées à des rigidités internes aux hôpitaux et aux établissements. Des logiques de décloisonnement, des services de gestion mutualisée des capacités d'hospitalisation permettraient au moins de limiter ces situations choquantes. M. le Président : Pourrait-on imaginer que des lits soient réservés aux patients issus des urgences ? M. Jérôme ANTONINI : De nombreux établissements ont passé des conventions avec le service des urgences, qui prévoient de leur réserver deux ou trois lits. Mais il conviendrait surtout, selon moi, de développer des capacités de médecine interne et générale en nombre suffisant et d'orienter différemment les établissements. Certains de nos établissements ont choisi de ne pas faire d'urgences. Au début des années 1990, tous les établissements voulaient en avoir, par crainte de perdre une partie de leur recrutement et de disparaître. Or on peut très bien vivre et assumer ses missions de service public sans les urgences. Mais ceux qui le font doivent s'en donner les moyens par leur organisation interne. Mme Hélène LOGEREAU : La tarification à l'activité n'incite pas à réserver des lits pour les urgences. Elle incite beaucoup plus à une prise en charge programmée, pour une pathologie bien définie. M. Jérôme ANTONINI : Globalement, le système de tarification à l'activité est plus favorable à la chirurgie régulée qu'à la médecine polyvalente de la personne âgée qui souffre de multiples pathologies. Pour que les établissements publics ou privés s'intéressent à l'aval des urgences, il faudrait revoir la tarification et prendre en compte les données socio-économiques des patients accueillis. Ainsi, les populations défavorisées passent plus souvent par les urgences et leur accès aux soins est plus tardif. De même, elles sont moins facilement éligibles à des modes de prise en charge du type hospitalisation de jour ou aux autres alternatives à l'hospitalisation. Les caractéristiques sociales ont ainsi un impact sur le coût des prises en charge hospitalières. Or aujourd'hui, cette dimension n'est pas du tout intégrée dans le système de tarification à l'activité. M. le Président : Constatez-vous que certains patients qui ont été pris en charge aux urgences ont tendance à y revenir rapidement, ne serait-ce que pour se faire enlever des points de suture, parce qu'ils n'auraient pas à proximité d'autres structures que les urgences ? De même, si, dans un EHPAD ou un établissement pour personnes âgées il n'y a pas de médicalisation ou très peu, les personnes âgées ne sont-elles pas amenées à revenir aux urgences ? Mme Hélène LOGEREAU : En zone urbaine, les soins infirmiers libéraux existent, mais il n'est pas exclu qu'en zone rurale ce soit effectivement le seul recours. Auquel cas, je ne sais pas si un suivi de la prise en charge initiale peut être considéré comme un passage aux urgences. Il faudrait peut être alors avoir deux types de passages aux urgences. Par ailleurs, que ce soit en amont ou en aval, il serait peut-être bon de redynamiser le secteur des soins de santé primaire ou des centres de santé. Ce sont souvent des structures mutualistes ou communales. M. Jérôme ANTONINI : Nous sommes sensibles à cette question des centres de santé parce que, parmi nos adhérents, il y a la Mutualité française et la MGEN332. Nous avons le sentiment que cette médecine salariée est un peu oubliée, alors que, dans certains endroits, elle serait une alternative à la médecine libérale, dans la mesure où elle offre un accès au secteur I à l'ensemble des populations, où elle accepte les patients bénéficiaires de la CMU et où elle peut répondre aux aspirations d'une partie des jeunes médecins. Des études ont montré que la sociologie du corps médical évoluait, notamment dans le sens d'une féminisation accrue, et qu'un regain d'intérêt pour l'exercice salarié apparaissait. Il me semble donc important de promouvoir la place que pourront avoir demain les centres de santé dans les soins primaires, ne serait-ce qu'en étendant aux centres de santé un certain nombre d'avantages fiscaux qui sont consentis aux médecins libéraux au moment de leur installation. En tout cas, nous pensons qu'une réflexion pourrait être menée sur le sujet. Ce serait intéressant en amont, et cela pourrait contribuer à redensifier certaines zones desquelles les médecins libéraux ont disparu. J'aimerais intervenir sur les soins de suite et de réadaptation (SSR). Parfois, la difficulté à hospitaliser en court séjour tient au fait que les patients qui ne devraient plus y être y sont encore. Nous sommes confrontés à des problèmes entre les établissements de court séjour et les SSR, dans la mesure où leur mode de régulation n'est pas le même : le court séjour est de plus en plus dans la logique de la tarification à l'activité - il faut donc que les lits tournent - et il bénéficie d'une prise en charge d'un certain nombre de molécules onéreuses en sus de son tarif. Or le secteur des soins de suite et de réadaptation n'est pas encore dans cette logique : il est encore dans le système de dotation globale et les molécules onéreuses sont censées être dans le forfait de la dotation. Ce hiatus entre deux modes de régulation et de fonctionnement pénalise l'effort engagé par les établissements de médecine, chirurgie, obstétrique visant à réduire leur durée moyenne de séjour et à assurer la fluidité de leurs capacités d'hospitalisation. Notre fédération se situe à la fois dans le domaine sanitaire et le domaine médico-social dont les cultures sont parfois éloignées. Pour améliorer les relations entre les établissements de court séjour et les maisons de retraite, par exemple, il faudrait un apprentissage commun des contraintes de l'autre. M. le Président : Cela impliquerait qu'il y ait un maillage avec un hôpital et une maison pour personnes âgées, par une convention, même non officielle, selon laquelle lorsque la maison envoie une personne âgée à l'hôpital, ce dernier s'engage à l'admettre. M. Jérôme ANTONINI : Et, réciproquement, que l'EHPAD s'engage à la reprendre. C'est en effet ce type d'approche, de partenariat et de convention qui permettrait d'organiser les choses rapidement et dans de bonnes conditions pour la personne âgée. Mme Hélène LOGEREAU : L'exemple à ne pas suivre est celui d'un patient pris en charge, à juste titre, par les urgences, en hospitalisation chirurgicale ou médicale de court séjour, qui a une place en soins de suite et qui y arrive en ayant encore des examens à faire. Cela arrive, parce que la T2A incite à faire tourner les lits sans trop mobiliser le plateau technique ; on sera alors payé de la même façon sans avoir trop dépensé. Or c'est tout le contraire qu'il faut mettre en place. Les établissements de soins de suite soulignent souvent qu'ils prennent en charge des patients de plus en plus lourds venant de court séjour, patients qui nécessiteraient d'avoir des prescriptions de molécules onéreuses. Un autre point n'a pas été abordé : l'information du public. Il y a probablement un déficit d'information, qu'il s'agisse des MMG, des réseaux, des soins à domicile, hospitalisation ou soins infirmiers. Les caisses primaires d'assurance maladie et les communes pourraient sans doute se mettre en première ligne. On ne connaît pas assez l'offre de soins. M. le Président : On pourrait imaginer que le bulletin municipal fournisse ce genre d'informations. M. Jérôme ANTONINI : Le bulletin municipal et le journal local. M. le Président : Je vous remercie. Agence régionale de l'hospitalisation (ARH) de Bourgogne : Présidence de M. Georges Colombier, Président-rapporteur M. le Président : Nous vous remercions d'avoir répondu à notre invitation. M. Michel BALLEREAU : J'indique d'emblée que je serai très intéressé par les résultats de votre mission parce que le traitement des urgences présente une vraie difficulté. Je présenterai, dans un bref exposé, l'approche générale que l'on peut avoir au niveau d'une ARH, du rôle des services déconcentrés de l'État dans la permanence des soins et de l'organisation de l'aide médicale urgente. Premièrement, une distinction doit être faite entre la permanence des soins et les urgences - ces dernières concernant les soins vitaux. Je prendrai deux exemples : pour une otite, la permanence des soins est plus adaptée - les urgentistes ne sont pas des spécialistes de cette maladie - mais, en cas de collapsus, ce sont les urgences qui doivent être requises. Deuxièmement, les contraintes sont très variables d'un endroit à l'autre. Le problème de l'engorgement des urgences concerne non seulement les urgences elles-mêmes, mais également l'amont, pour éviter que les gens soient hospitalisés - on en revient à la question de la permanence des soins -, l'aval, c'est-à-dire les lits d'hospitalisation et l'organisation interne de l'établissement, ainsi que l'aval de l'aval - il faut que les lits de l'hôpital puissent se libérer dès que possible. La troisième question est celle du maillage du territoire. Dans une région comme la Bourgogne où la densité de population est faible et même, à certains endroits, très faible, le maillage est difficile. Chacun doit avoir accès aux mêmes soins et l'on doit tout faire, dans notre République, pour diminuer les facteurs naturels d'inégalité d'accès aux soins. On ne peut rien contre le fait qu'il y a, dans certains endroits, une heure de déplacement pour venir aux urgences. En revanche, l'organisation interne des établissements hospitaliers doit éviter d'allonger encore ce temps de déplacement et le malade doit être traité en urgence dans des services qui ont la compétence, donc la pratique. Le maillage impose des postes avancés, c'est-à-dire des endroits d'où partent des SMUR et où l'on peut faire un diagnostic. Dans chaque service d'urgence, il devrait y avoir un scanner - c'est devenu un élément de diagnostic radiologique courant - avec des moyens de télétransmission parce qu'il n'y aura pas un radiologue dans tous les services de radiologie en permanence. En revanche, nous devrons concentrer tout ce qui est plateau technique, c'est-à-dire réanimation et chirurgie, de façon que le diagnostic soit fait en amont et le traitement là où c'est le plus approprié. À cela s'ajoutent des difficultés de démographie médicale. On ne trouve pas partout des urgentistes comme on le souhaite. Enfin, les types d'urgence peuvent dépendre de l'endroit et d'autres questions se posent, comme les accouchements. M. Christian PAUL : J'aimerais savoir, en matière d'urgence, qui décide et qui finance. Dans le cadre de notre mission, nous sommes très attentifs à faire le point sur le système de décision afin de le clarifier et éventuellement, s'il n'est pas satisfaisant, de proposer de l'amender. M. Michel BALLEREAU : Il est facile de répondre à la question : « Qui finance ? » C'est toujours l'assurance maladie, quel que soit le circuit décisionnel. Par contre, en posant la question : « Qui décide ? », vous mettez le doigt sur un des points sensibles. Si j'avais une suggestion à faire pour la prochaine mandature, ce serait de faire une réelle loi de simplification... ou une loi de réelle simplification. Aux termes du code de la santé publique, deux personnes ont un pouvoir décisionnel du côté de l'État : le préfet, qui représente le Gouvernement, et le directeur de l'ARH. La DDASS travaille, en ce qui concerne la permanence des soins, pour le préfet et, en ce qui concerne les établissements de santé et donc les urgences, pour le directeur de l'ARH. Même si, dans les textes, ce n'est pas la même personne qui décide, puisque c'est tantôt le préfet, tantôt le directeur de l'ARH, en pratique - je parle pour ce que je connais - les choses se passent bien : le lien est fait et l'un et l'autre savent, heureusement, s'appeler assez facilement. D'un autre côté, l'URCAM, l'Union régionale des caisses d'assurance maladie, définit les zones sensibles dans le cadre de la mission régionale de santé, avec l'ARH, alors même que l'URCAM fait partie de cette dernière. Je considère comme vous que le système tel qu'il est aujourd'hui est beaucoup trop complexe. M. Christian PAUL : Si je comprends bien, le préfet n'a plus de compétences en matière de dispositifs d'urgences hospitalières. Il peut avoir à mobiliser l'ensemble des services de secours sur un accident de grande ampleur mais, sur le positionnement et le financement, il n'a plus de compétences. M. Michel BALLEREAU : En cas de crise, c'est le préfet qui prend en mains la gestion de la situation. Mais le fonctionnement interne des établissements, c'est-à-dire à la fois l'aspect gestion et l'aspect sécurité sanitaire, relève du directeur de l'ARH. La préparation des plans blancs à l'intérieur des hôpitaux relève de la compétence des établissements mais avec, comme autorité de régulation, le directeur de l'ARH. Pour ce qui me concerne, j'estime que tout se passe actuellement assez bien parce que les gens se parlent. D'une façon générale, offre de soins et santé publique sont extrêmement liées, et nous avons la chance que les deux décideurs soient bien formés et sachent se consulter. M. Christian PAUL : C'est le préfet qui propose - ou non -, sur le plan départemental, une meilleure organisation de la permanence des soins, en liaison avec les professionnels ? M. Michel BALLEREAU : Tout à fait ! Dans le cadre du Comité départemental de l'aide médicale urgente de la permanence des soins et des transports sanitaires, le CODAMUPS. Dans certains CODAMUPS sensibles de l'Yonne, par exemple, l'ARH est invitée mais elle est à côté du préfet. M. Christian PAUL : Quels sont les circuits de concertation et de décision entre l'hôpital, l'assurance maladie et l'ARH quand il s'agit de créer, d'agrandir ou de supprimer un service d'urgences dans un hôpital ? M. Michel BALLEREAU : Les décisions relèvent toujours de l'ARH. Le directeur de l'ARH agit certes au nom de l'État, puisqu'il est nommé en conseil des ministres, mais l'ARH est à parité composé par l'assurance maladie et l'administration de l'État. Dans la commission exécutive (COMEX), il y a autant de directeurs des services de l'État que de directeurs de l'assurance maladie, et les décisions sont réellement prises en son sein. M. Christian PAUL : L'autorité de décision est-elle le directeur de l'ARH, la COMEX, ou le directeur de l'ARH sur avis de la COMEX ? Y a-t-il des votes au sein de la COMEX ? Comment cela se passe-t-il ? M. Michel BALLEREAU : Vu de l'extérieur et du point de vue de la lisibilité des institutions, c'est l'ARH. Quand il s'agit de donner des autorisations, que ce soit une autorisation de SMUR ou des autorisations d'activités de moyen séjour ou d'activités de scanner, il faut une délibération de la COMEX après avis du CROSS. Quand il s'agit d'allouer les budgets et donc de voter le budget de l'établissement, c'est le directeur de l'ARH après avis de la COMEX. En pratique, le directeur de l'ARH suit les avis de la COMEX, laquelle est présidée, je le précise, par le directeur de l'ARH. J'en profite pour dire que, si l'on devait faire des modifications institutionnelles M. Christian PAUL : Les ouvertures ou les fermetures des services d'urgence résultent donc de délibérations de la COMEX. M. Michel BALLEREAU : Les autorisations font l'objet d'une délibération de la COMEX. J'ai un peu modifié vos propos car les fermetures résultent parfois de décisions du directeur de l'ARH. Cela a été le cas à Tonnerre, par exemple, du fait de problèmes de sécurité sanitaire mais le pouvoir d'autorisation est un pouvoir de l'instance délibérante. M. le Président : Le préfet n'a pas, en fait, de pouvoir sur l'ARH. M. Michel BALLEREAU : Il n'a aucun pouvoir sur l'ARH. En pratique, cela ne pose pas de difficultés. Les difficultés proviennent, en revanche, de ce que les instructions de l'assurance maladie reçues par les directeurs régionaux, ne sont pas toujours directement la mise en œuvre de la politique gouvernementale. M. le Président : En revanche le préfet supervise la DDASS. M. Michel BALLEREAU : La DDASS signe sous entête et par délégation soit du préfet, soit du directeur de l'ARH. En pratique, l'entente avec les préfets se passe bien. D'ailleurs, certains directeurs d'ARH sont des préfets. Il arrive à la DDASS comme à la DRASS de signer sous double en-tête. Heureusement, il y a une bonne entente entre la permanence des soins et les urgences. L'offre de soins devrait former un tout, et l'on gagnerait à être dans une administration de spécialité - et je ne dis pas cela parce que je suis directeur d'ARH. Ensuite, la taille de la DDASS entre en jeu, mais c'est un tout autre sujet. De manière imagée, je dis toujours que le véritable directeur de l'ARH dans un département est le directeur des affaires sanitaires et sociales. M. Christian PAUL : Quels sont les critères qui prévalent au sein d'une commission comme la COMEX ? Quelles sont les préoccupations des acteurs, la stratégie élaborée ? Pouvez-vous illustrer le fonctionnement de cette commission ? M. Michel BALLEREAU : La politique est déclinée au sein du SROS, le schéma régional d'organisation sanitaire, qui est opposable, et les débats ont lieu en amont de celui-ci. Globalement, j'ai l'impression qu'ils ont vraiment lieu. Dans la région, j'ai pris le parti Je citerai trois exemples qui touchent aux urgences. Il en est un dont je ne peux pas ne pas parler, c'est Clamecy. M. Christian PAUL : Nous le gardions pour la fin ! Mais nous pouvons, au contraire, en parler en premier. M. Michel BALLEREAU : Il y est prévu l'ouverture d'un SMUR. Le projet a pris beaucoup de retard puisque cela fait au moins quatre ans qu'on en parle. Cette ouverture ne peut pas se concevoir en autarcie. En effet, dans le cadre du deuxième élément réglementaire qui intervient en la matière, le CPOM - contrat pluriannuel d'objectifs et de moyens - passé entre les établissements et publics et privés, les urgentistes doivent assurer une partie de leur temps ailleurs. M. Christian PAUL : L'une des surprises que nous avons eues, en visitant Nevers, c'est de voir que près de la moitié des urgentistes sont des intérimaires, rémunérés à prix d'or. M. Michel BALLEREAU : C'est un autre problème. M. Christian PAUL : Ne peut-on imaginer que des urgentistes de Clamecy puissent, de temps à autre, être non pas en intérim mais en service à Auxerre, Dijon ou Nevers, où manifestement il y a pénurie ? M. le Président : Pour appuyer ce que dit Christian Paul, j'indique que le recours à un intérimaire coûte 1 100 euros par jour, soit deux fois et demie plus cher qu'un titulaire, ce qui représente un surcoût annuel de 800 000 euros pour les urgences de Nevers. M. Michel BALLEREAU : Tout à fait. Cela provient d'une difficulté démographique en certains endroits. Sur un territoire donné - Clamecy est rattaché à Auxerre avec Avallon et Tonnerre -, les urgentistes des zones périphériques passent 10 % de leur temps sur le site pivot, ne serait-ce que pour voir une activité plus intense et la technique qui s'y pratique, et il en est de même dans l'autre sens. M. Christian PAUL : À Dijon, Auxerre ou Nevers, avez-vous eu à débattre au sein de la COMEX de la situation des urgences ou est-ce un sujet qui est peu abordé ? M. Michel BALLEREAU : Les urgences sont un sujet qui est souvent abordé mais il a été débattu lors du SROS. Il y a un autre type de débat. Il existe une taille critique pour les sites pivots. Ils doivent avoir une activité assez importante à la fois pour garantir le service, mais aussi pour des raisons de coût et de nombre de personnes. À Dijon, qui compte un peu plus de 200 000 habitants, il y a deux sites d'urgences, un public et un privé. Il faut une coopération entre ces deux secteurs en chirurgie. Derrière les urgences proprement dites, il y a, en effet, les blocs qui assurent le traitement de celles-ci. C'est en fait tout l'hôpital qui les assure. Je dirai quelques mots de la chirurgie. Derrière le fonctionnement des urgences et des SMUR, qui sont au nombre de 22 ou 23 en Bourgogne, il y a le traitement en urgence du malade. Certaines pathologies lourdes peuvent nécessiter des activités de réanimation ou des activités chirurgicales, lesquelles sont regroupées. Pour les activités chirurgicales, la contrainte de compétence impose un plateau technique important. Je ne perçois pas une grande carence en chirurgiens. En revanche, on rencontre parfois des difficultés de recrutement d'anesthésistes, dans le public comme dans le privé. Dans l'objectif de conserver les compétences des professionnels, le SROS a modifié assez profondément le territoire puisque, dans le sud de l'Yonne dont fait partie Clamecy, il n'y a plus qu'une seule autorisation de chirurgie avec un bloc principal à Auxerre et des blocs secondaires à Avallon et Clamecy, les chirurgiens ne formant plus, à terme, qu'une seule équipe. Le SROS est présenté devant un certain nombre d'instances consultatives des conférences de territoire mais pas dans les instances délibérantes de la région. Je trouve qu'il aurait été légitime, dans une région comme la Bourgogne, où le conseil régional s'implique beaucoup dans les questions de santé, qu'il y ait une consultation officielle. M. Christian PAUL : Il y a des représentants de la région au sein du CROSS. M. Michel BALLEREAU : Il y en a dans toutes les instances, dont la COMEX. M. Christian PAUL : Il y a de fait une délibération informelle au sein du conseil régional. M. Michel BALLEREAU : Il y a également une délibération au niveau du CROSS et du CROSS médico-social pour assurer la jonction, une délibération à la COMEX puis une décision du directeur de l'ARH. M. le Président : Estimez-vous que la distinction entre « l'aide médicale urgente », qui relève d'une prise en charge hospitalière et la « permanence des soins » qui relève d'une prise en charge ambulatoire est bien intégrée par les usagers du système de santé ? M. Michel BALLEREAU : Je ne le pense pas. M. le Président : Nous constatons que, souvent, l'usager manque d'informations sur le fonctionnement des urgences et sur les cas dans lesquels s'y rendre. Il faudrait mieux l'informer par le biais des bulletins municipaux ou des journaux locaux, en mettant notamment en avant l'existence de maisons médicales de garde. M. Christian PAUL : Au début de votre exposé, monsieur Ballereau, vous avez indiqué que la distinction entre permanence des soins et urgences n'était pas évidente. M. Michel BALLEREAU : Tout à fait et je ne suis pas du tout persuadé que les usagers soient bien informés. On a accru le rôle du centre 15. On parle du 15 bis mais, en fait, c'est le même endroit. C'est une excellente décision car c'est normalement le lieu où se fait la réorientation entre la permanence des soins et les urgences mais, si on demandait à une personne dans la rue quel est le rôle de ce centre, j'ai l'impression qu'elle ne saurait pas répondre. M. le Président : Quelle appréciation portez-vous sur la coordination des permanences des différentes professions impliquées dans la prise en charge des urgences médicales - pharmaciens, ambulanciers, infirmiers libéraux, transporteurs sanitaires, etc. Les CODAMUPS permettent-ils de coordonner ces intervenants de manière satisfaisante ? M. Michel BALLEREAU : Les urgences sont un circuit totalement intégré. Si un patient a besoin d'une hospitalisation, il relève alors des soins ambulatoires. Le directeur de l'ARH n'a pas en charge la permanence des soins de la CODAMUPS, mais il est parfaitement au courant. Je n'ai pas l'impression qu'il y ait des problèmes de coordination. M. Christian PAUL : Les transports sont de quatre types : les transports SMUR Il se pose dès lors un problème de régulation de ces moyens de transport. Qui l'organise et comment ? M. le Président : Je complèterai la question de Christian Paul par la suivante : le récent rapport de l'IGAS et de l'IGA sur la permanence des soins n'est pas favorable à la mise en place de régulations libérales autonomes. Partagez-vous cet avis ? M. Michel BALLEREAU : Il y a deux intervenants principaux. Le premier est le malade lui-même. Il peut aller aux urgences, appeler le 15 ou le 18 ou se rendre chez son médecin. Si l'on a un message à faire passer en cas de pathologie grave, c'est d'appeler le 15. Nous revenons à la pièce maîtresse du dispositif, qui est la régulation et qui est un métier à risque. Il est très difficile au téléphone d'arriver à distinguer la gravité d'une situation. Quand une personne se plaint d'avoir mal dans l'épaule, il est malaisé de savoir si la douleur est due à de la polyarthrite ou à un infarctus. M. le Président : À ce sujet, ne pensez-vous pas que la multiplicité des centres d'appel - 15, 18, éventuellement régulation libérale autonome - soit de nature à désorienter le patient ? M. Michel BALLEREAU : Comme le préconise le rapport de l'IGAS, je considère que tout ce qui est régulation médicale, qu'il s'agisse d'urgence ou de régulation libérale, doit être dans un même lieu, celui-ci devant être au niveau de l'hôpital : tous les médecins qui font ce métier doivent, par ailleurs, voir des malades. Ce n'est pas un métier à part. Le second intervenant principal est le 18. Je laisse de côté les cas de Paris et de Marseille qui sont particuliers. Normalement, il y a toujours, même quand les centres ne sont pas au même endroit, une ligne spécialisée entre l'un et l'autre. Dans le cas d'un accident sur la route ou d'un incendie, c'est le 18. En cas de maladie, c'est le 15. Normalement les centres se rebasculent spontanément les appels. Tout en m'exprimant avec beaucoup de prudence, je n'ai pas connaissance de difficultés sur le sujet. Concernant le transport, c'est le régulateur qui décide si c'est un moyen médicalisé ou non qui doit se déplacer. Dans le second cas, ce sont actuellement les ambulances privées qui sont envoyées, avec parfois recours aux pompiers. M. le Président : Lorsqu'un accident survient dans une zone appartenant à un département mais relevant d'un territoire de santé pour lequel le SMUR est situé dans un autre département - par exemple lorsqu'un appel passé à Clamecy est régulé à Nevers alors que c'est probablement le SMUR d'Auxerre qui est compétent -, la superposition de plusieurs zonages administratifs ne complique-t-elle pas la prise en charge des urgences ? M. Michel BALLEREAU : Sur la question des interventions par des SMUR d'autres départements, vous allez recevoir une réponse cosignée du préfet et de moi-même. Il y a une entraide entre les SMUR, quel que soit le découpage administratif. Cela ne veut pas dire qu'il n'y a jamais d'accident mais globalement l'entraide fonctionne plutôt bien. Il existe des cas particuliers. Clamecy est le seul cas d'extraterritorialité. Il est rattaché au territoire du sud de l'Yonne alors qu'il fait partie de la Nièvre. C'est un sujet que l'on aborde lors d'une réunion sur deux de la COMEX. Le rattachement de Clamecy à Auxerre est très logique sur un plan médical mais j'ai dit à la dernière COMEX qu'il allait falloir que l'on prenne une décision supplémentaire. Il ne faut pas rester au milieu du gué. Soit on modifie le territoire, soit on décide que la régulation par le 15, sous réserve que ce soit techniquement possible à Clamecy, soit faite par Auxerre. M. le Président : Nous nous étions également demandé si le territoire de santé ne devait pas constituer l'échelon de référence de l'organisation sanitaire et médico-sociale. M. Michel BALLEREAU : Nous posons actuellement la question aux médecins libéraux. Après l'installation du SMUR de Clamecy, je serais assez partisan de basculer les appels provenant du 15 du canton de Clamecy vers Auxerre. M. Christian PAUL : J'ai bien entendu que c'était le régulateur qui décidait du véhicule à envoyer. Mais qui est à la tête de l'organisation du dispositif ? M. Michel BALLEREAU : C'est le SAMU et, au-dessus, le directeur de l'ARH. Le SAMU a une connaissance complète des moyens existants et des astreintes. J'insiste à nouveau sur le fait que la régulation SAMU est l'un des métiers les plus difficiles qui soient. Il me paraît particulièrement important que ce soit des gens chevronnés qui s'en occupent. Deux questions se posent pour la région Bourgogne. L'une est de savoir s'il faut un troisième hélicoptère, qui serait financé conjointement par la région et de l'assurance maladie. Le second sujet à l'étude est la possibilité de commuter à certaines heures sur une régulation régionale, ce qui suppose des liens entre les systèmes d'information, que l'on est en train de mettre en place. Le plus dangereux, en effet, est d'avoir un « junior » à la régulation. M. le Président : J'ai bien noté que la régulation devait être dans un même lieu et, si possible, à l'hôpital. Nous avons encore, en Isère, des soucis de régulation entre le SAMU, le SDIS et les ambulanciers privés. Grâce à une circulaire du préfet, qui date déjà d'un an ou deux, des conventions ont été signées entre tous les intervenants, ce qui a amélioré les choses. M. Michel BALLEREAU : J'apporterai une nuance. La régulation du SAMU doit être à l'hôpital, car il faut que ce soit des praticiens qui l'assurent. En revanche, je ne suis pas certain qu'il soit indispensable que le 18 et le 15 soient sous un même toit. Ce qui est indispensable, c'est qu'ils se parlent et qu'ils aient l'habitude de travailler ensemble. Avec la préfète nous avons mis en place en Saône-et-Loire, où le 15 est à Chalon et le 18 à Mâcon, une mission pour voir s'il y avait lieu ou non de les regrouper physiquement sous le même toit. Nous nous orientons plutôt vers une intensification des liens virtuels entre l'un et l'autre. Autant la distinction entre la permanence des soins et les urgences n'est pas facile, autant l'on sait s'il faut appeler les pompiers ou le 15. M. le Président : Nous cherchons à savoir si les maisons médicales de garde fonctionnent ou non, là où elles fonctionnent et les raisons pour lesquelles elles fonctionnent, afin de savoir si l'on peut passer de l'expérimentation à leur pérennisation. Constatez-vous une corrélation entre l'activité des services d'urgences et la proximité d'une maison médicale d'urgence ? M. Michel BALLEREAU : Je peux simplement dire que, quand il y a une maison médicale de garde au sein de l'hôpital ou contiguë à celui-ci, en général, cela est plus facile. M. le Président : C'est ce qui ressort de nos auditions : là où elles fonctionnent, elles sont très proches de l'hôpital, voire à l'intérieur. M. Michel BALLEREAU : Exactement. On peut citer les exemples du Creusot et de Dijon. Les maisons médicales de garde fonctionnent quand les gens le souhaitent vraiment. Par ailleurs, quand il y a un hôpital ou un hôpital local, cela vaut la peine d'y créer des maisons de garde. On a parfois fait l'erreur de regrouper deux secteurs avec une maison médicale de garde à distance. Cela désorganise les astreintes. Souvent le couplage entre maison de garde et hôpital local est bon et désengorge les gros services d'urgence. Je suis parti du principe que nous ne financerions les nouvelles maisons médicales de garde que si elles assurent également la garde entre minuit et huit heures, ce qui n'est pas le cas de toutes. C'est un peu du donnant-donnant. Ma prudence est liée à l'évolution de la notion de permanence de soins entre minuit et huit heures : on l'organise de moins en moins - Nevers en est un exemple puisqu'elle a lieu dans l'hôpital. M. le Président : Trouvez-vous normal que l'assurance maladie prenne en charge le transport d'un malade vers une structure des urgences, mais pas vers une maison médicale de garde ? M. Michel BALLEREAU : Je précise que si la personne n'est pas hospitalisée, seul l'aller est remboursé. Le traitement devrait être le même en direction d'un service d'urgence ou d'une maison médicale de garde. Cela étant, j'ajouterai un codicille : la part des transports est élevée dans le budget assurance maladie. Mais, si l'on veut éviter que les gens soient hospitalisés, il faut tout faire pour que d'autres moyens soient mis en œuvre. M. le Président : Le maillage du territoire en SMUR vous paraît-il suffisant ? La proximité d'un SMUR vous semble-t-elle de nature à favoriser le regroupement des secteurs de garde - qui est un objectif explicite de la CNAMTS - et l'abandon des visites à domicile la nuit ? M. Michel BALLEREAU : Comme le ministre le rappelle souvent, nous sommes passé à un système de volontariat pour la permanence des soins. Je suis très nuancé sur le sujet. Je crois qu'il y a des cas où la visite à domicile avait un véritable intérêt. Je citerai deux exemples : les personnes âgées, pour lesquelles une hospitalisation peut parfois se révéler dangereuse, et le décès d'une personne à domicile. Par ailleurs, le système actuel des astreintes est extrêmement coûteux pour l'assurance maladie et il ne me paraît pas normal de ne plus avoir de médecin qui se déplace entre minuit et huit heures. Cela représente pour moi une diminution de la qualité de l'offre. Toutes ces questions devraient faire l'objet de débats publics. M. le Président : Vous semblerait-il opportun que l'on identifie ou que l'on spécialise une filière de prise en charge des patients âgés ? Je pose la même question dans les domaines de la pédiatrie et de la psychiatrie. Par ailleurs, les établissement d'hébergement pour personnes âgées dépendantes (EHPAD) vous semblent-ils suffisamment spécialisés ? M. Michel BALLEREAU : La constitution d'une filière de prise en charge des personnes âgées est intéressante et le travail en réseaux, en amont, important. Quand cela n'est pas nécessaire, on gagne à ne pas hospitaliser la personne. Quand c'est nécessaire, il ne faut pas la faire passer par les urgences mais l'accueillir directement, en urgence, dans le service. Une personne âgée a plusieurs organes défaillants et est extrêmement fragile. Si elle est dans un EHPAD ou dans une USSD - unité de soins spécialisés à domicile -, on a, bien sûr, intérêt à ce que le médecin se déplace. La région Bourgogne, et notamment la Saône-et-Loire, se caractérise par un grand nombre d'hôpitaux locaux. Les médecins qui assurent l'astreinte sur la partie sanitaire de l'hôpital local auront la mission au cours de l'année 2007 d'assurer aussi le déplacement pour l'EHPAD qui y est rattachée. Pour la pédiatrie, c'est très différent. Le monde des nouveaux-nés, voire des prématurés, est très particulier et relève de la très grande spécialité. Sur certaines régions plus rurales, il est difficile d'avoir un SMUR pouvant faire des transports pédiatriques et être très rapidement à disposition. C'est un souci de technicien que l'on rencontre dans ce domaine. Pour les grands enfants, il n'y a pas de problèmes particuliers. Enfin, dans le domaine psychiatrique, on constate, comme dans certaines autres disciplines et comme pour les urgentistes, que la démographie médicale dans le secteur public est en déficit. Nous ne manquons pas véritablement de psychiatres, comme le montre l'excellent rapport Berland, mais nous en manquons dans le public, d'où le rôle de la psychiatrie de liaison : le psychiatre doit venir aux urgences ou bien les urgences être capables de prendre contact avec lui. M. le Président : Constatez-vous que certains SDIS refacturent aux hôpitaux vers lesquels ils transportent des malades les frais afférents à ces transports ? Si cela est exact, l'incidence financière est-elle importante ? M. Michel BALLEREAU : La réponse est oui aux deux questions. Normalement - hormis Paris et Marseille, qui sont des cas particuliers -, les SDIS n'interviennent que sur les « prompts secours » : quand on fait appel aux pompiers directement et que l'intervention est non médicale, elle est gratuite. Quand le régulateur du SAMU demande à ce que ce soit une ambulance non médicalisée qui se déplace, normalement c'est une ambulance privée qui s'en charge. On rencontre des difficultés dans certaines zones rurales à la fois la nuit, parce que le maillage des ambulances privées n'est pas suffisant et le jour, parce qu'elles préfèrent transporter leurs propres malades. Dans ce cas, le régulateur fait appel aux pompiers, qui refacturent à l'hôpital en général plus cher que l'ambulance privée. En tout cas cela représente un véritable coût. En vertu du principe de neutralité du transporteur, quand les pompiers interviennent comme un transporteur privé, ils devraient facturer au même prix et dans les mêmes conditions. M. Christian PAUL : Les deux transporteurs n'apportent pas le même service. L'ambulancier privé amène une ambulance et un conducteur, pas d'infirmier ni de médecin. M. Michel BALLEREAU : Je parlais des cas où les pompiers se déplaçaient du fait d'une carence du système privé. Il y a effectivement d'autres cas où il existe des arrangements locaux, le camion de pompier venant sur place et le SMUR envoyant un médecin, avec une jonction. C'est un cas particulier, qui est bénéfique pour tout le monde. M. Christian PAUL : La comparaison portait plutôt sur les ambulanciers privés. Peut-être ces derniers offrent-ils plusieurs niveaux de prestations. M. Michel BALLEREAU : Le régulateur décide d'envoyer soit un moyen médicalisé, qui, normalement, est un SMUR, soit un moyen non médicalisé : dans ce cas, c'est un ambulancier privé qui part mais, quand il n'y en a pas de disponible, le régulateur bascule la demande sur les pompiers. Normalement, c'est la même prestation, puisque l'on distingue seulement entre « médicalisé » ou « non médicalisé ». Ce qui est à vérifier, c'est le fait que, quand les pompiers assurent des transports, ils ne les refacturent pas a posteriori comme si on leur avait demandé au départ de partir. Nous sommes en train de regarder ce point. C'est un sujet national récurrent, d'autant plus que les primes des pompiers sont calculées en fonction du nombre de sorties. M. le Président : Quel bilan quantitatif peut-on dresser du renforcement des effectifs, des infrastructures et des équipements des services d'urgences depuis 2003 ? En somme, peut-on encore affirmer que les problèmes des urgences sont des problèmes de moyens ? M. Michel BALLEREAU : Bien que je n'aie plus qu'une vision régionale de la situation, je répondrai qu'il y a toujours besoin de moyens. Mais nous nous heurtons surtout à des questions d'organisation et surtout des questions d'aval et d'aval de l'aval. C'est plus le moyen séjour et l'organisation interne que les urgences mêmes qui posent des problèmes. M. le Président : La tarification à l'activité permet-elle aux petites structures d'urgences de fonctionner ? Quelle est leur utilité dans l'organisation globale de la prise en charge des urgences médicales ? En rendant le financement des services d'urgences en partie proportionnel au nombre de passages, cette tarification incite-t-elle vraiment ces services à consentir un effort de désengorgement ? M. Christian PAUL : Pour compléter la question, j'ai entendu dire par des urgentistes que la tarification des actes d'urgence étant ce qu'elle est, les hôpitaux ne se pressent pas de les doter dans des conditions convenables. La tarification des actes au niveau des urgences est-elle juste, selon vous ? M. Michel BALLEREAU : Vous me demandez s'il est logique d'avoir une base et des tarifications à l'activité. Globalement, ma réponse est oui, à condition que l'on fasse très attention aux exigences réglementaires qui ne doivent pas être irréalistes par rapport à ce que l'on souhaite. De nombreux SMUR fonctionnent aujourd'hui sans conducteur attitré car en avoir un entraîne des coûts. M. le Président : Qui conduit les véhicules SMUR ? M. Michel BALLEREAU : C'est l'infirmier. Les textes réglementaires sont établis avec des PU-PH, des patrons de grands hôpitaux, qui voient les choses au travers de leurs propres structures. Dans certains endroits, il vaut mieux avoir un SMUR non complet plutôt que pas de SMUR du tout. Mais, si l'on en ouvre un et qu'il est systématiquement « hors des clous » parce que la réglementation est inapplicable, cela pose des problèmes. Quand les normes touchent également les services les plus importants, comme ceux de cancérologie, nous faisons attention à introduire toute la souplesse requise par la réalité. Je fais attention à la formulation de mes propos. Pour parler très directement, les normes sont parfois inapplicables. M. le Président : Ne serait-il pas opportun de dévaloriser fortement les actes liés à la prise en charge de patients présentant des pathologies bénignes, comme le propose le rapport du professeur Jean-Yves Grall ? M. Michel BALLEREAU : Oui, il faut revoir techniquement les montants de la T2A sur les urgences. M. le Président : Jugez-vous satisfaisant en son état actuel le développement de consultations non programmées dans les services d'hospitalisation, ainsi que le prévoit le plan « Urgences » ? Deuxièmement, le renforcement des services d'urgences et notamment la création de « lits portes » et de lits de gériatrie de court séjour, prévus par ce plan, ne risquent-ils pas de faire des services d'urgences un hôpital dans l'hôpital ? Troisièmement, les EHPAD vous semblent-ils suffisamment médicalisés ? M. Michel BALLEREAU : Il m'est difficile de répondre à la première question. L'urgence concerne normalement les interventions vitales. Le reste relève de la permanence des soins. Il y a deux approches différentes. Si une personne a une crise d'urticaire géante la nuit, elle a vraiment besoin de voir un médecin parce que c'est intenable. Mais ce n'est pas une urgence vitale. M. le Président : Quand une personne est confrontée à un problème de santé, elle l'évalue souvent plus grave qu'il n'est. M. Michel BALLEREAU : D'où l'intérêt d'une régulation médicale unique. J'ajoute tout de suite qu'elle ne doit être que médicale et ne pas répondre à toutes les questions. Je pense, en particulier, à celles sur la grippe aviaire. Une urgence est d'abord une urgence ressentie. Si le cas relève réellement d'une urgence, c'est-à-dire si le malade craint que sa vie soit en danger, il doit pouvoir aller aux urgences. S'il pense simplement devoir consulter rapidement un médecin, il doit se rendre là où il a l'habitude d'avoir une consultation. Si, par exemple, une personne ressent depuis un certain temps une gêne dans la poitrine et estime nécessaire de voir le cardiologue, il faut qu'elle le fasse rapidement. Mais c'est le cardiologue qu'elle doit voir, et non pas aller aux urgences. Sinon, elle les engorgerait alors qu'il n'y a pas forcément des spécialistes de la pathologie concernée. Un patient se pose des questions, à tort ou à raison. Si c'est à tort, cela n'a pas d'importance mais, si c'est à raison, il ne faut pas passer à côté. Dans ma circonscription, j'ai relevé plusieurs cas, entre 2003 et 2004, de personnes décédées avant l'arrivée des secours, qui ont tardé à venir. Peut-être que si les secours étaient venus plus vite seraient-elles mortes quand même. Mais la famille ne se poserait pas la question. C'est toute la difficulté des urgences. M. Michel BALLEREAU : Pour moi, le malade a toujours raison. S'il perçoit que, pour lui, c'est urgent - et encore plus si son médecin le pense -, il n'y a pas de discussion, il doit aller aux urgences. Cela étant - et il faut que les gens le sachent -, quand on souhaite avoir rapidement une consultation, ce n'est pas aux urgences qu'il faut aller. C'est la nuance que j'apporterais. Votre deuxième question portait sur les « lits porte » ou les lits de gériatrie de court séjour. Il est très important d'en avoir car ils aident à désengorger les urgences. Un service des urgences dans l'hôpital implique une organisation différente au sein de celui-ci. Tout l'hôpital doit se sentir investi des urgences : cela va de la façon dont les lits sont libérés au fait que certains médecins doivent aller de temps en temps aux urgences. M. le Président : Les flux de patients issus des urgences vous semblent-ils correctement pris en compte par les services d'hospitalisation ? Vous paraît-il envisageable d'imposer aux services d'hospitalisation de réserver une part de leurs lits pour les patients issus des urgences ? Deuxièmement, le nombre de lits de soins de suite vous semble-t-il suffisant ? Troisièmement, estimez-vous la mise en place des pôles de nature à contribuer à une meilleure intégration des urgences au reste de l'hôpital ? M. Michel BALLEREAU : Je commencerai par le plus en aval, à savoir les soins de suite car c'est un bon moyen pour désengorger les urgences. Nous devons arriver à de véritables soins de suite, lesquels peuvent être très spécialisés. Quant à l'organisation par pôles, elle est obligatoire. Dans les établissements qui ont un budget de plus de 100 millions d'euros, elle permet une meilleure visibilité et une meilleure organisation. Dans les plus petits établissements, dont le budget est inférieur à 50 millions d'euros, ce qui est important, c'est la co-implication des gestionnaires et des médecins dans la compréhension et la stratégie de l'établissement ; mais l'organisation par pôles n'apporte pas de façon immédiate la même plus-value que dans les gros établissements. Enfin, tout l'hôpital doit, je l'ai déjà dit, s'impliquer dans les urgences. Il y a donc lieu de réserver des lits, mais cela demande une véritable gestion des flux dans l'établissement. Nous en revenons à l'un des points les plus importants dans le fonctionnement des établissements de santé, à savoir leur organisation interne, du point de vue des méthodes comme de l'appui des systèmes d'information. De ce point de vue, l'organisation par pôles est importante parce qu'elle aide à l'organisation interne. Mais je n'établirai pas forcément de lien direct. M. le Président : Il ressort de nos auditions qu'il y a une meilleure intégration des urgentistes au sein de l'hôpital : ils sont mieux considérés et disposent de plus de moyens qu'avant. M. Michel BALLEREAU : J'ai la même impression. Il y a eu un moment où les urgentistes avaient besoin de s'exprimer en tant que tels, afin de créer leur spécialité. Ils sont maintenant au stade de l'intégration. Celle-ci se fait des deux côtés. J'ai plusieurs exemples d'hôpitaux où il est précisé, dans l'organisation, que les médecins de l'hôpital doivent intervenir dans les urgences quand c'est nécessaire. M. le Président : Martine Carrillon-Couvreur, qui s'excuse de ne pouvoir être présente aujourd'hui, m'a demandé de poser le problème de la situation démographique des chirurgiens-dentistes. Son attention a été attirée sur cette question lors du déplacement dans la Nièvre de la mission On s'éloigne un peu de notre sujet mais il serait intéressant d'avoir la réponse d'un directeur d'ARH. M. Michel BALLEREAU : Une rage de dents est un cas typique relevant de la permanence des soins. La vie n'est pas en jeu, mais la souffrance est intenable. M. le Président : Ce sujet avait donné lieu au courrier suivant du docteur Béhaghel : « La commission paritaire départementale des chirurgiens-dentistes de la Nièvre souhaite attirer votre attention sur la situation démographique très préoccupante des chirurgiens-dentistes ainsi que le révèlent les projections démographiques jointes. La santé dentaire ne peut être dissociée des problèmes généraux de santé de la population, de l'accès aux soins et de la continuité de la permanence des soins. Il est apparu à la commission que l'absence de toute mesure d'urgence efficace conduirait à une situation dégradée et dramatique de santé publique dans notre département. » M. Christian PAUL : Une réponse pourra être donnée dans les maisons médicales de garde. M. Michel BALLEREAU : Je rejoins votre analyse. C'est un des changements qui interviendront dans les métiers sanitaires. Les professionnels de santé apprécient de plus en plus de pouvoir travailler près les uns les autres, de pouvoir échanger sur les malades et d'être aidés à l'installation. M. Christian PAUL : Comme vous l'avez indiqué, on fait désormais appel au volontariat pour assurer la permanence des soins. Cela signifie qu'il y a un certain nombre de médecins qui n'assurent plus les gardes ou les assurent de façon aléatoire. Certains médecins que nous avons entendus ont d'ailleurs dit être réquisitionnés par manque de volontaires. Avec quelques années de recul, quelle appréciation portez-vous sur le principe du volontariat, étant donné qu'on n'a pas, dans le même temps, mis en place des systèmes d'accompagnement suffisamment volontaristes pour éviter une dégradation de la permanence des soins, se situant en amont des urgences ? M. Michel BALLEREAU : Premièrement, si on modifie l'organisation - et c'est ce qu'on est en train de faire -, je pense que cela doit faire l'objet d'un débat public. Deuxièmement, il n'est pas question de remettre en cause le principe du volontariat. Je ferai cependant remarquer que ce principe ne concerne que les médecins hors établissement de santé car, pour ceux qui travaillent en établissement de santé, les tours de garde ne se font pas sur la base du volontariat... Je dois avouer que j'ai du mal à comprendre que la permanence des soins ne fasse pas partie intégrante du métier de médecin. Je suis conscient de la réalité et de l'évolution des demandes des professionnels et je ne crois pas qu'on puisse toujours l'attribuer à la féminisation de la profession. D'abord la féminisation de la profession de médecin est ancienne. Je me souviens, par ailleurs, lors d'une réunion de la CODAMUPS, avoir entendu une jeune femme déclarer qu'elle assurait la permanence des soins, y compris de minuit à huit heures. Cela ne veut pas dire dans n'importe quelles conditions. Et cela nous ramène à la question de la régulation, qui me paraît une bonne chose. M. Christian PAUL : Une digue est tombée sur la permanence des soins, et on essaie maintenant de trouver des solutions, mais ces dernières ne sont ni planifiées ni réparties sur le territoire. Qu'il s'agisse des régulations privées, des maisons médicales de garde, voire des maisons de santé, destinées à amélioration la répartition de la démographie médicale, toutes initiatives concourant à une meilleure permanence des soins en répartissant l'effort. Elles ne relèvent pas d'une politique nationale, ce sont des initiatives locales. Or la permanence des soins est un sujet majeur de politique sanitaire. M. Michel BALLEREAU : Je pense qu'il y a quand même une réflexion sur le sujet. Lorsque vous m'avez demandé, tout à l'heure, si les consultations à l'hôpital ou à côté de celui-ci permettaient de désengorger les urgences, je vous ai répondu oui, si elles sont bien organisées. Personnellement, la maison de santé me paraît plus porteuse que la maison médicale de garde, qui répond parfois à des attentes plus ponctuelles. Il s'avère que les médecins préfèrent parfois consulter dans leur propre cabinet, y compris quand ils sont de garde. En revanche, il me semble indispensable qu'il y ait vraiment une régulation. Un autre point doit être également porté au débat public : la permanence des soins, avec la rémunération de l'astreinte, a un coût élevé. La loi de financement de la sécurité sociale a introduit la notion de fongibilité entre les enveloppes. Mais il faut savoir que le prix de la consultation en permanence des soins est extrêmement élevé. Or, c'est de la permanence et non de l'urgence. M. Christian PAUL : La permanence des soins n'est pas l'urgence mais, quand elle est assurée par des médecins pompiers, les deux sont étroitement imbriquées. On améliore la prise en charge de l'urgence vitale dès lors qu'il y a des médecins qui assurent la permanence des soins et qui peuvent, en amont des urgences hospitalières, avoir une présence et une fonction sécurisante. M. Michel BALLEREAU : On gagnera effectivement à approfondir encore le sujet. Je fais remarquer que les médecins pompiers sont des médecins libéraux. M. Christian PAUL : Je souhaite revenir sur le SMUR en voie de création à Clamecy. Sur le principe, personne n'est contre. C'est uniquement la question du financement qui bloque, notamment de la part de l'assurance maladie. Quand notre mission s'est rendue à Clamecy, nous avons conclu de cette visite, toutes expériences professionnelles et sensibilités politiques confondues, qu'il fallait un SMUR dans cet hôpital, même si c'est un petit hôpital de proximité situé dans une zone un peu extra-territoriale. M. le Président : Je me permettrai de lire le compte rendu de notre visite à Clamecy : « À la demande de l'ARH, un groupe de travail a évalué qu'un tel SMUR pourrait effectuer 500 sorties pour un coût de 900 000 euros par an. L'ARH souhaite que ce coût soit réduit en mutualisant les praticiens hospitaliers de Clamecy, d'Auxerre et d'Avallon, dans le cadre d'une fédération médicale inter-hospitalière. La DDASS estime qu'une telle mutualisation des moyens ramènerait le coût annuel du SMUR à 300 000 euros. » Il était encore précisé que « la création d'un tel SMUR pourrait rééquilibrer le maillage sanitaire du territoire nivernais et également faciliter la réduction du nombre des secteurs de garde en permettant aux libéraux de ne plus effectuer des visites à domicile grâce à la permanence des soins. Plus généralement, certains estiment que le renforcement de l'équipement sanitaire autour de Clamecy rendrait cette zone plus attractive pour l'installation de nouveaux médecins, souvent moins enclins que leurs aînés à assurer des gardes et à effectuer des visites à domicile. » M. Michel BALLEREAU : Je ferai remarquer, en y mêlant un peu d'humour, que, si c'est le directeur de l'ARH qui préside la COMEX, son rôle consiste aussi à ce que l'ARH parle d'une seule voix. Je pense que nous allons y arriver. Il est dommage que ce soit aujourd'hui que je sois entendu, car la COMEX se réunit après-demain. Globalement, tout le monde est d'accord, y compris les différentes composantes au sein de l'ARH, sur la mise en place d'un SMUR. Nous avons rencontré de réelles difficultés à le monter techniquement. Outre le coût, qui est incommensurable par rapport à l'activité de l'hôpital, on n'a trouvé personne. Tous les SMUR qui fonctionnent dans la Nièvre connaissent des difficultés de recrutement. Il y a eu une aide au montage du dossier. Le rapporteur n'est autre que le directeur de la CRAM lui-même, ce qui est assez rare. Je ne sais pas quel va être le rapport mais il me semble qu'il pourrait tout à fait être favorable à la création du SMUR dans des conditions bien définies. Je fais par ailleurs remarquer, que ce n'est pas la mutualisation qui peut faire baisser le coût. Le SMUR est dimensionné pour être à Clamecy. Dans le cadre du maillage existant, si plusieurs événements interviennent en même temps, il pourra compter sur l'aide des autres SMUR, ce qui permettra d'avoir une seule ligne de garde la nuit. Une somme de 100 000 euros est déjà inscrite au budget de l'établissement. Il manque 200 000 euros, dont une partie sera fournie par l'activité elle-même. L'effort que l'on demande sur le financement public correspond aux besoins. Cela entraîne des bouleversements dans les mentalités. Les conducteurs ambulanciers de SMUR sortiront, environ, une fois et demie par vingt-quatre heures. Compte tenu du fait qu'une sortie de SMUR dure entre une et trois ou quatre heures, une sortie et demie correspond à cinq heures d'occupation du SMUR, au grand maximum. Il faut que les gens puissent faire autre chose. Il en sera de même pour les ambulanciers, qui feront du brancardage mais qui devront être prêts dans la minute à partir. M. Christian PAUL : Vingt-quatre heures sur vingt-quatre ! M. Michel BALLEREAU : Oui, mais il n'y aura pas deux lignes de garde. La nuit, il n'y en aura qu'une qui assurera SMUR et urgences, en sachant que, de toute façon, tout départ de SMUR se fait sur demande du SAMU. Donc ce dernier sait exactement ce qui est en train de se passer. M. Christian PAUL : Quand le médecin urgentiste sera parti avec le SMUR, qui sera à l'accueil des urgences ? M. Michel BALLEREAU : Normalement, celui qui est d'astreinte doit venir. En fait, il ne viendra que si vraiment il y a une urgence qui arrive à ce moment-là. Il faudra, comme partout, bien veiller à l'information du malade. Une thèse est en cours d'élaboration sur Paris-Dauphine pour savoir ce que font les personnes quand elles pensent avoir un infarctus. Les résultats sont étonnants. Nous sommes loin d'être seulement sur l'appel au 15. Il reste des efforts de communication à faire. M. le Président : Je vous remercie. M. Xavier Bertrand, Présidence de M. Georges Colombier, Président-rapporteur M. le Président : Mes chers collègues, nous accueillons aujourd'hui M. Xavier Bertrand, ministre de la santé et des solidarités. Monsieur le ministre, merci d'avoir répondu à notre invitation. Notre mission d'information sur la prise en charge des urgences médicales a été constituée le 28 juin dernier par la commission des affaires culturelles, familiales et sociales de l'Assemblée nationale. Elle a procédé depuis le mois de septembre, à près de trente-cinq auditions et organisé plusieurs déplacements en Mayenne, dans la Nièvre, le Pas-de-Calais et le Nord. Il nous reste encore à nous rendre aux urgences d'un hôpital de l'AP-HP et d'une clinique privée située dans une banlieue sensible. Comme je l'ai indiqué à tous nos interlocuteurs, nous avons pour objectif d'étudier les moyens d'éviter l'engorgement des services hospitaliers d'accueil des urgences. Dans ce but, nous nous étudions la prise en charge des urgences médicales à trois niveaux : en amont de l'hôpital, avec le dispositif de permanence des soins et les systèmes pré-hospitaliers de prise en charge des urgences - SAMU, SMUR, SDIS, transport sanitaire - ; dans les services d'urgences ; et en aval des services d'urgences, tant dans d'autres services hospitaliers qu'en dehors de l'hôpital. Nous avons porté une attention particulière à la prise en charge de certains publics sensibles - personnes âgées, jeunes enfants, patients relevant de la psychiatrie - ainsi qu'au développement de nouvelles structures de prise en charge des demandes de soins non programmées, notamment les maisons médicales de garde. M. Xavier BERTRAND : On m'a longtemps reproché, y compris au sein du ministère, d'être un ministre de la santé trop intéressé par les urgences. J'assume ce reproche, même si je l'entends de moins en moins. Chaque année, pour 15 millions de nos concitoyens, l'hôpital, ce sont les urgences. Mais ce dossier concerne, en réalité, l'ensemble de l'organisation du système de santé, et l'ensemble de l'organisation hospitalière. Car si l'on veut améliorer la situation, cela impose de s'intéresser au cœur des urgences, mais aussi, effectivement, à l'amont et à l'aval. Le service des urgences ne doit pas être un hôpital dans l'hôpital. Cela a été la tentation de certains, qui souhaitaient que ce service soit autonome pour qu'il soit mieux reconnu. Emprunter cette voie aurait été une erreur. Face à une crise sanitaire, ou à un surcroît d'activité du service des urgences, il faut au contraire que l'ensemble de l'hôpital et l'ensemble du système de santé se sentent concernés. En septembre 2003 le plan « Urgences » a été adopté. En 2006, les décrets urgences ont été publiés. Entre 2002 et 2006, 380 millions d'euros ont été consacrés aux urgences, qui ont permis la création de 328 emplois, 3 000 lits de soins de suite et de rééducation, 1 400 lits de court séjour gériatrique, et 3 000 places d'hospitalisation à domicile. La question est aujourd'hui de savoir si les besoins sont réellement couverts. S'agissant du cœur des urgences, il me semble que nous sommes très près d'avoir accompli tout le travail nécessaire. J'ai demandé à Jean-Yves Grall de se rendre dans l'ensemble des services d'urgences pour y rencontrer les uns et les autres car je ne souhaitais pas que le recensement des besoins soit seulement l'affaire de la direction de l'hôpital ou des agences régionales d'hospitalisation. Un regard extérieur est nécessaire et l'on s'aperçoit parfois que, quand les personnels ont fait les efforts nécessaires, c'est un demi-poste ou un poste qui permettrait de faire en sorte que la situation ne soit plus tendue. Pour faire face aux situations de crise, nous devons être prêts à renforcer les services d'urgence. Cela ne concerne pas seulement le cœur de l'activité hospitalière des urgences. Quatre axes sont à retenir. Premièrement, il faut savoir comment éviter l'hospitalisation quand c'est possible, en particulier pour les sujets âgés. Deuxièmement, il importe d'assurer, en amont des urgences, une réponse adéquate aux demandes de soins. En clair, si le cabinet de mon médecin est fermé, quelle solution est disponible pour me rendre aussitôt au service d'urgence ? Troisièmement, il convient d'améliorer la prise en charge des patients au sein même des structures d'urgence, afin notamment de donner les informations nécessaires sur les temps d'attente. À cet égard, l'hôpital Beaujon conduit une expérience particulièrement intéressante. Quatrièmement, il importe de garantir, en aval, la mise à disposition de structures susceptibles de prendre en charge les patients qui nécessitent une hospitalisation. En fait, la plupart du temps, les personnes qui attendent dans les services d'urgence ont été examinées par les urgentistes, mais attendent une solution d'hospitalisation. Cela pose notamment la question des investissements immobiliers. Par ailleurs, je souhaite pouvoir disposer d'un bilan exhaustif de l'application des décrets urgences. Même si ces décrets ont été précédés d'une très longue concertation, il importe de savoir s'ils ont permis ou non de répondre à toutes les situations. Là où ce n'est pas le cas, il faut se demander si ce n'est pas en raison d'un autre problème. En matière d'urgence, trop de temps est consacré à trouver des solutions d'aval, alors que normalement, les systèmes informatiques dont nous avons souhaité la mise en place doivent permettre aux urgentistes de savoir précisément, dans tous les services, quels sont les lits disponibles, sans être obligés de décrocher leur téléphone et de déployer des efforts de persuasion. Je ne me retranche donc pas derrière les décrets au motif qu'ils auraient tout prévu. La question des moyens n'est pas la seule qui compte. Je n'oublie pas non plus le centre 15. Il est important qu'il fonctionne bien, avec des moyens supplémentaires, et notamment des PARM, les permanenciers auxiliaires de régulation médicale. Dès cette année, 300 postes seront créés. Je suis en train d'examiner les moyens budgétaires dont nous disposons pour aller même au-delà de ces 300 postes. Les comités départementaux de l'aide médicale urgente et de la permanence des soins, les CODAMUPS, jouent un rôle très important. Je souhaite mettre en place un comité national les fédérant. Il est également souhaitable de renforcer les équipes d'urgence, même là où des efforts ont été faits, en adaptant les urgences aux différentes populations. Je pense à la pédiatrie, à la gériatrie, aux problèmes liés à la santé mentale. Des réponses spécifiques doivent éviter un traitement qui ne soit pas suffisamment différencié au sein des services d'urgence. Nous reviendrons sans doute sur la question des pics d'activité. Le plan Hôpital en tension nous a permis d'obtenir des résultats significatifs l'été dernier. Il est vrai que nous étions en deçà d'une crise sanitaire, mais si les températures étaient restées très élevées, nous aurions eu à tester ce plan. S'agissant des conditions matérielles de fonctionnement, les travaux qui ont été menés ont fait ressortir que sur les 932 opérations prévues par Hôpital 2007, 129 opérations immobilières ont porté sur les services d'urgence, pour 589 millions d'euros. Là encore, il faut aller jusqu'au bout de cet effort. Le plan Hôpital 2012 devrait nous permettre de finaliser la rénovation quasi-totale de tous les services d'urgence qui ont besoin de l'être. Cela pourrait concerner 40 à 50 services d'urgence, c'est-à-dire moins de 8 % des structures. En ce qui concerne les activités d'aval, je veux surtout insister sur la question du court séjour gériatrique. Quels que soient les efforts que nous pourrons faire sur l'amont et le cœur des urgences, la question de l'aval doit être traitée, au risque de connaître, à un moment ou à un autre, une crise sanitaire. M. le Président : Pourriez-vous, monsieur le ministre, aborder plus en détail la question des maisons médicales de garde. En particulier, comment la pérennité de leur financement peut-elle être assurée ? M. Christian PAUL : Alors que l'objectif initial de notre mission était de traiter la question de l'engorgement des urgences, nous avons été en fait amenés à nous pencher sur la difficulté à mettre en place des structures d'urgence - ou à les maintenir à un niveau satisfaisant - dans les zones rurales. Dans des régions entières du territoire les médecins sont de moins en moins nombreux à prendre des gardes et leur participation à l'urgence pré-hospitalière s'inscrit dans un réseau qui est en train de s'affaiblir de manière préoccupante. Les maisons médicales de garde peuvent constituer une réponse à la permanence des soins et en ville, à la question de l'engorgement des urgences. Quelle évaluation faites-vous aujourd'hui de la question de la permanence des soins ? Malgré les tentatives pour porter remède à la démographie médicale dans les zones rurales, il y a encore aujourd'hui des déserts sanitaires. Quelle que soit la qualité des actions à l'hôpital, si le maillage du territoire n'est pas complet, il subsistera une vraie rupture d'égalité devant les urgences. M. Claude LETEURTRE : La Fédération hospitalière de France a défini une « zone de rentabilité » : au-dessous de 12 000 à 15 000 passages par an, l'activité d'urgence n'est pas « rentable », et elle est donc coûteuse pour l'hôpital. Paradoxalement, dans les grands services où se posent des problèmes d'organisation, l'activité d'urgence, dans le cadre de la tarification à l'activité est « rentable ». Seriez-vous prêt à envisager la création de ce que l'on pourrait appeler des MIGAC territoriales ? M. Bernard PERRUT : S'agissant des maisons médicales de garde (MMG), je voudrais souligner l'attention que le ministre a portée aux dossiers que nous lui avons transmis, compte tenu des difficultés relationnelles qui existent parfois avec les URCAM, les unions régionales des caisses d'assurance maladie quand il s'agit d'obtenir des crédits permettant le fonctionnement de ces structures. L'expérience a montré que les élus locaux devaient être mobilisés. Ma communauté d'agglomération a contribué au financement des maisons médicales de garde. On pourrait s'en étonner, et considérer que cela relève de l'État. Toujours est-il que c'est ainsi que l'on peut les faire fonctionner. Mais comment envisagez-vous les moyens d'assurer leur pérennité ? La situation est telle qu'elle oblige à réfléchir à des territoires d'intervention plus larges pour les MMG. Le ministère de la santé a dégagé des moyens importants pour que nos dispositifs d'urgence soient rénovés. Certains hôpitaux ont mis en place des dispositifs d'information du patient sur sa prise en charge. Cette information est nécessaire, tout comme est nécessaire un effort de communication externe, afin que nos concitoyens sachent ce que sont les réalités de nos services d'urgence, et qu'il convient de ne pas s'y présenter quand rien ne le justifie. M. Marc BERNIER : L'égalité des citoyens devant l'offre de soins est le problème essentiel. Le but de la mission était de savoir comment désengorger les services d'urgence. Il est apparu que la « bobologie » n'était pas responsable de l'engorgement. Dans le département de la Mayenne, certains problèmes ont été résolus grâce aux regroupements et à l'organisation de la permanence des soins. L'un des obstacles majeurs à l'installation des jeunes médecins, et notamment des jeunes femmes, dans tous les territoires déficitaires - et pas seulement en milieu rural - est justement ce problème des gardes. J'ai eu l'occasion d'auditionner des urgentistes dans mon département qui m'ont dit qu'ils étaient prêts à apporter un soutien dans le cadre d'un cabinet libéral mais qu'ils n'en avaient pas le droit en raison du contrat d'exclusivité qui les lie à l'hôpital. Je pense pour ma part qu'il importe d'établir des passerelles entre le monde libéral et le monde hospitalier, aussi bien pour les généralistes que pour les spécialistes. Ce sont toujours les généralistes qui sont culpabilisés, parce que c'est sur eux que pèse l'obligation d'assurer les gardes. Dans la Mayenne, il existe un projet de maison médicale au sein de l'hôpital, regroupant des médecins libéraux et des professionnels de santé médicaux et paramédicaux. Cela aurait été inconcevable il y a dix ans. Les esprits sont en train d'évoluer, ce qui nous permet de faire des propositions indispensables pour aller de l'avant car les prochaines années vont être cruciales. M. Xavier BERTRAND : Je tiens à souligner que le cas des médecins femmes ne fera qu'augmenter dans les années à venir. Mme Catherine GÉNISSON : Nous sommes tous d'accord sur le fait que le renforcement des moyens des urgences hospitalières ne suffit pas. Les urgences sont une interface, dans l'organisation du système de soins, entre l'amont et l'aval. En amont, les problèmes tiennent à la démographie médicale, et plus généralement, à celle des professions de santé. Ils tiennent également à un changement des comportements, dans la relation au travail, ce qui ne concerne pas uniquement les femmes. Enfin, ils tiennent au fait que la permanence des soins n'est plus fondée sur l'obligation mais sur le volontariat. En milieu rural comme en milieu urbain, le problème le plus épineux se pose entre minuit et huit heures du matin. Il faut trouver des solutions spécifiques qui associent les moyens de la médecine libérale et ceux de la médecine hospitalière. Toute une série de solutions nous ont été proposées, dont les maisons médicales de garde, sur lesquelles il nous faut affiner l'analyse. En outre, la pérennisation des maisons médicales de garde est financée dans le cadre de l'expérimentation, donc par le fonds d'aide à la qualité des soins de ville, le FAQSV. Nous connaissons donc des problèmes conjoncturels de financement. Le centre 15 est une autre piste à explorer. Plus généralement, il nous faut organiser la régulation médicale de la permanence des soins, et pas seulement de l'appel aux urgences. En aval, nous subissons l'explosion du fonctionnement des services d'urgence. Parallèlement, la spécialisation des services hospitaliers s'est énormément accrue. Le nombre de lits a été réduit de manière drastique. La tarification à l'activité engendre des comportements visant à l'occupation maximale de ces lits. On favorise ainsi l'hôpital de jour. Pour des raisons d'organisation, mais aussi pour des raisons psychologiques, la question de l'accueil d'urgence dans les services est passée pour ainsi dire au second plan. Par ailleurs, la très grande majorité des personnes qui se présentent aux urgences et que l'on doit hospitaliser sont des personnes âgées. Celles-ci présentant des polypathologies, on a beaucoup de mal à les faire accepter dans un service spécialisé. Il est donc nécessaire de créer des services de médecine polyvalente ou des services de gériatrie. Plusieurs solutions sont possibles. Il me semble important, par ailleurs, que soient mises en place des filières de gériatrie non seulement sur le plan de la prise en charge sanitaire, mais aussi sur celui de la prise en charge sociale et médico-sociale. S'agissant de l'informatisation de la gestion des lits, je suis plus réservée que vous, monsieur le ministre. C'est toujours, à un moment donné, une intervention humaine qui alimente les données informatisées. Il arrive fréquemment que l'évaluation à laquelle il est procédé le matin fasse apparaître que très peu de lits sont disponibles, et qu'après l'annonce d'un plan de mise en place d'urgence, soit pour un exercice, soit pour faire face à une situation réelle, on trouve soudain de nombreux lits disponibles. Les PARM ont un rôle fondamental dans la régulation médicale. Outre le problème quantitatif, il existe aussi un problème de statut, de formation initiale et de formation continue de ces personnels. Mme Martine CARRILLON-COUVREUR : La situation des urgences a évolué. Des populations différentes se présentent aux urgences, notamment celles marquées par la précarité, ou encore confrontées à des problèmes de violence. D'autres aspects que strictement médicaux doivent donc entrer en ligne de compte. On nous a souvent expliqué que les critères de rentabilité pouvaient être un problème. Certains ont notamment proposé une régionalisation des ressources à partir de critères démographiques ou de morbidité qui permettrait d'atténuer l'impact des critères actuellement imposés aux services d'urgence. Par ailleurs, lors de notre visite à l'hôpital de Nevers inauguré en 2003, le tableau de présence médicale fait apparaître que les intérimaires assurent la moitié des gardes dans les services d'urgence. Or, ces postes d'intérimaires coûtent extrêmement cher. Cette situation n'est pas acceptable dans la durée. M. le Président : Cela se traduit, à Nevers, par un surcoût de 800 000 euros. M. Xavier BERTRAND : Les « critères de rentabilité », pour moi, ça n'existe pas. Dans le domaine de l'hôpital en général, c'est un mot qui me choque ; dans celui des urgences, cela n'a pas de sens. M. le Président : Sans parler de rentabilité, on peut dire qu'il peut arriver que l'argent soit gaspillé. M. Xavier BERTRAND : Ce n'est pas la même chose. Tout d'abord, je ne suis pas favorable à l'idée même de « critères ». Quand le rapport Valencien m'a été remis, j'ai dit ce que j'en pensais. Je crois au sur-mesure, et nous en avons les moyens. Je n'ai jamais vu un service d'urgence fermer ses portes au 18 décembre, faute d'argent, ni un service d'urgence où les patients étaient moins bien pris en charge le 18 décembre que le 18 janvier. Le problème n'est pas la pénurie de moyens. Dans le Tarn-et-Garonne, une fédération départementale des urgences a été mise en place. Voilà une manière intelligente de se donner les moyens d'intervenir. Plutôt que de vouloir faire des économies de bouts de chandelle, nous devons être guidés par des enjeux de santé publique, de sécurité et de qualité des actes. Le problème, s'agissant des intérimaires, n'est pas d'abord financier. L'attractivité du service des urgences et de l'hôpital est en cause. Si le recours aux intérimaires coûte 800 000 euros de plus à l'hôpital de Nevers, cela prouve bien qu'il n'est pas dû à un manque d'argent. Il n'est pas souhaitable de voir intervenir dans les services d'urgence des professionnels qui vont et qui viennent, qui ne sont pas attachés à la logique de service et à la logique de l'hôpital. S'agissant de la permanence des soins, je ne pense pas que le problème essentiel soit celui de l'amont. Nous devons nous attaquer aux problèmes qui se posent dans les services d'urgence eux-mêmes. On a bien vu lors de la crise de la canicule que certains services nécessitaient une remise à plat complète. Dans tous les services qui ont été reconstruits, s'ils l'ont été intelligemment, si l'architecte a écouté les personnels, les choses se passent bien. C'est le cas de Montauban, qui est un exemple dont il faudrait s'inspirer partout. Le système d'urgence a été très bien conçu à l'échelle départementale. Les doubles flux permettraient, en cas de crise sanitaire comme une pandémie grippale, d'éviter les croisements des patients. J'y insiste, il nous faut remettre à niveau les services d'urgence. Entre 40 et 50 services devraient être reconstruits. Rien ne sert de recruter plus de personnel si l'on n'a pas satisfait à ce préalable. En ce qui concerne le secteur extra-hospitalier, je souligne que le FAQSV n'a jamais manqué d'argent. Le Parlement a toujours voté des moyens importants et quasiment chaque année, plusieurs dizaines de millions d'euros n'ont pas été dépensés - 60 millions d'euros en 2006 - parce que le système qui reposait sur une partie nationale et une partie régionale, avec des critères appliqués sans la souplesse nécessaire était trop compliqué. Voilà pourquoi j'ai proposé de constituer un seul fonds et je pense que les problèmes de financement des maisons médicales de garde sont derrière nous. Nous disposons enfin des outils pour faire du sur-mesure. En outre, les financements seront acquis pour cinq ans dans le respect d'un cahier des charges. Dans certains endroits, l'assurance maladie n'a pas toujours fait preuve de la souplesse nécessaire pour donner aux maisons médicales de garde les moyens qui leur étaient nécessaires. En 2003, il existait 34 maisons médicales de garde. À la fin de l'année 2006, il y en a 213. Elles sont une solution d'avenir : elles permettent de regrouper les professionnels en un endroit bien identifié ; elles contribuent à régler un problème réel, celui du sentiment d'insécurité. Il convient de fixer un cahier des charges minimum et de donner aux maisons médicales de garde la visibilité et les financements nécessaires. Ceux-ci existent et sont à mon sens largement suffisants. Une autre question se pose : où les maisons médicales de garde doivent-elles s'installer ? Aujourd'hui, les deux tiers d'entre elles sont situées en zone hospitalière. Je ne crois qu'en une seule chose : le sur-mesure. Dans ma ville de Saint-Quentin, une maison médicale de garde est située en centre-ville. Je pense qu'il faudra, à terme, qu'elle se rapproche de l'hôpital. À Strasbourg, la maison médicale de garde est à dix mètres du service des urgences de l'hôpital. Le personnel qui vous accueille aux urgences vous oriente soit vers les urgences hospitalières, soit vers les urgences libérales, à dix mètres. Les patients sont donc sûrs de trouver la réponse adaptée. J'ai tendance à penser que l'avenir des maisons médicales de garde est plutôt en milieu hospitalier, même s'il n'y a pas de règle absolue. J'ai voulu également sécuriser SOS Médecins. Il y a quelques années, nous étions confrontés à de grandes difficultés pour organiser l'ensemble que forment le centre 15, le SAMU et SOS Médecins. L'assurance maladie, au niveau national, avait tendance à penser que SOS Médecins coûtait cher. J'ai pu vérifier que SOS Médecins fonctionnait bien. Ils ont une place importante dans la permanence des soins. S'agissant de l'aval, il convient de développer les lits de courte durée, ainsi que ce qu'on appelle les lits « post-porte ». Ces structures permettent d'éviter que les patients restent dans les couloirs des urgences après avoir été examinés. Elles évitent surtout le recours à certains services hospitaliers. Le département de la Mayenne n'est pas le plus représentatif des difficultés que nous rencontrons. La permanence des soins y fonctionne très bien, ce qui montre, au demeurant, que beaucoup dépend de l'engagement de tous les acteurs, dont les préfets. Le département du Calvados est exemplaire en matière de permanence des soins. Les libéraux ont joué le jeu, et l'assurance maladie les a accompagnés. Les autorités préfectorales ont ratifié l'organisation mise en place. Cela confirme que, pour faire du sur-mesure, il faut tenir compte des réalités géographiques. C'est pourquoi il n'est pas possible de fixer des seuils ou des critères de rentabilité. En Corse, une antenne médicale d'urgence va enfin voir le jour à Calvi. On ne peut pas dire qu'elle réponde à des critères de rentabilité, mais elle est nécessaire si l'on veut éviter le recours à l'hélicoptère pour transporter le patient à Bastia ou à Ajaccio. En tout état de cause, je ne veux pas que les urgentistes soient inquiets à l'idée de savoir si leur service est rentable ou pas, et je remarque tout de même que la tarification à l'activité fait plutôt consensus. Je le précise parce que la question du montant des groupement homogènes de séjour (GHS) peut se poser : l'activité est-elle suffisamment valorisée ? De la part des syndicats d'urgentistes, ce n'est plus une revendication prioritaire. Ils préfèrent que les cahiers de dysfonctionnement soient examinés et qu'on en tienne compte, et que l'état des ressources en lits soit valide. Je crois, monsieur Bernier, que l'hôpital local peut servir de support pour la permanence des soins. Quand on parle des regroupements possibles de plateaux techniques chirurgicaux, les gens sont inquiets parce qu'ils pensent que cela signifie la disparition des services d'urgence. Je me suis au contraire engagé à ce que de nouvelles structures d'urgence soient ouvertes, étant bien entendu qu'il ne suffit pas d'ouvrir une structure sans disposer du personnel nécessaire. Il y a des exigences en matière de qualification et de formation des urgentistes. Mme Catherine GÉNISSON : La télémédecine peut aussi être développée. M. Xavier BERTRAND : En effet, notamment pour les diagnostics. Mme Catherine GÉNISSON : Et pour les conseils de prise en charge. M. Xavier BERTRAND : La télémédecine est plus liée à la permanence des soins qu'à la seule logique des urgences. Bernard Perrut est l'exemple frappant de la nécessité de voir s'impliquer tous les acteurs. Je me demande encore comment les médecins libéraux du Rhône ont pu avoir autant de patience. Des problèmes se sont posés en ce qui concerne le financement et la sécurisation d'une maison médicale de garde à Vénissieux. Fort heureusement, elle n'a pas fermé ses portes, mais il s'en est fallu de peu. Pour revenir à la question de M. Paul, je dirais que la permanence des soins fonctionne moins mal qu'on ne le pense et moins bien que je ne le souhaite. Au niveau local, les choses dépendent beaucoup du nombre de secteurs et de l'engagement des acteurs. Le conseil de l'Ordre, quand il le veut, peut jouer un rôle moteur, de même que les préfets. Je pense qu'instaurer une obligation n'améliorerait pas la situation. Les réquisitions sont un formidable constat d'échec. Un décret a été publié dans le but d'augmenter les astreintes, en permettant de les faire prendre en charge le samedi après-midi. La question de l'astreinte dégressive a été écartée par les professionnels. Dans les grandes agglomérations, la présence de SOS Médecins conduit certains professionnels à prendre moins facilement des gardes. Mais si, à un endroit donné, on s'aperçoit que l'on n'arrivera pas à trouver des médecins, notamment en deuxième partie de nuit, il est possible de transférer les moyens à l'hôpital pour assumer cette charge. Est-ce un constat d'échec ? Je ne le crois pas, c'est plutôt la volonté de trouver vraiment des solutions. L'engagement des kinésithérapeutes libéraux a permis à de nombreuses reprises de désengorger les services d'urgence lors de l'épidémie de bronchiolite. Lors du premier semestre 2007 sera lancée une grande campagne d'information pour le centre 15. Les Français doivent avoir le réflexe de composer le 15 et je ne suis pas favorable à l'idée d'un système de régulation médicale libérale par le biais d'un autre numéro d'appel. On ne doit pas avoir à se poser la question de savoir qui appeler. C'est au centre 15 de dire quelle est la bonne solution : consulter le médecin de permanence, se rendre dans une maison médicale de garde, aller aux urgences, ou attendre le lendemain en prenant tel ou tel médicament. Un dernier mot sur les périodes de crise sanitaire. À la suite de la canicule de cet été, un appel a été lancé aux médecins retraités et aux étudiants au cas où elle se serait prolongée. Une proposition de loi va être examinée par le Sénat avant la fin du mois, tendant à la création d'un établissement public qui pourra conclure avec ce type de professionnels un contrat de service public. Il sera ainsi possible de faire appel à eux ; des périodes de réserve seront même possibles, moyennant rémunération. M. le Président : Vous semble-t-il opportun d'identifier et de spécialiser une filière de prise en charge des patients âgés, comme le recommande notamment le récent rapport de MM. Jeandel, Pfitzmeyer et Vigoureux et comme cela semble être également l'option retenue par le « plan de solidarité Grand âge »? M. Xavier BERTRAND : J'en suis partisan, bien sûr. Mme Martine CARRILLON-COUVREUR : Les urgences psychiatriques sont moins organisées. Ne serait-il pas possible de renforcer la présence de médecins psychiatres au moment de l'accueil aux urgences ? La pédiatrie semble un peu mieux organisée. Les services de pédiatrie ont, historiquement, l'habitude de fonctionner différemment. Par ailleurs, certains hôpitaux n'ont toujours pas d'assistance sociale. Il me semble pourtant que c'est un poste important dans un hôpital. Mme Catherine GÉNISSON : De nombreux témoignages montrent qu'un certain nombre de personnes, même quand la maison médicale de garde est proche du service des urgences, vont aux urgences parce qu'elles doivent débourser de l'argent pour être prises en charge par la MMG. Quelle est votre solution ? M. Xavier BERTRAND : Je suis favorable aux tiers payant pour les maisons médicales de garde. M. le Président : J'ajoute que le déplacement aux urgences est remboursé, alors qu'il ne l'est pas quand on se rend à la maison médicale de garde. M. Xavier BERTRAND : L'harmonisation des textes est en cours. Mme Catherine GÉNISSON : S'agissant de la permanence des soins, nous sommes tous partisans de mettre en place des dispositifs qui diminuent les visites. Mais il y a un nombre de visites incompressible, en particulier entre minuit et huit heures du matin. Il me semble important de mettre sur pied un dispositif qui sécurise la visite à domicile : mise à disposition d'un véhicule, et éventuellement d'un chauffeur. Il y a là une vraie demande. En ce qui concerne la régulation médicale de la permanence des soins, je suis d'accord avec vous, monsieur le ministre, pour dire que le centre 15 doit pouvoir l'assurer. Cela dit, il n'y a rien de systématique. Dans le département du Pas-de-Calais, cette régulation passe par un numéro spécifique, qui a permis de motiver la très grande majorité des médecins pour la prise de gardes. M. Xavier BERTRAND : En tant que patient et père de famille, je n'ai pas envie d'avoir deux numéros d'appel. J'appelle le 15, et j'attends que l'on m'oriente vers la solution la plus adaptée. Cela dit, si le système mis en place dans le Pas-de-Calais fonctionne bien et que les acteurs locaux y sont attachés, soit. Faut-il organiser des filières ? Oui, bien sûr, et d'abord pour éviter d'aller aux urgences. Le problème est que le service d'urgence est perçu bien souvent comme le passage obligé, alors qu'il ne l'est pas tant que cela. S'agissant des filières d'accueil pédiatrique, une circulaire a été publiée en 2004 pour encourager la prise en charge des enfants par les pédiatres ou selon des protocoles établis par ceux-ci lorsqu'il n'y a pas de service de pédiatrie dans l'établissement. Il nous faut aussi éviter le passage aux urgences de personnes âgées qui peuvent être directement accueillies en chirurgie ou dans un service de gériatrie ou de médecine interne. Le Plan urgences a permis la création de 155 équipes mobiles et de 88 services de court séjour. On est certes loin des 600 services gériatriques d'urgence qui seraient nécessaires. Le retard est considérable. Un autre sujet de préoccupation est la permanence des soins durant l'été. S'il n'y a plus de médecin coordonnateur dans l'établissement, on conduit le patient aux urgences. En outre, quand le sujet est âgé, le problème se pose de l'accès à son dossier s'il est dans une maison de retraite. S'agissant des malades atteints de troubles mentaux, je pense qu'il faut mettre sur pied des filières d'accueil aux urgences, spécifiquement dédiées. La « bobologie » est-elle la seule responsable de l'évolution du taux d'activité des urgences ? Ce serait réducteur de penser cela. La prise en charge des personnes âgées est également un facteur important de l'augmentation du nombre de passages aux urgences. Mme Martine CARRILLON-COUVREUR : S'agissant des personnes âgées, ne peut-on pas imaginer un renforcement de l'organisation ? Le manque de suivi médical est patent. Lorsqu'il n'y a pas de médecin coordonnateur, peut-être pourrait-on envisager des regroupements. Les CLIC, les centres locaux d'information et de coordination gérontologique, devraient également être renforcés et mieux financés. M. Xavier BERTRAND : On peut également s'appuyer sur eux pour anticiper le développement de l'hospitalisation à domicile. Celle-ci exige que l'on se pose la question de la permanence des soins pour les personnes âgées, d'où la nécessité de la mise en place de réseaux. M. Christian PAUL : Je voudrais évoquer la question de la chaîne de décisions en matière d'urgence. Entre les ARH et l'assurance maladie, entre les ARH et les préfets, avez-vous le sentiment qu'elle est bien définie ? M. Xavier BERTRAND : Pour l'organisation des urgences, ce sont les ARH qui décident en concertation avec les directeurs d'hôpitaux. L'assurance maladie n'a pas du tout à intervenir sur cette question. M. Christian PAUL : Est-ce aussi vrai pour la création d'un SMUR ? M. Xavier BERTRAND : Quand des moyens supplémentaires doivent être dégagés pour assurer la sécurité sanitaire, c'est l'ARH qui décide. Mais si vous avez des exemples qui montrent le contraire, je les examinerai. En outre, un ONDAM est voté, il faut certes le respecter, mais si l'on s'aperçoit qu'un besoin précis existe - cela a été le cas récemment à Luxeuil -, il doit être satisfait. M. Christian PAUL : Je vous engage, monsieur le ministre, à examiner la situation du SMUR de Clamecy, dans la Nièvre, qui figure au SROS, dont la décision de principe a été actée il y a deux ans, et pour lequel on nous objecte la difficulté de réunir les moyens nécessaires. Mais je ne souhaitais pas focaliser l'attention sur ce cas particulier. Le système de décision est relativement complexe. Les niveaux régionaux et départementaux peuvent avoir sur les mêmes sujets des points de vue différents. Dans les départements ruraux, la question de la permanence des soins et de la régulation médicale libérale est très imbriquée avec celle des urgences. Or, les instances de décisions sont, dans un cas, le préfet, et dans l'autre, l'ARH. Et quand il s'agit de créer un SMUR, on nous objecte le mode de décision des commissions exécutives de l'ARH, où l'assurance maladie est fortement présente, y compris sur des sujets comme les urgences. M. Xavier BERTRAND : Si le SMUR de Clamecy est prévu dans le SROS, je ne vois pas derrière quoi on pourrait se retrancher. Cela étant, une expérimentation avait été menée pour savoir si cela valait la peine de créer une antenne SMUR à Pornic ou s'il valait mieux concentrer des moyens importants, avec le même niveau de financement, à Saint-Nazaire. Pour les élus de Pornic, la réponse allait de soi. Mais si vous avez un regard régional, vous pouvez légitimement vous demander si concentrer les moyens à Saint-Nazaire ne vous permettrait pas de rayonner davantage. M. Christian PAUL : C'est à cela que servent les SROS. Les exemples abondent de décisions figurant dans les SROS et qui ont du mal à s'appliquer pour des raisons budgétaires. M. Xavier BERTRAND : Les décisions figurant dans le SROS s'imposent à tout le monde. Le Parlement vote chaque année 2 milliards d'euros de plus pour les établissements de santé. La moitié des 145 milliards d'euros sont affectés aux établissements. La seule question qui se pose est de savoir si un établissement est justifié en termes de santé publique et d'organisation. Mme Catherine GÉNISSON : Dans l'élaboration des SROS, on parle beaucoup plus de consommation et de production de soins que d'évaluation des besoins de soins. C'est peut-être là que peuvent être avancés des arguments malencontreux, en particulier de la part de l'assurance maladie. Dans la région Nord-Pas-de-Calais, on constate à la fois un grand besoin de soins et une sous-consommation de soins. C'est une brèche dans laquelle s'engouffrent facilement ceux qui voudraient dépenser moins. Je voudrais, monsieur le ministre, que vous me répondiez sur la question des visites incompressibles. Le système actuel est très onéreux et peu productif. Il arrive fréquemment que, faute de pouvoir envoyer au domicile un médecin libéral ou hospitalier, on fasse venir le malade à l'hôpital. M. Xavier BERTRAND : C'est un problème d'effecteur, pas de financement. Mme Catherine GÉNISSON : Je ne dis pas le contraire, mais il faudrait une parole ministérielle forte. Certains médecins, pour faire des visites de nuit, demandent un support logistique. Ce n'est pas un problème de manque d'effecteur mais de concrétisation de l'offre. M. Xavier BERTRAND : Je pense avoir répondu. Lorsqu'il n'est pas possible d'organiser une réponse libérale, il convient de donner des moyens supplémentaires à l'hôpital, qui pourra se rendre sur place. Mais assurer le financement ne suffira pas. Encore faut-il qu'au sein des équipes d'urgence, on puisse faire partir un véhicule qui pourra intervenir sans forcément ramener le patient à l'hôpital. C'est le centre 15 qui le dira. On peut également renforcer les équipes avec des internes. En matière de permanence des soins, je crois qu'avec une volonté politique, on doit pouvoir trouver les moyens juridiques et financiers de faire du sur-mesure. M. Marc BERNIER : Je réitère la question, posée par le conseil de l'Ordre, des urgentistes qui se proposent de travailler en libéral et qui ne peuvent pas le faire parce qu'ils ont un contrat d'exclusivité avec l'hôpital. M. Xavier BERTRAND : Il faut tenir compte de la directive européenne sur le temps de travail. Je ne suis pas opposé à la souplesse, mais il y a aussi un problème de sécurité. L'organisation des repos ne doit pas seulement permettre de reconstituer la force de travail, mais aussi d'être dans les meilleures conditions pour intervenir. Nous avons beaucoup parlé de permanence des soins. Je comprends cela comme un satisfecit pour le Plan urgence qui a été mis en place et évalué sur le terrain. M. Christian PAUL : Les syndicats d'urgentistes et d'hospitaliers modéreront peut-être ce point de vue. M. Xavier BERTRAND : Quand vraiment les choses ne fonctionnent pas bien, ils ne tardent pas à l'exprimer. Cela ne m'empêche pas de m'inscrire dans une logique de prévention, car il faut être capable de faire face à des épidémies qui focalisent moins l'attention des médias que ce qui peut se passer durant l'été. Il y a plus de quinze jours, nous avons connu un seuil d'activité au centre 15 et dans les services d'urgence au moins aussi important que pendant la canicule. C'est ce qui m'a conduit à accélérer les choses et à intensifier les moyens dévolus aux maisons médicales de garde. M. le Président : Monsieur le ministre, nous vous remercions. Caisse nationale d'assurance maladie des travailleurs salariés (CNAMTS) : Présidence de M. Georges Colombier, Président-rapporteur M. le Président : Messieurs, merci d'avoir répondu à notre invitation. M. Frédéric VAN ROEKEGHEM : Il faut tout d'abord souligner qu'en tant que responsables de l'assurance maladie, nous n'avons pas une vision globale du dossier des urgences. Nous intervenons principalement sur la permanence des soins des médecins libéraux, généralistes et spécialistes, sur les services d'urgence, et sur les déplacements des services départements d'incendie et de secours, les SDIS. Ce dossier complexe est partagé entre deux ministères, entre l'État et l'assurance maladie, entre un niveau national et les niveaux régionaux, à travers les missions régionales de santé (MRS). Enfin, beaucoup de choses se font au niveau départemental. Nous avons décidé de nous intégrer dans le nouveau dispositif de permanence des soins en médecine générale. S'agissant de la sectorisation en médecine générale, il existait une très grande diversité de situations, que les spécificités géographiques et démographiques ne permettaient pas toujours d'expliquer. Le département de la Mayenne compte aujourd'hui 8 secteurs. L'organisation de la permanence des soins y est adossée aux établissements hospitaliers locaux. La rémunération des médecins y est assez dérogatoire, ce qui a permis une forte implication du syndicat local. Mais il y a aussi des départements qui comptent 40 secteurs, sans qu'on ait le sentiment que cette sectorisation soit toujours définie en fonction des besoins de santé. Lors de la négociation de l'avenant n°12 à la convention nationale entre l'Union nationale des caisses d'assurance maladie (UNCAM) et les médecins libéraux, nous partagions un constat en matière de permanence des soins : il est possible de mieux organiser les secteurs de garde ; il est nécessaire de distinguer la nuit « profonde » et la première partie de la nuit ; il est nécessaire d'organiser dans tous les départements une régulation en liaison avec le centre 15 ; on peut optimiser les conditions d'intervention des effecteurs, en coordonnant l'intervention des SAMU et des effecteurs libéraux. Avec une bonne régulation, 60 % des demandes sont renvoyées soit vers les soins programmés, soit vers un conseil et l'on peut optimiser l'intervention des moyens plus lourds que sont les SMUR. Compte tenu de la suppression de l'obligation de permanence des soins et de l'instauration du principe du volontariat, il s'agissait aussi de rendre l'astreinte plus attractive. Le montant total des sommes consacrées par l'assurance maladie à la permanence des soins était initialement estimé à 370 millions d'euros. En prévision d'exécution, le total avoisinerait plutôt les 340 millions d'euros. Il était aussi envisagé de réduire le nombre de secteurs de l'ordre de 50 % en nuit « profonde ». Finalement, la réduction a été moindre, mais aujourd'hui nous ne finançons pas tous les secteurs tels qu'ils ont été arrêtés par les préfets, parce qu'ils ne sont pas toujours actifs. Nous retrouvons, au bout du compte, les ordres de grandeur qui avaient été prévus, puisqu'il s'agissait d'augmenter l'intervention de l'assurance maladie pour réinvestir dans la permanence des soins environ 60 millions d'euros. Le bilan que nous avons dressé au mois de février 2006 nous donne à penser qu'il n'y a pas eu de désengagement des médecins libéraux. Néanmoins, dans les 60 départements dans lesquels nous avons effectué un bilan, le réinvestissement des médecins libéraux est relativement limité, de l'ordre de 1 ou 2 %. De manière générale, on peut se demander si, à terme, la nuit profonde ne sera pas prise en charge par des effecteurs plus spécialisés - les médecins libéraux ne travaillant plus de jour comme de nuit - ou par des accords avec les centres hospitaliers ; on sait que l'activité en matière d'urgence se manifeste jusqu'aux alentours de 23 heures et que la demande diminue très fortement entre 23 heures et 7 heures du matin. L'interface entre la médecine hospitalière et la médecine de ville fait bien souvent l'objet d'accords, qui sont différemment conçus selon que l'offre de soins, à côté de la médecine de ville est suffisamment développée ou non. Cela peut d'ailleurs être une offre de soins d'associations spécialisées comme c'est le cas de SOS Médecins à Paris ou à Nantes. S'agissant des urgences, le débat reste le même. Les urgentistes déplorent que les médecins libéraux se désengagent de la permanence des soins, ce qui augmente l'activité des services d'urgence. Parfois, alors même que la régulation médicale renvoie vers le programmé, les patients se présentent aux urgences. M. Jean-Pierre ROBELET : La régulation est une véritable réussite, résultant d'un accord entre l'hôpital et les médecins libéraux. Jusque-là, les médecins libéraux, comme d'ailleurs les médecins hospitaliers, avaient tendance à se renvoyer la responsabilité de leurs choix. Les antagonismes ont été fortement atténués. Il faut se réjouir de ce progrès, car la régulation est un enjeu majeur pour la population, puisque c'est là qu'a lieu l'orientation vitale. C'est là qu'il ne faut pas se tromper, d'un point de vue médical, mais aussi dans la définition des moyens à mettre en œuvre. M. Frédéric VAN ROEKEGHEM : Inversement, la mise en place de la régulation a vraisemblablement interpellé les urgences car il n'y a pas d'équivalent de la régulation dans les services d'urgence. Le fait d'être plus exigeant en ce qui concerne les modalités d'intervention des moyens du SAMU et des effecteurs libéraux peut avoir eu des conséquences en matière d'orientation des patients, lesquels peuvent ne pas accepter la décision du médecin régulateur et décider d'aller aux urgences. C'est possible, mais nous ne pouvons pas le quantifier. La réorganisation des secteurs s'est faite, bien qu'elle ne soit pas parfaite. Une trentaine de départements prévoient la poursuite des travaux. Globalement, nous avons engagé un mouvement vers plus d'efficience, même s'il reste encore un certain nombre de départements qui comptent beaucoup de secteurs. Il n'est pas certain que le triplement des astreintes se soit traduit par un fort réinvestissement des médecins libéraux dans la permanence des soins. Car le problème est moins d'ordre financier que comportemental. Les médecins qui travaillent de jour ne souhaitent pas travailler de nuit. En outre, ils vieillissent, et la population médicale se féminise. On risque donc, à moyen terme, d'évoluer vers une plus grande spécialisation des interventions. Il reste une question plus globale d'optimisation de l'ensemble : les services d'urgence, la permanence des soins, en vital et non vital, et les SDIS. À partir de cela, il convient d'analyser les situations spécifiques. À Paris, il y a une offre de soins hospitalière importante et nécessairement ouverte après minuit. Dans les zones rurales ou désertifiées, d'autres problèmes se posent. Dans les zones urbaines sensibles, la situation est encore différente. La rationalisation des secteurs n'est pas achevée. Il reste encore des départements qui comptent 40 secteurs, alors que, dans la plupart du cas, entre 15 et 20 secteurs suffiraient. Nous avons à peu près respecté notre cahier des charges en termes financiers mais le pilotage du dispositif reste complexe. Nous ne sommes pas opposés à ce que l'organisation de la permanence des soins soit plus régionalisée. Nous ne l'avons pas fait parce que la convention nationale ne nous permet pas, par exemple, de procéder à des modulations tarifaires régionales. Il convient de donner plus d'autonomie aux acteurs locaux pour adapter le dispositif aux spécificités locales. Cela dit, nous veillons à l'efficacité des moyens engagés. La permanence des soins est un sujet extrêmement passionnel, où l'on a tendance à mélanger le vital et le non vital. Cela peut conduire à dégager des moyens très importants, à faire fonctionner des maisons médicales de garde à des coûts très élevés. Si une maison médicale de garde n'est utilisée que pour la nuit, son activité sera faible. Il faut éviter de payer des coûts de structure s'il n'y a pas réellement un besoin. Le rapport Grall a mis en évidence des zones sensibles, où la sécurisation est un vrai sujet de préoccupation, et des zones rurales où la question de l'organisation peut se poser. M. le Président : Vous partagez donc la position du Dr Grall sur les maisons médicales de garde ? M. Frédéric VAN ROEKEGHEM : Nous pensons qu'il faut favoriser ce type d'organisation lorsqu'il y a un besoin clairement exprimé. La question qui se pose aujourd'hui est celle de la pérennisation des financements. Il faudrait clarifier le cahier des charges, les conditions du financement de l'investissement concernant ces maisons, et les coûts de fonctionnement. M. Jean-Pierre ROBELET : Les différences sont très importantes d'une maison médicale de garde à l'autre : le coût va de 2 500 à 260 000 euros. Il est certain qu'il faut rationaliser tout cela. M. le Président : Peut-on parler d'un coût moyen ? M. Frédéric VAN ROEKEGHEM : Le dossier que nous a remis l'URCAM d'Angers évoque les chiffres de 15 000 euros en fonctionnement et de 15 000 euros en investissement. M. Christian PAUL : Quand le coût s'élève à 260 000 euros, qui paie ? M. Jean-Pierre ROBELET : Dans la plupart des cas, c'est l'assurance maladie. Parfois, les collectivités locales apportent une aide, fournissent les locaux ou assument les transports. Mais le fonctionnement général est assuré par l'assurance maladie, via le Fonds d'aide à la qualité des soins de ville (FAQSV). M. le Président : Si je me rends aux urgences, le transport m'est remboursé. Il ne le sera pas si je me rends à la maison médicale de garde. Est-ce normal ? M. Frédéric VAN ROEKEGHEM : C'est effectivement une question. Une autre question est celle de savoir si la maison médicale de garde est à côté du service d'urgence. M. le Président : La plupart du temps, quand la maison médicale de garde fonctionne, c'est qu'elle est toute proche de l'hôpital, voire dans l'enceinte de l'hôpital. M. Frédéric VAN ROEKEGHEM : Il y a une différence entre envoyer un effecteur auprès du patient et l'orienter vers une maison médicale de garde : soit le médecin va vers le malade, soit le malade se déplace. La question est de savoir comment optimiser le système. Nous avons répondu à cette question dans le cadre de l'organisation traditionnelle de la permanence des soins, où c'était le médecin qui se déplaçait vers le malade. Quand le déplacement n'est pas utile, on renvoie sur le soin programmé ou le conseil. Quand il est utile, on envoie des moyens légers pour le non vital, et des moyens plus lourds et adaptés pour le vital, tout en mutualisant l'organisation. Les maisons médicales de garde relèvent d'un autre modèle : c'est le patient qui se déplace et dès lors se pose effectivement le problème de la prise en charge du transport. Du point de vue du médecin, le bon modèle, serait une rémunération de l'astreinte fixée au plus haut niveau possible - de 450 à 500 euros la nuit -, assortie éventuellement d'une dégressivité. La question est : que vaut la nuit d'un médecin ? Nous en sommes à 150 euros, ce qui nous semble raisonnable. Du point de vue du patient, le bon modèle est à peu près l'inverse : le médecin se déplace chez moi, je paie le moins possible, le coût de la consultation est prise en charge grâce au tiers payant. Du point de vue de l'État, le bon modèle est celui qui garantit la sécurité sanitaire et qui satisfait tout le monde. Il n'y a donc pas un modèle qui puisse répondre à toutes les contraintes. Nous plaidons la régionalisation, car la souplesse est nécessaire pour permettre aux acteurs locaux de définir l'organisation optimale. Nous voulons éviter de payer des structures inutiles, où il n'y a pas d'activité, où des médecins sont rémunérés uniquement pour être présents, alors qu'à côté le service des urgences est fortement sollicité, tout comme le sont les pompiers et SOS Médecins. Ce n'est pas raisonnable. Comment allier la souplesse et l'efficience ? En encadrant les dotations au moyen d'une règle garantissant une certaine équité entre les territoires. S'agissant de la permanence des soins spécialisés, la situation est moins satisfaisante. Après le mouvement des chirurgiens du 24 août 2004, nous avons négocié un accord prévoyant notamment de rémunérer les astreintes des chirurgiens et des anesthésistes. Le bilan que nous dressons de cet accord est relativement mitigé. Il est différent de celui des syndicats de médecins qui s'inscrivent dans une logique d'extension à toutes les spécialistes. Nous pensons, pour notre part, que le dispositif est très coûteux, pour assez peu d'activité. M. Jean-Pierre ROBELET : En effet, le coût s'élève à 37,8 millions d'euros, alors que le besoin est peu important. Le nombre d'interventions est très peu élevé. M. Frédéric VAN ROEKEGHEM : En Midi-Pyrénées, les interventions chirurgicales relevaient essentiellement de la traumatologie, du viscéral, avec très peu d'interventions non programmées. Nous nous interrogeons sur le nombre de services spécialisés qui doivent avoir des activités de permanence. Il convient d'adapter l'offre de soins d'urgence aux besoins, en arbitrant entre l'exigence de proximité et la rationalité économique. Dans les Unités de proximité d'accueil, de traitement et d'orientation des urgences, les UPATOU, privées que nous finançons, nous constatons la même chose que dans les départements où la permanence des soins n'est pas suffisamment sécurisée : beaucoup d'astreintes, peu d'actes. Une enquête avait été menée en 2004, qui montrait que le nombre d'actes réalisés par médecin libéral était de l'ordre de 2 ou 3, la plupart étant effectués avant minuit. En réalité, il y a très peu d'activité la nuit. M. Christian PAUL : Quand il s'agit de dimensionner les moyens d'un service d'urgence hospitalière, de le créer ou de le fermer, qu'est-ce qui relève de la responsabilité de l'assurance maladie et qu'est-ce qui relève des ARH ? M. Frédéric VAN ROEKEGHEM : S'agissant de l'urgence hospitalière, on ne nous demande rien. M. Jean-Pierre ROBELET : L'assurance maladie peut participer au sein des ARH à la discussion qui précède la décision, mais c'est l'État qui est garant du nombre de services et des moyens qui leur sont affectés. M. Frédéric VAN ROEKEGHEM : Pour compléter cette réponse, je voudrais revenir aux raisons pour lesquelles la question s'est posée. La loi n'avait prévu que la négociation des orientations. Il a fallu négocier un avenant. Or, l'expérience du terrain montre qu'on a beaucoup de marges de manœuvre en matière d'organisation. M. Christian PAUL : Qui, « on » ? M. Frédéric VAN ROEKEGHEM : Sur ce sujet, il y a énormément de décideurs. Les secteurs sont définis par les préfets, qui ont aussi le pouvoir de réquisitionner. Les services d'urgence relèvent des ARH. L'urgence étant un sujet extrêmement sensible, la décision n'est pas toujours rationnelle. Quantifie-t-on l'activité ? Se pose-t-on partout de la même manière la question de l'organisation optimale des urgences ? En l'état actuel des choses, nous ne disposons pas des données concernant le nombre de passages. M. Jean-Pierre ROBELET : L'assurance maladie peut intervenir, au niveau des territoires, pour déterminer quel est l'optimum pour créer un service d'urgence. Nous nous fondons sur le calcul des distances, qui permet de dire que personne n'est à plus de tant de kilomètres d'un service d'urgence. Il est nécessaire qu'un service d'urgence soit entouré d'un véritable réseau de médecins libéraux et de permanence des soins. M. Frédéric VAN ROEKEGHEM : Cette question relève plutôt des Comités départementaux de l'aide médicale urgente, de la permanence des soins et des transports sanitaires (CODAMUPS), me semble-t-il. M. Jean-Pierre ROBELET : Les CODAMUPS sont très difficiles à manier. Beaucoup de monde y participe et des intérêts très divers s'y expriment. M. Frédéric VAN ROEKEGHEM : En fin de compte, c'est plutôt au niveau local qu'il y a le plus d'interface avec l'assurance maladie lorsqu'il y a des transferts ou des besoins d'optimisation. Mais s'agissant de la planification, c'est au directeur de l'ARH d'animer le débat sur la planification des services. M. Jean-Pierre ROBELET : Pour résumer, nous intervenons en amont dans la réflexion sur les conditions optimales de création d'un service d'urgence. La décision est prise si le financement est assuré. Nous intervenons à nouveau en aval pour contribuer à la cohérence entre les structures d'urgence et la permanence des soins. M. Christian PAUL : Les différentes auditions de notre mission montrent que les approches des différents acteurs ne sont pas toujours convergentes. M. le Président : Quoi qu'il en soit, quand une décision a été prise dans un SROS, elle doit être appliquée. M. Christian PAUL : Ce qu'on nous dit sur le terrain, c'est que la Commission exécutive de l'ARH débat et qu'il y a un vote. Nous souhaiterions savoir quelle est l'autorité responsable. M. Frédéric VAN ROEKEGHEM : L'autorité responsable est l'ARH. Notre souci est de répondre aux besoins de la façon la plus efficace possible et l'organisation la plus efficace est celle qui ne fait intervenir les structures lourdes qu'à bon escient. Dans certains cas, néanmoins, lorsqu'une contrainte de service public nécessite que ces structures soient opérationnelles, la question se pose non pas en termes de coût moyen mais de coût marginal. Il peut être intelligent, et notamment en nuit « profonde », de transférer certaines activités sur le service d'urgence lorsque celui-ci est de toute façon astreint à remplir une obligation de service public et que le transfert de ces activités ne crée pas une obligation de redimensionnement du service d'urgence. Cela peut se modéliser. Mais je ne pense que l'on ait mené partout une réflexion aussi aboutie et quantifiée. Les tentatives d'optimisation se font de manière artisanale. Cela m'étonne, parce que dans d'autres ministères, le sujet de la sectorisation aurait fait l'objet d'une étude systématique, logiciel à l'appui. Le ministère de la santé ne s'inscrit pas dans cette démarche. Étant donné le nombre de décideurs - les services d'urgence, les SAMU, les médecins libéraux, l'assurance maladie, les directeurs de caisse, les missions régionales de santé, les ARH -, il ne faut pas s'étonner que les ajustements soient difficiles et que les situations soient hétérogènes en l'absence d'une définition nationale de l'organisation optimale. Cela dit, le fait que les SROS doivent être appliqués une fois arrêtés n'empêche pas de penser qu'une réflexion prospective est nécessaire. Il ne suffit pas d'arrêter un SROS. Il faut se poser la question de savoir quels moyens vont permettre qu'il soit appliqué. Quand on prend des décisions d'ouverture de poste, on n'est pas toujours sûr qu'elles pourront être compatibles avec l'objectif national des dépenses d'assurance maladie (ONDAM). Quoi qu'il en soit, l'assurance maladie respecte les décisions des SROS. M. Christian PAUL : La démographie médicale, la permanence des soins, les services d'urgence sont trois sujets totalement imbriqués, en particulier dans les zones rurales. Quand on entend, sur le terrain, que l'assurance maladie sera un peu moins présente qu'elle ne l'a été en ce qui concerne la création des maisons de santé, cela joue sur l'attractivité médicale des territoires concernés. Si la démographie médicale est faible, cela rejaillit sur la permanence des soins, puisque moins les médecins sont nombreux, plus il leur est difficile de prendre des gardes. C'est comme cela qu'un système d'urgence pré-hospitalière se dérègle. Au bout du compte, seuls restent les services d'urgence, qui ne peuvent pas prendre en charge la totalité des besoins. Le système ne tient, dans les départements ruraux, que quand tous les maillons de la chaîne sont forts. Il est vraiment important que l'assurance maladie soit engagée sur la question des maisons médicales de garde, qui sont l'un des éléments permettant de maintenir une certaine attractivité des territoires. M. Frédéric VAN ROEKEGHEM : Je vous rejoins d'autant plus facilement que le financement des maisons médicales de garde relève du FAQSV. Nous sommes tout à fait conscients de la nécessité de les maintenir. La démographie médicale est le dossier numéro 1. Il est des cas où il est difficile d'assurer la permanence des soins, alors même que la démographie médicale n'est pas trop dégradée, mais on voit bien que, en moyenne, l'inversion de la démographie médicale qui aura lieu dans les quelques années à venir est un problème redoutable. Nous en parlons avec les syndicats de médecins, en leur disant qu'il faudrait anticiper ce phénomène à travers la convention plutôt que par des mesures plus contraignantes. Nous verrons si les aides décidées par le Parlement permettront de résoudre le problème, mais je ne vous cache pas que j'ai des doutes. Le principe d'une majoration dans les zones désertifiées a été voté à l'unanimité, mais le problème n'est pas uniquement financier. L'astreinte a été multipliée par trois, et cela ne change rien au fait que les médecins n'ont pas envie de se lever la nuit. On peut toujours dégager plus de moyens, mais cela peut coûter très cher pour un résultat faible. M. Christian PAUL : D'où l'importance des maisons médicales de garde. M. Frédéric VAN ROEKEGHEM : Oui, mais vous savez que l'exercice de la profession de médecin est indépendant. L'exercice pluridisciplinaire reste encore embryonnaire et la délégation des tâches avance lentement. M. Jean-Pierre ROBELET : La sectorisation répond aussi à votre question. Moins il y a de médecins, plus il y a de zones fragiles, et plus la réduction du nombre de secteurs met à contribution un plus grand nombre de médecins. C'est très important pour les médecins désireux de s'installer ; le fait qu'ils pourront compter sur une bonne organisation des secteurs est un argument très important. Nous n'avons jamais dit que nous ne nous investirions plus dans les maisons médicales de garde. Elles sont intéressantes pour la population parce que le nombre de praticiens permet d'être soigné efficacement. Mais il ne s'agit pas de garantir qu'elles soient présentes partout, sur tout le territoire et quoi qu'il arrive. C'est de tout façon extrêmement difficile, pour deux raisons. La première est qu'il n'est pas forcément intéressant pour les médecins libéraux d'exercer dans une maison qu'il faut partager avec d'autres. La seconde est que la détermination du lieu d'implantation de la maison de santé doit garantir qu'elle sera située à un endroit équidistant des besoins. Mme Martine CARRILLON-COUVREUR : Vous évoquiez la dimension prospective des SROS. Il arrive, disiez-vous, que l'on définisse un SROS sans s'assurer qu'il pourra être appliqué. C'est un peu difficile à entendre. On s'aperçoit sur le terrain que certains projets ont été validés dans les SROS et que l'on n'avance pas sur leur réalisation. C'est un vrai problème. M. Jean-Pierre ROBELET : Il me semble que les choses progressent par rapport à la première génération de SROS. Certains projets n'aboutissaient pas, alors même qu'ils avaient été prévus. Dans les SROS III, nous avons essayé, tous ensemble, de reprendre l'analyse des besoins avant de prévoir un projet de service ou de filière, en tentant de répartir les moyens. Les projets sont peut-être moins nombreux mais ont plus de chances de se réaliser. Les ARH sont désormais liés par un contrat avec le ministère, qui suit l'exécution des décisions. M. Frédéric VAN ROEKEGHEM : Mais a-t-on projeté la mise en œuvre des SROS sur une période de quatre ans ? Le problème est là. À un moment donné, tout cela est décidé au Parlement quand il examine le PLFSS. Un objectif n'a d'intérêt que s'il peut être atteint. Il existe des marges de manœuvre. Quand on nous propose de créer dans tel établissement tant de places, il faut se demander si les tarifs et l'augmentation des capacités vont permettre de financer l'équilibre général. Le directeur de l'ARH doit s'engager à dégager les moyens nécessaires. Dans les cas que vous évoquez, madame la députée, il est vraisemblable que l'on ait pris des décisions d'aménagement au niveau régional et que l'on se soit aperçu que la dotation des ARH résultant de la répartition de l'ONDAM voté ne permettait pas de tout financer. Dans ce cas, on fait des choix de priorités. M. Jean-Pierre ROBELET : La complémentarité entre l'hospitalisation et l'ambulatoire est un enjeu majeur. Au fond, c'est bien de cela dont nous avons parlé durant cette audition. Et si le problème se pose aujourd'hui, c'est parce que chacun a mené sa politique de son côté. Il apparaît nécessaire de créer un réseau d'urgence qui coordonne les différents acteurs. M. Frédéric VAN ROEKEGHEM : Il est indispensable de coordonner la médecine de ville et la médecine hospitalière. Mais la vraie question est de savoir selon quelles modalités on le fait. De plus, quelles que soient ces modalités, il faut veiller à accroître l'efficience du système. Entre 1976 et 2006, les dépenses de santé ont augmenté d'environ 1,5 point plus vite que la richesse nationale. Jusqu'au début des années 1990, on a toujours équilibré l'assurance maladie. Cela signifie que l'on a ajusté les cotisations. Depuis le début des années 1990, on est entré dans une phase sinusoïdale, avec des points bas de plus en plus bas. Garantir à nos concitoyens que l'on fait un effort d'amélioration du système, c'est aussi un moyen de pouvoir leur expliquer, le jour où cela sera nécessaire, qu'il faut financer le coût des dépenses de santé sans les reporter sur les générations futures. Il y a trois grandes sources de productivité : le volume des médicaments ; l'organisation interne à la médecine de ville et à la médecine hospitalière ; la relation entre la ville et l'hôpital. On a intérêt à n'utiliser qu'à bon escient les structures dont les coûts fixes sont les plus élevés et qui sont les plus équipées. La Cour des comptes a travaillé sur la question du coût d'un passage aux urgences. La solution est simple : il faut dimensionner les services d'urgence de façon adaptée aux besoins. Premièrement, il faut faire intervenir les médecins libéraux quand c'est possible. Deuxièmement, il faut réserver les moyens lourds aux cas où c'est nécessaire, ne faire intervenir les urgences que lorsque c'est la réponse adaptée. Or l'afflux aux urgences n'est pas toujours médicalement justifié car il n'y a pas de tri en amont permettant de renvoyer sur les soins programmés. M. le Président : Messieurs, nous vous remercions de votre contribution aux travaux de notre mission d'information. Société française de médecine d'urgence (SFMU) : Présidence de M. Georges Colombier, Président-rapporteur M. le Président : Docteur Goldstein, merci pour la demi-journée que nous avons passée au CHU de Lille en votre compagnie. Merci aussi de venir aujourd'hui en tant que président de la SFMU devant notre mission. M. Patrick GOLDSTEIN : Je reviens de Barcelone où s'est tenu un atelier regroupant des experts internationaux - dont un Français, un Suédois, un Espagnol, un Américain, un Anglais et un Canadien - venus présenter leurs systèmes d'organisation des urgences, la Catalogne s'interrogeant sur l'avenir du sien. Chacun a l'habitude de regarder à sa porte. Il se dit que le problème des urgences tient à son propre hôpital, aux médecins généralistes voisins et à ses collègues. Puis on s'aperçoit que le problème n'est pas local, mais départemental, voire régional ou national. Quand j'ai discuté avec mes collègues à Barcelone, il est apparu que le problème était européen, et même international. La semaine dernière, on a fermé des hôpitaux du Canada en raison de l'engorgement des urgences. Il nous arrive de fermer nos urgences quand nous n'avons plus la place de prendre de malades. Mais dans le cas de ces hôpitaux canadiens, les malades ne rentraient plus du tout à l'hôpital ! À Londres, dans certains grands hôpitaux universitaires, on a dû installer des tentes à l'entrée des urgences parce que les malades ne pouvaient plus y accéder, tant elles étaient engorgées. Nous aussi, nous avons été confrontés à des difficultés. Il faudrait demander à l'InVS333 ou au ministère de la santé, une analyse précise, sur le plan épidémiologique, de ce qui s'est passé dans les trois dernières semaines. Du 20 décembre jusqu'à la fin de cette semaine, il y a eu partout une surcharge d'activité dans les urgences, qui n'est pas logique : nous ne sommes pas en période grippale, ni en période d'épidémie. Cela nous inquiète. Les patients qui sont arrivés aux urgences sont âgés pour la plupart. Cela repose la question que nous avions abordée, monsieur le Président, lors de votre visite à Lille, à savoir l'attention toute particulière qu'on devra porter tant sur le plan médical que sociétal à la prise en charge des personnes âgées dans les années qui viennent. C'est à cette conclusion que nous sommes parvenus avec tous nos collègues. M. le Président : L'autre jour, vous avez dit qu'il fallait absolument éviter de déplacer certaines personnes âgées vers l'hôpital. M. Patrick GOLDSTEIN : C'est essentiel. Il y a deux types de patients âgés : d'abord, ceux qui ne doivent pas venir à l'hôpital ; ensuite, il y a de nombreuses personnes âgées polypathologiques qui sont présentées aux urgences et qui ont vraiment besoin d'être hospitalisées. Dans nos pays occidentaux, on constate une augmentation du niveau de vie, qui s'accompagne d'une augmentation du nombre des patients âgés malades. Cela dépasse le problème de l'urgence. La question est de savoir si demain les hôpitaux s'y seront adaptés. Des erreurs ont probablement été commises dans les dernières années. On subira les effets du numerus clausus et il est grand temps de redresser la barre. Une fois qu'on aura rétabli un numerus clausus correspondant aux besoins de la population, est-ce que nos jeunes médecins seront libres de choisir leur spécialité ? Faudra-t-il les inciter à choisir des spécialités qui, à tel moment, correspondront aux besoins de la population en termes de santé publique ? N'a-t-on pas besoin de davantage de psychiatres, notamment spécialisés dans la prise en charge de la personne âgée ? Que se passera-t-il quand il n'y aura plus de chirurgiens aux urgences ? Faut-il favoriser l'émergence de nouvelles spécialités ? Il faudra également se poser la question de la liberté d'installation. Cela ne choque personne d'entendre que lorsqu'un État investit pendant dix ans dans la formation d'un médecin, il pourrait envisager un « rendu » qui pourrait prendre la forme de deux ou trois années passées dans une zone de difficulté démographique ; cela existe dans de nombreux pays très libéraux. Un autre problème est celui de la réduction du nombre de lits hospitaliers, que l'on observe au niveau européen et qui ne tient pas compte de l'évolution démographique d'un point de vue médical. Il faut continuer à développer l'hospitalisation ambulatoire, mais il restera des patients qui nécessitent une hospitalisation classique. Aujourd'hui, on se rend compte qu'on n'a sans doute plus assez de médecins et plus assez de lits hospitaliers pour les années qui viennent. Il va falloir être très prudents. Ensuite, il y a la labellisation de ces lits hospitaliers. Pour des raisons diverses, ils sont de plus en plus spécialisés. C'est le cas des CHU, mais aussi de nombre d'hôpitaux généraux, qui veulent développer des spécificités. De ce fait, on a beaucoup de mal à positionner les patients qui relèvent de la médecine générale ou de la médecine polyvalente. Il est donc essentiel de recréer des secteurs de médecine générale ou de médecine polyvalente orientation gériatrique à l'intérieur des hôpitaux. En gériatrie comme en pédiatrie, il faut absolument tout faire pour que le patient ne vienne pas à l'hôpital. Or il y a des vrais soucis en nuit « profonde », entre minuit et huit heures du matin. Pour les patients les plus âgés qui doivent malgré tout être hospitalisés, tout doit être fait pour qu'ils ne passent pas par le service des urgences. Il nous faut des circuits courts vers des accueils dans des lits de gériatrie aigue au sein de services de gériatrie fonctionnant 24 heures sur 24. Le rôle de la régulation médicale des centres 15 est à cet égard essentiel. Il faut recommander fortement que l'on identifie, au sein des services d'urgences, une filière de prise en charge de la personne âgée, depuis l'accueil jusqu'à son transfert dans un service de gériatrie aigue, avec un accès privilégié aux plateaux techniques, en particulier à l'imagerie et à la biologie. C'est indispensable. De même, il est souhaitable d'identifier, au sein des services d'urgences, un ou deux box d'accueil où l'on pourrait disposer d'un matériel spécifique pour la prise en charge de la personne âgée. Le matériel le plus élémentaire est un brancard confortable. Il faut également éviter certaines agressions : la lumière et le bruit. Ce box spécifique doit être à distance de là où tout le monde entre, où il y a le plus de bruit. Il faut également prévoir un endroit dans le service d'urgence où l'on puisse recevoir la famille des patients âgés. Ces patients en sont en effet à un moment clé où il peut falloir prendre des décisions compliquées. Leur prise en charge est médicale, mais aussi médico-sociale. Certaines personnes n'en peuvent plus et demandent qu'on hospitalise un parent ou un conjoint qui ne doit pas l'être. Il faut donc pouvoir trouver le temps de discuter et de trouver des solutions qui ne passent pas forcément par l'hospitalisation ou l'hébergement d'emblée dans une maison de retraite. En termes d'urgences médicales et sociétales, il faut insister sur la nécessité d'une démarche active concernant un phénomène qui va s'imposer à nous, à savoir la gériatrie d'urgence. Mme Catherine GÉNISSON : Il serait bon également que la famille puisse rester à côté de la personne âgée. La rupture doit être la moins dure possible. M. le Président : À Arras, cela devrait changer dans quelques semaines, mais il est vrai que l'encombrement des urgences est dramatique. M. Patrick GOLDSTEIN : Lors de cet atelier organisé par le gouvernement catalan, nous nous sommes aperçus que nos difficultés n'étaient pas d'ordre local, mais national et international et qu'il s'agissait vraiment d'un problème de société. La situation est pire dans les pays qui ont une attitude très drastique dans la gestion de l'afflux de patients aux urgences, comme le Canada et l'Angleterre. Cela dit, on nous envie notre dispositif de régulation médicale. Les Anglais se disent qu'ils doivent absolument introduire dans les centres d'appel une compétence médicale. Car lorsque les patients appellent le 911 aux États-unis, le 999 en Angleterre ou le 991 au Canada, ils vont à l'hôpital. Il n'y a pas d'autre solution. La question est de savoir comment ils y vont. En Angleterre, ils n'ont même plus assez d'ambulances. La notion de conseil médical leur est également étrangère. On constate que le système SAMU-SMUR334, qui n'est d'ailleurs pas particulier à la France - même si elle en a été la fondatrice -, a été exporté au Maghreb, en Afrique et en Amérique du Sud. M. le Président : Pourquoi, depuis le 20 décembre jusqu'à la semaine dernière, y a-t-il eu un afflux de patients aux urgences ? M. Patrick GOLDSTEIN : Il y a eu un problème majeur dans les quinze derniers jours. La question est de savoir s'il y a eu plus de malades globalement, ou plus de malades qui sont arrivés dans les services d'urgence. Je suis solidaire de mes confrères qui éprouvent des difficultés dans leur exercice, mais il faut admettre que la diminution de l'offre de soins pendant cette période de fin d'année était plus importante que d'habitude, sans que la permanence des soins soit ajustée. Les nouveaux médecins généralistes qui s'installent aujourd'hui ont une volonté de préserver leur qualité de vie qui n'était pas celle de leurs prédécesseurs. Il y a par ailleurs beaucoup moins de remplaçants qu'il n'y en avait avant. Cette diminution de l'offre de soins est pérenne depuis un certain nombre d'années. Elle est liée aussi aux congés que doivent prendre les personnels des hôpitaux. Il y a des endroits où elle est organisée de façon coordonnée, et d'autres où elle l'est moins. Mme Catherine GÉNISSON : Ce point a été très largement souligné par la mission d'information puis la commission d'enquête sur la canicule : manque de lits et manque de coordination. Il faut des médecins urgentistes expérimentés et reconnus dans leur hôpital pour discuter avec leurs confrères des services d'hospitalisation des fermetures de lits. Or, la plupart du temps, on se contente d'informer les services d'urgence qu'on va fermer tant de lits dans tel ou tel service. Il faudrait pouvoir rationaliser ces fermetures de lits. En l'occurrence, ce n'est pas un problème de moyens, mais d'investissement humain et de coordination. Après la grève des médecins libéraux, on a basé la permanence des soins sur le volontariat, pour prendre en compte les problèmes de démographie médicale et les exigences de qualité de vie actuelles des médecins. Cette question de la permanence des soins est très prégnante. M. le Président : Elle le sera d'autant plus que le nombre de personnes âgées est en augmentation et qu'il faut éviter d'aggraver leur situation en les déplaçant ou en les hospitalisant. M. Patrick GOLDSTEIN : Je voudrais revenir sur la permanence de soins. Il faut vraiment faire des études de scénarios à cinq ou dix ans et s'interroger sur ce que deviendront l'urgence et la permanence des soins. Dans cinq ans, il y aura probablement deux types de médecine : une médecine programmée qui sera prise en charge par les médecins de ville, qui devront travailler avec des horaires différents, sans doute en cabinets de groupe ; et une autre médecine non programmée, dans les établissements de soins, qu'ils soient publics ou privés. Et je ne suis pas sûr que dans dix ans, on parle encore beaucoup de régulation dite libérale et de maisons médicales de garde. Les Anglais et les Canadiens sont vraiment en situation de crise. Ils en sont là, avec une médecine programmée et une médecine non programmée. C'est le système public qui a pris en charge les patients qui restent à domicile ; on leur fait du primary care à domicile, car il n'y a plus personne d'autre pour aller les voir. Mme Catherine GÉNISSON : Le ministre a indiqué qu'on s'orientait vers un redéploiement des moyens consacrés de façon encore un peu artificielle à la médecine libérale vers le secteur public. M. Patrick GOLDSTEIN : J'abonde en ce sens. Plusieurs sénateurs ont déposé un amendement au projet de loi de financement de la sécurité sociale prévoyant que s'il y avait un transfert de la charge d'un secteur vers l'autre, en matière de permanence des soins, celui-ci devrait s'accompagner d'un transfert de moyens. Or un transfert est évidemment envisageable pour la nuit « profonde », entre minuit et huit heures du matin. Le système actuel ne fonctionne pas. Dans le département du Nord, le nombre de médecins que nous sommes susceptibles de mobiliser à ces heures pour aller voir quelqu'un à domicile à partir de minuit est inférieur à 10 %, et concerne essentiellement la métropole lilloise - parce qu'il y a SOS Médecins. À Valenciennes, il n'y a pas du tout de médecin à partir de 23 heures. À Cambrai, il y a une permanence le week-end : un médecin de garde, qui ne se déplace pas et n'accepte de recevoir les gens dans son cabinet que de 16 à 18 heures. S'agissant de la nuit « profonde », s'il y a un transfert de charges lié aux insuffisances du volontariat, il faut réaffecter les moyens de l'assurance maladie vers l'hôpital pour que celui-ci puisse s'organiser. Mais il ne s'agit pas que de moyens médicaux. Pour accueillir des gens dans de bonnes conditions, on n'a pas obligatoirement besoin de docteurs, mais d'hôtesses, de personnel spécialisé pour les enfants. Il faudra revoir les conditions d'accueil, des aménagements pour recevoir les familles. Une maman ne peut pas laisser un bébé de six mois qui a 40 de fièvre sans le montrer à un médecin ; si aucun médecin ne veut venir, il faut qu'elle aille à l'hôpital ; mais si elle vit seule avec trois autres enfants, que faire ? Il faut les emmener à l'hôpital, et ensuite réfléchir au moyen de les ramener à leur domicile. On doit donc revoir la tarification d'un certain nombre d'actes à l'hôpital. En l'occurrence, cela relève non de l'urgence mais de la simple consultation, laquelle n'est pas du tout valorisée dans les services d'urgences. Ce chantier de minuit à huit heures reste donc à ouvrir. M. le Président : Pour autant, il paraît qu'il ne se passe pas grand-chose pendant ce laps de temps. M. Patrick GOLDSTEIN : Dans la tranche 19 heures-7 heures du matin, 70 % des arrivées ont lieu entre 19 heures et minuit et 30 % entre minuit et 7 heures. Arrivent aux urgences aussi bien les grands malades que les autres. Je me suis heurté à l'Union régionale des caisses d'assurance maladie (URCAM), qui nous avait rassemblés pour préparer une campagne d'information sur le bon usage des numéros et le bon usage des urgences. Le message était : il ne faut surtout pas y aller ! On ne peut pas s'adresser aux gens en leur disant de ne pas faire telle ou telle chose. Et jusqu'à preuve du contraire, l'hôpital est là pour recevoir les gens. Mme Catherine GÉNISSON : Quand quelqu'un arrive aux urgences, il faut le prendre en charge. Pour autant, il faut prévoir des dispositifs permettant d'éviter l'hospitalisation. Si la fièvre d'un bébé de six mois nécessite une médicalisation, elle ne nécessite pas forcément son hospitalisation. Une régulation médicale est donc nécessaire, tout comme il est nécessaire d'envoyer à domicile une équipe qui, sans être une équipe SMUR, sera compétente. Il m'arrive d'envoyer une équipe SMUR sur place plutôt que de ramener toute la famille à l'hôpital, pour qu'il y ait une visite médicale à domicile, sans pour autant envoyer une ambulance, parce qu'on sait bien que le malade n'aura pas à être transporté. Cela dit, une telle réponse est surdimensionnée. Il faudrait mettre au point un moyen moins onéreux et plus réactif. Inutile à mon avis de le prévoir dans tous les hôpitaux. M. Patrick GOLDSTEIN : Il faut malgré tout une vision médicale. Mme Catherine GÉNISSON : Il faut obligatoirement un médecin. Je pense à un duo chauffeur - médecin généraliste. M. Patrick GOLDSTEIN : Je suis d'accord. Toutes les options sont possibles : médecins généralistes, jeunes médecins généralistes volontaires, médecins correspondants SAMU. Il faut aussi travailler avec les facultés de médecine, en particulier avec le collège des enseignants de médecine générale. Le diplôme d'études spécialisé (DES) de la spécialité de « médecine générale » se prépare en trois ans. On pourrait proposer que dans le cadre des stages qu'ils ont à effectuer auprès d'un praticien, les étudiants, qui sont déjà des médecins mais pas encore des docteurs, prennent de l'assurance en faisant de la régulation médicale. On pourrait travailler à définir au sein des hôpitaux des plages de consultations programmées dans un certain nombre de services de spécialité en dehors des services d'urgence. Il n'est pas normal qu'un médecin généraliste, qui a besoin très rapidement d'un avis de spécialiste, soit obligé d'adresser son patient aux urgences. Il faudrait que les spécialistes acceptent de répondre, par le biais d'une espèce de hotline, à leurs collègues généralistes. On pourrait imaginer que les pneumologues promettent que de 10 heures à 15 heures, l'un d'entre eux sera joignable par téléphone et répondra aux questions, non pas de patients, mais de généralistes. Cela pourrait prendre trois aspects : le conseil, la consultation telle que je viens de la définir ou une hospitalisation directe après avis du spécialiste, dans un secteur à définir et sans passer par les urgences. Cela se ferait, non plus par le biais de la régulation médicale des centres 15, mais par le biais de plateformes télémédicosociales et sanitaires, qui sont l'avenir des SAMU. On pourrait aussi imaginer que des permanenciers ou des secrétaires médicales reçoivent l'appel des généralistes, les orientent et organisent le transfert vers des consultations de spécialistes à l'intérieur de l'hôpital ou vers cette hotline. C'est un système compétitif. Nos collègues de l'hospitalisation privée, qui fonctionnent sur un mode de correspondants, l'ont très bien compris. Il faut dépasser ce stade et mettre au point un accès direct au service de spécialités pour une consultation, d'un avis, voire d'une hospitalisation, sans avoir à passer par les urgences. Mme Catherine GÉNISSON : C'est une excellente idée. Même en cas de réhospitalisation quasi programmée, 99 % des spécialistes demandent que le patient passe par les urgences. Nos collègues se disent que le médecin a mal estimé la gravité du tableau clinique et que ce n'est peut-être pas chez eux que le patient doit aller. Ils devraient en effet prendre exemple sur le privé. Cela permettrait de maintenir un bon réseau relationnel et un haut niveau de qualité à l'hôpital public. M. Patrick GOLDSTEIN : Dans le monde de l'urgence, nous devons nous attacher à deux notions : la mutualisation et la complémentarité. La mutualisation des SAMU, des SMUR et des urgences est essentielle. D'où la nécessité d'un décloisonnement des services et de l'interchangeabilité des médecins et des autres personnels. Mon domaine d'action est basé sur la communication scientifique et la présentation de résultats. En médecine, on ne peut avancer des choses que si elles sont scientifiquement prouvées. La médecine d'urgence ne peut pas y échapper. Il nous faut des études, des résultats à comparer avec nos collègues. Aujourd'hui, en termes de médicalisation préhospitalière, le système SAMU-SMUR est riche de communications scientifiques. Tout comme les systèmes allemand et autrichien, qui sont équivalents. Mais ce qu'on nous envie, en réalité, c'est l'appartenance hospitalière de la médicalisation préhospitalière : le système SMUR est en effet un système hospitalier qui appartient à l'hôpital, qui est complètement intégré à la discussion médicale, à l'enseignement et au progrès médical, à l'évaluation des protocoles médicaux, à l'accréditation et à l'évaluation des pratiques médicales. Le système espagnol repose sur des infirmières et des médecins. Il n'y a pas de pompiers. Ils sont rattachés à une collectivité locale et déconnectés de l'hôpital. Ils considèrent que c'est une force pour nous d'avoir un lien avec l'hôpital et souhaitent aller dans le même sens. L'intégration du dispositif d'urgence à la réalité hospitalière est en effet essentielle en termes de progrès médical et de sauvegarde des patients. Mme Catherine Génisson parlait de la nécessaire coordination du programme de fermeture des lits à certaines périodes de l'année : coordination au niveau de l'établissement avec l'avis des médecins urgentistes. Selon moi, cette coordination doit se faire au niveau régional et impliquer tous les secteurs, privé, public et participant au service public hospitalier (PSPH) et permettre de connaître l'offre de soins. Souvenez-vous de la canicule. Il est invraisemblable qu'on ne soit pas capable de dire : au mois d'août, dans ma région, tous secteurs confondus, voilà quelle sera l'offre de soins. Les agences régionales de l'hospitalisation (ARH) ont un rôle essentiel à jouer en termes de coordination, et ce quel que soit le secteur. Il faut donc investir dans l'informatisation de la disponibilité des lits. Il est anormal qu'on ne sache pas, dans un hôpital, combien il y a de lits disponibles à tel ou tel moment. Même le directeur ne le sait pas, et il faut passer de très nombreux coups de fil quand on en a besoin. Le seul système valable est un système francilien, le CERVEAU - Centre régional de veille et d'action sur les urgences. M. Xavier Bertrand préconise une informatisation des systèmes d'information aux urgences à 97 % à la fin de 2007. Il faut que cela soit suivi d'effet, relayé au niveau des ARH et des établissements. Et surtout, il ne faut pas demander aux médecins et aux infirmières des urgences d'organiser et de mettre en œuvre leur système d'information. Il faut que ce soit assuré par des gens dont le métier est précisément de développer les systèmes d'information au sein des urgences. C'est un métier à créer. Chez les Anglo-Saxons, il y a des cadres ou des agents administratifs qui savent où trouver des places pour les patients et qui ont une véritable crédibilité leur permettant d'imposer ces patients. On a tendance à dire qu'il n'y a pas assez de médecins urgentistes aux urgences. Déjà, si on parvenait à les recentrer sur les tâches qui sont les leurs, ils seraient plus souvent auprès des malades. Par ailleurs, je souhaiterais qu'ils puissent donner du temps pour l'enseignement et la recherche. Pourriez-vous recentrer les activités des médecins sur ce pourquoi ils sont faits ? C'est une forte demande de ma part. Mme Catherine GÉNISSON : C'est une des priorités du ministre, qui l'a indiqué clairement hier. L'informatisation nécessite des moyens humains, qu'il s'agisse d'alimenter le système ou de l'exploiter. Et il faudra trouver des gens qui pourront exiger légitimement qu'à partir du moment où un lit est disponible, il soit effectivement mis à disposition. C'est plus un problème d'ordre relationnel que d'ordre structurel, même si l'on doit s'interroger sur le bien-fondé de la politique de réduction drastique des lits dans les services de médecine hospitaliers et de la spécialisation à outrance. L'informatisation ne suffira donc pas, il faut aller plus loin dans la proposition qui est faite. M. Patrick GOLDSTEIN : Quelle est votre opinion sur les maisons médicales de garde (MMG) ? En faut-il 24 heures sur 24 ? Doivent-elles être localisées à l'hôpital ou ailleurs ? M. le Président : Nous nous sommes rendus à Laval (Mayenne) où une MMG a été implantée au sein de l'enceinte du centre hospitalier, après l'échec d'une précédente MMG isolée en milieu urbain. M. Marc BERNIER : La situation est un peu particulière. La Mayenne est un département rural, confronté à une démographie médicale déficitaire. Depuis longtemps, les médecins se sont organisés pour créer des maisons médicales de garde à proximité des hôpitaux. Ils l'ont fait sans publicité outrancière, à tel point que beaucoup de gens ne savent pas qu'elles existent. On a proposé d'aller plus loin, en créant des groupements de médecins libéraux à l'intérieur des hôpitaux locaux. Ils regrouperaient leur activité de consultation, en dehors des gardes, au sein de l'hôpital, avec éventuellement infirmière, kinésithérapeute, podologue, etc. On a remarqué par ailleurs que le nombre des demandes pendant la nuit « profonde », fourni par les centres 15, se limitait à quelques unités dans le département. M. Patrick GOLDSTEIN : Dans le Nord, c'est un peu particulier aussi : la régulation libérale prend fin à minuit. Cela a été mal vécu par les collègues de l'hôpital. Mais, sans cet aménagement, il n'y aurait pas eu de permanence des soins. Cela s'est traduit par une augmentation de la charge du 15 entre minuit et huit heures. Je pense que c'est une bonne chose de rapprocher les MMG de l'hôpital. Cela dit, la situation et différente dans une zone rurale et dans un centre urbain. M. le Président : En zone rurale, l'implantation de telles maisons médicales permet de réhabiliter les hôpitaux locaux, alors qu'on avait tendance à n'en plus vouloir. Mme Catherine GÉNISSON : S'agissant des maisons médicales de garde, nous n'avons pas encore arrêté notre position. Personnellement, j'y suis favorable mais je pense qu'elles ne peuvent pas être l'unique réponse aux questions que nous nous posons. Certaines conditions doivent présider à leur implantation. Il faut qu'elles soient le plus près possible, voire à l'intérieur d'une enceinte hospitalière, que ce soit un hôpital général, un CHU ou un hôpital local. Dans ce dernier cas, on peut même imaginer une quasi fusion entre l'hôpital local et la MMG. Autre condition : on doit accéder à la MMG après régulation médicale, ce qui devrait être le cas pour les urgences. Enfin, comme ces MMG fonctionneront avec les moyens de la médecine libérale, elles ne couvriront pas la nuit « profonde ». Ne nous faisons pas d'illusion. Il faut donc qu'elles ferment à minuit. C'est souvent le cas, mais il faudra l'écrire. M. le Président : Il n'est pas question d'implanter des maisons médicales partout. Il faut qu'elles répondent aux besoins. M. Patrick GOLDSTEIN : Il faut que ce soient les médecins qui jugent de l'implantation et probablement une autorité sanitaire. Je le dis aux élus que vous êtes : il ne faut pas que ce soit, pour un mandat, une sorte de « valeur ajoutée ». Quand on a commencé à en parler, tous les maires voulaient une MMG. Il faut en coordonner l'installation. M. le Président : Une circulaire devrait préciser les modalités de création des maisons médicales, sous la responsabilité du préfet, en lien avec l'organisation de la permanence des soins et le réseau des urgences. Leur financement serait pérennisé pour cinq ans. Je me base sur une réponse qui m'est parvenue hier. M. Marc BERNIER : Je partage votre avis concernant les maisons médicales. Je relève d'ailleurs l'ambiguïté du terme, qui porte la confusion dans le grand public. Qui décide de leur création ? Dans ma commune, il y a eu un regroupement de médecins, lorsque ces derniers sont venus voir le maire pour qu'il les aide et mette à leur disposition un local. Ce n'est pas au maire d'en décider en construisant un building pour accueillir des médecins. Dans certains départements, le cas s'est présenté et les médecins ne sont pas venus. Il faut tenir compte des volontés locales et des réalités, des critères démographiques et géographiques. M. le Président : Si je reprends la réponse qui m'a été adressée, il y aurait le préfet, qui est là pour faire en sorte que cela se passe bien, les médecins, mais aussi les urgentistes. Mme Catherine GÉNISSON : Il faut en effet être très clair sur la différence entre ce qu'on appelle « maisons de santé » qui sont des cabinets de groupe, forme d'exercice quotidien de la médecine libérale qui se développe dans les zones rurales, et les « maisons médicales » qui participent à la permanence des soins. Nous devrons veiller, dans notre rapport, à ne pas entretenir de confusion. M. Patrick GOLDSTEIN : Étant donné les conditions que vous venez de fixer, on ne peut pas déconnecter la maison médicale de garde du problème de l'infirmière et du problème du pharmacien. Si les gens vont à la maison médicale, qu'on leur donne une ordonnance pour des injectables, ils vont devoir trouver la pharmacie. Pour les personnes âgées, il faudra s'assurer des moyens de dispensation du médicament prescrit à domicile. Enfin, les gens se rendent parfois à l'hôpital ou appellent le SAMU parce qu'ils ne trouvent personne pour leur faire les piqûres. Nos collègues généralistes se plaignent que lorsqu'un malade sort de l'hôpital le vendredi soir ou le samedi matin, avec une lettre qui indique les médicaments à prendre, ils n'ont pas pour autant d'ordonnance de sortie. On leur impose donc une visite médicale, dans une période de garde où tout est plus difficile, pour faire une ordonnance qui aurait pu être faite à l'hôpital. On pourrait imaginer, surtout lorsqu'ils sont âgés, que les malades puissent sortir avec les thérapeutiques nécessaires qui leur permettent d'attendre tranquillement que leur médecin de famille soit disponible le lundi. Mme Catherine GÉNISSON : Quand le malade appelle son médecin traitant le vendredi soir ou le samedi, le médecin traitant organise la prise en charge du traitement. C'est lui qui doit se charger de trouver une infirmière. Mais comme il n'est pas là et comme il n'y a plus non plus d'infirmières de garde... M. Marc BERNIER : Auparavant, les médecins avaient des médicaments à disposition. C'était d'autant plus utile qu'il n'y avait pas toujours de pharmacie à proximité. M. Patrick GOLDSTEIN : Auparavant, les laboratoires donnaient des échantillons aux médecins. Maintenant, c'est totalement interdit. Mme Catherine GÉNISSON : C'est une fonction que pourraient avoir les maisons médicales. M. Marc BERNIER : L'organisation de la permanence des soins ne peut pas être la même dans des zones où une association de type SOS Médecins existe et dans une zone où il n'y a plus de médecin généraliste. M. Patrick GOLDSTEIN : SOS Médecins a beaucoup de mal à recruter. À Valenciennes, la permanence de soins est en pleine déliquescence et il n'y a pas de SOS médecins. À Lens, ils ont fermé. Il en est de même à Boulogne-sur-Mer. On ne trouve plus personne pour travailler dans des conditions difficiles. Cela n'existe qu'à Paris et dans les grandes villes. Mme Catherine GÉNISSON : Les spécialistes du Nord-Pas-de-Calais, notamment les ophtalmologistes, sont ceux qui ont les revenus les plus élevés. Dans notre secteur, les ophtalmologistes ne prennent plus de nouveaux clients. Il faut plus de quinze mois pour avoir un rendez-vous ! M. Patrick GOLDSTEIN : Il y a dix-huit mois, La Voix du Nord a publié une photo incroyable : le jour de l'installation d'un jeune ophtalmologiste à Dunkerque, les gens ont commencé à faire la queue à deux heures du matin ! Ils voulaient être sûrs d'être sur les listes du médecin. C'est un peu inquiétant. M. le Président : Nous avons évoqué les fonctions des infirmiers sapeurs-pompiers. M. Patrick GOLDSTEIN : Je ne suis pas du tout opposé à l'engagement de paramédicaux dans le cadre des urgences hospitalières. Il y des actes qui peuvent être faits par les infirmiers et d'autres qui doivent absolument être faits par les médecins. L'ennui, c'est qu'aujourd'hui nous sommes dans un système qui s'auto crée, qui s'auto évalue et qui s'auto satisfait totalement en dehors de la médecine et des facultés. En matière de paramédicalisation, il faut faire exactement ce qui a été fait dans le cadre du rapport Berland : demander une expérimentation sur des sites qui sont volontaires ; définir ce qui peut être fait ou non ; donner un cadre réglementaire et l'appliquer. Il faut éviter les situations dont je peux avoir à connaître en tant qu'expert scientifique : des infirmiers pompiers, parce qu'ils ont l'uniforme, s'autorisent à faire hors de l'hôpital des choses qu'ils n'ont absolument pas le droit de faire à l'hôpital ; ils font des diagnostics, ils interprètent des électrocardiogrammes, et cela se termine par des drames. Je fais partie de ceux qui estiment que la médecine comme l'art infirmier s'instruisent, s'évaluent et doivent être coordonnés par des autorités de santé. Mme Catherine GÉNISSON : D'où la nécessité d'un protocole pour ce type d'offre de services. Cela implique obligatoirement une régulation médicale. Mais j'ai l'impression que cela se met en place. En tout cas, dans le Nord-Pas-de-Calais, j'ai toujours vu une régulation médicale qui donne consigne à l'équipe d'infirmiers anesthésistes sapeurs-pompiers pour effectuer un acte. Autre problème : la réquisition de ce personnel en cas d'urgences. M. Patrick GOLDSTEIN : En ce qui concerne les infirmiers, quels qu'ils soient, dans les urgences pré hospitalières, il est hors de question de dire « non » ; mais il faut dire « oui » dans un cadre parfaitement encadré et validé. Le sujet qu'a évoqué Catherine Génisson est national. Le problème ne se pose pas qu'en situation exceptionnelle. Quand, dans mon service d'urgence et de soins intensifs, je dois gérer des absences, que je suis amené à rappeler quelqu'un et qu'on me répond qu'il n'est pas disponible parce qu'il est engagé ailleurs, je me pose des questions. Je pense que l'employeur, qui est l'hôpital, devrait au minimum être au courant du volant horaire et des créneaux d'intervention dans le cadre du service des sapeurs-pompiers pour qu'on puisse harmoniser les emplois du temps de ces agents. Car il y a deux organisations parallèles, et l'une se fait au détriment de l'autre. M. le Président : Je vous remercie. Fédération nationale des sapeurs-pompiers (FNSP) : Présidence de M. Georges Colombier, Président-rapporteur M. le Président : Je vous remercie, messieurs, d'avoir répondu à notre invitation. M. Jean-Yves BASSETTI : Nous avons été très sensibles à votre invitation parce que les sapeurs-pompiers, que nous représentons aujourd'hui, ont l'impression, depuis quelques années, d'être soumis à des évolutions sans aucune concertation. Nous sommes venus pour vous faire part de nos préoccupations. Tout bouge autour de nous : permanence des soins, services d'urgence, restructuration des services d'accueil. Mais tout se fait sans concertation avec les sapeurs-pompiers. Sur le terrain, on assiste à une mutualisation des services d'urgence. C'est sans doute très bien, mais nous l'apprenons souvent au dernier moment, ce qui suscite des difficultés : réorganisation de nos structures, achat de matériel, augmentation du nombre des personnels de garde, allongement des trajets pour trouver un service d'urgence. Ces difficultés sont plus fortes en milieu rural où nous avons l'impression d'augmenter très fortement notre kilométrage d'intervention. Par ailleurs, à côté de nos missions principales, de secours à personne en urgence, nous avons vu apparaître une multitude de nouvelles missions dues au fait qu'on ne trouve pas de médecin la nuit pour une pathologie banale de « médecine de ville », ou parce qu'on ne trouve pas d'ambulancier privé, ou encore parce que le médecin régulateur ne sait pas comment évaluer une situation et nous envoie pour lever le doute. Pourquoi ces nouvelles missions échoient-elles aux pompiers ? Pour deux raisons. D'abord, nous avons un maillage territorial exceptionnel. Ensuite, le conseil d'administration de la FNSP est composé d'élus, dont le seul recours actuellement pour faire face à ces situations est de mobiliser les sapeurs-pompiers. Ces derniers doivent répondre à la demande des citoyens. Nous voulons bien nous investir dans ces nouvelles missions de permanence des soins, mais cela doit s'accompagner, d'une part, d'une réglementation plus précise nous autorisant, dans certains cas, à poursuivre d'autres missions et, d'autre part - c'est la demande de nos élus -, d'une révision de la gratuité de ces interventions qui, quand elles sont effectuées par d'autres, sont remboursées. Nous nous trouvons souvent placés devant un dilemme : alors que nos missions augmentent, il nous est reproché de coûter plus d'argent. Notre activité croît de 8 à 10 % par an. Actuellement, les interventions de secours à victimes des sapeurs-pompiers sont au nombre de 2,6 millions par an. C'est énorme. Et elles ne cessent d'augmenter. En plus du désengagement d'autres structures, se pose un problème de régulation. On a donné l'habitude à nos concitoyens d'appeler le 15 dans toutes les situations. Les services des centres 15 sont débordés et leur rôle initial de régulation des situations d'urgence ne peut plus être exercé. Il en résulte des retards dans la réponse, situation dont nous ne sommes absolument pas responsables mais que les citoyens ne comprennent pas. Ils se retournent alors vers leurs élus, lesquels viennent nous demander pourquoi nous mettons autant de temps à intervenir. Lors de la conférence nationale des services d'incendie et de secours, les élus nous ont demandé de trouver une solution afin de répondre plus vite aux appels. Les nouvelles missions qui nous échoient exigent un arsenal réglementaire nous permettant de travailler dans de meilleures conditions. M. Éric FAURE : Tout un volet de nouvelles missions demandées aux SDIS, induisant des coûts supplémentaires, nous échappe totalement. Les autres services s'organisent : permanence des soins, gardes ambulancières, mutualisation des services d'urgence. Les seuls qui ne le peuvent pas pour l'instant sont les services d'incendie et de secours qu'on appelle quand tout va mal, et donc de manière très aléatoire. Parfois, alors que le médecin sapeur-pompier est disponible et que l'accident a eu lieu à quelques centaines de mètres, on ne le sollicite pas. D'autres fois, parce qu'on ne trouve personne d'autre pour se déplacer, on nous appelle. Il est donc très difficile aujourd'hui de nous organiser, de mettre en place des modes opératoires. Se pose aussi le problème du financement des missions que nous assurons. Quand ce sont les autres transporteurs qui les effectuent, elles sont, comme il a été dit, prises en charge la plupart du temps par l'assurance maladie. Lorsque ce sont les SDIS, il y a absence de financement. Nous sommes devenus, contraints et forcés, les supplétifs des autres services d'urgence. Nous souhaitons reprendre la main et proposer aux conseils d'administration des SDIS d'exercer le pilotage complet de l'activité de ces services. M. Gérard JULOU : Les sapeurs-pompiers considèrent qu'il règne une certaine injustice. Le coût annuel d'une garde ambulancière est en moyenne de 150 000 euros, alors que celui d'une « garde » de sapeurs-pompiers volontaires - qui sont disponibles et attendent l'appel - ne revient qu'à 10 % de ce coût. Des aménagements sont à mettre en place, des concertations locales à organiser pour éviter cette disparité dans le financement. Au moment où l'on prêche des économies dans le domaine de la santé, il faudrait se pencher sur ce problème. M. Marc BERNIER : En tant que membre du conseil d'administration du SDIS de mon département, j'entends évoquer sur le terrain les difficultés que vous venez de formuler. Comme les situations varient sur l'ensemble du territoire national, la solution me semble devoir passer par la concertation locale. Tout dépend en effet du territoire, rural ou urbain et de la présence, ou non, de sapeurs-pompiers professionnels. Le transport a été au cœur des auditions que nous avons organisées. On doit reconnaître que l'on est encore dans une phase expérimentale et il faudra que le préfet, qui a déjà un rôle à jouer dans le système des gardes, cadre les choses. Si les sapeurs-pompiers sont sollicités, c'est parce que, dans l'esprit du grand public, leurs interventions sont gratuites. Cela n'a pas été une mince affaire de faire admettre à nos concitoyens de payer pour une serrure ou un essaim d'abeilles. Ils considéraient cela comme un service gratuit. Le sujet de notre mission étant le désengorgement des urgences, le transport sanitaire est un maillon essentiel. M. Jean-Yves BASSETTI : Nous revendiquons la spécificité de nos missions. Nous intervenons en cas d'accidents de la route et pour les « prompts secours ». Personne d'autre que nous n'intervient dans ces cas. Il est écrit dans la loi que ces missions nous reviennent. Cela étant, dans nos centres d'intervention, nous exerçons une multitude de métiers relevant du soin : infirmiers, médecins, sapeurs-pompiers compétents, sapeurs-pompiers spécialisés dans différents domaines comme le secours en montagne ou en gouffre. En fonction du département - et notamment en milieu rural ou semi-rural car, en milieu urbain, le problème se pose moins -, nous sommes prêts à nous adapter. Nous attendons du préfet qu'il nous dise par exemple : « Dans tel canton, il n'y a pas de garde ambulancière possible. Le SDIS peut-il y assurer le transport sanitaire ? », ou bien « Dans tel secteur, il y a des gouffres. Le SDIS s'en chargera. », ou encore « Tel secteur souffre d'une désertification médicale. Avant de recourir aux moyens hospitaliers, le SDIS pourrait-il envoyer ses infirmiers faire des bilans ? ». Pourquoi pas ? Mais il faut, non seulement, que ce soit écrit, mais aussi, que l'on clarifie le financement afin de savoir si on reste dans le cadre de la gratuité ou non. La Fédération nationale est d'accord pour s'adapter au terrain. Mais le transport sanitaire n'est pas notre travail. Les transporteurs sanitaires sont, eux-mêmes, en grande mutation. Depuis le 1er janvier 2007, ils doivent suivre des formations nouvelles, plus complètes et donc plus difficiles. Ils souffrent également d'un déficit important en personnels. Il faut définir clairement nos nouvelles missions. J'accepte, par exemple, d'emmener un enfant fatigué à une maison médicale de garde, parce que cela ne nécessite pas le service des urgences. Nous avons des maisons médicales de garde dans nos départements que nous essayons de faire vivre. En principe, ce n'est pas notre travail. Si on utilise une ambulance lourde équipée pour la réanimation, c'est pour emmener quelqu'un au service des urgences parce que sa vie est en danger. Si l'on nous demande d'effectuer d'autres types de secours, nous devrons nous équiper en véhicules plus légers. M. Marc BERNIER : Le département de la Mayenne a été l'un des premiers à exercer de nouvelles compétences et l'on a vu que cela posait des problèmes car des habitudes avaient été prises. Le conseil général exerce maintenant un rôle de gestionnaire et il faut bien avouer que le financement est le nerf de la guerre. Le ministre de la santé a encore rappelé hier la nécessité d'avoir un seul numéro d'appel. Nous sommes tous conscients de l'intérêt du 15 mais, d'un autre côté, il est difficile de faire de la régulation par téléphone. Pour habiter au bord d'une autoroute, je vois souvent arriver sur le lieu d'un accident les sapeurs-pompiers, la police, le SAMU. Parfois il y a trop de véhicules, du fait d'un retard dans les réponses. Quoique appelés en dernier, les sapeurs-pompiers arrivent d'ailleurs souvent les premiers. Le transport sanitaire est essentiel et l'important, en ce domaine, est moins le nombre de kilomètres que le temps de réponse. Le regroupement des sapeurs-pompiers, des centres de secours et des centres de première intervention n'avait pas d'autre but et ne s'est pas si mal passé que cela, alors qu'avant, il existait une forme de concurrence entre les services. Les ambulanciers privés se plaignaient de voir passer devant chez eux les sapeurs-pompiers qui n'avaient pas été appelés. C'est maintenant terminé. On parle désormais d'unités opérationnelles. Ce qu'il faut, c'est organiser dans les départements des tables rondes et coordonner les systèmes de garde avec les médecins, les infirmières et même les pharmaciens. M. le Président : L'élément central est la régulation, et c'est une lourde responsabilité que d'être médecin régulateur, car il n'est pas aisé d'évaluer la gravité d'une situation au téléphone. Souvent, lorsque les pompiers arrivent une heure après l'appel d'un patient, c'est parce qu'ils n'ont été prévenus que dix minutes ou un quart d'heure avant. Et ce sont eux qui essuient les reproches. Le préfet de l'Isère a fait signer une convention tripartite entre le SAMU, le SDIS et les ambulanciers privés, qui a considérablement amélioré la situation, mais il ne cachait pas que, si, malgré tout, ils n'arrivaient toujours pas à s'entendre, le SAMU et le SDIS seraient obligés de travailler dans un même local afin qu'ils cessent de se renvoyer constamment la balle. M. Éric FAURE : Il y a là un formidable enjeu d'aménagement du territoire. Dans les agglomérations, même petites ou moyennes, on ne rencontre pas de difficultés. Le service d'urgence, quand il existe encore, n'est pas très éloigné et, même s'il est engorgé, un problème grave sera toujours traité en priorité. Il peut y avoir un dispositif de médecine libérale du type « SOS Médecins » ou une maison médicale de garde, et les ambulanciers privés répondent facilement aux sollicitations. L'enjeu se situe essentiellement dans les zones rurales et semi-rurales. Pour des raisons économiques, les gardes ambulancières ont été découpées sur des secteurs très étendus nécessitant parfois des déplacements de quarante-cinq minutes. La population ne comprend pas d'attendre autant, alors que les sapeurs-pompiers sont à quelques minutes. Nous avons déjà évoqué cette question. D'où la nécessité d'un meilleur partenariat, d'une optimisation des relations avec les autres services. Nous en sommes demandeurs, notamment au niveau départemental, dans le cadre défini par le préfet. Encore faut-il que notre réglementation puisse évoluer afin de nous permettre de prendre en charge certaines missions, de régler la question du financement et de prévoir les adaptations humaines et matérielles nécessaires. Nous voyons avec une certaine crainte se développer les projets de régionalisation du 15. Le processus est engagé en Franche-Comté et en Lorraine. Alors que nous sommes face à un enjeu d'aménagement du territoire, de proximité, de connaissance de secteurs, la décision - c'est-à-dire le médecin régulateur - s'éloigne de plus en plus du terrain. S'il doit y avoir mutualisation de plateformes d'urgences, nous préférerions qu'elle s'opère à l'échelon départemental : on est alors sur une unité de territoire et on prend en compte l'histoire de celui-ci et sa constitution. Aujourd'hui, les médecins régulateurs font avec ce qu'ils ont. Ils doivent prendre en compte la baisse de la démographie médicale, la diminution de postulants dans certaines disciplines, notamment en anesthésie, et le recours croissant à des vacataires. Ces derniers, quand ils arrivent, prennent leur garde, lisent les consignes sur l'ordinateur, et c'est tout. Il y a une vraie culture qui disparaît. M. le Président : Si vous craignez la régionalisation du 15, cela fait longtemps que nos concitoyens regrettent l'éloignement des centres de régulation, qu'il s'agisse du 15 ou du 18. La réflexion que j'entends dans ma circonscription, c'est : « À Grenoble, ils ne savent pas où on habite ! » Chez les sapeurs-pompiers se pose également la question du volontariat. M. Marc BERNIER : Ils sont renouvelés sans arrêt ! M. le Président : Il a fallu tenir compte du fait que, dans la journée, surtout en milieu rural, il y a de moins de moins de sapeurs-pompiers présents. Par ailleurs, le temps passé chez les sapeurs-pompiers ne cesse de décroître. Aujourd'hui, les jeunes volontaires restent en moyenne cinq ans. Tous ces éléments imposaient une réorganisation. D'où la départementalisation. J'en viens maintenant aux questions. Quel bilan tirez-vous du déploiement des « infirmiers de sapeurs-pompiers » ? Ce type de délégation de compétence vous paraît-il pouvoir être étendu au SMUR ? M. Jean-Yves BASSETTI : C'est un sujet difficile. Nous avons recruté près de 4 000 infirmiers car nous avions besoin de ce nouveau métier chez nous, à la fois dans notre médecine professionnelle d'aptitude et pour la formation, mais aussi, et surtout, sur le terrain. Nous avons établi que la présence d'un médecin en intervention chez les sapeurs-pompiers n'était requise que dans 5 % des cas alors que, dans 70 % des missions, on avait besoin d'un intermédiaire entre le médecin et le secouriste formé en équipe. Il y avait donc une place à prendre, correspondant un peu au paramedical qui existe dans les autres pays. Nos infirmiers ne font pas le travail d'un médecin. Ils ont une compétence particulière, un décret réglementant leur fonctionnement. Ils travaillent sur protocole, c'est-à-dire sur ordonnance signée par un médecin, en l'occurrence par le médecin chef des sapeurs-pompiers, qui précise ce qu'il faut faire dans telle ou telle situation, comme cela se passe dans le cadre libéral. Ces protocoles se font de façon spontanée, sans régulation, et permettent, dans les meilleurs délais, de prodiguer des soins adaptés à une victime. Cette « réponse graduée » est notre réponse aux besoins. Quand il y a une détresse, quelle qu'elle soit, un niveau de compétence est demandé à la personne qui va intervenir. Cela peut être du secourisme avec des soins comme l'oxygénothérapie, ou un niveau au-dessus avec des gestes plus importants, ou encore une équipe médicale formée et équipée. Nous rencontrons quelques difficultés, il est vrai, avec nos partenaires de l'aide médicale urgente qui aimeraient bien prendre en charge ce volet. Mais nous sommes dans nos missions. Vous avez demandé s'il serait intéressant de mettre des infirmiers dans les SMUR. Des expérimentations sont déjà réalisées, comme à Toulon. Les SMUR souffrent également d'un manque de médecins, spécialistes ou urgentistes. Ils pourraient envisager d'envoyer un infirmier anesthésiste réanimateur pour un transport secondaire ou certaines interventions. Pourquoi pas ? Ce qu'il ne faudrait pas, par contre, c'est que, dans le cadre d'une « réponse graduée », c'est-à-dire nécessitant une médicalisation un peu spécialisée avec du personnel compétent, que l'on nous envoie un SMUR avec un infirmier anesthésiste. Nous aurions alors quelques soucis, même s'il est compétent. La politique des infirmiers est très importante pour la Fédération. Nous faisons tout actuellement pour leur donner un cadre d'emploi. Un vote est intervenu pour créer une catégorie A et il y a maintenant des cadres infirmiers chez nous, comme dans le secteur hospitalier. Il faut maintenant que nos infirmiers en opération travaillent dans un cadre bien précis de fonctionnement. Nos collègues de l'aide médicale urgente aimeraient bien prendre en charge les protocoles, assurer le recrutement de ces infirmiers et même les déclencher. Mais ce n'est absolument pas notre position. Dans certains endroits, des expérimentations sont menées qui se passent bien : par exemple, dans mon département, l'Aude, mes infirmiers sortent avec des protocoles, que j'ai signés, mais, s'il y a un problème, le médecin régulateur modifie le protocole et l'adapte à la situation. Les protocoles ne constituent pas des fermetures. Au contraire. Ils sont un point de départ dans une structure de soins. M. Éric FAURE : L'enjeu ne s'exprime pas en termes de compétition mais de complémentarité. Quand le SMUR est à quarante-cinq minutes de la zone concernée, que ce soit un médecin ou un infirmier SMUR qui se déplace, l'éloignement reste le même. Voilà un cas où l'infirmier sapeur-pompier, dans le cadre de la « réponse graduée », apporte un plus entre zéro minutes et quarante-cinq minutes. Un second élément très important est également à considérer. Pourquoi développer un service de santé et de secours médical proposant la recherche de médecins de terrain et la présence d'infirmiers ? Parce qu'outre l'opération, celui-ci a des missions de formation, de gestion du matériel médico-secouriste, et surtout de médecine d'aptitude. Si, demain, nous n'avons plus de médecins de terrain, qui font la médecine d'aptitude pour nos sapeurs-pompiers volontaires, nous serons obligés de fonctionnariser une mission qui était de proximité et de recruter dans les SDIS, à la direction départementale, deux ou trois médecins du travail. On dira ensuite aux pompiers volontaires de venir passer leur visite le mardi à dix heures, au lieu d'aller le vendredi à dix-huit heures trente chez leur médecin local comme ils le faisaient habituellement. Ce sera la même chose pour les infirmiers sapeurs-pompiers car, aujourd'hui, la visite d'aptitude est réalisée pour partie par l'infirmier - la partie examens - et ensuite complétée par le médecin. Nous commençons à ressentir cette difficulté. Nos médecins nous disent qu'ils acceptent de faire la visite d'aptitude parce que, derrière, il y a l'urgence. Ils tiennent le raisonnement suivant : « Vous nous offrez, en rentrant chez les sapeurs-pompiers, un ensemble. Vos formations urgence, le matériel que vous mettez à notre disposition et l'activité concourent à notre formation permanente et enrichit notre activité. Si, demain, l'urgence disparaît, nous ne ferons plus la médecine d'aptitude. Nous sommes déjà tellement sollicités. » L'existence d'infirmiers et de médecins sapeurs-pompiers va au-delà d'exigences opérationnelles et entre véritablement dans la gestion des SDIS. Nous avons beaucoup de craintes pour la suite car, si, demain, nos médecins pompiers ne sont plus que des médecins du travail, c'est toute une proximité et une disponibilité du volontariat qui vont disparaître. M. le Président : Vous avez parlé de complémentarité et non de compétition. Il y a cependant un nombre important d'infirmiers hospitaliers qui sont sapeurs-pompiers volontaires. Les responsables urgentistes que nous avons entendus craignent que ces derniers ne se surinvestissent dans leurs missions de sapeurs-pompiers au détriment de leur métier premier à l'hôpital. Ils se sont même demandés chez qui ils se retrouveraient en cas de catastrophe. M. Jean-Yves BASSETTI : Nous avons pris position à ce sujet. Les infirmiers ont le droit comme les autres d'être sapeurs-pompiers volontaires, d'autant que l'on pousse les citoyens à l'être. C'est vrai qu'ils se sentent souvent très bien chez nous, surtout ceux qui ne travaillent pas dans les urgences. Ils exercent d'autres activités et s'épanouissent, et nous en avons de plus en plus. La position de la Fédération est la suivante : dans le cadre d'un déclenchement d'un plan blanc, il est évident que la priorité pour un infirmier qui fait partie d'un plan de secours hospitalier est de rejoindre l'hôpital ; il s'y rend même si nous en avons besoin à l'extérieur. C'est du bon sens. Cela étant, les directeurs d'hôpitaux ont également du bon sens. Quand, il y a eu des inondations dans ma région, en 1999 et les années qui ont suivi, les deux directeurs des deux hôpitaux importants de la région, Carcassonne et Narbonne, ont mis à disposition du SDIS tous les infirmiers hospitaliers qui étaient sapeurs-pompiers volontaires, sans les mettre en congé mais en faisant comme s'ils étaient en heure de travail. Dans la mesure où il existe un climat de confiance local entre les directeurs des hôpitaux et les SDIS, il n'y a aucun problème. M. Gérard JULOU : Le même problème se pose avec les militaires et les policiers qui sont également sapeurs-pompiers volontaires. Il a toujours été entendu que prévalait l'emploi du sapeur-pompier volontaire. Il n'y a jamais eu de discussion à ce sujet. M. Éric FAURE : Cessons d'agiter les chiffons rouges et faisons preuve de bon sens ! Par département, il y a une catastrophe par an. Ce ne sont pas ces moments-là qui nous font peur car l'alerte générale est alors déclenchée et tout le monde vient. Nous sommes dans une relation de complémentarité. Il est important de bien se connaître et de bien expliquer que ce n'est pas parce qu'un infirmier est également sapeur-pompier volontaire qu'il ne répondra pas au plan blanc - qui a lieu, je le répète, entre zéro et deux fois l'an. M. le Président : Dans un certain nombre de centres de secours, c'est une chance que le médecin local soit également engagé aux côtés des sapeurs-pompiers, qui sont la plupart du temps volontaires. Quel est, à l'échelle nationale, le niveau de recrutement de médecins volontaires ? M. Jean-Yves BASSETTI : D'après les statistiques de la sécurité civile - et c'est un résultat qui a surpris beaucoup de personne qui croyaient le contraire -, nous avons augmenté le nombre de recrutements. Cela ne signifie pas pour autant que les médecins recrutés ont la même motivation. Comme l'a dit Éric Faure tout à l'heure, ils ont besoin d'avoir l'activité opérationnelle comme intérêt. Nous sommes actuellement poussés vers la médecine d'aptitude. Mais, tout le monde s'étant rendu compte que, ce faisant, on allait perdre nos médecins, une grande politique nationale est menée pour essayer de les remettre sur le terrain, de refaire des formations, de les restimuler en leur demandant d'intervenir. Le meilleur médecin est celui qui est le plus près et qui peut intervenir tout de suite. M. le Président : La complémentarité entre les postes de pompiers et les SMUR peut-elle encore être améliorée ou mieux « exploitée » ? N'y a-t-il pas parfois, dans le maillage du territoire, des secteurs qui se recoupent, alors que d'autres ne sont pas couverts ? M. Éric FAURE : C'est exact et nous manquons malheureusement d'outils pour en faire une évaluation. Le préfet arrête le SDACR, le Schéma départemental d'analyse et de couverture des risques, qui définit les objectifs opérationnels à atteindre par le SDIS. Le préfet peut donc parfaitement utiliser sa casquette de directeur opérationnel et de partenaire du conseil d'administration du SDIS pour faire évoluer l'organisation de ce dernier. Face au Schéma régional d'organisation des soins (SROS), par contre, un préfet est impuissant. Il donne un avis, dont on peut très bien ne pas tenir compte. Quant aux élus du conseil d'administration d'un SDIS, ils ne sont toujours pas, à ma connaissance, consultés. Nous manquons d'un outil qui permettrait de faire « dialoguer » le SDACR et le SROS. Le SROS met en évidence des zones blanches, des difficultés d'accueil des urgences. Mais la réponse est recherchée en interne, au niveau de la santé. Il n'est pas fait appel aux autres acteurs. Les SDIS regrettent fortement cette absence de dialogue entre les deux disciplines. M. Jean-Yves BASSETTI : Actuellement, on ferme des SMUR là où ils auraient une activité importante et on en crée à des endroits où ils feront moins d'une sortie par jour en raison de la volonté politique de l'ARH de mettre une antenne dans certains secteurs. M. Éric FAURE : Je vous ferai part d'une anecdote à ce sujet. À Gérardmer, station touristique des Vosges, on réactive une antenne SMUR. L'hôpital de Saint-Dié qui gère cette antenne ne sait pas comment il va la faire fonctionner car il n'a pas assez de médecins. Je leur propose de travailler avec nos médecins sapeurs-pompiers sur la base suivante : les médecins de Saint-Dié monteront à Gérardmer pour assurer les gardes et nos médecins assureront quelques dates du planning. Le directeur de l'hôpital est enthousiaste, la DDASS également. Par contre, le chef du service du SMUR n'est pas d'accord, parce que les médecins sapeurs-pompiers, qui seront appelés quand le SMUR ne pourra pas intervenir, n'ont pas les mêmes diplômes que le médecin urgentiste qui travaille au SMUR de Saint-Dié. Il ne veut pas engager sa responsabilité. M. Jean-Yves BASSETTI : Il y a deux logiques parallèles : celle du ministère de la santé et celle du ministère de l'intérieur. Ils sont d'ailleurs aussi positionnés sur un autre combat. Le ministère de la santé a décidé de créer sa propre force d'intervention internationale avec la logistique nécessaire et a prévu beaucoup d'argent pour cela. Un projet de loi doit créer des réserves santé prêtes à partir dans tous les pays. Or, il existe déjà des structures au niveau du ministère de l'intérieur. Il y avait possibilité de complémentarité. Mais le ministère de la santé a décidé de créer sa propre structure, en parallèle. Personne ne se parle. Au niveau des départements, nous essayons de créer des liens, des plateformes, et, souvent, de faire un parcours commun. Mais nous n'y arrivons pas au niveau national. Nous recevons des textes du ministère de la santé qui ont des répercussions sur notre fonctionnement au quotidien, alors que l'avis du ministère de l'intérieur n'a à aucun moment été demandé. M. le Président : Ce manque de communication est, en effet, tout à fait regrettable. Pour revenir à ce qui nous occupe aujourd'hui, ne pensez-vous pas que la multiplicité des centres d'appel - 15, 18, éventuellement régulations libérales autonomes - soit de nature à désorienter le patient ? Quel avis portez-vous sur les expériences d'interconnexion des centres d'appel du 15 et du 18 ? Le ministre de la santé, que nous avons entendu hier, prône un numéro unique : le 15. M. Éric FAURE : Dans le document que nous vous avons remis, nous n'avons pas pris de position dogmatique en disant que les plateformes 15-18 sont la solution. Nous avons mis en avant la nécessité de clarifier et d'optimiser le partenariat. Cela étant, Jean-Yves Bassetti travaille dans un département qui a une plateforme 15-18. Je dirige moi-même un SDIS où des travaux d'agrandissement commencent la semaine prochaine pour accueillir, entre autres services, la plateforme 15-18. Le ministre prône le 15. Je fais néanmoins remarquer que l'Union européenne a défini un numéro unique qui est le 112. La France a fait le choix de ne pas substituer ce numéro à celui existant et donc de maintenir, à côté du 112, le 15 et le 18. Dans 80 % des départements de France, les sapeurs-pompiers réceptionnent, dans de très bonnes conditions, le 112 et cela ne leur pose aucune difficulté. L'institution d'un numéro unique irait à l'encontre de ce qui s'est fait depuis dix ans, puisqu'il a été décidé de maintenir les numéros existants. Par ailleurs, s'il doit y avoir un numéro unique, ce doit être le 112, sinon, nous serions en décalage par rapport à l'ensemble de l'Union européenne. M. le Président : Le ministre pense qu'instituer le 15 comme numéro unique éviterait des confusions dans l'esprit de nos concitoyens. M. Éric FAURE : Là où les dispositifs de permanence des soins sont à proximité des centres 15, comme c'est le cas dans de nombreux départements, il est évident que laisser coexister le numéro 15 avec un numéro à dix chiffres introduit la confusion. M. Jean-Yves BASSETTI : Ce que souhaite certainement créer le ministre, c'est ce qu'on appelle un call center, comme il en existe déjà dans d'autres pays et également dans certains départements comme le Vaucluse. Il s'agit en fait d'un central téléphonique qui reçoit des appels du 15, du 18, et aussi du 17, et oriente vers une structure adaptée. M. le Président : Quand la régulation fonctionne bien, elle peut éviter aux patients de se rendre aux urgences en les orientant vers une autre structure ou simplement en leur donnant le conseil qu'ils attendaient. M. Jean-Yves BASSETTI : La Fédération nationale des sapeurs-pompiers et les élus sont montés au créneau à cause de la saturation du centre 15. Actuellement, le médecin régulateur s'occupe de missions qui ne sont pas les siennes. Je prendrai l'exemple d'un accident impliquant trois ou quatre véhicules sur une autoroute, qui est une mission « spontanée » des SDIS avec régulation a posteriori. Demander au médecin régulateur ce qu'il faut faire est une perte d'énergie. Il a fallu deux notes adressées par M. de Villepin, alors ministre de l'intérieur, pour parvenir à ce que les préfets disent aux centres 15 que les missions du SDIS ne sont pas régulables. Une fois ces missions retirées, les médecins régulateurs pourront faire la vraie régulation. Quand un accident survient dans un endroit où il n'y a qu'un seul centre d'intervention, un seul hôpital et un seul médecin à proximité, il n'y a pas besoin de régulation. La régulation a pour but de mettre la science médicale au service de la résolution d'un problème. C'est ce que nous avons voulu dire haut et fort. M. Éric FAURE : Derrière les plateformes d'appel, se posent, outre l'enjeu d'une régulation efficace, des enjeux économiques et de sécurisation. Les contraintes des opérateurs de télécommunication, et notamment de l'opérateur historique France Télécom, ne cessant de diminuer, il revient aux SDIS, comme aux autres gestionnaires de numéros d'urgence, d'assurer la sécurisation de leurs installations. Pour être en mesure, vingt-quatre heures sur vingt-quatre d'assurer l'arrivée du numéro, cela représente des coûts de plus en plus importants. Une réflexion doit être engagée sur ce sujet. A-t-on les moyens d'avoir, demain, plusieurs arrivées téléphoniques doublées et sécurisées ? M. le Président : Certains SDIS refacturent aux SAMU les transports effectués en carence. Pouvez-vous nous en dire quelques mots ? M. Jean-Yves BASSETTI : Cela dépend uniquement de la régulation. Actuellement, le problème vient du fait que les carences sont payées sous enveloppe hospitalière. C'est le médecin régulateur, qui est employé par l'hôpital, qui paie les interventions et qui doit également décider si l'hôpital doit payer une carence. Certains directeurs d'hôpitaux ont été assez durs avec certains médecins chefs de SAMU en leur demandant de tout faire pour qu'il n'y ait pas de carence. Nous avons été parfois appelés pour des « prompts secours », alors qu'il s'agissait en fait de situation de carence. C'est pourquoi nous nous sommes élevés contre ce problème. D'abord, nous ne sommes pas faits pour les carences. Chacun a son métier et ce n'est pas le nôtre. Cela étant, nous voulons bien le faire parce qu'il n'y a personne d'autre. Mais cela demande des remboursements même si nous n'avons pas voulu en faire une affaire financière. Nous faisons les carences parce que nous devons être garants du service public. Mais, dans certains départements, ce n'était plus gérable. Le nombre de carences était falsifié, dès lors, nous avons dit qu'il n'y avait pas de raison que ce ne soit pas la CNAM qui gère les carences. Si c'est l'ambulancier privé qui se déplace, cela rentre dans le cadre des remboursements de la CPAM. Si ce sont les sapeurs-pompiers, c'est l'établissement public. Cela a créé des conflits entre les établissements hospitaliers et les SDIS. M. Éric FAURE : En conclusion, il est urgent, d'une manière ou d'une autre, que le conseil d'administration du SDIS récupère la conduite de la politique publique d'incendie et de secours dans le département. Aujourd'hui, les élus du conseil d'administration, comme le financeur qu'est le conseil général - assisté encore des communes -, subissent plus qu'ils ne décident. Nous devons redevenir les acteurs du pilotage de notre propre établissement public. M. le Président : Le préfet, ou son représentant, est présent au conseil d'administration, ce qui permet la remontée directe des problèmes soulevés. M. Jean-Yves BASSETTI : Mais il y a souvent discordance entre le langage du préfet du département et celui du directeur de l'ARH. M. le Président : Messieurs, je vous remercie. ADPS Association départementale de permanence des soins ADOPS Association départementale pour l'organisation de la permanence des soins AMUF Association des médecins urgentistes de France AMUHF Association des médecins urgentistes hospitaliers de France AP-HP Assistance publique - Hôpitaux de Paris ARH Agence régionale de l'hospitalisation ARTT Aménagement et réduction du temps de travail ASH Agents des services hospitaliers CCMU Classification clinique des malades urgents CFDT Confédération française démocratique du travail CFE-CGC Confédération française de l'encadrement - Confédération générale des cadres CFTC Confédération française des travailleurs chrétiens CLIC Centres locaux d'information et de coordination CHU Centre hospitalier universitaire CISS Collectif inter-associatif sur la santé CMI Certificat médical initial CMU Couverture maladie universelle CNAMTS Caisse nationale d'assurance maladie des travailleurs salariés CNOM Conseil national de l'Ordre des médecins CODAMU Comités départementaux de l'aide médicale urgente CODAMUPS Comité départemental de l'aide médicale urgente, de la permanence des soins et des transports sanitaires CRRA Centre de réception et de régulation des appels CTA Centre de traitement des appels DDASS Direction départementale de l'action sanitaire et sociale DDR Dotation des réseaux DESC Diplôme d'études spécialisé complémentaire DHOS Direction de l'hospitalisation et de l'organisation des soins DMP Dossier médical personnel DREES Direction des recherches et des études économiques et sociales du ministère de la santé EHPAD Établissement d'hébergement des personnes âgées dépendantes ETP Équivalent temps plein FAQSV Fonds d'aide à la qualité des soins de ville FHP Fédération de l'hospitalisation privée FO Force ouvrière GHS « Groupe homogène de séjour », élément de financement d'un hôpital dans le cadre de la tarification à l'activité HAD Hospitalisation à domicile IAO Infirmière d'accueil et d'orientation IGA Inspection générale de l'administration IGAS Inspection générale des affaires sociales InVS Institut national de veille sanitaire IOA Infirmier organisateur de l'accueil aux urgences IRM Imagerie par résonance magnétique IRPP Impôt sur le revenu des personnes physiques MEAH Mission nationale d'expertise et d'audit hospitaliers MECSS Mission d'évaluation et de contrôle des lois de financement de la sécurité sociale MMG Maison médicale de garde MRS Mission régionale de santé NHS National Health Service, en français : Service national de santé ONDAM Objectif national des dépenses d'assurance maladie OPJ Officier de police judiciaire PARM Permanencier auxiliaire de régulation médicale PDS Permanence des soins PH Praticien hospitalier PLFSS Projet de loi de financement de la sécurité sociale PMI Protection maternelle et infantile PSPH Hôpital privé participant au service public hospitalier REPOS Respect et égalité des professionnels dans l'organisation des soins SAMU Service d'aide médicale urgente SAU Service d'accueil et d'urgence SDIS Service départemental d'incendie et de secours SFMU Société française de médecine d'urgence SMUR Service mobile d'urgence et de réanimation SNCH Syndicat national des cadres hospitaliers SROS Schéma régional d'organisation des soins SSR Soins de suite et de réadaptation SSSM Services de santé et de secours médical T2A Tarification à l'activité UCMJ Unité de consultation médico-judiciaire UHCD Unité d'hospitalisation de courte durée UNCAM Union nationale des caisses d'assurance maladie UNSA Union nationale des syndicats autonomes UPATOU Unité de proximité d'accueil, de traitement et d'orientation des urgences URCAM Union régionale des caisses d'assurance maladie URML Union régionale des médecins libéraux ZSTCD Zone de surveillance de très courte durée 1 () Citation extraite du dossier de presse du 30 septembre 2003 sur le Plan urgences. 2 () Le rapport n° 1455 du 25 février 2004 fait au nom de la commission d'enquête sur les conséquences sanitaires et sociales de la canicule par M. François d'Aubert, député, décrit cet « afflux de patient sans précédent » en ces termes : « Urgences saturées, attentes de plusieurs heures, victimes laissées à même les brancards, personnes décédant dans les couloirs, autant d'images qui resteront longtemps dans les mémoires ». 3 () IGAS et IGA, respectivement rapport n° 2006 029 et n° 06-007-02, « Évaluation du nouveau dispositif de permanence des soins en médecine ambulatoire », présenté par MM. Philippe Blanchard, Marc Dupont et Roland Ollivier, pour l'IGAS, et par Mme Catherine Ferrier et M. Xavier Prétot, pour l'IGA, mars 2006. 4 () Audition du 12 septembre 2006. 5 () Le rapport cite notamment le cas de l'Oise, où le centre 15, le week-end du 7 au 9 janvier 2006, sur 1545 affaires traitées, en a orienté 426 vers les urgences et 70 vers la médecine générale, les autres étant résolues par téléphone. 6 () Structures mobiles d'urgence et de réanimation. 7 () « Principes d'organisation des urgences et de la permanence des soins », annexés à la « Circulaire n° 195/DHOS/O1/2003 du 16 avril 2003 relative à la prise en charge des urgences. 8 () Décrets n° 2003-880 du 15 septembre 2003 et n° 2005-328 du 7 avril 2005 relatifs aux modalités d'organisation de la permanence des soins et aux conditions de participation des médecins à cette permanence (articles R. 6315-1 à R. 6315-7 du code de la santé publique). 9 () Avenant n° 4 à la convention nationale des médecins généralistes et des médecins spécialistes du 12 janvier 2005, conclu le 11 mars 2005. 10 () Audition du 24 octobre 2006. 11 () Conseil national de l'Ordre des médecins, « Enquête sur l'état des lieux de la permanence des soins en janvier 2006 », qui recense 2834 secteurs début 2006 contre 3077 début 2005, soit une réduction de 8 %. Toutefois, ces statistiques ne paraissent pas tenir compte de la modulation horaire du nombre des secteurs. 12 () M. Jean-Yves Grall, « Les maisons médicales de garde », rapport remis à M. Xavier Bertrand, ministre de la santé et des solidarités, juillet 2006. 13 () Audition du 12 septembre 2006. 14 () Audition du 8 novembre 2006. 15 () Numéro d'appel d'urgence unique européen créé par la décision du Conseil 91/396/CEE du 29 juillet 1991 16 () Audition du 25 octobre 2006. 17 () Voir sur ce point la lettre de M. Jacques Roland, président du conseil national de l'Ordre des médecins, à M. Xavier Bertrand, ministre de la santé et des solidarités, exposant les huit propositions de l'Ordre pour la permanence des soins arrêtées en séance plénière du conseil le 27 janvier 2006, publiée à : http://www.web.ordre.medecin.fr/actualite/pdsjanvier06.pdf. 18 () Audition du 12 septembre 2006. 19 () Audition du 21 novembre 2006. 20 () Audition du 12 septembre 2006. 21 () CNOM, « Démographie médicale française - situation au 1er janvier 2006 », étude n° 39, juin 2006. 22 () Audition du 25 octobre 2006. 23 () Berland Yvon, rapport de la commission « démographie médicale », avril 2005. 24 () Les critères retenus sont les suivants : une densité médicale faible ou nulle, un niveau de consommation de soins faible et un niveau élevé d'activité pour les médecins présents. 25 () Audition du 12 septembre 2006. 26 () Audition du 8 novembre 2006. 27 () Robelet Magali, Lapeyre Nathalie, Zolesio Emmanuelle, « Les pratiques professionnelles des jeunes générations de médecins - Genre, carrière et gestion des temps sociaux » Le cas des médecins âgés de 30 à 35 ans, note de synthèse pour le Conseil National de l'Ordre des Médecins, janvier 2006 28 () Kahn-Bensaude Irène, « la féminisation : une chance à saisir », rapport adopté lors de la session du Conseil national de l'Ordre des médecins de décembre 2005 29 () Audition du 21 novembre 2006. 30 () Article L. 6314-1 du code de la santé publique. 31 () Article 2 du décret n° 99-940 du 12 novembre 1999 relatif au FAQSV. 32 () Article R. 6315-7 du code de la santé publique. 33 () Article 2 du décret du 12 novembre 1999 précité. 34 () Article R. 6315-1 du code de la santé publique. 35 () Sont représentés aux CODAMUPS : La direction départementale des affaires sanitaires et sociales (DDASS), le service d'incendie et de secours (SDIS), l'ARH, certaines collectivités territoriales, le CDOM, les différents régimes d'assurance-maladie, la Croix-Rouge française, l'ordre des pharmaciens, le SAMU, un centre hospitalier, les syndicats représentatifs des médecins libéraux, les associations de pePDS, les organisations représentant l'hospitalisation privée, les organisations professionnelles de transports sanitaires, les structures des urgences hospitalières, les urgentistes privés et les associations d'usagers 36 () Article R. 6315-4 du même code. 37 () Audition du 12 septembre 2006. 38 () Audition du 21 novembre 2006. 39 () Ainsi que M. Philippe Blanchard l'a expliqué lors de son audition, « il faudrait en effet démontrer que la situation sanitaire s'est récemment dégradée, alors qu'en pratique, les difficultés de participation des médecins à la permanence des soins ne datent pas d'hier ». 40 () Voir sur ce point, en annexe de la circulaire du 10 décembre 2006 précitée, le relevé de conclusions de la réunion « permanence des soins » organisée par le ministre de la santé et des solidarités le 4 mai 2006. 41 () L'article L. 6115-1 du code de la santé publique prévoit que l'ARH a « pour mission de définir et de mettre en oeuvre la politique régionale d'offre de soins hospitaliers, d'analyser et de coordonner l'activité des établissements de santé publics et privés, de contrôler leur fonctionnement et de déterminer leurs ressources ». Voir également l'article L. 6121-2 du même code, qui prévoit que « le schéma d'organisation sanitaire a pour objet de prévoir et susciter les évolutions nécessaires de l'offre de soins préventifs, curatifs et palliatifs afin de répondre aux besoins de santé physique et mentale ». 42 () Schéma départemental d'analyses et de couverture des risques. 43 () Audition du 16 janvier 2007. 44 () Arrêté du 27 avril 2004 pris en application des articles L. 6121-1 du code de la santé publique fixant la liste des matières devant figurer obligatoirement dans les schémas régionaux d'organisation sanitaires. 45 () Audition du 24 octobre 2006. 46 () Décret n° 2006-1686 du 22 décembre 2006 relatif aux modalités d'organisation de la permanence des soins et modifiant le code de la santé publique, article 1er. 47 () Inspection générale des affaires sociales (IGAS), rapport n° 2006 022, « Contrôle et évaluation du FAQSV et de la dotation pour le développement des réseaux (DDR) », présenté par Mmes Christine Daniel, Bérénice Delpal et M. Christophe Lannelongue, membres de l'Inspection générale des affaires sociales, mai 2006. 48 () Audition du 28 novembre 2006. 49 () Audition du 25 octobre 2006. 50 () Audition du 25 octobre 2006 51 () Audition du 8 novembre 2006. 52 () On parle alors de régulation « autonome ». 53 () Audition du 24 octobre 2006. 54 () Audition du 24 octobre 2006. 55 () Audition du 20 décembre 2006. 56 () Audition du 24 octobre 2006. 57 () Ont notamment été évoqués : un système d'aide à la localisation des véhicules, un matériel de communication des informations concernant le patient pendant son transport sanitaire et un système de récupération automatique des numéros de téléphone et d'accès direct au fichier des médecins de garde. 58 () Audition du 21 novembre 2006. 59 () Voir sur ce point la proposition n° 25 présentée dans le document « l'heure H - 65 propositions pour l'avenir du service public hospitalier ». 60 () La circulaire précise que ce statut place sous un régime spécifique de responsabilité les particuliers qui, sans être agents publics, ont participé au service public à la demande de l'administration. La responsabilité de l'administration est engagée sans faute à l'égard de ce collaborateur occasionnel pour les dommages qu'il aurait pu subir. Elle l'est également à l'égard des victimes pour les agissements du dit collaborateur dans le cadre du service public, ce dernier étant, le cas échéant, couvert des condamnations prononcées contre lui pour les dommages qu'il aurait pu causer (arrêt du Conseil d'État du 21 octobre 1949, « Mutuelle du Mans c/ ministre de l'agriculture). 61 () Audition du 25 octobre 2006. 62 () Audition du 28 novembre 2006. 63 () Audition du 12 septembre 2006. 64 () Audition du 24 octobre 2006. 65 () Audition du 21 novembre 2006. 66 () Audition du 17 janvier 2007. 67 () Audition du 16 janvier 2007. 68 () M. Charles Descours (sénateur honoraire), Rapport du groupe de travail opérationnel sur la permanence des soins, 22 janvier 2003. 69 () Audition du 8 novembre 2006. 70 () Audition du 20 décembre 2006. 71 () Par exemple, à Bordeaux, SOS médecins couvre 10 secteurs mais, pour répondre aux demandes dans les meilleurs délais, son front de garde en compte 18, ce qui revient à 1,8 médecin par secteur en moyenne, mutualisés pour l'ensemble des secteurs de Bordeaux. 72 () Étude menée par le cabinet Aremis pour le compte de l'URCAM d'Île-de-France, février 2006. 73 () Audition du 20 décembre 2006. 74 () Audition du 25 octobre 2006. 75 () Décision n° 2006-544 DC du 14 décembre 2006 relative à la loi de financement de la sécurité sociale pour 2007. 76 () Audition du 21novembre 2006. 77 () Décision n° 2006-544 DC du 14 décembre 2006 relative à la loi de financement de la sécurité sociale pour 2007. 78 () Circulaire n° 2007.005 du 11 janvier 2007, Section Exercice Professionnel. 79 () Audition du 25 octobre 2006. 80 () Audition du 12 septembre 2006. 81 () Audition du 8 novembre 2006. 82 () Audition du 10 octobre 2006. 83 () Audition du 8 octobre 2006. 84 (2) Prévue par l'article L. 6312-5 du code de la santé publique, elle est organisée par les avenants n° 1 à 3 à la convention nationale des transporteurs sanitaires privés relatifs à la garde ambulancière conclus respectivement les 24 mars, 9 juillet et 21 décembre 2004. 85 () On rappellera d'ailleurs que les transporteurs sanitaires sont représentés au CODAMUPS. 86 () Audition du 19 décembre 2006. 87 () Audition du 24 octobre 2006. 88 () Audition du 19 décembre 2006. 89 () Audition du 19 décembre 2006. 90 () Voir sur ce point l'arrêté du 26 janvier 2006 relatif aux conditions de formation de l'auxiliaire ambulancier et au diplôme d'ambulancier. 91 () Audition du 24 octobre 2006. 92 () Audition du 24 octobre 2006 93 () On citera par exemple les déclarations de M. Laurent Bréchat, représentant d'EG, regrettant le « cloisonnement » des dispositifs de prise en charge des urgences médicales : « les médecins pompiers sont appelés pour des cas relevant de l'accidentologie ; on ne les appellera pas pour un œdème pulmonaire aigu à domicile » (audition du 8 novembre 2006). 94 () Audition du 24 octobre 2006. 95 () Audition du 8 novembre 2006 96 () Audition du29 novembre 2006. 97 () Audition du 10 octobre 2006. 98 () Centre d'appel du National Health Service, en français : Service national de santé. 99 () M. Xavier Déau, « L'activité médicale téléphonique auprès du patient : Peut-on admettre la prescription téléphonique et à quelles conditions ? », Rapport adopté à la session du Conseil national de l'Ordre des médecins le 15 octobre 2004. 100 () DREES, « La participation des infirmières aux soins primaires dans six pays européens et au Canada », in Etudes et résultats n° 406, juin 2005. 101 () Audition du 12 septembre 2006. 102 () Audition du 21 novembre 2006. 103 () Audition du 8 novembre 2006. 104 () Faculté d'extension qui découle des dispositions du décret n° 2006-1686 du 22 décembre 2006 précité. 105 () Audition du 24 octobre 2006. 106 () Audition du 16 janvier 2007. 107 () Audition du 24 octobre 2006. 108 () Audition du 24 octobre 2006. 109 () Audition du 8 novembre 2006. 110 () Audition du 24 octobre 2006. 111 () Audition du 19 décembre 2006. 112 () Audition du 18 octobre 2006. 113 () Audition du 16 janvier 2007. 114 () Audition du 8 novembre 2006. 115 () Il ne faut pas confondre les MMG, dédiées à la PDS, et les cabinets de groupe et autres structures rassemblant plusieurs professionnels de santé. Pour éviter toute ambiguïté sémantique, on désignera ces dernières sous le vocable de « maisons de santé ». 116 () Audition du 8 novembre 2006. 117 () Fédération hospitalière de France, « L'heure H - 65 propositions pour l'avenir du service public hospitalier - un projet pour améliorer la santé et garantir l'accès aux soins pour tous », 5 décembre 2006. 118 () Article 25 de la loi n° 1998-1194 du 23 décembre 1998 de financement de la sécurité sociale pour 1999. 119 () Article 60 de la loi n° 2005-1579 du 19 décembre 2005 de financement de la sécurité sociale pour 2006. 120 () Audition du 8 novembre 2006. 121 () Audition du 8 novembre 2006. 122 () Audition du 9 janvier 2007. 123 () Audition du 25 octobre 2006. 124 () Voir sur ce point l'arrêté du 22 septembre 2004 fixant la liste et la réglementation des diplômes d'études spécialisées complémentaires de médecine. 125 () Audition du 10 janvier 2007. 126 () Audition du 16 janvier 2007. 127 () Ministère de la santé et des solidarités, dossier de Presse « Urgences », 23 mai 2006. 128 () Audition du 4 octobre 2006. 129 () Mission nationale d'expertise et d'audit hospitalier (MEAH), Rapport de fin de mission « temps et passage et d'attente aux urgences », juillet 2003 - mars 2005. 130 () Audition du 12 septembre 2006. 131 () Audition du 10 octobre 2006. 132 () Audition du 12 septembre 2006. 133 () Audition du 19 décembre 2006. 134 () Professeurs des universités - praticiens hospitaliers. 135 () Audition du 10 octobre 2006. 136 () Audition du 12 septembre 2006. 137 () Audition du 4 octobre 2006. 138 () Audition du 10 octobre 2006. 139 () Audition du 4 octobre 2006. 140 () Mission « Démographie médicale hospitalière », rapport présenté par le Pr. Yvon Berland, septembre 2006. 141 () Cour des Comptes, « Les personnels des établissements publics de santé », rapport public thématique, mai 2006. 142 () Le protocole de « cadrage national de l'aménagement et la réduction du temps de travail (ARTT) » signé le 22 octobre 2001 par le ministre de la santé et quatre syndicats médicaux (CMH, INPH, CHG, SNAM-HP) a donné lieu en 2002 à une traduction réglementaire dans deux décrets, quatre arrêtés et deux circulaires. 143 () Le temps de garde est considéré comme temps de travail en vertu de la directive européenne du 23 novembre 1993 « concernant certains aspects de l'aménagement du temps de travail » dont l'applicabilité aux médecins hospitaliers a été reconnue le 3 octobre 2000 par la Cour de Justice des communautés européennes. Cette interprétation a entraîné une autre réduction massive des obligations de service. 144 () Audition du 6 décembre 2006. 145 () En principe, les postes permanents ouverts au tableau des emplois médicaux d'un hôpital sont occupés par des praticiens titulaires. Les postes laissés vacants peuvent donner lieu au recrutement praticiens contractuels, dans des conditions limitatives prévues par le décret n°93-701 du 27 mars 1993 relatif aux praticiens contractuels des établissements publics de santé. Ce texte prévoit que la rémunération des praticiens contractuels ne peut dépasser les émoluments des praticiens hospitaliers parvenus au 4ème échelon majorés de 10 %. 146 () IGAS, rapport n° 2003.094, « le développement des pratiques d'emplois médicaux temporaires », présenté par MM. Georges Costargent et Gildas Le Coz, juillet 2003. 147 () Audition du 10 octobre 2006. 148 () Audition du 12 septembre 2006. 149 () Audition du 6 décembre 2006. 150 () Audition du 4 octobre 2006. 151 () Audition du 10 octobre 2006. 152 () Audition du 5 décembre 2006. 153 () Au-dessous de ce seuil, l'autorisation ne peut être délivrée qu'« à condition qu'il participe à une fédération médicale inter-hospitalière ou à un groupement de coopération sanitaire afin de constituer une équipe commune avec des établissements autorisés pour la même activité et ayant une plus forte activité. 154 () Audition du 6 décembre 2006. 155 () Audition du 21 novembre 2006. 156 () Audition du 12 septembre 2006. 157 () Audition du 4 octobre 2006. 158 () Audition du 17 janvier 2007. 159 () Direction de la recherche, des études, de l'évaluation et des statistiques (DREES), « L'activité des services d'urgences en 2004 », in Études et résultats n° 524, septembre 2006. 160 () Anciennement : unités de proximité, d'accueil, de traitement et d'orientation des urgences (UPATOU). 161 () M. Roger Ken Danis, audition du 25 octobre 2006. 162 () Audition du 4 octobre 2006. 163 () Audition du 25 octobre 2006. 164 () Selon M. Frédéric Groseil, président du SNUPH, l'écart des montants de FAU entre le public et le privé à but lucratif s'élève ainsi à 675 000 € pour un service recevant 12 500 passages, à 933 000 € pour un service en accueillant 17 500 et à 1 191 000 € pour un service qui en reçoit 22 500. 165 () Audition du 25 octobre 2006. 166 () Audition du 12 septembre 2006. 167 () Bleichner Gérard et al., « Architecture des services d'urgence - recommandations de la société française de médecine d'urgence », 16 juillet 2004. 168 () Audition du 12 septembre 2006. 169 () Le gypsothérapeute est un infirmier chargé notamment d'assister le médecin pour la pose d'un plâtre ou d'une autre immobilisation. 170 () Audition du 12 septembre 2006. 171 () Audition du 19 décembre 2006. 172 () Audition du 20 décembre 2006. 173 () Audition du 6 décembre 2006. 174 () Audition du 9 janvier 2007. 175 () Audition du 20 décembre 2006. 176 () Voir sur ce point les articles suivants du code pénal : « Article 222-19 - Le fait de causer à autrui, dans les conditions et selon les distinctions prévues à l'article 121-3, par maladresse, imprudence, inattention, négligence ou manquement à une obligation de sécurité ou de prudence imposée par la loi ou le règlement, une incapacité totale de travail pendant plus de trois mois est puni de deux ans d'emprisonnement et de 30000 euros d'amende ». « Article 222-11 - Les violences ayant entraîné une incapacité totale de travail pendant plus de huit jours sont punies de trois ans d'emprisonnement et de 45000 euros d'amende ». 177 () Avant l'entrée en vigueur des dispositions du décret n° 2006-576 du 22 mai 2006 relatif à la médecine d'urgence, il s'agissait de « contrats-relais ». Depuis, les stipulations de ces contrats sont incluses dans la « convention constitutive du réseau des urgences » prévue à l'article R. 6123-29 du code de la santé publique. 178 () Audition du 24 octobre 2006. 179 () Audition du 18 octobre 2006. 180 () Audition du 6 décembre 2006. 181 () Audition du 20 décembre 2006. 182 () ZSTCD : Zone de surveillance de très courte durée. 183 () Audition du 19 septembre 2006. 184 () Audition du 20 décembre 2006. 185 () DREES, « les usagers des urgences - premiers résultats d'une enquête nationale », in Études et résultats, n° 212, janvier 2003. 186 () Rapport du nombre de passages annuels d'une classe d'âge à son effectif dans la population au 1er janvier 2002. 187 () Saint-Jean Olivier, « Les malades âgés dans les services d'urgence », analyse des résultats de l'étude Octoplus 2004, disponible sur le site internet du service de gériatrie du Professeur Olivier Saint-Jean à l'hôpital européen Georges-Pompidou (www.longuevieetautonomie.com). 188 () MM. Claude Jeandel, Pierre Pfitzenmeyer et Philippe Vigouroux, « un programme pour la gériatrie - 5 objectifs, 20 recommandations, 45 mesures pour atténuer l'impact du choc démographique gériatrique sur le fonctionnement des hôpitaux dans les 15 ans à venir », rapport commandé par M. Xavier Bertrand, ministre de la santé et des solidarités et par M. Philippe Bas, ministre délégué à la sécurité sociale, aux personnes âgées, aux personnes handicapées et à la famille, avril 2006. 189 () IGAS, rapport n° 2005 053, « Les équipes mobiles gériatriques au sein de la filière de soins », rapport présenté par Mme Anne-Chantal Rousseau et M. Jean-Paul Bastianelli, mai 2005. 190 () Société française de médecine d'urgence. 191 () Potel Gilles et al. « l'organisation de l'aval des urgences : état des lieux et propositions », SFMU, mai 2005. 192 () Audition du 12 septembre 2006. 193 () Audition du 25 octobre 2006. 194 () Audition du 28 novembre2006. 195 () Audition du 24 octobre 2006. 196 () Audition du 4 octobre 2006. 197 () Audition du 19 décembre2006. 198 () Somme Dominique et al. « Admission en urgence de patients de 80 ans et plus - caractéristiques et filières de soins » in La Presse médicale 2003 32 870-5, Paris, 2003. 199 () Audition du 12 septembre 2006. 200 () Audition du 19 septembre 2006. 201 () Plan solidarité - grand âge, présenté par M. Philippe Bas, ministre délégué à la sécurité sociale, aux personnes âgées, aux personnes handicapées et à la famille, 27 juin 2006. 202 () Audition du 10 octobre 2006. 203 () Audition du 20 décembre 2006. 204 () Audition du 28 novembre2006. 205 () Audition du 12 septembre 2006. 206 () Audition du 20 décembre 2006. 207 () Audition du 10 octobre 2006. 208 () Audition du 17 janvier 2007. 209 () Audition du 25 octobre 2006. 210 () Audition du 17 janvier 2007. 211 () Audition du 4 octobre 2006. 212 () Audition du 5 décembre 2006. 213 () En application des dispositions des articles L. 6146-1 et suivants du code de la santé publique. 214 () Audition du 24 octobre 2006. 215 () Audition du 6 décembre 2006. 216 () Audition du 9 janvier 2007. 217 () Audition du 4 octobre 2006. 218 () Accident vasculaire cérébral 219 () Audition du 4 octobre 2006. 220 () Audition du 24 octobre 2006 221 () Service d'accueil et d'urgence 222 () Audition du 6 décembre 2006. 223 () Audition du 9 janvier 2007. 224 () Audition du 12 septembre 2006. 225 () Audition du 24 octobre 2006. 226 () Audition du 9 janvier 2007. 227 () Audition du 4 octobre 2006. 228 () Audition du 8 novembre 2006 229 () Audition du 10 octobre 2006 230 () Audition du 24 octobre 2006. 231 () Audition du 10 octobre 2006. 232 () Audition du 24 octobre 2006 233 () Caplan Gideon A., Williams Anthony J., Daly Barbra et Abraham Ken, « A randomized, controlled trial of comprehensive geriatric assessment and multidisciplinary Intervention after discharge of elderly from the emergency department: The DEED II study », Journal of the American Geriatrics Society, 2004, vol. 52, no9. 234 () Audition du 6 décembre 2006. 235 () Audition du 24 octobre 2006 236 () Audition du 9 janvier 2007. 237 () Audition du 24 octobre 2006. 238 () Audition du 19 septembre 2006. 239 () Audition du 6 décembre 2006 240 () Audition du 24 octobre 2006. 241 () Audition du 9 janvier 2007. 242 () Audition du 9 janvier 2007. 243 () Audition du 24 octobre 2006. 244 () Audition du 17 janvier 2007. 245 () Audition du 19 septembre 2006. 246 () Audition du 9 janvier 2007. 247 () Audition du 17 janvier 2007. 248 () Audition du 9 janvier 2007. 249 () Audition du 21 novembre 2006. 250 () Audition du 24 octobre 2006. 251 () Audition du 10 octobre 2006. 252 () Audition du 24 octobre 2006. 253 () L'article D. 6124-25 du code de la santé publique, dans sa rédaction issu du décret n° 2006-577 du 22 mai 2006 relatif aux conditions techniques de fonctionnement applicables aux structures de médecine d'urgence, prévoit que l'établissement participant au réseau de prise en charge des urgences transmet régulièrement à l'ensemble des membres de ce réseau, dans des conditions prévues par la convention constitutive, un « répertoire opérationnel de ses ressources disponibles et mobilisables ». 254 () Audition du 5 décembre 2006. 255 () Audition du 5 décembre 2006. 256 () Audition du 24 octobre 2006. 257 () Audition du 10 octobre 2006. 258 () Tel qu'il ressort des dispositions du décret n° 2005-328 du 7 avril 2005 relatif aux modalités d'organisation de la permanence des soins et aux conditions de participation des médecins à cette permanence et des stipulations de l'avenant, conclu le 11 mars 2005, à la convention nationale des médecins généralistes et des médecins spécialistes du 12 janvier 2005. 259 () Cf. l'annexe I au cahier des charges fixant les conditions de la permanence des soins en médecine ambulatoire en Mayenne. 260 () Le cahier des charges précité indique que 54% d'entre eux sont âgés de 50 ans ou plus et 35% sont âgés de 55 ans ou plus. 261 () Jean-Yves Grall, « les maisons médicales de garde », rapport remis au ministre de la santé et des solidarités, juillet 2006. 262 () Inspection générale des affaires sociales (IGAS) et Inspection générale de l'administration (IGA), « Évaluation du nouveau dispositif de permanence des soins en médecine ambulatoire », mars 2006 263 () Les chiffres présentés à la mission indiquent que 98% d'entre eux seraient volontaires pour l'effection et 28% pour la régulation. 264 () Convention tripartite relative au rôle du SAMU, du SDIS et des ambulanciers dans l'aide médicale urgente. 265 () Voir sur ce point l'article L.6135-1 du code de la santé publique 266 () Audition du 12 septembre 2006. 267 () Voir à cet égard le rapport fait au président de la république relatif à l'ordonnance n° 2005-406 du 2 mai 2005 simplifiant le régime juridique des établissements de santé, qui indique que « Le recours à une démarche de contractualisation avec les pôles d'activité - dotés d'une masse critique suffisante pour constituer le support d'une gestion déconcentrée - doit permettre le « décloisonnement » des hôpitaux et ainsi améliorer la prise en charge des patients aussi bien que la qualité du travail pluridisciplinaire ». 268 () Tel qu'il ressort des dispositions du décret n° 2005-328 du 7 avril 2005 relatif aux modalités d'organisation de la permanence des soins et aux conditions de participation des médecins à cette permanence et des stipulations de l'avenant n° 4, conclu le 11 mars 2005, à la convention nationale des médecins généralistes et des médecins spécialistes du 12 janvier 2005. 269 () Voir sur ces points le site Internet de la préfecture de la Nièvre : http://www.nievre.pref.gouv.fr/c1.htm#2 270 () Inspection générale des affaires sociales (IGAS) et Inspection générale de l'administration (IGA), « Évaluation du nouveau dispositif de permanence des soins en médecine ambulatoire », mars 2006. 271 () Mission nationale d'expertise et d'audit hospitaliers (MEAH), rapport de fin de mission « Temps d'attente et de passage aux urgences », mai 2005. 272 () Cf. http://www.bourgogne.assurance-maladie.fr/fileadmin/BOURGOGNE/htm/faqsv/telecharger/2005/153maison_decize.PDF 273 () Il a été précisé que le plus jeune des 7 médecins de Decize a 54 ans. 274 () URCAM de Bourgogne, « La permanence des soins en Bourgogne - évaluation du dispositif en 2005 », Notes et documents n° 43, novembre 2006. On rappellera qu'à l'échelle nationale également, comme le constate le rapport précité de l'IGAS et de l'IGA, « l'objectif de réduction du nombre de secteurs n'a été que partiellement atteint ». 275 () Unité de proximité d'accueil, de traitement et d'orientation des urgences. 276 () Service mobile d'urgence et de réanimation. 277 () Zones situées à plus de 30 min. d'un SMUR. 278 () Tel qu'il ressort des dispositions du décret n° 2005-328 du 7 avril 2005 relatif aux modalités d'organisation de la permanence des soins et aux conditions de participation des médecins à cette permanence et des stipulations de l'avenant n° 4, conclu le 11 mars 2005, à la convention nationale des médecins généralistes et des médecins spécialistes du 12 janvier 2005. 279 () Cf. URCAM du Nord-Pas-de-Calais, « Cahier spécial permanence des soins » in Les cahiers médico-économiques, n° 11, novembre 2005. 280 () Une large partie des transferts d'appels vers le centre 15 s'explique par seul celui-ci peut mobiliser la garde ambulancière 281 () Objectifs définis par le schéma départemental d'analyse et de couverture des risques (SDACR). 282 () Cf. circulaire no 89-21 du 19 décembre 1989 relative au contenu et aux modalités d'élaboration des plans destinés à de nombreuses victimes dénommés « plans rouges ». 283 () Cf. circulaire DHOS/HFD n°2002/284 du 3 mai 2002 relative à l'organisation du système hospitalier en cas d'afflux de victimes. 284 () Cf. son site internet : http://www.carmad.fr 285 () .Cf. site internet de la fédération française de psychiatrie : http://193.49.126.9:8003/recherche/rech/eric.htm 286 IOA : Infirmier organisateur de l'accueil aux urgences. 287 Unités de proximité d'accueil, de traitement et d'orientation des urgences. 288 URCAM : Union régionale des caisses d'assurance maladie. 289 URML : Union régionale des médecins libéraux. 290 Loi n° 2002-303 du 4 mars 2002 291 NHS, en français : Service national de santé. 292 « Groupe homogène de séjour », élément de financement d'un hôpital dans le cadre de la tarification à l'activité. 293 SAU : Service d'accueil et d'urgence. 294 Unités de proximité d'accueil, de traitement et d'orientation des urgences. 295 Services d'accueil des urgences. 296 Unité de proximité d'accueil, de traitement et d'orientation des urgences. 297 Comités départementaux de l'aide médicale urgente, de la permanence des soins et des transports sanitaires. 298 Projet de loi de financement de la sécurité sociale. 299 Services d'aide médicale urgente. 300 Permanenciers auxiliaires de régulation médicale. 301 La structure du SAMU et du SMUR français est née à la fin des années 1960, avec la constatation suivante : les victimes d'accidents de voiture décédaient la plupart du temps pendant leur transport vers l'hôpital ; (...) La victime nécessitait donc des soins sur place, il fallait la stabiliser avant de la transporter, et notamment en cas d'hémorragie, compenser la perte de sang par une perfusion pour rétablir une pression sanguine « normale ». Cette méthode est appelée par les Britanniques stay and play (littéralement « rester et jouer », dans le sens « agir sur place ». Les Américains ont développé une approche différente. Ils ont, eux, remarqué que, pour les traumatismes graves, les victimes décédaient dans les premières heures. Notamment, en cas d'hémorragie interne, seule une opération chirurgicale peut sauver la victime. Il fallait donc que la victime puisse être sur la table d'opération en moins d'une heure - c'est le concept de golden hour (heure d'or). Ils ont donc développé une structure basée sur des ambulances sans médecin, avec du personnel paramédical formé à des gestes médicaux,..., l'administration de certains médicaments mais sans possibilité d'initiative si le cas sort des protocoles prévus. Ces paramedics évacuent la victime le plus rapidement possible vers un trauma center (centre hospitalier), la méthode est appelée scoop and run (charger et courir). (Aide médicale urgente - Wikipédia). 302 Services départementaux d'incendie et de secours. 303 Équivalent temps plein. 304 Établissement d'hébergement pour personnes âgées dépendantes. 305 CODAMUPS : Comité départemental de l'aide médicale urgente, de la permanence des soins et des transports sanitaires 306 EHPAD : Établissement d'hébergement des personnes âgées dépendantes. 307 FAQSV : Fonds d'aide à la qualité des soins de ville 308 DDR : Dotation des réseaux 309 Respect et égalité des professionnels dans l'organisation des soins. 310 Association départementale de permanence des soins. 311 Structures mobiles d'urgence et de réanimation 312 Services départementaux d'incendie et de secours 313 Services d'aide médicale urgente 314 Tarification à l'activité 315 Comité départemental de l'aide médicale urgente, de la permanence des soins et des transports sanitaires 316 Union nationale des caisses d'assurance maladie 317 Établissement d'hébergement pour personnes âgées dépendantes 318 Union régionale des médecins libéraux 319 Unités de proximité d'accueil, de traitement et d'orientation des urgences 320 Inspection générale des affaires sociales, qui a commis en mai 2006 un rapport conjoint avec l'Inspection générale de l'administration (IGA) sur le nouveau dispositif de permanence des soins en médecine ambulatoire. 321 Direction départementale des affaires sanitaires et sociales 322 Direction de l'hospitalisation et de l'organisation des soins du ministère de la santé et des solidarités 323 Agences régionales de l'hospitalisation 324 Direction de la recherche, des études, de l'évaluation et des statistiques 325 Observatoire régional de la santé 326 Comité départemental de l'aide médicale d'urgence, de la permanence des soins et des transports sanitaires. 327 Centre régional de veille et d'action sur les urgences. 328 PH : praticien hospitalier 329 AP + HP : Assistance publique des hôpitaux de Paris 330 Caisse nationale d'assurance maladie des travailleurs salariés 331 Union régionale des caisses d'assurance maladie 332 Mutuelle générale de l'Education nationale 333 InVS : Institut national de veille sanitaire 334 SAMU : Service d'aide médicale urgente - SMUR : Service mobile d'urgence et de réanimation | |||||||||||||||||||||||||||||||