

N° 1205
______
ASSEMBLÉE NATIONALE
CONSTITUTION DU 4 OCTOBRE 1958
TREIZIÈME LÉGISLATURE
Enregistré à la Présidence de l'Assemblée nationale le 21 octobre 2008.
RAPPORT D’INFORMATION
FAIT
AU NOM DE DÉLÉGATION A L’AMÉNAGEMENT
ET AU DÉVELOPPEMENT DURABLE DU TERRITOIRE
sur la permanence des soins
PAR M. Philippe BOËNNEC,
Député.
——
(1) La composition de cette Délégation figure au verso de la présente page.
La Délégation à l'aménagement et au développement durable du territoire est composée de : M. Christian Jacob, président ; MM. Philippe Duron, Jean Proriol, Max Roustan, vice-présidents ; MM. André Chassaigne, Philippe Vigier, secrétaires ; MM. Philippe Boënnec, Jean-Paul Chanteguet, Jacques Le Nay, Bernard Lesterlin, Yanick Paternotte, Serge Poignant, Mmes Jacqueline Irles, Marie-Françoise Pérol-Dumont, Sylvia Pinel.
SOMMAIRE
___
Pages
LES PROPOSITIONS DE REFORME 5
INTRODUCTION 7
I.— UNE PERMANENCE DES SOINS ASSUREE DE FAÇON INÉGALE ET ALÉATOIRE SUR L’ENSEMBLE DU TERRITOIRE 13
A.— APRÈS CINQ ANS D’EXISTENCE, LE NOUVEAU DISPOSITIF DE PERMANENCE DES SOINS RESTE FRAGILE 13
1. Un nouveau dispositif fondé sur le volontariat individuel des médecins 13
2. Un accès aux soins aux fortes disparités territoriales et temporelles 15
3. Un rapport coût/service à la population peu satisfaisant 26
B.— UN DISPOSITIF QUI S’INSCRIT DANS UN CONTEXTE DÉFAVORABLE 31
1. L’évolution de la démographie médicale risque d’accentuer la répartition inégalitaire des professions de santé sur le territoire 31
2. Un nouveau rapport au temps de travail et à l’exercice médical 34
3. Une médecine générale libérale de premier recours peu attirante 35
4. L’évolution des besoins et des attentes de la population 37
C.— UN DISPOSITIF HANDICAPÉ PAR UN PILOTAGE ÉCLATÉ, DES MODES DE FINANCEMENTS RIGIDES ET CLOISONNÉS ET PAR UN MANQUE DE LISIBILITÉ POUR L’USAGER 37
II.— GARANTIR SOUS L’EGIDE DES AGENCES RÉGIONALES DE SANTÉ L’ACCES AUX SOINS A TOUTE HEURE DE LA PERMANENCE DES SOINS, EN OPTIMISANT LA COMPLEMENTARITE DES ACTEURS SANITAIRES 45
A.— UN PILOTAGE RÉGIONAL PLUS À MÊME DE RELEVER LE DÉFI DE LA PERMANENCE DES SOINS 46
1. Un schéma régional d’organisation commun et cohérent pour tous 47
2. Un maillage physique du territoire : les maisons médicales de garde 47
3. Un contrôle et une fongibilité des enveloppes financières 49
4. La mise en place attendue de moyens d’évaluation et d’analyse 50
B.— UNE APPROCHE CONTRACTUELLE RESPECTUEUSE DES VOLONTÉS ET DES COMPÉTENCES DE CHACUN 51
1. Le maintien d’un exercice volontaire par les médecins… 51
2. … Avec les droits et les obligations d’une contractualisation/forfaitisation… 53
3. … Et la possibilité d’une libération d’énergies aujourd’hui inemployées… 55
4. … En harmonie avec l’ensemble des acteurs du système sanitaire. 57
C.— UN IMPÉRATIF PRÉALABLE : UNE MEILLEURE RÉGULATION 60
1. Un numéro unique, condition d’un traitement intelligent des demandes 60
2. La capacité de mobilisation de tous les moyens disponibles 61
3. Une incidence notable : la diminution du coût du dispositif par la délivrance de conseils 63
4. Des personnels formés pour un service de qualité : vers un statut de permanencier auxiliaire de régulation médicale 65
III.— PREPARER, SAVOIR ET CONNAÎTRE 67
A.— UNE PÉDAGOGIE POUR LA SENSIBILISATION DE LA POPULATION 67
B.— UNE MEILLEURE FORMATION DES PRATICIENS DE DEMAIN 69
1. Valoriser la médecine générale de premier recours dans le cursus des études médicales 69
2. Une meilleure adéquation des postes offerts aux besoins des territoires 70
3. Rassurer et mieux préparer les étudiants à l’exercice de la permanence des soins 72
CONCLUSION 74
TRAVAUX DE LA DÉLÉGATION : AUDITION DE MME ROSELYNE BACHELOT, MINISTRE DE LA SANTÉ, DE LA JEUNESSE, DES SPORTS ET DE LA VIE ASSOCIATIVE ET EXAMEN DU RAPPORT 79
ANNEXE – AMENDEMENT AU PROJET DE LOI DE FINANCES 2009 89
Ø Faire des agences régionales de santé les maîtres d’œuvre de la permanence des soins pour clarifier la gestion stratégique des mécanismes sanitaires
Ø Fonder le nouveau dispositif sur un volontariat étendu formalisé par des contrats pour équilibrer les droits et les devoirs des acteurs du monde de la santé
Ø Charger les centres de régulation médicale du pilotage opérationnel du dispositif pour une meilleure allocation des moyens aux besoins
Ø Informer la population sur les bonnes pratiques en matière de permanence des soins pour rationaliser les comportements
Ø Former davantage les jeunes médecins à l’exercice de la médecine de premier recours pour mieux les mobiliser
1. Définir un volet de permanence des soins dans le schéma régional d’organisation sanitaire établi par les agences régionales de santé
2. Instituer des organes consultatifs dans chaque département
3. Généraliser les pôles de premier recours sur tout le territoire en privilégiant leur adossement à des structures de soins préexistantes
4. Charger les agences régionales de santé d’un rôle d’appui dans la constitution et l’équipement des pôles de premier recours
5. Compléter le réseau des pôles de premier recours par des médecins mobiles chargés de visiter les patients incapables de se déplacer seuls
6. Fondre en une seule enveloppe les dotations financières, et en confier la gestion aux agences régionales de santé
7. Doter les agences régionales de santé de moyens d’évaluation et de prospective pour l’amélioration de leurs dispositifs, et leur confier un pouvoir d’expérimentation
8. Ecarter l’idée d’un retour à des gardes médicales obligatoires
9. Privilégier les incitations contractuelles aux pénalités administratives pour dresser les tableaux de garde sur la base du volontariat
10. Rendre éligible à ces contrats les médecins généralistes non installés (jeunes retraités, remplaçants, salariés, internes, etc.), créant ainsi une réserve médicale
11. Encourager les médecins volontaires à assurer des gardes hors de leur secteur habituel
12. Envisager une rémunération forfaitaire des activités liées à la permanence des soins
13. Charger l’Ordre des médecins de la sanction disciplinaire des cocontractants défaillants
14. Initier une délégation des tâches au bénéfice des personnels paramédicaux
15. Coordonner les gardes des différents acteurs : médecins généralistes, médecins spécialistes, ambulanciers, pompiers, pharmaciens…
16. Contracter avec SOS Médecins pour déterminer la forme de la contribution de cet acteur à la permanence des soins
17. Recentrer les acteurs sur leur mission spécifique : l’aide médicale urgente pour les SAMU, le secours aux personnes pour les pompiers, etc.
18. Mettre fin aux gardes en nuit profonde et reporter la demande vers les hôpitaux
19. Discuter avec les autorités publiques compétentes de la prise en charge des actes médico-administratifs, qui n’appartiennent pas à la permanence des soins
20. Regrouper sous un numéro de téléphone unique toutes les demandes sanitaires des citoyens
21. Unifier les centres de régulation médicale à parité entre généralistes et urgentistes
22. Placer tous les moyens disponibles sous la responsabilité opérationnelle du régulateur
23. Généraliser la pratique du conseil médical téléphonique, voire celle de la prescription téléphonique dans le cadre de protocoles établis par la haute autorité de santé
24. Instituer un rappel automatique du patient une heure après la communication initiale
25. Améliorer le statut et la formation des permanenciers auxiliaires de régulation médicale
26. Communiquer en direction de la population sur la nouvelle architecture de la permanence des soins et inciter le citoyen à suivre les procédures prédéfinies
27. Valoriser la médecine de premier recours à l’Université en améliorant le cadre statutaire des enseignants de la discipline
28. Faciliter les contacts entre les étudiants de médecine générale et la médecine ambulatoire, en organisant des stages de second cycle, en donnant un caractère obligatoire aux stages de troisième cycle, en formant à la régulation et aux gardes, en autorisant les structures privées à accueillir des stagiaires
29. Donner aux agences régionales de santé un pouvoir de décision sur les numerus clausus des facultés de médecine de la région
30. Octroyer des bourses aux étudiants de médecine en échange d’une obligation d’exercice dans les zones mal dotées en début de carrière
MESDAMES, MESSIEURS,
Au cours de ces dernières années, la presse nationale et régionale s’est souvent fait l’écho des difficultés rencontrées par le dispositif de permanence des soins. Les journalistes ont retranscrit avec exactitude le sentiment d’inquiétude diffus qui prévaut dans la population lorsque survient la nécessité de consulter un médecin hors des heures et des jours d’ouverture des cabinets libéraux. Ils ont aussi rendu compte de la relative désorganisation qui règne entre les différents opérateurs publics et privés, et des coûts générés par ces dysfonctionnements. A titre d’exemple, les propos suivants étaient rapportés dans l’édition de Seine-et-Marne du journal Le Parisien du 11 août 2004 :
« Le Service Départemental d’Incendie et de Secours (SDIS) de Seine et Marne a saisi le Tribunal administratif. En jeu, les sorties des pompiers sollicitées par l’hôpital de Melun qui gère le SAMU 77 n’étant pas, selon la nomenclature des pompiers, des urgences (…). Pour résumer (…) : oui à une crise cardiaque ou à un enfant en danger, non à une rage de dents ou à une fracture du poignet pour laquelle les patients peuvent se déplacer ou solliciter un médecin ou une ambulance privé (…) Le patron des pompiers de Seine et Marne le répète : je gère un établissement public autonome. Ce n’est pas vraiment d’obtenir l’argent qui motive ma démarche, il s’agit surtout de ramener la raison dans toute cette histoire. Rien qu’au mois de juillet nous avons dénombré 100 sorties liées à des carences d’ambulances privées et 250 "non justifiées". A force de faire sortir les pompiers pour emmener des panaris à l’hôpital, on génère des panaris à 1.500 euros alors que ça coûterait 200 euros chez le médecin... Et, à côté de cela, on risque de passer à côté d’une vraie urgence vitale... »
Cet article est éloquent car il traduit les lacunes du dispositif de permanence des soins. En raison de la multiplicité d’acteurs non coordonnés et de l’impossibilité pour la population d’identifier le service adéquat, les sollicitations les plus banales se portent vers les intervenants d’urgence alors qu’un traitement de faible ampleur aurait suffi à guérir le mal, voire à simplement dissiper un doute pesant. Oui, la permanence des soins en France fonctionne mal. Mais on ne peut laisser sous-entendre en préalable que nos compatriotes soient mal soignés. Au contraire, du fait de cette inadéquation entre la gravité des symptômes constatés et les moyens mobilisés, le principe de précaution s’impose et conduit à agir lourdement pour une affection bénigne. Par conséquent, les Français sont partout et toujours très bien pris en charge : tant les statistiques de mortalité que de morbidité placent régulièrement l’hexagone parmi les Etats les plus performants (1). L’efficacité du système sanitaire ne fait aucun doute ; son efficience est davantage sujette à caution. Pour performante qu’elle soit, notre organisation nous coûte chaque année fort cher et, en ces temps de crise économique, la France n’a plus le loisir de s’autoriser « des panaris à 1500€ ».
Au sens strict, la permanence des soins désigne le dispositif sanitaire qui permet aux citoyens de recourir à un praticien lorsque le cabinet du médecin de famille a fermé ses portes. Elle fonctionne donc la nuit de 20 heures à 8 heures ainsi que les dimanches, les samedis après midi et les jours de pont, par un réseau de médecins de garde censés couvrir l’ensemble du territoire et dispenser les soins nécessaires aux patients. La permanence des soins n’est donc ni une médecine d’urgence, ni un lieu de consultation programmée. Les médecins généralistes de garde ne traitent pas les cas dans lesquels la vie ou l’intégrité de la personne est gravement menacée à brève échéance : ils n’en ont ni les moyens, ni la compétence, ni la vocation. Ces besoins requièrent l’intervention des services médicaux d’urgence, hôpitaux et SAMU-SMUR. De même, ils n’effectuent pas les actes médicaux du quotidien comme les vaccinations ou les changements de bandages, pour lesquels il est admis qu’une personne peut sans risque prendre le temps de patienter jusqu’aux heures ouvrables. Leur mission entre pleinement dans le cadre de la médecine de premier recours : le médecin de permanence reçoit les malades et, en fonction de son diagnostic, leur dispense des soins, leur prescrit un médicament, les oriente vers les services d’urgence, ou les rassure sur leur état de santé.
L’écueil majeur de l’actuel dispositif de permanence des soins réside dans le manque de visibilité et de disponibilité de ce médecin de premier recours aux yeux d’une population qui a conservé les réflexes du système antérieur. Avant 2003, le code de déontologie médicale établissait pour chaque médecin généraliste le devoir de rester toujours accessible pour sa patientèle. Vécue comme archaïque et trop exigeante par les praticiens, au moment où le reste de la société bénéficiait d’un temps de loisir accru par le passage aux trente-cinq heures de travail hebdomadaires, cette règle n’a pas survécu aux grèves des gardes des années 2001 et 2002. La permanence des soins apparaît en effet indissociable des transformations de la société et de la médecine ambulatoire. Les médecins contemporains n’acceptent plus, comme leurs prédécesseurs, de faire de leur profession un sacerdoce, et de sacrifier leur vie privée et familiale à la libération d’un supplément de temps médical. Les évolutions sociales, la féminisation de la profession aussi, conduisent à un exercice urbain, où les contraintes nocturnes sont transférées aux urgences hospitalières et aux associations SOS Médecins. La qualité des soins n’en pâtit pas, mais la facture est lourde à assumer pour des finances sociales déjà mal en point.
C’est ici que s’ajoute la donnée territoriale qui a justifié que la délégation pour l’aménagement et le développement durables du territoire de l’Assemblée nationale se saisisse de cette thématique. La permanence des soins est vécue comme une contrainte par l’ensemble du corps médical. La médecine de ville, libérée de cette charge par les autres effecteurs urbains, présente par conséquent un attrait évident par rapport à la médecine de campagne. Dans les zones rurales, un nouveau dispositif de permanence des soins est entré en application sans pour autant faire disparaître les sujétions. La permanence des soins est devenue une obligation collective fondée sur le volontariat individuel, c'est-à-dire que les médecins volontaires s’inscrivent sur le tableau de garde tenu par l’instance ordinale départementale, et qu’une insuffisance dans le volontariat justifie une réquisition préfectorale valant obligation de garde. Il est clair que cette disposition génère un effet d’éviction des médecins de campagne vers la ville. L’exercice de la médecine de premier recours exige assez de sacrifices pour que la moindre mesure pénalisante, voulue ou perçue comme telle, a tôt fait de conduire à la fermeture d’un cabinet dans des zones déjà pauvres en blouses blanches. La désaffection de la médecine crée des zones dites blanches, ou plutôt noires, littéralement vides de présence médicale. Les permanences dans les secteurs ruraux ne sont plus assurées que par quelques praticiens, souvent âgés. Parfois, les tableaux d’astreinte demeurent si désespérément vides que les préfets renoncent à faire usage de leur droit de réquisition. La population se reporte vers les services de pompiers et des urgences, avec les conséquences onéreuses que l’on connaît.
Cette situation hautement préjudiciable ne peut perdurer dans la République. Elle ne provoque que sentiment d’exclusion et dépeuplement de nos campagnes, comme d’ailleurs des zones urbaines sensibles soumises aux mêmes handicaps. Le citoyen, alerté par la presse et confronté à l’impossibilité de se présenter à un médecin, mais peu au fait des distinctions entre permanence des soins et aide médicale urgente, nourrit un sentiment d'appréhension : est-il possible d’être soigné dans les campagnes dans un délai raisonnable, et une réponse négative ne signifie-t-elle pas un risque majeur pour la vie des proches et de la famille ? Le médecin, las d’effectuer des gardes d’autant plus inutiles que peu savent désormais où et comment le joindre, connaît la tentation du départ vers des lieux moins exigeants. Les territoires subissent une chute de la présence médicale et, par effet de contagion, un dépeuplement démographique. Les finances publiques, enfin, assument le coût exorbitant d’un service qui ne fonctionne bien que par défaut.
Le Président de la République a clairement signifié dans son discours de Neufchâteau le 17 avril dernier qu’il était temps que chacun prenne ses responsabilités dans la rationalisation de la permanence des soins. Des solutions en gestation depuis quelques années semblent éclore. Des propositions cohérentes d’amélioration du système ont été présentées en autant de rapports, soit dans le cadre d’une réflexion plus large (rapport Ritter et rapport Bur sur les agences régionales de santé, rapport Larcher sur les missions de l’hôpital, rapport Bernier sur l’offre de soins), soit dans l’objectif spécifique de réformer la permanence des soins. Le rapport Grall a fait en 2007 le constat d’un dispositif aléatoire, instable et fragile – les conclusions de votre rapporteur se situent résolument dans le prolongement de cette réflexion riche et structurée qui formule des propositions réalistes frappées au coin du bon sens.
La réforme de la permanence des soins doit être conduite avec le dialogue pour principe directeur, pour mieux assumer ce qui constitue par détermination légale une mission de service public à laquelle nos concitoyens ont le droit de bénéficier. Les différents acteurs du monde sanitaire doivent d’abord correspondre et se coordonner, car chacun apporte sa pierre à l’édifice, dans son organisation comme dans son action. Des instances spécifiques sont légitimes pour rassembler les énergies : les agences régionales de santé dans la construction d’une architecture homogène, la régulation téléphonique via un numéro connu de tous, national sinon international, pour déclencher en temps réel les moyens adaptés sur le terrain. L’hôpital a un rôle à jouer, comme le pharmacien, l’ambulancier, le pompier, le professeur. Ils doivent venir en appui des deux protagonistes fondamentaux de la permanence des soins, le médecin et le patient.
D’une part, le médecin généraliste de premier recours est la clef de voûte du système. Lui absent, l’idée de soins perd tout son sens. Il doit demeurer le premier à intervenir, car là est sa vocation, et non parce qu’une injonction administrative le lui ordonne. Le contrat semble la solution idéale pour atteindre cet équilibre des droits souhaités et des devoirs revendiqués. Quant à l’équilibre territorial de la permanence des soins et à l’égal accès aux soins de tous sur le territoire, l’émergence de pôles de premier recours, structures peu coûteuses dans lesquelles les médecins libéraux s’entendent pour réaliser leurs gardes, constitue une solution idéale dès lors qu’elle demeure associée à des effecteurs mobiles capables de se déplacer. Ces maisons médicales de garde, ou autres dénominations suivant les régions, maillent le territoire dans un réseau qui reste pour l’essentiel à construire, mais leur faible équipement leur permet de profiter des points d’accueil sanitaires préexistants (hôpitaux locaux, établissement d’hébergement pour personnes âgées dépendantes, cliniques privées, etc.).
D’autre part, le patient reste celui par lequel le système se déclenche. Il lui appartient de s’informer sur son fonctionnement et, en citoyen responsable, de l’utiliser avec bon sens et parcimonie. Nous devons faire litière du sentiment que l’utilisation effrénée des mécanismes d’assurance-maladie est un dû, et réaffirmer avec force que la santé pour tous constitue plus qu’un droit, une ambition républicaine. Les termes d’offre et de demande de soins ne semblent pas adaptés, parce qu’ils induisent un rapport de consommation particulièrement choquant dans la relation des Français avec un service public. Parle-t-on d’offre de justice, de demande de lutte anti-incendie, d’offre de police, de demande d’ordre ? Non, on parle de réponse judiciaire et de besoin de pompiers, comme on parle de réponse policière et de besoin de sécurité. Idem, il faut s’en tenir au besoin de soins et à la réponse sanitaire requise. Les citoyens français sont conscients de l’utilité de leurs cotisations à l’assurance-maladie qui permet à chacun d’être soigné comme son état l’exige ; ils ne comprennent plus en revanche qu’un organisme institutionnel apporte sa solvabilité à une demande de soins dépourvue de nécessité. Le patient est le sujet de la permanence des soins, la France peut exiger de lui qu’il en assume la responsabilité. Les comportements consuméristes n’ont pas à être pris en charge par la collectivité, et d’éventuelles mesures coercitives devant de telles attitudes ne manqueraient pas de légitimité.
Ce rapport retrace les failles de l’organisation présente de la permanence des soins. Il ouvre ensuite des pistes de réflexion pour tenter d’améliorer l’efficience intellectuelle et pratique du dispositif tout en dissipant l’inquiétude du citoyen devant les structures à sa disposition et en réconciliant les praticiens actuels et futurs avec l’exercice de la médecine de premier recours. Cette ambition si vaste en paraîtrait écrasante, mais elle est la condition d’une équité territoriale restaurée dans l’accès aux soins non programmés dont le Parlement est, dans ses deux Assemblées, le garant devant la nation.
I.— UNE PERMANENCE DES SOINS ASSUREE DE FAÇON INÉGALE ET ALÉATOIRE SUR L’ENSEMBLE DU TERRITOIRE
A.— APRÈS CINQ ANS D’EXISTENCE, LE NOUVEAU DISPOSITIF DE PERMANENCE DES SOINS RESTE FRAGILE
1. Un nouveau dispositif fondé sur le volontariat individuel des médecins
Les modalités de prise en charge des soins non programmés ne relevant pas d’urgences vitales pendant les périodes de fermeture des cabinets médicaux (nuit, week-ends et jours fériés) ont fait l’objet d’une évolution majeure ces dernières années, qui a conduit à reconstruire un nouveau système d’organisation et à définir un nouveau cadre réglementaire et conventionnel, à la suite notamment du mouvement de refus des gardes au cours des années 2001-2002. Au système traditionnel, reposant sur une obligation déontologique individuelle (ancien article 77 du code de déontologie médicale : « c’est un devoir pour tout médecin de participer aux services de garde de jour et de nuit ») et faisant une large place à la continuité des soins à l’égard de la propre patientèle du médecin, s’est substitué un système quelque peu hybride et ambigu : c’est désormais une obligation collective reposant sur le volontariat individuel des médecins (article R.6315-4 du code de la santé publique) depuis la parution du décret du 15 septembre 2003 relatif aux modalités d’organisation de la permanence des soins et aux conditions de participation des médecins à cette permanence.
Assurée « en liaison avec les établissements de santé », elle revêt explicitement le caractère d’une mission de service de public en vertu de la loi du 21 décembre 2006 de financement de la sécurité sociale pour 2007. Pour permettre l’exercice de cette mission en cas de défaut de volontariat, l’article R. 6315-4 précité du code de la santé publique prévoit qu’à défaut de volontaires, il appartient au conseil départemental de l’Ordre des médecins de compléter les effectifs ou de saisir le préfet qui peut procéder à des réquisitions.
Le nouveau dispositif français de permanence des soins se caractérise par ailleurs par la place centrale désormais donnée à la régulation des appels téléphoniques organisée par le service d’aide médicale urgente (SAMU) ou par des centres interconnectés lui, qui conditionne l’accès au médecin d’astreinte et l’intervention de ce dernier. Outre l’intervention du médecin d’astreinte encore appelé effecteur (sous forme de visite à domicile, de consultation au cabinet ou d’accueil dans une maison médicale de garde), le médecin régulateur peut apporter d’autres réponses à la demande de soins programmés : conseil médical, basculement vers l’aide médicale urgente en cas d’urgence vitale avec renvoi vers les services d’urgences par moyen de transport adapté (ambulance ou en cas de carence, pompiers le cas échéant) ou déclenchement d’une équipe de service mobile d’urgence et de réanimation (SMUR) (2).
Le nouveau dispositif repose aussi sur une organisation départementale et fait l’objet d’une sectorisation arrêtée annuellement par le préfet. Les limites des secteurs, fixées « en fonction de données géographiques et démographiques et de l’offre de soins existante », « peuvent varier selon les périodes de l’année » (sectorisation hivernale dans les zones de montagne, par exemple, ou secteurs temporaires supplémentaires pendant les périodes de fréquentation touristique) et « être adaptées pour toute ou partie de la période de permanence des soins aux besoins de la population » (art R 6315-15 du CSP). Il s’accompagne du versement d’astreintes (3C, c’est-à-dire trois fois le prix d’une consultation de 23 euros), par heure pour les médecins participant à la régulation ; astreinte de 50 euros pour la période de 20 heures à minuit, de 100 euros pour la période de minuit à 8 heures et de 150 euros pour les dimanches et jours fériés pour les médecins effecteurs) et de majorations d’actes spécifiques pour les actes régulés, qui sont supérieures aux majorations classiques de nuit (exemple : 55 euros pour une visite de milieu de nuit effectuée dans le cadre de l’organisation de la permanence des soins et diligentée par le centre de régulation, contre 43,50 euros autrement).
Ce dispositif a été amendé par le décret du 22 décembre 2006, qui ouvre la possibilité d’étendre les plages horaires de la permanence des soins pour tout ou partie des secteurs du département, « en fonction des besoins de la population », aux samedis après-midis et aux jours de pont (lundi lorsqu’il précède un jour férié, le vendredi et le samedi lorsqu’ils suivent un jour férié). Cette base réglementaire a permis l’engagement de négociations conventionnelles sur le paiement de ces périodes, d’autant plus nécessaires que le nombre de cabinets ouverts à ces périodes était très limité et que la résolution de cette question était devenue un point de blocage pour la poursuite de l’implication des médecins dans la permanence des soins la nuit et le dimanche dans certains secteurs. L’avenant 27 a ainsi prévu des rémunérations spécifiques (astreintes allant de 50 à 150 euros), dont la mise en œuvre a cependant été conditionnée à une diminution du nombre de secteurs, donc à une diminution du nombre d’astreintes nocturnes et des enveloppes financières correspondantes. Les difficultés rencontrées par certains départements, en particulier ruraux, pour atteindre la cible fixée par instruction ministérielle du 8 février 2008 (cible nationale de 2000 secteurs au lieu de 2500 déclinée localement) ont nécessité la création d’une mission d’appui, présidée par M. Roland Ollivier, membre de l’inspection générale des affaires sociales.
Cette organisation basée sur le volontariat diffère d’une grande partie des systèmes en vigueur dans les autres pays européens, où la permanence des soins reste une obligation pour la quasi-totalité des médecins : en Allemagne et Belgique, tout médecin libéral relevant de l’assurance sociale y est assujetti ; de même, tout médecin employé sous le contrat de service public de base en Espagne doit assurer un minimum de gardes de 50 heures par mois, dont 12 durant les fins de semaine. En Suède, tous les médecins employés par le secteur public, y compris les spécialistes, participent à la fourniture de services de permanence des soins de manière obligatoire ; pour les médecins du secteur privé, qui sont minoritaires, tout dépend du contrat avec le Conseil de comté. En revanche, l’Italie, qui a choisi de professionnaliser la permanence des soins en la confiant à un corps médical dédié, les « medici di continuità assistenziale », constitué souvent de jeunes médecins qui choisissent ce mode d’exercice pendant quelques années avant de s’installer (d’où un fort turn-over), et le Royaume-Uni depuis 2005 (délégation de services à des médecins contractant avec les Primary Care Trusts, autorités régionales de santé, à des taux horaires élevés) n’imposent pas une telle obligation à leurs praticiens. En Lituanie, la permanence des soins durant la nuit est assurée exclusivement par le secteur hospitalier, les médecins généralistes en étant déchargés. Revenir sur le volontariat en France semble cependant, de l’aveu même de la totalité des personnes auditionnées, tout à fait irréaliste. Et sans doute faut-il rappeler qu’en Belgique, par exemple, où l’obligation reste inscrite dans les textes, les mêmes aspirations sociétales des médecins vers un meilleur aménagement de leur temps de travail se manifestent et se traduisent par une désaffection de la médecine générale classique ou une multiplication des exemptions. Une réflexion en vue de la réorganisation de la permanence des soins autour de points de garde postés est donc également en cours dans ce pays.
2. Un accès aux soins aux fortes disparités territoriales et temporelles
Cinq ans après sa mise en place, le dispositif de permanence des soins n’est pas en mesure de garantir une égalité d’accès aux soins en dehors des horaires d’ouverture des cabinets médicaux sur l’ensemble du territoire : cet accès reste variable à l’intérieur d’un département suivant les secteurs et au sein d’un même secteur suivant les différentes périodes considérées (première et seconde parties de nuit, week-end). Le bon fonctionnement du dispositif reste notamment lié à l’historique du secteur, à ses réalités humaines et sociales, à l’implication du conseil départemental de l’Ordre des médecins, à l’existence de dirigeants syndicaux volontaires capables de mobiliser leurs confrères ou à l’aptitude des médecins à s’organiser, dans le cadre notamment d’une association, et à se fédérer autour d’un projet de territoire. Tel est le cas notamment en Mayenne et dans le Calvados, où le travail de réorganisation de la permanence des soins s’est prolongé en un projet de territoire sur la structuration de l’offre de premier recours ; une charte régionale partenariale encadrant l’offre de soins ambulatoire vient ainsi d’être signée à Caen le 27 juin dernier entre élus et professionnels de santé pour les départements de la Basse-Normandie.
D’une façon générale, selon le Conseil national de l’Ordre des médecins, le pourcentage de volontaires est supérieur à 60 % dans 81 % des départements. Ce chiffre n’est cependant qu’une moyenne, qui ne reflète pas les fortes disparités territoriales et temporelles. Le désengagement des médecins est le plus marqué dans les zones urbaines, qui sont déjà couvertes par des associations spécialisées de type SOS Médecins et par une offre hospitalière assez dense. Des problèmes de sécurité, comme dans certains secteurs de Seine-Saint-Denis, peuvent accentuer ce désengagement ; à Paris, l’absence de sectorisation, qui ne permet pas le paiement d’astreintes, explique aussi une très faible participation des médecins.
Alors même que les astreintes y sont plus fréquentes et donc plus pénibles compte tenu du nombre réduit de médecins, le taux de participation est paradoxalement plus fort dans les secteurs ruraux, où les solidarités confraternelles s’expriment le plus. En région Champagne-Ardenne par exemple, si le taux de participation global des médecins généralistes avant minuit était de 61 % en 2007 sur l’ensemble de la région, dans les secteurs ruraux, les taux de participation demeuraient très importants, variant de 81 % dans les Ardennes à 94 % dans l’Aube ; en revanche, la mobilisation en ville est faible, en particulier dans les grandes agglomérations : le taux de participation n’atteignait que 38 % à Troyes et seulement 3 % à Reims, ce désengagement ayant facilité le développement de l’activité de SOS Médecins et réciproquement, la présence de SOS Médecins ayant contribué à démobiliser une partie des médecins libéraux.
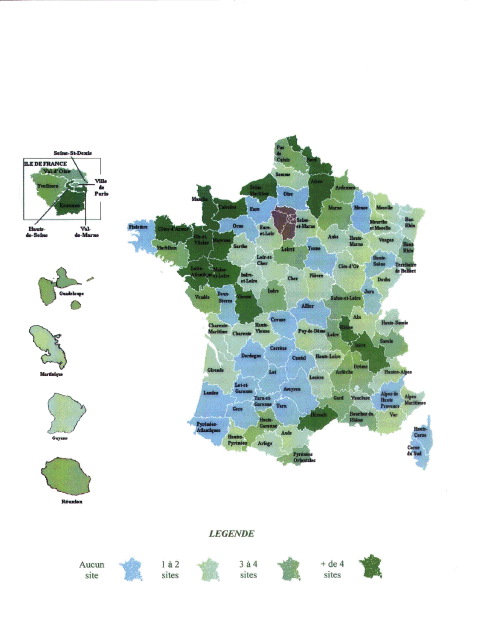
La carte ci-dessous illustre cette situation : les plus faibles pourcentages de volontaires (en vert sur la carte) se retrouvent en Ile-de-France et dans une grande partie des départements du littoral méditerranéen. Cette faible participation fait aussi tâche d’huile dans certains départements situés à la limite ou à la périphérie du Bassin Parisien, tels l’Yonne ou la Seine-et-Marne, qui sont de surcroît désormais confrontés à une démographie médicale déclinante. Le Conseil national de l’Ordre des médecins a par ailleurs relevé dans sa dernière enquête l’évolution contradictoire de certains départements : si un réinvestissement des médecins a pu être constaté dans le Tarn, l’Aude ou l’Oise (dans lesquels le taux de participation départemental dépasse désormais 80 %), des baisses importantes du volontariat ont eu lieu l’an dernier dans le Puy-de-Dôme, le Loiret, le Rhône, l’Hérault, la Corse-du-Sud, le Loir-et-Cher ou la Charente-Maritime.
LA PARTICIPATION DES MÉDECINS GÉNÉRALISTES
À LA PERMANENCE DES SOINS AU 1ER JANVIER 2008
Source : Conseil national de l’Ordre des Médecins
Par ailleurs, la forte mobilisation des médecins dans un grand nombre de départements ruraux ne doit pas occulter le caractère fragile de l’organisation dans certains secteurs, compte tenu du nombre réduit et/ou du vieillissement des médecins y exerçant leur activité et des risques qu’ils ne soient pas remplacés. Ainsi, des secteurs qui n’apparaissent pas comme des zones noires aujourd’hui pourraient le devenir en l’espace de quelques années, le non-remplacement d’un médecin rendant le rythme des astreintes inacceptable pour les autres et le désengagement de ces derniers inéluctable. Selon l’étude réalisée par les unions régionales des caisses d'assurance-maladie sur la permanence des soins en France métropolitaine en 2006, un secteur sur 5 comptait moins de 6 médecins généralistes, soit 479 secteurs sur les 2586 secteurs de 1ère partie de nuit, et 80 % de ces secteurs étaient situés en milieu rural. Le nombre de secteurs concernés double quasiment lorsque l’on exclut les médecins âgés de 55 ans et plus, qui auront pris leur retraite d’ici 10 ans : 36 % des secteurs comportent moins de 6 médecins âgés de moins de 55 ans. La situation est la plus préoccupante dans sept départements, dans lesquels la moitié ou plus des secteurs ont moins de six médecins de moins de 55 ans : le Cantal, la Lozère, la Nièvre, la Corse du Sud, l’Ardèche, les Alpes de Haute-Provence et le Lot. Ce qui n’empêche pas d’autres départements ne figurant pas dans cette liste de rencontrer d’ici cinq ans des difficultés, peut-être plus ciblées mais bien réelles, dans certains de leurs secteurs : par exemple, dans les Hautes-Pyrénées, des inquiétudes à moyen terme se font jour sur le Nord du département (secteurs de Maubourguet, Vic-en-Bigorre, Bazet-Andrest) et en zone montagneuse (secteurs de Aregelès-Aucun, Mauléon-Barousse et Saint-Lary).
D’une façon générale, une vision départementale n’est pas toujours pertinente car des zones bien couvertes peuvent coexister avec des zones noires au sein du même département : M. Dominique Cherasse, président de la mission régionale de santé d’Ile-de-France, a ainsi évoqué lors de son audition les difficultés du Vexin, secteur plus rural du département du Val d’Oise, qui n’est pas couvert par SOS 95 et qui manque de médecins libéraux volontaires, compte tenu d’une démographie médicale déclinante et d’un nombre important d’exemptions de garde. Une structure d’urgences a finalement dû être créée au centre hospitalier de Magny-en-Vexin, point éloigné de toute autre structure d’urgence, pour pallier les effets de cette défaillance des médecins de ville.
Le taux de volontariat départemental n’est en outre pas révélateur à lui seul du bon fonctionnement de la permanence des soins ambulatoire : tout dépend également de l’existence de relais (proximité de structures hospitalières publiques ou privées ; couverture par SOS Médecins qui joue un rôle incontournable dans les villes et leurs agglomérations, notamment en seconde partie de nuit…) et des caractéristiques et besoins de la population (personnes âgées, présence d’établissements pour personnes handicapées...).
Selon la dernière enquête du Conseil national de l'Ordre des médecins, dans vingt départements, les conseils de l’Ordre des médecins ne reçoivent pas de listes complètes de médecins et n’arrivent pas à les compléter. L’implication des conseils départementaux pour remplir ces tableaux reste variable d’un département à l’autre, de même que les résultats de leur intervention. Certains conseils sont trop coupés de leur base pour voir leur démarche de persuasion aboutir. D’une façon générale, comme le souligne l’enquête, « leurs résultats sont probants lorsque les difficultés sont isolées, beaucoup moins lorsque le non-volontariat a fait tâche d’huile ».
Pour remédier à ces carences, reste alors le pouvoir de réquisition du préfet. Le nombre de départements dans lesquels une ou plusieurs réquisitions a été effectuée dans l’année s’est élevé à 41 en 2007, chiffre à peu près équivalent à celui de 2006. La dernière enquête menée par la direction de l’hospitalisation et de l’offre de soins du ministère de la santé recensait 4539 réquisitions sur la période d’août 2006 à mars 2007 et révélait que dans les départements où la réquisition a été utilisée, il y en a eu en moyenne 15 par mois, moyenne qui a sensiblement baissé par rapport à la période mars/juillet 2006 (26 réquisitions par mois et département). Les deux tiers des réquisitions ont été prises pour la couverture des secteurs de nuit profonde. Mais comme l’a souligné Mme Annie Podeur, directrice de l’hospitalisation et de l’offre de soins au ministère de la santé lors de son audition, ce chiffre n’est pas un bon indicateur des difficultés d’organisation de la permanence des soins. Ainsi que le reconnaît l’enquête du Conseil national de l'Ordre des médecins, et comme l’ont souligné les interlocuteurs rencontrés lors des déplacements, « comme l’an passé, là où les carences du tableau sont les plus criantes en raison d’une absence de volontariat généralisée, les préfets n’ont pas ou peu réquisitionné et ont laissé en l’état des secteurs et des tableaux incomplets ». La réquisition, qui doit être faite pour chaque secteur concerné et renouvelée à chaque période de la permanence des soins (première et seconde partie de nuit pour chaque jour de la semaine, journée du dimanche, jours fériés, etc) se révèle en effet un outil inadapté à la résolution de situations structurelles. Source de contentieux et nécessitant parfois la mobilisation des forces de l’ordre, elle reste en outre d’un maniement très délicat, qui peut compromettre tout dialogue avec les professionnels de santé pour l’avenir et faire voler en éclat le peu de volontariat qui reste dans les secteurs voisins. Elle est notamment très mal vécue par les professionnels exerçant en milieu rural car elle est exclusivement faite auprès des seuls médecins du secteur concerné et épargne donc souvent leurs confrères de ville, qui n’ont pas les mêmes contraintes, sont rarement volontaires mais dont l’activité est suppléée par celle de SOS Médecins. C’est pourquoi les préfets et les directions départementales des affaires sanitaires et sociales ont préféré souvent privilégier le dialogue à la contrainte.
Par ailleurs, aux « zones noires » dans lesquelles les tableaux de garde sont incomplets, s’ajoutent des « zones grises », dans lesquelles la disponibilité des médecins effecteurs inscrits aux tableaux de garde n’est pas effective ou n’est pas assurée à certaines périodes (téléphone du médecin d’astreinte sur messagerie et parfois renvoyé sur le 15…). M. Dominique Cherasse, président de la mission régionale de santé d’Ile-de-France, a par exemple indiqué lors de son audition que dans les Yvelines, la fiabilité n’était pas garantie dans une dizaine de secteurs et qu’en particulier le service d’aide médicale urgente n’arrivait pas à joindre des effecteurs le dimanche matin. Autre exemple, dans les Hauts-de-Seine, dans le secteur de Garches-Marnes la Coquette et Vaucresson, malgré les prescriptions du cahier des charges départemental, la demande de soins est déportée dans la pratique sur les secteurs voisins des Yvelines, sauf pour les week-ends où les gardes sont organisées par deux médecins. Comme le souligne le rapport du docteur Jean-Yves Grall d’août 2007, cet aléa crée un doute dans les centres de régulation des appels, puis in fine au sein de la population. Le président de SAMU de France a également évoqué les incertitudes soulevées par la reprise de plusieurs secteurs par des structures de type SOS Médecins, en particulier en nuit profonde, lorsque ces dernières ne font pas parvenir de listes nominatives de médecins aux centres 15 et qu’aucun médecin de SOS n’est joignable pour intervenir dans un secteur donné. Dans ces conditions, les régulateurs ont parfois des doutes sur le nombre de médecins disponibles dans ces secteurs et leur réel degré de disponibilité. Les délais d’attente sont alors très longs. Enfin, le directeur de la direction régionale des affaires sanitaires et sociales et les représentants de la mission régionale de santé de Midi-Pyrénées ont indiqué l’existence de quelques secteurs, dans lesquels la permanence des soins n’était assurée qu’en fin de semaine, les médecins ne voulant assurer une continuité des soins qu’au seul bénéfice de leur patientèle pendant la nuit. Dans d’autres secteurs, les médecins généralistes cessent leurs gardes dès 23h.
Le manque d’effecteurs dans certains secteurs et l’écart existant le tableau de garde et la disponibilité réelle des médecins d’astreinte conduisent alors la population à s’adresser directement aux urgences. Tel est le cas, par exemple, du secteur de Colombes dans les Hauts-de-Seine, dans lequel les gardes sont difficilement assurées et un engagement régulier du service d’urgence du centre hospitalier Louis Mourrier peut être constaté. De même, l’absence de mobilisation des médecins généralistes en périphérie du département de Seine-et-Marne cause une augmentation très sensible du nombre de passages aux urgences depuis ces cinq dernières années.
Le manque d’effecteurs entraîne aussi des problèmes pour la réalisation des actes médico-administratifs comme les certificats de décès – parfois effectués par défaut par des équipes du service mobile d'urgence et de réanimation – le déroulement des gardes à vue, ou les interventions psychiatriques (certificat médical pour hospitalisation à la demande d’un tiers en hôpital psychiatrique). Même si ces interventions ne relèvent pas à proprement parler de la permanence des soins mais constituent davantage des actes médico-administratifs, répondant à des circuits financiers différents, celles-ci correspondent cependant à un besoin de médecin de la population, auquel il faut impérativement répondre, sans attendre la réouverture des cabinets médicaux.
Il est également nécessaire de distinguer les différentes périodes de permanence des soins, pour évaluer l’effectivité de l’accès aux soins. Selon l’enquête annuelle 2008 du Conseil national de l’Ordre des médecins, dans un secteur sur trois, la permanence des soins assurée par des médecins de ville s’arrête à minuit, le secteur hospitalier prenant alors le relais de façon plus ou moins formalisé. Dans certains secteurs, la permanence des soins ambulatoire s’arrête même parfois à 23h à la demande des médecins, alors même que les forfaits d’astreintes prévus par l’avenant 4 couvrent la période de 20 heures à minuit, conformément aux horaires figurant dans les décrets de 2003 et 2005. Le docteur Giroud, président de SAMU de France, a ainsi regretté lors de son audition que ces basculements vers le secteur hospitalier se fassent parfois dans le « non dit », c’est-à-dire en dehors du cadre institué par le préfet dans le cahier des charges départemental de la permanence des soins, sans que les conditions d’exercice ne soient sécurisées ni transfert de financement. Une décision du tribunal administratif de Dijon datée du 15 novembre 2007 n’admet cependant ce report que lorsqu’il est explicitement motivé et ne représente pas une charge disproportionnée pour les services d’urgence.
Le regroupement de secteurs peut être un moyen de diminuer le rythme des astreintes, en augmentant le nombre de médecins susceptibles d’y participer. Celui-ci doit cependant se concilier avec un optimum de prise en charge des patients et à la réalité des contraintes géographiques (relief, état des infrastructures de transport) qui se traduit en temps d’accès au malade. Au 1er janvier 2008, selon l’enquête réalisée par le Conseil national de l'Ordre des médecins, le nombre total de secteurs de nuit en semaine s’élevait à 2696, contre 2737 début 2007 et 3770 début 2003. Ce nombre est à peu près équivalent pour les dimanches et jours fériés ; il est à peine moins élevé en nuit profonde (2450 environ). Les obstacles à une resectorisation restent cependant multiples : les forfaits d’astreinte de nuit profonde constituent en zone rurale isolée ou montagnarde des éléments de rémunération, dont la perte ne serait pas compensée par le paiement du samedi après-midi ; l’impossibilité de prescrire un moyen de transport adapté vers un lieu de consultation pour les patients le nécessitant, et donc l’obligation corrélative pour le médecin d’avoir à parcourir des kilomètres de nuit et en zone moins connue pour se rendre au chevet de ces malades, est aussi une gêne à l’élargissement des secteurs. Un autre écueil est aussi l’impossibilité de raisonner en enveloppe financière globale et non en nombre absolu de secteurs.
Au-delà d’une resectorisation, exercice toujours délicat qui ne peut être mis en œuvre sans concertation préalable et adaptation aux circonstances locales, de nouvelles formes de mutualisation apparaissent. Dans un certain nombre de départements, une nouvelle forme d’organisation de la permanence des soins a vu le jour, sous la forme de points fixes de garde sur des secteurs souvent plus grands (rayons d’intervention de 20 à 25 kilomètres en moyenne), encore appelés « maisons médicales de garde ». Définies par la circulaire du ministère de la santé du 23 mars 2007 comme un « lieu fixe déterminé de prestations de médecine générale, fonctionnant uniquement aux heures de la permanence des soins et assurant une activité de consultation médicale non programmée », les maisons médicales de garde étaient au nombre de 238 au 1er janvier 2008. Dans 62 % des cas, elle est située dans un établissement de santé (service d’urgences d’un centre hospitalier, clinique, hôpital local) ou un établissement d'hébergement pour personnes âgées dépendantes (EHPAD), ce qui lui permet de disposer de locaux ou d’un plateau technique. Mais comme l’a souligné le rapport Grall sur les maisons médicales de garde en 2006, elles ne peuvent désengorger les services d’urgence que si leur fonctionnement est en interaction avec celui de l’établissement hospitalier et qu’une organisation précise et intégrée a été mise en place dans le fonctionnement des services d’urgence. Le système actuel de tarification à l’activité (T2A) n’incite en effet pas à réorienter spontanément des patients vers une maison médicale de garde (3). 26% des maisons médicales de garde sont isolées en milieu urbain et 12 % le sont en milieu rural. La maison médicale Lafaourette à Toulouse permet par exemple de réintégrer dans le dispositif du parcours de soins des populations défavorisées, plus habituées aux services d’urgences, et répond à une demande pédiatrique. Certaines maisons médicales de garde sont d’accès exclusivement régulé (en Loire-Atlantique par exemple) ; d’autres restent en accès libre. Pour les visites incompressibles, un second médecin d’astreinte, appelé médecin volant ou voltigeur est parfois mobilisé.
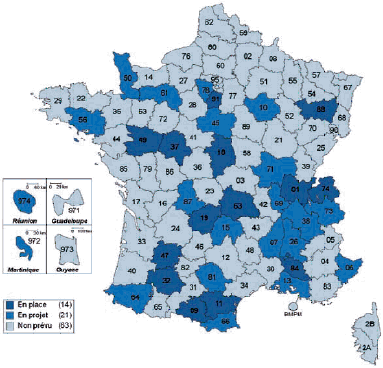
Les maisons médicales de garde ne sont pas réparties de façon uniforme sur le territoire français : comme le montre la carte ci-dessous, les départements les mieux pourvus sont situés à l’ouest et au nord de la France.
DÉVELOPPEMENT DES MAISONS MÉDICALES DE GARDE
EN FRANCE EN 2008
Source : Conseil national de l’Ordre des médecins
Leur activité est variable pendant les différentes périodes de la permanence des soins : ces structures ne sont généralement pas ouvertes en nuit profonde et leur activité est souvent concentrée le week-end, le nombre de consultations étant faible la semaine en première partie de nuit.
Le développement des maisons médicales de garde s’est heurté à plusieurs freins : l’absence de visibilité sur le cofinancement de ces structures, l’insuffisance du nombre de porteurs de projets dans certaines régions, que ne peut remplacer le volontarisme des élus locaux, et enfin, notamment dans les secteurs ruraux très étendus, l’absence de prise en charge des transports des patients ne pouvant se déplacer, l’assurance-maladie ne remboursant que le transfert vers des structures d’urgences des établissements de santé.
S’ils ont regretté le manque de mesures prises depuis la parution du rapport conjoint de l’inspection générale de l’administration et de l’inspection générale des affaires sociales en 2006 pour sécuriser et consolider le nouveau dispositif, MM. Blanchard et Ollivier, co-auteurs de ce rapport, ont cependant souligné lors de leur audition l’évolution positive de la régulation médicale, qui s’affirme de plus en plus comme le pivot du nouveau système, est en voie de généralisation sur l’ensemble du territoire français et a souvent, elle aussi, un impact positif sur le maintien du volontariat pour la permanence des soins. Cette régulation ne fait plus défaut que dans quelques départements et dans les départements où des régulations libérales autonomes sont apparues, le principe d’une interconnexion avec le centre 15, désormais obligatoire, est accepté et mis en œuvre. Dans la Haute-Garonne, malgré l’existence de plusieurs centres de régulation, c’est désormais un numéro de téléphone unique dédié à la permanence des soins qui est présenté à la population. Selon l’enquête 2008 du Conseil national de l’Ordre des médecins, même si le nombre de médecins libéraux participant à la permanence des soins reste insuffisant dans certains départements (Nord, Haute-Marne), les seuls départements dans lesquels n’existe pas de participation des médecins libéraux à la régulation sont la Haute-Corse, la Corrèze, les Ardennes, la Lozère, la Haute-Loire, l’Yonne et le Cantal. Dans ce dernier département, une régulation libérale autonome commence cependant à se constituer depuis juin 2008 au centre hospitalier d’Aurillac, sous la houlette de l’association ARMEL, qui régule déjà les appels d’une grande partie des départements ruraux de Midi-Pyrénées sur une base régionale.
Le docteur Giroud, président de SAMU de France, a souligné lors de son audition que la participation à la régulation médicale présentait aux yeux des médecins, et notamment des jeunes et des femmes, plusieurs avantages par rapport à l’astreinte d’un effecteur, ce qui expliquait son succès : pas de contraintes de sécurité liées à l’isolement, travail en équipe et intérêt d’un partage d’expérience entre hospitaliers et libéraux. Une complémentarité existe entre médecins hospitaliers et régulateurs libéraux, ces derniers étant par exemple plus à même de dispenser des conseils médicaux adaptés à des pathologies bénignes et connaissant bien la médication correspondante, les urgentistes pouvant prendre rapidement le relais en cas de doute sur la présence de signaux d’urgence vitale. La présence de ces deux types de régulation au sein du centre 15, dans des locaux contigus séparés par une simple vitre, doit être privilégiée autant que possible : elle permet de mutualiser les ressources et les compétences, ainsi qu’un partage optimal de l’information. La régulation déportée au domicile du médecin, telle qu’elle a été mise en place en Mayenne suite à la défection des médecins libéraux, dans le Calvados, ou dans la Manche, ne présente pas les mêmes avantages : elle place le médecin dans un cadre isolé, ne permettant pas d’échange immédiat en cas de besoin ni d’harmonisation des pratiques qu’induit le travail en équipe. Elle doit rester une exception, justifiée par des contraintes géographiques fortes.
Cependant, en dépit du déploiement sur trois ans de crédits du Fonds de modernisation des établissements publics et privés pour la modernisation des équipements techniques des services d’aide médicale urgente (7,98 millions d’euros au titre de 2007), reste la question des moyens consacrés à la régulation médicale, encore insuffisants dans un contexte de croissance sensible du nombre d’appels (+ 12% en 2006 pour l’ensemble des appels de l’aide médicale urgente et de la permanence des soins ) notamment pour assurer des délais de décroche acceptables partout, pour instaurer un rappel systématique une heure après à l’instar des centres anti-poison après dispensation d’un conseil médical, ou encore pour mettre en place des indicateurs de suivi dans tous les départements (taux d’abandon au téléphone, délais d’attente, etc..). De même se pose la question du niveau de recrutement et de formation des permanenciers auxiliaires de régulation médicale et de leur reconnaissance statutaire. En l’absence de mise en place du dossier médical personnel, les régulateurs manquent aussi de données médicales sur les antécédents des patients et restent souvent tributaires des informations fournies par des malades ou leurs proches en situation de grande nervosité. Les médecins traitants n’ont encore que rarement connaissance le lendemain des conseils médicaux prodigués à leurs patients pendant les horaires de permanence des soins. Le directeur Giroud a également évoqué les ambiguïtés liées au fonctionnement des standards de SOS Médecins en parallèle des centres 15. Ces centres d’appel, qui ne seraient pas forcément régulés par un médecin, n’effectuent pas toujours une hiérarchisation des appels et des interventions suivant leur gravité et ne sont pas incités à le faire, la majoration des actes étant la même pour un appel direct que pour un appel renvoyé par le service d’aide médicale urgente (centre 15). Des délais d’attente de plusieurs heures sont parfois annoncés aux médecins régulateurs du centre 15 pour l’intervention d’un médecin de SOS Médecins inscrit sur le tableau d’astreinte, alors même qu’il n’a pas été sollicité par le centre 15 auparavant. L’identification de l’origine des appels par un système de couleurs, mis en place à Nantes entre le centre 15 et le standard de SOS Médecins, a permis de lever ces ambiguïtés et mériterait d’être généralisé à l’ensemble des départements dans lesquels SOS Médecins est présent. Un accord-cadre entre l’Etat et SOS Médecins, qui devrait être décliné ensuite à l’échelon local, est d’ailleurs en cours de signature.
Les relations avec les centres d’appel du 18 gérés par les services départementaux d’incendie et de secours (SDIS) doivent aussi faire l’objet d’une attention particulière car en cas de délai d’attente important au 15 ou de réponse jugée insuffisante (simple conseil médical au lieu d’une visite d’un médecin), la tentation est grande pour la population de composer le 18, au risque de l’emboliser et de perturber le secours aux personnes en cas d’accident. Ce déport d’activité sur le 18 se répercute au final sur le budget du service départemental d’incendie et de secours et les finances locales. Las de voir ses hommes de plus en plus contraints à des déplacements relevant de la « bobologie » (augmentation de 6 % des interventions par an), le général Joël Prieur commandant la brigade des sapeurs-pompiers de Paris a notamment lancé en juillet dernier un débat au sein de la capitale sur la facturation des appels et déplacements abusifs (4). Le colonel commandant le service départemental d’incendie et de secours de Haute-Garonne a lui aussi déploré le nombre d’interventions croissant de secours aux personnes pendant les horaires de permanence des soins ne rentrant pas dans ses missions premières et souligné leurs inconvénients – les sapeurs-pompiers, appelés en dernier recours une fois la défaillance des autres acteurs constatée, ne pouvant agir que de façon tardive – et leurs répercussions sur le moral des personnels, qui doivent subir le mécontentement de la population lié aux délais d’attente. Au-delà de la simple interconnexion, des plates-formes communes 15-18 fonctionnent déjà dans quatorze départements (Ain, Essonne, Vosges, Cher, Maine-et-Loire, Indre-et-Loire, Corrèze, Puy-de-Dôme, Haute-Savoie, Lot-et-Garonne, Gers, Ariège, Aude et Vaucluse), en cohérence avec le numéro d’appel unique européen, le 112, et de tels projets de regroupement sont en cours dans vingt-et-un autres départements.
CARTE CENTRES 15-18
Un comité quadripartite, réunissant les représentants des sapeurs-pompiers, des services d’aide médicale urgente et des ministères de la santé et de l’intérieur, a défini depuis l’été dernier un référentiel commun sur le partage des responsabilités dans l’exercice des missions de secours à personne et un rapport interministériel s’est penché sur les relations entre les centres d’appel du 15 et 18. Ce dernier a estimé que la qualité et l’effectivité du partage des données étaient plus importantes que le mode d’organisation (plates-formes communes ou non). La généralisation des plates-formes communes 15-18 n’est donc encore à l’ordre du jour ; en revanche, des indicateurs de qualité et de performance vont être définis au plan national, afin de parvenir à un résultat satisfaisant en termes de partage de données et de service rendu à l’usager. Il est n’est pas possible d’éluder le rôle joué par les sapeurs-pompiers dans l’organisation de la permanence des soins, ces derniers bénéficiant d’un maillage territorial dense, leur permettant d’intervenir dans des zones rurales isolées, ainsi que d’une parfaite connaissance de ces territoires et d’une reconnaissance de la population. Encore faut-il que ces interventions s’inscrivent dans un cadre organisé, en liaison avec les autres acteurs de la permanence des soins et avec les autres missions des services départementaux d’incendie et de secours.
3. Un rapport coût/service à la population peu satisfaisant
Bien que restant mal assurée, parfois peu fiable et d’une pérennité incertaine dans certains secteurs, la permanence des soins a vu son coût augmenter sensiblement au fur et à mesure de la mise en place du nouveau dispositif et atteindre un niveau élevé. Au-delà de son efficacité, c’est-à-dire de sa capacité à atteindre l’objectif d’un égal accès aux soins pour tous à tout moment et en tout point du territoire, c’est donc l’efficience du nouveau système de permanence des soins qui est en cause.
Selon le rapport de la commission des comptes de la sécurité sociale de 2007, le coût en année pleine du dispositif de permanence des soins ambulatoire est passé de 263 millions d’euros en 2004 à 359 millions d’euros en 2006, soit une hausse de 37 %. Comme l’indique le tableau ci-dessous, ce renchérissement est lié à l’application de l’avenant 4, qui a conduit à une prise en charge systématique de la rémunération des régulateurs libéraux mais surtout à un triplement de la valeur de l’astreinte (50 euros pour la période de 20 heures à minuit, 100 euros pour la période de minuit à 8 heures et 150 euros la journée pour les dimanches et jours fériés), qui n’a pas été contrebalancé par une diminution suffisante du nombre des secteurs à certaines périodes. Alors qu’elles représentaient à peine 20 % du total en 2004, les astreintes s’élevaient en 2006 à 36 % des dépenses de la permanence des soins ambulatoire financées sur le risque, alors que le nombre d’actes peut être très faible à certaines périodes. Plus de 125 millions d’euros d’astreintes ont ainsi été versés en 2006, alors que 80 % d’entre elles ne comportent aucun acte.
ÉVOLUTION DU COÛT DE LA PERMANENCE DES SOINS AMBULATOIRE PAR POSTES DE DÉPENSES
(en millions d’euros)
ANNÉE |
2004 |
2005 |
2006 | |
Paiement au forfait |
Astreintes |
51,7 |
65,6 |
129,7 |
Rémunération des régulateurs libéraux |
– |
1,7 |
18,5 | |
Paiement à l’acte |
Consultations non régulées |
71,4 * |
74 |
57,6 |
Visites non régulées |
140,1 * |
115,1 |
55,6 | |
Sous-total Actes non régulés |
211,5 * |
189,1 |
113,2 | |
Consultations régulées |
– * |
7,6 |
28,3 | |
Visites régulées |
– * |
14,2 |
69,4 | |
Sous-total Actes régulés |
– * |
21,8 |
97,7 | |
Total Actes remboursés |
211,5 |
210,9 |
210,9 | |
TOTAL RISQUE |
263,2 |
278,2 |
359 | |
* Il n’est pas possible de distinguer les actes non régulés des actes régulés avant l’application de l’avenant 4, qui a instauré des majorations spécifiques supplémentaires pour les actes régulés.
Source : rapport de la Commission des Comptes de Sécurité sociale de 2007, France entière et tous régimes.
Ce tableau ne retrace cependant que des dépenses rentrant dans le champ de l’objectif national des dépenses de l'assurance-maladie (paiement des astreintes, de la régulation et des actes) et financées sur le risque, hors transports.
Il faut également ajouter les dépenses prises en charge par le fonds d’aide à la qualité des soins de ville (FAQSV) et par la dotation nationale de développement des réseaux (DNDR) puis à compter de cette année par le fonds d’intervention pour la qualité et la coordination des soins, issu de la fusion de ces deux fonds, qui permettent notamment de financer les maisons médicales de garde et certains frais de fonctionnement des régulations (les rémunérations des médecins régulateurs libéraux sont quant à elles prises en charges dans le cadre du risque à hauteur d’un forfait équivalent à trois fois le prix d’une consultation par heure). Les dépenses de permanence des soins financées au titre de la dotation nationale de développement des réseaux se sont élevées à 2,1 millions d’euros en 2004, 3,1 millions en 2005 et 3,6 millions d’euros en 2006. Le fonds d’aide à la qualité des soins de ville a consacré en 2006 10,7 millions d’euros à la permanence des soins, répartis entre le financement du fonctionnement de la régulation libérale (5,2 millions), celui de certaines maisons médicales de garde (4,2 millions d’euros contre 9,3 en 2005 et 4,5 millions en 2007) et des dépenses diverses (1,3 million). Dans le cadre des orientations du fonds d’intervention pour la qualité et la coordination des soins, il est prévu d’attribuer 15 millions d’euros aux maisons médicales de garde dont 11,9 pour financer les maisons médicales de garde déjà existantes et 3,1 millions pour accompagner les établissements en cours de création. Si l’on prend en compte ces dotations, le coût de la permanence des soins des médecins généralistes atteint près de 375 millions d’euros en 2006.
Ces données de 2006 n’intègrent évidemment pas l’impact financier des dispositions prévues dans le décret du 22 décembre 2006 et l’avenant 27 à la convention médicale qui prévoient les modalités de rémunérations des samedis après-midi et des journées de ponts. Il est encore prématuré d’avoir une première idée de cet impact, la mise en œuvre de ces dispositions étant conditionnée à un effort de resectorisation encore en cours, qui doit permettre de maîtriser le surcoût induit par cette extension de la période de permanence des soins.
Mais la permanence des soins ambulatoire peut faire intervenir d’autres professionnels de la santé. Les dépenses liées aux transports sanitaires et à la garde ambulancière ne sont pas incluses dans le montant figurant dans le rapport de la commission des comptes de la sécurité sociale. Le coût des transports privés réalisés pendant les périodes de permanence des soins et de la garde ambulancière, dont le champ recouvre aussi les transports effectués dans le cadre de l’aide médicale urgente, a représenté 216 millions d’euros en 2006. Les forfaits de la garde ambulancière ont constitué 140,4 millions d’euros, soit 65 % de ce montant, le remboursement des transports réalisés atteignant près de 63 millions d’euros. En 2006, l’assurance maladie a versé 405 818 forfaits de garde ambulancière pour 2 transports en moyenne par garde, dont un seul réalisé par la garde ambulancière elle-même. A cela s’ajoutent les dépenses de carence remboursées par les établissements hospitaliers aux services départementaux d’incendie et de secours lorsque les pompiers interviennent en l’absence de possibilité de transport ambulancier. En 2007, ce sont près de 25 millions d’euros qui ont été réclamés par les services départementaux d’incendie et de secours pour plus de 80000 interventions. Il faudrait également tenir compte du surcroît d’activité dans les services d’urgences, qui assurent de plus en plus la permanence des soins en nuit profonde au lieu et place des médecins libéraux. En outre, pour être exhaustif, il ne faudrait pas oublier le financement par les hôpitaux de l’équipe des permanenciers auxiliaires de régulation médicale, commune aux médecins hospitaliers et libéraux dans les centres 15, ainsi que la mise à disposition des locaux et des plates-formes téléphoniques utilisées par les médecins libéraux dans ces centres.
Il faut enfin signaler l’existence d’une dépense fiscale prise en charge par l’Etat liée à l’exercice de la permanence des soins : il s’agit d’une exonération d’impôt sur le revenu pour la rémunération de la permanence des soins (dans la limite de 60 jours de permanence par an) des médecins installés en zones sous-médicalisées (article 151 ter du code général des impôts). Le montant de ces exonérations a été estimé à 2 millions d’euros annuels pour 2006 et 2007. Le faible nombre des bénéficiaires, évalué à 1600 personnes, conduit à s’interroger sur la bonne connaissance de cette mesure fiscale par les professionnels et sur son caractère incitatif pour l’implication des médecins libéraux en zone sous-dotée. Cette mesure ne s’applique actuellement qu’aux médecins installés dans ces zones ou à leurs remplaçants. Sachant que des médecins peuvent avoir moins de réticence à effectuer de temps à autre une permanence dans ces zones qu’à s’y installer, cette mesure d’exonération devrait utilement être élargie à toute rémunération d’une permanence médicale effectuée en zone sous-dotée, quels que soient l’adresse du cabinet du médecin et son secteur de rattachement. En effet, des médecins installés dans des villes déjà couvertes par SOS Médecins et des structures hospitalières peuvent être volontaires pour assurer quelques permanences en dehors de leur secteur dans des zones contiguës rurales ou périrurales déficitaires au sein d’une maison médicale de garde. Il est plus facile d’inciter un médecin installé à Amiens d’effectuer quelques astreintes dans la campagne picarde que d’inciter un médecin à poser sa plaque dans une zone déficitaire de ce département.
Le coût complet de la permanence des soins ambulatoire, transports compris, a donc dépassé les 600 millions d’euros en 2006. Cette mobilisation importante de moyens doit être rapportée au service réel rendu à la population et aux nombres d’actes effectués, en distinguant les différentes périodes. Selon l’évaluation de la permanence des soins en France métropolitaine en 2006 réalisée par les unions régionales des caisses d'assurance-maladie, le nombre d’actes par astreinte s’établit à 15,5 pour les journées des dimanches et jours fériés mais à 1,6 acte pour la période de 20 heures à 24h00 et seulement à 0,4 acte pour la nuit profonde de 0h à 8 heures (soit un acte toutes les deux ou trois nuits). De la même manière, le nombre d’actes pour 100 000 habitants est respectivement pour ces différentes périodes de 67,4, de 7 et seulement de 1,6 au niveau national. Lors du déplacement effectué en région Midi-Pyrénées, la sous directrice de l’union régionale des caisses d'assurance-maladie a précisé que la proportion d’astreintes ne donnant lieu à aucun acte y atteignait 85 % pour la première partie de nuit, 94 % en nuit profonde et 53 % les dimanches et jours fériés, ces taux étant respectivement de 78 %, 90 % et 45 % au niveau national. En Corse, ce taux atteignait même 97 % en nuit profonde en 2006. La commission des comptes de la sécurité sociale a quant à elle estimé que le coût unitaire moyen d’un acte, mesuré comme le rapport entre les remboursements des actes effectués pendant la période (acte de référence et sa majoration) plus les montants des astreintes versées sur le nombre d’actes effectués, s’élevait en moyenne à 39 euros les dimanches et jours fériés, 66 euros en première partie de nuit, et surtout à 225 euros en milieu de nuit, ce qui est considérable. A l’exception de la période de nuit profonde, ce coût reste donc cependant inférieur à celui d’un passage aux urgences, évalué à 220 euros (5). |
Mais il ne s’agit là que d’une moyenne. En région Midi-Pyrénées, par exemple, le coût moyen d’un acte de permanence des soins en nuit profonde dépasse 1 000 euros. Le coût de la permanence des soins est très disparate d’un secteur à un autre : selon les informations fournies par Mme Annie Podeur, directrice de l’hospitalisation et de l’organisation des soins du ministère de la santé, de la jeunesse et des sports, le coût de l’astreinte (hors remboursement des actes réalisés et majorations) par habitant et par an varie de 0,1 à 9,5 euros, avec une moyenne de l’ordre de 2 euros par habitant. Dans une vingtaine de départements, ce coût est supérieur à 4,75 euros par habitant. Au-delà des interrogations possibles sur la taille des secteurs en nuit profonde, ces coûts parfois déraisonnables doivent amener à s’interroger sur la pertinence du maintien d’une permanence des soins effectuée par des médecins libéraux après minuit dans ces secteurs et sur l’opportunité de remplacer les astreintes faites par les effecteurs en nuit profonde par une prise en charge par le secteur hospitalier lorsque cela est possible (existence d’une structure hospitalière suffisamment proche et accessible pour la population). Ce report n’est actuellement admis par la jurisprudence que lorsqu’il ne représente pas une charge disproportionnée pour les services d’urgences et qu’il est explicitement motivé (décision du TA Dijon du 15 novembre 2007).
Ce bilan financier médiocre découle aussi notamment du financement de dispositifs plus juxtaposés que coordonnés et de l’insuffisante articulation entre les différentes composantes de l’offre de soins. En Haute-Garonne, le coût élevé de la permanence des soins est lié notamment à la prise en charge pour des raisons historiques de trois dispositifs de régulation libérale différents (association Regul 31 située au centre 15, association ARMEL exerçant une régulation sur une base régionale dans des locaux distincts du centre 15 mais avec interconnexion avec le service d’aide médicale urgente, centre d’appel de SOS Médecins interconnecté avec le 15). En 2006, la moitié des actes remboursés réalisés pendant les horaires de permanence des soins n’avait pas fait l’objet d’une régulation préalable, cette proportion étant cependant moins forte en nuit profonde (autour de 30 %). La part des visites non régulées est moins forte que celle des consultations en raison du développement des maisons médicales de garde comme lieu de consultation, dont l’accès n’est pas toujours régulé. Le rôle de la régulation doit donc encore être renforcé car elle peut permettre d’améliorer l’efficience du système en priorisant la prise en charge des actes médicalement justifiés et en repoussant sur des consultations aux heures ouvrables des cabinets les demandes qui peuvent l’être grâce à des conseils médicaux appropriés. Par ailleurs, comme le souligne l’étude réalisée par les unions régionales des caisses d'assurance-maladie sur l’année 2006, le recours au médecin inscrit sur le tableau d’astreinte reste minoritaire, alors qu’il devrait être la règle. Toutes périodes confondues, les patients ont recours majoritairement à un médecin qui n’est pas d’astreinte : le taux varie de 50 % en zones rurales à 71 % en milieu urbain. Plusieurs causes peuvent expliquer cette situation : continuité des soins assurée par un médecin qui n’est pas d’astreinte pour ses patients, intervention d’une association de type SOS Médecins pour sa propre clientèle lorsque ses adhérents ne se sont pas inscrits sur le tableau de garde, absence de permanence des soins libérale après minuit et recours à des médecins urgentistes. De plus, l’importance du taux de recours à des médecins non d’astreinte et hors secteur de garde montre que les Français, méconnaissant souvent l’organisation mise en place, se dirigent vers la structure qui leur semble la plus accessible, ignorant les limites des secteurs et la possibilité d’avoir recours à un médecin d’astreinte.
B.— UN DISPOSITIF QUI S’INSCRIT DANS UN CONTEXTE DÉFAVORABLE
1. L’évolution de la démographie médicale risque d’accentuer la répartition inégalitaire des professions de santé sur le territoire
La France n’a jamais eu autant de médecins et pourtant elle manque dans un nombre croissant de secteurs de généralistes pour pouvoir assurer la permanence des soins ! Comme le rappelle le rapport de la commission des comptes de la sécurité sociale de 2008, la France était en 2006 l’un des pays les mieux dotés en médecins généralistes des pays de l’Organisation de coopération et de développement économiques : on dénombrait fin 2006 101 500 omnipraticiens (qui représentent environ la moitié des effectifs de médecins), dont environ 54 000 sont des généralistes libéraux en activité (c’est-à-dire en excluant notamment les médecins à exercice particulier, tels les acupuncteurs ou homéopathes, ou les médecins salariés et hospitaliers). Si l’on s’en tient à ces derniers, la densité moyenne est de 89 pour 100 000 habitants, moyenne qui cache cependant de fortes disparités entre une moitié Sud mieux dotée et le reste de la France. Les régions qui présentent les plus faibles densités sont notamment celles situées autour de la région parisienne : la région Centre, la Haute et la Basse-Normandie, la Picardie ou la région Champagne-Ardenne. L’analyse au niveau régional doit en outre être complétée par une analyse plus fine car de fortes disparités peuvent être marquées entre départements et entre cantons. Par exemple, en Ile-de-France, la situation de Paris contraste fortement avec celle de la Seine-Saint-Denis et de la Seine-et-Marne.
Si le nombre de généralistes en France a atteint un sommet au cours de cette décennie, celui-ci a laissé subsister de fortes disparités territoriales. Comme le souligne le Haut comité pour l’avenir de l’assurance maladie dans son rapport de 2007, ce phénomène n’est pas nouveau : on observe aujourd’hui les mêmes disparités de densité médicale qu’au début des années 70, faute d’une politique active en matière d’installation (mis à part les récentes mesures incitatives crées notamment par la loi relative au développement des territoires ruraux du 23 février 2005) ; mais « si ces disparités n’ont pas posé de problème dans l’accès aux soins en période de croissance générale de la démographie médicale avec un quasi doublement du nombre de médecins libéraux depuis 30 ans, il n’en sera pas de même en période de baisse de la densité médicale, au moins dans certaines zones du territoire aujourd’hui mal équipées (zones rurales ou quartier périurbains par exemple) ». Les données sur les zones déficitaires récemment définies par les missions régionales de santé laissent à penser que 4 % de la population, répartis sur environ 4 500 communes, sont confrontés à des difficultés d’accès aux soins de premier recours.
Or, la densité médicale française devrait désormais baisser de façon continue jusqu’en 2025, en raison notamment du départ à la retraite des baby-boomers (le nombre de cessations d’activité devrait passer de 4 000 par an à près de 9 000 entre 2010 et 2015) et des conséquences différées des évolutions heurtées du numerus clausus décidées par les pouvoirs publics, alors que les besoins sanitaires de la population vont croître en raison du vieillissement de la population. Selon les projections établies par la direction de la recherche, des études, de l'évaluation et des statistiques du ministère de la santé, avec l’hypothèse d’un maintien du numerus clausus au niveau pourtant élevé de 7000 postes, la densité médicale chuterait de plus de 15 % d’ici 2025, en retrouvant un niveau proche de celui des années 80 et le nombre total des médecins en activité baisserait de 9,4 % entre 2006 et 2025. La pyramide des âges des médecins laisse apparaître un vieillissement de la profession : la part des généralistes âgés de plus de 55 ans atteint désormais 28 % et l’âge moyen des médecins généralistes en activité est de 48 ans. Cette proportion de médecins âgés de plus de 55 ans est encore plus importante dans certains départements, tels l’Ariège, l’Aveyron ou encore le Lot-et-Garonne, département dans lequel ce taux atteint 38 %. Cette donnée est particulièrement importante au regard de l’avenir du dispositif de permanence des soins : un médecin âgé supportera moins bien un rythme soutenu de gardes nocturnes conjugué à l’accueil de sa patientèle en journée (l’exercice en cabinet de groupe est minoritaire chez les générations plus âgées) ; le faible nombre de médecins présents dans certains secteurs est tel qu’une exemption d’un médecin âgé, son désengagement ou sa cessation d’activité peut conduire à des situations inacceptables pour les médecins volontaires effecteurs et remettre en cause l’organisation entière de la permanence des soins. Enfin, dans certains secteurs, le renouvellement des médecins âgés n’est pas assuré, faute de candidats à l’installation en zone rurale.
TAUX DE GÉNÉRALISTES LIBÉRAUX DE PREMIER RECOURS DE 55 ANS ET PLUS (SITUATION AU 31 DÉCEMBRE 2005)
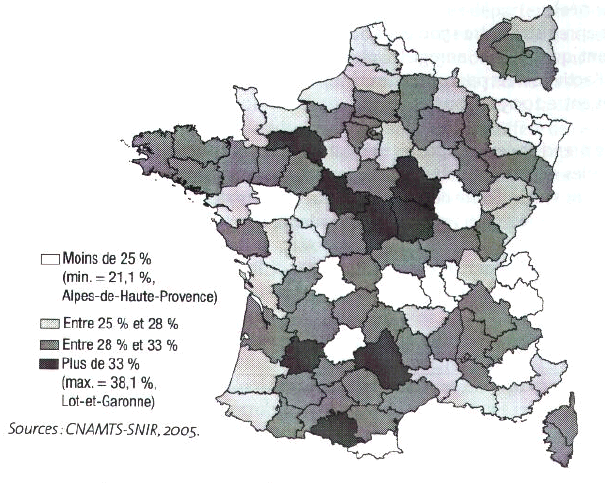 Si les sorties s’accélèrent, le rythme des entrées s’essouffle. La faiblesse du nombre d’entrées est d’abord la conséquence de la baisse du numerus clausus entre 1983 et 1993, année à laquelle il a atteint son niveau le plus bas (3500 postes ouverts, alors qu’il était supérieur à 8000 dans les années 70). En outre, les pouvoirs publics ont encouragé sur une période récente les départs anticipés des libéraux grâce au mécanisme d’incitation à la cessation de l’activité (MICA), qui organise une préretraite dès l’âge de 57 ans.
Si les sorties s’accélèrent, le rythme des entrées s’essouffle. La faiblesse du nombre d’entrées est d’abord la conséquence de la baisse du numerus clausus entre 1983 et 1993, année à laquelle il a atteint son niveau le plus bas (3500 postes ouverts, alors qu’il était supérieur à 8000 dans les années 70). En outre, les pouvoirs publics ont encouragé sur une période récente les départs anticipés des libéraux grâce au mécanisme d’incitation à la cessation de l’activité (MICA), qui organise une préretraite dès l’âge de 57 ans.
Le numerus clausus a progressivement été relevé au début des années 2000 pour atteindre 7100 postes en 2006-2007 et 7300 pour l’année universitaire 2007-2008 mais les effets de cet infléchissement ne se feront pas sentir avant une dizaine d’années en raison de la durée des études médicales (9 ans en médecine générale). Par ailleurs, les jeunes médecins s’installent de plus en plus tardivement, préférant faire des remplacements ou des vacations salariées pendant plusieurs années. L’âge moyen à la première installation est désormais de 38 ans. L’accroissement significatif du numerus clausus ne suffira pas non plus par son seul effet quantitatif à garantir une couverture médicale plus homogène du territoire français.
La dégradation de la démographie médicale représente aujourd’hui un défi majeur pour la pérennité de la permanence des soins ambulatoire, même si une forte densité n’est pas la garantie d’une forte participation, la participation des médecins étant aujourd’hui paradoxalement plus forte en milieu rural malgré la plus forte pénibilité des astreintes. L’évolution déficitaire de la démographie médicale locale exacerbe la pénibilité des conditions d’exercice des gardes et fragilise le volontariat. On ne peut donc appréhender le fonctionnement de la permanence des soins indépendamment de la localisation géographique des médecins et d’une réflexion plus générale sur la répartition spatiale de l’offre de soins et les moyens de l’améliorer. A ce titre, le rapport très complet de la mission d’information sur l’offre de soins créée par la commission des affaires culturelles, familiales et sociales de l’Assemblée nationale, dont votre rapporteur était membre, pourra être utilement consulté.
Le renforcement des mesures incitatives et l’encouragement au regroupement des professionnels et à la structuration de l’offre de soins primaires autour de pôles de santé restent néanmoins globalement préférables à des mesures coercitives appliquées seulement aux nouvelles installations, qui risquent d’être contournées (remplacements) et qui ont montré leurs limites en Allemagne (désaffection de la médecine libérale et de la filière médicale). On ne saurait en effet négliger le peu d’attraction exercé par la médecine de premier recours qui, quoique passionnante et humainement gratifiante, pâtit de l’importante disponibilité qu’elle exige des praticiens : nul besoin d’ajouter de nouvelles sujétions administratives qui se révéleraient à coup sûr un puissant répulsif pour l’installation des nouvelles générations de médecins.
A l’inverse, il n’est plus possible de se pencher sur l’accès aux soins de population en tout point du territoire, aussi bien la journée que la nuit, sans résoudre les difficultés particulières à la permanence des soins. L’existence d’une permanence des soins organisée et opérationnelle est en effet aujourd’hui devenue un préalable incontournable, bien qu’insuffisant, à un projet d’installation en zone rurale.
2. Un nouveau rapport au temps de travail et à l’exercice médical
Si hier les médecins libéraux concevaient leur pratique comme un sacerdoce, les jeunes générations sont plus enclines à revendiquer des conditions de travail conformes à la société des « 35 heures » dans laquelle ils vivent. Pouvoir disposer d’horaires convenables et garder une vie extra-professionnelle sont des priorités plus fortes que pour les générations précédentes, qui expliquent notamment l’engouement pour le « travail à la carte » permis par les remplacements. La notion de repos de sécurité, exportée du monde hospitalier, a aussi fait irruption dans l’univers mental des médecins libéraux : si la disponibilité auprès des patients était un critère de qualité du travail médical, elle peut apparaître aujourd’hui comme un obstacle à cette qualité en raison de la fatigue accumulée.
La féminisation de la profession, que l’on retrouve dans de nombreux pays européens, a été un moteur de cette évolution, même si aujourd’hui, femmes et hommes revendiquent ensemble un meilleur équilibre entre leurs activités professionnelles et leur vie personnelle et refusent l’exigence d’une disponibilité permanente. En France métropolitaine, les femmes représentent 39,6 % des médecins en activité, soit quatre fois plus qu’au début des années 60, et en 2006, pour la quatrième année consécutive, les femmes étaient plus nombreuses que les hommes à s’inscrire à l’Ordre des médecins (53 %). Cette féminisation va s’amplifier dans les années à venir : sept internes sur dix sont des femmes. Elle va de pair avec le développement d’une activité à temps partiel sur tout ou partie de la carrière, même si ce mode d’exercice reste largement minoritaire, et un attrait pour un mode d’exercice salarié, aux horaires plus maîtrisés.
Par ailleurs, au-delà des strictes questions d’organisation du temps de travail, les jeunes générations appréhendent l’exercice isolé, et donc la solitude des gardes, solitude à laquelle leur formation initiale, hospitalocentrée, ne les a pas préparés. La nature de la permanence des soins, moins centrée que par le passé sur la continuité des soins, accentue ce caractère anxiogène : la prise en charge anonyme, à distance dans le cadre de la régulation, d’un patient, dont les antécédents ne sont pas connus et avec lequel aucun lien de confiance n’est établi, est vécue comme une prise de risque. Ce n’est donc nullement une contrainte limitant la liberté d’installation qui est nécessaire mais, au contraire, un ensemble de mesures incitatives pour revaloriser le médecin de premier recours.
3. Une médecine générale libérale de premier recours peu attirante
L’organisation de la permanence des soins ambulatoire est aussi mise à mal par la désaffection dont souffre la médecine générale, malgré son nouveau statut de spécialité et la création récente d’une filière universitaire. Cette désaffection est illustrée tout d’abord par le nombre élevé de postes non pourvus en médecine générale à l’issue de l’examen classant national, rendu possible grâce à l’excès de postes offerts par rapport au nombre effectif de candidats et aux possibilités de non-validation du second cycle d’études médicales : 33 % des postes ouverts en médecine générale en 2004 (609), 40 % en 2005 (980), 14 % en 2006. Les subdivisions qui ne pourvoient pas tous leurs postes en médecine générale correspondent aux villes moyennes en périphérie du bassin parisien (Amiens, Caen, Rouen, Reims, Dijon, Angers et Tours) et aux Antilles. De plus, le système universitaire offre certaines possibilités de formation complémentaire et de réorientation vers une médecine plus spécialisée grâce à une inscription en diplôme d’études spécialisées complémentaires dès la fin du cursus initial de médecine générale. Tous les diplômés de médecine générale n’exerceront donc pas la médecine de premier recours.
Des réorientations sont aussi fréquentes en cours de carrière, compte tenu des passerelles existantes (y compris vers l’hôpital, en médecine d’urgence ou gériatrie, ou par dérogation en psychiatrie) : selon une étude réalisée en 2004 par le centre de recherche et documentation en économie de la santé (actuel institut de recherche et documentation en économie de la santé), la durée de carrière libérale en tant que généraliste ne dépasse pas 18 ans pour un médecin sur 5.
Selon l’Observatoire National de la Démographie des Professions de Santé, une partie importante des 100 000 omnipraticiens recensés ont une activité autre que la médecine générale. « Sans avoir forcément acquis les compétences au sens réglementaire, ou déclaré leur nouvel exercice spécialisé, nombre de généralistes exercent désormais à l’hôpital en oncologie, psychiatrie, néphrologie, gériatrie… Des médecins généralistes libéraux ont pour leur part opté pour un exercice particulier (homéopathie, acupuncture). » Bien que recensés comme omnipraticiens, ces médecins sortis de l’exercice libéral classique ne participent pas à la permanence des soins ambulatoires. Seuls 55 % environ des omnipraticiens ont une activité effective en médecine générale libérale de premier recours. Si la densité d’omnipraticien est supérieure à la moyenne nationale dans certains départements tels Paris, la Gironde, les Pyrénées-Atlantiques ou les Alpes-de-Haute-Provence, cette densité repose sur une proportion de médecins à exercice particulier supérieure à 15 %.
Les professionnels entendus par l’Observatoire National de la Démographie des Professions de Santé mettent en avant un faisceau de facteurs pour expliquer cette désaffection :
« - une méconnaissance du métier induite par l’organisation actuelle des parcours d’étudiants et par l’insuffisance des stages de médecine générale ;
- la pénibilité de l’exercice générée par les conditions de travail et les horaires, d’autant plus lourds qu’un professionnel est isolé et compense par sa sur-activité les faiblesses de l’offre alentour ;
- Le manque de perspectives et de possibilités d’évolution de carrière qui explique que, pour se ménager une seconde carrière, certains généralistes s’orientent vers un exercice hospitalier hors de la médecine générale, d’autres vers la santé publique ou la médecine du travail,certains enfin vers un exercice libéral particulier. »
Par ailleurs, les étudiants et internes en médecine sont de moins en moins attirés par l’exercice libéral, qui est perçu comme contraignant, et qu’ils connaissent mal, l’essentiel de leur cursus se passant à l’hôpital. Une étude réalisée par Mme Irène Kahn-Bensaude en décembre 2005 sur la féminisation du corps médical révèle ainsi que les souhaits des étudiants en seconde année se portaient en priorité sur le secteur hospitalier, l’exercice libéral ne recueillant que 27 % des réponses chez les hommes et 26 % chez les femmes. Les jeunes sont également de plus en plus attirés par un type d’exercice mixte, appréhendé soit sous la forme d’un rattachement simultané à plusieurs statuts, soit de changements successifs de modes d’exercice au cours de leur carrière. Selon le rapport 2006-2007 de l’ONDPS, « l’augmentation du nombre de médecins ces dix dernières années a surtout bénéficié aux médecins salariés, beaucoup moins aux médecins libéraux et pas du tout aux médecins généralistes de premier recours ». Selon les projections réalisées par la direction des études statistiques du ministère de la santé à l’horizon 2025, la diminution des effectifs médicaux affecterait prioritairement le secteur libéral (-17 %), avec, sur la période 2012-2023, des cessations d’activité nombreuses dépassant de plus de 1000 l’effectif des entrées. Elle ne concernerait en revanche pas le secteur salarié hospitalier, qui verrait ses effectifs augmenter de 4 % sur la période.
4. L’évolution des besoins et des attentes de la population
Si les ressources mobilisables pour assurer la permanence des soins ambulatoire risquent de se tarir au cours des prochaines années, la demande de soins émanant de la population risque au contraire d’augmenter, à la fois sous l’effet d’une évolution des comportements de cette dernière et d’une croissance objective de ses besoins.
Dans une société de l’immédiateté et avec le développement d’un certain consumérisme médical, les exigences de la population en termes de délai de réponse et de prise en charge sanitaire s’accroissent et la notion d’urgence ressentie n’est plus la même que dans le passé. Les usagers, en particulier en zone urbaine, désirent un service disponible rapidement à toute heure pour répondre très souvent à une inquiétude plus qu’à une véritable urgence ne pouvant attendre la réouverture des cabinets médicaux. L’expression des besoins a changé et le taux de recours au médecin a augmenté.
Au-delà de cette évolution sociologique, les besoins sanitaires devraient être de plus en plus importants dans les prochaines années compte tenu du vieillissement de la population et notamment du souhait de favoriser le maintien des personnes âgées à domicile, ainsi que du développement de formes alternatives à l’hospitalisation (HAD).
C.— UN DISPOSITIF HANDICAPÉ PAR UN PILOTAGE ÉCLATÉ, DES MODES DE FINANCEMENTS RIGIDES ET CLOISONNÉS ET PAR UN MANQUE DE LISIBILITÉ POUR L’USAGER
Au-delà de ce contexte défavorable, les difficultés rencontrées dans l’organisation de la permanence des soins sont dues à des problèmes intrinsèques, liés à la complexité de son pilotage, fragmenté entre de multiples intervenants et marqué par une dichotomie très forte, entre l’Etat, en charge de l’organisation opérationnelle de la permanence des soins, en collaboration avec les conseils départementaux de l’Ordre des médecins et l’assurance maladie, responsable de son financement. La complexité et la lourdeur de ce dispositif sont à la fois sources de blocages et de confusion dans le rôle des acteurs.
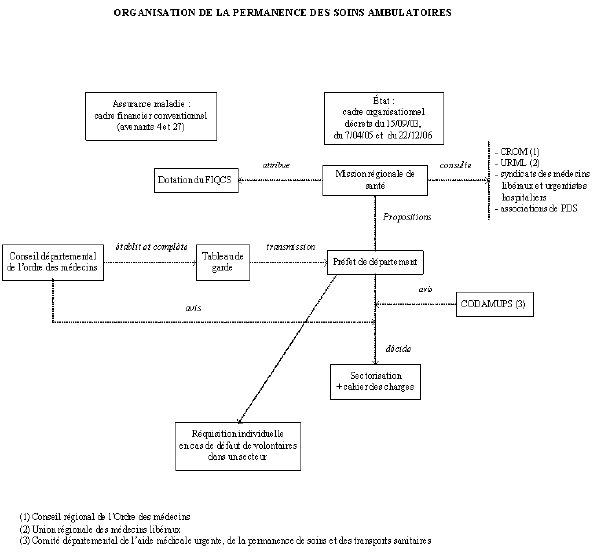
A l’échelon national, l’Etat définit par voie réglementaire les modalités générales d’organisation de la permanence des soins. L’assurance maladie et les partenaires sociaux en arrêtent le cadre financier conventionnel, qui est complété par les orientations nationales du fonds d’intervention pour la qualité et la coordination des soins placé au sein de la caisse nationale d’assurance-maladie des travailleurs salariés.
Au niveau régional, les missions régionales de santé, présidées alternativement par le directeur de l’Union Régionale des Caisses d’Assurance Maladie (URCAM) et par le directeur de l’Agence Régionale d’Hospitalisation, transmettent des propositions d’organisation de la permanence des soins au Préfet du département, après consultation du conseil régional de l’Ordre des médecins, de l’union régionale des médecins libéraux, des représentants régionaux des syndicats représentatifs de médecins libéraux et d’urgentistes hospitaliers, et des associations de professionnels participant à la permanence des soins (article R. 6315-7 du code de la Santé publique). Cependant, comme l’a fait remarquer le président de la conférence des directeurs d’union régionale des caisses d'assurance-maladie lors de son audition, ses propositions n’ont pas toujours été prises en compte, les préfets étant soumis à de multiples pressions et souhaitant préserver le dialogue entre les différents acteurs. Par ailleurs, les schémas régionaux d’organisation sanitaire (SROS) de troisième génération, arrêtés par les directeurs d’agences régionales de l'hospitalisation, ne s’intéressent plus au seul secteur hospitalier et comportent obligatoirement un volet intitulé « prise en charge des urgences et articulation avec la permanence des soins ». L’attribution des dotations des fonds permettant de financer certains frais de fonctionnement liés à la permanence des soins est faite au niveau régional : relevant initialement de comités de gestion placés au sein des unions régionales des caisses d'assurance-maladie pour le fonds d’aide à la qualité des soins de ville, l’attribution des dotations du fonds d’intervention pour la qualité et la coordination des soins est désormais de la compétence des missions régionales de santé copilotées par l’Etat et l’assurance maladie.
L’échelon opérationnel et décisionnel en matière de permanence des soins est cependant au niveau du département. C’est le préfet de département qui arrête le cahier des charges et la sectorisation, après consultation du conseil de l’Ordre des médecins et du comité départemental de l’aide médicale urgente, de la permanence des soins et des transporteurs sanitaires. Ce comité consultatif présidé par le Préfet est composé de représentants de la direction départementale des affaires sanitaires et sociales, du service d’incendie et de secours, de l’agence régionale de l'hospitalisation, de quatre représentants des collectivités locales, du conseil départemental de l’Ordre des médecins, ainsi que des représentants des différents régimes d’assurance maladie, de la Croix-Rouge française, des pharmaciens, du service d’aide médicale urgente, de l’union régionale des médecins libéraux, des syndicats représentatifs des médecins libéraux, des urgentistes des établissements publics et privés, de chacune des associations créées pour la permanence des soins, des organisations représentant l’hospitalisation publique et privée, des transporteurs sanitaires, des associations d’usagers (article R. 6313-1 du code de la santé publique). Le docteur Pelloux, président de l’association des médecins urgentistes de France, a souligné lors de son audition le manque de caractère opérationnel de ces comités, qui peinent parfois à se réunir.
Contrairement au système en vigueur en Suède ou au Royaume-Uni, où la permanence des soins relève exclusivement des autorités publiques régionales ou locales (Conseil de Comté en Suède), les représentants des professionnels continuent à jouer un rôle dans la garantie de la permanence des soins ambulatoire : c’est le conseil départemental de l’Ordre des médecins – ou parfois l’association locale de permanence des soins lorsque les médecins se sont constitués en association - qui établit les tableaux nominatifs de garde par secteur et tente le cas échéant de les compléter après consultation des syndicats et des associations de permanence des soins avant de les transmettre au Préfet au moins 10 jours avant sa mise en œuvre. Ce tableau est également transmis au service d’aide médicale urgente et aux caisses d’assurance maladie et sur leur demande aux syndicats de médecins (art. R6315-2 du code de la santé publique).En revanche, il n’est pas diffusé aux pharmacies, mairies, ou forces de l’ordre, qui sont peu informés du dispositif mis en œuvre dans leur secteur.
Si la démarche de persuasion du conseil de l’Ordre n’a pas abouti et si le tableau reste incomplet dans un secteur, le préfet peut procéder à des réquisitions individuelles. En dehors de ce pouvoir de réquisition, qui n’est pas adapté à la résolution de problèmes structurels, le préfet, souvent interpellé par les élus (maires ou conseillers généraux pour les interventions des sapeurs-pompiers appelés de plus en plus en dernier recours) ou certaines administrations, ne dispose pas de réels moyens d’action et se retrouve souvent tributaire de l’implication du conseil départemental de l’Ordre et de leaders syndicaux locaux pour mobiliser les professionnels et structurer l’offre de soins pendant les périodes de permanence des soins. A l’inverse, comme l’a souligné le docteur Deseur, du Conseil national de l’Ordre des médecins lors de son audition, les conseils départementaux ne peuvent faire aboutir leur démarche s’il n’existe pas une entente avec le Préfet et si les menaces ne sont pas crédibles, c’est-à-dire relayées par une action volontariste de l’Etat et étayées par l’hypothèse –même infime – d’un recours à la coercition. La collaboration entre le préfet et l’Ordre est donc indispensable pour la mise en place et la pérennité du dispositif.
S’il est le responsable de l’organisation de la permanence des soins ambulatoire dans son département, le préfet ne dispose pas du levier du financement, qui dépend essentiellement de l’assurance-maladie et d’un cadre extra-départemental (système conventionnel national pour la fixation du tarif du paiement des astreintes des effecteurs, des majorations d’actes et de la rémunération des régulateurs libéraux, orientations nationales et décisions d’attribution régionales pour les dotations du fonds d’intervention pour la qualité et la coordination des soins). Dans l’attente de la création des futures agences régionales de santé, la dichotomie Etat/assurance-maladie rend particulièrement délicat le pilotage du dispositif de permanence des soins : comme le souligne le rapport du docteur Jean-Yves Grall de 2007 intitulé « Mission de médiation et propositions d’adaptation de la permanence des soins », « cette dualité entre un responsable sans levier financier et un financeur sans responsabilité opérationnelle n’est pas de nature à garantir la pérennité ou la fiabilité du dispositif, dans un contexte de volontariat propice dans certains cas à des surenchères mettant en difficulté le préfet et la direction départementale des affaires sanitaires et sociales ». L’application des modalités d’organisation de la permanence des soins (plages horaires, principe d’une prise en charge de la régulation libérale …) arrêtées par décret nécessite ainsi la signature d’un avenant à la convention médicale fixant le montant des astreintes pour être effective sur le terrain : ce décalage est souvent très mal compris et vécu par les professionnels, de surcroît lorsque l’arrêté préfectoral reprenant le décret est déjà signé. Un délai d’un an s’est écoulé entre la parution du décret du 22 décembre 2006 étendant la permanence des soins aux samedi après-midi et aux jours fériés et autorisant la prise en charge de la régulation libérale le samedi matin et la signature de l’avenant n° 27 à la convention médicale le 19 décembre dernier, en raison de la durée des négociations nationales entre assurance maladie et syndicats de médecins ; de même, il avait fallut attendre le 11 mars 2005 pour que soit conclu l’avenant n° 4 fixant les rémunérations spécifiques des médecins participant au nouveau dispositif de permanence des soins défini par les deux décrets du 15 septembre 2003.
Il faut aussi souligner le rôle récent pris par certaines collectivités locales, qui ont financé des maisons médicales de garde en vertu de l’article 108 de la loi relative au développement des territoires ruraux (« Les collectivités territoriales et leurs groupements peuvent aussi attribuer des aides visant à financer des structures participant à la permanence des soins, notamment des maisons médicales. »), parfois sans cohérence avec l’offre et les besoins sanitaires au niveau départemental ou régional et le cahier des charges départemental existant.
A cette dichotomie Etat/assurance-maladie, s’ajoutent la diversité et le cloisonnement des différentes sources de financement (budget d’un établissement hospitalier pour les plates-formes communes installées dans les services d’aide médicale urgente (centres 15) et la rémunération des permanenciers auxiliaires de régulation médicale de ces centres, fonds d’intervention pour la qualité et la coordination des soins, enveloppe du risque de l’objectif national des dépenses de l'assurance-maladie pour le paiement des astreintes, les majorations d’actes, la rémunération forfaitaire des régulateurs libéraux et la garde ambulancière, budget du service départemental d’incendie et de secours à la charge du département pour les interventions des sapeurs-pompiers). Les inconvénients du cloisonnement de ces différentes enveloppes peuvent être illustrés par plusieurs exemples. Tout d’abord, si la participation des médecins salariés des centres de santé à la permanence des soins est aujourd’hui prévue par le code de la santé publique (article R. 6315-1 du code de la santé publique (6)), elle est très difficile à mettre en œuvre car ces médecins ne peuvent bénéficier du paiement des astreintes, financé sur le risque et relevant du seul champ conventionnel. La mission régionale de santé d’Ile-de-France déplore ainsi ne pas pouvoir mobiliser les médecins des centres de santé municipaux de Seine-Saint-Denis, centres qui sont particulièrement nombreux dans ce département. Le basculement du fonds d’aide à la qualité des soins de ville vers le champ conventionnel de la rémunération des médecins participant à la régulation libérale (ainsi que le financement de la formation à la régulation dans le cadre de la formation professionnelle conventionnelle) complique aussi les modalités de leur prise en charge. Il a fallu ainsi, par exemple, l’intervention conjointe de l’union régionale des caisses d'assurance-maladie et de l’agence régionale de l'hospitalisation franciliennes pour pérenniser le fonctionnement de la régulation libérale dans les Yvelines, en permettant aux médecins salariés d’AMU 78 de bénéficier d’un statut de praticien hospitalier attaché à temps partiel. Il n’est pas non plus possible de transférer le montant correspondant aux astreintes prévues en seconde partie de nuit sur le budget de l’établissement de santé (public ou privé) siège des urgences lorsque la charge de la permanence des soins pèse sur ces services dans un ou plusieurs secteurs (même si l’activité transférée peut générer des recettes, un complément aiderait l’établissement à mieux s’organiser et à faire face notamment aux visites incompressibles, sous réserve d’un aménagement de la réglementation).
Outre ce cloisonnement, les acteurs locaux de la permanence des soins, directions départementales des affaires sanitaires et sociales et caisses primaires d’assurance-maladie notamment, se heurtent au caractère rigide et uniforme du cadre financier, fixé à un échelon national, qui ne permet pas de prendre en compte les spécificités territoriales. Or, si l’on reprend l’expression imagée mise en avant par les syndicats de médecins lors de leur audition, « la permanence des soins n’exige pas du prêt-à-porter mais de la haute couture ». La fixation des modalités de rémunération des médecins par l’avenant n° 4 pendant les horaires de la permanence des soins a ainsi été faite par les partenaires conventionnels sans prise en compte des systèmes déjà mis en place localement au sein du fonds d’aide à la qualité des soins de ville ou d’autres fonds, qui fonctionnaient bien et pouvaient être différents (exemple : forfaitisation globale sans paiement à l’acte en sus dans certaines maisons médicales de garde, notamment à Neufchâtel-en-Bray en Haute-Normandie ou à Cournon en Auvergne, forfaitisation dégressive au prorata du nombre de patients vus dans les SAMI (7) du Val-de-Marne ou dans la maison médicale de garde de Clamart à partir d’un tarif équivalent à 2 ou 3 consultations de nuit/h). Le passage à l’avenant conventionnel a contribué de ce fait à la fermeture du point d’accueil de Roubaix. En Val-de-Marne, la disparition de la forfaitisation dégressive dans les SAMI, corrélative au maintien de son application pendant 18 mois dans les nouvelles structures, a fragilisé la participation des médecins généralistes qui s’étaient déjà réinvestis dans la permanence des soins. L’impossibilité d’un cumul d’astreintes en cas de regroupement de secteurs suscite aussi l’incompréhension et empêche la mise en place d’organisations alternatives et la venue de structures de type SOS Médecins. Comme l’indique le rapport Grall, les dispositifs qui fonctionnent bien, tels ceux en vigueur dans le Calvados ou en Mayenne, « peuvent se révéler dérogatoires à l’orthodoxie ». De ce fait, « en l’absence de dispositions réglementaires ou de souplesse dans l’application des dispositions existantes », la mission de médiation dont était chargé le Docteur Grall s’est révélée « peu opérante car structurellement impossible ». En outre, le montant de l’astreinte est uniforme sur l’ensemble du territoire et ne peut faire l’objet d’un traitement différencié dans les zones déficitaires et peu attractives. Il n’est pas non plus réglementairement possible d’envisager, comme cela l’a été en Mayenne, un cumul entre l’astreinte due au titre de la continuité des soins dans un hôpital local et l’astreinte d’effecteur de la permanence des soins pour tenter de remobiliser des médecins en zone rurale. L’article 44 de la loi de financement de la sécurité sociale pour 2008 a amorcé une piste intéressante pour sortir de ce carcan, en ouvrant la faculté d’expérimenter dans certaines régions candidates de nouvelles modalités de rémunérations des médecins assurant la permanence des soins, grâce à la mise en place d’une enveloppe régionale globale. Cette faculté n’a cependant pas pu encore être mise en œuvre, faute de la publication d’un décret d’application.
Enfin, il faut souligner que cette organisation de la permanence des soins ambulatoire est tout à fait indépendante de celle des gardes pharmaceutiques, dont la sectorisation et les tableaux de gardes sont arrêtés par les organisations syndicales de pharmaciens. Les risques d’incohérence entre les deux systèmes retenus existent, même si le décret du 22 décembre 2006 a élargi la composition du comité départemental de l’aide médicale urgente et de la permanence des soins aux représentants des pharmaciens. La recherche de cohérence entre les périmètres d’intervention se pose de plus en plus avec le développement des maisons médicales de garde, si l’on souhaite éviter de multiples déplacements au patient. La création d’un lieu posté de garde médicale unique sur un ou plusieurs secteurs et identique tout au long de l’année risque aussi de déséquilibrer considérablement l’activité des pharmacies de garde suivant leur éloignement. Il convient donc que la structuration de la permanence des soins autour d’une maison médicale de garde soit précédée d’une concertation avec les organisations de pharmaciens. Comme il a été signalé à Toulouse par la présidente du Conseil régional de l’Ordre des pharmaciens, ni ceux-ci ni leurs représentants n’ont accès au tableau des astreintes des médecins, ce qui peut poser problème dans un contexte marqué par le développement du conseil médical et de la prescription téléphonique.
II.— GARANTIR SOUS L’EGIDE DES AGENCES RÉGIONALES DE SANTÉ L’ACCES AUX SOINS A TOUTE HEURE DE LA PERMANENCE DES SOINS, EN OPTIMISANT LA COMPLEMENTARITE DES ACTEURS SANITAIRES
Le système de la permanence des soins apparaît, on l’a vu, hautement perfectible dans tous ses aspects, bien que les difficultés d’organisation du dispositif s’inscrivent dans un cadre plus large de crise des vocations médicales et de restriction des enveloppes budgétaires. Cet état de fait n’atténue pas la conviction qu’il est possible de repenser son organisation et son fonctionnement de façon à garantir à tout citoyen un égal accès à une permanence des soins réellement efficace et effective pour un coût restreint.
Cette ambition suppose de répondre à trois questions.
D’abord, il faut déterminer comment organiser la permanence des soins de façon efficace et efficiente sur un territoire donné sans pour autant requérir les avis d’un organisme payeur, d’une structure établissant les listes de garde, d’une autorité de contrôle. Une opportunité historique se présente avec la réflexion engagée par le rapport Ritter de janvier 2008 et le rapport Bur de février 2008 qui préconisent la constitution d’agences régionales de santé (ARS) : le champ de la permanence des soins semble idéal pour mettre en œuvre un tel regroupement des compétences et des moyens sanitaires sur un territoire déterminé.
Une fois abordée la question du pilotage institutionnel, on doit déterminer l’organisation de la permanence des soins sur le terrain, ce qui amène à poser le problème de la présence médicale sur le territoire. La récente mission parlementaire sur l’offre de soins sur l’ensemble du territoire (8) dont votre rapporteur était membre a rejeté à raison la proposition de revenir aux gardes obligatoires telles qu’elles existaient avant la réforme de 2003. Pour être réellement efficace au plus près des populations, le dispositif de permanence des soins ne peut se fonder sur des méthodes coercitives. Nul ne fera de médecine sans les médecins et moins encore contre eux. La solution optimale réside dans la mobilisation des énergies et des volontés d’agir dont, jusqu’à présent, le cadre légal et réglementaire ne permet pas la pleine expression. Une réelle coopération de l’ensemble des acteurs du monde sanitaire, marquée par les engagements fermes de chacun sous l’égide de la puissance publique, et assise sur le sens du devoir de tous, aboutirait à un maillage cohérent de l’ensemble du territoire et à des tours de garde compatibles à la fois avec les aspirations familiales et sociales des personnels de santé, la préservation d’un certain niveau de rémunération nécessaire à la poursuite de leur activité, et l’impérieuse nécessité de ne jamais laisser sans réponse un besoin de soins, fût-il formulé à une heure tardive ou un jour férié.
Enfin, afin de diminuer les interventions superflues et coûteuses tout en accroissant la pertinence et la réactivité du dispositif pour les personnes les plus isolées, les différentes auditions ont souligné le rôle fondamental de la régulation médicale. Si les agences régionales de santé deviennent les stratèges de la permanence des soins, veillant aux grands équilibres et au bon exercice du service public de la permanence des soins, les régulateurs sont voués à endosser une mission de tacticien, devant allouer en des temps très brefs les moyens disponibles en réponse à une demande plutôt qu’à une autre. Les centres de régulation visités à l’occasion de la réalisation de ce rapport d’information ont semblé correctement pourvus en matériels modernes et en personnels dévoués, pour autant des améliorations semblent possibles dans l’organisation du service et surtout dans sa mise à la disposition des populations réclamant une intervention sanitaire.
A.— UN PILOTAGE RÉGIONAL PLUS À MÊME DE RELEVER LE DÉFI DE LA PERMANENCE DES SOINS
Les difficultés d’organisation d’un système cohérent de permanence des soins sont connues et tiennent essentiellement à la multiplicité excessive des acteurs et des échelons territoriaux impliqués. Faut-il rappeler que l’état organise cette mission de service public, que l’assurance-maladie pourvoit au financement, que les missions régionales de santé (MRS) proposent un dispositif aux instances ordinales régionales ainsi qu’aux unions régionales des médecins libéraux (URML) sans oublier les syndicats de praticiens libéraux et hospitaliers, qu’au niveau départemental le préfet établit un cahier des charges après avis du comité départemental de l’aide médicale urgente et de la permanence des soins (CODAMUPS), conservant le pouvoir de réquisition mais confiant la constitution des listes aux conseils départementaux de l’Ordre des médecins, lesquels entrent en relation avec les associations locales de généralistes installés ? La seule mention d’une telle procédure explique les dysfonctionnements constatés.
Il convient par conséquent de plaider, avec l’assentiment de la totalité des acteurs sanitaires auditionnés, en faveur d’une compétence générale de principe des agences régionales de santé sur la planification, l’organisation et le financement de la permanence des soins. Cette structure unique d’envergure régionale aurait alors la capacité de définir une stratégie adaptée aux différents territoires et les moyens de financer sa mise en œuvre sans perdre de vue l’équilibre général de l’offre de soins.
1. Un schéma régional d’organisation commun et cohérent pour tous
Le fonctionnement actuel de la permanence des soins prend appui sur une sectorisation du territoire, chaque médecin de voyant attribuer la garde d’un district ainsi délimité. Il ne donne pas satisfaction, c’est pourquoi il serait opportun que l’agence régionale de santé repense la procédure en complétant les schémas régionaux d’organisation sanitaire d’un volet relatif à la permanence des soins. L’agence seule déterminerait les modalités d’exercice de la mission, après avoir cerné les besoins médicaux de la population suivant des critères démographiques et les particularités des territoires. Il lui reviendrait de déterminer quel médecin reçoit la responsabilité de quelle zone, dans quelles conditions et en suivant quels protocoles. Ce schéma élargi mentionnerait également les transports sanitaires, casernes de pompiers, pharmacies, et tout autre acteur de la permanence des soins.
On a pu considérer que la région forme déjà une circonscription administrative trop étendue pour réellement cerner les réalités du terrain, et que le département demeure l’échelon idéal pour mettre en œuvre la permanence des soins. Cette objection ne convainc pas. Il est évident que la constitution des agences régionales de santé ne vise pas à instituer des directeurs autocrates qui règneraient sans partage et sans limite sur le monde sanitaire, délivrant des injonctions depuis le chef-lieu de région. En vérité, la concertation et le dialogue sont des atouts irremplaçables pour toute forme d’action administrative. Un lieu de décision au niveau régional n’exclut pas des structures de proposition et de consultation à l’échelon départemental. Pour cette raison, il serait bon que les comités départementaux de l’aide médicale urgente et de la permanence des soins demeurent de façon à permettre l’expression des professionnels de la santé.
Le rapport Grall considère que la question spatiale n’est pas la seule qui nécessite un engagement des agences régionales de santé, mais que la variable temporelle pourrait y être adjointe utilement. Il est vrai que, même hors des horaires nocturnes et des fins de semaine, il peut s’avérer difficile de consulter un médecin traitant, et que la demande de soins non satisfaite aboutit finalement bien souvent aux urgences. Ainsi, plus de la moitié des interventions de SOS Médecins à Nantes ont lieu dans la journée et en semaine, alors que la permanence des soins n’est pas en service. Le schéma régional d’organisation sanitaire pourrait y remédier en recherchant une coordination dans les horaires d’ouverture et dans les périodes de vacances des cabinets médicaux, en lien avec les structures hospitalières et leur capacité d’accueil.
2. Un maillage physique du territoire : les maisons médicales de garde
Un schéma régional d’organisation sanitaire ne pourra faire l’économie d’une cartographie et d’un recensement des moyens sanitaires disponibles. Il devra surtout intégrer le nouveau mode d’exercice de la permanence des soins : les maisons médicales de garde (9). Ces points d’appui de la permanence des soins ont vocation à se répartir harmonieusement sur le territoire, de façon à être accessible dans un délai raisonnable pour toute personne nécessitant une intervention médicale. Ce sont aussi des éléments de planification et de structuration du tissu sanitaire (10).
Les maisons médicales de garde sont des locaux utilisés par les médecins investis dans la permanence des soins. Contrairement au système antérieur à 2003 dans lequel le praticien demeurait à son domicile durant ses gardes, ne permettant pas à la population de savoir où se rendre sans une recherche préalable, les maisons médicales de garde permettent une identification immédiate et surtout constante dans le temps des lieux de permanence de soins. Les médecins qui s’y rendent pour remplir leurs obligations disposent du matériel médical adapté à leur mission. Ils exercent dans des locaux sécurisés, ce qui revêt une importance considérable dès lors que la profession se féminise et que la perspective de passer isolée les premières heures de la nuit dans le cadre d’une garde pourrait légitimement rebuter les meilleures volontés.
Le coût des maisons médicales de garde présente l’avantage d’une mesure certaine. En effet, le médecin posté ne requiert, pour l’exercice de la permanence des soins, ni une surface étendue ni un matériel onéreux. Il est tout à fait envisageable de l’adosser à une structure déjà existante, sélectionnée en fonction de son positionnement géographique et de sa facilité d’accès. Un hôpital local, un établissement d'hébergement pour personnes âgées dépendantes, un centre médico-social, une clinique privée sont autant de structures avec lesquelles les agences régionales de santé peuvent contracter pour implanter une maison médicale de garde.
Les agences régionales de santé ont un rôle important à tenir pour que les maisons médicales de garde, phénomène récent, se répandent convenablement sur le territoire. Elles apporteraient d’abord un appui appréciable dans l’ingénierie du projet. En effet, il est hors de question de positionner deux maisons médicales de garde à proximité l’une de l’autre, ni dans une zone où le besoin de soins est insuffisant. L’étude préalable de la situation sanitaire de la zone revêt ici une importance fondamentale, et la définition de critères de territorialisation s’affirme indispensable : ce sont ces manques de visibilité financière et opérationnelle qui ont freiné la multiplication de ces points d’accueil. Ensuite, comme il apparaît injuste de faire porter sur les médecins les frais de l’édification d’un réseau de points d’accueil et de soin, l’agence apporterait une partie des financements pour la construction de l’édifice et servirait d’interlocuteur avec les collectivités locales pour que celles-ci consentent une contribution. Enfin, il lui reviendrait d’équiper et d’entretenir les locaux.
Les maisons médicales de garde ont vocation à devenir le principal lieu de mise en œuvre de la permanence des soins. Néanmoins, elles ne sauraient répondre à la totalité des sollicitations, dans la mesure où un médecin posté n’est utile qu’aux malades capables de venir à lui. Les effecteurs mobiles, opérant dans une zone délimitée par le schéma régional d’organisation sanitaire, et se déplaçant au domicile du patient, perdureraient donc en tant que compléments pour ces cas plus graves. Leur nombre n’aurait pas à atteindre des sommets : les praticiens de Loire-Atlantique estiment que six unités mobiles suffiraient à couvrir le département (11). Une double cartographie, l’une des maisons médicales de garde et l’autre des médecins mobiles, se substitueraient donc à l’actuelle et si décriée sectorisation. Rien n’interdirait par ailleurs, si le territoire le permet, que ces deux cartes se superposent parfaitement, et que l’effecteur mobile utilise la maison médicale de garde comme base de départ.
Quant à la proposition d’employer des personnels chargés d’apporter leur aide aux praticiens de permanence, aucune solution ne recueille pour l’assentiment des représentants syndicaux des médecins. Il y aurait pourtant intérêt à instituer une délégation des tâches médicales à des personnels paramédicaux comme elle existe par exemple au Royaume-Uni. Des infirmiers seraient ainsi parfaitement à même de prodiguer des soins à des malades souffrant d’affections de niveau bénin. Surtout, ce mécanisme présenterait un intérêt majeur pour une garde de spécialité : on pense notamment aux sages-femmes effectuant une permanence des soins obstétriques (12).
3. Un contrôle et une fongibilité des enveloppes financières
L’état des lieux de la permanence des soins a montré l’excessive complexité du dispositif dans son volet de gestion financière, et la difficulté qu’elle implique dans une optique de maîtrise des dépenses et de gestion des coûts. Surtout, les différentes enveloppes budgétaires concernent des missions qui se recoupent et qui, du fait de la non-fongibilité de leurs ressources respectives, conduisent les organisations destinataires en entrer en compétition au lieu d’entrer en synergie. La proximité des organisations de l’aide médicale urgente et de la permanence des soins laisse par exemple imaginer une grande souplesse dans l’utilisation des deux enveloppes de crédit.
La gestion des dotations financières devrait revenir aux agences régionales de santé sous la forme d’une enveloppe globale, avec pour le gestionnaire une obligation de résultat et non de moyens. Le directeur de l’agence serait libre de déterminer les sommes attribuées au titre de chacune des missions placées sous sa responsabilité, éventuellement en compensant les déséquilibres apparus d’une enveloppe à l’autre. Ces modalités d’organisation prennent tout leur sens dans le cadre de la permanence des soins. Les acteurs qui y prennent part peuvent parfois ressentir une forme de course à la subvention : hôpitaux et médecins libéraux, ambulanciers et sapeurs ou marins pompiers, etc. Regrouper l’ensemble des dotations et procéder à des transferts de ressources dès lors qu’il est établi qu’un service assure la mission d’un autre éviterait bien des luttes d’influence. Cette réforme s’inscrirait dans la continuité de la loi organique relative aux lois de finances du 1er août 2001, qui a mis fin au cloisonnement des enveloppes en instaurant une fongibilité entre les différents programmes d’une même mission.
Un effet de maîtrise est prévisible dans la gestion des deniers publics. En rompant avec la situation antérieure, une réforme ferait enfin coïncider les structures de décision et de paiement, mettant fin à la dichotomie entre l’Etat et l’assurance-maladie. Elle placerait également l’innovation au sommet en permettant des expérimentations visant à une adaptation du dispositif au territoire, que ce soit sur l’organisation de la permanence des soins ou sur le montant des rémunérations forfaitaires allouées.
4. La mise en place attendue de moyens d’évaluation et d’analyse
L’institution des agences régionales de santé en tant que responsables uniques de la permanence des soins permettrait également de nourrir la réflexion publique en amont et en aval du dispositif. D’une part, elles conduiraient une réflexion prospective sur les voies à explorer afin d’améliorer le système ou de prévenir son engorgement : l’opportunité d’édifier une maison médicale de garde en lieu et place d’un effecteur mobile, les mouvements de population susceptible de solliciter ponctuellement des moyens en hommes et en matériels plus élevés qu’à l’habitude, ou encore l’évolution à moyen et long terme de la démographie médicale et les adaptations requises. Ces anticipations des difficultés futures sont pour l’heure sinon inexistantes, du moins insuffisantes.
D’autre part, les agences régionales de santé pourraient opérer un contrôle sur le bon exercice de la permanence des soins, instituer un observatoire des soins non programmés susceptible de dresser le bilan de l’organisation retenue. Ces instruments de contrôle ne sont actuellement pas opérationnels, ne permettant pas aux autorités décisionnaires de corriger leurs orientations en cas d’erreur. Il est étonnant d’apprendre que l’agence régionale d’hospitalisation des Pays de Loire et la direction départementale d’action sanitaire et sociale de Vendée s’étaient révélées dans l’incapacité d’évaluer le fonctionnement estival de la permanence des soins. La permanence des soins, comme la politique sanitaire en général, ne peut se dispenser d’une culture du résultat.
B.— UNE APPROCHE CONTRACTUELLE RESPECTUEUSE DES VOLONTÉS ET DES COMPÉTENCES DE CHACUN
La constitution des agences régionales de santé permettra, si leur principe est retenu, de procéder à un meilleur pilotage stratégique du dispositif de la permanence des soins. Cependant, la meilleure administration imaginable ne pourra rien si elle ne dispose pas, sur le terrain, des agents en charge de la mise en œuvre des politiques définies. Dans la bataille de la permanence des soins, les agences régionales de santé tiennent le rôle fondamental de l’état-major et de l’intendance, les professionnels de la santé représentent les hommes au contact de la réalité et des patients. L’étude de la situation actuelle a montré de fortes disparités dans l’application du dispositif issu de la réforme de 2003 et de grandes inquiétudes quant à la viabilité du système à moyen terme, lorsqu’il se trouvera confronté à d’inéluctables évolutions démographiques et sociétales.
La France peut retrouver et pérenniser une permanence des soins efficaces à condition de remettre en question un certain nombre d’habitudes. La clef de voûte d’une nouvelle organisation ne peut être que l’agglomération des volontés de chacun. Il existe dans les territoires des ressources humaines inemployées et qui ne demandent qu’à servir le pays et la population, dans la double limite de ne pas être insérées dans un carcan réglementaire unilatéralement déterminé qui les rendraient taillables et corvéables à merci, et de préserver une exigence de compétence et de coordination pour assurer aux malades une sécurité optimale. Sous ces deux réserves, la permanence des soins est réalisable avec une efficience maximale.
1. Le maintien d’un exercice volontaire par les médecins…
Face aux dysfonctionnements relevés dans la plupart des départements, il est parfois suggéré de refermer la parenthèse ouverte en 2003 en revenant à une obligation individuelle de garde appliquée à l’ensemble du corps médical. Cette position tire les conséquences de la difficulté d’une organisation cohérente et surtout effective dans le respect des principes perçus comme antagonistes du volontariat individuel et de l’obligation collective. Elle aurait le mérite indéniable de reconstituer, au besoin sous la menace de sanctions disciplinaires et juridictionnelles, un maillage sanitaire parfait du territoire et un système qui a fait ses preuves tout au long du vingtième siècle.
Il est certain, pourtant, qu’un tel retour en arrière se traduirait immanquablement par une désorganisation de la permanence des soins traduisant l’opposition résolue des praticiens à cette perspective. En effet, il faut rappeler que si la garde individuelle obligatoire a été abolie, c’est essentiellement parce qu’elle n’était plus adaptée à la société française du XXIe siècle. L’exaspération des généralistes face à ces contraintes perçues comme excessives avait déclenché une vague de grèves apaisée seulement par la promesse d’un assouplissement des sujétions imposées à la profession. Du reste, sous l’empire de la réglementation actuelle, certains préfets procèdent toujours à un nombre non négligeable de réquisitions (13) pour affecter un médecin de garde à un secteur déserté, lequel médecin ne défère souvent même pas. Il a été fréquemment confié que, dans certains départements, le représentant de l’Etat tend à baisser pavillon devant le nombre de réquisitions à prendre et les protestations que chacune ne manque pas de soulever (14). Il reste à imaginer ce qu’il adviendrait si les pouvoirs publics décrétaient un retour au régime antérieur dans lequel tous les médecins se doivent de demeurer en permanence joignables par leur patientèle (15).
De toute évidence, et sauf à envisager un conflit social majeur qui aurait pour conséquence un aggravement de la crise des vocations doublée d’un départ des généralistes installés vers des formes de médecine alternatives dénuées d’astreintes administratives, l’option d’une restauration de la garde individuelle obligatoire semble à écarter. Elle entrerait manifestement en conflit avec l’évolution du reste de la société, or les médecins ont droit, comme tout citoyen français, au respect de leur vie privée et familiale ainsi qu’à un temps de repos et de loisir en rapport avec les efforts occasionnés par leur activité.
Cette considération, fondée sur l’état d’esprit de la profession, en amène une autre. Pour rectifier les déséquilibres de l’offre de soins sur le territoire, il a été proposé d’infliger des pénalités aux « médecins surnuméraires » d’un territoire afin de les contraindre à s’installer vers les zones noires jusque-là désertées. On désigne ces dispositifs d’une expression qui tient à la fois de l’euphémisme et du néologisme : ce sont les mesures désincitatives. Elles pourraient prendre la forme d’un déremboursement partiel des consultations posé à l’occasion du conventionnement, de contraintes liées à la liberté d’installation, voire d’un encadrement démographique tel qu’il existe actuellement pour les pharmacies. De telles mesures s’avèrent dommageables à court terme pour l’équilibre de l’offre des soins en général et pour la permanence des soins en particulier. Les médecins généralistes estiment déjà supporter un nombre excessif de contraintes administratives et réglementaires. Encore une fois, une telle réforme aurait inévitablement pour effet un exode des médecins pratiquant en cabinet vers des formes d’emploi plus respectueuses de leur intimité et de leur emploi du temps. Certes, il serait possible de dispenser les praticiens en activité pour faire porter la charge du rééquilibrage territorial uniquement sur la génération suivante. On ne ferait alors que reporter la désaffection dans le temps sans rien changer, à court terme, aux dysfonctionnements constatés aujourd’hui. Plus grave, pareille initiative alimenterait une défiance entre la profession et le pouvoir politique, dégradant les conditions des dialogues futurs.
Une tentative de rétablissement d’une garde obligatoire, comme la constitution d’un système de pénalités fondé sur la répartition territoriale, se heurteraient immanquablement à une résistance des médecins qui les condamneraient à un échec certain. La discussion doit être engagée sur le terrain par les agences régionales de santé, devenues des interlocutrices uniques, pour organiser les volontariats de telle sorte que chacun y trouve son compte. Les médecins français se sont longuement formés à prodiguer des soins, non pas parce que l’administration le leur ordonne, mais parce qu’ils en ressentent l’envie et la vocation. Nul ne doute qu’ils savent où se trouve leur devoir et qu’ils sont prêts à l’accomplir dès lors que les conditions de la permanence des soins cesseront d’être dissuasives comme elles l’étaient particulièrement et comme elles le demeurent encore.
2. … Avec les droits et les obligations d’une contractualisation/forfaitisation…
Si l’on garde foi dans la détermination des médecins à soigner et à guérir sans réquisition administrative, on ne peut en revanche attendre de leur part un dévouement individuel permanent, bénévole et spontanément organisé. C’est aux pouvoirs publics, plus particulièrement aux futures agences régionales de santé, qu’il appartiendra d’agréger ces bonnes volontés en un tout cohérent ou nul n’est sollicité plus qu’il ne le souhaite ni plus qu’il n’est nécessaire.
Pour une politique apaisée de gestion des ressources humaines et financières, l’accord contractuel semble le plus à même d’associer les besoins de la population, les contraintes des finances sociales et le volontarisme des professionnels. Les médecins intéressés par une participation dans la permanence des soins passeraient avec l’agence régionale de santé une convention qui déterminerait, outre leur service, leurs droits, leurs devoirs et leur rémunération. Les droits tiendraient essentiellement en la mise à disposition des moyens de l’agence sur un territoire donné. Si le praticien souhaite par exemple être posté, il sera installé dans une maison médicale de garde ; s’il préfère au contraire remplir le rôle d’effecteur mobile, la participation publique pourrait prendre la forme d’une prise en charge des frais de locomotion. Tout autre soutien à l’action du médecin pourrait de la sorte être inscrit dans le contrat de façon à donner une stabilité aux conditions d’exercice de la permanence des soins, de même que toute forme de bonification que les agences régionales de santé jugeraient pertinentes pourraient y figurer. Le praticien aurait en contrepartie le devoir de souscrire aux obligations contractuelles par lui consenties, dont la première serait naturellement l’exécution du service suivant des protocoles prédéfinis. Enfin, dans la mesure où le contrat affecterait le médecin pour une durée donnée sur un site précis dans lequel les services prospectifs de l’agence ont détecté un besoin de la population, et où ce besoin revêt par conséquent un caractère réel et certain, rien ne s’oppose à ce que le temps passé en service ne soit rémunéré forfaitairement, sans considération du nombre d’actes pratiqués. Ce mode de paiement, qui s’écarte de l’habituelle tarification à l’acte du monde médical, permettrait de donner une visibilité parfaite sur les sommes engagées sans crainte de dérapage financier (16). Le médecin volontaire y trouverait une rétribution certaine de sa présence, même si la nuit s’avère plus calme que prévu. Le renouvellement contractuel, sur une base régulière, donnerait l’opportunité de préciser les besoins effectivement constatés et d’ajuster les moyens engagés en proportion, comme il permettrait au signataire désirant prendre une période de repos de se désengager sans mettre en péril le bon fonctionnement de l’ensemble.
Ce schéma organisationnel conduit à réfléchir sur la fonction qu’auraient à assumer les instances ordinales dans le nouveau système. Pour l’heure, il revient aux conseils départementaux de remplir les listes de médecins de permanence lorsque le volontariat seul laisse demeurer des carences. Dans la pratique, le volontariat n’est que rarement suffisant et les interventions ordinales ne sont pas rares. Ce n’est pas le rôle d’une instance chargée de la déontologie de ses membres de dresser des listes et des tableaux à destination de l’autorité administrative. Si les propositions de réformes détaillées ici trouvaient une traduction légale et réglementaire, cette fonction reviendrait naturellement aux agences régionales de santé. Est-ce à dire que le Conseil de l’Ordre devrait disparaître de la permanence des soins ? Ce serait très probablement une grave erreur, car il lui appartient d’exercer une compétence fondamentale, entrant cette fois pleinement dans ses prérogatives. Les contrats conclus entre l’agence régionale et le médecin volontaire fixeraient une obligation de service conformément au code de déontologie (17) qui impose à tout médecin de contribuer à la permanence des soins. Le non-respect de cette clause par le signataire engagerait par conséquent à la fois sa responsabilité contractuelle et sans doute également sa responsabilité administrative, qu’il appartiendrait à l’agence régionale de santé d’actionner ou non. Mais ce comportement exposerait aussi le praticien indélicat à des sanctions disciplinaires, car il traduirait une violation de la déontologie médicale. Par conséquent, il apparaît cohérent de confier à l’Ordre des médecins le soin de veiller à la satisfaction effective des obligations librement consenties par une répression exemplaire des abandons de poste et autres défaillances passibles de peines disciplinaires.
La définition préalable des engagements de chacun par contrat, et notamment la fixation dans le temps d’obligations de service plus ou moins lourdes, devrait permettre de ramener dans le système de la permanence des soins nombre des médecins généralistes qui l’ont récemment déserté. Toutefois, elle ne suffirait sans doute pas à contrebalancer les effets des évolutions démographiques et professionnelles et à constituer un maillage suffisant dans les zones devenues grises ou noires. L’une des solutions serait de poster des médecins hors de leur zone de pratique habituelle, car rien ne s’oppose à une distance modérée entre le domicile et la zone d’affectation dès lors que les gardes sont consenties et peu fréquentes. Si cette proposition est agréée par les volontaires, elle peut fluidifier utilement les schémas établis par les agences régionales de santé. L’autre réponse envisageable consiste à mobiliser pour la permanence des soins d’autres médecins que les généralistes libéraux.
3. … Et la possibilité d’une libération d’énergies aujourd’hui inemployées…
La permanence des soins et les gardes qu’elle implique contribuent à la désaffection des médecins pour l’exercice de la médecine générale en cabinet. Beaucoup y voient une corvée – au sens premier du terme – et supportent difficilement les obligations qui en découlent. Le passage à une logique de contrat volontairement consenti peut changer cet état d’esprit. En effet, elle permettrait de faire appel dans l’organisation du dispositif à une fraction de la population médicale qui, si elle a été dissuadée de s’installer en cabinet libéral par les gardes nocturnes répétées et impératives, participerait de bonne grâce sur une base ponctuelle librement consentie. De même, des personnels pour l’heure non concernés par la permanence des soins intégreraient utilement son organisation.
La première catégorie de médecins pour l’heure inemployés dans le cadre de la permanence des soins est formée des praticiens qui, à l’issue de leur externat, ont fait le choix de se tourner vers d’autres spécialités que la médecine générale. Devenus experts en cardiologie, neurologie, ou autres, ils ont néanmoins suivi l’ensemble de la formation médicale, ce qui leur confère une compétence suffisante pour intervenir dans le cadre de la médecine de premier recours. Pourquoi ne pas les employer dans le cadre de la permanence des soins s’ils exprimaient la volonté, quelques soirs par mois, de sortir du domaine restreint dans lequel ils évoluent habituellement pour exercer au contact de la population ?
Egalement, on peut citer les docteurs en médecine qui ont choisi de ne pas exercer en cabinet mais, par exemple, d’effectuer uniquement des remplacements, de rejoindre la médecine du travail, ou encore de ne pas exercer la médecine pour occuper un emploi dans une autre branche d’activité. Ces diplômés ont rompu avec l’exercice libéral dont ils ne souhaitaient pas assumer l’ensemble des sujétions. Pour autant, n’accepteraient-ils pas de tenir ponctuellement un poste dans une maison médicale de garde, pour mettre en pratique leurs années universitaires et se mériter un supplément de revenu ? Si les agences régionales de santé parviennent à élaborer des formules de participation souples et adaptables, il y a là un gisement de ressource parfaitement formée et disponible, que la société laisse échapper aujourd’hui à la sortie de l’université, mais qui contribuerait demain à la politique de la santé publique à travers la permanence des soins.
Les jeunes retraités forment une autre composante potentiellement utile et pour l’heure inemployée. Toutefois, quitter le monde du travail ne signifie ni perdre toute compétence médicale, ni abandonner toute activité sociale. Un médecin peut choisir de fermer son cabinet et de quitter sa patientèle car il ne se sent plus capable de répondre à toutes les sollicitations du métier médical. Rien ne devrait l’empêcher, dans le même temps, de se porter volontaire pour continuer son activité, avec un emploi du temps très allégé, par des gardes de permanence des soins.
Enfin, les internes en médecine devraient se voir proposer une action dans le cadre de la permanence des soins. En effet, bien que sous statut étudiant et soumis à une tutelle, l’interne est un professionnel autonome habilité, sous conditions certes, à prescrire et à effectuer des remplacements dans des cabinets médicaux. On peut notamment les imaginer, toujours sur la base du volontariat, agir comme effecteur mobile à partir de leur centre hospitalier de rattachement, surtout dans les périodes de nuit profondes dans lesquelles les demandes sont rares et les centres d’accueil fermés.
Les catégories susmentionnées pourraient apporter une aide conséquente aux médecins généralistes libéraux impliqués dans la permanence des soins. On répétera, pour cela, le rôle fondamental du contrat et de l’agence régionale de santé pour un bon fonctionnement du dispositif. Au-delà du principe de volontariat qu’il suppose, l’instrument contractuel permet de donner un cadre juridique protecteur à ces intervenants particuliers, même si des ajustements législatifs et réglementaires seront nécessaires pour leur donner un statut satisfaisant. Le cumul entre rétribution des gardes d’une part, et activité salariée ou perception d’une pension de retraite d’autre part, devra être prévu. Pour tous, et singulièrement pour les internes, la question de l’assurance se posera avec acuité. En outre, les agences régionales de santé auront la tâche de sélectionner parmi les candidats les plus aptes à s’insérer dans le dispositif de permanence des soins, notamment en vérifiant le niveau des compétences médicales des volontaires. Il va de soi que le service à la population ne peut subir une dégradation. Les membres de cette réserve médicale ne peuvent en aucun cas s’assimiler à des amateurs pratiquant la médecine comme un passe-temps rémunérateur. Employés à temps partiel par la collectivité, celle-ci est en droit d’attendre de leur part un comportement et un service de professionnels, fussent-ils à temps partiel.
Avec la mobilisation de médecins demeurés en marge du système, l’architecture de la permanence des soins aurait à sa disposition un nombre accru de praticiens, volontaires de surcroît, ce qui représenterait un réel progrès au regard de la situation actuelle. Clef-de-voute de l’ensemble, les médecins ne sont néanmoins pas les seuls acteurs sur lesquels les agences régionales de santé devront s’appuyer pour structurer une permanence des soins plus efficace, plus réactive et moins onéreuse. L’ensemble des acteurs du système sanitaire est amené à participer.
4. … En harmonie avec l’ensemble des acteurs du système sanitaire.
Dans son rôle de stratège de la permanence des soins, l’agence régionale de santé sera amenée à coordonner les différents services et professions impliqués dans la permanence des soins. Les médecins libéraux assurent cette mission essentielle auprès de leur patientèle, mais on ne saurait négliger le rôle des structures hospitalières, des transporteurs sanitaires, des sapeurs et marins pompiers, et des pharmacies, voire des sociétés de taxi (18). Ainsi, il faut parfois assurer le transport vers un médecin posté ou un centre hospitalier d’un malade incapable de se déplacer par lui-même. Dans d’autres cas, une consultation peut apparaître moins nécessaire que la prise d’un médicament délivré sans ordonnance. Pour l’heure, les partenariats entre les différents intervenants semblent relativement perfectibles.
La garde ambulancière connaît des difficultés d’organisation : elle est considérée comme grande consommatrice de crédits (19) et relativement peu efficace en contrepartie, alors même que les professionnels du transport sanitaire mettent en avant l’effort de modernisation consenti pour disposer de véhicules convenablement équipés sur tout le territoire, le coût des sorties blanches (20)et le nombre insuffisant d’appels transmis par les services de régulation (21). Il a également été allégué une concurrence entre ambulanciers privés et services de pompiers, les seconds étant soupçonnés de profiter de la rémunération d’une sortie sanitaire pour améliorer leurs équilibres budgétaires (22). De même, des distorsions de concurrence ont pu apparaître avec l’installation d’une maison médicale de garde à proximité immédiate d’une pharmacie : cette dernière bénéficie d’un surcroît d’activité au détriment des autres officines locales.
Seule une vue globale et cohérente de l’ensemble de la carte sanitaire fera disparaître ces rivalités au bénéfice de la cohérence pratique et financière du système de permanence des soins. Les agences régionales de santé auront tous les outils pour ce faire. Le plus pertinent semble d’en passer, comme avec les médecins, par la contractualisation, en prenant pour principe que le moyen le plus pragmatique est le plus proche. Dans une petite ville où se trouve une entreprise de transport sanitaire disposant de véhicules disponibles, il sera plus efficient de définir par contrat les conditions de déplacement vers la maison médicale de garde la plus proche. Au contraire, dans un village agricole doté d’une caserne de pompiers, cette dernière pourra être employée dans le schéma régional de permanence des soins (23). Tous les moyens resteraient bien sûr susceptibles d’être mis à contribution, contrat ou non, en cas de situation exceptionnelle ou de catastrophe majeure. Quant à la compatibilité de la permanence des soins avec la carte pharmaceutique, la prospective réalisée par les agences régionales de santé devrait sans trop de difficulté aboutir à des sites d’installation des maisons médicales de garde neutres du point de vue de la concurrence. Les agences régionales de santé auraient enfin la responsabilité d’établir un protocole et de définir une stratégie pour les interventions dans les établissements d’hébergement pour personnes âgées dépendantes, qui nécessitent une surveillance médicale particulière du fait de la vulnérabilité des résidents.
Une synergie est également à rechercher avec les centres hospitaliers. L’hôpital d’instruction des armées Laveran, à Marseille, a pris l’initiative d’ériger son centre d’accueil de permanence des soins en une sorte de sas : tous les patients se présentent en premier lieu au médecin posté, qui traite lui-même les cas sans difficulté et oriente les patients plus sérieux vers le service des urgences. Cette initiative évite l’engorgement des urgences par les petits bobos, tout en réduisant considérablement les frais liés au traitement des affections bénignes. Cette voie est peut-être à explorer par les agences régionales de santé à l’avenir (24). Il apparaît opportun qu’elles disposent, à cette fin, du pouvoir de mettre en œuvre des expérimentations.
Il semble que la mesure de complémentarité la plus logique et la plus attendue entre hôpital et médecine ambulatoire consiste à mettre fin aux gardes libérales dans la période dite de nuit profonde, comprise entre minuit et l’ouverture au matin des cabinets médicaux, soit huit heures. Les coûts pour la collectivité et les contraintes sur les médecins générés par la permanence des soins y sont alors notoirement supérieurs à l’intérêt retiré par la collectivité (25). Les quelques rares soins nécessaires à ce moment – un pour trois cent mille habitants dans la région Bretagne – pourraient être prodigués par un médecin, voire un interne, qui opérerait à l’hôpital ou de façon mobile au moyen d’un simple véhicule dans un périmètre de trente minutes autour du service des urgences. De plus, il faut noter que bon nombre des interventions consistent alors en des actes médico-administratifs ayant trait aux activités liées à l’état civil (constat de décès) ou à la police judiciaire (examen dans le cadre d’une garde à vue), lesquelles n’entrent pas dans le champ de la permanence des soins, et dont la conduite devrait faire par conséquent l’objet de discussions entre les agences régionales de santé et les autorités publiques.
Il reste un partenaire particulier à associer à l’ensemble du dispositif, les associations SOS Médecins. Par les fonctions sanitaire et sociale qu’il remplit, cet acteur concourt naturellement à la permanence des soins puisqu’il intervient à toutes les heures du jour et de la nuit, les jours ouvrables comme en fin de semaine. Il assure donc une réponse constante et rapide aux besoins de soins de la population. Mais il n’est pas non plus sans soulever des difficultés. Sa présence en zone urbaine seulement induit un déséquilibre territorial marqué au détriment des zones rurales, à la fois pour l’accès aux soins (26) et pour le volume de gardes imposé aux praticiens libéraux (27). Les agences régionales de santé auront à nouer des relations contractuelles avec les associations SOS Médecins, de façon à pouvoir actionner leurs moyens dans le cadre d’un plan concerté et à répartir au mieux les interventions d’effecteurs mobiles – voire les médecins postés – sur l’ensemble du territoire. Il en résulterait sans doute une plus grande équité territoriale dans la réalisation de la permanence des soins comme dans les coûts qu’elle génère.
*
Il reste à aborder un écueil. Comment réagir si, malgré la souplesse apportée par la contractualisation et le pilotage régional, une pénurie de volontaires venait à rendre impossible la mise en œuvre de la permanence des soins ? Cette interrogation ramène la réflexion au point de départ. Il faudra alors rappeler avec force que la continuité des soins en fin de semaine et pendant la nuit revêt le caractère de service public et que les médecins ont l’obligation d’y participer. Dès lors que les bonnes volontés ne se manifesteraient pas, les réquisitions retrouveraient une légitimité certaine. Il serait bon, cependant, de confier cette compétence de dernier recours aux agences régionales de santé tant que la permanence des soins seule est en cause (28).
Cette évocation du recours à la contrainte peut sembler dissonante après un développement sur les vertus de la contractualisation et des obligations mutuelles. Cependant, il faut garder à l’esprit que les intérêts supérieurs du peuple, dont la santé fait naturellement partie, dépassent toutes les autres considérations. Tout doit être mis en œuvre pour réconcilier les médecins avec leur mission de permanence des soins et pour concilier leurs aspirations légitimes avec l’intérêt général. Mais s’il devait jamais advenir que, malgré les efforts de la collectivité, en termes de dialogue comme en termes de dépenses, le sens du devoir cède définitivement aux volontés égoïstes, il reviendrait aux pouvoirs publics de prendre leur responsabilité pour la santé de la population. On peut cependant espérer que l’ouverture, le volontariat et la coordination ici défendus évitent d’en arriver à de telles extrémités.
C.— UN IMPÉRATIF PRÉALABLE : UNE MEILLEURE RÉGULATION
Avec les agences régionales de santé chargées de l’établissement d’une stratégie de la permanence des soins et l’organisation médicale et paramédicale de terrain, la France serait déjà dotée d’un système performant, capable de délivrer rapidement un avis médical sur l’ensemble de son territoire. Toutefois, quelque remarquable que serait déjà cet accomplissement, il ne peut se suffire à lui-même car, parfaitement fonctionnelle en théorie, une telle organisation connaîtrait à coup sûr un échec retentissant dès sa mise en pratique. Elle présente en effet l’inconvénient majeur de systématiser la consultation médicale et de requérir souvent un transport sanitaire dès lors qu’un individu ne se sent pas en parfaite santé. Elle transforme, en fait, le besoin de soins en demande de soins. Cette opération générerait un coût important, impossible à assumer pour les finances publiques, et une activité intense des personnels de santé qui dépasserait la notion de garde. Or, il faut le rappeler, la permanence des soins n’est pas l’aide médicale urgente : elle s’inscrit dans un cadre dans lequel la vie et la santé du patient ne sont pas menacées à court et moyen terme.
Par conséquent, entre l’autorité stratégique et les opérateurs de terrain, la réflexion autant que l’expérience justifient l’existence d’un échelon intermédiaire. Sa mission consiste à allouer, en temps réel, les ressources humaines et matérielles disponibles en fonction de la priorité donnée aux demandes formulées par les patients. Cette fonction correspond à une activité de régulation. Elle existe déjà pour optimiser le fonctionnement de la permanence des soins telle qu’elle est constituée actuellement. Dans le cadre nouveau proposé, elle conserverait son rôle tout en voyant son activité facilitée par des réformes relativement simples et peu coûteuses.
1. Un numéro unique, condition d’un traitement intelligent des demandes
Il ne faut jamais négliger le fait que les politiques publiques n’ont d’autre but que la satisfaction des besoins de la population française. Aussi, un dispositif de service public ne présente pas le moindre intérêt si son degré de complexité le place hors de la portée des citoyens. Ce principe doit présider à la conception d’un système de régulation de la permanence des soins.
S’il souhaite obtenir des soins durant les horaires de la permanence des soins, quel numéro de téléphone un malade doit-il composer ? Cette question recueille encore beaucoup – trop – de réponses. Il peut en effet choisir d’appeler le 15, qui est affecté aux services de l’aide médicale urgente, laquelle gère aussi la permanence des soins. S’offre également à lui le 18, pour une intervention des sapeurs et marins pompiers. Il y a également les numéros des différentes associations médicales, au premier rang desquelles SOS Médecins. Enfin, si les réflexes antérieurs à la réforme perdurent, le médecin traitant peut être sollicité. Le rapport Grall a formulé la proposition, fort pertinente, de fusionner ces lignes téléphoniques en une seule, en un numéro d’appel unique commun à la permanence des soins et à l’aide médicale urgente. Ne perdurerait ainsi dans le domaine sanitaire que le 15, ou tout autre numéro, qui permettrait au citoyen de joindre immédiatement une plate-forme disposant de tous les moyens médicaux et paramédicaux. Il serait sans doute opportun, dans les premiers temps, de prévoir une interconnexion physique ou numérique avec les standards des pompiers. Les habitudes de la population ne s’estompent que lentement et la possible mobilisation des moyens des services d’incendie et de secours dans le cadre de la contractualisation peuvent entretenir un temps la confusion entre l’inquiétude des personnes et l’urgence des soins. A terme, une discussion pourrait être engagée au sein de l’Union européenne, voire dans le cadre d’une instance plus large, afin que les différents Etats adoptent un numéro commun internationalement associé au secours aux personnes.
Il est compréhensible, du point de vue du patient, de ne pas établir de dichotomie entre aide médicale d’urgence et permanence des soins. Conformément aux préconisations du rapport Grall, on pourrait même envisager de regrouper les deux missions sous un numéro d’appel et un vocable uniques, comme service d’aide médicale permanente à la population. Il semble en revanche pertinent de maintenir cette différence dans la définition de la mission du médecin effecteur, qu’il soit posté ou mobile. En effet, l'amalgame de ces deux activités dans une même régulation ne manquerait pas de dissuader du volontariat nombre de médecins généralistes non formés à l'activité médicale d'urgence. De même, il convient d’insister sur la nécessaire présence conjointe dans les plates-formes de médecins généralistes et urgentistes de façon à réunir les compétences indispensables à la distinction des appels relevant de la permanence des soins et de l’aide médicale urgente, afin de traiter le besoin par une réponse qui soit à la fois efficace et efficiente.
2. La capacité de mobilisation de tous les moyens disponibles
Le régulateur sollicité dispose de cinq options pour répondre à la demande téléphonique, comme le montre le schéma ci-après issu du rapport Grall. Ces choix se répartissent en trois groupes suivant la gravité de l’affection dont souffre le patient.
Le régulateur peut déterminer que l’appel reçu entre dans le cadre de l’aide médicale urgente, c’est-à-dire que l’état de santé du patient nécessite un traitement rapide qui dépasse le cadre de la médecine générale. Il convient donc de décider une hospitalisation dans un service d’urgence. Si le patient en est capable, ou si une personne à proximité peut assurer son transport dans de bonnes conditions, le régulateur prévient l’hôpital compétent de son arrivée prochaine. Dans le cas d’un patient isolé et incapable de se rendre aux urgences par ses propres moyens, il commande l’intervention d’un véhicule du service mobile d'urgence et de réanimation (SMUR) qui procédera au transport.
Le régulateur peut en revanche considérer que l’état de santé du patient ne présente pas un caractère justifiant l’intervention des services d’urgence, mais qu’il ne lui permet pas d’attendre l’ouverture des cabinets libéraux le lendemain ou le début de la semaine suivante. On est alors dans le cadre de la permanence des soins. Si le patient est en mesure de se déplacer par ses propres moyens, il sera orienté vers la maison médicale de garde la plus proche. Si un transport sanitaire est opportun, ou s’il apparaît plus rationnel de dépêcher sur place un effecteur mobile, le meilleur choix sera opéré en fonction des moyens mis à disposition par l’agence régionale de santé (29). Il faut noter que des maisons médicales de garde n’acceptent d’accueillir des malades qu’après l’aval du régulateur, et non quand ceux-ci se présentent de leur propre chef, à la fois pour limiter l’activité et pour des raisons de sécurité. La souplesse du système peut encore être accrue si les permanenciers sont investis de responsabilités dans le diagnostic des pathologies manifestement bénignes.
Enfin, le régulateur peut considérer que rien dans l’état de santé du patient ne justifie qu’il consulte un médecin hors des heures ouvrables. La demande est alors entièrement traitée de façon téléphonique, sans intervention physique d’un médecin. Le régulateur se borne à prodiguer des conseils pour faire cesser la gêne, éventuellement accompagnés d’une orientation vers un médicament disponible en pharmacie. La plate-forme de régulation peut ainsi mobiliser un dernier acteur du système de santé : le pharmacien de garde. Ce mode de traitement peut susciter une inquiétude chez le patient : aussi, tant pour le rassurer que pour sécuriser le diagnostic, il serait bon d’instituer une procédure de rappel automatique une heure après la demande initiale (30).
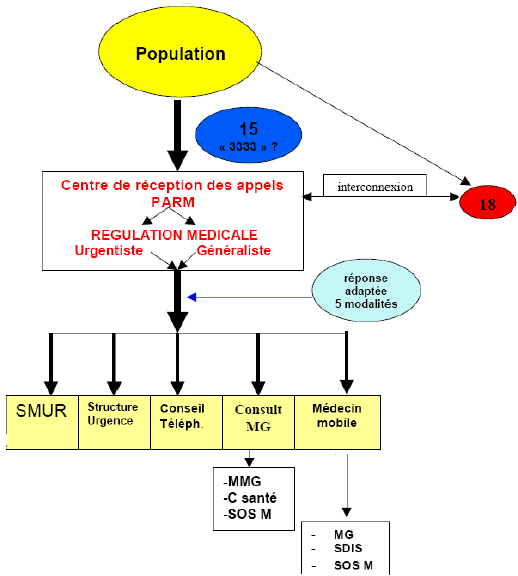
3. Une incidence notable : la diminution du coût du dispositif par la délivrance de conseils
La régulation est indispensable à la bonne marche du système de la permanence des soins par l’orientation de chacun vers la prestation médicale que son état requiert. Elle a également l’heureuse incidence, vérifiée par la pratique, de réduire les coûts du dispositif. Il apparaît en effet que la part des appels aboutissant à la simple délivrance d’un conseil représente approximativement deux tiers du total des communications traitées par une plate-forme de régulation. Particulièrement remarquable dans une tarification à l’acte, cette proportion présente encore un intérêt certain dans un paiement au forfait puisque les agences régionales de santé pourront ajuster leur politique contractuelle en volume au seul nombre de cas donnant lieu à une intervention de terrain. Les deux graphiques suivants, établis par la chambre nationale des services d’ambulances, illustrent pour le premier la répartition des appels reçus par les régulateurs, pour le second les gains générés par la régulation par rapport à une situation dans laquelle toutes les demandes reçoivent une réponse médicale identique.
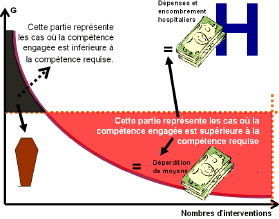
Cette proportion élevée d’appels résolus par la délivrance d’un conseil peut faire naître la crainte d’une réduction de la qualité des soins apportés à la population dans un seul but d’économie. Il n’en est rien, la totalité des professionnels auditionnés l’ont unanimement assuré : le diagnostic téléphonique génère très peu d’erreurs. En outre, et pour ne laisser subsister aucun risque, les régulateurs commandent parfois, selon les symptômes décrits, la visite d’un effecteur. Cette procédure est qualifiée de levée de doute, elle permet de confirmer avec certitude le caractère bénin d’une affection comme l’avait interprété le régulateur. La qualité de l’analyse serait en outre utilement renforcée par la mise à disposition des régulateurs du dossier pharmaceutique afin que ceux-ci puissent prendre connaissance des médicaments consommés régulièrement par le patient. Il deviendrait même possible d’envisager une prescription téléphonique, déjà possible dans le cadre de l’urgence, sur la base de protocoles stricts établis par la haute autorité de santé.
Une spécialité a cependant fait l’objet d’un consensus en faveur du déplacement du médecin au regard de l’état particulier de sa patiente et ne donne pas lieu à des recommandations téléphoniques uniquement : l’obstétrique. Les contractions empêchent en effet fréquemment la parturiente de se rendre vers un centre sanitaire ou hospitalier. Mais on se trouve alors dans un cas particulier, à la frontière de l’urgence et de la permanence des soins.
4. Des personnels formés pour un service de qualité : vers un statut de permanencier auxiliaire de régulation médicale
La responsabilité des plates-formes de régulation est donc grande. Une erreur de diagnostic équivaut à des conséquences potentiellement graves pour le patient, aussi se demande-t-on toujours s’il est bien prudent de se fier à un médecin présent seulement au bout du fil. L’ensemble des interlocuteurs, y compris des médecins libéraux et urgentistes eux-mêmes régulateurs, se sont montrés particulièrement rassurants. Tous ont affirmé que les descriptions effectuées par le patient révélaient presque infailliblement la nature de son état, et que les visites de levée de doute qui infirment le ressenti du régulateur appartiennent au domaine de l’extraordinaire.
Les structures de régulation forment l’échelon de l’actuelle permanence des soins qui nécessite le moins une réforme, exception faite du passage à un numéro unique. S’il n’existe pas de modèle généralisé à tous les départements dans le nombre et les intervenants des plates-formes de régulation, l’interconnexion des différents intervenants permet de connaître en temps réel, grâce aux nouvelles technologies, le nombre de demandes en attente et les moyens disponibles pour les traiter. Chaque centre fait intervenir un médecin pour l’analyse des appels les moins limpides. On ne saurait transiger sur cet avis médical, ni sur la complémentarité de vues entre généraliste et urgentiste. Quatre-vingt neuf départements ont ainsi une régulation médicale libérale, en général exercée dans les locaux du centre 15.
Il reste à préciser que les médecins n’interviennent pas seuls dans cette activité. Ils sont assistés de permanenciers auxiliaires de régulation médicale (PARM), chargés de prendre la première mesure des appels et de recueillir les informations utiles sur le patient et ce dont il souffre (31). Ils ne décident pas de la suite à donner à un dossier, mais restent néanmoins capables de déclencher des secours de leur propre autorité s’ils détectent une détresse vitale. Leur rôle croissant a conduit à la création de six cents postes entre 2007 et 2008 ainsi qu’une bonification indiciaire équivalente à soixante euros mensuels (32). Souvent des infirmières et des secrétaires médicaux qui ont appris leur mission par la pratique, les permanenciers déplorent un statut insuffisant et surtout un défaut de formation initiale. Il serait bon que le ministère de la Santé prenne cette question en considération. La santé des Français est une préoccupation trop importante pour souffrir d’un défaut de qualification des personnels, a fortiori lorsque ceux-ci se montrent volontaires pour améliorer leurs compétences. Au surplus, la convergence de tous les appels vers un centre de régulation unique imposera un surcroît de professionnalisme justifiant une telle évolution. Ceci plaide pour une revalorisation du statut et du rôle des permanenciers auxiliaires de régulation médicale : sur le premier point, une intégration dans la catégorie B de la fonction publique apparaît souhaitable ; sur le second aspect, il semble normal que ces personnels bien formés accèdent à la responsabilité d’assistants des médecins régulateurs.
III.— PREPARER, SAVOIR ET CONNAÎTRE
Le caractère perfectible de son organisation n’est pas le seul handicap auquel se trouve confronté le dispositif de permanence des soins. Les visites et les auditions ont mis en lumière un double déficit dans les pratiques et les habitudes, dont la correction nécessite un véritable effort de communication et de pédagogie.
La population doit recevoir une éducation au bon usage des structures médicales mises à sa disposition, en prenant conscience que des abus pénalisent le bon fonctionnement des services sans apporter un quelconque avantage. Les médecins, pour leur part, apparaissent désarmés devant la médecine de premier recours et peu enclins à l’exercer dans des zones noires pourtant économiquement rentables : un complément à leur formation universitaire suffirait à leur donner la confiance nécessaire en leurs capacités.
A.— UNE PÉDAGOGIE POUR LA SENSIBILISATION DE LA POPULATION
Il est de coutume d’affirmer que la santé constitue le bien le plus précieux qui soit, qu’elle n’a pas de prix. Il est tout aussi habituel de compléter cette affirmation en constatant qu’elle a en revanche un coût. Les gestionnaires des fonds sociaux se sont d’ailleurs employés, tout au long de ces trente dernières années, à sensibiliser les assurés aux conséquences dévastatrices d’une consommation irraisonnée sur la situation financière de l’assurance-maladie. Des campagnes de communication récentes ont même mis en œuvre l’outil télévisuel pour convaincre le citoyen de l’inutilité des antibiotiques face aux affections virales.
La réforme de la permanence des soins dans le sens d’une plus grande efficience exige un effort similaire pour éduquer et rassurer la population. Il est bien légitime pour tout citoyen de ressentir une inquiétude à l’apparition de symptômes trahissant un état de santé s’écartant de l’habitude, et que cette inquiétude soit multipliée lorsque la maladie paraît toucher un enfant du ménage. L’intervention d’un médecin devient impérative, ne serait-ce que pour ne prendre aucun risque, car comment mettre en balance le léger désagrément d’une visite et les conséquences dramatiques d’une négligence ? C’est dans ce cadre que s’inscrivent la plupart des demandes de soins qui ne relèvent pas de l’aide médicale urgente, si l’on écarte aussi la fonction sociale du médecin mobile appelé par des personnes ne souffrant de rien sinon de la solitude.
Or cette levée de doute présente un coût exorbitant pour les finances sociales sans apporter un supplément de sécurité sanitaire puisque l’écrasante majorité des appels ne nécessite pas d’intervention immédiate d’un médecin. Il convient donc de donner un rôle actif au patient, de faire de lui le premier maillon du dispositif de permanence des soins. Une campagne d’information semble nécessaire pour inculquer les bonnes pratiques et ainsi permettre aux mécanismes de régulation de remplir pleinement leur mission de filtre.
En premier lieu, les citoyens doivent être en mesure de lier les demandes sanitaires au seul numéro de l’aide médicale, à savoir le 15. Il faut cesser de solliciter les services qui assurent cette fonction uniquement par défaut, en premier lieu les sapeurs et marins pompiers du 18, ou encore les associations SOS Médecins qui doivent demeurer d’utiles compléments du système sans devenir ses acteurs principaux. Egalement, l’identification des pôles de premier recours (ou quelque dénomination nationalement retenue) doit être facile et évidente, y compris pour les touristes et autres voyageurs de passage, sans quoi le réflexe de déplacement vers l’hôpital perdurerait sans doute.
En second lieu, la centralisation des appels au sein des centres de régulation de l’aide médicale urgente autorisera une véritable différenciation entre les demandes. Si les cas graves pourront toujours se traduire par la mobilisation d’un véhicule du service mobile d'urgence et de réanimation, par l’envoi d’un médecin effecteur ou par l’orientation vers un pôle de premier recours, les affections bénignes pourront être traitées téléphoniquement par la délivrance d’un conseil dans l’attente de la réouverture des cabinets libéraux quelques heures plus tard. Là encore, un légitime réflexe de sécurisation pourrait conduire la population à mettre en doute le diagnostic effectué et à se précipiter à la maison médicale de garde ou au service d’urgence le plus proche. C’est pourquoi il est important que les pouvoirs publics communiquent sur la fiabilité du dispositif, a fortiori à partir du moment où la formation médicale des permanenciers aura atteint un haut degré de qualification suivant les préconisations formulées précédemment. Dans ce cadre, une procédure de rappel automatique du patient destinée à suivre l’évolution de son état de santé, une à deux heures après sa demande initiale, semble de nature à apaiser les angoisses sans générer de surcoût ni obérer la disponibilité des médecins de garde.
En troisième lieu, peut-être serait-il opportun de prévoir un mécanisme de pénalité à l’encontre du patient qui, à l’instar du parcours du soin, ne suit pas cette procédure d’appel téléphonique préalable et se présente directement à un service d’urgences hospitalières ? Là encore, cette hypothèse ne peut se concevoir sans une politique de pédagogie pour sensibiliser la population aux enjeux collectifs d’une telle mesure et dissiper les doutes sur son impact dans la qualité des soins individuellement dispensés. Elle aurait néanmoins le mérite de réaffirmer que la France s’enorgueillit de répondre avec efficacité et rapidité aux besoins sanitaires, mais que la solidarité nationale n’a pas vocation à financer les demandes de soins non nécessaires et, de surcroît, non programmées.
Le contribuable et le cotisant ont tout à gagner à ce que le patient appréhende rationnellement son recours au dispositif de permanence des soins. Il reste que les médecins doivent être capables de répondre aux besoins exprimés sans que la charge de cette mission de service public ne pèse en particulier sur une fraction d’entre eux en raison de l’âge, de la discipline exercée et du lieu d’installation.
B.— UNE MEILLEURE FORMATION DES PRATICIENS DE DEMAIN
La permanence des soins repose sur les médecins volontaires et capables de l’exercer en tout point du territoire national. Même si une délégation de tâches au profit des permanenciers dans la régulation téléphonique et au bénéfice des professions paramédicales dans les pôles de premier recours présente un intérêt certain, il n’en demeure pas moins que nul n’envisage sérieusement de bâtir un édifice médical dont les médecins ne seraient pas la clef de voûte.
Les facilités contractuelles destinées à susciter les volontariats parmi les médecins ont déjà été présentées et défendues. Il serait illusoire de croire régler le problème des gardes médicales seulement ainsi, sans prendre en compte la capacité matérielle du corps médical à assurer la permanence des soins toujours et partout. La France a besoin de ses médecins généralistes installés en grand nombre et avec une relative équité territoriale, sans que ceux-ci ne se sentent désarmés devant les exigences de la permanence des soins et devant les responsabilités induites par la médecine de premier recours. Le meilleur moyen de satisfaire cet objectif passe par une adaptation de la formation universitaire et de son cadre réglementaire pour une meilleure adéquation aux besoins de la nation.
1. Valoriser la médecine générale de premier recours dans le cursus des études médicales
Sans être le parent pauvre de la faculté de médecine, il est clair que la médecine générale de premier recours ne jouit plus du prestige qui était le sien jadis auprès des étudiants en cours de formation. Les spécialités médicales sont généralement préférées, et parmi les généralistes peu officient en cabinet libéral, choisissant plus souvent l’exercice salarié ou hospitalier. Sur cent médecins diplômés, seulement sept s’installent actuellement dans les territoires. Un médecin généraliste effectue en effet une soixantaine d’heures de travail chaque semaine contre une cinquantaine pour le spécialiste. Surtout, le praticien libéral doit assumer, face à ses patients et aux formalités administratives, une solitude qui tranche avec l’organisation collective des équipes hospitalières. Peu informés et redoutant de s’engager dans une tâche et dans des relations dont ils ignorent pour la plupart tout, beaucoup désertent ainsi la médecine générale de premier recours et le premier contact avec le patient.
Ce sentiment négatif est renforcé par la faible reconnaissance dont jouissent les enseignants de médecine générale au sein de l’Université. En effet, si le taux d’encadrement de la faculté de médecine apparaît satisfaisant – très supérieur à celui des autres disciplines – le statut des professeurs de médecine générale subit une infériorité au regard des autres spécialités en raison de l’absence d’une section dédiée au conseil national des Universités. Les généralistes sont exclus du corps des professeurs des Universités praticiens hospitaliers (PUPH) au motif, certes exact, qu’ils n’exercent pas d’activité hospitalière, et qu’ils mènent de concert à leurs enseignements une activité libérale. Cette dissymétrie, pourtant, ne peut se perpétuer. Le gouvernement et le parlement ont pris la mesure de la situation en instituant un nouveau corps par la loi n° 2008-112 du 8 février 2008 relative aux personnels enseignants de médecine générale, qui met fin au débat (33). En outre, la médecine générale constitue la seule branche de la faculté qui ait connu des ouvertures de postes depuis 2007, avec dix enseignants et vingt chefs de clinique supplémentaires. Il est trop tôt pour juger des effets de cet engagement gouvernemental fort sur les décisions d’orientation des étudiants. On ne peut cependant que se réjouir de cette politique volontariste destinée à revaloriser la filière. Une mise en place rapide dans toutes les facultés du stage de médecine générale de deuxième cycle, obligatoire depuis 2006, confirmerait cet engagement.
Pour l’heure, le déficit de prestige et d’attrait génère un effet pervers au moment de l’examen classant au cours duquel les étudiants sont répartis en spécialités en fonction de vœux préalables et de leur rang de sortie. Le ministère de l’Enseignement supérieur a indiqué que la volonté d’accéder à des disciplines mieux reconnues conduit bon nombre de candidats reçus pour l’exercice de la médecine générale à décliner le bénéfice de leur année afin de tenter une nouvelle fois leur chance l’année suivante pour accéder à leur premier choix. En conséquence de ces comportements, plus de quatre cents postes ne sont pas pourvus chaque année, essentiellement en médecine générale, aggravant la pénurie de praticiens dans les territoires. L’Université pourrait remédier facilement à cette situation préoccupante en décidant la validation des stages de second cycle préalablement à la proclamation des résultats de l’examen classant. Bien sûr, il ne s’agit pas de contraindre un étudiant à s’orienter dans une voie qui ne lui convient pas, encore que les choix effectués résultent plus souvent de la méconnaissance de la médecine générale que d’une réelle vocation pour une autre spécialité. Mais le maintien d’une telle échappatoire pénalise fortement la filière de médecine générale en la privant d’étudiants parfaitement compétents.
2. Une meilleure adéquation des postes offerts aux besoins des territoires
La mission majeure du ministère de la Santé au regard de la formation consiste à garantir aux Français qu’un nombre suffisant de médecins généraliste a atteint un degré de compétence suffisant pour exercer sans mettre en péril la sécurité sanitaire. A cette fin, le numerus clausus connaît une augmentation depuis six ans pour atteindre aujourd’hui environ sept mille, afin de parer la diminution du nombre de médecins officiant sur le territoire. Cependant, si cette approche quantitative donne des résultats satisfaisants en termes globaux, elle n’apparaît pas à même d’assurer une répartition harmonieuse des médecins dans l’espace national. Sous le double phénomène de l’exode rural et de l’héliotropisme, les praticiens se concentrent toujours davantage dans les ensembles urbains et au sud de la Loire. Cette disproportion de l’offre de soins frappe mécaniquement le fonctionnement de la permanence des soins puisque les gardes s’opèrent pour l’heure uniquement dans le secteur d’installation ou dans la maison médicale de garde affectée.
Le rééquilibrage de l’offre de soins au profit des campagnes et des régions septentrionales revêt un caractère impératif dans une optique d’aménagement du territoire. La gestion du numerus clausus pourrait être confiée aux agences régionales de santé pour une meilleure adaptation de l’offre de médecins à la demande des territoires, au bénéfice des zones les plus défavorisées comme le Centre et la Picardie. Toutefois, une étude de la direction de la recherche, des études, de l’évaluation et des statistiques du ministère de la Santé montre que le lien entre lieu d’études universitaires et zone d’installation en cabinet n’est pas complètement établi.
Certaines collectivités territoriales ont déjà réagi à la fuite des praticiens en instituant des aides à l’installation sur le territoire en supplément des dispositifs nationaux d’exonération fiscale. Les dispositifs visent soient les médecins diplômés, soit des étudiants en cours de cursus. Dans le premier cas, ils prennent la forme de prime d’installation, éventuellement de soutien matériel dans la recherche du cabinet et dans l’aménagement des équipements publics adjacents. Mais les statistiques montrent que les médecins sont peu sensibles aux incitations financières et qu’un supplément de revenu ne constitue pas un élément déterminant dans le choix de leur lieu d’installation. Dans la seconde hypothèse, les interventions des collectivités prennent la forme de bourses de soutien à des étudiants qui s’engagent en contrepartie à effectuer dans le territoire la première partie de leur carrière professionnelle. Le département de l’Allier a pu de la sorte attirer quatre à six médecins au cours des deux dernières années. Ces initiatives entraînent certes une mobilité chez les étudiants les plus démunis de ressources en obérant partiellement la liberté d’installation, mais elles permettent un appréciable rééquilibrage de l’offre de soins tout en octroyant les moyens de poursuivre leurs études à des étudiants méritants qui les auraient peut-être abandonnées en l’absence de soutien public. L’affiche publicitaire émise par le conseil général est reproduite ci-dessous.

3. Rassurer et mieux préparer les étudiants à l’exercice de la permanence des soins
Les discussions menées avec les représentants étudiants et universitaires ont forgé la certitude que la permanence des soins et la médecine de premier recours ne sont en aucun cas rejetées par la future génération de médecins. Mais comme les patients, ils ressentent eux aussi une anxiété et une inquiétude bien légitimes. Le cursus universitaire se caractère par une absence totale de formation théorique ou pratique à la permanence des soins. Les enseignants, presque exclusivement recrutés en tant que praticiens hospitaliers, ne sont pas les mieux placés pour l’enseigner dans la mesure où eux-mêmes n’y ont jamais été confrontés. La création du corps de professeurs de médecine générale permettra certainement de résoudre cette difficulté.
Le stage ambulatoire (SASPAS (34)) n’est présent dans le cursus de formation des médecins généralistes qu’en tant qu’option. Il est choisi seulement par un tiers des internes. Les gardes s’effectuent du reste toujours en milieu hospitalier. La permanence des soins n’est donc jamais explorée par quelque versant que ce soit. Il n’existe aucun module permettant d’effectuer des gardes postées en cabinet ou en pôle de premier recours ni aucune découverte de la pratique de la régulation médicale. Il revient au jeune médecin de se former « sur le tas » au moment de son installation. De façon compréhensible, cette variable inconnue en fait hésiter beaucoup. Il serait bon que les maquettes de cursus soient modifiées pour inclure au moins des modules exploratoires de ces différentes activités qui entrent par essence dans l’exercice de la médecine de premier recours.
Un autre handicap pénalisant la médecine de premier recours en milieu rural tient à la localisation géographique des Universités. Inscrites dans la ville, elles ne forment que très peu à un exercice au-delà des remparts. Deux facultés de médecine seulement sur les sept que compte la capitale proposent à leurs étudiants d’effectuer leur stage ambulatoire hors des secteurs urbains. On ne peut qu’encourager la généralisation de cette mesure d’égalité territoriale, et plus généralement la libération des énergies dans l’optique d’une meilleure formation à toutes les formes de la médecine de premier recours. Des structures de soins privées et des associations comme SOS Médecins se sont déclarées prêtes à accueillir dans leurs structures des internes à la recherche d’un stage ambulatoire. Ces opportunités doivent être saisies, étant entendu que tous en ressortent gagnants : les étudiants mieux formés, les maîtres de stage bien secondés. Le décret n° 2004-67 du 16 janvier 2004 relatif à l'organisation du troisième cycle des études médicales autorise cette ouverture, mais la pratique ne l’a étrangement pas encore explorée.
L’audition de l’ISNAR-IMG (35) a mis en avant une expérience conduite par la faculté de médecine d’Angers, qui vise à faire découvrir les gardes ambulatoires aux internes de médecine générale sur la base du volontariat. Mis en place fin 2007 malgré les lourdeurs administratives inhérentes à l’exercice, le protocole semble couronné de succès, avec un nombre intéressant de participants et une rémunération des gardes de 150 € (contre 110 € pour une permanence hospitalière). Il faut saluer cette initiative venue du terrain qui, outre l’apport d’une formation plus complète et plus à même de répondre aux défis de demain, montre avec éclat l’ambition de la nouvelle génération de médecin de ne pas négliger ses devoirs vis-à-vis de la population.
L’engagement des internes dans la permanence des soins correspond à une demande spontanée de leur part, car les étudiants sont toujours les premiers conscients des failles de leur formation et les premiers volontaires pour les colmater. En outre, les patients n’expriment aucune réaction de rejet lorsqu’un jeune médecin se présente à leur chevet. Il revient donc au ministère de l’Enseignement supérieur de rendre obligatoire l’apprentissage de la garde ambulatoire et de la régulation téléphonique. Du point de vue financier, un soutien par la voie d’une exonération fiscale sur le modèle des médecins installés en zones noires apparaît inadapté au public visé. En revanche, une aide aux déplacements présenterait un intérêt certain, surtout lorsque les prix du carburant s’affolent comme récemment. Cette initiative pourrait nécessiter une modification du décret portant statut des internes.
Le rapport innovant du docteur Jean-Yves Grall de 2007 fait l’objet d’un certain consensus au sein des professionnels de santé, il n’est pas proposé de remettre en cause ses orientations. Il importe d’utiliser l’opportunité offerte par les prochaines agences régionales de santé pour remettre à plat l’organisation de la permanence des soins en France, en mettant fin à la double dichotomie financeur/organisateur (assurance maladie/représentant de l’Etat dans le département) et médecine ambulatoire/hôpital.
I.— UNIFIER ET SIMPLIFIER LE PILOTAGE DE LA PERMANENCE DES SOINS SOUS L’ÉGIDE DE L’AGENCE RÉGIONALE DE SANTÉ
Au lieu d’un pilotage départemental, il est proposé de confier au directeur de l’agence régionale de santé la responsabilité d’arrêter les modalités d’organisation et de financement du service public de permanence des soins. Les acteurs du système de soins seraient associés au sein d’une instance de concertation regroupant les acteurs régionaux et départementaux. L’Ordre des médecins, recentré sur un rôle déontologique, serait naturellement représenté.
Avec les schémas des offres de soins hospitalière et ambulatoire, l’agence régionale de santé définira un schéma régional unique de l’aide médicale urgente et de la permanence des soins – la frontière entre ces notions étant peu lisible pour l’usager et la mutualisation des ressources étant recherchée (relais des services d’urgences en nuit profonde). Le schéma sera décliné à l’échelon départemental pour prendre en compte les spécificités territoriales.
Le directeur de l’agence régionale de santé doit disposer de deux moyens d’actions : une enveloppe financière régionale et la contractualisation.
Tout d’abord, dans un contexte de volontariat des médecins libéraux et de situations locales diverses, ce directeur doit pouvoir fondre les différentes sources de financement, conventionnelle ou non, de l’aide médicale urgente et de la permanence des soins. A cet égard, il est indispensable d’appliquer l’article 44 de la loi de financement de la sécurité sociale pour 2008 devant permettre l’expérimentation de nouveaux modes de rémunération de la permanence des soins par une globalisation des financements. Ces expérimentations seraient réalisées dans les régions où la permanence des soins fonctionne mal, et généralisées en cas de succès.
En second lieu, en remplacement de tableaux d’astreinte erratiques, l’agence régionale de santé et les intervenants (médecins, associations de médecins généralistes, maisons médicales de gardes, établissements hospitaliers publics et privés, centre hospitalier universitaire responsable de l’aide médicale urgente, pompiers, transporteurs, spécialistes) doivent par contrat fiabiliser la permanence des soins. Si cette contractualisation restait problématique, il pourrait être envisagé d’imposer aux médecins s’installant dans des zones denses (souvent déjà couvertes par SOS Médecins et les urgences) de réaliser des astreintes en zone déficitaire ou de participer à la régulation médicale. Le basculement sur les services d’urgence en nuit profonde fera systématiquement l’objet d’une convention. Les médecins volontaires bénéficieront de mesures incitatives (baisses de cotisations, points de retraites…).
II.— FAVORISER LA MUTUALISATION DES RESSOURCES ET LA COLLABORATION ENTRE PROFESSIONS DE SANTÉ
Outre les nouvelles modalités de financement et la possibilité de sortir du paiement à l’acte, il faut lever les obstacles (statutaires, assurantiels, de cotisations..) à la mobilisation de médecins ou anciens médecins pour la permanence des soins ambulatoire, après évaluation des pratiques professionnelles : médecins thésés non installés, médecins salariés des centres de santé et de la médecine du travail, bénéficiaires du mécanisme de cessation anticipée d'activité et jeunes retraités, internes en médecine générale, praticiens hospitaliers, médecins miniers…
Les périodes de la permanence des soins seront dissociées pour une meilleure adaptation aux besoins. En nuit profonde, le recours au secteur hospitalier d’urgence semble plus pertinent compte tenu du nombre réduit d’actes. Les sorties incompressibles liées aux actes médico-administratifs ou en établissement d'hébergement pour personnes âgées dépendantes pourraient être effectuées par des internes mobiles sur des secteurs élargis avec des temps de trajet plafonné au-delà desquels d’autres solutions devraient être mises en place : maison médicale de garde, hôpital local… Pour les autres périodes, les maisons médicales de garde constituent un outil majeur qui doit se fonder sur un projet préalable des professionnels s’articuler aux structures sanitaires existantes. Des médecins de SOS Médecins pourraient par contrat compléter ce dispositif dans des zones périurbaines.
La sectorisation établira une cohérence avec les gardes pharmaciennes, ambulancières, dentaires si elles existent, et avec le service mobile d'urgence et de réanimation. Une mise à disposition dans la maison médicale de garde de médicaments de première nécessité est à envisager. Un renforcement de la coopération entre les différentes professions de santé doit être recherché, notamment par la délégation de tâche au profit de pharmaciens ou d’infirmiers.
A défaut de mise en place du dossier médical personnel, il serait souhaitable de rendre accessible aux médecins régulateurs et effecteurs le dossier pharmaceutique pour leur permettre de consulter l’historique des médicaments délivrés au patient.
III.— RENFORCER LA RÉGULATION MÉDICALE, CLÉ DE VOÛTE DU SYSTÈME
L’association de régulations libérale et hospitalière dans des locaux contigus permet un meilleur partage des données qu’une interconnexion entre deux centres différents. Une généralisation progressive est souhaitable, comme un numéro d’appel unique identique sur l’ensemble du territoire voire concerté avec les Etats voisins. L’expérimentation de plates-formes communes 15/18 doit être encouragée. Les actes générés par des appels à d’autres numéros ou non régulés ne doivent pas donner lieu à des majorations au titre de la permanence des soins ni faire l’objet de la même prise en charge pour le patient.
Tous les centres 15 ne sont pas dimensionnés à hauteur des besoins : il faut poursuivre le plan de remise à niveau engagé. Le permanencier auxiliaire de régulation médicale, collaborateur indispensable des médecins régulateurs, doit faire l’objet d’une véritable reconnaissance à travers la définition d’un profil de formation et d’un statut.
Un meilleur suivi des appels de la population doit être organisé, qui rendra plus facile une évaluation du système : rappel systématique du patient une heure après en cas de conseil médical comme dans les centres anti-poison, modification de la législation sur les communications et croisements d’informations entre centres 15, urgences et maisons médicales de garde. La prescription téléphonique, qui se développe avec le conseil médical, doit être sécurisée sur la base de bonnes pratiques définies par la Haute Autorité de Santé, et les liaisons avec les pharmacies de garde améliorées.
IV.— AGIR SUR LA FORMATION : RASSURER ET MIEUX PRÉPARER LES ÉTUDIANTS À LA MÉDECINE DE PREMIER RECOURS ET À L’EXERCICE DE LA PERMANENCE DES SOINS
Il est nécessaire de généraliser dans les facultés le stage de médecine générale de deuxième cycle, obligatoire depuis 2006. De nouveaux terrains de stages hors des villes doivent être favorisés. En troisième cycle, une formation théorique sur la permanence des soins, actuellement inexistante dans le cursus, serait délivrée aux internes en médecine générale. De même, il faudrait former les internes en médecine générale à la théorie et à la pratique de la régulation. Des structures comme SOS Médecins doivent être agréées comme terrain de stage ambulatoire. Enfin, les internes n’effectuent pour l’instant que des gardes hospitalières, une expérience de garde ambulatoire serait indispensable.
Pour permettre une adéquation des postes pourvus aux besoins en médecine de premier recours, il serait souhaitable que la médecine générale constitue la moitié des postes proposés et que les résultats de l’examen classant national soient proclamés après validation des stages de second cycle. Pour favoriser la répartition des médecins sur le territoire et éviter la surenchère entre régions, l’Etat peut proposer des bourses d’études contre promesse d’installation en zone noire. La nouvelle filière universitaire de médecine générale (section « médecine générale » au conseil national des universités, adaptation du statut de professeur d’Université à une activité libérale et titularisation de généralistes) doit être une priorité pour attirer les étudiants. La médecine de premier recours mérite reconnaissance et valorisation.
V.— RENFORCER L’INFORMATION ET L’ÉVALUATION
Le dispositif fiabilisé, il convient de renforcer la communication envers la population, qui devra faire évoluer ses habitudes avec le développement du conseil médical et de points fixes de gardes. Une pédagogie simple et claire, éventuellement au moyen de spots publicitaires voire de mesures coercitives à l’encontre du patient oublieux des procédures, paraît indispensable.
Il convient également de renforcer les outils statistiques de la permanence des soins, aujourd’hui centrés sur les seuls éléments donnant lieu à paiement par l’assurance maladie et dépourvus par exemple d’indicateurs sur les délais d’accès ou d’attente de la population. Un observatoire pourrait centraliser les données et évaluer le dispositif au regard des besoins.
AUDITION DE MME ROSELYNE BACHELOT,
MINISTRE DE LA SANTÉ, DE LA JEUNESSE, DES SPORTS ET DE LA VIE ASSOCIATIVE
ET EXAMEN DU RAPPORT
(Mardi 21 octobre 2008)
M. Christian Jacob, président de la Délégation – Je souhaite la bienvenue à Mme Roselyne Bachelot, ministre de la santé, de la jeunesse, des sports et de la vie associative. La question de la permanence des soins dans la problématique de l’aménagement du territoire revêt une importance certaine pour la Délégation. Je voudrais d’ailleurs remercier notre rapporteur, Philippe Boennec, des travaux qu’il a accepté de réaliser pour notre information.
M. Philippe Boënnec, rapporteur de la Délégation – Je me réjouis de la présence de Mme la ministre devant la Délégation sur un sujet si important pour l’aménagement du territoire. La permanence des soins constitue une mission de service public, le code de la santé publique en dispose ainsi. Le Président de la République a d’ailleurs considéré, dans son discours de Neufchâteau le 17 avril dernier, que chacun devait prendre ses responsabilités dans la rationalisation du dispositif.
On ne saurait ignorer les inquiétudes de la population, relayées par la presse, quant à cette permanence des soins. Cependant, même si le dispositif reste perfectible, il convient de garder à l’esprit que les ratios français de mortalité et de morbidité figurent parmi les meilleurs des pays développés. Les citoyens ne risquent guère que le désagrément d’avoir à se déplacer à l’hôpital pour une affection bénigne. Notre organisation soigne bien. La question demeure celle de son efficience, avec un coût approximatif de six cents millions d’euros si l’on agrège l’ensemble des dépenses sociales et fiscales.
La Délégation à l’aménagement du territoire est particulièrement attentive aux dissymétries territoriales dans la gestion des services publics. L’offre de soins en France n’y fait pas exception, et la mission d’information de la commission des affaires sociales de l’Assemblée nationale a eu l’occasion de présenter récemment ses observations. Sans reprendre les travaux de MM. Philippe Ritter et Yves Bur, on peut en observer le constat : il existe une inégalité dans la répartition des médecins généralistes libéraux sur le territoire, au bénéfice des ensembles urbains, ou centres urbains, et au détriment des zones rurales. Certains secteurs sont quasiment vides de praticiens, et ce déséquilibre a un impact dévastateur sur la permanence des soins dans les territoires. On les appelle parfois des zones blanches, je préfère parler de zones noires, et si l’expression m’est permise, il y a en France des zones noires de blouses blanches.
Il faut rappeler que la permanence des soins est désormais pour les médecins une obligation collective fondée sur le volontariat individuel. Dans les centres-villes, on trouve les services d’urgence et SOS Médecins qui prennent volontiers la relève des généralistes défaillant ; ainsi le service est-il assuré mais à un tarif prohibitif pour les finances sociales. Dans les campagnes et les zones suburbaines, les distances allongées s’ajoutent à la pénurie de médecins, les gardes sont fréquentes et elles découragent les rares généralistes présents. Le dispositif n’aboutit qu’à hâter le départ de ces derniers, en retraite pour les uns, vers les villes pour les autres. Cependant, je considère que les mesures désincitatives, les pénalités et les réquisitions sont à bannir de l’arsenal de l’action publique, sous peine d’aggraver l’exode rural, sauf exception justifiée par la sécurité publique.
La question est donc de savoir ce qu’il faut faire pour rééquilibrer la permanence des soins. J’ai constaté au cours de mes auditions que les propositions issues du rapport de M. Jean-Yves Grall font consensus. Il convient d’attribuer aux directeurs des agences régionales de santé la tâche de déterminer un schéma régional unique de permanence des soins, en coordination avec tous les acteurs concernés, pour unifier et simplifier le pilotage. A cet égard, je m’interroge sur le rôle de l’Ordre des médecins : ne doit-il pas se recentrer sur sa mission déontologique et laisser l’établissement des listes de gardes aux directeurs d’agences régionales de santé ?
Il me parait souhaitable que le schéma sanitaire régional puisse recevoir une déclinaison à l’échelon départemental en associant l’aide médicale urgente à la permanence des soins. Les directeurs des agences régionales de santé doivent aussi avoir la possibilité de combiner les divers modes de financement.
L’organisation de la permanence des soins entre les professionnels de santé pourrait prendre la forme d’une contractualisation pluriannuelle rémunérée à l’acte ou, mieux, au forfait. Des expérimentations et des mesures incitatives amélioreraient le dispositif.
Il pourrait être proposé aux médecins de ville, thésés ou non, de prendre des gardes en zone rurale, aux jeunes retraités de continuer à pratiquer quelques années dans le cadre de la permanence des soins, aux internes et aux médecins non installés de vivre une première expérience ambulatoire auprès des patients après avoir reçu une formation ad hoc.
Dans l’organisation de la permanence des soins, on peut séparer deux types de périodes. Le premier type court de vingt heures à minuit et englobe les fins de semaine. Pour celles-ci, on peut avoir recours aux maisons médicales de garde et s’appuyer sur les hôpitaux locaux, les maisons de retraite et SOS Médecins. La période restante, dite de nuit profonde, s’étend de minuit à huit heures. Elle ne concerne qu’un acte pour cent mille habitants. Elle emporte cependant pour les praticiens des sorties incompressibles, par exemple dans les maisons de retraites et pour accomplir divers actes médico-administratifs (certificats de décès, examens judiciaires). Face à la pénurie de médecins de garde à ce moment, il pourrait être fait appel à des « internes mobiles », pratique aujourd’hui impossible du fait du cadre règlementaire. Une cohérence s’impose avec les autres professionnels de santé afin de les englober dans le dispositif, toujours par voie contractuelle dans le cadre du schéma régional.
Par ailleurs, les pouvoirs publics, et donc les agences régionales de santé, doivent s’appuyer sur la régulation médicale, clef de voûte de la permanence des soins. Dans cette perspective, un seul numéro téléphonique – éventuellement inscrit dans une démarche européenne – doit permettre d’accéder immédiatement aux centres interconnectés de l’aide médicale à la population, donnant ainsi aux médecins régulateurs et aux permanenciers toute latitude de mobiliser les moyens nécessaires. Les réponses se limitant à des conseils, voire aux prescriptions médicales téléphoniques dans le respect de protocoles préétablis, semblent constituer une voie à explorer pour apaiser les craintes des patients sans obérer inutilement les finances sociales. Un rappel automatique une heure après la communication rassurerait efficacement une grande partie des personnes : les permanenciers pourront s’en charger s’ils reçoivent la formation adaptée.
En outre, j’ai constaté avec surprise une lacune dans la formation des étudiants en médecine générale. Ils n’acquièrent dans leur cursus aucune expérience de la garde ambulatoire, aucune notion de régulation téléphonique, et finalement la réalité de la médecine de premier recours se limite pour eux à de très brefs aperçus. Il conviendrait en deuxième cycle de les envoyer en stage hors des grandes villes et, en troisième cycle, de les former et de rendre obligatoire des exercices de garde ambulatoire et de régulation.
Enfin, il faut replacer le patient au cœur du dispositif et faire de lui un acteur responsable dans une approche pédagogique qui ne doit pas être pénalisante – sauf abus exceptionnel. Ainsi, les comportements coûteux pour la collectivité dans le rapport à l’utilisation des structures médicales devront être rectifiés, même s’ils sont justifiés par une inquiétude bien compréhensible. Les perspectives du prochain projet de loi Hôpital Patients Santé Territoires sont à cet égard prometteuses, d’autant plus qu’elles comportent dans le cadre de l’organisation régionale la création d’un observatoire de la santé que j’appelle de mes vœux.
Mme Roselyne Bachelot, ministre de la Santé, de la Jeunesse, des Sports et de la Vie associative – Le rapport de Philippe Boennec intervient à un moment opportun, celui de la présentation du projet de loi Hôpital Patients Santé Territoire. Il fait suite à plusieurs rapports, notamment de l’Inspection générale des affaires sociales et de l’Inspection générale de l’administration de 2006, et du docteur Grall de 2007.
Toutes les réflexions concordent pour reconnaître à la permanence des soins le rang d’un service public de première importance et devant être géré par une autorité unique capable d’appréhender tous les aspects de la santé publique. Le projet de loi vise d’une part, à réformer la gouvernance de l’hôpital, d’autre part à mieux organiser la gradation des soins hospitaliers et entre hôpital et médecine ambulatoire, seul moyen de désengorger les services d’urgence.
Dans ce cadre, les agences régionales de santé (ARS) constitueront l’indispensable outil de coordination et de pilotage de la distribution des soins, réunissant pour cela les sept organismes régionaux compétents. Elles auront par exemple la charge de l’organisation et de la sécurité sanitaires, de la gestion du risque et, ce qui intéresse particulièrement la Délégation aujourd’hui, de la permanence des soins ambulatoire et hospitalière.
La nouvelle organisation de l’offre des soins ambulatoires, définie notamment suite aux états généraux de l’offre de soins, se décline en cinq mesures cohérentes :
– une meilleure répartition du numerus clausus des médecins par région et par spécialité ;
– une offre de soins structurée après concertation avec les patients, les élus locaux et les professionnels, permettant d’élaborer de véritables schémas régionaux de distribution des soins avec l’ARS comme guichet unique , le système actuel étant devenu totalement illisible ;
– un accompagnement de l’évolution des pratiques médicales qui tienne compte des exigences d’un minimum de plateau technique et de coopération locale entre les différentes professions de santé au sein de maisons médicales facilitant l’exercice collectif ;
– un renforcement de l’attrait de la médecine générale, désormais définie dans le code de la santé publique et bénéficiant d’un filière universitaire spécifique repensée en coopération avec les services de Mme Valérie Pecresse ;
– une organisation de la permanence des soins au niveau local dans le respect des spécificités territoriale, fondée sur le concours des médecins libéraux et des hôpitaux, gérée et financée par l’ARS, avec un mode de paiement à l’acte ou au forfait selon les préférences des acteurs de terrain. Les médecins de ville seront incités à participer à la permanence grâce à un numéro d’appel national commun mais pas forcément unique. La régulation médicale s’opérera sous la responsabilité de l’administration. Un accroissement des pénalités est prévu pour sanctionner les refus des réquisitions.
Je tiens maintenant à apporter certaines précisions en réponse aux propos liminaires du rapporteur. La fusion des centres de régulation du 15, du 18 et des centres privés semble moins nécessaire qu’une bonne interconnexion entre eux, concrétisée par un référentiel commun que j’ai présenté en juin dernier avec Michelle Alliot-Marie.
De même, l’idée de fusion entre la permanence des soins et l’aide médicale urgente en une unique aide médicale permanente à la population doit être considérée selon une démarche pragmatique, les deux organisations s’avérant complémentaires et non concurrentes, toutes deux à l’avenir gérées par l’ARS qui respectera leurs spécificités. Je n’ai pas de position de principe sur cette question. Les acteurs de terrain jugeront de ce qu’il convient de faire.
Les permanenciers auxiliaires de régulation médicale sont aujourd’hui 1 250 agents dans les SAMU (et s’y ajoutent des aides-soignants faisant fonction). Leur situation continuera d’être améliorée comme elle l’est depuis 2004 avec l’accroissement de leurs effectifs, de leur rémunération et de leur formation à l’emploi après leur recrutement. Leur passage de la catégorie C à la catégorie B de la fonction publique est à l’étude depuis quelques mois.
L’intervention des internes dans la permanence des soins n’est pas possible statutairement, sinon sous la forme d’un compagnonnage. L’appel à des médecins retraités doit être encouragé sur la base du volontariat. Le projet de loi de financement de la sécurité sociale pour 2009 repousse à cet égard les limites du cumul d’emploi et de retraite.
L’Ordre des médecins demeure un partenaire important sur tous les sujets de la politique de santé, par exemple pour la mise en place du dossier médical personnel. C’est le seul organisme à représenter tous les médecins libéraux et hospitaliers. Il participe de façon déterminante à la permanence des soins et il serait contre-productif d’éluder son rôle dans le futur dispositif .
Je l’ai déjà évoqué, mais je répète que le choix entre paiement de l’acte ou au forfait doit se faire sur le terrain, en choisissant la formule localement la plus efficace.
SOS Médecins, association indépendante qui intervient de sa propre initiative dans la permanence des soins, répond à une partie importante de la demande de soin dans des zones où l’établissement des tableaux d’astreinte est particulièrement délicat. Un décret encadre la régulation et l’interconnexion avec le 15 est toujours assurée.
S’agissant de la formation des jeunes médecins à la permanence des soins et à la régulation, les stages ambulatoires sont obligatoires pour valider le deuxième cycle. En ce moment, le ministère s’attache à les renforcer car on a constaté que ces formations étaient trop hétérogènes. Il reste que sur les 37 facultés de médecine, 28 ont mis en place ce type de stage, et un tiers des étudiants en a déjà bénéficié. Même si la permanence des soins et la régulation téléphonique proprement dite ne figurent pas dans la maquette de formation obligatoire de troisième cycle, le stage ambulatoire impératif permet une première approche. Il est souhaitable que SOS Médecins soit agréé comme terrain de stage pour l’obtention des diplômes et le ministère y travaille, en sachant que cela pose un problème de responsabilité civile professionnelle et d’identification de médecins maîtres de stage.
M. Christian Jacob, président de la Délégation - Je tiens à faire part de l’inquiétude de la plupart des élus locaux au sujet des gardes de nuit. Sans doute serait-il possible de généraliser un système de tiers payant pour prévenir les difficultés qui s’attachent à la collecte de fonds nocturne, un système forfaitaire pouvant aussi constituer une solution. En outre, le fait que les tableaux d’astreinte, toujours difficiles à utiliser, soient incomplets pose une question de fond : comment mobiliser les praticiens qui ne souhaitent pas assurer la permanence des soins ?
Autre difficulté, comment inciter un médecin à s’installer dans un bourg centre de 1 500 ou 2 000 habitants où il sera sans doute le seul praticien, avec toutes les contraintes que cela implique ? Certains ont astucieusement résolu le problème en créant des maisons médicales regroupant plusieurs professionnels – infirmiers libéraux, kinésithérapeutes, dentistes, etc. Mais il reste que la plupart des jeunes médecins n’ont pas envie d’exercer seuls et que les élus en sont réduits à passer des petites annonces pour attirer des généralistes en zone rurale.
Ces problèmes se posent désormais dans quasiment tous les départements. En Seine-et-Marne, forte pourtant d’1,2 million d’habitants, il est des zones où il est difficile de fidéliser un médecin. Naguère, ce type de phénomène ne valait que pour les zones rurales isolées : tel n’est plus le cas aujourd’hui.
Enfin, si la réaction spontanée est d’estimer qu’il n’y a pas assez de généralistes, il est permis de se demander si les mécanismes prévus pour équilibrer la démographie médicale sont suffisamment incitatifs.
M. Marc Bernier - Pour avoir conduit la mission sur l’offre de soins sur l’ensemble du territoire, je ne suis pas surpris de constater de fortes convergences entre les problématiques que nous avions soulevées et celles que retrace le présent rapport. C’est une chance que ces travaux paraissent après les états généraux de l’offre de soins et avant la présentation du projet de loi.
L’enjeu central, c’est le volontariat. C’est bien, mais ne faudra-t-il pas à court terme obliger les médecins diplômés à assurer la permanence des soins ? Les médecins acupuncteurs, homéopathes et autres peuvent-ils continuer d’être dispensés d’y participer ? Même si elle est souvent choisie par défaut, la spécialité « médecine générale » correspond à un niveau de neuf années d’études supérieures. Cela crée certaines obligations.
Le même problème se pose au sujet de la liberté d’installation. Ne faut-il pas prendre des mesures plus coercitives si l’on veut prévenir l’avancée des déserts médicaux ?
L’expérience montre qu’il faut remédier aux anomalies qui compliquent la vie des gens, par exemple en harmonisant les gardes de médecins et de pharmaciens. Les patients ne comprennent pas que la pharmacie de garde soit située à quarante kilomètres du cabinet médical de permanence ! Il faut persévérer dans la mutualisation des moyens et la simplification, et inclure la permanence des soins dans le cursus des futurs médecins.
En conclusion, je tiens à saluer la qualité du travail de M. Boënnec sur ce sujet d’intérêt majeur.
Mme Jacqueline Irles - Je constate dans ma circonscription un sentiment diffus de pénurie de médecins, dans tous les secteurs, en ville comme à l’hôpital. Au reste, s’il est économiquement viable pour un jeune de s’installer en zone déjà bien dotée, c’est qu’il y a du travail partout ! Il semble bien qu’il n’y aura pas assez de médecins à l’avenir. Les chiffres officiels, selon lesquels la France serait mieux équipée que les autres pays européens, et le ressenti de la population, y compris dans les zones prisées de la Méditerranée, divergent fortement. Le sentiment de manquer de médecins est aussi présent dans des quartiers urbains.
M. Jean-Paul Chanteguet – Je m’inquiète de l’avancée des déserts médicaux. Plusieurs dispositifs ont déjà été conçus pour y remédier – exonérations, bourses d’études financées par les conseils généraux contre promesse d’installation. Il n’est pas démontré que ce sera suffisant.
Quel est le sentiment de Mme la ministre sur la liberté d’installation des médecins libéraux, sur laquelle il faudra probablement revenir un jour ? Devra-t-on la mettre en cause et selon quelles modalités ?
Partout où les hôpitaux disposent de services d’urgences, il convient d’être attentif à leur devenir car la permanence des soins peut s’organiser autour d’eux. C’est un élément de force dont il ne faut pas se priver.
M. Bernard Lesterlin - Ayant accueilli la semaine dernière le congrès national des maires ruraux dans mon département de l’Allier, je puis témoigner de l’angoisse des élus face à la désertification médicale. Ce n’est plus un risque : c’est une réalité vécue.
Lors de l’examen du projet de loi Grenelle I, le concept de « proximité » a été mis en avant pour ses vertus écologiques : comment le projet de loi Hôpital Patients Santé Territoire intègre-t-il cette logique de proximité ? A-t-on conscience qu’elle est centrale dans la définition de l’offre de soins, compte tenu du vieillissement de la population et du souhait de nos anciens de demeurer à domicile ?
Peut-on préciser les différents mécanismes mis en œuvres pour encourager les jeunes médecins à s’installer en zone rurale ? Comment les rendre plus incitatifs ?
Va-t-on répondre au fait que tous les hôpitaux ruraux implantés dans des villes moyennes connaissent un déficit systémique et un besoin de financement récurrent, dûs à la structure de financement retenue, non imputables à un quelconque gaspillage ? Comment articuler l’offre de soins en zone rurale avec l’action des hôpitaux de moyenne capacité ?
Mme Marie-Odile Bouillé - Bien qu’élue urbaine, je m’inquiète de la situation des zones rurales telle qu’elle m’est apparue lors des travaux de la mission sur l’offre de soins sur l’ensemble du territoire. Rien de ce qui a été fait ne fonctionne ! Pourra-t-on se dispenser de revenir sur la liberté d’installation ? Ne sera-t-on pas forcé d’être coercitif à l’avenir ? Il est certain qu’étant majoritairement des urbains, les étudiants en médecine n’envisagent pas de s’installer dans des campagnes qu’ils n’ont jamais connues. C’est cet état d’esprit qu’il faut essayer de faire évoluer.
Mme Roselyne Bachelot, ministre de la Santé, de la Jeunesse, des Sports et de la Vie associative – Je remercie les différents orateurs pour cette nouvelle série de questions à laquelle je vais tenter de répondre de manière synthétique.
S’ils sont convaincus de disposer de l’un des meilleurs systèmes de santé au monde, les Français constatent qu’il n’est pas exempt de fragilités. Il est parfois difficile de trouver un médecin et cela arrive aussi à cinq kilomètres de la place de l’Etoile, dans les quartiers sensibles de la proche banlieue parisienne. La carte médicale est en peau de léopard, avec une alternance de zones bien équipées et de territoires délaissés. Il n’est donc pas pertinent d’opposer les ruraux aux urbains.
Oui, les urgences sont souvent encombrées et l’offre de soins n’est pas uniforme sur le territoire. Oui, certains hôpitaux de proximité sont évités par la population qu’ils sont censés servir. Oui, il y a un écart injustifié entre le taux d’occupation de nos lits de court séjour –l’un des plus bas d’Europe – et la difficulté dans laquelle on se trouve lorsqu’il s’agit de faire admettre un parent dépendant en long séjour. Ce sont ces questions pratiques que le Gouvernement entend traiter. Il ne s’agit pas de bâtir une cathédrale technocratique mais d’apporter des réponses concrètes.
Depuis 2003, la permanence des soins est assurée sur la base du volontariat des praticiens. Soit, mais cela ne signifie pas que les médecins soient déchargés de toute obligation éthique. Lorsque vous êtes médecin et que l’on n’arrive pas à compléter le tableau d’astreinte dans votre ville, cela doit vous poser une question d’ordre déontologique. Tout médecin doit se soucier de savoir comment les choses s’organisent dans son secteur, d’autant que le système est financé par la solidarité nationale et que l’hospitalisation privée peut y participer.
Trois questions centrales restent posées : la permanence des soins, l’accueil des personnes en difficulté dans le cadre de la couverture maladie universelle ou de l’aide médicale d’Etat, la proportion de soins délivrés aux tarifs de la sécurité sociale.
Il faut trouver, dans le champ conventionnel, des réponses appropriées au déséquilibre de la démographie médicale, à la permanence des soins et aux dépassements d’honoraires. Notre pays souffre d’une triple inégalité d’accès aux soins, géographique, financière et d’accès à l’information
Bien entendu, le préfet de département reste le responsable de la permanence des soins et il peut – bien que la procédure soit peu usitée – réquisitionner des médecins lorsqu’il y a pénurie de volontaires. Cette possibilité de coercition constitue la contrepartie naturelle du volontariat. Aux termes du projet de loi, dans le droit fil du rapport Grall et des conclusions de M. Boennec, le préfet conserve le pouvoir de réquisition sur l’avis de l’agence régionale de santé. Parallèlement, il est prévu d’augmenter les pénalités encourues pour refus de l’obligation de permanence des soins, en les portant de 3 500 euros à 7 500 euros.
La France est le pays de l’OCDE qui compte le nombre le plus élevé de médecins pour cent mille habitants. Toutefois leur répartition sur le territoire est déséquilibrée, notamment au détriment des zones rurales et périurbaines. Il convient de tout mettre en œuvre pour éviter que se créent de véritables déserts médicaux, sans néanmoins porter atteinte à l’exercice libéral de la médecine auquel je tiens à rappeler mon attachement. Plutôt que sur des mesures contraignantes, l’action des pouvoirs publics doit se porter sur l’élaboration de leviers, décidés en concertation avec les professionnels de santé et les collectivités territoriales.
Différentes pistes peuvent être explorées. Il faut favoriser la formation des médecins dans les régions présentant un déficit médical en aménageant la règle du numerus clausus. Les projets de territoire qui organisent l’offre de soins en relation les élus, les professions de santé et les associations d’usagers, à l’instar des expérimentations conduites en région Basse-Normandie, sont des initiatives que j’encourage. La convergence des sources de financement par la rationalisation et le regroupement dans le guichet unique de l’ARS des trop nombreuses mesures d’aides à l’installation en renforcera l’efficacité. Les acteurs de terrains ont vocation à faire leur l’organisation de l’offre de santé. Les patients seront à même de trouver plusieurs professions de santé avec la création de maison médicale que le gouvernement promeut. Enfin, la revalorisation des professions médicales générera un supplément d’attractivité qui facilitera la répartition territoriale.
La lutte contre la désertification médicale passe par la rupture du cloisonnement entre l’hôpital, la ville et la ruralité. L’hôpital de proximité constitue la pierre angulaire du service médical à la population, avec des soins d’urgence de qualité. Pour ce faire, il importe de rassembler autour des plateaux techniques des professionnels complémentaires et qualifiés. L’organisation des services mobiles doit être pensée pour qu’aucun usager ne se trouve à plus de vingt minutes d’un service d’urgence. La préservation d’une médecine hospitalière de qualité passe également par l’instauration d’une véritable mixité de l’exercice de la profession de médecin entre activité libérale et service hospitalier.
Loin de réduire les moyens financiers des hôpitaux, la tarification à l’activité procède d’un mécanisme de redistribution des enveloppes financières en fonction des besoins. Elle est au service du malade, ne serait-ce que par le lissage des moyens budgétaires sur l’année, alors que les à-coups et les pénuries de fin d’année naissaient immanquablement du système antérieur de dotation. Sans doute conviendra-t-il à l’avenir d’introduire une modulation en fonction de la sévérité des cas traités et de la précarité de la condition des patients. Un malade en situation précaire nécessite souvent un séjour plus long pour recouvrer la santé. Comment expliquer que des hôpitaux en tous points semblables soit les uns en déficit, les autres en excédent ? Les déficits ne sont pas une fatalité et le gouvernement aidera à les résorber en s’attaquant aux incohérences manifestes. Je ne comprends toujours pas qu’on me sollicite encore pour ouvrir des lits de court séjour dont tout le monde sait pertinemment qu’ils resteront désespérément vides.
M. Jean-Paul Chanteguet – Sans aucune intention polémique, je connais un service de maternité réalise aujourd’hui quatre cents naissances annuelles et qui n’atteindra jamais, en raison de la taille limitée du bassin de vie, les sept cents accouchements qui assureraient sa viabilité économique à travers la tarification à l’acte.
Mme Roselyne Bachelot, ministre de la Santé, de la Jeunesse, des Sports et de la Vie associative – On ne peut sectoriser la tarification à l’acte activité par activité. Il faut voir établissement par établissement. L’article 41 du projet de loi de financement de la sécurité sociale prévoit la création d’une agence nationale d’appui pour venir en aide aux structures hospitalières afin de les accompagner à réorienter leurs priorités pour parvenir à un équilibre budgétaire. Par exemple, à côté de l’obstétrique déficitaire, ne peut on transformer des lits de court séjour en gériatrie ou en soins de court séjour et de réadaptation.
M. Christian Jacob, président de la Délégation – Je remercie Mme la ministre d’avoir accepté de se prêter à cet exercice de questions/réponses devant la délégation, et je me réjouis de la qualité des échanges qui ont pu avoir lieu à cette occasion.
◊
◊ ◊
La Délégation a ensuite adopté à l’unanimité le rapport d’information
ANNEXE
AMENDEMENT AU PROJET DE LOI DE FINANCES 2009
Loi de finances pour 2009 - (n° 1127)
AMENDEMENT |
N° |
présenté par
M. Philippe Boënnec, député
X
-----
APRES L’ARTICLE 2
I. L’article 151 ter du code général des impôts est ainsi rédigé :
« I. Est exonérée de l’impôt sur le revenu à hauteur de cinq jours de permanence par an la rémunération perçue au titre de la permanence des soins exercée en application de l'article L. 6314-1 du code de la santé publique par les médecins généralistes installés ou leurs remplaçants. Cette exonération n’est pas cumulable avec celles figurant aux deux alinéas suivants.
II. L’exonération de l’impôt sur le revenu mentionnée au I est portée à une somme équivalant à soixante-dix jours de permanence par an pour une permanence des soins exercée, en application de l'article L. 6314-1 du code de la santé publique, dans une zone très sous-dotée au sens du 2° de l'article L. 162-47 du code de la sécurité sociale. Cette permanence peut être assurée par tout médecin en exercice ou en retraite depuis moins de cinq ans ainsi que par tout interne en médecine générale.
III. Est également exonérée de l’impôt sur le revenu à hauteur de dix jours de permanence par an la rémunération perçue par les médecins au titre de leur participation à la régulation médicale au sein d’un centre de réception et de régulation des appels au sens de l’article L6112-5. du code de la santé publique »
II. La perte de recettes pour l'Etat est compensée à due concurrence par la création d'une taxe additionnelle aux droits visés aux articles 575 et 575 A du code général des impôts.
EXPOSÉ SOMMAIRE
La permanence des soins ambulatoire constitue une mission de service public formulée dans l’article L. 6314-1 du code de la santé publique. Elle assure à chacun le droit de recevoir des soins non programmés durant les périodes de nuit et de fin de semaine au cours desquelles les cabinets de médecins libéraux ont fermé leur porte.
Alors qu’il reposait auparavant sur une obligation de garde imposée à chaque médecin pour le compte de sa patientèle, le système a été profondément modifié en 2003 dans le sens d’une obligation collective fondée sur le volontariat individuel. Si le corps médical dans son ensemble conserve pour mission d’organiser la permanence des soins sous l’autorité de la puissance publique et des instances ordinales, il revient désormais à chaque médecin de se porter volontaire pour exercer une garde dans un secteur territorial.
L’examen de la pratique de ces dernières années montre que la permanence des soins à la française fonctionne imparfaitement dans la mesure où les volontariats s’avèrent insuffisants pour assurer une garde homogène sur l’ensemble du territoire français. L’auteur de cet amendement a récemment présenté un rapport sur le sujet au nom de la délégation à l’aménagement et au développement durables du territoire de l’Assemblée nationale. Il en ressort une insupportable inégalité territoriale. D’une part les zones urbaines privilégiées comptent une densité élevée de médecins capables d’assurer la permanence des soins ainsi que des centres hospitaliers et des associations de type SOS Médecins : le besoin sanitaire apparaît parfaitement couvert. D’autre part, les zones rurales et les zones urbaines sensibles souffrent d’une présence médicale insuffisante : peu de médecins se portent volontaires pour y prendre des gardes, d’où d’évidentes carences, et les rares praticiens qui se placent au service de la population arrivent à un âge avancé.
Un problème générationnel se pose de plus avec les nouvelles habitudes sociales de la profession médicale. Auparavant à la disposition absolue de ses patients, le médecin tend désormais à exiger un temps de loisir et un respect de sa vie privée et familiale au même titre que l’ensemble de la société française. Cette réduction du temps médical global offert à la population se traduit dans certains départements par des réquisitions préfectorales comblant les vides des tableaux de garde, dans d’autres par des listes laissées incomplètes par des préfets déconcentrés. C’est, au final, la disparition de la République, à travers l’égal accès de tous aux soins, qui se produit dans ces zones noires.
Le présent amendement a pour objet d’inciter les praticiens médicaux à investir le champ de la permanence des soins afin que soit réduite la fracture sanitaire, à travers une modification de l’article 151 ter du code général des impôts. Cette disposition, positive mais insuffisante, procure à l’heure actuelle une exonération équivalente à soixante jours de rémunération de la permanence des soins aux médecins installés dans une zone sous-dotée et prenant des tours de garde à l’intérieur de cette même zone comme la loi les y oblige.
Le I du nouvel article 151 ter introduit une exonération de cinq jours de rémunération par an pour tout médecin généraliste opérant en cabinet s’engageant dans le dispositif de permanence des soins, quelle que soit sa zone d’exercice. L’objectif est de favoriser l’investissement de l’ensemble de la profession dans cette mission de service public.
Le II du nouvel article 151 ter correspond pour partie à la rédaction précédente. Il maintient une exonération fiscale conséquente au bénéfice des médecins participant à la permanence des soins dans les zones où la présence médicale s’avère la plus faible, portant son montant de soixante à soixante-dix jours de rémunération. Toutefois, comme cette mesure ne paraît pas susceptible de générer suffisamment d’installations de médecins libéraux dans lesdites zones, il est également proposé d’ouvrir la possibilité de réaliser ces gardes nocturnes et dominicales à des médecins installés en dehors de ces territoires, ainsi qu’à des praticiens retraités depuis peu et qui seraient à même de contribuer à un meilleur accomplissement du service public de permanence des soins, et à des internes en médecine terminant leurs études de médecine générale.
Le III du nouvel article 151 ter introduit une exonération de dix jours de rémunération par an au bénéfice des médecins participant à la régulation téléphonique de l’aide médicale urgente et de la permanence des soins dans les centres d’appel du SAMU. Ainsi que l’a montré le rapport précité de la délégation pour l’aménagement et le développement durables du territoire, la montée en puissance de la régulation médicale est susceptible de renforcer la qualité de la réponse sanitaire apportée aux malades tout en réduisant le nombre de déplacements et d’hospitalisations injustifiés, particulièrement coûteux pour les finances publiques.
1 () La mortalité correspond au nombre de décès annuels rapporté au nombre d'habitants d’un territoire donné. Elle se distingue de la morbidité, qui désigne le nombre de malades annuels rapporté à la population.
2 () Les opérateurs du SMUR portent souvent la mention « SAMU », il y a donc de fait une assimilation des deux entités dans la population. En fait, les SAMU sont des entités fixes en charge de l’administration et de la régulation des appels alors que les SMUR sont les unités mobiles d’intervention. Il y a généralement un SAMU par département et des SMUR dans plusieurs hôpitaux pour mailler le territoire.
3 () Les établissements sanitaires génèrent un chiffre d’affaire proportionnel au nombre d’actes médicaux qu’ils effectuent. Réorienter un patient vers une autre structure équivaut par conséquent à obérer le résultat financier.
4 () « Les requérants ont compris qu’ils avaient le choix entre le SAMU, les pompiers et les autres opérateurs de type SOS Médecins ou Garde médicale de Paris. » (…) « La population parisienne nous utilise comme les médecins de famille d’autrefois qui se déplaçaient à domicile. Ce n’est pas notre mission »(Le Parisien 13/7/2008)
5 () Le coût moyen est la résultante du coût fixe, l’astreinte payée au médecin de garde, et du coût variable, le nombre d’actes établis. De fait, plus les actes sont rares, moins les coûts fixes sont répartis, et plus le coût moyen est élevé.
6 () « La permanence des soins en médecine ambulatoire prévue à l'article L. 6314-1 est assurée, en dehors des horaires d'ouverture des cabinets libéraux et des centres de santé, de 20 heures à 8 heures les jours ouvrés, ainsi que les dimanches et jours fériés par des médecins de garde et d'astreinte exerçant dans ces cabinets et centres ainsi que par des médecins appartenant à des associations de permanence des soins.. ».
7 () SAMI : Service d’accueil médical initial. Intitulé des maisons médicales de gardes dans le Val-de-Marne.
8 () Rapport n° 1132 de la commission des affaires culturelles, familiales et sociales de l’Assemblée nationale du 30 septembre 2008 (mission d’information sur l’offre de soins sur l’ensemble du territoire, M. Marc Bernier rapporteur).
9 () Les maisons médicales de garde qui existent aujourd’hui ne sont pas toutes connues sous ce vocable. Dans l’ouest de la France notamment, on trouve souvent le sigle CAPS pour « centre d’accueil de la permanence des soins » ; on a aussi évoqué les SAMI (services d’accueil médical initial) du Val-de-Marne.
10 () Les maisons médicales de garde étaient au nombre de 238 au 1er janvier 2008. Elles étaient pour 62% adossées à une structure médicale ou hospitalière préexistante, pour 26% isolées en ville et pour 12% isolées en milieu rural.
11 () Projet des médecins mobiles dans le département de Loire-Atlantique, remis par l’AMUEL 44 (association de médecine d’urgence de l’estuaire de la Loire).
12 () On évoque d’autres formes de soutien qui pourraient être apportées aux médecins. Un vigile serait utile pour renforcer la sécurité de l’exercice de la permanence des soins, mais ne peut-on se satisfaire de dispositifs de protection passive (portes sécurisées, verres résistants) ? Les praticiens interrogés réclament la mise à disposition d’une secrétaire pour déléguer leurs tâches administratives, mais sont-elles si imposantes dans la permanence des soins telle qu’elle est proposée ici ?
13 () Entre août 2007 et mars 2008, trente-huit départements ont procédé à des réquisitions.
14 () Ainsi, la Loire-Atlantique conçoit la réquisition uniquement comme un mécanisme de dissuasion en cas de défaillance des volontariats. Cette approche semble cependant se justifier par la qualité reconnue de la permanence des soins dans ce département.
15 () Auditions avec les syndicats de médecins conduites à Paris et à Nantes.
16 () Le monde médical est prêt à accepter un complément au principe de tarification à l’acte pour le cas particulier de la permanence des soins, qui admet de toutes façons déjà une part de rémunération pour astreinte.
17 () Article 77 alinéa 1 du code de déontologie : « Dans le cadre de la permanence des soins, c'est un devoir pour tout médecin de participer aux services de garde de jour et de nuit. »
18 () A Boulogne-sur-Mer, des contrats ont été passés pour le transport en taxi des malades vers les lieux d’exercice de la permanence des soins. Ces transports regroupés incluent le retour à domicile et l’éventuel passage par une pharmacie.
19 () Plus d’un million d’euros pour le seul département de l’Yonne.
20 () Les sorties blanches sont les déplacements des transporteurs sanitaires vers des patients qui auront déjà quitté les lieux à leur arrivée. Elles représenteraient 10% des interventions.
21 () Les conventions entre pompiers, régulateurs et ambulanciers seraient encore largement perfectibles dans leur rédaction comme dans leur application.
22 () Le rapport Grall chiffre à vingt-cinq millions d’euros la somme versée en 2007 aux services départementaux d’incendie et de secours pour compensation des carences de la garde ambulancière.
23 () La mission première des pompiers tient au secours aux personnes et à la lutte contre l’incendie, non à la réponse aux petits bobos ni aux soins médicaux non urgents. Par conséquent, il convient de ne solliciter les soldats du feu dans le cadre de la permanence des soins qu’avec parcimonie, sous peine de manquer de moyens disponibles lors de la survenance d’un fait nécessitant leur intervention, et de réserver l’action de secours aux cas graves et aux défaillances du système.
24 () Certains auditionnés ont émis la suggestion d’une pénalité financière pour les individus se présentant aux services des urgences, sans que leur état ne l’ait nécessité et sans appeler préalablement la plate-forme de régulation de la permanence des soins. Il est vrai que le patient trouve un intérêt financier direct à délaisser les structures de permanence des soins au profit des urgences hospitalières, celles-ci pratiquant le tiers-payant.
25 () C’est déjà le cas dans les faits. Depuis 2003, on constate une diminution de l’intervention des médecins généralistes en nuit profonde au bénéfice d’un transport sanitaire vers les urgences. Il n’empêche que ces astreintes sont toujours rémunérées. Le coût moyen d’un acte médical en nuit profonde dans le département des Alpes de Haute-Provence atteint six mille euros.
26 () Ainsi en Loire-Alantique en 2006, on a décompté trente-quatre actes médicaux pour mille habitants dans les secteurs où opère SOS Médecins, contre treize dans les secteurs où l’association n’opère pas.
27 () Non seulement les villes comptent davantage de médecins que les campagnes, d’où des gardes libérales moins régulières pour chaque praticien en théorie, mais de surcroît la présence de SOS Médecins fait quasiment disparaître cette obligation de permanence des soins pour les cabinets libéraux du fait de la présence certaine, dans le secteur urbain, d’effecteurs mobiles. Le médecin traitant peut donc apparaître en milieu urbain comme le médecin de dernier recours.
28 () Les situations de catastrophe et de péril global justifieraient en revanche que le préfet requière la participation, bien normale en pareilles circonstances, des praticiens libéraux locaux.
29 () Le centre de secours ambulancier de Loire-Atlantique a déclaré avoir équipé tous ses véhicules d’appareils de géolocalisation, permettant ainsi au régulateur de solliciter le transporteur disponible le plus prompt à arriver sur les lieux.
30 () Cette méthode est inspirée de ce qui est déjà pratiqué par les permanenciers téléphoniques des centres anti-poison.
31 () Ces appels sont décrochés en moins d’une minute à l’hôpital de Nantes. Ce délai semble raisonnable. Pour le territoire national dans son ensemble, une modernisation des matériels est en cours sur trois années.
32 () Réponse à la question orale du sénateur Emorine, JO Sénat du 7 mai 2008, p. 1900.
33 () La loi trouve son application dans le décret n° 2008-744 du 28 juillet 2008 portant dispositions relatives aux personnels enseignants des universités, titulaires et non titulaires de médecine générale. Il faut saluer la célérité avec laquelle le gouvernement a rédigé ce règlement, évitant à la loi de demeurer longtemps lettre morte.
34 () Le stage ambulatoire en soins primaires en autonomie supervisée, optionnel, prend la forme d’un semestre réalisé auprès d’un maître de stage exerçant en cabinet libéral. Il permet une première approche du métier de médecin de premier recours.
35 () Inter Syndicale Nationale Autonome Représentative des Internes de Médecine Générale.
© Assemblée nationale