
OFFICE PARLEMENTAIRE D'ÉVALUATION DES CHOIX SCIENTIFIQUES ET TECHNOLOGIQUES ________________________ RAPPORT sur le risque épidémique Tome I : Rapport Par M. Jean-Pierre DOOR, Député, et Mme Marie-Christine BLANDIN, Sénatrice
______________________________________________________________________ Composition de l'Office parlementaire d'évaluation des choix scientifiques et technologiques Président M. Henri REVOL Premier Vice-Président M. Claude BIRRAUX Vice-Présidents M. Claude GATIGNOL, député M. Jean-Claude ÉTIENNE, sénateur M. Pierre LASBORDES, député M. Pierre LAFFITTE, sénateur M. Jean-Yves LE DÉAUT, député M. Claude SAUNIER, sénateur
Saisine
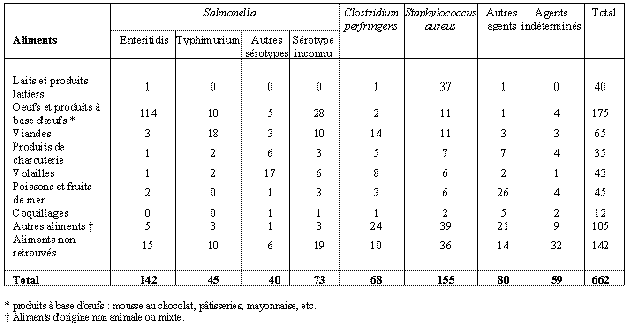
Sommaire A) La science et la médecine, outils de lutte contre le risque épidémique 1010 B) Le progrès médical a permis l'éradication de certaines maladies 1010 A) Le risque épidémique frappe d'abord les pays en voie de développement 1313 B) Le risque épidémique est sous-évalué dans les pays développés 1414 C) Le développement du risque épidémique implique une réflexion globale sur notre mode de vie et ses nouveaux dangers. 1616 1) L'action volontaire : le bioterrorisme 1616 2) Les facteurs liés à la vie sociale 1717 3) Le cas particulier des infections nosocomiales 1818 Première partie : Le risque épidémique est omniprésent 2323 Chapitre I : Les facteurs d'accroissement du risque épidémique dans les pays tempérés 2525 4) L'importance des migrations 2929 5) Le réchauffement climatique 3030 6) L'évolution des comportements humains et des modes d'alimentation 3535 Section 2 : L'apparition de pathologies nouvelles liées au mode de vie : L'exemple de la légionellose 4040 1) Le risque de contamination par légionelle est omniprésent 4343 2) La difficulté majeure réside dans l'identification précoce de l'épidémie 4444 3) La prévention de la légionellose 4646 4) La problématique « légionelles » des tours aéro-réfrigérantes du parc nucléaire d'EDF 4747 Section 3 : Les infections et toxi-infections alimentaires collectives (TIAC) 5353 Section 4 : Les infections nosocomiales 6262 Section 5 : La question de la résistance aux antibiotiques 6666 Section 2 : La précarité et la maladie 7878 Section 3 : Les difficultés de suivi du traitement et de prévention 8282 A) La nécessité de faire respecter la réglementation en vigueur 8787 B) Il convient de s'interroger sur le maintien de l'obligation vaccinale 8888 Section 1 : Le VIH : une contamination d'actualité pour la France 9494 Section 2 : Le VIH : une pandémie dramatique dans les pays en voie de développement 9797 A) Epidémiologie de la Maladie de Creutzfeldt-Jakob (MCJ) en France entre 1992 et 2002 100100 B) Le variant de la MCJ, l'encéphalopathie spongiforme bovine 101101 A) Une surveillance internationale est indispensable en matière de risque épidémique 124124 B) La réforme du règlement sanitaire international est une nécessité. 125125 A) L'Institut de veille sanitaire 127127 B) Le système de la déclaration obligatoire de certaines maladies 129129 C) La nécessité d'une alerte précoce de l'épidémie 130130 D) Les centres nationaux de référence 131131 E) L'importance des outils régionaux 133133 F) La surveillance doit reposer sur les professionnels de santé 133133 A) La vaccination est une nécessité de santé publique 141141 B) La polémique sur la vaccination relative à l'hépatite B 142142 Chapitre III : La crise de grande ampleur liée à une action volontaire : l'exemple du bioterrorisme 149149 A) Les attaques bioterroristes ont été peu nombreuses 150150 B) Les agents traditionnels 151151 C) Une grande inquiétude : le recours au génie génétique 152152 1) Présentation du plan gouvernemental Biotox 154154 a) Les soins aux malades 159159 b) Les stocks de médicaments 160160 c) Le dispositif de lutte contre les agents bactériens (charbon, peste....) 160160 1) La nécessité d'organiser une alerte rapide 161161 2) La nécessité de doper la recherche 162162 3) La protection sectorielle 163163 4) L'information de la population 163163 5) Une problématique particulière : la crise de grande ampleur 163163 6) La nécessité d'une réaction rapide proportionnée à la menace 164164 Section 1 : La nature des virus grippaux 167167 Section 2 : Le plan de lutte contre les épidémies grippales 170170 Section 2 : Le rôle éminent de l'Institut Pasteur 175175 Section 3 : L'Institut de recherche pour le développement (IRD) 178178 Compte rendu de l'examen du rapport par l'Office, le 10 mai 2005 183183 L'apparition du SIDA, plus récemment, celles du SRAS1 et de la grippe aviaire ont illustré le fait que l'angoisse pluriséculaire devant le risque épidémique demeure bien présente, à un tel point qu'un grand groupe de carte bancaire vient d'exclure de ses garanties (au 1er janvier 2005): « Les conséquences des situations à risques infectieux en contexte épidémique ...qui font l'objet d'une mise en quarantaine, de mesures préventives ou de surveillance spécifiques de la part des autorités sanitaires...». Cet exemple illustre l'intérêt de la saisine de votre Office parlementaire par la commission des affaires culturelles, familiales et sociales de l'Assemblée nationale, qui a demandé la réalisation d'une étude sur le risque épidémique. Pour réaliser ce travail vos rapporteurs ont procédé à de nombreuses auditions, visites sur le terrain et se sont appuyés sur un comité scientifique dont les membres les ont aidés à identifier et analyser les termes de cette question dont ils mesuraient mal la complexité en s'engageant dans cette étude. Ce Comité était ainsi composé : · le Professeur Jean-Pierre Duprat, de l'Université de Bordeaux IV, · le Professeur Jacques Frottier, représentant l'Académie nationale de médecine, · le Docteur Christine Jestin, Médecin général de santé publique, · le Professeur Jean-Paul Lévy, ancien Directeur médical de l'Institut Pasteur et ancien Directeur général de l'Agence nationale de recherche sur le SIDA. Nous tenons à les remercier pour leur concours, mais il va de soi que les analyses qui figurent dans ce document n'engagent que les seuls rapporteurs. Nous avons pour la réalisation de ce travail opéré deux choix : - le premier est de retenir une définition du risque épidémique limité aux seules maladies infectieuses contagieuses. - le deuxième est notre refus de rentrer dans la description d'un catalogue des maladies à caractère épidémique : les maladies ne sont évoquées que pour illustrer les questions et les problématiques auxquelles sont confrontés les pouvoirs publics. « Il y a 25 ans, bien rare étaient les microbes dont on pouvait délivrer le corps humain, et il y en a encore quelques-uns qui nous donnent du fil à retordre... Mais ils seront battus avant l'an 2000 ! » Sir Alexander Fleming Cette citation d'Alexander Fleming ne se réalisera malheureusement pas à l'horizon des générations actuelles. Ce sentiment que les maladies infectieuses appartiendraient bientôt au passé a été très répandu jusqu'au début des années 80. Il pouvait s'appuyer sur l'exemple de la chute spectaculaire de la mortalité liée à certaines maladies telles que la tuberculose, passée de 50 000 décès annuels dans les années 1930 à moins d'un millier aujourd'hui. L'expérience récente montre, hélas, que nous ne sommes pas à l'abri de crises sanitaires de grande ampleur, nécessitant des pouvoirs publics une réflexion et une préparation en amont au niveau central comme à celui des acteurs de terrain. Le rapport qui vous est soumis n'est pas limité à l'étude des risques épidémiques potentiels, dont la presse parle fréquemment, mais aborde ceux d'aujourd'hui car « le risque épidémique » demeure un problème majeur de santé publique à l'échelon de la planète : les maladies infectieuses sont responsables d'un tiers de la mortalité observée annuellement. Elles sont causées par des agents appartenant à des groupes très différents, bactéries, virus, champignons, protozoaires, parasites et même prions, pour lesquels les épidémiologies, les maladies induites et les moyens de lutte sont complètement différents. Longtemps, les maladies infectieuses (peste, syphilis, choléra, tuberculose, variole, diphtérie, grippe, etc.) ont représenté la première cause de mortalité : dans les années 1800 et jusque dans les années 1960, scarlatine, rougeole et coqueluche étaient des pathologies si familières qu'elles étaient considérées comme des maladies caractéristiques de l'enfance. Les épidémies de choléra2 et de paludisme étaient légion, ce dernier était endémique dans les régions de marais. Le choléra apparu en 1832 dans nos pays a donné quatre épidémies au XIXème siècle. Les dysenteries bacillaires étaient quasi annuelles et très meurtrières, le typhus (presque seulement en périodes de rassemblement militaire) et la typhoïde menaçaient ceux qui vivaient dans des conditions les plus précaires, la tuberculose tous les milieux. Dans les pays occidentaux, au début du XIXème siècle, les « bonnes années », sans épidémies d'envergure, le taux de mortalité était souvent quatre fois plus important qu'aujourd'hui. La science a cru, un temps, pouvoir maîtriser les maladies infectieuses... Sans mesurer que, bien souvent, ce n'était pas la médecine qui était parvenue à vaincre les épidémies mais l'amélioration des conditions de vie et d'hygiène. En effet la salubrité des logements et l'eau courante ont fait plus contre la tuberculose et les diarrhées infectieuses que les médicaments. A la fin des années 1970, beaucoup de responsables étaient convaincus de la disparition des maladies infectieuses dans les pays développés du Nord à un point tel que l'Assistance Publique-Hôpitaux de Paris se posait la question de la fermeture de lits d'infectiologie. Le plus grand laboratoire pharmaceutique français a d'ailleurs fermé, vers 1983, son département des anti-viraux. L'apparition du sida et l'épidémie d'hépatite C considérable que nous connaissons ont conduit à une révision de ces postulats et à une prise de conscience du risque épidémique, en particulier du fait de la facilité de transport et de diffusion de pathologies tropicales émergentes. Nous ne sommes pas aujourd'hui débarrassés, ou en voie de l'être, des maladies infectieuses dont le poids dans la mortalité reste considérable. Nous vivrons toujours dans un environnement riche de tous ces agents : il y a, par exemple des dizaines de milliards de bactéries de plusieurs centaines d'espèces différentes dans un intestin humain et nous ne saurions nous en passer. Les germes pathogènes quant à eux font preuve d'un dynamisme d'adaptation permanent : ils restent et resteront compagnons de route de l'humanité. Six groupes de maladies représentent, à elles seules, 90% des décès par infection dans le monde : Les maladies les plus meurtrières3
Comme nous pouvons le constater, la lutte contre le risque épidémique doit impliquer l'ensemble de la société. Nous vivons dans un environnement de germes pathogènes où émergent sans cesse des variantes pour lesquelles nous ne disposons de traitements appropriés qu'avec un temps de retard. Le SRAS, qui est très typique du passage à l'homme d'un corona virus provenant de l'animal, illustre bien cette problématique qui parfois impose le recours à des solutions traditionnelles telles que l'isolement des malades ou des cas suspects. Périodiquement, apparaissent de nouveaux virus grippaux provenant vraisemblablement de souches recombinantes issues de foyers animaux asiatiques et transmises à l'homme via le porc ; en 1918, 1957, et 1968 sont apparus successivement les virus H1N1, H2N2 et H3N2. Notre crainte aujourd'hui est liée à l'apparition d'un virus H5N1 qui pourrait aboutir à une pandémie au moins aussi redoutable que la grippe « espagnole » survenue en 1918, qui a tué 24 millions d'individus en quelques mois4, soit quatre fois plus que les pertes civiles et militaires de la Grande Guerre. En 1870, Louis Pasteur a mis en évidence le premier microbe responsable d'une maladie infectieuse, la maladie épidémique des vers à soie. Il a aussi posé les principes de l'asepsie pour éviter la transmission des microbes à un opéré. Grâce à lui et à ses disciples (« Ecole Pasteurienne »), grâce à Robert Koch (qui isole en 1882 le bacille de la tuberculose) et à son école, les causes infectieuses de nombreuses maladies ont été découvertes. Louis Pasteur est loin d'avoir été isolé ; des médecins comme Semmelweis et Tarnier se sont battus contre la contagion liée aux défauts de lavage des mains des médecins accoucheurs qui transmettent des germes aux femmes saines, engendrant ainsi des fièvres puerpérales mortelles en série. Toute une génération de vaccins apparaît avec les anatoxines tétanique et diphtérique (Ramon, 1923) et le B.C.G. (Calmette et Guérin, 1921). Enfin, en 1929, Alexander Fleming découvre la pénicilline et ses propriétés bactéricides, ouvrant la voie au traitement des maladies infectieuses par les antibiotiques. Durant tout le XXème siècle, on observe dans les pays industrialisés, notamment grâce aux progrès réalisés dans le domaine de l'hygiène une chute de la mortalité causée par les maladies infectieuses, et un allongement de la durée de vie qui se poursuit encore. Pour la première fois dans l'histoire de l'humanité, la possibilité d'éradiquer certaines maladies est devenue envisageable : en 1967, l'OMS a lancé la campagne internationale d'éradication de la variole (qui touchait alors 15 millions de personnes par an et en tuait 2 millions) et a pu annoncer en 1980 qu'elle était en mesure de certifier que la maladie avait disparu de la planète. « Si la variole n'avait pas été vaincue de la sorte, estimait l'OMS en 1998, elle aurait frappé quelque 350 millions de personnes de plus, et en aurait tué 40 millions ». Toutefois, l'optimisme engendré par cette « épopée » n'est plus aujourd'hui de mise : dès 1945, Alexander Fleming, avait prévu les risques liés à une mauvaise utilisation de sa découverte : « cela aboutirait à ce qu'au lieu d'éliminer l'infection, on apprenne aux microbes à résister à la pénicilline et à ce que ces microbes soient transmis d'un individu à l'autre jusqu'à ce qu'ils en atteignent un chez qui ils provoquent une pneumonie ou une septicémie que la pénicilline ne pourra pas guérir » confiait-il au New York Times. Ce qui n'était pour Fleming qu'une supposition devint rapidement réalité. Au vu des premières alertes lancées dans les années 60 et 70, les médecins crurent que l'apparition de bactéries résistant aux antibiotiques n'était qu'un phénomène limité qui serait compensé par l'arrivée de nouvelles molécules. Mais aujourd'hui, la résistance, conséquence de l'utilisation massive et croissante de ces médicaments, est qualifiée par la plupart des médecins de « problème majeur pour la médecine du XXIème siècle ». D'autant qu'aucune classe d'antibiotiques nouvelle n'a été découverte depuis 20 ans... Nous ne disposons contre les virus que d'un nombre très limité de molécules antivirales et des résistances apparaissent (résistance du VIH aux trithérapies notamment). Les parasites sont ou deviennent résistants à de nombreuses drogues, tels le plasmodium ou la chloroquine, ainsi qu'à d'autres antipaludéens. Leurs vecteurs sont ou deviennent résistants aux insecticides : le moustique anophèle devient résistant au DDT, suite à l'utilisation massive de cet insecticide dans les années 50 et 60, et, tandis que celui-ci était interdit en raison de sa toxicité pour l'environnement et la santé humaine, des solutions de remplacement n'ont toujours pas vu le jour. Les maladies infectieuses et parasitaires restent très prévalentes dans les pays en développement, de nouvelles maladies infectieuses émergent ou ré émergent de façon permanente tant dans les pays en développement (fièvres hémorragiques...) que dans les pays industrialisés (coqueluche, diphtérie, tuberculose...). On appelle maladies émergentes des maladies infectieuses classiques mais demeurées rares, voire des maladies véritablement nouvelles, au moins pour l'homme, dont le mécanisme causal était préalablement inconnu, qui explosent du fait de conditions socio-économiques, écologiques ou pathologiques nouvelles (Ebola, Legionella, VIH, virus de l'hépatite C, HHV8, etc.). Elles reviennent souvent sous une forme différente, plus sévère, avec des micro-organismes multirésistants aux anti-infectieux (tuberculose).Un troisième concept est celui de maladies de cause infectieuse insoupçonnée ou soupçonnée mais dont l'agent n'avait pu être identifié. Ces maladies n'ont d'émergentes que la reconnaissance récente de leur cause infectieuse grâce aux progrès des outils diagnostiques. Les cancers associés à un agent infectieux en font partie, comme ceux du col de l'utérus. Vos rapporteurs ont été sensibles à l'accent mis par les nombreux médecins auditionnés sur la nécessité de revenir aux principes les plus élémentaires, en particulier le fait que la prévention des maladies infectieuses passe par une bonne hygiène, dont les règles de bases sont parfois oubliées : il est, par exemple, frappant de constater que les cantines scolaires ne sont plus équipées pour permettre à tous les enfants de se laver les mains avant de passer à table, réflexe pourtant élémentaire qu'il conviendrait d'inculquer et de rendre possible dès le plus jeune âge5. Exemples de micro-organismes et de maladies infectieuses
Le risque épidémique et sa perception seront toujours présents dans nos sociétés pour des raisons psychologiques car nous cultivons le culte du risque zéro, tout en aspirant à un mode de vie, par exemple aux voyages touristiques lointains, facteurs de risques ; d'autre part, si le développement économique permet d'éradiquer certains risques infectieux, il en génère d'autres7. C'est un fait, notre environnement est peuplé de micro-organismes : il ne sera jamais stérile, ce n'est ni possible, ni souhaitable. Néanmoins la sensibilité est grande, et la moindre alerte épidémique rencontre via les médias actuels un écho planétaire. Plus de 90% des maladies infectieuses surviennent dans les pays en développement, mais les pays industrialisés ne sont pas pour autant à l'abri de la menace microbienne comme l'a montré le développement du sida ces dernières années. Malgré les politiques de vaccination, nous observons une émergence de certaines maladies infectieuses dans les pays occidentaux, voire le retour de maladies que nous pensions en forte régression : leur incidence dans les pays occidentaux a augmenté de 10 à 20% ces quinze dernières années. La coqueluche, par exemple, est en pleine résurgence en France comme aux Etats-Unis. Il n'en demeure pas moins que les maladies infectieuses sont responsables de 43% du total des décès dans les pays en développement contre 1% dans les pays industrialisés. Il est frappant de constater que les maladies infectieuses n'ont jamais cessé d'émerger, souvent à l'occasion de drames ou de mutations en profondeur de la société. Par exemple, la peste noire du Moyen Age, importée d'Asie est probablement associée à l'augmentation du réservoir murin (rat) du bacille pesteux au sein des métropoles grandissantes : la syphilis de la Renaissance suivait les armées de retour des Guerres d'Italie ; le choléra de la période des Grandes Conquêtes suivait les trajets maritimes, ramenant le bacille cholérique de son bassin d'origine. Nous pouvons également relever que le « sang impur » mentionné par la Marseillaise ferait référence à la syphilis que les armées des coalisés étaient censées propager à l'occasion des guerres révolutionnaires. Aujourd'hui la précarité, voire l'absence de soins, liée à la clandestinité enracine des foyers de tuberculose alarmants, ayant pour origine des déplacements de population depuis des zones où cette maladie est endémique. Le risque infectieux est probablement sous-évalué dans les statistiques précitées, car un certain nombre de maladies peuvent être déclenchées par des virus. Cela est, par exemple, le cas de certains cancers, réalité souvent ignorée : au moins 16% des cancers sont d'origine infectieuse8. Chaque année, 1,5 millions de décès dus à des cancers pourraient être évités si certaines infections étaient prévenues, diagnostiquées et traitées, telles que les infections chroniques dues à Helicobacter pylori qui peuvent se compliquer en cancers et lymphomes de l'estomac, les virus des hépatites B et C qui provoquent des infections chroniques chez un certain pourcentage de personnes infectées et qui peuvent évoluer, en quelques années, en cancer du foie. Certains papillomavirus humains peuvent être associés à des cancers du col de l'utérus, deuxième cause de mortalité par cancer dans le monde chez la femme. En outre et heureusement, toutes les maladies infectieuses ne se manifestent pas par des décès, mais bactéries et virus peuvent provoquer des infections persistantes qui évoluent dans certains cas en maladies inflammatoires chroniques. Par exemple, l'Helicobacter pylori est capable de survivre et de se multiplier dans l'estomac : elle peut y provoquer gastrite chronique et ulcère. Borrelia burgdorferi, transmise par les tiques, est responsable d'arthrites inflammatoires, et parfois de manifestations cardiaques (myocardite, péricardite). Un certain nombre de maladies infectieuses se sont particulièrement développées en France ces dernières années et leur impact sur la santé publique demande également à être évalué. Nous pouvons citer en particulier : - L'hépatite C : on estime que 500 000 à 650 000 personnes sont infectées9, mais seulement 350 000 personnes ont été dépistées, dont 50 000 sont actuellement traitées, et on recense 5 000 nouveaux cas par an. Il n'existe aujourd'hui aucun chiffre validé sur la mortalité mais on estime que, si rien n'est fait en matière de dépistage et de prévention, l'hépatite C sera responsable de 10 000 à 15 000 décès en France en 201010. - L'hépatite B : 100 000 personnes seraient porteurs chroniques du virus ; 20 000 nouvelles contaminations et 1 000 nouvelles infections chroniques surviendraient chaque année. On estime qu'environ 1 000 décès annuels sont liés à une infection chronique par le virus de l'hépatite B, en France11. - La tuberculose : 6 714 malades en 2000. Cette maladie demeure grave car on estime que la mortalité par tuberculose correspond actuellement à 10% des cas déclarés, soit environ 670 décès par an, en raison, le plus souvent, d'un diagnostic posé trop tardivement. - Les salmonelloses : 12 709 cas de gastro-entérites en 2000 et 152 cas de fièvre typhoïde en 200012. - Les méningites cérébro-spinales : 551 cas dont 56 mortels recensés par le Centre National de Référence des Méningocoques (Institut Pasteur) en 2001. - La listériose : 220 cas recensés en 2000 dont 20 à 30% mortels. Aux maladies précitées, il convient d'ajouter des maladies importées ou nouvelles : - Le paludisme, par exemple, a représenté, en 1999, 7 127 cas, presque tous importés, dont 15 à 20 décès. - Les shigelloses (dysenteries) sont estimées à 925 en 2000 dont la majorité a été importée. - La dengue, maladie importée, représente plus d'une centaine de cas par an mais ce chiffre est probablement très sous-estimé car le risque moyen pour un voyageur de contracter la dengue dans une zone endémique est de 1 pour 100013, ce qui logiquement devrait conduire à des chiffres bien supérieurs aux statistiques officielles. - Le SIDA est apparu au début des années 80 et a très vite constitué une menace majeure : au 31 décembre 2000 en France, le nombre de personnes vivantes atteintes de Sida était compris entre 22 500 et 24 800 et le nombre total de décès depuis le début de l'épidémie entre 36 500 et 39 600. En 1999 et 2000, le nombre de nouveaux cas de Sida s'est stabilisé autour de 1 700 cas annuels et le nombre de décès à environ 1500 par an. Diverses raisons peuvent conduire à un certain pessimisme : 1) Les bactéries ont une capacité extraordinaire d'adaptation à leur environnement, en particulier animal et humain. Or, il existe toujours une espèce bactérienne adaptée à une situation donnée : par exemple la Listeria monocytogenes, bactérie transmise par l'alimentation, est capable de se multiplier à 4°C, donc dans les réfrigérateurs...mais notre pessimisme doit être nuancé car le réfrigérateur d'aujourd'hui permet des conditions de conservation infiniment meilleure que les garde-manger d'antan ou les conserves insuffisamment stérilisées et certaines salaisons ratées et mortelles à cause de la redoutable toxine botulinique. 2) L'augmentation rapide de la population de la planète, particulièrement dans les pays en développement, maintient une situation alarmante en matière de maladies infectieuses du fait de l'accroissement du réservoir potentiel d'agents pathogènes et de la facilitation de leur transmission par la pauvreté, l'hygiène insuffisante, la malnutrition, la promiscuité, la carence en mesures préventives et curatives. 3) Les modifications écologiques majeures induites dans certaines régions du globe par l'expansion territoriale de l'espèce humaine établissent des conditions, auparavant inexistantes, au cours desquelles l'homme se trouve brutalement au contact d'espèces animales ou de vecteurs lui transmettant des microorganismes Rarement, mais de façon dramatique, ces microorganismes peuvent s'avérer particulièrement pathogènes pour l'homme : virus Ebola, virus de la grippe aviaire, Borrelia burgdorferi... 4) Les voyages, notamment en avion, permettent aux micro-organismes, à travers ceux qui les hébergent, de se déplacer rapidement d'un bout à l'autre de la planète. C) Le développement du risque épidémique implique une réflexion globale sur notre mode de vie et ses nouveaux dangers. Le virus de la variole, les virus des fièvres hémorragiques, le bacille du charbon et la toxine botulinique pourraient être des armes de choix d'Etats ayant un programme d'armes biologiques ainsi que de groupes terroristes. Ce risque n'est pas simplement virtuel comme l'illustrent les exemples ci-après : 1995 : la secte japonaise Aum Shinrikyo, qui avait lancé du gaz sarin dans le métro de Tokyo, possédait un arsenal de milieux de culture, de toxine botulinique et de cultures de bacille du charbon, ainsi que de drones équipés de pulvérisateurs. Des membres ont avoué être allés au Zaïre en 1992 afin d'obtenir des échantillons de virus Ebola. 1984: la secte américaine Rajneeshee, afin d'influencer le résultat des élections locales, contamine les « salad bars » d'une dizaine de restaurants de « The Dalles » dans l'Oregon avec des échantillons d'une culture de Salmonella. Résultat : 751 cas recensés de salmonelloses, en fait probablement beaucoup plus. 2001 : le 18 septembre, des lettres contenant des spores du bacille du charbon (anthrax) sont envoyées à NBC et au New York Post. Après le 9 octobre, une lettre est adressée au sénateur Daschle, à Washington, et d'autres visent des installations gouvernementales et une poignée de bureaux de poste. Entre octobre et novembre, l'anthrax fait cinq morts aux Etats-Unis. Le développement est générateur de maladies infectieuses, illustrant l'extraordinaire adaptabilité des micro-organismes pathogènes. Un certain nombre de maladies infectieuses émergentes correspondent paradoxalement à des maladies liées au progrès. a) Les nouveaux modes d'alimentation L'industrialisation de la chaîne alimentaire fournit à des agents pathogènes l'occasion de rencontrer l'hôte humain qu'en d'autres circonstances ils n'avaient aucune chance de toucher : - Elevage intensif : Salmonella, virus grippal (H5N1) chez les poulets. - Transports et conditions de conservation d'aliments à travers la planète conduisent à de fréquentes ruptures de la chaîne du froid : Listeria, Yersinia. - Préparation industrielle des aliments, particulièrement des viandes « processées » : E. coli 0157 entérohémorragique (« Big-Mac E. coli »...). b) Le mode de vie Les circuits de refroidissement ou de circulation d'eau sont également facteurs de dangers même s'il convient de les relativiser car, dans les siècles antérieurs, le manque de potabilité de l'eau entraînait des problèmes infiniment plus graves que ceux auxquels nous sommes confrontés aujourd'hui. Nous pouvons citer à titre d'exemple : - Les infections à Legionella pneumophila (maladie du Légionnaire), bactéries qui se multiplient en symbiose au sein d'amibes (Acanthamoeba, Hartmanella) et se développent dans les circuits d'eau, puis se trouvent vaporisées et inhalées, captées par les macrophages pulmonaires où elles retrouvent un environnement similaire à celui des amibes14. - Les infections à Mycobacterium avium intracellulaire (pneumopathie) chez les patients immunodéficitaires (SIDA). c) Le développement des voyages intercontinentaux La facilité des voyages lointains, pour des motifs de loisirs ou de travail, expose des personnes à des maladies n'existant pas chez elles à l'état endémique, telles que les maladies diarrhéiques, le paludisme, la dengue et les fièvres hémorragiques virales. d) Des modifications de l'environnement peuvent également jouer un rôle. La déforestation peut mettre l'homme au contact d'agents pathogènes inconnus jusqu'à présent, tel le virus Guanarito découvert lors d'une épidémie de fièvre hémorragique survenue au Venezuela en 1989, qui a touché 104 personnes dont 26 sont décédées au cours d'une opération de défrichement. La mise en eau du barrage d'Assouan en Egypte a entraîné des modifications écologiques majeures ; en 1977, 200 000 personnes ont été infectées par la fièvre de la Vallée du Rift et 600 en sont décédées. D'après la dernière étude nationale du Réseau d'alerte d'investigation et de surveillance des infections nosocomiales (2001), 6,9% des français hospitalisés contractent une infection au cours de leur séjour à l'hôpital. Pour la plupart, ces infections sont relativement bénignes. Elles n'en constituent pas moins un sérieux problème de santé publique puisque les plus sévères d'entre elles sont responsables de plusieurs milliers de décès par an. Les problèmes entraînés par ces infections sont nombreux mais l'analyse de l'utilisation mal maîtrisée des antibiotiques doit être approfondie, car la proportion de souches multirésistantes en France est parmi les plus élevées d'Europe (35% de l'ensemble des staphylocoques isolés à l'hôpital sont, par exemple, résistants à la méthicilline). Les pouvoirs publics conservent dans la prévention et la détection du risque épidémique un rôle déterminant. L'exemple du sida, qui a pris les médecins au dépourvu au début des années 1980, a montré la nécessité d'une veille scientifique du risque infectieux. En effet, les souches bactériennes et virales évoluent et les vaccins dont on dispose ne seront peut-être plus efficaces demain. Par exemple, dans la « ceinture de la méningite » en Afrique sahélienne, nous voyons émerger de nouvelles souches de méningocoques, responsables de la méningite cérébro-spinale, dont la W 135 ; or les vaccins efficaces ne sont pas toujours disponibles. Plus près de nous, en France, la coqueluche est en pleine résurgence. Des études ont permis d'expliquer la cause de cette ré-émergence : les jeunes parents vaccinés depuis 25 ans sont mal protégés et peuvent contaminer leur nouveau-né. Or, la coqueluche a longtemps été la première cause de mortalité infectieuse chez les nourrissons de moins de deux mois. Ces exemples montrent à quel point la surveillance épidémiologique des maladies infectieuses est cruciale. En France, l'Institut national de veille sanitaire joue un rôle majeur dans ce domaine. La lutte contre les maladies infectieuses passe indubitablement par le diagnostic précoce de la survenue de nouvelles infections, la veille épidémiologique, le développement d'un réseau global d'information et d'alerte, des procédures claires d'intervention sur le terrain. Il est plus que jamais nécessaire de disposer de réseaux nationaux de santé publique s'appuyant sur des centres de référence : en France, l'Institut national de veille sanitaire finance 38 centres nationaux de référence. Mais il est également indispensable de développer une coordination européenne et intercontinentale en coopération avec les grands organismes internationaux, en particulier l'Organisation Mondiale de la Santé dont le rôle est majeur. Nous espérons de l'ensemble des recherches une mise au point plus efficace d'outils plus puissants que ceux dont la médecine dispose aujourd'hui. Cela vaut pour les médicaments comme pour le diagnostic et la prévention,dont la vaccination. Nous ne disposons de vaccins que contre un nombre limité de maladies, tandis que de nouveaux concepts sont probablement à découvrir pour en traiter d'autres. Il est probable que le développement des recherches dans le domaine du génie génétique facilitera la mise au point de nouveaux vaccins et aidera à diminuer les effets secondaires de ceux qui existent. Par exemple, le premier essai en France de vaccination à base d'ADN nu est en cours au CHU Necker-Enfants Malades avec un candidat vaccin développé à l'Institut Pasteur. Cet essai de phase I est mené sur des porteurs chroniques du virus de l'hépatite B: le vaccin a pour but de bloquer l'évolution chronique de la maladie. Les résultats préliminaires sont attendus à l'automne 2005. A moyen terme, on espère développer des vaccins contre les maladies respiratoires (nouveau vaccin contre la tuberculose, pneumocoque, virus respiratoire syncytial) et contre les maladies diarrhéiques (choléra, dysenterie bacillaire, ETEC, rotavirus). A plus long terme, contre le VIH, le VHC et le paludisme... Mais le travail à accomplir est long et la tâche particulièrement ardue. Nous essaierons d'aborder le risque épidémique dans tous ces aspects en partant d'une définition médicale : il s'agit pour nous des maladies transmises par des micro-organismes (jusqu'aux formes les plus élémentaires d'agents infectieux que sont les prions) ou des vecteurs tels que les parasites. Les pathologies étudiées « correspondent aux atteintes simultanées d'un grand nombre d'individus d'un pays ou d'une région par une maladie particulière »15 ce qui peut exclure des maladies qui touchent des populations en nombre significatif (saturnisme, asbestose...) mais n'ont pas ce caractère d'atteinte simultanée. De ce fait, elles relèvent d'un autre champ d'investigation. Nous essaierons d'éviter également de dresser un catalogue des maladies infectieuses pour nous attacher aux problématiques posées aux pouvoirs publics car l'ambition de ce rapport est de proposer des solutions concrètes et adaptées. Aussi, nos analyses s'articuleront-elles autour de trois pôles : l'omniprésence du risque épidémique, l'alerte et la réponse à apporter et l'évolution dans l'avenir du risque épidémique.
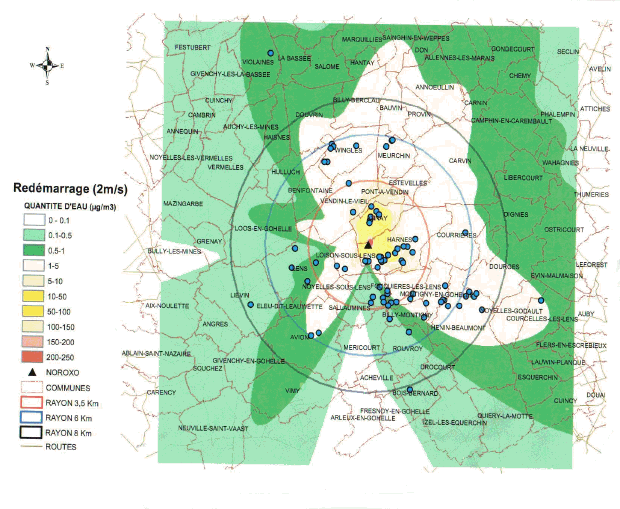
« Je pense que ce sujet est excessivement important. J'ai souhaité venir parce que je crois que l'on peut évoquer de nombreux sujets en médecine, croire que tout est réglé, mais le risque épidémique est le plus dangereux, et il est permanent. Nous avons tendance, dans nos sociétés modernes et occidentales, à l'oublier. Nous vivons chaque jour avec ce risque épidémique...Si le risque épidémique est aujourd'hui d'actualité, ce n'est pas tant en raison de la grippe saisonnière, qu'en raison du SRAS et de la pandémie grippale d'origine aviaire. L'épidémie de SRAS, plus que toutes les autres semble-t-il, a montré à quel point la survenue d'une infection inconnue - j'insiste sur le mot « inconnue » -, capable de se diffuser en quelques semaines sur la planète, grâce aux moyens de communication modernes, pouvait répandre la peur, déstabiliser les sociétés et les systèmes de santé les plus évolués. » Philippe Douste-Blazy Ministre de la Santé16 « La définition de base d'une épidémie est simplement l'augmentation significative de la fréquence d'une maladie, au-delà de ce qui est observé habituellement. Cette définition est relative... Les épidémies ne sont pas toutes d'origine infectieuse, cette définition englobe les épidémies comme celle de diabète qui se développe aujourd'hui, d'autres maladies auto-immunes et même l'obésité, dont les sources sont assez mal comprises, connues et contrôlées, possiblement liées aux comportements et à l'environnement. Cela a été dit, la lutte contre les maladies infectieuses, puisqu'il s'agit principalement d'elle, est une lutte qui ne peut avoir de fin... » Cette définition donnée par le Directeur général de l'Institut Pasteur17 illustre la difficulté de parler aujourd'hui du risque épidémique dans les pays développés dans la mesure où les média attribuent le terme d' « épidémie » à toute maladie concernant plusieurs personnes, sans référence au caractère infectieux. Ne pouvant aborder l'ensemble de ces questions, notre étude se limitera au risque infectieux qui, loin de disparaître, suscite aujourd'hui l'inquiétude des responsables de la santé publique. En effet, plusieurs facteurs conduisent au contraire à un accroissement du risque épidémique. Nous sommes aujourd'hui dans une situation pour le moins paradoxale : le risque épidémique diminue, voire est éradiqué pour certaines maladies, mais l'apparition de nouvelles épidémies est un fait et des maladies connues génèrent de nouvelles problématiques, par exemple la résistance aux antibiotiques. La distinction entre les pays du nord et les pays de la zone tropicale que nous avons retenue garde sa pertinence car de nombreuses maladies, comme le paludisme, ne se trouvent à l'état endémique que dans les pays du Sud et, il est un fait, le risque épidémique varie considérablement selon la zone géographique, même si le mode de vie moderne et le développement des transports et des migrations peuvent entraîner une certaine dispersion de pathologies d'origine tropicale. L'effet des migrations sur les épidémies a été illustré historiquement lors de la conquête de l'Amérique latine par les conquistadors. Les populations indiennes ont été décimées par des virus amenés par le conquérant, par exemple la rougeole et la variole ; ceux-ci se sont révélés être extrêmement virulents sur des organismes qui, du fait de la coupure absolue que représentait l'océan Atlantique, n'avaient jamais été à leur contact. En sens inverse, les conquérants ont ramené en Europe des maladies telles que la syphilis. Aujourd'hui, la rapidité et l'ampleur des échanges humains font de la lutte contre les maladies infectieuses une problématique mondiale car aucun état ne peut songer à s'abriter derrière ses frontières. Le risque épidémique est universel. Tous les pays connaissent des épidémies et les pays développés ont leurs propres épidémies internes : par exemple, l'épidémie de « vache folle » est née en Europe, et elle est directement issue d'un mode d'alimentation du bétail18. Nous sommes donc confrontés à des facteurs d'accroissement du risque épidémique endogène et exogène. La très forte chute de la mortalité liée aux épidémies au cours du vingtième siècle résulte d'abord de l'amélioration de l'hygiène qui, pour bon nombre de scientifiques, a eu un impact supérieur au progrès de la médecine. Deux facteurs ont été absolument déterminants au cours du XIXème siècle : l'apport d'eau dans les villes qui a été multiplié par un facteur allant de cinq à vingt en un siècle, ainsi que l'invention de la tinette à évacuation par l'eau. Paradoxalement, aujourd'hui, les populations ont tendance à abandonner des règles élémentaires d'hygiène tout en exigeant, en particulier dans le domaine de l'alimentation, des produits de plus en plus aseptisés qui peuvent les fragiliser car nos organismes ne sont plus immunisés contre des germes auxquels ils ne sont plus confrontés. S'il est impératif d'avoir une bonne hygiène, l'excès d'asepsie peut être contre-productif. Ce sujet n'est pas encore parfaitement exploré par les scientifiques. Il convient de se garder de toute conclusion catégorique mais l'une des sources de la recrudescence des allergies pourrait se situer dans le fait que les petits citadins, à la différence des ruraux, ne sont pas assez confrontés aux micro organismes dans leur enfance et ont pour cette raison un système immunitaire moins résistant à l'âge adulte. Les défenses immunitaires ont besoin d'être stimulées pour se renforcer. Dans le cas des enfants des villes, une autre source repérée est l'accroissement de la pollution de l'air. La vulnérabilité de la population des pays occidentaux s'accroît également du fait du vieillissement de la population car les défenses immunitaires déclinent avec l'âge. Certaines maladies infectieuses touchent de ce fait beaucoup plus durement les personnes âgées, il en est ainsi de la légionellose ou de la grippe. Ce fait est déjà intégré dans certains aspects de la législation puisque le fonds national de prévention de la grippe prend en charge la vaccination de 5,2 millions de personnes âgées de plus de soixante cinq ans ou en affection de longue durée. Nous pouvons estimer que cette action permet de sauver, suivant l'ampleur des épidémies, entre 3000 et 6000 vies chaque année, la grippe étant toutefois à l'origine du décès annuel de 1500 à 1800 personnes ; 8 millions de prises en charge sont envoyées aux personnes âgées de plus de soixante cinq ans et se traduisent par 5,2 millions de personnes vaccinés. Le coût de l'action conduite par la CNAMTS s'élève entre 12 et 13 millions d'euros chaque année, excluant la prise en charge des consultations. Il est difficile d'évaluer le coût de ces dernières car nous ne constatons pas d'augmentation du nombre des consultations lors de la période de vaccination antigrippale, ce qui conduit à penser que les patients procèdent à la vaccination à l'occasion de visites auxquelles ils se seraient rendus de toute façon. Si, malgré cette réserve, nous intégrons les visites, le coût global de cette action peut être évalué à 140 millions d'euros. La Caisse nationale d'assurance maladie évalue l'avantage financier qu'elle retire de cette vaccination à 30 millions d'euros par an. Il convient de noter qu'une étude américaine montre un retour financier de 9 par investi pour les personnes âgées de plus de 65 ans, cette vision comptable s'ajoutant, et non se substituant à l'aspect humain. L'exemple de la grippe illustre la nécessité de prendre en compte le vieillissement de la population dans la mise en œuvre des politiques de santé. La part grandissante des personnes âgées dans les sociétés occidentales, phénomène heureux car il est la traduction de l'allongement de la durée de vie, implique la présence d'un nombre croissant de personnes plus fragiles devant les maladies infectieuses. Les 14 800 décès19 de personnes essentiellement âgées survenus lors de la canicule d'août 2003 ont dramatiquement illustré cette donnée nouvelle et montré qu'elle était encore insuffisamment intégrée dans les politiques publiques L'accroissement de la population urbaine constitue historiquement le principal facteur ayant permis la propagation des épidémies. La dernière épidémie de peste connue par la France est arrivée à Marseille, s'est propagée par le non respect des règles de quarantaine et ensuite par les échanges commerciaux. De ce fait, très tôt, ceux qui le pouvaient, cherchaient à se réfugier à la campagne. Ses contemporains ont, par exemple, beaucoup reproché à Montaigne de ne pas être resté dans la ville de Bordeaux, dont il était le Maire, confrontée à une épidémie. Bien que l'épidémie débutât souvent dans les quartiers portuaires pauvres et insalubres, on réalisa très vite que la mort frappait sans distinction sociale ou sexuelle. Et qu'en conséquence, l'isolement à la campagne était l'unique protection. Aujourd'hui, ce n'est pas tant l'urbanisation que les conséquences de l'organisation sociale des grandes cités, avec la nécessité de prendre des transports en commun et la promiscuité pouvant en résulter aux heures de pointe, qui sont facteurs de diffusion des épidémies. La surveillance rigoureuse des réseaux de distribution d'eau est également facteur de prévention en permanence. Machupo Ce virus a été découvert lors d'une épidémie survenue au Venezuela en 1989, qui a touché 104 personnes dont 26 ont décédé. Les 15 premiers cas sont survenus dans une communauté rurale du centre du pays, qui avait entrepris de défricher une zone forestière. Le réservoir du virus est désormais connu : le rongeur Zygodontomis brevicauda. Lorsque les paysans se sont mis à défricher la forêt, ils ont soulevé des poussières infectées par les urines ou les excréments desséchés des rongeurs. La contamination a donc eu lieu par voie respiratoire, un des modes de transmission les plus fréquents de ces virus. Source Institut Pasteur Ce n'est pas un hasard si aujourd'hui les principaux foyers de tuberculose se situent dans des lieux où il existe une certaine promiscuité. La peste noire, arrivée d'Asie par les routes de la soie maritimes et terrestres, est réputée avoir exterminé la moitié de la population européenne, soit entre 20 et 30 millions de personnes. Ceci nous rappelle que les déplacements humains sont les vecteurs naturels des épidémies et par là de tentations xénophobes. L'hémorragie humaine causée par la « grande peste » a exacerbé la haine de populations qui accusèrent les juifs et les lépreux de répandre le mal en empoisonnant l'eau des puits. Le pape Clément VI dut alors ouvrir les portes des Etats pontificaux d'Avignon et du Comtat Venaissin à tous ces persécutés, interdisant rigoureusement les massacres, comme celui qui eut lieu à Strasbourg (alors territoire de l'empire germanique) où 900 juifs furent brûlés vifs. La propagation des maladies infectieuses par les transports est aujourd'hui une donnée permanente du monde et des méthodes efficaces pour enrayer les épidémies, telles l'autarcie et la quarantaine, sont aujourd'hui difficilement praticables. Or, la peste de 1347 est passée directement de Bordeaux à Londres par le commerce du vin, avec une escale à Rouen, grâce à laquelle elle est remontée via la Seine jusqu'à Paris. Il serait trompeur de raisonner sur la base d'exemple comme le SRAS où la maladie a été rapidement enrayée car la transmission d'épidémie à travers le monde se réalise également pour des maladies, telle la tuberculose, auxquelles les média accordent peu d'attention. Les microbes ne connaissent pas les frontières, ils voyagent avec les avions, de façon extrêmement rapide. Ils ne sont d'ailleurs pas les seuls à voyager puisque la résistance aux antibiotiques voyage également à grande vitesse et, lorsqu'un nouvel antibiotique est créé, nous voyons la résistance apparaître en un lieu et se propager en quelques semaines dans d'autres pays de la planète. « Les circonstances de survenue sont toujours les mêmes, on observe la contamination au départ d'un petit nombre de personnes, généralement à partir d'une même source environnementale... Souvent, ces épidémies sont des foyers qui se révèlent limités dans l'espace et dans le temps.... Le seuil de cas atteint le niveau où une épidémie de grande ampleur risque de se développer, c'est du moins ce que montrent les modèles mathématiques qui sont divers, mais qui montrent tous un effet de seuil en matière de développement des épidémies »20 Les échanges sont aujourd'hui, à l'évidence, le principal vecteur de diffusion des épidémies et en tous cas de la rapidité de propagation. Le réchauffement climatique aura des effets sensibles, bien avant que nous constations de visu l'élévation du niveau des océans, par la remontée vers le nord de maladies tropicales. La remontée vers le nord d'algues marines ou de poissons en constitue déjà un signe indiscutable21. La notion de réchauffement climatique n'implique pas une augmentation considérable de la température ambiante. Par exemple la fièvre catarrhale ovine, propagée par un petit diptère, a beaucoup progressé ces dernières années sur le pourtour méditerranéen. Or, une augmentation de 1° centigrade de la température moyenne permet à ce vecteur d'accroître son aire de répartition de 90 en latitude et de 150 m en altitude ce qui, s'agissant d'un insecte qui se trouve sur le pourtour méditerranéen, est suffisant pour lui permettre d'atteindre la France. S'agissant des maladies infectieuses « Le réchauffement climatique a un impact de remontée vers le Nord de ces vecteurs et donc sur un certain nombre de maladies, dont des zoonoses, par exemple : - La fièvre du Nil occidental (West Nile) a envahi tous les États-Unis en quelques mois et nous avons connu quelques épisodes en France et en Europe. C'est un Culicoides qui est responsable de cette transmission, il remonte vers le Nord à la faveur du réchauffement climatique. - Il est également possible de citer des zoonoses bien plus graves, comme la fièvre de la vallée du Rift qui n'a pas encore touché l'Europe, mais qui le pourrait, au travers de l'arrivée de moustiques (Aedes et Culex) ; là encore il s'agit d'une conséquence du réchauffement climatique avec une remontée vers le Nord de ces moustiques. »22 L'Agence française de sécurité sanitaire des aliments (AFSSA) a publié, le 11 avril 2005, un rapport particulièrement intéressant sur l'évaluation du risque d'apparition et de développement de maladies animales compte tenu d'un éventuel réchauffement climatique. Ce rapport est riche en informations et, surtout il permet de préciser ce qu'intuitivement nous ressentons. A l'issue d'un processus de hiérarchisation des risques, les experts de l'Agence ont identifié six maladies à surveiller en priorité compte tenu des éventuelles répercussions sanitaires et économiques de leur développement : · la fièvre de la vallée du rift ; · la fièvre de West Nile ; · la leishmaniose viscérale ; · les leptospiroses ; · la fièvre catarrhale ovine ; · la peste équine. Principaux impacts du changement climatique sur les écosystèmes 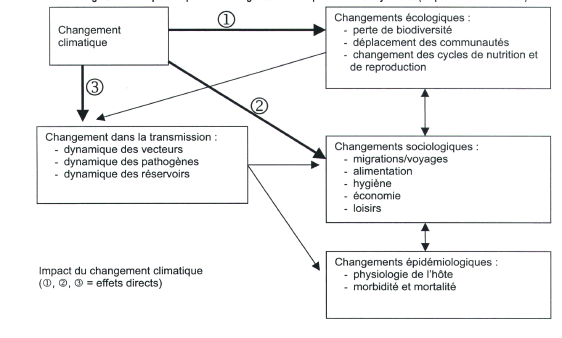 Source : Rapport de l'AFSSA sur l'évaluation du risque d'apparition et de développement de maladies animales compte tenu d'un éventuel réchauffement climatique - 11 avril 2005 L'AFSSA recommande : · un renforcement de la surveillance de ces maladies sur le territoire, la mise en place de systèmes d'alerte et la définition de plans d'urgence ; · le développement de la recherche sur la prévention et de traitement de ces maladies et la création de réseaux de compétences à l'échelle européenne pour favoriser les collaborations ; · la formation et l'information du public et des professionnels de santé. Les tableaux qui suivent, extraits de ce rapport, nous donnent une idée extrêmement précise des risques encourus. Probabilité d'évolution épidémiologique des maladies examinées en fonction du changement climatique 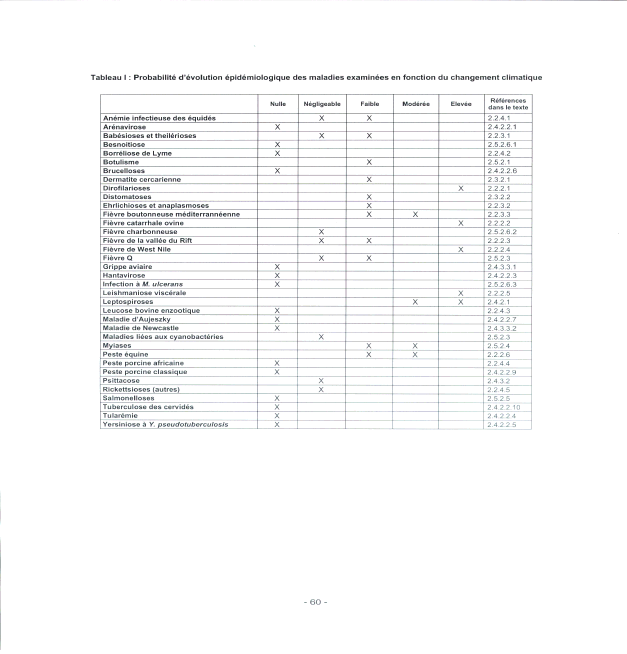 Source : Rapport de l'AFSSA sur l'évaluation du risque d'apparition et de développement de maladies animales compte tenu d'un éventuel réchauffement climatique - 11 avril 2005 Conséquences sanitaires des maladies retenues pour les populations animales (en fonction de la prévalence actuelle et de la gravité clinique moyenne chez l'animal) 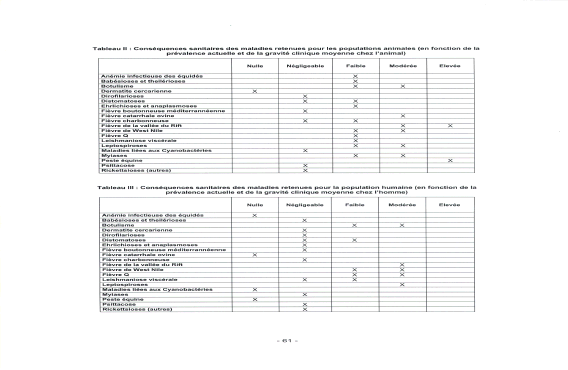 Conséquences sanitaires des maladies retenues pour la population humaine (en fonction de la prévalence actuelle et de la gravité clinique moyenne chez l'homme) 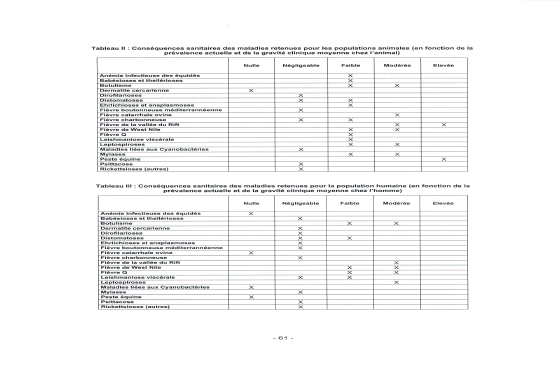 Source : Rapport de l'AFSSA sur l'évaluation du risque d'apparition et de développement de maladies animales compte tenu d'un éventuel réchauffement climatique - 11 avril 2005 Conséquences économiques collectives chez l'animal des maladies retenues examinées dans un contexte de changement climatique en France métropolitaine 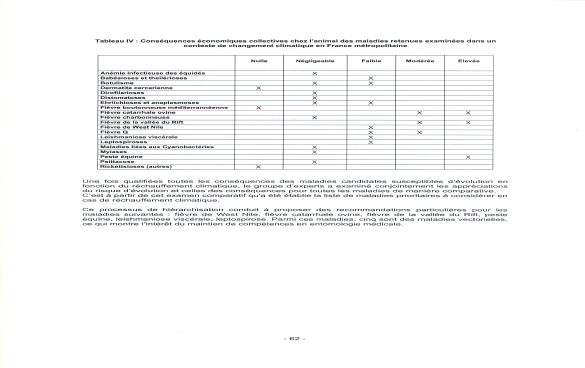 Source : Rapport de l'AFSSA sur l'évaluation du risque d'apparition et de développement de maladies animales compte tenu d'un éventuel réchauffement climatique - 11 avril 2005 Longtemps nous avons cru que l'homme était protégé des virus des animaux par la notion de barrière d'espèce. Le franchissement de la barrière d'espèce peut-être définie comme une mutation imprévisible d'un virus, modifiant son pouvoir de réplication et ses effets pathogènes chez un hôte différent, en particulier l'homme. Elle est favorisée par la concentration des espèces qui augmentent le risque d'exposition. Il est maintenant avéré que des modifications dans le cycle de multiplication d'un virus peuvent conduire à des réplications pouvant passer d'une espèce à l'autre, en particulier de l'animal à l'homme. Ces phénomènes sont favorisés par la concentration des animaux ce qui induit une forte augmentation des opportunités d'échanges de matériel génétiques entre virus (recombinaison) et de souches entre espèces (contamination). Certains virus qui, à l'état naturel, sont incapables d'infecter l'homme lors d'un contact direct avec des animaux infectés ou un environnement souillé peuvent représenter un danger lors de l'utilisation de produits médicamenteux d'origine animale. Par ailleurs de nouvelles maladies infectieuses peuvent émerger suite à l'introduction d'un nouvel agent pathogène ou l'adaptation d'un agent existant ou à une modification dans les pratiques d'élevage. L'agriculture a bouleversé ses méthodes de production au cours des cinquante dernières années et cela n'est pas sans liens avec le développement de nouvelles maladies infectieuses qui trouvent leur origine chez l'animal L'élevage extensif, qui semble plus respectueux des animaux, de leur bien-être et de la santé, présente l'inconvénient de faciliter les contacts entre les animaux domestiques et la faune sauvage et, par là, peut devenir un facteur de risque. La description de l'exemple de la grippe, qui suit, illustre ce phénomène : Un virus qui vient des oiseaux : L'exemple de la grippe Où dorment ces virus pendant des années ? Les pandémies de grippe prennent souvent naissance en Extrême-Orient où la population très dense vit en contact étroit avec les animaux. L'élevage conjoint du porc et du canard favorise le passage du virus de l'animal à l'homme. Les canards domestiques sont contaminés par des canards sauvages migrateurs. Les porcs respirent de grandes quantités de virus aviaires. Si le porc est également contaminé par un virus humain, un virus hybride peut apparaître. Ensuite, les fermiers sont contaminés par voie respiratoire par le nouveau virus. Après quelques mutations, le virus s'adapte à l'homme et commence à se répandre dans la population. Les virus grippaux des oiseaux constituent un gisement de gènes viraux. On pensait jusqu'à récemment que ces virus n'infectaient pas l'homme mais pouvaient infecter le porc, que des virus humains peuvent aussi contaminer. Le porc semblait être l'intermédiaire obligatoire entre l'oiseau et l'homme. L'épisode de "la grippe du poulet" survenu à Hong-Kong en 1997 a cependant montré que des virus aviaires pouvaient directement provoquer des cas humains de grippe, parfois sévères : 18 personnes furent touchées dont 6 décédèrent. Le même virus aviaire (H5N1) infecta en 2003 deux autres personnes dont une mourut, toujours à Hong Kong. Deux cas en 1999 et un en décembre 2003 ont encore été recensés dans cette ville, mais dûs à un autre virus aviaire A(H9N2). Un troisième virus aviaire A(H7N7) a provoqué la mort d'un vétérinaire et touché 83 personnes aux Pays-Bas en avril 2003. (source : Institut Pasteur) Le risque d'épizooties animales est très important et des alertes ont lieu régulièrement comme cela est illustré dans le tableau ci-dessous23.  En Europe, les élevages industriels concentrent le risque à cause de la promiscuité et de l'homogénéité des espèces. Ceci les oblige à une très haute biosécurité acquise au prix d'une hygiène quasi-clinique, de vaccinations et d'antibiotiques, aux dépens de la vie extérieure du cheptel et de son caractère de viande « naturelle ». Inversement, le retour accru à des exploitations en plein air, à partir d'espèces issues des élevages, permet un contact étroit avec la faune sauvage, notamment les oiseaux migrateurs, qui favorise certaines épizooties. Des recherches intensives dans ce domaine seront nécessaires pour trouver un équilibre satisfaisant entre l'élevage extensif qu'intuitivement nous appelons de nos vœux et la sécurité sanitaire offerte par des élevages fermés. Toutefois les conditions diffèrent entre le reste du monde et l'Asie du Sud-Est où l'augmentation rapide de la densité des petits élevages liée à la proximité sur un même territoire d'élevages de porcs et de poulets, crée un environnement favorable à la grippe aviaire. Ce mouvement se constate notamment en Asie du Sud-Est où se sont développés le SRAS, l'influenza aviaire et, peut-être, en Afrique avec l'Ebola, liée à des nouveaux commerces, à des nouveaux marchés où l'on trouve un grand nombre d'animaux, des espèces différentes sur le même lieu et, bien entendu, une forte concentration humaine. Si l'influenza aviaire découle de conditions commerciales tout à fait particulières, le SRAS provient d'une région de Chine où l'on consomme une variété de civette palmée dont nous ne sommes pas encore certains qu'ils sont à l'origine du virus. Le cas du virus de l'Ebola (et probablement de la fièvre de Marburg) est également très intéressant : à l'instar d'autres virus elle peut avoir des sources simiesques telles que les rétrovirus ou la déforestation. Les contacts de la population humaine et des chasseurs avec le dépeçage des grands singes peuvent amener une sortie de ces virus par un contact étroit avec la population animale. Un autre facteur réside dans l'évolution des procédés technologiques de l'industrie agro-alimentaire, par exemple l'origine des encéphalites spongiformes bovines (ESB) viendrait de la modification des procédés technologiques de traitement des farines animales. Il est important de relever qu'il n'y a plus aujourd'hui que 300 vétérinaires spécialisés dans les productions alimentaires en France sur 14 000 et que ce phénomène, allié à la désertification rurale qui rend plus difficile le suivi des cheptels par les vétérinaires, est extrêmement inquiétant. Le dernier facteur particulièrement important réside dans les mouvements illégaux ou incontrôlés d'animaux et de produits d'origine animale. 1. Le trafic d'espèces protégées et l'insuffisance patente des contrôles vétérinaires pour les animaleries peuvent être à l'origine d'importations de maladies tropicales. 2. Les fêtes religieuses imposant le sacrifice d'animaux peuvent, lorsque l'abattage se fait en dehors de tout contrôle sanitaire, conduire à des TIAC (toxi-infection alimentaire collective). 3. La fièvre aphteuse, qui n'est pas une zoonose24 et qui s'est développée au Royaume-Uni en 2001, trouve son origine dans les eaux grasses (déchets de cuisine) d'un restaurant asiatique qui ont été données, sans respect des réglementations européennes, à un élevage de porc qui a ensuite contaminé tout le pays et une grande partie de l'Europe. 4. Enfin, en cas de contamination non déclarée, les transports d'animaux vivants, comme la diffusion d'aliments frelatés sont facteurs d'extension de l'épidémie. Section 2 : « La protection de la vie individuelle est plus que jamais au cœur de nos sociétés fortement sécularisées. L'entretien des corps par le sport, la diététique, les préoccupations esthétiques, l'ampleur de la demande des soins médicaux en fournit des indices. La manifestation de phénomènes épidémiques est par conséquent perçue par nos contemporains comme une incongruité au cœur de nos sociétés riches, comme une sorte de menace de régression et de déclassement sur l'échelle internationale dont la cause ne peut finalement se situer que dans quelques dysfonctionnements plus ou moins coupables ou inattentifs de notre société »25. Due à une bactérie, hôte naturel de l'environnement hydro tellurique, la légionellose a été identifiée il y a une trentaine d'années dans les pays occidentaux, où elle se développe en relation avec le progrès technique et l'augmentation de la fréquence du terrain favorable aux infections de la population (vieillissement, maladies chroniques, terrain pulmonaire, tabagisme...). Cette infection pulmonaire est causée par une bactérie qui fut découverte à la suite d'une épidémie de pneumonie affectant de nombreux participants d'un congrès d'anciens combattants de la légion américaine réunis dans un hôtel à Philadelphie en 1976 : elle fut en conséquence dénommée Legionella. La contamination se fait par voie respiratoire, par inhalation d'eau contaminée diffusée en aérosol. Aucune transmission inter humaine n'a été à ce jour démontrée et la période d'incubation est de 2 à 10 jours. La légionellose affecte essentiellement les adultes et touche plus particulièrement les personnes présentant des facteurs favorisants : âge avancé, maladies respiratoires chroniques, diabète, maladies immunodépressives, traitements immunosuppresseurs, tabagisme, alcoolisme. La légionellose se traduit par un état grippal fébrile et une toux initialement non productive. Certains patients peuvent présenter des douleurs musculaires, une anorexie et quelquefois des troubles digestifs (diarrhées) et/ou un état confusionnel. L'état grippal s'aggrave rapidement et fait place à une pneumopathie sévère nécessitant une hospitalisation. La maladie peut être mortelle dans 10 à 30 % des cas. Le diagnostic clinique doit être confirmé par un des examens biologiques suivants : isolement de la bactérie dans un prélèvement bronchique, présence d'antigène soluble dans les urines, augmentation des titres d'anticorps par quatre entre deux prélèvements sanguins successifs, immunofluorescence directe positive. Dans la majorité des cas, avec la mise sous traitement antibiotique du patient (macrolides ou fluoroquinolones), l'évolution est favorable. Le traitement est d'autant plus efficace qu'il est mis en œuvre rapidement. En France, il y a eu 1 044 cas déclarés en 2003, l'incidence représente 1,8 cas pour 100 000 habitants. Légionellose : A ce jour, l'Institut de veille sanitaire a répertorié 550 cas de légionellose en France pour l'année 2004 (de janvier au 25 août). En 2003, 1 044 cas de légionellose (parmi lesquels 129 personnes décédées) avaient été recensés, dont 597 sont survenus avant la fin du mois d'août 2003. La légionellose affecte essentiellement les personnes fragilisées. Elle se traduit par une pneumopathie sévère. Le diagnostic clinique doit, dans tous les cas, être confirmé biologiquement. Dans la majorité des cas, avec un traitement antibiotique précoce et adapté, l'évolution est favorable. La contamination se fait par voie respiratoire, par inhalation d'eau contaminée diffusée en aérosol. Il n'y a pas de transmission interhumaine pour cette maladie. La période d'incubation est de 2 à 10 jours. Pour les cas sporadiques, qui sont les plus fréquents, l'identification de la source de contamination est difficile et rare, ce qui rend leur prévention difficile. Les dernières données de surveillance, disponibles sur le site de l'Institut de veille sanitaire indiquent qu'en 2003, trois épidémies de légionellose communautaires sont survenues (à Montpellier, à Poitiers et dans le Pas-de-Calais), impliquant 141 personnes et causant 22 décès. Cet été, deux épidémies communautaires définies par une concentration inhabituelle de cas dans le temps et dans l'espace ont été identifiées : l'une à Nancy (11 cas du 15 juillet au 7 août) et l'autre, à Strasbourg (9 cas du 9 au 20 août). Chacun de ces deux épisodes de cas groupés a été détecté respectivement par la Ddass de Meurthe-et-Moselle et du Bas-Rhin précocement (à partir du 2ème cas). Les Ddass de Meurthe-et-Moselle et du Bas-Rhin, en collaboration avec les Drire de Lorraine et d'Alsace, avec le soutien de l'InVS et du CNRL et sous la supervision de la DGS ont entrepris une recherche active de la source de contamination pour ces 2 épisodes. Pour l'épidémie de Nancy, qui semble en régression, 3 tours aéro-réfrigérantes (TAR) sur 57 répertoriées comme sources potentielles étaient contaminées. Cependant, la comparaison des souches de ces TAR avec celle identifiée chez un des malades de l'épidémie n'a pas permis d'identifier formellement la source de cet épisode. L'enquête de l'épisode de Strasbourg est en cours. Une information du public et de la communauté médicale a été effectuée par la Ddass dans un but de détection et de prise en charge précoce des malades. Si on exclut ces deux épisodes, le nombre de cas survenus depuis le 1er juin 2004 en Lorraine et en Alsace reste comparable à ceux de 2003 et 2004. Les données disponibles, à ce jour, à l'InVS permettent d'affirmer qu'il n'existe par actuellement de recrudescence de la légionellose en France. Le nombre de cas notifiés à l'InVS à la date du 25 août 2004 n'est pas supérieur à celui observé pour la même période lors des 2 années précédentes... Par ailleurs, le niveau d'incidence dans notre pays (nombre de nouveaux cas annuels rapporté à l'ensemble de la population) de 1,8 pour 100 000 habitants est dans la moyenne européenne, le pays le plus touché étant l'Espagne avec 2,9 cas pour 100 000 habitants... Comme l'a souligné le Professeur Jérôme Etienne26, « la bactérie responsable de la légionellose se retrouve d'abord naturellement dans l'eau des lacs et des rivières et c'est l'homme, en développant des réseaux d'adduction d'eau, notamment les réseaux d'eau chaude, qui a créé toutes les conditions pour la multiplication des légionelles. Cette bactérie est l'une des rares capables de se multiplier entre 37° et 42°C, ce qui implique que lorsque l'eau se retrouve à une chaleur optimale, dès que le circuit est entartré et que le débit d'eau est insuffisant, les légionelles peuvent se multiplier et atteindre des concentrations très importantes... Actuellement, la construction d'un bâtiment avec un réseau d'eau bouclé, une circulation permanente de l'eau, une température suffisamment chaude, un entretien régulier et programmé des circuits sont les garants de la prévention d'une multiplication des légionelles et donc de la survenue de la maladie, la légionellose ». On estime actuellement à 50 % le nombre de prélèvements d'eau réalisés contenant des légionelles. Mais, fort heureusement l'isolement des légionelles, dans un circuit d'eau, est rarement associé à une maladie. « La grande difficulté des acteurs du système de santé impliqués dans la prévention des légionelloses est de cerner les situations à risque, et notamment celles qui sont potentiellement épidémiques. Il faut d'abord comprendre que le taux d'attaque de la bactérie est faible : si mille personnes respirent un aérosol d'eau contenant des légionelles, seule une personne développera la légionellose ». Cet aspect de la contamination est à la fois très important et très difficile pour les autorités car la présence de légionelles ne signifie pas du tout le développement d'une épidémie. Comme nous l'examinerons dans la section suivante, le développement de légionelles dans les centrales nucléaires suscite des inquiétudes mais n'est à ce jour à l'origine d'aucun cas connu de maladie. Du moins s'agissant des installations nucléaires, pour être tout à fait exact, un cas de légionelle a eu lieu à Gravelines dans un vestiaire à cause d'une douche. Ce sont les personnes âgées qui paient le plus lourd tribu. Comme nous l'avons constaté l'an passé lors de l'épidémie survenue dans la région Nord-Pas-de-Calais, la moyenne d'âge des patients était de 76 ans. Au plan national, la médiane d'âge des patients atteints est, en 2003, de 62 ans. Depuis que la surveillance de la légionellose a été renforcée en 1995, le tabagisme est apparu comme un facteur associé à la légionellose dans 40 % des cas. Dans la région Nord-Pas-de-Calais, la silicose était apparue comme un autre facteur de risque significatif de survenue de la légionellose. Mais il existe une problématique particulière pour les grandes tours et les autorités ont, après l'affaire de Lens, lancé un programme de recensement des tours aéroréfrigérantes27car l'épidémie de Lens a démontré qu'une source d'émission pouvait avoir des retombées sur 14 Km. Certaines souches de légionelle ne sont pas pathogènes, et nous ne savons pas aujourd'hui distinguer une souche virulente d'une souche non virulente. Cette incertitude complique beaucoup la politique de prévention. De nouveaux procédés devraient aboutir à une identification précoce des souches de légionelles. La biotechnologie devrait permettre de ramener le diagnostic de 11 jours à 3 heures à partir de l'examen de l'ADN, sans les désagréments pour le patient qu'impliquent les méthodes actuelles de diagnostics. De jeunes entreprises françaises sont en pointe sur ces questions d'utilité publique et il conviendrait que les pouvoirs publics les soutiennent efficacement. Si le système de surveillance est actif et permet la détection précoce des cas groupés, la majorité des cas est sporadique et survient de façon isolée : il peut s'agir d'une contamination à domicile à partir d'un pommeau de douche entartré chez une personne immunodéprimée et présentant des facteurs de risque d'acquisition d'une légionellose, il peut s'agir d'une personne ayant inhalé une particule d'eau contenant des légionelles, provenant de toute autre source de contamination. Dans moins de 10 % des cas, la légionellose est contractée à l'hôpital et il faut souligner l'énorme effort accompli par les établissements hospitaliers depuis la diffusion de la circulaire du 22 avril 2002 et l'épidémie survenue à l'ouverture de l'hôpital Georges Pompidou28, pour améliorer les circuits d'eau des établissements hospitaliers. La proportion des cas nosocomiaux de légionellose diminue régulièrement depuis 2000. Les cas groupés épidémiques29 ont représenté 12 % des cas de légionellose en 2003, ils étaient 5 % en 2002 et cette différence est notamment due à l'épidémie survenue en 2003 dans le Nord-Pas-de-Calais qui a atteint 86 malades. La surveillance de la légionellose en France repose sur la déclaration obligatoire des cas par les cliniciens et les biologistes à la Ddass qui notifie ensuite les déclarations à l'InVS. Le Centre National de Référence des Légionelles (CNRL), localisé à Lyon et dirigé par le Professeur Jérôme Etienne, auditionné par vos rapporteurs qui se sont rendus à Lyon dans son laboratoire, assure la caractérisation des souches de Legionella isolées dans les laboratoires hospitaliers et dans l'environnement et leur comparaison par des techniques génomiques. Son rôle est particulièrement important pour relier les sources environnementales aux épisodes de cas groupés humains. La suspicion de cas groupés repose sur le rapprochement des cas déclarés à la Ddass en termes de date de survenue, de résidence ou de lieu de fréquentation ; quand les autorités constatent plusieurs cas groupés de légionellose, elles mettent immédiatement en place la procédure d'identification de la souche afin d'en déterminer le caractère épidémique. C'est ainsi que l'épidémie du Pas-de-Calais ou les épisodes récents de Nancy ou Strasbourg ont pu être suspectés très rapidement. Notons que, depuis 1998, 15 épisodes de cas groupés ou d'épidémies communautaires ont fait l'objet d'une enquête approfondie ; pour 7 d'entre eux, une tour aéro-réfrigérée a été identifiée comme source de contamination. L'enquête de l'épisode du Pas-de-Calais et notamment les travaux de modélisation menés par l'INERIS ont montré que la diffusion de gouttelettes d'eau (dont on sait qu'elles peuvent véhiculer la Legionella) issues d'une tour aéro-réfrigérée, du type de celle impliquée dans l'épidémie du Pas-de-Calais, pouvait, dans des conditions météorologiques favorables et un environnement plat, atteindre et dépasser 10 km. Zone de diffusion de l'épidémie de légionellose (Source : INERIS)
L'épidémie de légionellose du Pas-de-Calais a sans doute permis d'accélérer la mise en œuvre d'une politique de prévention de cette maladie. La première étape a consisté à recenser les tours aéro-réfrigérantes ; à partir de ces tours, de l'eau chaude s'évapore et ces aérosols peuvent contenir des légionelles potentiellement pathogènes. L'action doit être préventive par l'entretien systématique de ces tours, la législation actuelle exige l'arrêt de fonctionnement d'une tour aéro-réfrigérante si l'eau de celle-ci contient plus de 100 000 Unités Formant Colonie de légionelles par litre. Cette décision est difficile à prendre lorsque l'arrêt d'une tour aéro-réfrigérante implique celui du fonctionnement d'une entreprise. Il convient donc, dans l'intérêt de l'économie, d'agir en amont par des actions préventives empêchant de façon déterminante la prolifération de légionelles. Rappelons que l'usine Noroxo, mise en cause dans l'épidémie de légionellose du Pas-de-Calais, a définitivement fermé ses portes sans aucune injonction des pouvoirs publics, saisissant ce motif pour cesser son activité. « Il n'est pas envisageable de penser que les légionelles pourraient être éradiquées de la nature qui nous a appris à respecter les équilibres écologiques pouvant nous protéger, l'éradication systématique d'un monde microbien saprophyte30 nous fait courir le risque de remplacement par une flore inconnue plus agressive. Les leçons doivent être développées pour définir les traitements les plus optimums pour détruire les légionelles »31. Le renforcement de l'action de prévention des légionelloses fait partie des actions prioritaires du Plan national Santé Environnement 2004-2008 qui comprend des objectifs portant respectivement sur la gestion des risques, l'investigation et la surveillance épidémiologique, l'estimation des risques et leur prévention. Il associe tous les partenaires de la lutte et de la prévention contre la légionellose, dont la Direction de la prévention des pollutions et du risque du ministère de l'environnement et du développement durable. Il existe des zones d'incertitude que seules la science et la recherche scientifique pourront résoudre. Vos rapporteurs, en apprenant la présence de légionelles dans les tours aéro-réfrigérantes des centrales nucléaires, ont enquêté. Ils ont auditionné EDF et l'Autorité de sûreté nucléaire. Ce point de vue est exprimé dans la note, adressée à vos rapporteurs, qui suit : « Depuis plusieurs années, nous surveillons régulièrement la présence éventuelle de légionelles dans tous nos sites de production. Outre les mesures classiques prises vis-à-vis de nos installations sanitaires présentes dans les vestiaires ou vis-à-vis des installations de climatisation, les grandes tours de réfrigération font l'objet de surveillance, mais aussi de nettoyages et d'entretiens réguliers pour limiter les niveaux de colonisation. En effet, à l'intérieur de ces tours, on trouve de grands bassins d'eau dont la température est souvent comprise entre 10° et 40°C. Aussi notre objectif est bien d'avoir ces bassins et les équipements reliés aussi détartrés que raisonnablement possible A titre d'exemple, et pour témoigner de la collaboration très transparente établie avec EDF, je citerai la façon de déterminer les risques potentiels de transmission des légionelles à partir des panaches des vapeurs d'eau émises par les centrales nucléaires. Il convient de supprimer totalement ce risque potentiel et une analyse très précise a été établie en concertation avec EDF et le Centre national de référence des légionelles, pour éradiquer les légionelles potentiellement présentes dans les réacteurs de 19 centrales nucléaires françaises. Ainsi, il convient de décliner un à un les lieux à risque - cette tâche n'est pas aisée en ce qui concerne les réseaux d'eau des domiciles individuels. Ainsi que je l'ai signalé, la seule présence de tartre sur un pommeau de douche représente en soi un risque potentiel. La prévention doit d'abord être axée sur les grandes sources de contamination, comme celles que nous avons décrites, sur l'amélioration des politiques de construction dans la mise en place de réseaux d'eau adaptés à la non-prolifération des légionelles. « Depuis 2000, des études approfondies ont été menées sur ces tours de réfrigération, à la fois sur les aspects sanitaires et sur les phénomènes de dispersion atmosphérique. « A ce jour il n'existe pas de cas connus de légionellose apparus dans l'environnement des centrales du fait des tours aéroréfrigérantes d'EDF. Il est à noter d'ailleurs, que l'ensemble de nos centrales équipées de telles tours se trouvent à la campagne, éloignées des habitations. « Une enquête comparant les taux d'anticorps légionelles réalisée sur la population d'un site témoin (sans aéroréfrigérant), de sites avec des tours de grande hauteur (Cattenom et Belleville) et d'un site avec des aéroréfrigérants de moyenne hauteur (Chinon) ne fait pas apparaître d'écart entre les différents groupes d'exposition. Les taux retrouvés chez le personnel des centrales sont très inférieurs à ceux publiés pour la population générale. De tels résultats ont déjà été présentés dans des congrès internationaux et mis à la disposition des autorités administratives. « Les tours aéroréfrigérantes des centrales sont différentes des autres tours industrielles. Leur conception assure un meilleur arrêt des gouttelettes et une dispersion importante par le panache du fait de leur très grande taille. Des calculs comparatifs de dispersion entre petites tours habituellement à l'origine d'épidémies et les grandes tours, basés sur des expositions enveloppes ont établi que le niveau d'exposition des grandes tours de plus de 125 m de haut était à minima 100 fois plus faible que pour les petites tours de climatisation. « Le cas de la centrale de Chinon est plus spécifique. Pour des raisons d'intégration dans le paysage, les 4 unités de production sont équipées chacune d'une tour de moyenne hauteur, de 30 m environ. Les mêmes calculs de dispersion ont établi que le niveau d'exposition pour ces tours était a minima 10 fois plus faibles que pour les petites tours de climatisation. Les taux relevés dans l'eau des bassins dépassant parfois en été et en automne les 105 UFC /l (UFC : Unité Formant Colonie), les autorités administratives, tenues régulièrement au courant, nous ont demandé par arrêté préfectoral du 6/08/2004 de «procéder en tant que de besoin, à un traitement par chloration dans le bassin froid des tranches de production en marche, de telle manière que la concentration en légionelles dans l'eau n'excède pas la valeur de 5 105 UFC/l ». « Un traitement biocide par chloration massive périodique a été immédiatement mis en œuvre sur les 4 installations concernées. Ce type de traitement constitue une solution provisoire car pour être totalement efficace, il nécessiterait d'être appliqué en continu. Aussi, nous avons prévu la mise en service mi 2005 d'un traitement continu à la monochloramine, dont l'impact sur l'environnement est moindre. Pour cela, la construction de stations de traitement sur Chinon a été entreprise au plus tôt, représentant un investissement de plus de 10 Millions d'euros. Ces stations seront mises en service avant l'été 2005, une fois leur construction terminée et les autorisations administratives de traitement obtenues. « Nous tenons régulièrement au courant les autorités administratives sur ce sujet (CSHPF : Conseil Supérieur d'Hygiène Publique de France ; DGS ; DGSNR). Nous leurs présentons régulièrement nos résultats et les mesures que nous prenons. Nous répondons aux sollicitations. Début 2005, un courrier de la DGSNR nous demande de « mettre en œuvre des mesures de prévention adaptées destinées à maintenir la concentration en légionelles mesurée dans les circuits de refroidissement des circuits secondaires en dessous de 5 106 UFC/l pour les centrales munies de tours de taille élevée et de 5 105 UFC/l pour la centrale de Chinon, équipée de tours de taille moyenne ». Ce courrier nous notifie également les dispositions à prendre en cas de dépassements ponctuels ou durables des valeurs indiquées. « En parallèle de l'ensemble de ces actions, nous poursuivons nos travaux de recherche afin de progresser dans nos connaissances sur l'écologie de ces bactéries. Plusieurs axes sont à souligner : « Nous cherchons à mesurer de manière fiable et représentative les légionelles dans les panaches des tours de Chinon. De même, nous cherchons à connaître le sérotypage et le génotypage des légionelles présentes dans les installations de refroidissement du site. « Nous cherchons à mettre au point un procédé qui permet de mesurer plus rapidement les légionelles. « Enfin, nous cherchons à mesurer le taux de survie de ces bactéries une fois dispersées dans l'atmosphère, phénomène non pris en compte jusqu'à présent, mais particulièrement important pour nos tours, du fait du temps nécessaire pour que les gouttelettes arrivent au niveau du sol. Pour cela, nous travaillons avec Clim'Espace sur des tests en chambre. « Afin de nous aider dans ces travaux, nous avons réuni, notamment pour le premier volet ci-dessus, un « Comité Scientifique », présidé par le Professeur Maisonneuve et composé des meilleurs spécialistes mondiaux de la légionelle : le Professeur Etienne, ainsi que Janet Stout, Ingegerd Kallings, John Lee, Christian Lück. Ce Comité nous aide pour les méthodologies, mais aussi pour la validation de nos mesures et des axes à creuser spécialement. « En conclusion, outre les travaux déjà menés et que nous poursuivons, les dispositions prises à l'été 2004 sur la centrale de Chinon et qui seront renforcées avant cet été par un traitement pérenne à la monochloramine permettent d'éviter tout risque tant pour la population que pour les salariés travaillant sur nos installations. Les enquêtes épidémiologiques réalisées comme les observations effectuées autour de nos centrales ». Le débat qui nous préoccupe n'a rien à voir avec l'énergie nucléaire car les tours aéro-réfrigérantes ne font pas partie de l'îlot nucléaire, et les centrales refroidies par la mer n'en sont d'ailleurs pas dotées. La problématique est la même que pour les autres tours aéro-réfrigérantes, il n'y a que la taille qui différencie ces installations des autres. Faute de certitudes scientifiques, il convient d'être très prudent mais il apparaît que paradoxalement les problèmes de concentrations de légionelles sont plus importants dans les tours de Chinon qui ont été arasées pour ne pas être visibles depuis le château de Chambord. De ce fait, elles ont une configuration particulière, dite à tirage forcé, et sont d'une taille d'environ trente mètres ; or, il nous a été indiqué que la concentration des tours de plus de 125 mètres de haut est 100 fois inférieure à celle de moins de trente mètres. Vos rapporteurs ont retenu plusieurs enseignements de leurs investigations : - Le procédé actuellement retenu de mélange d'ammoniaque et d'eau de javel n'est pas satisfaisant sur le plan environnemental et doit être regardé comme un expédient provisoire jusqu'à l'automne et le choix d'éradiquer les légionelles, au risque d'enrichir en nitrates l'eau de la Loire, a été fait sans information publique. - La mise en place d'un procédé plus rapide de mesure des légionelles est une absolue nécessité, comme la poursuite des recherches pour être capable d'identifier celles qui sont pathogènes. - La mesure du taux de survie des bactéries dans les panaches des tours doit être engagée. La présence de légionelles dans le milieu hydro tellurique est quelque chose de tout à fait normal mais une grande vigilance est nécessaire sur ce sujet pour lequel vos rapporteurs ont le sentiment d'une assez grande transparence d'EDF vis-à-vis de leurs demandes. En conclusion, vos rapporteurs se félicitent que le ministère de la santé considère le sujet de la légionellose comme prioritaire et l'ait inscrit dans le plan national santé environnement. La prévention de la prolifération des légionelles dans les réseaux d'eau chaude sanitaire est encadrée soit par des textes de portée très générale, soit par des circulaires administratives ou des recommandations d'experts spécifiques à certains établissements. L'interprétation et le caractère obligatoire de ces règles s'en trouvent grandement compliqués. Les installations d'eau chaude sanitaire forment des systèmes complexes avec souvent une implication de plusieurs intervenants sur l'ensemble du réseau. Cette pluralité d'acteurs (propriétaires, gestionnaires exploitants) peut intervenir de manière séparée, sans moyens d'agir sur l'ensemble des facteurs concernés. La dispersion des responsabilités qui en résulte complique singulièrement la maîtrise du risque qui, pourtant, nécessiterait une approche globale. Les améliorations pourraient s'articuler autour de quatre axes : · mieux définir les responsabilités de chacun des intervenants, en particulier entre propriétaires et gestionnaires d'installations ; · fixer, suivant le type des installations, des objectifs de sécurisation et des règles de suivi : - seuil d'alerte et mode d'action définie pour tous les types d'installations, - fréquence d'analyse et de contrôle ; · respecter des règles simples de gestion : - température de production et de distribution, - équilibrage des réseaux pour éviter la stagnation des eaux, - traitement de l'eau pour prévenir l'entartrage et la corrosion. · La diffusion obligatoire des résultats d'analyses des gestionnaires de réseaux d'eau chaude sanitaire aux autorités de tutelle serait certainement à promouvoir. Il semble important sur cette question de ne pas empiler les arrêtés et les circulaires mais de développer une stratégie globale visant à la prévention des légionelles, souvent difficile à mettre en œuvre sur le plan technique, ainsi qu'un guide de bonnes pratiques en cas de problèmes. Un bon exemple est fourni par le recensement des tours aéro-réfrigérantes (cf annexe n°4): · Les installations soumises à autorisation sont recensées par la direction régionale de l'industrie de la recherche et de l'environnement. · Les installations soumises à déclaration sont recensées par la préfecture. · La direction départementale de l'action sanitaire et sociale recense le reste, sans succès, en essayant de se rapprocher des mairies, des entreprises de maintenance dans la mesure où même les climatiseurs à eau sont concernés. Malgré ces difficultés, une procédure exemplaire d'alerte a été mise en place dans le Nord Pas-de-Calais : en cas d'incident, le trajet du malade est confronté à une cartographie des tours dans un rayon de 3 km. La direction régionale de l'industrie de la recherche de l'environnement est saisie, elle se rapproche des industriels et s'il y a un doute compare les souches avec l'aide du centre national de référence.
Plus de 200 maladies infectieuses, bactériennes, virales et parasitaires ou toxiques sont transmises par l'alimentation, la situation actuelle constitue un progrès majeur par rapport à la situation qui prévalait il y a une quarantaine d'années, la gravité des TIAC est en décroissance sensible et nous sommes aujourd'hui très loin des trois à quatre mille décès, évoqués par certains interlocuteurs, il y a une trentaine d'années.32 Tout d'abord il est important de souligner que la qualité des aliments est bien meilleure qu'autrefois sur le plan de la sécurité sanitaire. Le nombre de personnes intoxiquées par des aliments a beaucoup diminué. Le fait que la restauration collective se développe et que les aliments soient plus industrialisés qu'autrefois explique que des cas d'intoxication alimentaire puissent toucher un nombre élevé de personnes, ce qui entraîne une large médiatisation mais, ne signifie pas pour autant que globalement le nombre de personnes touchées soit supérieur à ce qu'il était antérieurement33, au contraire. Par exemple, la surveillance du nombre de cas de salmonelloses témoigne d'une baisse de 33 % du nombre d'intoxications entre 1997 et 200134. Leur nombre est relativement bien connu car toute TIAC doit faire l'objet d'une déclaration obligatoire à l'autorité sanitaire départementale (DDASS ou DSV). L'institut national de veille sanitaire a évalué en 2004 le nombre des cas d'infections, d'hospitalisations et de décès pour 23 agents (13 bactéries, 2 virus, 8 parasites). Il estime que les agents infectieux étudiés sont à l'origine de 238 836 à 269 085 cas d'infections d'origine alimentaire dont 51 269 à 81 927 dues à des bactéries, principalement Salmonella et Campylobacter, 70 600 à des virus, principalement les rotavirus. Nous rencontrons également 116 517 cas d'infestation par des parasites, notamment Toxoplasma gondii et Taenia saginata. Le nombre total annuel de cas hospitalisés est estimé entre 10 188 et 17 771. Les salmonelloses en sont la première cause (5 691 à 10 202 cas), suivi par les infections à Campylobacter (2598 à 3 516 cas) et la listériose (304 cas). La toxoplasmose (426 cas) apparaît comme la principale cause d'hospitalisation parmi les infections parasitaires. L'estimation du nombre annuel total de décès se situe entre 228 et 691. Les infections bactériennes sont responsables de la majorité des décès attribuables aux salmonelloses, première cause de décès (entre 92 et 535) et à la listériose, deuxième cause de décès (78). En 1998, les médecins libéraux ont effectué 32% des déclarations, les médecins hospitaliers 30%, les directeurs d'établissement 11%, les malades 6% et les services de santé scolaire 2,5%. Les autres sources de déclaration étaient représentées par les centres antipoison, laboratoires, mairies, presse et lieux de distribution. 800 foyers de salmonellose et de shigellose ont été signalés au centre national de référence en 1998. Répartition départementale du nombre de foyers de salmonellose et de shigellose notifiés au CNR. France, 1998. 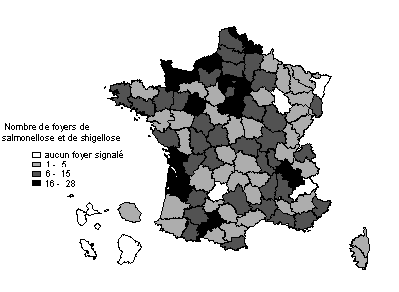 L'agent responsable de la TIAC a été identifié, par mise en évidence de l'agent dans des prélèvements humains ou alimentaires, dans 56,6% des cas. Une salmonelle a été isolée dans 71% des foyers pour lesquels l'agent a été identifié. Les progrès enregistrés ont été particulièrement spectaculaires ces dernières années en termes de rapidité d'identification de l'origine des sources d'épidémies puisque nous sommes passés, par exemple pour les listérioses, d'un délai de 28 à 4 jours. Comme l'illustre le tableau ci-dessous, les salmonelles demeurent de très loin l'agent infectieux le plus répandu mais nous enregistrons une grande stabilité du nombre de cas des toxi infections alimentaires et l'inquiétude de vos rapporteurs se situe non au niveau des aliments préparés par l'industrie mais plutôt à celui des produits sensibles comme les coquillages qui peuvent concentrer les effets de la pollution et, pour lesquels, les effets du réchauffement climatique sont relativement sensibles. D'autant que, comme l'illustre le tableau ci après, le nombre de TIAC est sensiblement plus élevé en période estivale. Répartition mensuelle par type d'agent identifié ou suspecté. TIAC déclarées aux DDASS ou DSV. France, 1998. (N=662) 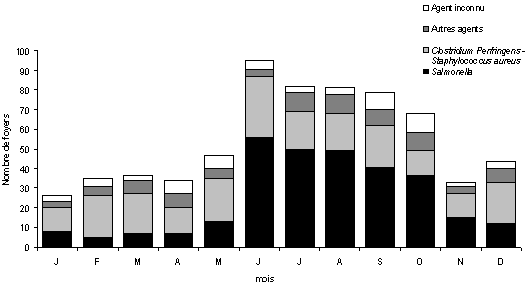 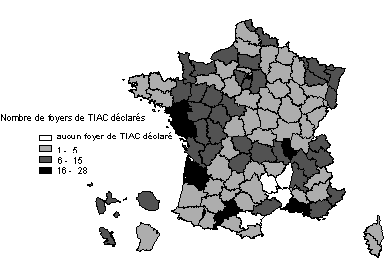 LES SALMONELLOSES Les salmonelloses sont des maladies provoquées par des entérobactéries du genre Salmonella. La plupart des Salmonella sont des parasites intestinaux des animaux vertébrés et des oiseaux transmis à l'homme par le biais d'aliments contaminés. En pathologie humaine, les salmonelloses comprennent deux principaux types d'affections: gastro-entérites et fièvres typhoïde et paratyphoïdes. Epidémiologie Vu le large spectre d'animaux pouvant être porteurs de Salmonella, une grande variété de produits alimentaires peut être à l'origine d'une contamination humaine : viande - et particulièrement volaille -, produits carnés, oeufs et produits laitiers. Les salmonelloses d'origine alimentaire peuvent donner lieu à des foyers très importants, qui peuvent atteindre une échelle nationale (et même internationale) si un aliment commercialisé à large diffusion se trouve contaminé. En 1994 aux Etats-Unis, par exemple, une épidémie provoquée par une crème glacée a touché 224 000 personnes. En France, une des plus importantes épidémies, dont la source n'a pu être identifiée, survenue fin 1985, aurait touché 25 000 personnes d'après l'estimation la plus faible. En France toujours, en 2001, 64% des toxi-infections alimentaires déclarées, avec agent pathogène identifié, ont été provoquées par des Salmonella et ont touchées plus de 2 500 personnes. En 2003, près de 50% des 382 foyers français de cas groupés signalés au Centre National de Référence étaient causés par Salmonella sérotype Enteritidis suivi par le sérotype Typhimurium (24% des foyers). Il est difficile d'avoir une idée du nombre réel de cas annuels de salmonelloses, mais on estime que les cas déclarés peuvent être multipliés par 20 à 100. Les toxi-infections alimentaires collectives doivent obligatoirement être déclarées aux DDASS ou aux DSV par les médecins, les biologistes, les responsables d'établissements ou les particuliers. Symptômes et traitement Les gastro-entérites sont provoquées par des Salmonella ubiquistes présentes chez l'homme et les animaux. La durée d'incubation est généralement de 1 à 2 jours et dépend de la dose ingérée, de la santé de l'hôte et des caractéristiques de souche de Salmonella. Les salmonelloses provoquent une forte fièvre accompagnée de diarrhées, vomissements et douleurs abdominales. Chez des adultes de condition physique normale, une gastro-entérite disparaît sans traitement après 3 à 5 jours en moyenne. En revanche, une antibiothérapie doit être prescrite chez les personnes âgées, les nourrissons, ou les personnes immuno-déprimées chez lesquels l'infection peut être plus sévère, voire mortelle. Prévention La meilleure protection contre le risque de salmonellose est une bonne cuisson des aliments, en particulier des viandes, à au moins 65C pendant 5 à 6 minutes. Pour le steak haché congelé ou surgelé, la cuisson doit être effectuée sans décongélation préalable car elle augmente le risque de multiplication bactérienne. Le froid bloque le développement des bactéries mais ne les tue pas. De 1985 à 1997, Salmonella Enteridis a fortement augmenté en France : elle touche les élevages de volaille et a la particularité d'être présente non seulement à la surface de la coquille de l'oeuf, mais dans le contenu même d'oeufs intacts. Il est pour cette raison conseillé de conserver les oeufs au réfrigérateur, de maintenir au froid les préparations à base d'oeufs sans cuisson (mayonnaise, crèmes, pâtisseries ...) et de les consommer le plus près possible de leur fabrication. De plus, les personnes les plus vulnérables (personnes âgées, malades, nourrissons, femmes enceintes) devraient éviter la consommation d'oeufs crus ou peu cuits. Source : Institut Pasteur Nombre de foyers selon l'agent responsable. TIAC déclarées aux DDASS ou DSV et foyers de salmonellose et de shigellose déclarés au CNR. France, 1998 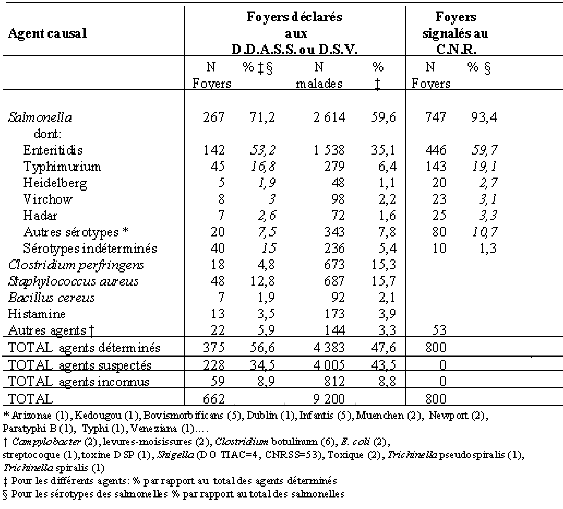 Les TIAC déclarées en France en 1999-2000. Chiffres et tendances
(par foyers à pathogène identifié) Source : Bulletin épidémiologique - Décembre 2003 Hospitalisations et décès selon l'agent responsable. TIAC déclarées aux DDASS ou DSV. France, 1998. 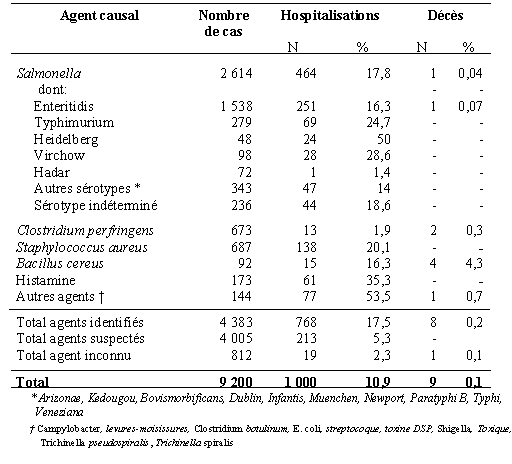 Taille des foyers selon le type de restauration. TIAC déclarées aux DDASS ou DSV. France, 1998. 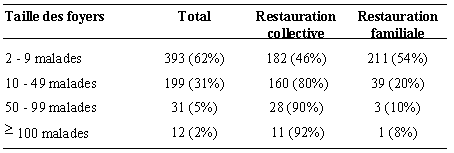 Agents identifiés ou suspectés et aliments responsables ou suspectés.
Estimations les plus plausibles, par agents pathogènes, du nombre annuel moyen de cas, de cas hospitalisés et de cas décédés par infections d'origine alimentaire en France métropolitaine dans les années 1990 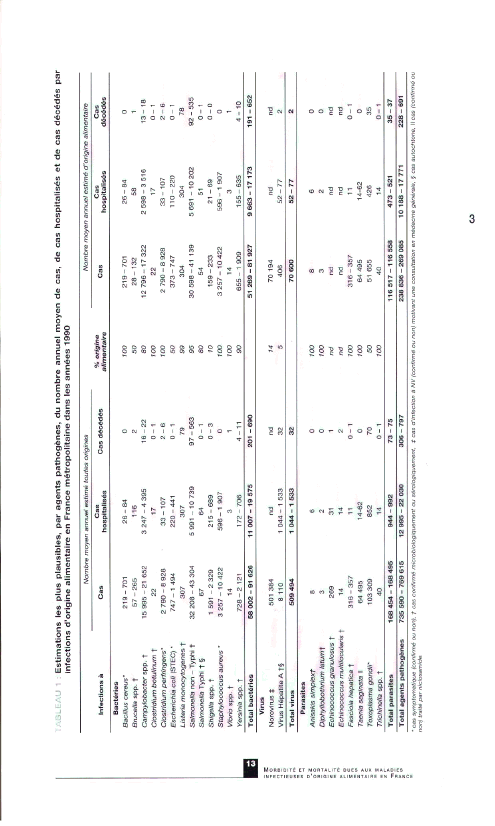 Source : InVS - 10 mai 2004 Estimations du nombre annuel de cas d'infections d'origine alimentaire, du nombre de cas hospitalisés et du nombre de cas décédés en France, aux USA, en Angleterre et Pays de Galle 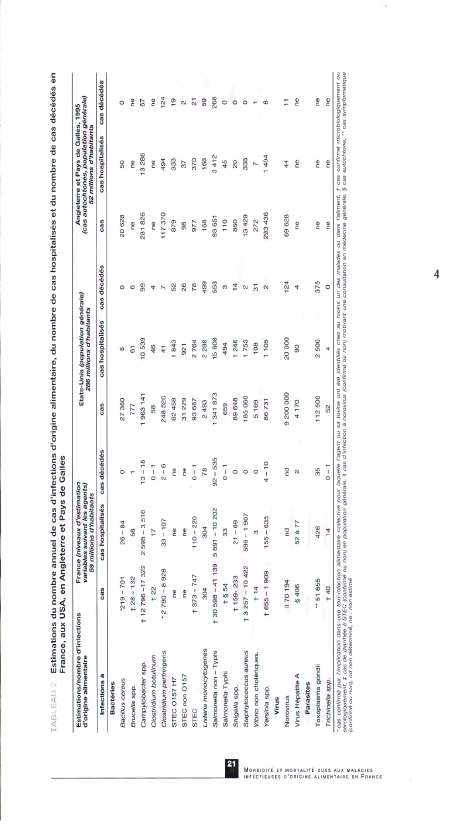 Source : InVS - 10 mai 2004 Le terme d'infection nosocomiale signifie infection acquise en milieu de soins, hospitaliers ou non. Il serait préférable de dire à l'occasion des soins car toute infection est présumée acquise à l'hôpital si elle survient au bout de deux jours ; cette définition est large car des infections peuvent avoir été contractées en dehors des soins, par exemple à l'occasion d'un accident, et se révéler au cours d'une hospitalisation35 . La fréquence des infections nosocomiales est comparable en France à ce qui est observé dans les autres pays développés : on estime que, dans notre pays, 7% des patients hospitalisés (soit 21 010 patients en 2001)36 présentent une infection nosocomiale. Les statistiques étrangères font état d'un pourcentage variant de 5 à 12%. Il est important de relever que de plus en plus de pathologies lourdes sont traitées en hôpital de jour, à domicile ou en soins privés et que l'hôpital est loin d'être le seul lieu où surviennent les infections nosocomiales. Il convient également de distinguer au sein des infections nosocomiales entre celles qui résultent de l'activité médicale proprement dite et celles qui résultent de problèmes de logistique, par exemple les épidémies de légionellose au sein de l'hôpital (environ 200 par an qui sont davantage liées à des problèmes d'eau et de tuyauterie qu'à des problèmes d'organisation de l'activité médicale). Les données sur l'évolution des infections nosocomiales doivent être manipulées avec beaucoup de prudence car beaucoup de patients très fragiles se trouvent aujourd'hui hospitalisés et ne l'auraient pas été il y a quelques années car ils seraient décédés prématurément. L'âge moyen des patients lors de l'enquête précitée s'élevait à 61,5 ans et 55 % des patients avaient 65 ans ou plus. Les nouveau-nés (enfants de moins de 28 jours) représentaient 3 % des patients. 22,3 % des patients souffraient d'une pathologie sévère, ils étaient immunodéprimés dans 9 % des cas. Le problème des infections nosocomiales demeure un problème grave de santé publique, d'autant que l'opinion publique admet très mal que des maladies graves, voire mortelles, puissent être contractées à l'occasion d'une hospitalisation37. Ces infections nosocomiales sont mal admises par l'opinion. Une action portant sur trois points essentiels permettrait d'en diminuer la fréquence, sans pour autant éradiquer ce phénomène: - la formation des personnels y compris de ceux qui travaillent en milieu libéral, - une action de prévention forte au quotidien par des mesures simples d'hygiène telles que le lavage des mains, - une architecture hospitalière qui intègre mieux les problèmes de sécurité nosocomiale, en particulier au niveau des blocs opératoires, des circuits de soins et des spécificités propres à certains services tels que la réanimation ou la néonatalogie. Il existe une somme considérable de circulaires sur ce thème qui doivent absolument être respectées aussi bien au niveau des règles élémentaires d'hygiène que des bonnes pratiques médicales. Une situation qui implique une grande vigilance Il convient d'être très vigilant car, s'agissant de risques viraux de type transmission de l'hépatite C, 30% des cas pourraient être d'origine nosocomiale. Les enquêtes de prévalence montrent que, sur une journée donnée, 6 à 10% des patients présentent une infection nosocomiale. Parmi ces infections, les infections urinaires sont les plus fréquentes, suivies par les infections respiratoires et les infections du site opératoire. Nous voyons apparaître, à partir des données qui suivent, la concentration des problèmes d'infections nosocomiales sur quelques pathologies : · Comme l'illustre le graphique ci-dessous, plus du tiers des infections nosocomiales concerne les problèmes urinaires. · Les malades, suites à des interventions de type chirurgical ou à un état de faiblesse générale, sont particulièrement exposés. En effet, parmi les patients victimes infections nosocomiales, 21 % d'entre eux ont eu une intervention dans les 30 jours, 22 % avaient un cathéter, 9 % une sonde urinaire et 17 % un traitement anti-infectieux. Erreur ! Argument de commutateur inconnu. Les services les plus touchés sont par ordre décroissant : la réanimation avec des taux de prévalence moyens de l'ordre de 30%, la chirurgie avec des taux de 7 à 9%, et la médecine avec des taux de prévalence de 5 à 7%. Les services à moindre risque sont les services de pédiatrie et de psychiatrie. Les infections sont aussi fréquentes dans les services de moyen et long séjour qu'en court séjour. En chirurgie, les infections sur site opératoire sont rares mais elles sont toutefois catastrophiques pour l'image des hôpitaux qui ne sont pas toujours responsables des infections en cause ; par exemple lorsqu'un accidenté de la route est opéré d'une fracture ouverte, il n'est pas du tout évident que l'infection du patient ait été contractée à l'hôpital. Cela ne minimise en rien le drame vécu par celui-ci ou la compréhensible révolte de l'opéré d'une articulation, contaminé puis handicapé suite à une infection. Or, environ 3% des interventions se compliquent en chirurgie d'une infection du site opératoire. Ce taux moyen recouvre une très grande hétérogénéité : les taux d'infections du site opératoire varient de 1% pour le groupe d'interventions à faible risque d'infection chez les patients avec peu d'antécédents médicaux, à 20-25% en moyenne pour le groupe d'interventions à risque élevé d'infection, chez les patients les plus fragiles38. En matière d'outil de surveillance et de prévention beaucoup de choses ont été réalisées, la France dispose aujourd'hui de centres de référence dotés d'une coordination nationale, avec un niveau régional et un CLIN39 dans chaque hôpital. Ce système est bien meilleur que celui du début des années 90 où il existait des réseaux de surveillance basés sur le volontariat avec les limites liées à celui-ci. Il convient de noter que, depuis 2001, le signalement de certaines infections nosocomiales est obligatoire. Nous pouvons estimer aujourd'hui que la France a rattrapé son retard dans le domaine de la connaissance et du dépistage des infections nosocomiales. Il existe probablement des progrès à faire dans le domaine de l'identification des microorganismes responsables et de la définition des indicateurs limités aux infections constatées. Il faut noter que l'Institut de veille sanitaire a été chargé, en mars 2003, d'une mission de définition des indicateurs de lutte contre l'infection nosocomiale susceptible de constituer un tableau de bord pour l'ensemble des établissements de santé. Cet outil devrait permettre d'établir des comparaisons au sein d'un établissement et d'aider les hôpitaux à se situer les uns par rapport aux autres. Un programme national de lutte contre les infections nosocomiales vient d'être établi pour la période 2005-2008. Il comporte cinq orientations principales : · adapter les structures et faire évoluer le dispositif de lutte contre les infections nosocomiales · améliorer l'organisation des soins et des pratiques des professionnels · optimiser le recueil et l'utilisation des données de surveillance et du signalement des infections nosocomiales · mieux informer les patients et communiquer sur le risque infectieux lié aux soins · promouvoir la recherche sur les mécanismes, l'impact, la prévention et la perception des infections nosocomiales. Il est bien entendu trop tôt pour porter un jugement sur un ensemble de mesures très techniques qui vont dans le bon sens et qui sont détaillées en annexe numéro six. L'accroissement de la résistance aux antibiotiques est un phénomène naturel aggravé par un abus de prescriptions, le non respect des posologies et l'alimentation animale40. Il risque, si nous n'y prenons pas garde, de poser des problèmes redoutables aux pays industrialisés qui sont fortement médicalisés. La résistance du pneumocoque à la pénicilline et aux macrolides devient un problème sérieux en Europe car elle tend à se généraliser. La France y occupe le premier rang européen pour la résistance à la pénicilline G et le deuxième pour les macrolides41, comme en témoignent les résultats pour 2002 du système de surveillance européen42. Cette résistance est, en France, la plus importante chez les enfants de 0 à 4 ans. La résistance du staphylocoque doré à la méticilline est plus élevé dans les pays du Sud de l'Europe (Grèce 44 %, Italie 38 %, Portugal 38 %, France 33 %, Espagne 23 %) que dans plusieurs pays du Nord (Pays-Bas, Finlande, Danemark, Suède) où les taux restent inférieurs à 5 %. Il a progressé sensiblement au Royaume-Uni. Les pourcentages de résistance de haut niveau à la gentamicine de certains entérocoques (E. faecalis et E faecium) restent élevés en Europe (médiane de 37 % -38%), excepté en France (10 -15 %), en Autriche (17-20%) et en Finlande (13 %). Or, les antibiotiques ont permis de soigner des maladies massivement mortelles telles que la tuberculose ; de ce fait ils revêtent un statut particulier auprès des médecins mais aussi auprès des patients. Avec 100 millions de prescriptions par an, la France détient le record européen de la consommation d'antibiotiques. En 1999, le taux de résistance des pneumocoques aux pénicillines atteint 42% contre 0,5 % en 1984. DU COTE DES PATIENTS > des idées reçues : > des pratiques inadaptées : DU COTE DES PRATICIENS > la pression de certains patients : Les résultats du sondage, exposé ci-dessous, réalisé par la Caisse nationale d'assurance maladie sont à cet égard révélateurs. Pour la consommation d'antibiotiques en ville qui représentent plus de 90 % de la prescription totale, la France occupe toujours la première place en Europe, malgré les campagnes de sensibilisation. Néanmoins, une baisse relative de la consommation (5,6 %) a pu être observées entre 1999 et 2002. À l'hôpital, en moyenne, 16 % des patients reçoivent des antibiotiques, 24 % parmi ceux qui sont hospitalisés en court séjour et près de la moitié de ceux qui sont en réanimation. Il est très rare que les bactéries deviennent résistantes à tous les antibiotiques connus mais il est admis aujourd'hui que les médecins ont tendance à trop prescrire les antibiotiques, source d'apparition de souches résistantes, alors que certains pays arrivent à limiter ce phénomène. Par exemple le Danemark, après avoir connu une épidémie de staphylocoques dorés dans les années 70, a pris des mesures drastiques pour réduire la consommation des antibiotiques et la durée des séjours hospitaliers ; depuis le taux de résistance aux antibiotiques est devenu quasi nul dans ce pays. La création au sein des hôpitaux d'un médecin prescripteur d'antibiotiques, référent pour ses collègues, qui est particulièrement pertinente, peut constituer un outil extrêmement utile. Il est certain que, pour la médecine hospitalière, comme pour la médecine ambulatoire, il faut arriver à généraliser des référentiels de bonne pratique. De même, il est important que les médecins soient informés en temps réels, dans une région donnée, de la présence des virus en circulation afin d'éviter la prescription inutile d'antibiotique. Il semble que le mécanisme d'alerte pour les virus respiratoire mis en place dans certaines régions ait donné des premiers résultats encourageants. D'autre part, des aides au diagnostic, tels les tests rapides sur les angines bactériennes, peuvent jouer un rôle important dans la diminution de la consommation d'antibiotiques en médecine libérale. Enfin une réflexion sur l'usage des antibiotiques dans les élevages doit être menée à l'aune des résistances induites. La progression de la résistance bactérienne aux antibiotiques est actuellement plus rapide que la découverte de nouveaux antibiotiques. Des progrès ont été faits dans l'identification des mécanismes de résistance, de transmission, dans la surveillance, la détection de l'émergence de nouvelles souches résistantes ; néanmoins, beaucoup reste à faire pour en assurer la maîtrise, notamment par un meilleur usage des antibiotiques en médecine de ville, à l'hôpital et également en médecine vétérinaire. Un effort de surveillance doit se poursuivre, notamment sur la consommation des antibiotiques dans les établissements de santé, et des études épidémiologiques devraient être approfondies sur un thème qui est essentiel à la santé publique. Suivi des ventes de médicaments vétérinaires contenant des antibiotiques en France en 2002 En 2002, en France, 1295 tonnes d'antibiotiques ont été vendues sous forme de spécialités de médicaments vétérinaires. On constate que quatre familles d'antibiotiques (Tétracyclines, Sulfamides, Bêta-lactamines, Macrolides) représentent près de 81,4 % du tonnage d'antibiotiques vendus. Les tétracyclines représentent, à elles seules, 46,4 % du total des ventes. Près de 86,8 % des ventes d'antibiotiques ont été réalisées pour des présentations orales ; la voie parentérale représente 11,9 % et les autres voies 1,3 %. 92,3 % du tonnage d'antibiotiques vendus est destiné aux animaux dont les produits sont destinés à la consommation humaine (animaux consommables), 1,18 % est destiné aux animaux de compagnie et 6,54 % sont administrés à la fois aux animaux consommables et aux animaux de compagnie sur la base de l'AMM. Une analyse de l'évolution des ventes entre 1999 et 2002 a été effectuée. Les ventes d'antibiotiques ont fortement diminué (- 6,23 %) en France entre 2001 et 2002 pour atteindre un niveau de 1,75 % inférieur à celui de 1999. Cette diminution ne s'explique que partiellement par une diminution de la population animale totale (- 3,15 % exprimée en kg de poids vif). La diminution observée est essentiellement due à celles des ventes de Sulfamides et de tétracyclines malgré l'augmentation des Macrolides. Seules les quantités d'antibiotiques utilisés par voie intra-mammaire restent stables, les quantités d'antibiotiques utilisés par les autres voies d'administration ont diminué. L'interprétation des chiffres de ventes par espèce est rendue difficile par le fait qu'un même médicament vétérinaire peut être destiné à plusieurs espèces animales. Chez les bovins et les porcins la diminution de la quantité d'antibiotiques corrigée par l'évolution de la population est relativement importante (bovins - 9,9 %, porcins - 7%). On constate par contre une augmentation (données corrigées par l'évolution de la population) chez les volailles (11,5 %), les poissons (13,9 %) et les animaux de compagnie (8,1 %). Face à l'augmentation progressive de la résistance bactérienne aux antibiotiques et en l'absence de nouvelles molécules, un bon usage de l'antibiothérapie est une nécessité qui s'impose à tous les médecins, quels que soient leur mode d'exercice et leur spécialité. La prescription d'un traitement antibiotique n'est pas aisée. Elle requiert un diagnostic précis, le choix d'un traitement validé et excluant toute contre-indication, des modalités de prescription visant à une efficacité maximale et à la meilleure tolérance possible du ou des antibiotiques choisis, sans négliger leur impact écologique et leur coût. Le nombre important d'antibiotiques disponibles rend ces critères de choix encore plus complexes. Les modalités de toute antibiothérapie doivent être soigneusement exposées, par le médecin prescripteur, au patient qui la reçoit, condition indispensable à une observance optimale. La France est le pays européen où la consommation des antibiotiques est la plus forte. Un plan national destiné à préserver leur efficacité a été défini en 2001 et se poursuivra jusqu'en 2005 ; il s'inscrit dans un ensemble de mesures telles que la rédaction de Recommandations de Bonnes Pratiques, renforcées par des Conférences de Consensus destinées aux praticiens et des campagnes d'information ciblant le grand public. Cette démarche, dont les premiers résultats semblent encourageants, rejoint les actions européennes déjà mises en œuvre. En pratique de ville, l'utilisation excessive des antibiotiques doit être soulignée. Cette situation relève, en particulier, d'un nombre élevé de consultations médicales et de prescriptions d'antibiotiques au cours d'infections respiratoires bénignes, le plus souvent virales. Des innovations telles que le test de diagnostic rapide de l'angine, des recommandations de traitement court pour favoriser une meilleure observance ont déjà apporté la preuve de leur intérêt. Il est essentiel que ces mesures soient développées auprès de tous les praticiens, sous l'égide du Conseil de l'Ordre et des organismes de Formation Médicale Continue, auprès des étudiants, dans le cadre de l'enseignement de la thérapeutique et à l'égard du grand public. Rien ne saurait remplacer le dialogue singulier entre le médecin et son patient. A l'hôpital, une utilisation non contrôlée d'antibiotiques, délivrés à litre curatif ou prophylactique, accroît la prévalence des souches bactériennes multirésistantes, avec le risque de transmission interhumaine de ces souches et d'infections nosocomiales graves. A côté des mesures d'hygiène et d'isolement, qui restent essentielles et des programmes déjà développés dans chaque établissement (Comité de Lutte contre les Infections Nosocomiales, équipe opérationnelle d'hygiène hospitalière, etc.), la promotion du bon usage des antibiotiques a suscité diverses démarches (Conférences de Consensus, publication, en mai 2002, d'une circulaire DHOS/DGS...). Chaque établissement hospitalier doit prendre, en priorité, plusieurs mesures telles que la désignation d'un médecin réfèrent en antibiothérapie, la création d'une Commission des anti-infectieux, l'élaboration de recommandations consensuelles et la mise en place d'un système de dispensation contrôlée. Il est essentiel que ce programme fasse l'objet de dispositions réglementaires et soit respecté par tous les soignants. Une politique rationnelle d'antibiothérapie ne saurait toutefois se limiter à la seule prescription médicale. Elle doit s'intégrer dans un large ensemble de directives concernant tous les modes d'utilisation des antibiotiques. Source : Professeur Jacques Frottier « La lutte contre les épidémies s'est finalement exercée sur une perspective longue par une protection géographique de périphérie ainsi que par une mise en œuvre de politiques intérieures qui permettaient d'améliorer l'état sanitaire des populations et également de rendre celles-ci plus résistantes aux agressions infectieuses. La lutte contre la pauvreté depuis le milieu du XIXe siècle en Europe en est un exemple. La mise en œuvre des grands systèmes de protection sociale garantissant un accès aux soins au XXe siècle va également dans ce sens. Nos sociétés ont donc compris depuis longtemps que la marginalité et l'exclusion sociale constituaient en fait les éléments de faiblesse face à la menace des maladies infectieuses. »43 La tuberculose n'est toujours pas une pathologie du passé. Elle reste un problème de santé publique, trop longtemps négligé. D'après les estimations de l'OMS (Organisation Mondiale de la Santé), avec 10 millions de personnes nouvellement infectées chaque année et plus de 3 millions de décès par an, la tuberculose est la première cause de mortalité dans le monde liée à un agent infectieux unique : Mycobacterium tuberculosis (M. tuberculosis), exceptionnellement M. bovis et M. africanum. Plus de 95 % de la mortalité et de la morbidité s'observent dans les pays en développement et la co-infection par le VIH amplifie l'épidémie. La lutte contre la tuberculose dans les pays occidentaux répond à ce schéma et cette maladie apparaît très largement liée à la précarité des conditions de vie. Le maintien, voire la résurgence des maladies que nous croyions d'un autre âge, telles la teigne ou la gale, s'explique en effet par l'incapacité de nos pays à éradiquer la grande pauvreté. Par exemple, l'épidémie de gale constatée à l'hôpital d'Abbeville illustre un problème récurrent : la difficulté d'accès de la population à des produits simples de prévention des parasites (poux, sarcoptes). Une réflexion devrait être conduite assez rapidement pour déterminer si l'assurance maladie doit rembourser ce type de prévention ou si les conseils généraux doivent distribuer les produits adaptés aux populations en difficultés. Le peu d'intérêt suscité par ces actions est à l'origine de problèmes bénins qui, via les écoles ou les collectivités, risquent un jour de déboucher, à partir de souches virales présentes chez des personnes infectées, sur des épidémies graves.
La référence à la tuberculose comme exemple de maladie liée à la précarité ne signifie aucunement que des personnes ayant de bonnes conditions de vie ne puissent pas être contaminées mais, dans ce cas, elles sont en mesure de se soigner normalement et cette maladie n'a guère de spécificités par rapport à d'autres maladies infectieuses. En effet, les problèmes de diffusion de l'épidémie et de suivi des patients susceptibles de se traduire par une mortalité sont très largement liés à des conditions de vie précaires à l'origine d'un affaiblissement du sujet et la contamination aux phénomènes migratoires car la tuberculose existe à l'état endémique en Afrique sub saharienne et en Asie du Sud-Est. Toutefois, cette maladie pourrait, dans les années à venir, devenir un sujet grave de préoccupation. En effet, la prévalence de la résistance aux anti-tuberculeux, qui est présente dans des pays de l'Est44où des taux alarmants de multi résistance sont relevés (notamment dans les pays baltes où environ 10 % des nouveaux cas sont identifiés multi résistants) et entraîne un décès dans un cas sur deux, pourrait atteindre nos pays et, dans ce cas, poserait des problèmes de santé publique extrêmement graves. « Depuis le XIXème siècle, la mortalité et la morbidité tuberculeuse décroissent en Europe. Dans les années 1950, cette baisse s'est accélérée avec la découverte d'anti-tuberculeux efficaces. Dans les pays industrialisés, la tuberculose est redevenue d'actualité au début des années 1990, en raison de l'arrêt de la baisse de l'incidence. Les causes sont multifactorielles : dégradation des conditions socio-économiques touchant plus particulièrement certaines populations, migration en provenance de pays à forte endémie tuberculeuse, baisse de la vigilance des professionnels de santé et effet amplificateur de l'épidémie VIH/Sida45. De 1972 à 1988, le nombre de cas de tuberculose notifiés en France métropolitaine a diminué de 71 % (31 167 à 9 191 cas). L'incidence est passée de 60 cas pour 100 000 habitants en 1972 à 16 cas pour 100 000 en 1988, avec une décroissance régulière de l'incidence d'environ 7 % par an. Cette évolution se ralentit à -2,5 % par an entre 1988 et 1991. Au début des années 90, a été observé un renversement de la tendance avec une augmentation du nombre de cas déclarés de 11 % en 1991 et 1993. L'incidence a ensuite de nouveau diminué de 9 % en moyenne par an jusqu'en 1977. Depuis cette date, l'incidence est stable à environ 11 cas pour 100 000 (10,8 cas pour 100 000 en 2001) en France métropolitaine. Au total, 6 465 cas de tuberculose ont été déclarés en 2001 (France métropolitaine : 6 296 cas, départements d'outre-mer : 169 cas). Ces chiffres dérivés de données de la déclaration obligatoire (DO) ne semblent refléter qu'une partie de l'épidémiologie de la tuberculose. Bien que la tuberculose soit une maladie à déclaration obligatoire, l'obligation de déclaration n'est pas appliquée par tous les médecins. L'exhaustivité de la déclaration obligatoire a été estimée en 1992-1993 dans 15 départements (hors Ile-de-France) et était de 50 %, variant de 27 à 68 % selon les départements. La tuberculose décroît régulièrement, cette situation résulte surtout de l'amélioration de l'hygiène et de l'habitat mais cela est vrai pour toutes les maladies infectieuses. Il existe de très grandes disparités régionales, en grande partie liée aux phénomènes d'immigration : à Paris, l'incidence est de 4,5 fois supérieure à celle du reste de la France, ce qui représente entre 1 000 et 1 500 cas par an et représente une tuberculose sur cinq, l'Ile-de-France concentrant environ la moitié des cas de la France métropolitaine, soit 4 000 cas. L'analyse de la situation épidémiologique de la tuberculose conduit au constat suivant : - l'incidence nationale est faible, mais stagne depuis 1997 ; - l'incidence est hétérogène sur le pays, la région de Paris Ile-de-France affichant très nettement des incidences plus élevées ; - l'incidence, multipliée par 2 en Ile-de-France (27,2/105), est encore plus élevée à Paris (48,4/105) ; - les caractéristiques socio-démographiques et épidémiologiques des populations touchées sont à prendre en compte prioritairement pour orienter les interventions de santé publique ; - la population d'origine étrangère est 9 fois plus à risque ; - près de 20 % des cas de tuberculose dans les DOM sont infectés par le VIH, alors que la prévalence de l'infection par le VIH associée à la tuberculose est faible en métropole ; - les délais sont importants entre les premiers symptômes, le diagnostic et l'enquête autour du cas ; - peu d'informations sont disponibles au niveau national sur les issues des traitements et la confirmation de guérison à distance ; - le niveau de résistance aux antituberculeux est stable en France et témoigne globalement d'une prise en charge correcte des malades ; - le nombre de cas de tuberculose et des résistances augmente dans les pays de l'Europe de l'Est. L'épidémiologie de la tuberculose en France s'est modifiée ces dernières années. Bien que le nombre de cas ait diminué dans la plupart des régions, la tuberculose reste une sérieuse menace de santé publique demandant que les efforts actuels soient renforcés. La maladie s'observe plus spécifiquement dans des groupes à risque (étrangers, SDF, personnes infectées par le VIH) et des zones géographiques définies (Ile-de-France principalement) qui peuvent être ciblés par les programmes de prévention et de contrôle mis en place par les départements. Il est également important de disposer d'indicateurs plus sensibles afin de mieux cibler les interventions et utiliser les ressources disponibles de manière plus efficace. Taux d'incidence annuel de la tuberculose déclarée
Source : InVS Nombre de décès de 1932 à 1994, des deux sexes par tuberculose pulmonaire 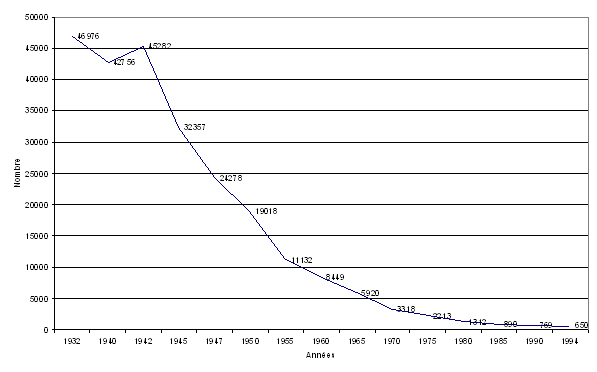 Source : - Vallin (Jacques) et Meslé (France),- Les causes de décès en France- Paris, INED, PUF Taux d'incidence annuel de la tuberculose déclarée (taux pour 100 000 habitants) par région, France métropolitaine, 1993-2002
Source : InVS Les tendances observées sur les cas déclarés se reflètent également sur la mortalité. Le nombre de décès ayant pour cause principale la tuberculose diminue en moyenne de 7 % par an de 1971 (3 666 décès) à 1992 (816 décès). En 1993, une augmentation du nombre de décès de + 13 % a été observée par rapport à l'année précédente. Ce pic n'a pas perduré et le nombre de décès a continué à diminuer après 1994. En 1999, 695 décès par tuberculose ont été enregistrés en cause principale (Source : Inserm-Cépi DC), soit 11,9 décès par million d'habitants. En 2001, l'incidence de la tuberculose était, dans toutes les régions françaises métropolitaines, inférieure à 10 cas pour 100 000 habitants, à l'exception de la région Provence-Alpes-Côte d'Azur (10,5/105) et de l'Ile-de-France où elle atteint 27,2 cas pour 100 000, soit plus du double de la moyenne nationale. Près de la moitié des cas de tuberculose (47 %) ont été déclarés en Ile-de-France, alors que seulement 19 % de la population française y réside. À Paris, le taux d'incidence atteint 48,4 cas pour 100 000 avec 1 029 nouveaux cas de tuberculose déclarés en 2001, soit 4,5 fois l'incidence nationale. L'incidence parisienne peut s'expliquer par la concentration de personnes à risque vivant dans la capitale. La tuberculose est un bon indicateur de précarisation sociale et c'est en effet dans les grandes villes que l'on retrouve le taux le plus élevé de personnes en situation socio-économique précaire, de personnes en provenance de pays à forte endémie tuberculeuse et de personnes infectées par le VIH. Dans son expertise collective de novembre 200446 l'INSERM souligne que « de nombreuses vies ont été épargnées grâce à la protection apportée par le vaccin BCG chez les enfants. Cependant l'obligation vaccinale est intervenue trop tardivement (1950) et la couverture vaccinale est restée faible pendant trop longtemps (50 % en 1960) pour que la vaccination ait eu un réel impact sur le déclin de la tuberculose avant les années 1960. Ce déclin est expliqué principalement par l'amélioration des conditions de vie. » En 2001, 175 cas de tuberculose ont été déclarés chez des personnes résidant dans des foyers pour migrants ou d'hébergement de nuit. Des études récentes associant enquêtes épidémiologiques et moléculaires ont montré que la circulation du bacille tuberculeux est active dans ces foyers où se développent de véritables épidémies de tuberculose. Les personnes sans domicile fixe sont également des personnes à haut risque de tuberculose. Le Samu social de Paris a recensé 74 cas de tuberculose chez des personnes sans domicile fixe de décembre 2000 à juin 2002, avec une incidence estimée dans cette population à 240 cas pour 100 000 personnes. Pour les responsables du centre d'accueil et de soins hospitaliers de Nanterre, qui traite plus particulièrement des sans domicile fixe de la région parisienne, auditionnés par vos rapporteurs, il s'agit plutôt de cas de tuberculose contractés à l'étranger (148 cas sur 200 de 2000 à 2003).70% de ces cas sont survenus au sein de la population à risque et près de 50 % de ces personnes ont été contaminés à l'occasion de voyages dans des pays d'endémies. En outre les conditions de vie dans les foyers posent un problème sanitaire majeur : une épidémie est survenue en 2002 dans un foyer du 12ème arrondissement et a touché 103 personnes dont les conditions de vie étaient très difficiles. Avec une population composée à 50% d'immigrés en situation irrégulière, dont la moyenne d'âge était de 28 ans, ce foyer, qui constituait un lieu de rassemblement pour une population issue du même pays africain, était extrêmement surpeuplé. Cet exemple illustre parfaitement la problématique posée aujourd'hui par la diffusion de l'épidémie. Selon plusieurs personnes interrogées par vos rapporteurs, Paris serait une lanterne rouge en matière de lutte contre la tuberculose parmi les grandes capitales. Par exemple New York a quasiment éradiqué la tuberculose. Cette situation, qui n'est pas satisfaisante, implique la nécessité de mettre au point le plus vite possible une méthodologie de prise en charge des personnes atteintes de cette maladie qui ne se font pas soigner. Il est intéressant d'appuyer notre propos sur un exemple. Aussi, vos rapporteurs ont-ils pris l'exemple du département du Nord. La tuberculose dans un département industrialisé : l'exemple du Nord 172 déclarations obligatoires (DO) de maladie tuberculeuse ont été déclarées à la DDASS du Nord en 2003. Sur ces 172 DO, 153 sont actuellement validées. Le tableau qui suit recense l'ensemble des maladies à déclaration obligatoire du Nord et permet de situer cette maladie dans un contexte marqué par des conditions de grande précarité pour une partie de la population. Nous pouvons noter que la tuberculose représente de loin la maladie infectieuse numériquement la plus importante. Bilan quantitatif pour l'ensemble des Maladies à DO 419 déclarations obligatoires de maladie ont été reçues et validées par la cellule de veille sanitaire en 2003 contre 351 en 2002 soit 28 DO de plus (voir tableau ci-dessous). Cette augmentation est principalement due : - à l'introduction en 2003 de deux nouvelles DO : infection à VIH et hépatite B aiguë. - à l'épidémie d'infection nosocomiale à Acinetobacter baumanii qui sévit depuis juillet 2003. Maladies à Déclaration Obligatoire (DO) Nombre de DO par maladie, 2001-2003, département du Nord47
Ratio homme / femme : 90 / 63 soit 1.4 Pays de naissance : France : 95 Hors France : 35 Nationalité : Française : 111 Etrangère : 28 Répartition par tranches d'âge
Localisation anatomique de la maladie tuberculeuse
Nous ne sommes plus, fort heureusement, au XIXème siècle et nous avons aujourd'hui les moyens de traiter une maladie qui touche un nombre limité de patients qui guérissent s'ils suivent correctement leur traitement. Aussi, la détection systématique de cette maladie n'est peut-être plus la priorité de santé publique qu'elle était il y a une cinquantaine d'années mais une action auprès de populations ciblées demeure nécessaire. Près d'un tiers (35 %) des cas ont été observés en 2001 chez des personnes de nationalité étrangère qui ne représentent que 6 % de la population totale51. En 2001, en France métropolitaine, l'incidence était de 6,2 cas pour 100 000 personnes de nationalité française et de 57,2 cas pour 100 000 personnes de nationalité étrangère. Chez les personnes de nationalité étrangère, on constate une variation moyenne annuelle de l'incidence entre 1997 et 2001 de + 7 %, alors que ce taux est de - 6 % chez les nationaux. Le pays de naissance, meilleur indicateur de la provenance d'un pays d'endémie tuberculeuse que la nationalité, était connu dans 80 % des cas en 2001. Plus de la moitié des cas (55,4 %) étaient nés en France, 14,9 % en Afrique du Nord, 13,8 % en Afrique sub-saharienne, 7,5 % en Asie, 4,3 % dans un autre pays européen et 4,1 % sur le continent américain. L'incidence était de 5,3 pour 100 000 habitants chez les personnes nées en France, mais atteignait 33,4 pour 100 000 personnes nées en Afrique du Nord et 128,9 pour 100 000 personnes nées en Afrique sub-saharienne Il existe donc des pays frappés plus particulièrement par la tuberculose. De ce fait, les personnes qui viennent de pays à forte endémie sont susceptibles d'être porteuses du bacille de Koch. Or, sur les 200 000 migrants, il existe, statistiquement, 180 cas de tuberculose, mais 70 000 demandeurs d'asile ne passent par aucun circuit sanitaire, en particulier par les examens médicaux organisés sous l'égide de l'Office des Migrations Internationales. Il serait souhaitable de remédier à cette situation dans l'intérêt de la santé publique mais également des personnes qui, venant de pays insuffisamment médicalisés, ont tout intérêt à réaliser un bilan de santé global. Il faut noter que, pour une famille, le coût de ces consultations obligatoires n'est pas négligeable ; aussi convient-il que soit proposé à tout migrant en situation régulière, d'avoir accès, à l'instar de l'ensemble des assurés sociaux, dès son entrée sur le territoire, à un bilan de santé réalisé par le réseau des centres de santé des caisses primaires d'assurance maladie. Vos rapporteurs ont le sentiment qu'il n'est plus très utile de maintenir aujourd'hui les mesures de prévention de jadis qui ont permis de réduire l'épidémie et qu'il est plus judicieux de cibler la prévention sur les populations à risque. Une épidémie qui touche chaque année moins de 10 000 personnes ne justifie plus des mesures d'ensemble de dépistage si la population demeure vaccinée. Néanmoins l'examen radiographique pulmonaire annuel constitue une action importante qui devrait être plus ciblée vers les lieux où nous avons le plus de chance de rencontrer des cas de tuberculose ; les DDASS pourraient réaliser cette tâche. Le non renouvellement des camions de radiologie constitue certainement une erreur. La réalisation à Paris de 12 000 à 15 000 radiographies permet chaque année de découvrir entre 30 et 40 cas de tuberculose. « Le dépistage dans les collectivités à risque de tuberculose doit bénéficier d'une action ciblée et intensive. Il est nécessaire d'aller au-devant de ces populations à risque en réalisant une information adaptée et régulière. Il est hautement souhaitable que le dépistage radiographique se fasse sur site, soit par le biais de cabines placées à l'intérieur même de la structure, soit en assurant la location d'un camion équipé de radiographie. Cette action de dépistage ciblé doit impérativement être réalisée dès l'instant où une tuberculose contagieuse se déclare dans un foyer. Elle doit également être systématique et annuelle dans les endroits où l'incidence de la tuberculose demeure très élevée (par exemple dans les foyers de migrants)52 ». Il semble que le milieu carcéral ait pris conscience des problèmes posés par cette maladie et des risques de contagions y afférents et que nous enregistrions de nets progrès sur le plan de la prévention. La prison de la Santé a toutefois connu 5 cas de tuberculose ces dernières années, représentant 25 fois l'incidence française. Lorsque les personnes sont atteintes, il convient de s'assurer qu'elles puissent prendre leur traitement qui doit être bien suivi et engagé précocement. Ce suivi doit être assuré pour les personnes très précaires. Or, le diagnostic, le traitement et le suivi s'effectuent souvent très mal. Le délai de mise sous traitement doit être le plus court possible, d'une part dans l'intérêt direct du malade, afin qu'il soit guéri au plus vite et pour limiter les séquelles, et d'autre part afin de diminuer le risque de contamination de l'entourage et la diffusion du bacille. Dans une étude réalisée en 1994, la moitié des malades avait des symptômes depuis près de 2 mois (52 jours) lors de la mise sous traitement. Parmi les immigrés il convient de bien distinguer entre les personnes vivant en foyer et les familles intégrées à un circuit de santé qui posent peu de problèmes. La principale difficulté rencontrée auprès des publics précaires est le fait que le traitement dure 6 mois et qu'il est nécessaire de pouvoir disposer d'un hébergement pour cette durée, ce qui implique de disposer pour cette population de logements en nombre suffisant. Il est en effet, difficile et inutilement coûteux de garder des gens en lits d'hospitalisation aiguë, solution pourtant nécessaire si nous ne disposons pas des lits d'aval évitant de renvoyer vers des foyers surpeuplés ou la rue des personnes susceptibles de contaminer les autres ou incapables de se soigner faute de logement. Cette exigence n'est parfois pas facile à remplir par la population des SDF, particulièrement touchée par cette maladie: certains refusent de partir vers les solutions proposées, font des fugues, sont victimes d'addictions. Cette situation n'est pas sans poser des difficultés lorsqu'ils sont contagieux pour les autres d'autant que les signalements sont difficiles pour les personnels soignants qui doivent garder un lien avec leurs patients. La disparition de l'aide médicale aux étrangers en situation irrégulière durant les trois premiers mois de leur séjour constitue un problème épineux lorsque ces personnes sont atteintes de maladies contagieuses. Vos rapporteurs ont été alertés à de multiples reprises sur cette question qui relève de la politique d'immigration et ne rentre pas dans l'objet de ce rapport. Dans la pratique, les soins des malades atteints de tuberculose et ne disposant pas de couverture sociale sont assurés par les dispensaires qui distribuent des médicaments antituberculeux sans demander l'identité des patients53, et les hôpitaux qui auraient une conception « large » de la notion d'urgence vitale permettant la prise en charge d'un patient sans considération de son état de santé, solution inutilement coûteuse pour la collectivité. Il est difficile en tous cas de se satisfaire d'expédients et la protection des populations contre le risque épidémique constitue un impératif de santé publique. Une première réponse vient d'être apportée par le Gouvernement. Dans sa réponse à une question posée par Mme Dominique Voynet54, Sénatrice, M. Xavier Bertrand, secrétaire d'Etat, indique que : « après avoir joué la carte de la concertation avec les associations concernées, le Gouvernement a pris une circulaire, la circulaire « soins urgents » du 16 mars 2005, qui permet de délivrer des soins urgents aux étrangers en situation irrégulière durant les trois premiers mois de leur séjour sur le territoire dans plusieurs situations, et non pas seulement dans celle que vous avez citée tout à l'heure : vous n'avez pas été, à mon sens, tout à fait exhaustive, madame le sénateur, car vous auriez dû rappeler qu'étaient concernés à la fois le risque vital pour la personne, prévu dans la circulaire, les pathologies contagieuses ou transmissibles, les soins à la femme enceinte et au nouveau-né ainsi que les troubles psychiatriques. Concernant les enfants mineurs, et conformément au souhait exprimé par le Comité européen des droits sociaux du Conseil de l'Europe, la récente circulaire « soins urgents » prévoit expressément qu'ils bénéficient sans aucune restriction d'une prise en charge au-delà de toute situation d'urgence, compte tenu de leur vulnérabilité. Ce dispositif a été recentré. En effet, le système, conçu en 1999, ne prévoyait aucune condition de ressources, aucune condition de séjour, pas même d'identité...Certains de ses promoteurs ont reconnu que des risques d'abus existaient et que le système pouvait être détourné de son objet. Nous voulons prendre effectivement en charge toute personne qui, sur notre territoire, souffre ; mais nous ne voulons pas qu'une personne vienne en France uniquement pour se faire soigner et en reparte ensuite. ...Aujourd'hui, le dispositif est donc recentré sur les personnes qui doivent réellement en bénéficier, et c'est l'honneur de notre pays que de savoir prendre en charge toute personne souffrant sur son territoire. Cependant, il est de notre responsabilité, mais aussi de notre devoir de veiller à ce que ces objectifs humanitaires ne puissent être détournés... ». Il convient de noter que la tuberculose liée au VIH et aux immunodépressions concerne cinq pour cent des cas mais pose moins de problèmes de prise en charge car les frais médicaux des patients atteints du Sida sont intégralement pris en charge par l'assurance maladie et les personnes atteintes du SIDA peuvent obtenir un titre de séjour pour se faire soigner en France. Un problème a toutefois été signalé à vos rapporteurs qui espèrent qu'il s'agit de cas exceptionnels : trois personnes auraient été contaminées dans une prison par un détenu atteint de tuberculose suite au retard apporté à son extraction pour des raisons de sécurité, puis des raisons budgétaires pour savoir si le transfèrement devait être réglé par l'administration pénitentiaire où le département. Une nouvelle donne existe dans la mesure où l'Etat a décidé de re- centraliser la lutte contre la tuberculose en fixant les objectifs et en homologuant les moyens de les atteindre. Ce réinvestissement de l'Etat est nécessaire car, dans le domaine de la lutte anti-tuberculeuse, une des principales difficultés est de faire respecter la réglementation en vigueur. La déclaration obligatoire n'est respectée qu'à 70% ce qui doit nous interpeller, comme l'a reconnu le professeur Brücker lors de l'audition du 16 février dernier : « Ce système de la déclaration obligatoire est-il véritablement satisfaisant ? La réponse peut être mitigée parce que l'exhaustivité à laquelle il prétend n'est pas toujours présente et la mise en place de ces outils de surveillance nécessite évidemment l'adhésion des professionnels de la santé. C'est très bien de construire des outils mais si les personnes ne peuvent pas, ne savent pas ou n'ont pas le temps de s'en servir, cela ne fonctionne pas. Il est constaté que l'adhésion, en particulier des médecins, à ces systèmes de notification n'est pas parfaite. Pour la déclaration du VIH, il y a environ 30 % de sous-déclaration de l'affection. Pour la tuberculose, qui nécessite pourtant des interventions face à des risques de contagiosité, la sous-déclaration peut atteindre 40 à 50 %. Cela pose question sur la bonne capacité de ce système à répondre à son objectif ». Un arrêté du 6 juillet 1999 a confirmé pour les migrants passant par le cadre de l'OMI, l'obligation de réaliser un examen clinique général et un examen radiographique des poumons. Les pouvoirs publics doivent faire en sorte qu'il soit respecté. S'agissant du suivi médical des enfants, le décret d'août 2004 n'exige plus qu'une vaccination sur le caractère obligatoire de laquelle il convient de s'interroger. La production du vaccin actuel « BCG-monovax » risque d'être abandonné au profit d'un nouveau produit qui présente des effets secondaires plus importants car, la souche « Copenhague » est plus réactogène que le vaccin actuel. Dans ce cas de figure, vos rapporteurs proposent que soit revu le caractère obligatoire de cette vaccination. Il semble que, s'agissant d'une maladie qui ne constitue plus le fléau de santé publique qu'elle a été dans le passé, du moins en France, la contrepartie du maintien du caractère obligatoire de cette vaccination est de pouvoir disposer d'un produit ayant des effets secondaires limités . Comme le souligne le Conseil supérieur d'hygiène publique : « Le BCG a essentiellement un effet protecteur individuel direct chez l'enfant. Les études d'efficacité concluent que la vaccination des nourrissons et des jeunes enfants par le BCG n'empêche pas l'infection et n'a pas d'effet sur la transmission de la tuberculose. En revanche, elle confère une protection importante contre la méningite tuberculeuse et la tuberculose miliaire chez l'enfant. « L'efficacité du BCG peut être également évaluée lors de l'arrêt des programmes de vaccination. Au cours des dernières décennies, plusieurs pays européens ont décidé d'interrompre la primo vaccination généralisée par le BCG. L'examen des conséquences épidémiologiques montre qu'en Suède, après l'arrêt de la vaccination généralisée en 1975, la vaccination a initialement couvert très peu de sujets dans les groupes à risque. Une augmentation importante de l'incidence de la maladie multipliée par dix a été observée chez les enfants entre 1975 et la fin de 1980 ». L'Inserm a posé les données de ce problème avec son expertise collective « tuberculose, place de la vaccination dans la maîtrise de la maladie », dont la conclusion est exposée ci-après : Politique vaccinale en France Des améliorations seraient nécessaires pour : - Créer des lits d'aval, au sein de centres d'hébergement ou d'appartements thérapeutiques, pour accueillir les malades tuberculeux ayant des difficultés à suivre leur traitement, dans les départements ou régions où cette nécessité existe. - Conduire, vers les populations plus particulièrement exposées à ce risque, des actions de communication, de prévention et de dépistage fortes. - Enfin, à titre transitoire pour la mise en œuvre des lois de décentralisation, une grande vigilance s'impose pour qu'il n'y ait pas de vacance dans l'exercice d'une compétence qui change de tutelle. Si nous nous plaçons dans une perspective historique, la tuberculose apparaît comme le système de référence lorsque les pouvoirs publics sont placés devant une maladie contagieuse, massivement mortelle (plus de 50 000 morts dans les années 30). A cette époque, pour faire face à un fléau majeur de santé publique, un système complet avait été mis en place impliquant la recherche, avec la mise au point du vaccin contre la tuberculose, la prévention, avec des règles très strictes d'isolement, et l'hospitalisation, avec un système dédié à base de sanatorium. Si demain les pouvoirs publics sont placés devant l'apparition d'une maladie présentant les mêmes caractéristiques, il est probable qu'ils seront tentés de prendre des mesures similaires. Il est intéressant de noter qu'aujourd'hui le dispositif juridique relatif à la tuberculose dont nous disposons va bien au-delà de ce qui est nécessaire car les 6% de décès constatés en matière de tuberculose sont le fait de patients dont l'état général est très dégradé. L'incidence de la tuberculose a augmenté de façon alarmante en Russie. En France, il existait 0,5% de tuberculose multi résistante il y a trois ans ( c'est-à-dire de tuberculose résistante à cinq antibiotiques); aujourd'hui ce chiffre se situe à 1,5%. Nous sommes passés depuis deux ans au-delà du seuil de 1%, ce qui constitue un petit clignotant. Ce problème a touché à Paris 88 SDF sur 1 100 cas, soit 8%. Si nous constations l'apparition de ce type de maladie sous forme épidémique, se poserait alors la question de l'isolement des malades contagieux. Comme l'a rappelé le Ministre de la santé55: « Il est frappant de constater que l'épidémie de SRAS a pu être contrôlée non pas par un vaccin ou un traitement antiviral, mais simplement grâce à l'isolement des patients et des sujets contacts, qui est une méthode ancestrale. De même, aujourd'hui encore, vingt ans après la découverte du virus, le préservatif se révèle la meilleure arme contre le Sida. » « L'actualité récente du SRAS, de la grippe, ou de la peste aviaire comme on disait encore il y a quelques années, montre à quel point les pays occidentaux, même riches, ne sont plus à l'abri d'une grande épidémie venue de cet Orient qui, dans nos représentations collectives, constitue un monde très menaçant depuis très longtemps. Dans le modèle épidémiologique que nous avons à l'esprit (même nous, historiens), tous les paramètres sont par conséquent alarmants : les conditions locales des régions économiquement pauvres mais riches en nouveaux virus (je pense à la Chine et au Sud-Est asiatique); l'ouverture vers les autres régions du monde avides de produits bon marché; l'ampleur des échanges et la mobilité des hommes ; la rapidité des communications. « Toutes les expériences historiques similaires d'ouverture de nouveaux territoires et de changements d'échelle dans les relations internationales se sont soldées par des grandes catastrophes pandémiques (la peste noire, les grandes épidémies de choléra du XIXe siècle, la grippe espagnole). Cette expérience permet de justifier la vigilance actuelle des experts qui sont quasiment un peu surpris (je le suis également) qu'aucune catastrophe sanitaire ne se soit encore produite. Ce n'est pas un hasard si le spectre de la grippe espagnole et de ses 25 à 50 millions de morts est très présent ».56 Dans les années récentes, le VIH a constitué le signe le plus spectaculaire de cette alarme mais il a été suivi par l'apparition des prions ou de virus nouveaux comme le SRAS. « La pandémie du VIH-Sida est un enjeu sanitaire, démographique, social et politique majeur dans les pays en développement. C'est un enjeu émergeant dans les pays de l'Europe de l'Est, principalement lié à l'extension de l'usage de drogues. C'est un problème de santé publique toujours présent en Europe de l'Ouest et aux États-Unis. Dans tous les cas, cela reste un enjeu majeur de prévention puisque cette épidémie continue de croître rapidement et de s'étendre géographiquement dans le monde. Elle n'a pas encore atteint son pic, certains chercheurs disent qu'il pourrait n'être atteint que vers 2040. »57 En France, c'est une épidémie relativement concentrée, qui ne s'est pas généralisée à la population globale. Dans notre pays, nous pouvons estimer qu'environ 100 000 personnes seraient infectées par le virus du VIH. Le sida représente en termes de décès annuel environ 1500 cas en 2000 et 2001 contre 6000 morts en 1990. 8 ans après l'introduction des trithérapies nous constatons qu'entre 10 et 15% de la mortalité est liée aux effets secondaires des traitements, en particulier à une augmentation du risque cardio-vasculaire. D'autre part, 60% des patients sont atteints par un virus qui résiste au moins à l'un des 17 médicaments disponibles. Mais, nous voyons arriver de nouveaux médicaments souvent plus simples à prendre. Il est difficile, malgré l'instauration en janvier 2004 d'une obligation de déclaration58 d'évaluer le nombre de personnes infectées par leVIH. Il n'existe dans ce domaine que des estimations et, par exemple aux Etats-Unis, on estime le nombre des personnes séropositives entre 500 000 et 600 000. Jusqu'en 2004, le seul outil disponible était la déclaration obligatoire des cas de sida ; aussi, un nouveau système a-t-il été mis en place à partir des déclarations des nouveaux cas d'infection par le virus du VIH : sur la première moitié de 2004, l'InVS a recensé 3000 nouvelles infections. Sur cette base nous pouvons estimer qu'environ 6000 cas de nouveaux diagnostics seront dépistés en 2004. Cela signifie que 6000 personnes infectées ont été découvertes mais ne renseigne pas sur la dynamique de l'épidémie. S'il existe de nombreuses incertitudes sur le nombre exact de personnes infectées par le virus du VIH, quelques indications semblent toutefois pouvoir être données. Il n'y a quasiment plus d'infection chez les usagers de drogues, Elle a lieu surtout chez les homosexuels de plus de quarante ans, les jeunes hétérosexuels et les migrants, et se féminise. Toutefois les migrants représentent 50% des nouveaux cas diagnostiqués en 2004. Les étrangers, hommes ou femmes, qui constituent 6% de la population générale, représentent 18 % des personnes séropositives. Parmi elles, près d'une femme atteinte sur trois (31%) est étrangère, alors que ce n'est le cas que d'un homme atteint sur sept (13%). Plus d'un immigré atteint sur deux (55%) est né en Afrique Sub-saharienne59.Il convient de noter que cette donnée doit être relativisée car, que le profil de la population infectée se modifie et, que souvent les migrants se sont infectés avant d'arriver en France. S'agissant de la dynamique de l'épidémie Pr.Michel Kazatchine, audition publique OPECST du 16 février 2005 La pandémie du VIH-Sida est un enjeu sanitaire, démographique, social et politique majeur dans les pays en développement. C'est un enjeu émergeant dans les pays de l'Europe de l'Est, principalement lié à l'extension de l'usage de drogues. C'est un problème de santé publique toujours présent en Europe de l'Ouest et aux États-Unis. Dans tous les cas, cela reste un enjeu majeur de prévention puisque cette épidémie continue de croître rapidement et de s'étendre géographiquement dans le monde. Elle n'a pas encore atteint son pic, certains chercheurs disent qu'il pourrait n'être atteint que vers 2040. En France, c'est une épidémie relativement concentrée qui ne s'est pas généralisée à la population globale. Dans notre pays, nous estimons qu'il y a environ 100 000 personnes infectées par le virus du Sida. Cette incidence des nouveaux cas est en augmentation puisque nous estimons qu'elle était environ de 2 000 à 2 500 par an en 1997-1998 et de 4 000 à 5 000 en 2001-2003. Cette augmentation était un peu prévisible puisque nous avions noté une reprise des comportements à risque de transmission sexuelle du VIH dans la population ces dernières années ; la résurgence de certaines maladies sexuellement transmissibles telles que la syphilis ; un net relâchement des comportements de prévention ... il existe une diffusion lente en population hétérosexuelle et l'épidémie tend à se féminiser. Dans le rapport de Gilles BRÜCKER et de l'InVS du 1er décembre 2003, il est clair que parmi les nouveaux cas de Sida diagnostiqués (je ne parle pas forcément des nouvelles infections mais des cas nouvellement diagnostiqués), la population migrante représente une proportion importante. Nous connaissons encore très peu de chose sur ces populations, sur leur vie affective et sexuelle. Elles posent bien sûr des problèmes singuliers liés à la stigmatisation, à la discrimination dans la relation de leurs communautés avec notre société. Ainsi que cela est constaté dans les hôpitaux pour les femmes africaines enceintes, ces populations ont souvent une relation singulière avec la fécondité. Le risque est évidemment accru par l'instabilité relative à l'obtention des cartes de séjour. C'est une population indiscutablement vulnérable dont on connaît trop peu de chose pour pouvoir adapter véritablement nos pratiques de prévention. Deux groupes à risques se « distinguent » les homosexuels-bisexuels masculins de 40-45 ans bien informés mais lassés de la prévention, et les jeunes homosexuels qui refusent la prévention car, la population des 18-25 ans est beaucoup moins bien informée que les jeunes du même âge en 1996 et surtout la maladie leur fait moins peur car ils considèrent que nous disposons de médicaments. Environ 600 cas de contamination (40% des hétérosexuels) sont le fait de gens jeunes qui débutent leur vie sexuelle. Ce dernier chiffre qui est attristant montre bien l'importance qu'il faut accorder à l'éducation sexuelle en particulier en milieu scolaire. En outre au sein des 40% de contamination hétérosexuelle il y a 37% de femmes et, il est clair que l'épidémie se féminise mais la prostitution est un véhicule assez pauvre de la maladie. En outre, le système de surveillance a des limites car ceux qui ne sont pas dépistés échappent au recensement et le dépistage génère des biais d'analyse considérables : les homosexuels se font plus volontiers dépister que les migrants. Cela illustre les limites considérables des systèmes de surveillance et des pratiques de dépistage. En 2000 les pouvoirs publics estimaient que 90 000 personnes vivaient avec le VIH (entre 52 000 et 162 000) et il existe 70 000 personnes dans le registre hospitalier. Entre 15 000 et 20 000 personnes ignoreraient leur séropositivité. Sur l'année 1997 on compterait 105 000 séropositifs. Depuis 1999 il existe une augmentation graduelle des cas d'infection liée en grande partie à l'accroissement de l'espérance de vie des personnes infectées. Il n'existe pas assez d'actions de prévention auprès des personnes séropositives mais la difficulté à cibler des publics séropositifs pour la prévention est réelle. Cela est d'autant plus nécessaire que nous constatons une recrudescence de comportements à risque qui se traduit chez les homosexuels déjà infectés par le VIH par des épidémies de syphilis, de lymphogranulomatose vénérienne rectale (méconnue jusqu'en 2003 en France) et d'hépatite C. L'enquête Vespa a montré que 5% des séropositifs n'en ont jamais parlé à personne et seulement 40% en parlent à des partenaires occasionnels. Ce chiffre est inquiétant car les préservatifs ne seraient portés que dans 40% des rapports avec des partenaires occasionnels. Des tribunaux viennent de condamner à de la prison ferme des personnes ayant dissimulé sciemment leur statut sérologique à leur partenaire. Vos rapporteurs n'ont pas à porter d'appréciations, positives ou négatives, sur les décisions de justice mais, ils se doivent de stigmatiser la dissimulation délibérée d'une séropositivité dans le cadre de rapports sexuels non protégés. S'il est difficile d'envisager des tests obligatoires, qui représentent une fausse sécurité, l'encouragement à se soumettre à un test n'est pas assez fréquent. D'autre part, pour des raisons techniques liées aux caractéristiques du virus, en particulier de sa mutabilité, il est peu envisageable qu'un vaccin préventif soit opérationnel dans un délai rapide. Plus de 5 millions de personnes sont nouvellement infectées chaque année dans les pays en développement, majoritairement des femmes et des 15-29 ans. La situation de certains pays, en particulier en Afrique, est dramatique, comme l'illustre le tableau ci-dessous. L'infection par le VIH problème majeur en Afrique60
Toutefois, si l'Afrique demeure un réservoir important de l'épidémie, 85% des personnes séropositives ignorent leur état dans ce continent, ce qui rend plus difficile les actions de prévention. L'Europe de l'Est est la zone où l'épidémie croît le plus rapidement mais l'Asie va devenir le plus grand réservoir et l'ONU SIDA estime qu'en 2015, il y aura, dans ce continent, plus de cas qu'en Afrique. Or, certains pays nient l'épidémie. De ce fait la prévention se heurte à des difficultés majeures et à des limites sociales, logistiques et culturelles évidentes. La première et la plus grave est l'absence, dans beaucoup de pays, d'accès aux traitements. Maintenant que nous sommes à l'ère de l'accès accru aux traitements, comment pouvons-nous inciter quelqu'un à se dépister si la seule sanction du test de dépistage est la discrimination, le rejet de sa communauté et l'absence d'espoir de traitement ? L'obstacle principal à l'observance reste le coût des médicaments, ce qui soulève la question de la gratuité des médicaments dans les initiatives internationales (le Fonds mondial, l'initiative présidentielle américaine et les autres initiatives multilatérales ou bilatérales d'accès au traitement). Nous savons également par expérience que c'est dans les pays qui se sont engagés le plus tôt dans les traitements (Brésil, Sénégal, Ouganda, Thaïlande) que l'efficacité de la prévention a été la plus grande. Une inquiétude à moyen terme existe sur cette maladie car, en mars 2004, un service de maladies infectieuses et un service d'hépatologie parisiens signalaient à l'Institut de veille sanitaire (InVS) la survenue récente de cas d'hépatite aiguë C chez des homosexuels masculins atteints par le VIH (VIH+). Aucun facteur habituel de transmission du virus de l'hépatite C (VHC) (exposition professionnelle ou nosocomiale, utilisation de drogues injectées ou sniffées, tatouage...) n'était retrouvé chez ces patients. En juillet 2004, un autre service parisien publiait une étude sur 5 cas d'hépatite aiguë C chez des homosexuels masculins VIH+ diagnostiqués entre 2002 et 2003 lors d'une syphilis primaire ou secondaire. Ces observations cliniques sont extrêmement inquiétantes car elles accréditent l'idée que le VIH pourrait revêtir des formes plus virulentes, associant plusieurs pathologies, ce qui est de nature à compliquer la mise en œuvre des traitements. L'apparition des maladies à prions a représenté pour les scientifiques une révolution conceptuelle car ils n'imaginaient pas jusqu'alors qu'une protéine seule, sans acide nucléique puisse constituer un agent infectieux et qu'en modifiant la forme d'une autre protéine, normale, elle puisse créer une pathologie. Ces maladies touchent relativement peu de personnes mais leur étude demeure remplie d'incertitudes scientifiques. A l'origine des maladies à prions, il y aurait eu la contamination des troupeaux par des farines animales. En 1981, la fabrication de ces farines a été modifiée pour optimiser leur production et leur qualité, tout en réduisant les risques professionnels. La diminution de la température de chauffage aurait alors laissé libre cours à la propagation de la protéine prion, l'agent infectieux responsable de l'épidémie d'encéphalite spongiforme bovine, dite maladie de la vache folle. Cet agent infectieux passant chez l'homme entraîne l'apparition d'une maladie identique ou proche de la maladie de Creutzfeldt-Jakob, du nom des deux neurologues allemands qui l'ont décrite dans les années 1920. Ces deux médecins avaient constaté que cette maladie entraînait une destruction massive de neurones dans le cerveau, mais n'avaient pas réussi à identifier son agent. Nous savons aujourd'hui que la protéine prion, sous sa forme anormale, est responsable de toutes les encéphalites spongiformes subaiguës transmissibles (ESST), qui sont des affections neuro-dégénératives, touchant aussi bien l'homme que l'animal et qui ont comme caractéristique particulière d'être transmissibles. Le système nerveux central (SNC) est le tissu le plus infectieux. Différentes formes sont reconnues chez l'homme : - la maladie de Creutzfeldt-Jakob (MCJ) sporadique ; - les formes génétiques : MCJ génétiques ou familiales, syndrome de Gerstmann-Strâussler-Scheinker (SGSS), insomnie fatale familiale (FF) ; - les formes acquises : Kuru, MCJ iatrogènes et variant de la MCJ (vMCJ), seule ESST humaine liée à l'encéphalopathie spongiforme bovine (ESB). Outre leur caractère transmissible, les ESST sont des maladies neurologiques qui se définissent par leur rareté, leur longue durée d'incubation, leur évolution fatale sans rémission et sans aucune réaction inflammatoire ou immunitaire détectable. L'examen neuropathologique est le seul moyen d'affirmer le diagnostic d'ESST. L'agent en cause dans la transmission des ESST n'est pas connu avec certitude. L'infection peut se faire par différentes voies : intracérébrale, intraveineuse, intra-péritonéale, sous-cutanée ou orale avec des durées d'incubation variables (plus rapide par voie intracérébrale). Un réseau national de surveillance de la maladie de Creutzfeldt-Jakob (MCJ) a été mis en place en France au début des années 90 dans un double objectif : mieux connaître l'incidence et les facteurs de risque des différentes formes de cette maladie ; disposer d'un système d'alerte susceptible de détecter l'émergence d'une forme de MCJ due à l'agent de l'encéphalopathie spongiforme bovine (ESB). Ce réseau est opérationnel depuis 1992 et intégré dans le réseau de surveillance européen (EuroCJD), initié en 1993. Entre 1992 et 2002, 991 décès par MCJ certaine ou probable ont été enregistrés sur l'ensemble de la France (métropole et Dom-Tom) : 805 cas sporadiques (81,2 %), 91 cas iatrogènes (9,2 %) dont 80 liés au traitement par hormone de croissance extractive, 89 cas génétiques (8,9 %) et 6 cas de variant de la maladie de Creutzfeldt-Jakob (0,6 %). Caractéristiques générales des différentes formes de maladie de Cretuzfeldt-Jakob Maladie de Creutzfeldt-Jakob en France, 1992-2002
Mortalité par la maladie de Creutzfeldt-Jakob sporadique : taux annuel moyen par âge entre 1992 et 2002 Maladie de Creutzfeldt-Jakob en France, 1992-2002
Cette forme de MCJ liée à l'agent de l'ESB se différencie des autres formes de la maladie par un tableau clinique particulier et par le fait qu'elle touche l'adulte jeune, âgé en moyenne de 29 ans. Les 6 cas français présentaient des caractéristiques similaires à celles des patients britanniques. Le début est marqué par des troubles d'allure psychiatrique peu spécifiques : dépression, état délirant, illusions ou hallucinations... Des douleurs ou des dysesthésies plus ou moins diffuses sont fréquentes dès ce stade. Les signes neurologiques n'apparaissent qu'après quelques mois. Deux nouveaux cas de variant de la maladie de Creutzfeldt-Jakob (V-MCJ) ont été notifiés en avril 2005 au Réseau national de surveillance des MCJ et maladies apparentées. Ils ne sont pas actuellement connus comme donneurs de sang. A ce jour, onze cas de V-MCJ certains ou probables ont été identifiés en France. Parmi ces onze cas, trois sont vivants et huit sont décédés. Concernant les huit cas de V-MCJ décédés (2 décédés en 2004, 3 en 2002, 1 en 2001, 1 en 2000 et 1 en 1996), il s'agissait de 5 hommes et 3 femmes (tous âgés entre 20 et 52 ans, médiane des âges de 34 ans). 4 cas résidaient en Ile-de-France et 4 en province. Comparaison des différentes formes de MJC Maladie de Creutzfeldt-Jakob en France, 1992-2002
En conclusion, vos rapporteurs doivent souligner le caractère encore insuffisant des recherches sur les maladies à prions sur lesquelles demeurent bien des incertitudes. Ces maladies constituent un bon exemple des maladies issues du monde animal et transmissibles à l'homme et de la nécessité de liens étroits entre la recherche vétérinaire et la recherche médicale qui, pour des raisons historiques et structurelles, sont séparées. L'action de l'Agence française de sécurité sanitaire des aliments peut être à cet égard déterminante61. L'exemple du développement des maladies à prions représente aussi un bon exemple de nécessité de mise en œuvre du principe de précaution. Les mesures de restriction apportées à la commercialisation du bétail britannique ont très probablement permis de réduire considérablement l'épidémie d'encéphalite spongiforme bovine. Les recommandations pour l'alimentation animale que vient de publier l'AFSSA confortent le point de vue de vos rapporteurs62. Pour le Ministre de la santé63, « si le risque épidémique est aujourd'hui d'actualité, ce n'est pas tant en raison de la grippe saisonnière, qu'en raison du SRAS et de la pandémie grippale d'origine aviaire. L'épidémie de SRAS, plus que toutes les autres semble-t-il, a montré à quel point la survenue d'une infection inconnue - j'insiste sur le mot « inconnue » -, capable de se diffuser en quelques semaines sur la planète, grâce aux moyens de communication modernes, pouvait répandre la peur, déstabiliser les sociétés et les systèmes de santé les plus évolués. Elle est aussi l'exemple du succès d'une action coordonnée mondiale, sous l'égide de l'OMS, puisqu'en quelques semaines, le virus a été identifié, le génome entièrement séquencé, les tests diagnostiques mis au point et l'épidémie déclarée terminée cinq mois seulement après le premier cas identifié au Viêt-Nam ». « Cette pandémie, plus que tout autre, reflète exactement la problématique actuelle du risque infectieux, car c'est bien le caractère soudain, imprévisible et transmissible qui fait du risque épidémique un risque redoutable et redouté depuis la nuit des temps ». En 2003 la presse s'était faite largement l'écho de l'épidémie de maladie respiratoire infectieuse sévère (Severe acute respiratory syndrom, SRAS). La France a immédiatement déclenché un système d'alerte entraînant l'isolement des cas suspects. Une seule personne atteinte par cette maladie a gagné la France en ne prévenant pas les autorités de son état. Quelques leçons peuvent être tirées de cette alerte : Premièrement, il est indispensable de signaler rapidement et de façon transparente tout cas d'une maladie susceptible de se propager au niveau international dans un monde interdépendant et très mobile. Deuxièmement, des alertes sanitaires mondiales déclenchées en temps utile peuvent éviter que des cas importés ne provoquent d'importantes flambées dans des zones jusque-là indemnes. Troisièmement, des recommandations pour les voyages prévoyant des mesures de dépistage et d'information dans les aéroports contribuent à freiner la propagation internationale d'une nouvelle infection. Quatrièmement, grâce aux moyens de communication électroniques, les meilleurs scientifiques, cliniciens et experts de la santé publique peuvent collaborer entre eux en vue d'établir rapidement les bases scientifiques sur lesquelles fonder les mesures de lutte. Cinquièmement, les lacunes des systèmes de santé contribuent dans une large mesure à la propagation des infections nouvelles. Sixièmement, une épidémie peut être endiguée même en l'absence d'un médicament ou d'un vaccin efficaces si les interventions sont adaptées aux circonstances et s'appuient sur une volonté politique et un engagement social . Enfin, la communication sur les risques des infections nouvelles et émergentes est une tâche très délicate; il est indispensable de donner au public des informations aussi exactes que possible et sans aucune ambiguïté. En conclusion, il convient de souligner que cette épidémie a été enrayée très largement par un moyen très traditionnel de la lutte contre les épidémies : la quarantaine. Elle a aussi montré l'intérêt des structures régionalisées des GROG (groupes régionaux d'observation de la grippe) qui permettent d'entretenir partout en France un véritable réseau de proximité qui peut être sollicité et adapté en cas de besoin. Au fil des années, la surveillance de ce réseau s'est étendu peu à peu à d'autres agents respiratoires et prouvé leur potentiel de réactivité en cas de crise inattendue. Au moment du SRAS, les GROG ont été les seuls acteurs capables de trouver immédiatement, aux quatre coins du territoire français, des médecins généralistes qui étaient équipés et formés pour pouvoir réaliser, dans un premier temps, des prélèvements respiratoires sur les soignants qui revenaient de l'hôpital d'Hanoi et qui avaient été en contact avec des patients malades et, dans un deuxième temps, pour assurer le suivi médical des personnes mises en quarantaine dans le respect des consignes et en relation étroite avec leur coordination mais aussi avec les autorités de santé. Comme cela a été exposé dans l'introduction, les pays en voie de développement sont les plus grandes victimes du risque épidémique ; ils souffrent de deux manières : · de maladies liées à leur moindre développement, qui n'existent plus aujourd'hui à l'état endémique dans les pays développés, par exemple le choléra ; · de maladies liées au biotope particulier qui est le leur, en particulier au milieu tropical. Le problème du risque épidémique peut se poser en des termes sensiblement différents selon la source de ce risque : l'eau, les insectes ou l'homme. Le risque hydrique constitue l'un des problèmes de santé publique majeurs de ces pays. Aujourd'hui, plus d'un milliard de personnes n'ont pas accès, dans des conditions acceptables, à de l'eau potable. Si rien ne change, en 2025, près des deux tiers de la population mondiale connaîtront une pénurie d'eau. L'absence d'eau potable est la première cause de mortalité et de morbidité au monde : 3 millions d'enfants meurent chaque année avant l'âge de cinq ans, du fait du manque d'accès à une eau potable. L'Organisation Mondiale de la Santé estime que s'il y avait un approvisionnement satisfaisant, il serait possible de réduire ce taux de mortalité de 65%. L'Organisation des Nations Unies, lors de son assemblée générale de Monterey, en septembre 2000, a fixé les objectifs du millénaire, au premier rang desquels figure la diminution de moitié du nombre de personnes qui n'ont pas accès à l'eau d'ici 2015. Pour atteindre cet objectif, il faudrait investir 180 milliards de dollars par an, c'est-à-dire le double des investissements aujourd'hui réalisés dans le monde. Cela permettrait de réduire considérablement certaines pathologies rencontrées sur les fleuves, typhoïde, gastro-entérites, diarrhées infectieuses, liées très directement à la consommation d'une eau qui ne respecte pas les critères de potabilité. Cette question ne se pose d'ailleurs pas uniquement dans les pays en voie de développement. Votre Rapporteure a pu noter, lors de son déplacement en Guyane, qu'au début de l'année 2005, un village situé sur le fleuve Maroni a enregistré plusieurs cas de fièvre typhoïde. Les Salmonella64 responsables des fièvres typhoïdes ont l'homme pour seul réservoir, la contamination se fait par ingestion d'eau ou d'aliments ayant subi une contamination fécale d'origine humaine. Comme toutes les maladies à transmission oro-fécale, ces fièvres surviennent le plus souvent dans des zones où l'hygiène est précaire, et frappent principalement les pays en développement en Asie, en Afrique ou en Amérique Latine. Les données mondiales les plus récentes font état de 17 millions de cas annuels de fièvre typhoïde et de 600 000 morts. La maladie n'a pas totalement disparu des pays industrialisés65. Après une période d'incubation de une à deux semaines, survient une fièvre continue accompagnée de maux de tête, d'anorexie, d'abattement ("tuphos," torpeur en grec), de douleurs abdominales avec diarrhée ou constipation. Dans les formes bénignes, l'état reste stationnaire pendant une quinzaine de jours puis la convalescence dure plusieurs semaines. Dans les formes plus graves où des complications peuvent survenir au niveau de l'intestin, du coeur ou de la vésicule, la fièvre typhoïde peut être fatale en l'absence de traitement. Le taux de mortalité est de 10% comparé à moins de 1% pour les autres formes de salmonellose. Une antibiothérapie appropriée abaisse le risque de mortalité à moins de 1%, mais on isole de plus en plus de souches résistantes aux antibiotiques : au Vietnam, 75% des souches isolées sont résistantes aux antibiotiques classiquement utilisés. La prévention repose sur la surveillance épidémiologique et la lutte contre le « péril fécal ». La dissémination des salmonelles peut être enrayée par : une distribution d'eau de qualité, bactériologiquement contrôlée, le traitement des eaux usées, la généralisation du tout-à-l'égout, le contrôle des zones de récolte des coquillages, la pasteurisation des aliments, beurre et lait en particulier. Un vaccin bien toléré, ne nécessitant qu'une seule injection, peut être administré aux voyageurs se rendant dans des régions à risque. L'effet protecteur dure 3 ans et le taux de protection en zone d'endémie est de 60%. La typhoïde était jadis très répandue en France ; elle appartient, comme le choléra, à ces maladies que peuvent faire reculer, voire quasi disparaître, des mesures d'hygiène appropriées, en particulier la mise en place de réseaux d'assainissement. Depuis 1976, le virus Ebola est responsable d'épidémies humaines mortelles en Afrique centrale ; il provoque chez l'homme une fièvre hémorragique fulgurante qui se manifeste le plus souvent sous la forme de flambées épidémiques, tuant jusqu'à 80 % des personnes infectées. Sept épidémies ont ainsi affecté le Gabon et la République du Congo depuis 1994, provoquant 445 cas dont 361 décès, ce qui fait d'Ebola un véritable problème de santé publique dans ces pays. Aucun médicament ou vaccin n'étant à ce jour disponible, seules la prévention et la maîtrise rapide des épidémies par isolement des malades permettent d'en limiter l'extension. Il est donc extrêmement important de disposer de réseaux de veille sanitaire dans les pays d'endémie. L'homme ne se contamine pas directement auprès de l'animal réservoir, encore inconnu, mais à partir de carcasses infectées de chimpanzés, de gorilles et de certaines antilopes de forêt. La découverte d'anticorps, dirigés contre le virus Ebola chez plusieurs espèces de singes, suggère l'existence parmi celles-ci de sensibilités différentes au virus Ebola et, peut-être, de souches virales plus ou moins virulentes. Cependant, la plupart des grands singes infectés décèdent rapidement de la maladie. Morts, ils deviennent alors une source potentielle de contamination pour l'homme mais aussi pour certains animaux domestiques66.
Les virus des fièvres hémorragiques67
Ces fièvres hémorragiques sont extrêmement inquiétantes. L'épidémie de fièvre de Marburg, qui se développe en Angola au moment où sont écrites ces lignes, a déjà provoqué la mort de 243 personnes. Des virus appartenants à plusieurs familles peuvent être transmis par les moustiques, les tiques, par des rongeurs ou des chauves-souris. Ils sont responsables de maladies très graves telles que la fièvre jaune qui, malgré l'existence d'un vaccin efficace, sévit toujours en Afrique et en Amérique du Sud. La dengue hémorragique, elle aussi, est transmise par les moustiques, et continue de s'étendre en zone tropicale68. Les virus transmis par les rongeurs le sont par voie respiratoire : les excrétas de ces animaux souillent les poussières ensuite inhalées par l'homme. Ceux transmis par les moustiques, les phlébotomes ou les tiques le sont par voie sanguine, au cours du repas de l'arthropode sur l'homme. Il est transmis à l'homme par la piqûre de moustiques femelles, elles-mêmes infectées après avoir piqué un homme impaludé. Il constitue l'un des problèmes de santé les plus graves du monde. Il tue entre un et trois millions de personnes chaque année. Selon les estimations de l'Organisation Mondiale de la Santé, deux milliards d'individus, c'est-à-dire 40 % de la population mondiale, seraient exposés à cette maladie. On estime à 500 millions le nombre de cas cliniques survenant chaque année dans une centaine de pays, plus particulièrement dans les zones tropicales défavorisées d'Afrique, d'Asie et d'Amérique latine. L'Afrique est, de loin, le continent le plus touché avec 90 % des cas de paludisme recensés. L'Europe connaît des cas de paludisme d'importation. En France, en 1999, plus de 7000 cas ont été rapportés, ils ont entraîné une vingtaine de décès : 95 % de ces cas avaient été contractés lors d'un voyage en Afrique subsaharienne. Les deux moyens de lutte existant à l'heure actuelle sont : · la prévention par la lutte contre les moustiques vecteurs du parasite et l'utilisation de vêtements et moustiquaires adaptés, · La prise de médicaments antipaludéens dont le plus connu est la chloroquine. Toutefois la situation est préoccupante car depuis plusieurs années les parasites développent de plus en plus de résistance aux médicaments et les moustiques des résistances aux insecticides. Aucun vaccin n'est disponible à l'heure actuelle. Une des difficultés majeures de la mise au point d'un vaccin contre le paludisme tient au fait qu'au cours de sa vie, le parasite passe successivement par plusieurs stades et que chaque stade se termine par la libération d'un parasite d'une forme différente, donc porteur d'antigènes différents, induisant des réponses immunitaires variées, ce qui complique la recherche d'un vaccin. Vos rapporteurs ne peuvent qu'insister sur la priorité impérieuse qu'il y a à doter les chercheurs qui se consacrent à ces recherches des moyens dont ils ont besoin. Mais, à l'instar de la recherche sur le sida, il ne faut pas sous-estimer la difficulté de la tâche : la mise au point d'un vaccin contre le paludisme est une tâche encore longue même si la recherche, en particulier grâce à la génétique, a fait ces dernières années des progrès importants. Vos rapporteurs vous livrent ci-dessous l'analyse de l'institut Pasteur qui note un certain retour des cas de fièvre jaune. La fièvre jaune fut décrite pour la première fois au milieu du XIIème siècle au Yucatàn (Mexique). Elle est due à un arbovirus, le virus amaril, isolé en 1927. « La fièvre jaune serait avant tout une zoonose, qui existait peut être depuis des milliers d'années lorsque les hommes se sont aventurés dans la jungle. De larges épidémies affectèrent l'Amérique tropicale aux XVII, XVIII et XIXèmes siècles et en firent la "maladie la plus redoutée des Amériques". Aujourd'hui, l'infection sévit dans les régions intertropicales d'Amérique et d'Afrique. Mystérieusement, elle n'est jamais apparue en Asie où le risque potentiel d'émergence du virus amaril est à craindre. La fièvre jaune avait presque disparu d'Amérique du Sud, où le cycle selvatique était devenu dominant dans la première moitié de ce siècle, mais un retour en force des moustiques vecteurs du cycle urbain (homme-Aedes aegypti) ces vingt dernières années fait craindre une sérieuse ré-emergence de l'infection : certains spécialistes annoncent que ce n'est qu'une question de temps. Quant à l'Afrique, c'est de loin le continent le plus touché, avec 95% des cas recensés dans le monde et, d'après l'OMS, 200 000 cas et 30 000 décès enregistrés par an. En fait, d'après les estimations, le nombre de cas réels serait 10 à 100 fois plus important. Les épidémies - surtout à l'ouest du continent - et les cas isolés s'y sont régulièrement accrus au cours de ces dernières années. Autrefois limitées à la savane semi-humide et en bordure de forêt, les épidémies africaines gagnent les cités en expansion qui procurent aux moustiques de nouveaux gîtes (vieux pneus ou bidons pleins d'eau). Certains experts pensent même que le réchauffement de la planète pourrait favoriser une migration d'Aedes vers le nord. Il n'existe aucun traitement spécifique contre la fièvre jaune, mais les vaccins efficaces disponibles, s'ils étaient bien utilisés, pourraient permettre un contrôle de cette infection, tout comme la lutte contre les moustiques vecteurs ». La dengue peut être considérée dans sa forme non hémorragique comme une sorte de "grippe tropicale", elle n'a pas le même degré de gravité que les deux maladies précédemment évoquées. Elle est invalidante durant plusieurs jours, mais sans gravité. Dans 1% des cas, elle se manifeste sous sa forme hémorragique, surtout en Asie du Sud-Est, où cette forme a émergé sur un mode épidémique au début des années 50 : beaucoup plus sévère que la dengue classique, elle peut être mortelle, particulièrement chez l'enfant ou le jeune adolescent. Les Leishmania affectent de très nombreuses espèces de mammifères dont l'homme et sont transmises dans la nature par la piqûre infectante d'un insecte vecteur. Elles conduisent l'homme à développer des leishmanioses qui sont des maladies parasitaires. Les leishmanioses affectent la santé des populations de 88 pays répartis sur quatre continents. Leur incidence annuelle mondiale, toutes formes cliniques confondues, est estimée par l'OMS entre 1,5 et 2 millions de cas. L'exemple d'une maladie qu'il est possible d'éradiquer : la rougeole Bien qu'il existe un vaccin sûr, très efficace et peu coûteux, la rougeole touche, selon les estimations de l'Organisation mondiale pour la santé (OMS), plus de 30 millions d'enfants dans le monde et provoque près de 777 000 décès chaque année, dont plus de la moitié surviennent en Afrique. De toutes les maladies évitables par la vaccination, c'est la rougeole qui tue aujourd'hui encore le plus d'enfants (la rougeole est la cause de 50 à 60% des décès provoqués par les maladies à prévention vaccinale). L'assemblée générale des Nations Unies consacrée aux enfants a adopté en 2002 une résolution visant à réduire, d'ici 2005, le nombre des décès dus à la rougeole de 50% par rapport à 1999. Devant les résultats encourageants obtenus dans le cadre de l'initiative d'éradication de la poliomyélite, les pays membres de la région européenne de l'OMS, dont la France, se sont engagés en 1998 dans une politique d'élimination du virus de la rougeole ainsi que de prévention de la rubéole congénitale et de contrôle des oreillons. Cette politique doit aboutir en 2010, suivant ainsi l'exemple du continent américain. Source : InVS La leishmaniose à Leishmania infantum, dont le chien est le réservoir, est largement répandue dans le monde, principalement dans les pays tropicaux mais est également présente dans le sud de la France, principalement dans les départements méditerranéens69. Vos rapporteurs ont souhaité qu'une mission se rende en Guyane car, au fil des auditions auxquelles ils ont procédé, il leur est apparu que les scientifiques considéraient ce département d'outre mer comme particulièrement intéressant du fait que la forêt amazonienne constitue un réservoir étonnant de biodiversité et par là un observatoire intéressant des risques émergents. Dans le même temps, la Guyane est une terre de contraste qui voit se confronter des problématiques de pays en voie de développement et des outils de pays très développés. Pasteur, l'IRD, l'armée y exercent d'ambitieux programmes de recherche. La Guyane se situe en zone tropicale et constitue un territoire couvert par la forêt amazonienne. De ce fait, nous y retrouvons des maladies infectieuses beaucoup plus importantes qu'en métropole où le taux de mortalité par maladies infectieuse est de 14,2 pour 100 000 contre 92,7 décès pour 100 000 habitants en Guyane (soit un rapport de presque six fois plus). En même temps, la Guyane est un département français avec ce que cela implique d'infrastructures hospitalières modernes, de normes, de contrôle sanitaire. Il est frappant de constater que, par exemple, si la Guyane est une zone endémique de paludisme, cette maladie ne génère pas de décès. En même temps il existe des zones, en particulier au sein de la forêt amazonienne, qui ne disposent pas d'une infrastructure convenable en matière d'adduction d'eau et d'assainissement et où nous retrouvons de nombreux problèmes de maladies hydriques. Le paludisme constitue un risque endémique majeur : il existe environ 5000 cas de paludisme annuellement qui ne génèrent pas de décès. Il existe une demande forte de remboursement des médicaments antipaludéens. Il faut savoir qu'il n'est pas possible de prendre en permanence des médicaments antipaludéens. Mais, les zones infectées par le paludisme sont loin de couvrir toute la Guyane et il est probablement plus intéressant que l'assurance maladie rembourse les médicaments appropriés à la prévention du paludisme pour ceux qui se rendent dans les zones touchées que des traitements curatifs. Cette revendication semble relever du bon sens et ne peut qu'être soutenue avec force par vos rapporteurs, tout en étant conscient que la mise en place du remboursement des médicaments ne règle en aucun cas le problème du paludisme pour les zones infectées et que son impact sera limité : il convient de relever que seuls 300 cas de paludisme surviennent chaque année dans la zone littorale exempte normalement de ce risque. En outre, la diffusion trop large de médicaments anti paludéens risque de générer des résistances ; cela est particulièrement vrai des médicaments antipaludéens consommés par les clandestins, en particulier les orpailleurs. Ces médicaments, semblent-ils très efficaces, ne bénéficient pas d'une autorisation de mise sur le marché en Europe (par voie de conséquence en Guyane) et peuvent, peut-être être à l'origine du développement de résistances aux médicaments traitant le paludisme. Il est à noter que la Guyane, appartenant aux pays développés, ne peut pas bénéficier des programmes de moustiquaires imprégnées de produits insecticides de l'OMS. Ces produits sont vendus à un coût relativement élevé et il serait souhaitable que les populations puissent bénéficier de ce type de produits. La dengue est aujourd'hui la principale maladie épidémique de Guyane. Cette fièvre est parfois mortelle et, dans sa forme hémorragique, entraîne des hospitalisations. Une forme de ce virus « la dengue 4 » n'est pas apparu depuis vingt ans et de ce fait une large partie de la population n'est pas immunisée, elle constitue une forme particulièrement grave de la maladie et son apparition est redoutée par les responsables de la santé publique. *La progression de la maladie de West Nile qui atteint Cuba actuellement est particulièrement redoutée. *La maladie de Chagas (ou trypanosomiase américaine), parasitose transmise par des punaises portées par des rongeurs, entraîne des troubles cardiovasculaires et neurologiques graves. La déforestation comme l'orpaillage, qui mettent des hommes au contact de la faune sauvage, sont de nature à favoriser le développement des zoonoses, par exemple la fièvre Q (ou fièvre des abattoirs) transmise par aérosol ou la maladie de Chagas car la déforestation chasse les punaises de leur habitat. Il existe une nécessité de surveillance vétérinaire car des maladies telles que l'herpès B peuvent être transmises par des singes présents dans les forêts amazoniennes. Le principal vecteur de risque naturel pour la transmission du paludisme et de la dengue est le moustique qu'il est possible de combattre à l'aide d'une politique de décontamination qui relève du Conseil général mais montre vite les limites de son efficacité quand nous nous trouvons dans la forêt amazonienne, ou sur le fleuve Maroni, frontière avec le Surinam. Cette politique devrait être complétée par la mise en place d'un réseau de moustiquaires imprégnées de produits anti-moustiques vendues à très bas prix. Sur ce point il conviendrait d'approfondir la question en examinant le prix auquel sont vendues des moustiquaires adaptées en Afrique. Au tarif auquel les moustiquaires sont vendues en Guyane, elles sont inaccessibles aux familles modestes, l'intervention des pouvoirs publics est d'autant plus nécessaire que cela peut conduire à la mise en place en Guyane d'une industrie exportatrice. La question de l'eau constitue un problème grave de santé publique car, lors du recensement de 1999, 15% de la population ne disposait pas encore d'eau potable. Le problème essentiel est lié au fait que les sites isolés sont alimentés à partir de pompage dans le fleuve avec une simple désinfection au chlore qui ne bénéficie pas d'une maintenance efficace. Or, Il n'existe pas en Guyane d'agence de bassin ou d'organisme qui pourrait se charger de la question de la qualité de l'eau dans les sites isolés. Cette question est tout à fait centrale et l'Etat doit prendre ses responsabilités. L'orpaillage est aujourd'hui une activité économique majeure de la Guyane qui s'exerce de manière très largement clandestine. L'emploi de mercure par les activités d'exploitation des filons aurifères allié à la présence dans les sols de mercure non anthropique conduit à d'importants rejets de mercure dans les fleuves contaminant ainsi les poissons et, à travers ces derniers, les populations amérindiennes. Deux études réalisées par l'INSERM et l'InVS ont montré en 1999 que la norme maximale de mercure dans les cheveux fixée par l'OMS (10µg/g) était dépassée par plus de la moitié de la population amérindienne étudiée. Or, le mercure génère à long terme des maladies neurotoxiques. L'emploi du mercure et son importation devraient officiellement disparaître en 2006 mais encore faudra-t-il faire appliquer ces décisions sur le terrain et gérer les stocks de pollution (en particulier l'accumulation de produits dans la retenue du barrage de Petit Saut). Des efforts pour essayer de dégager des solutions spécifiques à la Guyane ont été engagés. Votre Rapporteure a pu mesurer lors de sa mission les limites du principe d'extension législative des lois métropolitaines aux DOM ; il existe en Guyane, à bien des égards, une problématique de pays en voie de développement, tout en disposant des infrastructures d'un pays développé. La Guyane est probablement le département français où le taux de vaccination est le plus médiocre : l'enquête conduite en 2000 sur la couverture vaccinale des enfants donnait les chiffres suivants : La couverture vaccinale à 24 mois variait de 45% à 72% pour le BCG, de 21 à 33% pour 4 doses de coqueluche, de 46% à 61% pour la rougeole et de 3 à 38% pour la fièvre jaune. Il convient de noter que la Guyane n'atteint pas les objectifs de vaccination contre la rougeole fixés par l'OMS (95%) pour l'éradication de cette maladie. Après les décès d'enfants non vaccinés contre la coqueluche enregistrés en 2003, un effort de rattrapage a été engagé mais il doit clairement être poursuivi. En effet, la couverture vaccinale est mauvaise dans les zones isolées mais également dans les zones périurbaines où une population majoritairement issue de l'immigration vit dans des bidonvilles, dans des conditions d'insalubrité qui, bien évidemment, favorisent les épidémies. Aussi un effort de vaccination devrait-il être engagé vis-à-vis des émigrés clandestins et en particulier de leurs enfants, indépendamment de leur situation juridique car la vaccination concourt à la protection de l'ensemble de la population. La précarité est un facteur important de développement des maladies infectieuses Il existe à Cayenne de vastes bidonvilles que le Maire de Cayenne a fait visiter à votre Rapporteure, où la prévention contre les épidémies repose d'abord sur la satisfaction des besoins primaires tels que l'eau potable, l'assainissement et l'électricité. La prévention contre l'infection par le VIH constitue également un enjeu important de santé publique. Elle se heurte à des réticences culturelles majeures en particulier dans les zones forestières où les victimes de l'infection par le VIH sont souvent l'objet d'ostracisme par leur communauté. 1. L'Etat français doit aider au financement de la mise en œuvre d'un vaccin contre le paludisme dont la diffusion pourrait constituer un outil de coopération internationale, contribuant au rayonnement international de la France. 2. S'agissant des systèmes d'alerte sur les maladies à caractère épidémique une coopération étroite avec le Service de santé des armées doit être encouragée pour développer des systèmes d'alertes à partir de symptômes. 3. Régler au plus vite le transfert des compétences en essayant de regrouper dans un même lieu les centres de santé et les services de prévention, en particulier de PMI. Au-delà des locaux, les personnels devraient en tant que de besoin travailler pour l'une ou l'autre des structures sans considération du fait qu'ils sont agents du Conseil général ou de l'Etat. 4. Plusieurs chambres d'isolement de catégorie P2 doivent être créées au sein des hôpitaux car, une seule chambre ne permet pas de faire face à un risque épidémique modéré. 5. Une agence de l'eau doit être créée en Guyane pour assurer l'accès de toute la population à l'eau potable et à l'assainissement et surtout entretenir le réseau convenablement. 6. L'orpaillage et les problèmes sanitaires qu'il pose (développement du paludisme, pollution au mercure...) doivent faire l'objet d'une étude pluridisciplinaire d'envergure qui pourrait être engagée sous l'égide de l'IRD. 7. Devant l'épidémie de Sida en Guyane et la situation particulière de ce DOM, des crédits fléchés Sida doivent lui être accordés. 8. La décision du Conseil d'administration de la caisse générale de sécurité sociale de Guyane de rembourser les médicaments préventifs contre le paludisme doit pouvoir être mise en œuvre rapidement. 9. L'assurance maladie doit prendre en charge les évacuations sanitaires vers les hôpitaux. Le Préfet du Pas-de-Calais disait , en parlant de son impuissance, face à la crise de légionellose de l'hiver 2004 à Lens : « Si ça servait à quelque chose, je serais prêt à envoyer des cars de CRS avec des filets à papillons pour attraper les polluants dans l'air »70 Cette boutade illustre le désarroi devant lequel les pouvoirs publics peuvent être placés en cas de survenue d'une crise sanitaire et de la nécessité pour eux de s'y préparer. D'autant que la principale difficulté pour appréhender le risque au niveau mondial, comme au niveau européen, est son aspect transversal : sont concernés la santé mais également l'agriculture, l'économie mondiale (le SRAS a coûté 50 milliards de dollars aux économies ; la fièvre aphteuse 30 milliards de dollars ; la « vache folle » 12 à 13 milliards de dollars et la grippe aviaire coûte déjà 10 milliards de dollars), les transports, la sécurité.... « Le risque épidémique n'est pas l'apanage des agents microbiens transmissibles car il existe aussi une menace épidémique face à de nombreux facteurs de risque environnementaux, industriels et même comportementaux. Face à certaines situations, il n'est donc pas du tout évident de discerner immédiatement l'origine infectieuse d'un événement potentiellement épidémique... »71. Les alertes périodiques devant de nouvelles épidémies, la dernière en date étant la fièvre de Marburg, illustrent régulièrement la nécessité de disposer d'un système mondial de veille et d'alerte sanitaire. Cette prise de conscience de la nécessité de développer des outils mondiaux de lutte contre le risque épidémique est ancienne mais, comme l'a souligné M. Guénaël RODIER, Directeur du Département « surveillance et réponse aux épidémies », de l'Organisation mondiale de la santé (OMS), lors de l'audition du 16 février dernier, « il a fallu attendre 1995 pour que la communauté internationale demande à l'OMS de consacrer l'un de ses départements aux maladies et aux épidémies émergentes. C'était un changement de stratégie par rapport à la tradition de toujours associer une maladie connue et un programme (tuberculose, paludisme, etc.). Pour la première fois, un département s'intéresse au dynamisme microbien en général et essaie de repérer ce qui peut survenir ...Il a fallu attendre presque quinze ans pour que l'on comprenne qu'il fallait bien sûr des programmes spécifiques mais que le monde microbien était dynamique et qu'il fallait regarder autour de soi en ayant des activités de surveillance au-delà des maladies très connues ». Le « Global Health Security Action Group », est une initiative du G7 et du Mexique, qui à l'origine s'intéressait beaucoup au bio terrorisme sous l'angle de la variole. Il se polarise aujourd'hui sur la grippe en termes de grande menace internationale et ce n'est qu'en 2005 que l'Union européenne a mis en place une agence spécialisée à Stockholm : l'Agence européenne de surveillance des maladies. Une tâche majeure l'attend : construire un système de surveillance européen avec l'Europe des 25 (et bientôt plus). Il faudra, là aussi, aboutir à une cohérence des systèmes d'information. Le défi est très important compte tenu des développements extrêmement divers de ces systèmes de sécurité sanitaire dans les différents membres de l'Union européenne. Elle s'exerce principalement à trois niveaux : - Les maladies épidémiques bien connues : il existe aujourd'hui des dispositifs d'alerte extrêmement bien rodés, par exemple pour la grippe. Un réseau international de laboratoires et de centres nationaux de référence collecte les souches qui circulent et permet ainsi d'obtenir un vaccin différent chaque année aussi bien dans l'hémisphère Nord que dans l'hémisphère Sud. Chaque maladie dispose souvent de son propre réseau, plus ou moins solide, au plan international. - Etre capable de faire face au risque épidémique accidentel illustré par le récent envoi, par un laboratoire américain, de souches de virus grippaux susceptibles de provoquer une épidémie. Il est important de souligner qu'au-delà de cette affaire extrêmement médiatisée, des laboratoires a priori performants sont de plus en plus confrontés à des accidents de bio sécurité. Les derniers cas de SRAS en sont un bon exemple. « Les activités de surveillance, voire de recherche, connaissent un accroissement considérable. Beaucoup de choses sont aujourd'hui possibles à petite échelle du fait de la miniaturisation des biotechnologies. Il existe également un accroissement de la circulation d'agents infectieux pour les besoins du diagnostic ou de la recherche. Au plan international, la mondialisation-globalisation entraîne une augmentation des échanges en tout genre, donc des risques inhérents à ces échanges » 72. - Le risque lié à l'apparition de nouveaux virus, SRAS, grippe aviaire, fièvres hémorragiques ; l'expérience de ces dernières années, montre que la surveillance est bien faite même si nous ne disposons pas d'une assurance absolue. Depuis cinq ans, l'OMS a créé le réseau mondial d'alerte et de réponse aux épidémies qui s'appuie sur environ 120 institutions. Il permet d'obtenir très rapidement la collaboration d'experts après une demande d'assistance. Cette organisation a également mis sur pied des stocks de vaccins qui lui sont propres, en quantité cependant relativement modeste, qui concernent par exemple la méningite, la fièvre jaune, la variole et la poliomyélite (pour la période de post-éradication). Si le stock de l'OMS est peut important en volume (par exemple pour la variole), les pays s'engagent à mettre une partie de leur stock national à la disposition de l'organisation. Cela concerne aujourd'hui peu de pays mais cette dimension internationale justifie que, par exemple, les stocks de vaccins contre la variole constitués par le Gouvernement soient supérieurs aux seuls besoins nationaux. Il convient toutefois de faire une réserve car tous les pays ne disposent pas de capacité d'expertise en matière de surveillance et surtout de capacité de réponse. Or un pays en voie de développement ne peut pas s'investir sur la mise au point d'un système d'alerte s'il n'est pas assuré de pouvoir répondre par ses moyens propres ou par ceux de la solidarité internationale à une alerte. La philosophie générale du règlement sanitaire international est claire : assurer le maximum de sécurité contre la propagation des maladies infectieuses d'un pays à l'autre avec un minimum d'entraves au trafic mondial. Dans cette perspective, le système actuel est totalement périmé. Il existe un consensus international pour considérer que le règlement sanitaire international en vigueur aujourd'hui, qui date de 1969 (mais n'a été introduit en France que par un décret de 1989), est complètement obsolète pour diverses raisons. Il traite du choléra, de la peste et de la fièvre jaune mais pas de l'ensemble des agents infectieux majeurs D'autre part, c'est un document qui se suffit aujourd'hui à lui-même et qui n'a pas d'aspect opérationnel. L'OMS propose d'en réviser les points-clés et un groupe de travail intergouvernemental qui regroupe 150 pays a débuté ses travaux. Nous retrouvons ici la nécessité, déjà évoquée en matière de surveillance à propos des expériences conduites en Guyane, de parvenir à s'extraire d'une liste limitée de maladies pour avoir une approche syndromique : dans cette perspective les pays ne devraient plus déclarer des maladies déjà constatées mais signaler à l'OMS un certain nombre d'événements en fonction de leur gravité, de leur potentiel épidémique et des moyens d'y faire face. L'incident largement relaté par la presse de la diffusion à plusieurs milliers de laboratoires de virus grippaux illustre la nécessité de définir au niveau mondial des exigences de qualification et de suivi spécifique des personnels exerçant leur travail en milieu biologique à risque. Le très lourd tribu en termes de mortalité payé par ces personnes, par exemple à l'occasion des fièvres épidémiques, démontre tragiquement cette exigence. « Le premier point-clé est que le champ d'application sera a priori beaucoup plus large ...Il s'intéressera aux urgences de santé publique à portée internationale. Cela peut regrouper beaucoup de choses. Il faut savoir que lorsqu'il y a une urgence de santé publique parce qu'un symptôme se déclenche quelque part, on ne sait pas forcément d'emblée s'il s'agit d'un agent infectieux ou non, d'un agent chimique ou d'autre chose. « Le deuxième point-clé est que le règlement sera opérationnel, c'est-à-dire qu'il s'appuiera sur des opérations à l'OMS et dans les pays. Chaque pays devra avoir un point focal d'interface opérationnelle avec l'OMS pour faire face à des urgences. Cela a été un peu testé au moment du SRAS puisque nous avions déjà quelques points focaux. « Enfin, il s'agira de placer les événements dans leur contexte et d'apporter des réponses sur mesure en s'appuyant sur une expertise internationale. Un cas de choléra en Afrique subsaharienne n'est pas la même chose qu'un cas de choléra à Genève. On peut retrouver des cas de paludisme à Paris. Aujourd'hui, tout se mélange mais il n'y a pas toujours un potentiel de catastrophe. » Ces capacités dans les pays seront une exigence du règlement sanitaire international. J'en profite pour mentionner que l'OMS dispose à Lyon d'un bureau dédié au renforcement de la capacité dans les pays. Si l'OMS effectue déjà cette surveillance sur les activités génériques, de plus en plus de pays le font également. La première de ces activités génériques est le renseignement épidémique. C'est un peu nouveau. Ainsi que cela a été dit précédemment, on ne peut pas tout surveiller alors il faut veiller à recueillir l'information qui existe déjà (celle apportée par les acteurs de la communauté tels que les journalistes) et la vérifier avec les pays concernés. Il existe aujourd'hui un réseau considérable de journalistes sur la planète dont le métier est de rapporter rapidement des événements. Je les en remercie parce que cela nous est utile. Ces événements ne sont pas toujours bien étiquetés mais, même dans le milieu du journalisme, il y a de plus en plus d'experts dans le domaine de la santé. Les médias représentent aujourd'hui 40 % des premières sources d'information dans le domaine du renseignement épidémique. Il ne faut pas non plus oublier le secteur privé qui est présent dans quasiment tous les pays, même les pays en développement, et qui représente environ 30 % des sources d'information. En Inde, plus de 50 % des soins de santé sont proposés par le secteur privé. Dans certaines régions telles que l'Afrique subsaharienne, les ONG sont très présentes. Par ailleurs, le secteur public représente environ un tiers des soins de santé. Le réseau propre de l'OMS est constitué de 6 bureaux régionaux et de 141 bureaux dans les pays. Tout cela nous permet de récolter une information que nous vérifions ensuite avec les états membres. Entre 2001 et 2004, nous avons reçu plusieurs milliers de rapports. 1 315 ont fait l'objet de vérifications auprès des états membres et 849 ont été totalement évalués. Une réponse a été fournie par l'OMS La réforme du règlement sanitaire international Des progrès considérables ont été réalisés La création au cours de l'été 1992 du Réseau national de santé publique, puis sa transformation en Institut de veille sanitaire en juillet 1998 ont permis à la France de se doter d'un outil performant d'alerte sur les risques épidémiques, qui n'en est encore qu'au début de sa montée en puissance. Les problèmes d'alerte rencontrés lors de la canicule de 2003 ont montré de manière dramatique la nécessité qu'il y avait à poursuivre ce travail, même si les résultats sont, dans bien des domaines, spectaculaires. L'Institut de veille sanitaire a été créé par la loi de sécurité sanitaire de 1998 afin de mettre en place des outils de surveillance que nécessite l'observation permanente de l'état de santé de la population. La loi a précisé les missions de l'InVS en signalant que celui-ci devait développer ces outils de surveillance et d'observation mais également d'alerte, les deux fonctions étant étroitement liées.
Comme l'a souligné le Directeur général de l'InVS : « On devrait tout surveiller, c'est la loi. Tout surveiller partout et tout le temps est évidemment une gageure particulièrement complexe. Il faudrait non seulement surveiller tout ce que l'on pense devoir surveiller mais également tout ce que l'on ne sait pas que l'on doit surveiller. Ce propos, peut-être un peu caricatural mais réel, montre que nous avons besoin de mettre en place des outils qui doivent être adaptés à ce que l'on pense devoir surveiller. Il n'existe pas un outil qui surveille tout, partout et tout le temps. Il n'existe pas un médicament qui soigne toutes les maladies. La panacée n'existe pas. L'outil de surveillance adaptable à tous les risques n'existe pas non plus. Il faut donc modéliser des problèmes et construire un certain nombre d'outils de surveillance. » Cette surveillance n'est pas récente, Le réseau national de santé publique a précédé l'INVS et le système de la déclaration obligatoire est ancien. 25 maladies infectieuses et une maladie non infectieuse, le saturnisme, doivent être déclarées par les soignants lorsqu'ils sont en présence d'un cas. Pour le Directeur général de l'InVS, cet outil doit évoluer: « Il y a deux ans, l'Institut de veille sanitaire a élargi la liste des maladies à déclaration obligatoire, en liaison avec les pouvoirs publics, pour y inclure ce dont nous débattons aujourd'hui : le risque du bio terrorisme. Elle a ainsi ajouté la variole, le charbon et un certain nombre d'autres risques émergents ainsi que des maladies importantes qui, jusqu'à présent, ne figuraient pas dans la liste des déclarations obligatoires (la séropositivité VIH et les hépatites B). « Ce système de la déclaration obligatoire est-il véritablement satisfaisant? La réponse peut être mitigée parce que l'exhaustivité à laquelle il prétend n'est pas toujours présente et la mise en place de ces outils de surveillance nécessite évidemment l'adhésion des professionnels de la santé. C'est très bien de construire des outils mais si les personnes ne peuvent pas, ne savent pas ou n'ont pas le temps de s'en servir, cela ne fonctionne pas. Il est constaté que l'adhésion, en particulier des médecins, à ces systèmes de notification n'est pas parfaite. Pour la déclaration du VIH, il y a environ 30 % de sous-déclaration de l'affection. Pour la tuberculose, qui nécessite pourtant des interventions face à des risques de contagiosité, la sous-déclaration peut atteindre 40 à 50 %. Cela pose question sur la bonne capacité de ce système à répondre à son objectif. » Vos rapporteurs ne peuvent qu'adhérer à ce constat et souhaiter que le Ministère de la santé se penche sur les moyens les plus efficaces pour obtenir des taux de déclaration obligatoire plus satisfaisants. En effet, le système de la déclaration obligatoire des maladies ne répond pas à tous les besoins. Il est nécessaire de construire des réseaux de surveillance qui soient adaptés aux types de pathologies que l'on souhaite surveiller. Si on veut surveiller les infections nosocomiales, on les surveillera dans les hôpitaux et ce sera évidemment plutôt un réseau hospitalier. Si on veut surveiller une maladie comme la grippe, il faut évidemment des réseaux de médecins libéraux pour tracer l'évolution de cette épidémie puisque la grippe se rencontre surtout en médecine libérale. C'est le rôle qui a été tenu à la fois par les réseaux des médecins sentinelles et les réseaux GROG. L'exemple du SRAS a montré qu'il ne fallait pas surveiller uniquement des maladies connues mais, également des situations épidémiques symptomatiques qui sont atypiques ou qui posent problème. « De ce point de vue, l'épidémie de pneumopathie en Chine a été extrêmement importante. On constatait qu'il se passait quelque chose d'anormal qui avait initialement été attribué à une épidémie de chlamydiae par les autorités chinoises. Il paraissait toutefois extrêmement bizarre que des pneumopathies à chlamydiae prennent ce caractère épidémique et il s'agissait effectivement d'un agent nouveau, d'un coronavirus agent du SRAS. Ceci démontre que l'on ne peut pas surveiller uniquement des maladies ou des agents pathogènes connus mais qu'il faut aussi être capable de mettre en place des outils de surveillance de syndromes qui posent problème parce qu'ils sont atypiques et que leur développement soulève des questions nouvelles ». Un des problèmes auxquels sont confrontés les pouvoirs publics est celui de la rapidité de l'alerte. Or, le délai pour effectuer le diagnostic exact d'une maladie épidémique à laquelle les médecins ne sont pas familiarisés peut être de plusieurs jours si des examens de biologie sont nécessaires. Une des priorités de la santé publique aujourd'hui doit être de raccourcir ce délai. Pour vos rapporteurs, deux voies méritent d'être explorées à cette fin : La première est celle de la mise en place d'un réseau de médecins généralistes pouvant donner l'alerte en cas de multiplication de symptômes anormaux, avant que le diagnostic n'ait été posé. De ce point de vue, la situation est loin d'être satisfaisante du fait de l'incapacité française à avoir des systèmes d'informatique hospitaliers harmonisés entre eux pour pouvoir faire remonter une information rapide et bien entendu anonyme sur les situations auxquelles peuvent être confrontés les services d'urgence. « Afin de surveiller l'évolution de la situation sanitaire sans forcément connaître l'agent que nous voulons surveiller, l'Institut de veille sanitaire a tenté de mettre en place un système qui surveille les flux de patients dans les services d'urgence en France. On se souvient de la canicule et des importants problèmes rencontrés pour mesurer l'ampleur du phénomène qui atteignait les services d'urgence. Nous avons alors réalisé un important travail de recensement de l'état des systèmes informatiques dans les hôpitaux et constaté que la compatibilité des systèmes entre eux est une catastrophe. Les rendre cohérents est une difficulté majeure. Pour l'instant, nous sommes parvenus à élaborer un système avec seulement 32 hôpitaux. Ce n'est pas un score admirable mais c'est déjà très intéressant. Lors du développement de l'épidémie de grippe que nous avons connue la semaine dernière, nous avons pu voir surgir une suractivité dans les services d'urgence qui était mesurable par ces systèmes d'information. Il est important de souligner que nous ne saurons pas gérer l'émergence de phénomènes de grande ampleur sans avoir véritablement des outils informatisés de transmission qui soient sécurisés et respectent la confidentialité des données. C'est un défi majeur. » Source : M. Gilles Brücker - audition publique OPECST du 16 février 2005 La menace bio terroriste a conduit à inscrire dans la loi l'obligation pour tout professionnel de signaler sans délai tout phénomène qui lui paraît anormal, soit par son caractère sémiologiquement inhabituel, soit par une conjonction dans un temps bref également tout à fait inhabituelle. Ce système de signalement, issu de la loi du 11 août 2004, repose sur la responsabilité des professionnels de santé. Il va dans le bon sens mais il est trop tôt pour porter un jugement. « Art. L. 1413-15.du code de la santé publique - Les services de l'Etat et les collectivités territoriales, leurs établissements publics, les établissements de santé publics et privés, le service de santé des armées, les établissements et services sociaux et médico-sociaux, les services de secours ainsi que tout professionnel de santé sont tenus de signaler sans délai au représentant de l'Etat dans le département les menaces imminentes pour la santé de la population dont ils ont connaissance ainsi que les situations dans lesquelles une présomption sérieuse de menace sanitaire grave leur paraît constituée. Le représentant de l'Etat porte immédiatement ce signalement à la connaissance de l'Institut de veille sanitaire. » La deuxième piste est de développer la mise au point de méthodes d'analyse à partir de l'ADN qui sont infiniment plus rapides que les méthodes de culture des souches virales ou bactériennes. La surveillance repose également sur des centres nationaux de référence, au nombre de 47 (avec un certain nombre de laboratoires associés). Ce sont des laboratoires spécialisés capables d'apporter une expertise scientifique approfondie sur un certain nombre de microorganismes. Ils permettent de remonter à l'origine d'un phénomène épidémique ou potentiellement épidémique (par exemple pour les listérioses) ou d'identifier des souches avec certitudes (par exemple les légionelles). Ce dispositif correspond à un investissement de 8,2 millions d'euros de la part de l'État. Cet investissement, même s'il a considérablement augmenté ces dernières années,73 compte tenu de la nécessité de multiplier ces centres dédiés à des bactéries ou à des agents viraux particuliers, est notoirement insuffisant par rapport au travail nécessaire, en particulier pour que la France se dote des outils de recherche en génétique nécessaires. L'importance de la surveillance des milieux : l'exemple de l'Ifremer L'Ifremer participe, au titre de ses missions institutionnelles, à l'observation et à la surveillance de la mer côtière. Cette surveillance s'exerce sur différents domaines : - la microbiologie sanitaire, - le phytoplancton et les phycotoxines (toxines algales), - la qualité générale du milieu, et son état d'enrichissement et d'eutrophisation, - la contamination chimique (les « polluants ») et ses effets sur le milieu vivant, - la surveillance de la qualité du milieu marin s'appuie essentiellement sur trois composantes : - le réseau de contrôle microbiologique (REMI), - le réseau de surveillance du phytoplancton et des phycotoxines (REPHY), - le réseau national d'observation de la qualité du milieu marin (RNO), Le REMY et le REPHY sont entièrement pris en charge par l'Ifremer. Le RNO est financé par le ministère de l'écologie et du développement durable (MEDD). La gestion en est confiée à l'Ifremer. Par ailleurs, l'Ifremer participe au développement et à la mise en œuvre de réseaux d'emprise régionale. Par exemple, un réseau expérimental de bouées instrumentées MAREL a été déployé en baie de Seine. La station MAREL implantée à Honfleur fonctionne depuis fin 1996. Trois autres stations ont été mouillées en 1998 et 1999. Enfin, des activités de surveillance plus spécialisée sur la physiologie et la pathologie des coquillages sont menées au sein de la Direction des Ressources Vivantes (DRV) : - le réseau de suivi de la croissance de l'huître creuse (REMORA), - le réseau pathologie des mollusques (REPAMO) L'Ifremer consacre chaque année environ 5 millions d'euros à l'ensemble de ces activités de surveillance. La loi du 13 août 2004 a mis en place des outils qui vont probablement conduire à un pilotage régional plus poussé des politiques de santé, en particulier en renforçant le rôle des SROS (schémas régionaux d'organisation sanitaire). Notre système d'alerte et de veille sanitaire n'a pas encore intégré cette dimension. Il demeure relativement centralisé. Vos rapporteurs estiment que l'InVS doit être le chef de file d'un système performant de veille et d'alerte qui doit s'assurer de la cohérence du système d'ensemble sans pour autant prétendre tout piloter. Dans ce schéma les Directions départementales des affaires sociales (DDASS) ont un rôle majeur à jouer. Vos rapporteurs ont rencontrés plusieurs DDASS qui sont aujourd'hui confrontées à une augmentation considérable du nombre de leurs missions, dépensent par exemple une énergie considérable pour la mise en place du plan variole, sans que leurs moyens ne suivent. Si nous voulons une épidémiologie de qualité le renforcement des moyens des DDASS constitue une impérieuse nécessité. Vos rapporteurs ont été frappés de constater que lorsqu'ils sont confrontés à une TIAC, les services vétérinaires disposent d'un budget pour des analyses d'aliments soupçonnés ; or, les services de certaines DDASS ne disposent pas de budget pour analyser les selles du malade... D'autant que les régions présentent des spécificités en matière de santé, d'analyse des besoins et de surveillance des maladies infectieuses (par exemple il existe de grandes disparités régionales en matière de tuberculose), il serait regrettable que le souci légitime de cohérence du système de veille et d'alerte n'implique pas une mobilisation des collectivités territoriales. Leur action alliée à celle conduite par les DDASS ne peut qu'aller dans le sens d'une amélioration des performances. En outre, vos rapporteurs sont convaincus que la performance des réseaux de surveillance repose sur des professionnels motivés car associés à la gestion du réseau, ce qui est plus facile au niveau régional. Les groupes régionaux d'observation de la grippe, constituent un exemple intéressant de système d'observation reposant sur les professionnels. Au départ ils se sont intéressés à la seule grippe, qui est une maladie virale épidémique connue, mais également très imprévisible puisque les virus en cause changent chaque année. Toutefois, leur champ de compétence a pu être occasionnellement étendu à d'autres maladies virales respiratoires, par exemple pour la gestion de l'épidémie de SRAS. La seule surveillance de la grippe, qui existait avant 1984, reposait sur l'hôpital et portait donc sur un petit nombre de cas hospitalisés, c'est-à-dire sur les cas les plus graves, a montré ses limites. Les GROG ont constitué une réponse qui constitue un bon exemple de la participation des acteurs de terrain à un réseau spécifique de surveillance. Les médecins de ville étaient les premiers et sont les plus proches de la population face à ce type d'épidémie. Les GROG sont un réseau pluridisciplinaire qui regroupe aujourd'hui plus de 500 médecins généralistes, des pédiatres, des médecins militaires, des médecins de services d'urgence, des pharmaciens d'officines, répartis dans toutes les régions françaises. « La mise en place immédiate d'une collaboration très originale avec les centres nationaux de référence et la possibilité pour les médecins généralistes de faire des prélèvements analysés dans des laboratoires très spécialisés ont permis de faire du GROG un réseau d'alerte spécifique pour la grippe qui permet de caractériser très tôt l'arrivée du virus sur le territoire, de valider l'adéquation avec le vaccin et de participer au choix de l'élaboration des vaccins qui est effectuée à l'OMS chaque année. De même que les petites rivières font les grands fleuves, le recueil coordonné et l'analyse d'informations très ciblées émanant de ces observateurs - qui paraissent peut-être un peu isolés (le médecin généraliste dans son cabinet, le pharmacien dans son officine) mais qui ont aussi l'avantage d'être disséminés sur le territoire et d'être au contact de la population - permettent d'avoir une vision très claire de ce qui se passe. Ainsi, depuis vingt ans, le travail des vigies GROG, qui est coordonné à l'échelon régional et à l'échelon national, a permis d'annoncer de façon fiable l'arrivée des épidémies de grippe et a donc participé activement au choix de l'OMS pour l'élaboration du vaccin en passant par l'intermédiaire des centres de référence « grippe »74. Incontestablement ce réseau constitue un outil d'alerte précieux, face à des menaces épidémiques de virus respiratoires attendus ou inattendus (par exemple le SRAS). Toutefois deux problèmes doivent être soulignés : - Il ne faut pas indéfiniment créer des réseaux de surveillance pathologie par pathologie, risque par risque, sous peine de se retrouver rapidement dans une situation de grande confusion. Le nombre de réseaux réalisant de la surveillance épidémiologique doit être structuré autour de quelques grands types de pathologies. L'action de l'Union Européenne Les maladies transmissibles comme la tuberculose, la rougeole et la grippe, constituent un risque grave pour la santé humaine et représentent environ un tiers des décès dans le monde. Les maladies transmissibles ne respectent pas les frontières nationales et peuvent se répandre rapidement si des mesures ne sont pas prises pour les combattre. De nouvelles maladies émergent, tel le SIDA, et d'autres développent des résistances aux médicaments, comme par exemple la tuberculose multirésistante et le staphylocoque doré (Staphylococcus aureus) méticillino-résistant. De plus, de nouveaux développements scientifiques sur le rôle des agents infectieux dans des maladies chroniques comme le cancer, les cardiopathies ou les allergies, sont en cours d'étude. En réponse à ces divers problèmes, le réseau communautaire de surveillance des maladies transmissibles a été mis en service 1999 (décision 2119/98/CE du Parlement européen et du Conseil). Ce réseau s'appuie sur les travaux réalisés avec les États membres et repose sur deux piliers: Source : Commission européenne - Les activités des médecins libéraux au service de la santé publique doivent être reconnues et intégrées dans les conventions conclues avec les organismes d'assurance maladie. Cette activité de vigie des médecins est d'utilité publique et doit être traitée comme telle. Le principal outil d'intervention de l'Etat dans ce domaine est l'Institut national de prévention et d'éducation pour la santé (INPES), établissement public administratif créé par la loi du 4 mars 2002, à partir du comité français d'éducation pour la santé, qui était une association de la loi de 1901. Cet organisme remplit quatre fonctions de base : - Des métiers de communication axés sur les campagnes de santé publique - Une activité scientifique qui se manifeste en particulier à travers des études - Une activité de contact à travers la téléphonie sociale (par exemple Sida info service) - Une importante activité d'information vis-à-vis des médecins L'INPES est un important acteur de l'achat d'espaces publicitaires auquel il consacre 35 millions d'euros sur un budget total de 100 millions d'euros et édite 63 millions de documents tous supports confondus. A la suite de la canicule de 2003, le ministère de la santé a élargi le champ de l'INPES à la sécurité sanitaire ; de ce fait, cet organisme participe à la gestion des crises: par exemple l'information des passagers sur les dangers du SRAS ou de la grippe aviaire. Vos rapporteurs estiment que cet aspect de ses tâches est fondamental. En cas de crise sanitaire, il est évident que l'action auprès des populations est tout à fait fondamentale afin que ces dernières ne soient pas gagnées par la psychose. Art. L. 1417-1 du code de la santé publique - Un établissement public de l'Etat dénommé Institut national de prévention et d'éducation pour la santé a pour missions : Les limites de l'action de l'INPES sont en grande partie liées aux moyens humains de cette agence qui, si elle dispose d'un budget important, emploie des effectifs réduits, de l'ordre d'une centaine de personnes. De ce fait, l'INPES peut difficilement être présent sur le terrain et doit nouer des partenariats avec les professionnels de santé et des acteurs importants tels que l'Education Nationale. Sur les questions propres aux risques et épidémies, il est important de souligner que 20 à 25 % du budget de cet organisme est consacré à la lutte contre le VIH, qui constitue le premier poste budgétaire devant le tabac ; les autres maladies infectieuses comportant une action forte de prévention et d'information sont les hépatites B et C. Trois difficultés ont été relevées par vos rapporteurs en matière de communication sanitaire : la prévention vers des publics ciblés, la communication d'urgence et l'échec de la communication en matière de vaccinations. Les difficultés de la prévention dans le domaine du VIH constituent un bon exemple des difficultés qu'il peut y avoir à faire passer un message de prévention auprès de la population à risque : avec le VIH, nous sommes confrontés à une situation endémique et à un palier en termes de prévention qui implique de travailler à nouveau sur les populations à risque en France métropolitaine75. « La prévention dans le domaine du VIH est bien sûr très singulière. Du fait de ce que je viens de dire sur les populations particulièrement concernées, nous avons une double contrainte très difficile en termes de prévention : parvenir à la fois à cibler les populations les plus concernées pour maximaliser l'efficacité préventive et à s'adresser de façon indifférenciée à l'ensemble de la population, en particulier pour minimiser les risques de discrimination et de stigmatisation. La politique de prévention du Sida a été une rupture avec les modes antérieurs de pensée et avec les mécanismes antérieurs de gestion des épidémies et des maladies infectieuses. Nous avons en quelque sorte assisté à une minimisation du contrôle et de l'obligation au profit de l'incitation au changement des comportements individuels avec une participation active des associations, des organisations non-gouvernementales et la mise en place de dispositifs spécifiques au VIH distincts des dispositifs généraux de prévention et de soins. Dans ce cas particulier, le Sida a été une fois de plus ce que Daniel DEFERRE avait appelé « le réformateur social ». Je voulais souligner cette cassure dans les modes habituels de prévention des maladies infectieuses. » Source : Michel Kazatchine, Directeur général de l'ANRS, audition publique OPECST du 16 février 2005 En outre, il existe des problèmes particuliers liés à l'immigration qui implique des actions ciblées vis-à-vis des personnes qui maîtrisent mal la langue française et la nécessité de nouer des liens étroits avec les associations afin que les messages atteignent des communautés plus ciblées. Un problème juridique a été relevé par vos rapporteurs : la notion de situation sanitaire d'urgence absolue. Les pouvoirs publics, devant un danger grave et imminent touchant à la santé publique, peuvent avoir besoin de lancer en urgence une campagne d'information. Il semble, selon les informations communiquées à vos rapporteurs, qu'un contrôleur financier ait refusé de valider l'engagement d'une campagne sur l'ESB lors de la crise de « la vache folle », programmée en urgence et donc sans appel d'offre. Il serait sans doute utile d'essayer de mettre au point des procédures particulières qui permettraient aux responsables de l'INPES de pouvoir répondre à l'urgence sans trop s'éloigner des règles de la comptabilité publique. Il faut relever que, pour l'INPES, le sujet actuellement le plus difficile en matière de communication est certainement celui de la vaccination. Les controverses relatives aux effets de la vaccination contre l'hépatite B ont beaucoup nuit aux messages sur la nécessité de cette vaccination, en mettant en exergue les dangers inhérents à cet acte qui sont pourtant extrêmement limités. Il est très inquiétant que le taux de couverture vaccinale se détériore. La première remarque que souhaitent formuler vos rapporteurs est le fait que la vaccination ne constitue pas seulement un acte de protection individuelle mais constitue une manière de protéger efficacement une collectivité et une population en interrompant la circulation d'un agent microbien. « A ce titre, le fait d'atteindre un taux de couverture suffisant (proche de 100 %) peut permettre d'éradiquer (c'est-à-dire de faire disparaître de la surface de la planète) un certain nombre de maladies infectieuses dont le réservoir est exclusivement humain. On cite souvent l'exemple de la variole parce que c'est le seul dont on dispose mais aussi « ancien » et ressassé qu'il soit, il constitue l'exemple d'une magnifique réussite. Il ne faut pas oublier que l'éradication de la poliomyélite et de la rougeole est totalement à portée de main. Il suffit de développer la couverture vaccinale et de dépasser largement le taux de couverture de 90 % qui stagne dans certaines zones géographiques de France. Il faut également être conscient que lorsque la vaccination se généralise mais n'atteint pas un taux de couverture suffisant, elle est susceptible de modifier l'épidémiologie d'un certain nombre de maladies et de favoriser l'émergence de formes graves, comme on peut par exemple le craindre vis-à-vis de la rougeole »76. La prévention du risque infectieux passe d'abord par la vaccination qui, en France, est obligatoire pour un certain nombre de maladies. Les controverses sur les dangers inhérents à la vaccination sont normales mais doivent être posées dans les bons termes : Il ne faut pas nier le danger représenté par certains vaccins, l'exemple le plus connu était le vaccin contre la variole. Il convient de noter qu'aujourd'hui l'accident thérapeutique peut être indemnisé, ce qui est normal lorsqu'un individu se soumet à une obligation légale. Il faut convenir que le danger présenté par les vaccins, qui n'est jamais nul, ne doit pas être supérieur à l'intérêt qu'en retire la société en termes de protection. Pour cela vos rapporteurs avancent la proposition que le caractère obligatoire d'une vaccination soit revu tous les cinq ans au cours d'un débat public permettant d'associer toutes les parties intéressées. Les insuffisances de la couverture vaccinale : L'exemple de la rougeole Le niveau de couverture vaccinale à atteindre pour interrompre la transmission du virus de la rougeole a été estimé à au moins 95% avec deux doses. Certains pays ont atteint cet objectif et ont ainsi montré la faisabilité d'interrompre la transmission du virus. A titre d'exemple, la Finlande n'enregistre déjà plus de cas autochtone de rougeole depuis 1996 et le taux de couverture vaccinale contre la rougeole, égal à 81% en 1986, s'est élevé à plus de 96% dès 1991 avec deux doses. Le nombre total de cas déclarés dans la région européenne de l'OMS est passé de 304 184 cas en 1991 à environ 67 759 en 2001, dont plus de 16 000 pour l'Europe de l'Ouest. Cette même année, 22 cas de rougeole étaient notifiés en France, à travers le réseau de médecins sentinelles développé à l'Institut national de la santé et de la recherche médicale (Inserm U444), correspondant à une incidence extrapolée de 8 460 cas qui ne sont pas inclus par l'OMS dans le total. Depuis l'introduction du vaccin contre la rougeole dans le calendrier vaccinal en France, en 1983, l'incidence de la rougeole a considérablement diminué. Cependant, des épisodes récents, notamment en région Provence-Alpes-Côtes d'Azur, ont montré une circulation active du virus dans certains départements français de faible couverture vaccinale. La proportion de sujets réceptifs (susceptibles) à la rougeole dans la population représente un obstacle à l'atteinte des objectifs d'élimination de la rougeole en France. De plus, les modalités de surveillance ne sont plus adaptées à la situation épidémiologique actuelle. Le Conseil supérieur de l'hygiène publique de France (CSHPF) a constitué en 2004 un groupe de travail chargé d'élaborer un plan national d'élimination de la rougeole et de la rubéole congénitale. Source : InVS B) La polémique sur la vaccination relative à l'hépatite B En France, les polémiques sur l'impact de l'hépatite B ont constitué un catalyseur important qui a changé l'image des vaccins. Il nous faut en tirer les leçons en soulignant que cette polémique est une affaire purement franco-française et qu'aucune mise en cause de ce type n'est intervenue dans les autres pays occidentaux. Il existe une centaine d'actions civiles et une action pénale en cours engagées par des personnes qui s'estiment victimes de ce vaccin qui aurait provoqué des scléroses en plaques. Il n'appartient pas à vos rapporteurs de trancher ce débat mais le lien de causalité entre l'administration du vaccin contre l'hépatite B semble ne poser aucun problème lorsqu'il est administré à des enfants. Le rapport d'orientation « vaccination contre le virus de l'hépatite B et sclérose en plaques : état des lieux », rédigé le 24 novembre 2004 par une commission présidée par le professeur Marc Brodin, a confirmé les recommandations préconisant la vaccination des nourrissons77 . Le lien de causalité entre le vaccin contre l'hépatite B et les troubles constatés n'apparaît pas évident aux experts consultés. Vos rapporteurs sont interrogatifs car il semblerait, si leurs informations sont exactes, qu'aucun pays étranger n'ait constaté l'apparition de ce problème. Ceci étant, ils partagent l'émotion des victimes et leur volonté légitime de rechercher une cause à leurs souffrances. Nous ne pouvons que regretter l'absence de capacité d'expertise crédible aux yeux des victimes, qui compromet la communication des pouvoirs publics sur la vaccination. Celle-ci est une nécessité impérieuse de santé publique. Vos rapporteurs proposent, afin d'éviter que l'on demande à la justice de trancher des questions scientifiques, ce qui n'est pas son rôle, qu'une expertise collective de l'INSERM associant une majorité d'experts internationaux soit diligentée sur ce sujet pour compléter les travaux nombreux déjà conduits sur cette question.  Source : BEH ,° 28-29/2004 Le risque épidémique est, pour beaucoup, lié aux conditions de vie et, en particulier, à l'hygiène dont l'apprentissage dès le plus jeune âge constitue une impérieuse nécessité. Le Docteur Coquin a parfaitement rappelé ce point lors de l'audition publique du 16 février dernier : « Il faut constamment rappeler ces règles. En milieu hospitalier, elles visent à lutter contre les infections nosocomiales. À cet égard, il ne s'agit pas seulement de rappeler des règles d'hygiène primaires telles que le lavage des mains que l'on a trop tendance à oublier, y compris dans un milieu qui devrait être parfaitement conscient du risque de transmission par les mains du risque infectieux. « Il s'agit également d'apprendre aux professionnels de santé à se servir de certains outils tels que, par exemple, les masques respiratoires lorsqu'ils ont à gérer certains patients. Dans certaines circonstances, ces masques peuvent revêtir une importance toute particulière pour protéger les personnels de santé mais également éviter la diffusion de certaines épidémies. « Ces règles d'hygiène s'appliquent également dans la vie quotidienne. Vous avez vraisemblablement noté que depuis l'année dernière, nous avons axé une campagne de prévention du risque épidémique lié au virus respiratoire syncytial sur les règles d'hygiène que les parents de petits enfants et les professionnels en charge de tout petits dans les lieux d'accueil spécialisés devaient respecter face à certaines autres infections respiratoires dont ils pouvaient être atteints afin d'éviter la transmissibilité inter-humaine de ce type de pathologie. « Il faut également savoir que ces règles d'hygiène se déclinent dans le milieu industriel, qu'il s'agisse de l'agroalimentaire ou d'installations à risque comme les tours aéroréfrigérantes ou les dispositifs de traitement et de conditionnement de l'air. » Mais encore faut-il pouvoir respecter les règles d'hygiène les plus élémentaires. Il est frappant de constater que, dans les cantines scolaires, l'organisation du circuit interdit de fait aux enfants de se laver les mains avant de passer à table. Il n'est pas facile d'imposer à plusieurs centaines d'enfants de passer par un point d'eau pour des raisons de temps, de coût et d'organisation. Pourtant, le repas est aussi un temps éducatif et il appartient aux collectivités de fournir aux enfants la possibilité de réaliser ce geste élémentaire d'hygiène. Dans ce domaine, il est également important de ne pas sous-estimer l'action d'intégration culturelle vis-à-vis des populations défavorisées auxquelles il convient de faire partager progressivement et sans stigmatisation sociale un idéal hygiéniste européen vieux de deux siècles mais que nous avons acquis petit à petit. Un problème particulier : les déchets médicaux Alors que les déchets infectieux des hôpitaux sont repérés, triés et traités, nous voyons se multiplier la diffusion de déchets isolés des patients à domicile. Il y a de plus en plus d'accidents dus à des aiguilles de seringue souillées dans les centres de tri où prolifèrent aussi des pansements. En matière d'aiguilles, les fabricants devraient fournir avec le matériel un petit « sarcophage ». Pour le reste, les préfets devraient veiller à la mise en place d'une filière spécifique pour l'élimination de ces déchets domestiques contaminés L'architecture hospitalière doit prendre en compte deux problèmes en matière de maladies infectieuses : la nécessité de disposer de chambres d'isolement des patients et de circuits dédiés aux malades contagieux. Il est apparu à vos rapporteurs qu'un certain nombre de lacunes pouvaient être listées, liées en partie au remplacement d'une architecture à base de pavillons, dont l'un pouvait facilement être isolé, par une architecture sous la forme de tour qui rend plus difficile la séparation des malades contagieux. La première lacune a trait à la réception des malades aux services d'urgence où il est peu fréquent de pouvoir disposer d'une structure d'accueil vers laquelle on peut orienter un malade à l'encontre duquel existe un soupçon de contagiosité. Cela constituerait probablement un gaspillage de disposer en permanence d'une telle structure mais il serait important que tous les hôpitaux se dotent d'un plan permettant, en cas de crise sanitaire, d'aménager un circuit dédié aux malades réputés contagieux. D'autre part, la construction ou l'aménagement d'un plus grand nombre de chambres pouvant être isolées est une nécessité pour faire face à des épidémies qui toucheraient quelques centaines de personnes. « La peste sévissait ailleurs malgré l'arrêt du Conseil d'Etat daté du 14 septembre 1720 qui avait interdit de franchir le Verdon, la Durance, le Rhône sans certificat sanitaire. En outre, les ports de Marseille et de Toulon étaient bloqués. Pour la première fois en France, l'Etat prenait donc en main une question d'ordre sanitaire en postant jusqu'à 30 000 hommes armés, civils et militaires, aux limites des provinces menacées : Languedoc, Roussillon, Vivarais, Comtat Venaissin, Dauphiné. Entre mars et août 1721, un mur long de 100 Km, haut de 2 m et précédé d'un fossé de 2m, fut édifié depuis Bonpas sur la Durance jusqu'à Sisteron. Cet énorme dispositif de surveillance fut totalement levé en février 1723, un glorieux Te Deum résonna alors dans toutes les cathédrales » Ne serait-ce pas le sort de notre pays en cas d'attentat bioterroriste ? L'emploi des gaz de combat durant la première guerre mondiale a constitué un choc. Les belligérants n'ont pas, au cours de la seconde guerre mondiale, osé réitérer ce type d'action. L'utilisation des armes chimiques, comme des armes biologiques est un pallier significatif dans l'escalade de l'horreur ; l'emploi d'agents infectieux à des fins d'homicide est rare dans l'histoire. Si les alliés ont employé de la toxine botulique, au cours de l'attentat à la grenade contre Reinhar Heinrich, durant la seconde guerre mondiale, nous aurions du mal à multiplier les exemples. Les armes bactériologiques ont été étudiées dès 1926 mais elles sont très difficiles à manipuler et à militariser. En effet, le but est d'inoculer des bactéries ou des virus, une des voies possibles est d'atteindre le poumon profond par la voie de l'aérosol qui est une technique très difficile à mettre en œuvre. Il faut disposer de particules extrêmement fines capables de supporter les contraintes électrostatiques, celles liées à l'explosion et celles de nature environnementale ; de plus, beaucoup d'agents infectieux sont fragiles, par exemple celui de la peste est inactivé par la chaleur et la dessiccation. Une autre voie pouvant servir de vecteur à une action bioterroriste est l'utilisation des réseaux d'eau potable. En outre, l'impact des agents infectieux et la réponse de l'individu face à ce dernier est variable et il est très difficile de quantifier l'impact d'une action bioterroriste de grande ampleur sur la population. L'intoxication collective malveillante de plusieurs centaines de personnes aux Etats-Unis, en septembre 1984, a montré, sur un agent heureusement bénin (salmonelle), l'étendue des effets qu'une action terroriste pourrait avoir en utilisant des agents très pathogènes. Au-delà des premières tentatives de la secte AUM dans les années 90, la menace bioterroriste s'est aujourd'hui renforcée. A l'automne 2001, aux Etats-Unis, la crise des enveloppes au charbon a montré que des actes de malveillance pouvaient causer une forte désorganisation à l'échelle mondiale, même avec un mode opératoire ne cherchant pas à faire un grand nombre de victimes. En effet, avec la même quantité d'agents et d'autres modes de dispersion, le bilan aurait pu être sensiblement plus lourd. Néanmoins, ce sujet inquiétant est récurrent, ce qui nuit à sa crédibilité, car les attaques terroristes par ce moyen ont été à l'heure actuelle très limitées et il ne faudrait pas qu'à force de parler d'un risque qui ne se produit pas, nous baissions la garde. D'autant qu'aujourd'hui des agents infectieux obtenus grâce au génie génétique sont probablement plus à redouter que les agents naturels infectieux militarisés. La question des menaces biologiques représente un risque important qui s'est déjà réalisé aux Etats-Unis avec l'anthrax à l'automne 2001. Si Al Qaïda s'est intéressée à ce type d'attentat, cette organisation n'est pas passée aux actes. Les informations recueillies ont montré un fort intérêt de cette organisation pour l'utilisation de spores de la maladie du charbon (« anthrax »). Cette maladie existe à l'état endémique dans le Tiers-monde et il est relativement aisé de se procurer les souches indispensables et d'en effectuer la culture. Les lettres au charbon ont également montré que le processus de production d'une poudre très efficace n'était pas hors de portée d'individus, pour peu que l'on dispose d'un minimum de connaissances dans ce domaine. La dislocation du bloc soviétique a fait naître des inquiétudes, suscitées par les restes de l'organisation soviétique de guerre biologique « Biopreparat », que plus de la moitié des ses effectifs (20 000 sur les 40 000 employés des années 80) ont dû quitter, faute de paiement de leurs salaires. Ces inquiétudes sont renforcées également par de forts soupçons visant des scientifiques des domaines NRBC de pays proliférants, qui seraient susceptibles d'aider des groupes terroristes à accroître le pouvoir de destruction des agents dont ils disposent. Ce sont ces inquiétudes qui font redouter des actions utilisant le virus de la variole, dont on considère comme probable que des souches restent détenues illégalement par certains pays proliférants ou par des personnels ayant travaillé sur ces questions. Il existe une interrogation sur le fait que certains terroristes pourraient peut-être disposer de l'expertise de personnels scientifiques des Etats ayant disposé d'armes biologiques ou continuant à s'en doter en dépit des conventions internationales. L'OTAN recense 14 agents, qui présentent des dangers inégaux, à partir d'une liste basée sur des faits historiques (le Japon avant la seconde guerre mondiale, l'URSS, l'Irak des années 80, peut-être certains pays occidentaux et des groupes terroristes ayant cherché à acquérir ces agents). Quatre agents sont dits prioritaires mais présentent des risques d'usage à des fins terroristes plus que militaires : _ La variole : Nous ne disposons pas de traçabilité des stocks soviétiques, la vaccination a été arrêtée en 1984 et la population jeune n'a jamais été protégée. Il est difficile de diffuser une épidémie de variole aussi rapidement qu'un virus grippal et aujourd'hui les stocks de vaccins permettent de vacciner la totalité de la population. La principale interrogation porte sur le champ de la vaccination qui, diffusée sur une grande échelle, risque de causer plus de dégâts que l'attaque elle-même. _ Le charbon Il s'agit une arme biologique du pauvre, facile à produire mais peu transmissible en dehors de conditions particulières. La diffusion de cette bactérie sous forme d'aérosol pour en faire une arme de destruction massive est peu aisée. Il convient de noter qu'un vaccin contre le charbon pourrait être réalisé rapidement si la Direction générale de l'armement était en mesure d'obtenir les crédits nécessaires à l'achèvement des travaux conduits avec l'Institut Pasteur. En effet, la phase d'expérimentation d'un vaccin, plus efficace que celui disponible au sein des armées américaine et britannique, pourrait débuter immédiatement. Cela devrait constituer une priorité pour la défense nationale. _ La peste Ce virus est fragile mais extrêmement contagieux et pathogène. _ La toxine botulinique Elle est facile à produire et à introduire dans les circuits hydro alimentaires. Si l'on considère généralement que la ricine serait essentiellement une arme visant un nombre limité de personnes, les évaluations réalisées ont montré qu'une attaque utilisant la toxine botulique pourrait, dans certaines situations, faire un très grand nombre de victimes. Les indications recueillies dans le cadre des enquêtes ont aussi montré un fort intérêt de l'organisation Al Qaïda pour la toxine botulique et la ricine, dont l'usage faisait partie de l'enseignement dispensé en Afghanistan. En dehors des quelques virus, bactéries ou toxines évoquées précédemment, de nombreux autres pourraient être utilisés. D'où une difficulté majeure qui réside dans l'impossibilité de prévoir ce que pourra être une attaque terroriste, d'autant qu'il est exclu de pouvoir vacciner toute la population contre l'ensemble des risques connus. Si le risque biologique agressif, à l'aide d'agents bien connus, est limité, la vigilance est nécessaire car demain des agents extrêmement virulents pourraient être plus accessibles. Par exemple, il est concevable de rendre résistant et dangereux un staphylocoque par le génie génétique. (cf. extrait du rapport de Jean-Yves Le Déaut ci-après). Il existe une palette de types de risques liés en particulier à l'apparition de virus obtenus par manipulation génétique. Ceci a conduit le SGDN à demander au Premier ministre de renforcer les contrôles destinés à éviter la prolifération des souches virales et bactériennes, en particulier de la variole, du charbon, du botulisme, de la peste et de la fièvre hémorragique. Le problème du vecteur d'une telle arme est probablement la question la plus difficile à régler. Extrait du rapport N°2046 AN ; 158 Sénat de M Jean-Yves Le Déaut, Député, « La place des biotechnologies en France et en Europe » L'analyse de Jean-Yves Le Déaut sur le« bioterrorisme » L'arme biologique fait déjà partie de l'arsenal des moyens susceptibles d'être utilisés par des terroristes. Dans ce cas, on craint la dissémination de bactéries ou de virus pathogènes comme la peste, la variole ou l'anthrax. Mais l'utilisation des biotechnologies pourrait permettre d'intégrer, par exemple, le gène d'une toxine dans un microorganisme utilisé dans l'agroalimentaire et d'ajouter ce microorganisme pathogène dans des processus de fabrication. Depuis le 11 septembre 2001, les gouvernements ont compris qu'ils peuvent être confrontés à de nouvelles formes de menaces terroristes. L'utilisation de ces techniques se caractérise par la simplicité d'acquisition des savoir-faire et par leur faible coût. Tout étudiant en biologie moléculaire maîtrise au bout de quelques années d'université les techniques de transgénèse ou celles de la fermentation. La fabrication d'une bactérie produisant de la toxine botulinique est d'une grande simplicité, la multiplier également, même si les terroristes devront, pour en produire en quantité, disposer de gros fermenteurs. Les biotechnologies pourraient donc aussi être détournées de leurs fins, au même titre que d'autres techniques, machines ou équipements utilisés pour répondre aux besoins civils des populations et qui peuvent être transformés en engins de mort. Parce que les biotechnologies sont destinées à satisfaire des besoins fondamentaux, leur diffusion est inévitable et les transferts technologiques sont fortement revendiqués, ce qui rend difficiles le contrôle et les restrictions à la circulation des produits, des technologies et des connaissances. A quelle échéance ce risque est-il susceptible de se produire, sachant que d'ores et déjà des agents biologiques non génétiquement modifiés ou des toxines constituent une menace avérée ? A cette question sur les conséquences à moyen ou long terme des progrès des biotechnologies et du génie génétique, M. Pierre LANG, dans son rapport, apporte une réponse pondérée, en soulignant notamment que, si des inquiétudes légitimes existent, « il n'est pas certain que de tels organismes génétiquement modifiés ou hybrides survivent très longtemps une fois disséminés dans l'environnement ». Si à l'avenir, le risque d'une manipulation génétique de microorganismes à des fins terroristes ou militaires ne peut être écarté, « seule une recherche développée dans les pays démocratiques permettra de conserver les capacités d'anticipation et de réaction adaptées face à des menaces précises », comme le suggérait le Professeur Didier RAOULT, dans son rapport. Face au bioterrorisme, les biotechnologies modernes offrent en effet de multiples possibilités pour détecter la présence d'agents pathogènes, diagnostiquer une infection, voire, à terme, la traiter... Les plans élaborés par le Gouvernement pour faire face à une attaque bioterroriste constituent une approche intéressante car ils ont permis d'engager une réflexion qui va au-delà de l'attaque terroriste, sur la conduite qu'il faudrait tenir en cas de survenue d'une épidémie grave dans notre pays. En effet, il est très difficile de préparer une riposte à un danger inconnu. Le champ des intentions terroristes est largement ouvert car le but recherché n'est pas forcément un nombre élévé de pertes en vie humaine ; cela peut être également une volonté de désorganisation et vos rapporteurs redoutent que ce dernier objectif ne soit assez facile à atteindre. S'agissant du terrorisme, le plan Vigipirate a été revu en mars 2003 pour définir des caractéristiques nouvelles intégrant l'évolution des menaces. Il comporte quatre niveaux d'alerte avec des objectifs de sécurité adaptés et 13 domaines sont couverts. Le plan Biotox a été révisé à l'automne 2003 pour tenir compte des changements dans l'organisation institutionnelle et les outils disponibles. Le Secrétariat général de la Défense nationale a élaboré une présentation du plan Biotox dont vos rapporteurs ont retenus les quelques extraits suivants. Contrairement à l'attentat chimique, dont la nature malveillante pourra généralement être affirmée rapidement, les effets des attentats biologiques, en l'absence d'indices ou de revendications, ne permettent pas toujours d'apporter une certitude sur la nature, malveillante ou fortuite, de l'incident. Au-delà des premières réactions le plus souvent communes, les particularités du risque biologique (période d'incubation, contagiosité éventuelle, caractère insidieux) appellent des dispositions et font appel à des moyens souvent différents de ceux qui visent à répondre au risque chimique. Le plan Biotox a pour objet de contrer des actes de terrorisme biologique, consistant en l'emploi malveillant ou la menace exprimée d'emploi malveillant d'agents biologiques infectieux ou de toxines contre les personnes, les animaux, l'environnement ou les biens. Les contaminations provoquées des réseaux d'eau potable, des chaînes agroalimentaires et pharmaceutiques sont donc également prises en compte. II comprend une partie opérationnelle précisant les premières mesures à prendre au niveau gouvernemental et des fiches de première réaction correspondant à une dizaine de situations considérées comme vraisemblables. Il intègre les dispositions tenant compte du « plan variole » et du plan de distribution en urgence d'antibiotiques. Il tient compte de l'expérience acquise dans la lutte contre le SRAS (pneumonie atypique). La seconde partie, visant à faciliter la mise en œuvre du plan, comprend des fiches décrivant les principaux dispositifs interministériels permettant de répondre, en première intention, à une menace ou à un attentat avéré de nature biologique : - le réseau de conseillers-experts Biotox-Piratox ; - le réseau des laboratoires Biotox-Piratox ; - les bases de données à usage interministériel ; - le dispositif « plis, colis et substances suspectés de contenir des agents biologiques, chimiques ou radioactifs dangereux » ; - le détachement central interministériel d'intervention technique, chargé d'intervenir sur des engins improvisés de nature présumée nucléaire, biologique ou chimique; - les dispositifs nationaux d'intervention et de secours, avec la localisation des grands équipements d'évacuation des personnes et de décontamination ; - le dispositif hospitalier spécialisé ; - le protocole intérieur-défense relatif à la mise à disposition de moyens de lutte NRBC ; - les dispositifs et accords internationaux. Le plan prend en compte les événements se produisant dans un pays étranger et mettant en cause un agent infectieux contagieux, dans le double but d'apporter une assistance à nos ressortissants et de protéger notre territoire. Le plan Biotox est décliné par les différents ministères concernés, par les zones de défense et, chaque fois qu'il y a lieu, par les départements. Toute information relative à un acte ou à une suspicion d'acte de terrorisme de nature NRBC est transmise immédiatement par l'autorité qui la détient aux cabinets des ministres de l'intérieur et de la santé (le cas échéant de la défense, de l'agriculture, de l'industrie, de l'environnement, de l'outre-mer ou des affaires étrangères), au cabinet du Premier ministre, au COGIC et au SGDN ...Les Préfets de département tiennent informés les zones de défense et le COGIC des évolutions de la situation. Le COGIC répercute systématiquement les informations dont il dispose vers le Premier ministre (cabinet et SGDN), le ministre chargé de la conduite opérationnelle de l'action gouvernementale, les autres ministres concernés ainsi que vers l'ensemble des zones de défense. Sur proposition d'un ministre ou du SGDN, le cabinet du Premier ministre peut demander à ce dernier d'émettre un message de préalerte. La préalerte permet de prendre les premières mesures conservatoires dans des situations initiales où règne encore l'incertitude ... Afin de ne pas retarder l'action, tout ou partie des mesures spécifiques du plan Biotox peut être pris sur l'initiative du Premier ministre, des ministres et des préfets, sans déclenchement formel des plans. Le déclenchement du plan gouvernemental Biotox et sa levée sont décidés par le Premier ministre sur proposition d'un ministre ou du SGDN. Le message de déclenchement précise le cas échéant les zones et départements où le plan Biotox est appliqué. Le déclenchement d'un plan Biotox zonal ou départemental est subordonné au déclenchement du plan Biotox gouvernemental. La pré-alerte et le plan Biotox peuvent être déclenchés quels que soient l'état d'activation et le niveau d'alerte en vigueur du plan Vigipirate. A ce titre, toute mesure spécifique du plan Vigipirate qui n'aurait pas encore été activée mais s'avérerait nécessaire pourrait être déclenchée sans délai dès la pré-alerte. Les efforts des autorités pour prévenir les effets d'une attaque biologique sont réels et peuvent être illustrés par quelques exemples. Les outils de gestion d'une épidémie de variole ont été mis en place au niveau des DDASS et des hôpitaux. Vos rapporteurs se sont rendus sur le terrain pour examiner très concrètement la préparation des mesures prises. En effet, l'objectif est de vacciner en 14 jours l'ensemble de la population du territoire selon des modalités qui sont exposées par une circulaire « relative à la préparation de l'organisation sur l'ensemble du territoire d'une éventuelle vaccination collective contre la variole » intervenue le 29 avril 2003. Vos rapporteurs ont pu constater sur le terrain les efforts conduits par les DDASS pour mettre en place la distribution des 80 millions de vaccins contre la variole qui ont été stockés. Toutefois la mise en œuvre d'une vaccination généralisée de la population contre la variole est difficilement concevable car les effets de ce vaccin sont redoutables. Cette action entraînerait plusieurs milliers de décès et d'encéphalites graves. D'autre part, la variole n'est pas très facilement transmissible. Toute la stratégie consisterait, en cas d'atteinte de variole, à isoler un périmètre où la population serait vaccinée, et à garantir des entretiens préalables limitant les cas d'incompatibilités. Il est donc probable que les plans mis en place actuellement sont assez pertinents car ils accompagnent la réflexion sur la faisabilité de traiter, dans un délai très court, un grand nombre de personnes mais que l'achat d'un aussi grand nombre de vaccins soit probablement peu utile. Le plan de réponse à une menace de variole prévoit une stratégie de réponse graduée selon cinq niveaux d'alerte (source SGDN) : - Aucun cas dans le monde Vaccination d'une équipe nationale d'intervention pluridisciplinaire capable de mener toutes les actions nécessaires sur le terrain. Cette cellule, constituée par décret n° 2003-109 du 11 février 2003, comprend du personnel médical, des magistrats, policiers et gendarmes. Cette équipe dédiée interviendra au plus vite sur le terrain face à ce type de menace. Elle fait l'objet d'une vaccination obligatoire. - Menace avérée (en l'absence de variole) Vaccination d'au moins une équipe hospitalière dans chaque zone de défense. - Survenue d'un cas de variole dans le monde (hors du territoire national) Vaccination des intervenants de première ligne. - Apparition d'un cas sur le territoire national Vaccination des équipes zonales et des intervenants de première ligne si cela n'a pas déjà été fait, mais également de l'ensemble des sujets contacts du cas et des personnes exposées. - Survenue de nombreux cas simultanément sur le territoire français Vaccination en anneau autour des cas, isolement des malades et recours à la vaccination de l'ensemble de la population s'il était impossible de contrôler l'épidémie par ces mesures. La France a décidé de constituer un stock de vaccins permettant de vacciner l'ensemble de la population résidant en France soit 60 millions de personnes en 14 jours sur un délai d'activation de 24 heures. La vaccination collective serait réalisée dans plus de 4500 unités de vaccination de base réparties sur le territoire. Les conditions de mise en œuvre de la vaccination sont définies dans la circulaire interministérielle DGS/SD5B/n° 2003/210 du 29 avril 2003. Un dispositif technique de vaccination a été arrêté par le ministère en charge de la santé. Il conviendrait de prendre en compte l'évaluation sanitaire (balance bénéfice/risque comparé des victimes potentielles de l'épidémie et de celles des effets secondaires du vaccin), sans pouvoir exclure des troubles de l'ordre public. La décision du Premier ministre, qui nécessiterait alors un décret, pourrait donc être prise sur proposition du ministre de la santé et, le cas échéant, saisine du ministre de l'Intérieur. Le schéma de vaccination proposé par la direction générale de la santé tient compte de cette problématique bivalente : nécessité de bloquer rapidement l'extension de l'épidémie et besoin de rassurer la population. Il prévoit la vaccination en deux semaines de la totalité de la population ne présentant pas de contre-indications. Le schéma présenté s'appuie sur plus de 4 500 équipes qu'il conviendra de former dès à présent, réparties dans 1 000 centres de vaccination. Le stock français actuel de vaccins, détenu par l'Agence française de sécurité sanitaire des produits de santé, est suffisant pour vacciner la totalité de la population.78 Il n'est donc pas utile de diluer le vaccin pour obtenir un nombre accru de doses. Le ministère de la santé considère qu'un vaccin de seconde génération ne présenterait pas d'avantage significatif, notamment en termes d'effets secondaires. Par contre, il semble urgent d'entreprendre sans tarder le développement d'un vaccin de troisième génération dont les effets secondaires seraient très réduits. Il était important de faire ces exercices variole, de mettre en place des structures au niveau des départements et des préfectures car ces mesures serviront pour les prochains agents. Ce n'est pas de mettre des moyens sur des maladies que l'on ne connaît pas ou particulières qui importe. Il s'agit, au niveau de la détection, d'avoir une meilleure organisation entre les rares forces qui existent en France de détection d'urgence, car il existe une dispersion complète qui nécessite un réel effort de coordination, notamment entre civils et militaires. Sans que cela soit une critique particulière, le constat que les divers intervenants ont tendance à demeurer dans leur pré carré et ne s'occupent guère ou très peu des autres, devrait conduire à revoir le rôle confié à chacun et à garantir une coordination rigoureuse et efficace, ainsi que la mise à disposition des ressources de l'Armée. L'organisation des soins aux malades se fonde sur un réseau d'établissements de santé de référence (un ou deux par zone de défense). En collaboration avec le délégué de zone pour les affaires sanitaires et sociales, ces établissements définissent actuellement l'organisation zonale de la réponse à une réapparition de la variole : réseaux d'experts, participation des médecins généralistes, circuits d'information, désignation des hôpitaux d'accueil, modalités de transport des malades, etc... Des équipes pluridisciplinaires prendraient en charge les premiers cas suspects. Ces équipes auraient pour mission de prendre en charge les premiers cas signalés, de vérifier le diagnostic et d'appliquer les mesures d'accompagnement visant à éviter ou ralentir l'extension de l'épidémie : hospitalisation, analyses, traitement, surveillance et désinfection des lieux contaminés, enquête pour retrouver les personnes ayant été en contact, vaccination, enquête et procédure sur l'acte de malveillance proprement dit. Une équipe pluridisciplinaire est en cours de constitution dans chaque zone de défense. La vaccination des intervenants, au stade actuel, serait limitée à l'équipe zonale de Paris, agissant dans un premier temps comme « Equipe nationale dédiée projetable ». Le dispositif hospitalier s'appuie sur un réseau d'«établissements de santé de référence », chargé à la fois d'une mission de planification et de gestion de crise. Vos rapporteurs ont rencontré à l'hôpital de la Pitié-Salpêtrière les responsables de la mise en œuvre de ces dispositifs. Il est très important que le système sanitaire soit préparé à identifier et traiter rapidement toute épidémie, due ou non à une attaque. Les plans Piratox et Biotox79 précisent la nature et la composition du réseau des laboratoires Biotox-Piratox. Ils ont vocation à intervenir pour traiter des prélèvements d'environnement ou des prélèvements biologiques en cas de découverte d'indice, de menace, de suspicion, ou d'acte de malveillance de nature chimique ou biologique. Au sein de ce réseau80, il est défini un sous-ensemble, appelé « dispositif de traitement des plis, colis et substances suspectées de contenir des agents biologiques, chimiques ou radioactifs dangereux ». Le réseau des laboratoires Biotox-Piratox comprend : - des laboratoires du dispositif «plis, colis et substances suspects » ; - des laboratoires d'analyses d'eau potable ; - des laboratoires associés pour les prélèvements d'environnement ou les prélèvements biologiques, ainsi que des réseaux associés (DGCCRF, DGDDI, AFSSA, laboratoires vétérinaires départementaux). - des Centres nationaux de références sur des agents biologiques spécifiques. Le gouvernement a constitué des stocks d'antibiotiques pouvant être efficaces contre différents agents bactériologiques81. Le but de cette organisation est que le traitement soit remis à l'ensemble de la population exposée en moins de 24 heures, dans des points de distribution de médicaments qui doivent être répartis de manière homogène et permettre d'accueillir en une journée la plus large partie de la population. La distribution des médicaments se fait obligatoirement sous la responsabilité d'un pharmacien. Les établissements de santé ne doivent pas être impliqués dans la distribution afin d'être plus disponibles pour traiter les personnes ayant développé la maladie. L'objectif est de répondre à une attaque par un agent bactérien, et en particulier le bacille du charbon, face auquel, dans l'incertitude sur les personnes contaminées, il conviendrait d'en traiter préventivement un très grand nombre. En effet, face au charbon pulmonaire, il est trop tard pour agir dès lors que les symptômes sont apparus. Au regard des recommandations formulées par l'AFSSAPS (l'Agence française de sécurité sanitaire des produits de santé), le Gouvernement a constitué des stocks d'antibiotiques (des fluoroquinolones). Un stock de première urgence est prépositionné dans chaque établissement de santé de référence. Chaque stock garantit 80 000 journées de traitement (soit, par exemple, 40 000 personnes pendant deux jours, dans l'attente des stocks nationaux). Le stock principal, géré par le ministère de la santé (DOS), est mis en place sur deux sites. Il permet d'assurer le traitement préventif d'une population d'un million de personnes pour une durée de huit semaines. Enfin le Ministère de la défense dispose, pour ses besoins propres, d'un million de comprimés de ciprofloxacine (500 000 journées de traitement) et, à terme, de 280 000 boîtes de 15 comprimés de doxycycline (100 000 étant déjà disponibles fin juin 2003). Il est probable qu'aujourd'hui les pouvoirs publics ont pris conscience de la nécessité de promouvoir la lutte contre le bio terrorisme. S'agissant de l'organisation des secours, il n'existe pas de définition axée sur le biologique mais des plans sectoriels (variole, plis suspects). Le premier problème est d'assurer l'information des pouvoirs publics. Des moyens ont été définis : mise en place d'un réseau de laboratoires organisés pour connaître rapidement les agents et de réseaux d'experts ; l'objectif est de savoir à quel agent on a à faire car la saturation peut être le moyen de cacher une véritable attaque. S'agissant des experts du risque chimique et biologique, il en existe une quarantaine qui sont joignables à tout moment. Toutefois la difficulté de diagnostic est inégale entre le simple charbon qui peut être diagnostiqué par un laboratoire important et le botulisme où la difficulté essentielle réside dans le fait qu'il faut des biologistes ayant une pratique fréquente. Un problème majeur réside dans l'identification de la souche. La difficulté des laboratoires est qu'il faut faire très vite alors qu'il existe un délai technique demandé par les laboratoires de référence. D'où la mise en place du réseau de conseillers-experts Biotox-Piratox qui a pour mission d'apporter une assistance technique aux autorités gérant la crise aux différents niveaux de l'Etat. Il s'agit d'un réseau national, toutes régions confondues, qui comporte quelques dizaines d'experts choisis dans des domaines variés pour leurs seules compétences techniques sur les questions de lutte antiterroriste NRBC en milieu civil (médecine, biologie, chimie, technique des équipements, secours, etc.). L'appel à ces conseillers implique qu'ils n'ont pas à participer, à un autre titre, au dispositif opérationnel mis en place. Un annuaire est tenu à jour par le Détachement central interministériel d'intervention technique qui anime le réseau. Aucune astreinte n'est organisée, mais chaque expert fournit l'ensemble des moyens qui permettraient de le joindre en cas d'urgence. Le premier exercice sur la mise en œuvre du plan variole a eu lieu récemment. Le principal enseignement qui peut en être tiré est qu'il est nécessaire que cette action soit reconnue par le corps médical et qu'il faut gérer la communication. Une des difficultés est la préparation psychologique des intervenants à affronter ce type de menaces. Il faut faire tout un travail très précis de secours et d'intervention. Dans une ambiance de propagation rapide de l'épidémie, ce genre de crise implique de disposer des équipements et d'une panoplie complexe de mesures à mettre en place car la propagation peut avoir lieu par l'eau, l'air, les aliments (problème de la restauration collective). Dans le cadre du G8, il existe une coopération avec la Russie et Singapour pour essayer de créer un souchier de classe 4 recensant les principaux agents infectieux pouvant être utilisés à des fins de bioterrorisme. Il existe néanmoins une difficulté de mise en œuvre car le souchier appartient aux pays d'origine qui disposent de la propriété intellectuelle des souches. Les équipes de recherche fondamentale ne sont pas toujours organisées et il faut également des techniciens. La France manque cruellement de recherche en épidémiologie. Un dispositif de recueil épidémiologique par symptôme est à l'essai en Guyane. En effet, beaucoup de pathologies ne sont pas identifiées ; il existe une insuffisance épidémiologique car, si nous connaissons la grippe, nous ne sommes pas capables d'identifier rapidement les autres infections respiratoires. Nous ne disposons d'aucun moyen pour lutter contre la ricine et il est indispensable de lancer des programmes. Dans le cas de la variole, il faudrait concevoir un vaccin de troisième génération et évaluer ce programme. Il existe plusieurs niveaux d'intervention. La protection de l'eau est difficile à faire, les concessionnaires ont des plans de sûreté mais, cela est difficile, long et coûte cher. La détection s'effectue par la modification du taux de chloration dans le cadre du plan vigipirate. La difficulté est que les moyens de détection ne sont pas suffisamment élaborés. Cette tâche est la plus difficile à réaliser car il est nécessaire d'informer exactement la population pour signaler les troubles et lui indiquer quand elle doit saisir le système de santé, sans pour autant provoquer une panique qui déborderait très rapidement les services des urgences. Le problème majeur est celui de la capacité des hôpitaux à réagir en fonction du nombre des victimes. Par exemple, en cas de pandémie de grippe, il faudrait que la population reste chez elle car nous ne pouvons pas hospitaliser plusieurs millions de patients et aucun plan ne peut organiser cela. Il n'existe aucun moyen de traiter la toxine botulique, ce qui implique de disposer de lits de réanimation ; or leur nombre est limité. Nous avons besoin de constituer des stocks de produits très importants mais, dans la mesure où il est peu probable que tous les Etats de l'Union européenne soient agressés en même temps, il serait opportun de disposer de stocks au niveau de l'Union européenne. Dans la perspective d'une épidémie de grippe, il y aurait, dès la première vague, 30 à 50% de personnes contaminées. Il faut réfléchir aux conditions de protection de la population. Il faudrait garder les enfants à la maison, interrompre les transports collectifs et le pays serait désorganisé. S'agissant des masques, tout dépend du niveau de protection recherché, une protection optimale implique la consommation de 4 à 6 masques par jour. Or, les réflexions sur la protection des populations avec des masques adaptés n'ont pas abouti. Si nous voulons éviter la paralysie du pays, il faut offrir une protection à ceux qui se déplacent. Il convient également de réfléchir au mode de distribution des produits car, pour éviter la diffusion d'une épidémie, il est absolument indispensable d'éviter la concentration des populations, ce qui implique que les produits soient distribués à la population et non qu'elle aille les chercher. Il convient de faire un inventaire à partir du risque et d'estimer ce que nous sommes capables de faire. En l'état actuel des connaissances, l'intérêt du bioterrorisme, pour tuer le maximum de personnes, serait aujourd'hui assez limité. Par contre, l'objectif de désorganisation rapide d'un pays pourrait être plus facilement accessible. La difficulté des responsables politiques est de ne pas tomber dans un travers maximaliste qui les conduirait par exemple à fermer les écoles où à retreindre l'usage des transports en commun. Il convient d'essayer d'anticiper les crises futures et la réflexion doit être étoffée, même si des cercles de réflexion sont aujourd'hui assez actifs. Il faut également réfléchir aux conditions de protection de la population. Les exercices qui ont été faits, et les plans qui ont été établis ces dernières années pour la grippe et la variole serviront pour les maladies futures encore inconnues. Mais vos rapporteurs demeurent inquiets car les outils en place ne sont adaptés qu'à des germes que nous connaissons aujourd'hui. D'autre part, la population n'est pas familiarisée aux gestes élémentaires de prévention de la contagion. Du côté de la recherche, c'est un problème de méthode, d'orientation vers certains problèmes sur lesquels il convient de mener des actions particulières. En particulier, il faut renforcer la recherche en ce qui concerne les agents d'aujourd'hui et surtout de demain. Il faut identifier de nouvelles cibles et mieux connaître les réactions prévisibles de la population. La mutualisation des moyens est nécessaire et, pour cela, il est indispensable de rapprocher la recherche militaire de la recherche civile ; à l'instar des Etats-Unis, il faut développer des recherches mixtes. Il faut également avoir des éléments d'alerte plus précoces, mieux huilés, davantage ancrés sur des médecins généralistes, comme cela est fait avec le réseau des Grog. Dans cette perspective, il convient d'avoir une réflexion sur la mise en œuvre d'un système de déclaration des symptômes permettant d'alerter les pouvoirs publics avant même que le diagnostic ait été clairement établi. Il faudrait pour cela mettre en place des marqueurs par symptôme, l'un de ceux-ci pourrait être, par exemple, la consommation de médicaments. Aujourd'hui le diagnostic de la variole risquerait de prendre du temps car la quasi-totalité des médecins n'a jamais eu à diagnostiquer cette maladie. Sur le plan militaire, une expérience fort intéressante, analysée sur place en Guyane par vos rapporteurs, est la surveillance épidémiologique qui se fait en temps réel par un appareil portable de type « palm » permettant de déclarer les symptômes. S'agissant de la formation et de la sensibilisation, l'Education nationale doit s'impliquer dans les questions de défense civile à travers les programmes scolaires ; en effet, il ne faut pas oublier que la population doit avoir des comportements adaptés par une éducation à la défense car les terroristes recherchent l'impact psychologique. D'autre part, la coopération européenne est indispensable et doit s'exercer sans arrière-pensée. Tous les pays doivent collaborer, par exemple, à la mise au point de vaccins, surtout lorsqu'il s'agit de produits dépourvus de débouchés commerciaux et ne pouvant qu'être stockés à des fins de lutte contre le terrorisme. Décrite dès l'Antiquité et au Moyen-âge, la grippe a été identifiée comme une cause d'épidémies au fil des siècles. Si l'on ne sait pas vraiment quand les virus sont apparus chez l'homme, on est aujourd'hui en mesure d'expliquer l'origine et la cause de la ré-émergence périodique des pandémies de grippe. La grippe est due à trois groupes de virus, A, B et C. Tandis que le virus de type C est relativement stable, les virus de type A et B évoluent sans cesse. Un premier mécanisme de variation est appelé « glissement antigénique » : des mutations de gènes codant pour des protéines de surface provoquent des modifications mineures du virus. Le nouveau variant reste très proche du précédent, si bien que l'immunité conférée par une grippe contractée précédemment peut protéger contre le nouveau variant. Cependant l'accumulation de ces modifications entraîne une différence antigénique qui aboutit à une moindre reconnaissance du nouveau virus par les systèmes immunitaires qui ont rencontré ces virus dans le passé. Ce phénomène impose le changement des souches vaccinales plus ou moins régulièrement. L'aspect progressif de ces changements explique que la plupart des épidémies sont souvent mineures ou de moyenne importance. Pour les virus de type A, il existe un deuxième phénomène de variation, appelé « recombinaison génétique », qui peut être plus grave. Des changements radicaux des protéines antigéniques du virus, avec le remplacement d'un gène par un autre, donnent naissance à un nouveau virus, totalement différent de celui qui circulait jusque-là. Brutalement ce nouveau virus apparaît et gagne tous les continents. C'est la pandémie. L'immunité pré-existante ne protège pas et un vaccin préparé avec les souches précédentes est inefficace. Les virus grippaux présentent la caractéristique redoutable d'être hautement contagieux et il existe des types de virus causant des pandémies dramatiques : grippe espagnole en 1918 (40 millions de morts), grippe asiatique en 1957 (4 millions de morts) et grippe de Hong-Kong en 1968 (2 millions de morts). Une recombinaison génétique impliquant le gène de la protéine majeure de surface du virus, l'hémagglutinine, constitue le point de départ d'une pandémie potentielle, après laquelle une période de circulation dans l'espèce humaine s'installe, avec des épidémies saisonnières « normales ». Depuis vingt-cinq ans, les virus en circulation sont des descendants du virus Hong-Kong (1968). Les vaccins légèrement modifiés chaque année sont efficaces. A ces deux mécanismes, il faut ajouter la possibilité de ré-émergence d'un virus ancien. Ainsi, un sous-type disparu depuis 1957 est réapparu en 1977, causant « l'épidémie de grippe russe » et les virus qui en sont dérivés circulent toujours aujourd'hui. Ce qui explique l'inquiétude née récemment de l'envoi par erreur de souches de virus par un laboratoire américain. Cela est également le cas de la grippe aviaire : nous pouvons estimer qu'une centaine de personnes ont été touchées depuis deux ans. Il convient d'être prudent sur le taux de létalité qui n'est probablement pas de 70% mais de 30 à 40 %, ce qui est déjà considérable et explique les craintes devant l'apparition d'une forme qui serait transmissible d'homme à homme. D'où la nécessité pour les pouvoirs publics de se préparer à cette hypothèse.
Nous nous situerions, en cas de pandémie grippale grave, devant les problématiques que nous venons d'évoquer. Les moyens mis en œuvre et les procédures seraient quasiment les mêmes qu'en cas d'attaque bioterroriste. Le plan gouvernemental contre les pandémies grippales a été adopté le 7 octobre 2004, à partir du plan construit, en 1999, par l'Organisation Mondiale de la Santé dont il reprend la structure. Si une pandémie de type virus H5N1 apparaît sous une forme qui n'est pas contagieuse d'homme à homme, l'isolement pourrait se faire à domicile; par contre si nous entrons dans une phase pandémique contagieuse d'homme à homme, nous devrons lutter contre une telle épidémie par trois méthodes : - La mise en place de barrières physiques. Cette méthode qui est très efficace implique la possibilité de fermer les écoles, d'interdire les rassemblements de limiter les transports collectifs dans les grandes aux agglomérations ; elle implique aussi que les personnes en contact avec le public puissent disposer de masques adaptés à la pandémie - La deuxième barrière implique la distribution de médicaments antiviraux. Le ministère de la santé a acheté 13 millions de doses de traitement Tamiflu (oseltamivir) qui est un produit cher (8 euros pièces) ; il doit être administré sous contrôle médical par les médecins traitants. Il faut éviter le déplacement en pharmacie et envisager la possibilité de faire distribuer ces médicaments au domicile à des patients. Cette action est extrêmement coûteuse puisque l'achat, le traitement et le stockage de 16 millions de doses impliquent un budget de 175, 4 millions d'euros. - S'agissant des vaccins contre un virus de type H5N1, un appel d'offres, annoncé par le ministre de la Santé lors de l'audition publique, a été publié pour l'achat de 2 millions de doses et la mise à disposition dans des délais rapides de 20 millions de doses si l'Organisation Mondiale de la Santé déclare que la pandémie est mondiale, ainsi que la mise à disposition de 20 autres millions de doses en fonction de l'évolution de la pandémie. Le problème qui n'est pas réglé aujourd'hui est la mise en place localement de ces mesures et le risque très important de paralysie du pays : comment faire fonctionner des hôpitaux si les infirmières et aides soignantes sont bloquées à leur domicile pour garder leurs enfants car les écoles auront été fermées ? Ce plan comporte trois niveaux d'alerte. Aujourd'hui nous nous situons sur une échelle deux. A ce niveau, cela signifie que nous sommes menacés par des virus hautement pathogènes transmissibles de l'animal vers l'homme (la grippe aviaire n'est pour le moment transmissible que des animaux vers l'homme et non entre humains). Au niveau trois, nous nous situons en présence de transmission interhumaine avérée ; il est nécessaire d'éviter qu'une épidémie parvienne à se diffuser, ce qui implique l'intervention de mesures restrictives en matière de liberté de déplacement. Ce plan suscite exactement les mêmes difficultés et interrogations que le plan biotox : à savoir le risque de paralysie du pays et les difficultés de communication vis-à-vis d'une population stressée pour ne pas dire plus. Un des moyens de rassurer la population serait de mettre à sa disposition des masques de protection. Les autorités interrogées par vos rapporteurs pensent que des masques classiques, de type masques de chirurgien, n'offriraient qu'une protection extrêmement limitée. Il serait souhaitable de disposer de modèles extrêmement efficaces mais relativement coûteux. Une réflexion est engagée au ministère de l'économie et des finances pour examiner les conditions dans lesquelles des accords pourraient être passés avec des industriels afin que ces derniers se dotent des machines outils nécessaires à la fabrication, dans un délai extrêmement rapide, de plusieurs millions de masques. Il est prévu de réserver, dans un premier temps, les masques produits aux personnels d'intervention les plus exposés au risque épidémique. Vos rapporteurs considèrent que la réflexion mérite d'être développée sur ce point. La mise à disposition de masques en nombre suffisant aurait certainement un coût très élevé mais, en même temps, aiderait à limiter la paralysie du pays. Vu sous cet angle, il convient de relativiser le coût. Cette dimension de mise en place de barrières physiques pour protéger individuellement chaque personne mérite d'être étudiée très attentivement. Le produit vaccin est spécifique car il s'adresse à une population large et en bonne santé. L'industrie des vaccins est fortement capitalistique et de long terme : un minimum de cinq ans et, par exemple, un investissement de 100 à 150 millions d'euros pour chaque unité de production de vaccins antigrippaux. Ceci explique que cette industrie ne puisse réagir rapidement au niveau de son outil de production et que seule l'anticipation permette la mise en situation. Une autre spécificité importante est le fait, qu'aux niveaux réglementaire et technique, les vaccins échappent de plus en plus au schéma normal des produits pharmaceutiques, chaque pays disposant d'un système différent dans ce domaine. En outre, cette branche de l'industrie pharmaceutique est particulièrement exposée vis-à-vis du grand public qui admet difficilement que l'administration d'un vaccin puisse causer des troubles chez une personne en parfaite santé. L'industrie du vaccin est extrêmement concentrée : il n'existe que deux laboratoires au monde fabriquant des vaccins généralistes. S'agissant des risques exceptionnels (de type SRAS ou grippe aviaire) qui dépendent de l'environnement, ou des risques bioterroristes qui dépendent de l'œuvre humaine, le domaine des vaccins est spécifique. L'industrie peut difficilement réagir en quelques mois car elle travaille souvent sur des matériaux vivants. Cela se traduit par des cycles longs en termes de développements et de production. La création d'une nouvelle unité de production nécessite 5 ans et un investissement important. La production d'un vaccin requiert 9 à 10 mois avec des extrêmes pouvant aller jusqu'à 22 mois, tandis que d'autres produits, comme le vaccin contre la grippe, sont produits en 6 à 7 mois. La France dispose dans ce domaine d'une industrie qui se situe au premier rang mondial. Il est donc nécessaire de la soutenir et, conjointement, d'œuvrer dans le sens de la santé publique par un partenariat étroit entre cette industrie et les pouvoirs publics . Cette industrie « avec l'apport des biotechnologies, va produire de nouveaux produits dans les prochaines années. Notamment des vaccins contre le zona, les diarrhées aiguës à rotavirus du nourrisson, des vaccins préventifs contre le cancer du col de l'utérus, contre le papilloma virus, ce sont de grosses innovations qui arriveront dans les deux à trois ans, c'est l'un des secteurs les plus innovants. C'est également un petit secteur car il ne représente que 1,5 % du chiffre d'affaires de l'industrie pharmaceutique. Il est concentré, petit, fragile parce qu'il existe aujourd'hui une appétence vers les États-Unis car les vaccins y sont assez peu présents, les prix y sont plus élevés, les incitations à aller aux Etats-Unis sont donc de plus en fortes. Ce domaine aujourd'hui très européen peut donc être attiré par les États-Unis comme ce fut le cas pour l'industrie pharmaceutique »82. Dans le domaine de la lutte contre les infections, la France dispose d'un instrument exceptionnel de recherche, l'Institut Pasteur que bien des pays lui envient. Il est universellement connu et considéré comme l'un des centres de recherches les plus importants du monde en matière d'infection, de microbiologie et de recherches vaccinales. Pour autant, l'Institut Pasteur connaît des difficultés dans son mode de fonctionnement dont la presse s'est largement fait l'écho. L'Institut doit d'abord sa position à son histoire, qui commence à l'origine même de la découverte de la notion de maladies dues à des bactéries à la fin du XIX° siècle et s'est poursuivie jusqu'à nos jours. Sa contribution a été considérable tout au long de cette histoire, dans l'identification des microorganismes pathogènes, bactéries et virus notamment : rappelons seulement l'identification du virus du SIDA il y a une vingtaine d'années. Mais sa contribution a aussi été majeure dans la mise au point, sans cesse améliorée, des moyens de diagnostic et des procédés médicamenteux ou vaccinaux de lutte contre ces agents et, bien sûr, dans la connaissance fondamentale des microorganismes et des mécanismes naturels de défense contre eux. A côté de l'histoire, l'Institut doit sa position toujours actuelle à l'importance des moyens techniques et humains dont il dispose sur un campus qui accueille environ 2700 personnes et à la qualité reconnue de ses équipes. Il dispose enfin d'un réseau d'instituts répartis sur tous les continents et qui a joué dans la passé un rôle important dans la lutte contre les maladies des pays du Sud, même si aujourd'hui seul un petit nombre de ces instituts est encore de la responsabilité de Pasteur Paris et si la plupart sont surtout cantonnés désormais dans une fonction de laboratoire d'analyses biologiques. L'image de l'Institut Pasteur est, en France et dans le monde, celle d'un lieu d'excellence où l'on étudie les maladies infectieuses, leurs agents et les possibilités de les combattre. A côté de quelques laboratoires universitaires de grande qualité, l'Institut représente en fait la plus grande part, et de beaucoup, du potentiel français de recherche dans ce domaine ; il est aussi un acteur très important en santé publique, puisqu'il anime sur son campus près de la moitié des laboratoires français de référence en microbiologie. Il rencontre cependant aujourd'hui des difficultés majeures de divers ordres. Les moyens dont il dispose sont désormais très insuffisants pour lui permettre de tenir son rôle dans une compétition internationale d'autant plus redoutable que l'importance de la lutte contre les maladies infectieuses, un moment négligée, a été redécouverte depuis plusieurs années par les autres grands pays, bien avant la France, et que les moyens mis à la disposition de cette recherche y sont beaucoup plus importants que ce que nous connaissons en France. Cette situation est d'autant plus préoccupante que le coût de telles recherches a considérablement augmenté depuis quelques années avec les progrès techniques que connaît la biologie et dont l'usage est incontournable. On sait bien que les budgets de recherche français n'ont pas suivi. L'Institut Pasteur est d'abord un grand institut de recherche fondamentale et il est essentiel de préserver cette recherche qui est le seul gage de possible progrès pour l'avenir. Mais il est aussi amené un jouer un rôle important dans l'application de certaines de ses recherches, en particulier dans le développement aujourd'hui très difficile et très coûteux de nouveaux vaccins, voire dans la mise au point de nouveaux médicaments anti-infectieux dont le besoin sera vite évident même s'il n'est pas encore toujours bien compris. Il semble en outre capital que l'Institut maintienne et développe son potentiel d'intervention dans le domaine de la santé publique, en particulier à travers ses laboratoires de référence, mais aussi grâce à une meilleure articulation avec le monde médical, articulation qui s'est beaucoup restreinte au cours des dernières décennies. A cet égard, on peut se demander si le rôle des pouvoirs publics n'est pas, d'un côté, de largement soutenir cet Institut pour le rôle qu'il peut jouer en infectiologie, de l'autre, d'étudier avec ses responsables les motifs de son soutien et éventuellement de les « contractualiser » beaucoup plus précisément. Certes, la recherche fondamentale ne peut être dirigée, elle doit garder toute sa liberté, mais on peut se demander pourquoi l'Etat doit-il soutenir Pasteur ? Et la réponse est évidente : il doit le soutenir dans le domaine fondamental sans exiger que ses recherches soit focalisées sur l'application à court/moyen terme et il doit aussi l'aider à développer ses possibilités d'intervention dans le domaine de la santé publique, mais dans son champ de compétence : celui de l'infection. C'est à dire que l'Etat n'a en vérité aucune raison de donner un chèque en blanc à Pasteur, il doit l'aider beaucoup plus qu'il ne le fait mais dans le domaine qui est le sien, celui de l'infection, de la lutte contre l'infection, de la microbiologie à l'immunologie par exemple. Il n'a aucune raison en revanche de l'aider comme un second CNRS, pour le développement de recherches de base dans n'importe quel secteur de la biologie, aussi intéressantes soient-elles. Citons par ailleurs un problème particulier, celui du réseau. Celui-ci n'est plus, et il s'en faut de beaucoup, ce qu'il a été en matière de recherche sur les maladies des pays du Sud. Il pourrait le redevenir, au bénéfice de ces pays et de l'image de la France, à condition d'être profondément repensé et à deux conditions : - Augmenter de façon très importante les moyens dont il dispose qui sont actuellement ridicules. - Concentrer l'effort sur un maximum de deux sites de recherches étroitement articulés avec le campus parisien. En conclusion, vos rapporteurs tiennent à souligner que : Pasteur est un « bijou » que la France se doit de sauvegarder, et c'est une véritable richesse pour elle. L'aide que les pouvoirs publics lui apportent doit non seulement être maintenue, mais encore beaucoup accrue. Mais ce ne doit pas être comme un troisième institut de recherche « tous azimuts » analogue à l'INSERM ou au CNRS, mais bien en tant qu'institut jouant un rôle mondial dans le domaine de l'étude des infections. Le réseau peut redevenir l'instrument qu'il n'est plus mais tout ici est à repenser, si la France veut se doter d'un instrument de qualité. L'Institut de recherche pour le développement, qui a succédé à l'ORSTOM créée en 1944, est un établissement public à caractère scientifique et technologique qui conduit des programmes scientifiques, centrés sur les relations entre l'homme et son environnement dans les pays du Sud, afin de contribuer à leur développement. L'IRD remplit quatre missions fondamentales : la recherche, l'expertise et la valorisation, le soutien et la formation, l'information scientifique. Il est fortement implanté à l'étranger où il dispose de 25 représentations. Son budget total avoisine les 200 millions d'euros et il comporte un peu plus de 2000 agents dont 760 chercheurs. L'approche transversale et pluridisciplinaire de l'IRD ouvre des pistes très intéressantes en matière de recherche. Dans le cas du paludisme par exemple, les équipes de chercheurs étendent leurs observations et leurs hypothèses à l'aspect social, culturel, territorialisé de la maladie : des photographies aériennes des villages, l'étude du sol et des contaminations permettent de formuler des hypothèses sur une typologie d'habitat à risque ou sur le degré d'efficacité de la lutte anti-vectorielle. Des enquêtes au plus près du terrain montrent l'usage durable d'une pharmacopée de plantes traditionnelles, mais aussi les importations illicites d'un antipaludéen très puissant par les orpailleurs clandestins ; ce médicament est certes efficace pour remettre rapidement sur pied l'ouvrier contaminé mais, loin d'éliminer les parasites, il serait susceptible de favoriser l'émergence de souches résistantes. Au terme de ce travail, vos rapporteurs ont retenu plusieurs enseignements : - Le risque épidémique est toujours d'actualité et le sera de plus en plus ; - Il constitue le problème de santé le plus difficile à anticiper ; - L'effort des pouvoirs publics est considérable et les progrès accomplis par notre système de veille et d'alerte remarquables, même si la canicule de 2003 a montré qu'il pouvait y avoir des défaillances dans ce système ; - La politique de lutte contre le risque épidémique est globale et n'est pas limitée à des questions médicales : l'hygiène, les conditions de vie, le niveau d'information et de culture sont des paramètres fondamentaux. Les inquiétudes de vos rapporteurs, s'agissant de l'action des pouvoirs publics, se situent à deux niveaux : - L'information et la communication sont perfectibles, en particulier s'agissant des vaccinations ou de la prévention contre le VIH ; - Les plans établis par les pouvoirs publics pour faire face aux risques épidémiques sont trop centralisés ; ils ne prennent pas assez en compte le rôle des maires et surestiment les moyens des DDASS. Certains types de vaccin dont la diffusion est par nature aléatoire (par exemple ceux liés au bio terrorisme) ne peuvent être mis au point qu'avec l'appui financier des pouvoirs publics, faute de débouchés commerciaux, ce qui implique un partenariat de long terme. L'audition publique organisée le 16 février 200583 a montré que la prise de conscience du risque épidémique était réelle. Il convient que ces bonnes dispositions ne s'étiolent pas avec le temps. 1. Tout migrant, en situation régulière, doit se voir proposer la possibilité de réaliser immédiatement un bilan de santé par les caisses primaires d'assurance maladie. 2. Le tableau vaccinal doit être actualisé régulièrement, dans le cadre d'une expertise publique transparente associant toutes les parties concernées. 3. Les activités des médecins libéraux au service de la santé publique doivent être reconnues et intégrées dans les conventions conclues avec les organismes d'assurance maladie. 4. La notion d'urgence absolue sanitaire devrait être précisée pour que des actions puissent être lancées par les pouvoirs publics en dérogeant à la procédure d'appel d'offre. 5. La Direction générale de la santé, placée au cœur des situations de crise, doit être soutenue pour être en mesure de faire face à ses tâches. 6. Un partenariat entre les pouvoirs publics et l'industrie des vaccins est important dans deux domaines : la préparation de vaccins contre des risques aléatoires liés au bioterrorisme et aux virus respiratoires ; dans le cadre de la coopération, une aide pour la mise au point de vaccins destinés aux pays en voie de développement et jugés non rentables par l'industrie pharmaceutique. 7. La dotation de l'Etat à l'Institut Pasteur doit être accrue en considération de son implication dans la recherche fondamentale et appliquée sur les maladies infectieuses. 8. Les crédits prévus pour la mise au point rapide d'un vaccin contre le charbon devraient être rapidement débloqués par le Ministère de la défense. 9. Des contrats associant l'Etat et les collectivités locales devraient être mis en place pour préparer la gestion des crises sanitaires majeures. 10. S'agissant des recherches engagées pour lutter contre le bioterrorisme, il est suggéré que des parlementaires membres de l'OPECST et des Commissions de la Défense du Parlement soient habilités à recevoir des informations classées « confidentiel défense » afin de pouvoir contrôler le système de riposte à ce type de menaces. 11. L'Inserm devrait diligenter une expertise collective internationale sur les effets de la vaccination contre l'hépatite B afin que le public puisse porter un jugement éclairé. 12. Une expertise collective sur les effets des antibiotiques dans l'alimentation animale au vu des phénomènes de résistance à ces médicaments devrait être conduite. La recherche en épidémiologie est déterminante dans la connaissance du risque et de son évolution. Elle doit être vigoureusement soutenue. 13. La recherche en épidémiologie est déterminante dans la connaissance du risque et de son évolution. Elle doit être vigoureusement soutenue. 14. Les clauses des contrats d'assurance décès excluant le risque épidémique devraient être réputées non écrites. 15. Il serait pertinent de prévoir l'obligation de rendre possible le nettoyage des mains avant les repas en collectivités. L'Office parlementaire a examiné le rapport de M. Jean-Pierre Door, député, et Mme Marie-Christine Blandin, sénatrice, sur « Le risque épidémique », au cours de sa réunion du 10 mai 2005, sous la présidence de M. Henri Revol, sénateur, Président. Après la présentation du rapport et des recommandations formulées par les Rapporteurs, le Président Henri Revol a souligné l'excellence du travail accompli et a ouvert le débat. M. Christian Cabal, député, après avoir relevé la qualité remarquable de l'ensemble du rapport, a indiqué que la recommandation relative à la révision périodique du caractère obligatoire des vaccins posait toutefois un problème : il a craint que la remise en cause, tous les cinq ans, du caractère obligatoire des vaccins, conjuguée au principe de précaution, ne conduise à remettre en cause l'obligation vaccinale elle-même. Il a redouté que les ligues « anti-vaccinales » ne s'appuient sur les conclusions des Rapporteurs pour demander la remise en cause systématique du caractère obligatoire des vaccins. En réponse, M. Jean-Pierre Door, député, rapporteur, a précisé que la recommandation avait pour objectif de permettre une meilleure explication de l'obligation vaccinale et d'assurer ainsi son respect dans les faits, ce qui n'est pas toujours le cas aujourd'hui. Mme Marie-Christine Blandin, sénatrice, rapporteure, a indiqué que la recommandation devait être appréciée de façon ambivalente : il existe des maladies, telle la rougeole, qui sont en pleine recrudescence et pour lesquelles il n'y a pas d'obligation vaccinale ; par contre, pour le BCG, l'industrie pharmaceutique est en train d'abandonner la souche actuelle à partir de laquelle ce vaccin est pratiqué sans difficulté, au profit de la souche « Copenhague » qui entraîne plus d'effets indésirables. La démarche des Rapporteurs n'est pas d'apporter de l'eau au moulin des ligues « anti-vaccinales », mais de promouvoir la vaccination. Il est donc opportun de veiller à ce que la rédaction de la recommandation ne comporte aucune ambiguïté à cet égard. Pour M. Christian Cabal, il est préférable de parler d' « actualisation » plutôt que de « révision périodique », et de ne pas prescrire un délai de cinq ans qui paraît trop court. L'Office s'est rangé à ce point de vue et a adopté la nouvelle rédaction proposée par Mme Marie-Christine Blandin qui prévoit une « actualisation régulière » du tableau vaccinal dans le cadre d'une expertise publique transparente. M. Pierre-Louis Fagniez, député, a estimé que, dans l'histoire du risque épidémique, nous sommes arrivés à une césure. L'on peut se retrouver un jour confrontés à de grands fléaux analogues à ce qu'a pu être autrefois la peste, alors que nous avions constaté la disparition de maladies telles que la rougeole ou la variole. L'on pensait que nous n'aurions plus jamais à parler de sanatorium. Or, à la lecture du rapport, il faut aujourd'hui se reposer la question des lits d'aval destinés à assurer la convalescence des malades. Ce rapport arrive à point nommé, au moment où le principe de précaution remplace la réflexion : il ne s'abrite pas derrière le principe de précaution, tranchant ainsi avec le discours que l'on entend généralement ; il tourne le dos à une pensée unique qui entrave la recherche. A ses yeux, il faut mettre l'accent sur l'importance de la recherche en épidémiologie et sur la nécessité de laisser aux chercheurs la liberté de choisir leur champ d'investigation, comme l'ont indiqué les rapporteurs. Toutefois, M. Pierre-Louis Fagniez a déploré que les rapporteurs n'aient pas parlé de la Direction générale de la santé (DGS). Car c'est à celle-ci qu'échoit la conduite de la politique de santé publique. Il est important de prendre la mesure des besoins de cette direction, à laquelle il est demandé une multiplicité de tâches. Or, ses effectifs ne s'élèvent qu'à environ 375 personnes à Paris qui sont accaparées par la rédaction des textes réglementaires, au détriment de la réflexion sur les problèmes évoqués par le rapport. Il est nécessaire d'appeler à sa réorganisation car elle est amenée à gérer l'ensemble de ces problèmes. Par ailleurs, la DGS devrait disposer d'une dérogation d'office aux procédures d'appels d'offres afin de réagir immédiatement en cas de danger sanitaire par des campagnes de communication nécessairement menées en urgence. L'organisation des relations entre l'État et les collectivités locales doit aussi passer par la DGS qui a une fonction de coordination. S'agissant du contrôle sanitaire des migrants, les risques viennent sans doute davantage de l'immigration irrégulière ; l'examen médical des migrants devrait être imposé et non seulement proposé, compte tenu notamment de la diffusion de la tuberculose. Quant à la polémique sur la vaccination contre l'hépatite B, elle doit être replacée à sa juste dimension. Mme Marie-Christine Blandin a souligné la difficulté qu'il peut y avoir à analyser l'ensemble des problèmes de la DGS dans le cadre du présent rapport. Elle a indiqué que les migrants étaient demandeurs d'examens médicaux et qu'ils pouvaient être freinés par le coût des visites médicales organisées par l'Office des migrations internationales, étant aussi rappelé qu'une loi récente interdit la prise en charge des migrants en situation illégale, durant un délai de trois mois suivant leur arrivée sur le territoire national. M. Claude Gatignol, député, a interrogé les rapporteurs sur l'ionisation des aliments par les rayons gamma qui pourrait éviter chaque année des dizaines de morts liées à la listériose. Il a indiqué que cette méthode appliquée aux épices évitait de nombreuses maladies. En réponse, M. Jean-Pierre Door a souligné l'importance de la traçabilité des aliments pour la sécurité sanitaire et l'intérêt de disposer, grâce aux biotechnologies, de méthodes rapides de détection des germes pathogènes. Grâce à ces techniques, le diagnostic de la légionellose pourrait, par exemple, passer de 11 jours à 3 heures. A propos des vaccinations, M. Jean-Yves le Déaut, député, a souligné l'importance de recourir à une expertise internationale capable de réaliser la balance entre les bénéfices et les risques. Il a noté que certains parents préféraient opter pour d'autres modes de garde que les crèches afin d'éviter la vaccination de leurs enfants qui doit être pourtant considérée comme essentielle. Il a, par ailleurs, souhaité que, dans les conclusions du rapport, figure une recommandation sur la nécessité de développer l'épidémiologie qui permet d'évacuer les peurs irrationnelles. Outre la recommandation portant sur l'Institut Pasteur dont les dotations publiques baissent alors que la part du financement privé augmente, il conviendrait d'accroître les soutiens à l'ensemble de la recherche contre les maladies infectieuses. S'agissant du bioterrorisme, M. Jean-Yves Le Déaut a demandé des précisions sur les caractéristiques des experts et du réseau de laboratoires chargés de la mise en œuvre des plans « biotox » et « piratox ». Rappelant les propos tenus par le médecin-général Jean-Etienne Touzet lors de l'audition publique à laquelle a donné lieu son rapport sur les biotechnologies, il a considéré que nous n'étions pas prêts à faire face à une attaque bioterroriste, d'autant qu'il est possible de fabriquer des agents par génie génétique. Il est donc prioritaire de mettre au point des techniques de détection rapide et il serait souhaitable que, comme pour la Direction générale de la sécurité extérieure, la présence de parlementaires soit prévue dans les organes de contrôle des organismes préparant la lutte contre le bioterrorisme. M. Christian Bataille, député, a estimé que certaines informations classées « confidentiel défense » pouvaient être valablement partagées avec les parlementaires. M. Henri Revol a rappelé le caractère extrêmement précis et contraignant de la réglementation sur le secret défense. Mme Marie-Christine Blandin a indiqué que beaucoup d'éléments avaient été communiqués aux Rapporteurs, mais que certains points relevaient de la sécurité nationale et qu'il était difficile de les évoquer dans un rapport public. Puis, elle a proposé deux recommandations supplémentaires faisant suite aux observations des membres de l'Office : - l'une appelle à une meilleure définition du rôle de la DGS et au renforcement de ses moyens ; - l'autre met l'accent sur la nécessité de soutenir la recherche épidémiologique. M. Claude Birraux, député, premier vice-président, a insisté sur la nécessité de développer l'épidémiologie et rappelé les difficultés à convaincre les pouvoirs publics de procéder à des études dans ce domaine. S'il faut bien sûr soutenir la DGS, il faut au préalable en réformer les structures car on ne peut pas gérer la santé au 21e siècle comme il y a 50 ans. *** ** L'Office a adopté, à l'unanimité des membres présents, le rapport sur le « risque épidémique », ensemble les recommandations proposées par les rapporteurs, ainsi modifiées et complétées. Docteur Guénael Rodier, Directeur de la surveillance des épidémies Administrations - Premier Ministre *Secrétariat général de la défense nationale M. Bernard Boubé, Préfet M. Claude Wachtel, chargé de mission M. François Salicis -Ministère de la Santé *Administration centrale M. Philippe Douste-Blazy, Ministre de la santé Docteur Yves Coquin, Médecin général de santé publique, adjoint au Directeur général de la santé M. Olivier Laurens-Bernard, chargé de mission *Services déconcentrés Docteur Laviolle, médecin inspecteur DDASS, Côtes d'Armor Mme Sylvain Drass, Directrice régionale de l'action sanitaire et sociale du Nord-Pas-de-Calais Mme Sylvie Cardinal, Directrice-adjointe de la DDASS du Nord Mme Danièle, Ilef CIRC Docteur Pavec, DDASS du Nord Docteur Marylène Fabre, DDASS du Nord M. Delebelle, ingénieur sanitaire, DDASS du Nord Mme Bruno, DDASS du Nord -Ministère de la Défense nationale Médecin- général Jean-Etienne Touzé -Ministères de l'Industrie, de l'Environnement et de la Santé M. Claude-André Lacoste, Directeur de la sûreté des installations nucléaires Etablissements publics - Agence nationale de lutte contre le SIDA Professeur Michel Kazatchine, Directeur Général - Institut national de veille sanitaire (InVS) Professeur Gilles Brücker, Directeur général - Caisses d'assurance maladie, Professeur Hubert Allemand, Médecin conseil de la CNAM Mme Sophie Thuot-Tavernier, chargée de mission - Institut national de prévention et d'éducation pour la santé (INPES) M. Philippe Lamoureux, Directeur général M Jérome Voiturier, chargé de mission Mme Martta Balinska, chargée de mission M. René Demeulemeester, chargé de mission Conseil supérieur d'hygiène publique de France Professeur Christian Perronne, Hôpital Raymond Poincaré de Garches, Président de la section maladies transmissibles du Conseil supérieur d'hygiène publique Médecins et cadres hospitaliers Professeur Vildé, Hôpital Bichat-Claude Bernard Professeur François Bricaire Professeur Catherine Leport, Hôpital Bichat Docteur Kadouja Shemlal Mme Virginie Dillée Docteur Pascal Astagneau, Pitié-Salpêtrière, Directeur du Centre de lutte contre les infections nosocomiales de Paris-Nord Centres nationaux de références (CNR) *Légionelles Professeur Jérôme Etienne,INSERM, Directeur du CNR *Grippe Professeur Dominique Peyramond, CNR Lyon *Grippe aviaire Professeur Bruno Lina Médecins Docteur Liyian Le Goff Docteur Anne Mosnier, Directeur Grog Centres de recherche et chercheurs *Ecole nationale vétérinaire de Maisons-Alfort M. J. P. Cotard, Directeur *IFREMER, site de Brest M. Gérard Riou, Directeur M. Luc Dreves, Chef de service *Agence Francaise de Sécurité Sanitaire des Aliments (AFSSA) M. Philippe Vannier, Directeur de la santé animale et du bien-être des animaux -site de Ploufragan M. Gilles Salvat, Directeur *Institut de Recherche pour le Développement (IRD) Professeur Jean-François Girard, Président du Conseil d'administration Mme Anne Strauss, Directeur département société et santé *Institut Pasteur Professeur Philippe Kourilsky, Directeur général Docteur Jean-Claude Manuguera *Ecole des hautes études en sciences sociales M. Patrice Bourdelais, Directeur d'études * Institut national de la Santé et de la Recherche Médicale (INSERM) Professeur Alain Georges, Directeur du laboratoire P4 Mme Marie-Claude Georges Courbot *Zoopole de Ploufragan M. Jean-Michel Le Goux, Délégué général Industrie *Sanofi-Pasteur M. Didier Hoch, Président de Sanofi, Pasteur MSD Docteur Arne Näveke, Directeur de la communication M. Patrick Chocat M. Luc Hessel M. Bertrand, ancien Président de Sanofi-Pasteur Mme Agnès Offenbach, Sanofi-Pasteur R&D *Veolia M. Antoine Frerot, Directeur général Mme Marie-Thérèse Suart Fioravante, Directeur des relations institutionnelles M. Louis Herremans, Directeur technique Mme Martine Vullierme, Directeur technique-adjoint, Anjou recherche M. Hervé Suty, Directeur département eau potable et techniques membranaires *EDF M. Dominique Minière, Directeur-adjoint production nucléaire M. Pierre André Cabannes, Chef du service des études médicales Mme Colette Pain, Directrice environnement production nucléaire M. Bertrand Le Thiec, Responsable des relations parlementaires Collectivités locales *Ville de Paris Docteur Sylvie Larnaudie Docteur Geneviève Richard Docteur Fadi Antoun Déplacement en Guyane * Maire de Cayenne M. Jean-Claude Lafontaine *Conseil général M. Pierre Desert, Président Docteur André Lecoq, Conseiller général Dr Joëlle Sankale-Suzanon, Directeur de la coopération M. Alik Egouy, Directeur de cabinet *Préfecture de Guyane M. Ange Mancini, Préfet M. Martin Jaeger, Sous-préfet de Saint-Laurent-du-Maroni * DDASS de Guyane, M. Jacques Cartiaux, Directeur *Service de santé des armées Médecin Colonel Moine, Directeur *Caisse générale de sécurité sociale de Guyane M. Henri Yacou, Directeur général *Hôpital de Cayenne Docteur Michel Joubert, médecin coordinateur des centres de santé Professeur Bernard Carme, Faculté de médecine Antilles-Guyane Docteur Roger Pradinaud Docteur Djousou Félix, médecin coordinateur des centres de santé Docteur André Joigny, Président du Clin *Centre de santé de Maripassoula Mme Ingrid Godet *Services vétérinaires M. Arnaud Martrenchar, Directeur *Agence Régionale de l'hospitalisation M. Philippe Loir, Directeur *Institut Pasteur Docteur Morvan, Directeur _________________ N° 2327 - Rapport sur le risque épidémique (tome 1) (Jean-Pierre DOOR) 1 Syndrome respiratoire aigu sévère 2 La première pandémie de choléra, originaire de l'Inde, est survenue en 1817 en Asie puis a gagné l'ensemble du monde. 3 Source : Institut Pasteur 4 Si le chiffre exact des décès liés à la grippe espagnole fait l'objet de débats, l'ordre de grandeur est bien celui indiqué. 5 Cf. recommandation n° 15 6 Source Institut Pasteur 7 Cf. page 40 et suivantes 8 InVS 9 Source : Direction Générale de la Santé, décembre 2001 10 Source : Conférence de consensus sur l'hépatite C, 27/28 février 2002 11 Source : InVS 12 Source : CNR des Salmonelloses et Shigelloses, Institut Pasteur 13 Source : B.E.H. 2001, n°3 14 Sur ce point, nous pouvons nous référer à l'audition publique organisée le 16 janvier 2003 par l'OPECST, rapport n° 1505 - Assemblée nationale et n° 242 - Sénat. 15 Définition de l'épidémie par le « Petit Larousse » 16 Audition publique OPECST du 16 février 2005 17 Professeur Philippe Kourilsky, Directeur général de l'Institut Pasteur, audition publique OPECST du 16 février 2005 18 Cf. page 101 19 Source INED 20 Professeur Philippe Kourilsky, audition publique de l'OPECST du 16 février 05 21 Cela a été clairement exposé à vos rapporteurs lors du déplacement qu'ils ont effectué à l'IFREMER de Brest 22 M. Vannier, audition publique OPECST du 16 février 2005 23 Source : Bulletin épidémiologique de l'AFSSA n° 13 24 Maladie infectieuse des animaux vertébrés transmissible à l'être humain. 25 M. Patrick Bourdelaix, audition publique OPECST du 16 février 2005 26 Audition publique OPECST du 16 février 2005 27 cf. Rapport n° 1505 - Assemblée nationale et n° 243 - Sénat, page 53 28 cf. Rapport n°1505 - Assemblée Nationale et n° 243 - Sénat, page 79 29 Impliquant plus de dix cas 30 germe qui vit sur un hôte sans y provoquer de maladie 31 Pr Jérôme Etienne audition publique OPECST du 16 février 2005 32 Faute de moyens d'analyse fiable à l'époque les estimations avancées doivent être manipulées avec prudence 33 Les TIAC survenues en restauration collective ont été à l'origine de 81% des malades dont près de 40% en milieu scolaire. 60% des incidents déclarés sont survenus en restauration collective et 40% en restauration familiale La taille des foyers variait selon le type de restauration. Le nombre moyen de malades par foyer était de 7 en milieu familial et de 20 en collectivité. Le foyer le plus important, survenu en milieu scolaire, a concerné 209 personnes. 34 Source : InVS, évaluation du lien entre la politique de lutte contre les salmonelles dans les élevages de volaille et la diminution du nombre de cas de salmonelloses chez l'homme en France (2004). 35 Lorsqu'un blessé est amené à un service d'urgence suite à une plaie ouverte, il est très difficile d'attribuer une infection aux soins reçus à l'hôpital même si dans les statistiques elle apparaît comme telle. 36 Etude de prévalence nationale des infections nosocomiales 2001 37 Les bacilles à Gram négatifs et les staphylocoques sont les principaux agents responsables d'infections nosocomiales graves. 38 BEH N° 29/1998, BEH N° 42/1996 39 Comité de lutte contre les infections nosocomiales 40 Ce dernier point est encore l'objet de débats scientifiques, cf.infra 41 BEH n°32-33/2004 42 EARSS : European antimicrobial resistance surveillance system 43 M. Patrice Bourdelaix , audition publique OPECST du 16 février 2005 44 13 cas de tuberculose pour 100 000 habitants en Europe de l'Ouest, 40 cas pour 100 000 en Europe centrale et 90 cas pour 100 000 en Europe de l'Est (cf 28) 45 Prévention et prise en charge de la tuberculose en France : Synthèse et recommandations du groupe de travail du Conseil Supérieur d'Hygiène Publique de France (2002-2003) 46 Tuberculose, place de la vaccination dans la maîtrise de la maladie 47 Il n'y a pas eu de DO pour la période 2001-2003 pour les maladies à DO non répertoriées dans ce tableau 48 Signalement obligatoire depuis 2003 49 Signalement obligatoire depuis 2003 50 Signalement obligatoire depuis août 2001, il ne s'agit pas d'une DO à proprement parler 51 Source rapport du conseil supérieur d'hygiène publique précité 52 Rapport du conseil supérieur d'hygiène publique 53 L'article L. 220 du Code de Santé Publique permet aux services de lutte antituberculeuse de délivrer gratuitement des antibiotiques. Cette délivrance gratuite s'adresse préférentiellement aux personnes en précarité, voire en très grande précarité. Elle évite à la personne d'avancer de l'argent ou de se déplacer dans les pharmacies. Elle évite ainsi l'interruption du traitement préjudiciable au malade et pouvant favoriser par ailleurs l'émergence de souches résistantes dans la communauté. 54 Question au Gouvernement, Sénat, séance du jeudi 7 avril 2005 55 Audition publique OPECST du 16 février 2005 56 Professeur Patrice Bourdelaix , audition publique OPECST du 16 février 2005 57 M. le Professeur Michel KAZATCHINE, Directeur général de l'Agence nationale de recherche sur le Sida (ANRS), audition publique OPECST du 16 février 2005 58 Cette déclaration existe également en Grande-Bretagne 59 InVS 60 Source INED 61 Sur ce point on peut se référer au rapport n° 2108 AN et 185 Sénat de M. Claude Saunier, sur l'application de la loi du 1er juillet 1998 62 Annexe n°4 63 Audition publique OPECST du 16 février 2005 64 Source Institut Pasteur 65 En France métropolitaine, 75 cas ont été déclarés en 1996, 71% d'entre eux étant causés par une contamination à l'étranger. En 1997, une épidémie qui a nécessité l'hospitalisation de 26 personnes est survenue à Utelle, dans les Alpes-Maritimes, probablement due à la consommation de charcuterie lors d'un banquet préparé par un porteur du bacille. Une autre épidémie est intervenue en 1998 à Villeneuve St Georges où, après consommation d'un repas commun, 20 personnes ont présenté une typhoïde et 95 une gastro-entérite précoce. En 2003, un foyer de sept cas groupés liés à un lieu de restauration, a été détecté à Paris 16e. La source de la contamination a été identifiée, il s'agissait d'un porteur sain travaillant en cuisine. Les cas annuels en France sont inférieurs à 0,3 pour 100 000 habitants. Depuis 1999, cent à cent-cinquante souches de Salmonella Typhi, isolées en France, sont étudiées chaque année au Centre National de Référence des Salmonella (Institut Pasteur, Paris). Ces souches proviennent quasi-exclusivement de cas importés. 66 Source IRD, Marie Guillaume 67 Source Institut Pasteur 68 Partie du foyer du Sud-Est asiatique, elle a atteint il y a plus de 20 ans, l'Amérique du Sud 69 Sur ce point on peut se référer au bulletin épidémiologique hebdomadaire du 30 janvier 2001 70 La gazette de la société et des techniques, janvier 2005, N°30 71 Dr Coquin, DGS, Audition publique OPECST du 16 février 2005 72 M Rodier, intervention précitée 73 Au début des années 90, il n'était que de 15 millions de francs 74 Docteur Anne Mosnier, Audition publique OPECST du 16 février 2005 75 Il est également nécessaire d'identifier et de conduire parallèlement, comme vos rapporteurs ont pu le constater en Guyane, une action forte sur les départements français d'Amérique 76 Dr Coquin , DGS, audition publique OPECST du 16 février 2005 77 Afssaps, ANAES, INSERM « vaccination contre le virus de l'hépatite B et sclérose en plaques », 24 novembre 2004 78 3 millions de doses ont même été acheminées en Guyane !. 79 Circulaire N° 10286 et 10287/SGDN/PSE/PPS/CD du 3 octobre 2004 80 Circulaire n° 750/SGDN/PSE/PPS/CD du 7 février 2003 81 Circulaire du 20 mars 2003 relative à l'organisation de la distribution de médicaments dans le cadre d'une agression bioterroriste de grande ampleur. 82 Intervention de M. Hoch, audition publique OPECST du 16 février 2005 83 Voir en annexe | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||