
N° 327 - 2ème partie ______ ASSEMBLÉE NATIONALE CONSTITUTION DU 4 OCTOBRE 1958 DOUZIÈME LÉGISLATURE Enregistré à la Présidence de l'Assemblée nationale le 22 octobre 2002 AVIS PRÉSENTÉ AU NOM DE LA COMMISSION DES FINANCES, DE L'ÉCONOMIE GÉNÉRALE ET DU PLAN SUR LE PROJET DE LOI de financement de la sécurité sociale pour 2003 (n° 250), PAR M. François GOULARD, Député. -- Sécurité sociale. INTRODUCTION PREMIÈRE PARTIE DU RAPPORT LES COMPTES ET LES RECETTES : FAIRE FACE AU BILAN DEUXIÈME PARTIE DU RAPPORT DEUXIÈME PARTIE LES DÉPENSES : UN NOUVEAU DIALOGUE POUR UNE ÉVOLUTION MAÎTRISÉE 5 CHAPITRE PREMIER 6 LA BRANCHE MALADIE : 6 UN HÉRITAGE DIFFICILE, UNE MAÎTRISE MÉDICALISÉE À RETROUVER 6 I.- L'ANALYSE DES DÉPENSES : UN HÉRITAGE DIFFICILE 6 A.- UN DÉPASSEMENT DE L'ONDAM DE 3,1 MILLIARDS D'EUROS EN 2001, IMPUTABLE EN QUASI-TOTALITÉ AUX SOINS DE VILLE 7 B.- UNE DÉGRADATION ACCÉLÉRÉE ET GÉNÉRALISÉE EN 2002 10 1.- La fixation des objectifs a dû intégrer divers mouvements de dépenses 10 2.- La gestion 2002 se révèle coûteuse 11 a) Bilan d'étape des baisses de prix et des déremboursements de médicaments initiés en 2000 11 b) Les revalorisations d'honoraires 12 c) La création de l'Office national d'indemnisation des accidents médicaux, des affections iatrogènes et des infections nosocomiales 15 d) La mise en place de la RTT a pesé sur les établissements 15 II.- L'ÉVOLUTION DES SOINS DE VILLE EN 2003 : RÉTABLISSEMENT DE LA CONFIANCE ET RESPONSABILISATION 17 A.- DES MESURES CLAIRES POUR ENRAYER LA DÉRIVE DES DÉPENSES 17 1.- Un volontarisme renforcé dans la promotion des médicaments génériques 17 2.- Une meilleure efficacité de la politique de remboursement 18 B.- LES VOIES D'UN PARTENARIAT RETROUVÉ AVEC LES PROFESSIONNELS DE SANTÉ 19 1.- La rénovation des conditions de contrôle de l'activité des soins de ville 19 2.- L'ajustement de l'activité des professionnels au contexte démographique 22 III.- LES ÉTABLISSEMENTS DE SANTÉ : D'IMPORTANTS MOYENS DE MODERNISATION 23 A.- LE LANCEMENT DU PLAN « HÔPITAL 2007 » 23 1.- Orientations générales et tarification à l'activité 23 2.- Absorption du Fonds de modernisation des cliniques privées par un Fonds de modernisation des établissements de santé rénové 26 B.- DES MESURES DE CLARIFICATION ET D'ASSOUPLISSEMENT DE GESTION POUR LES ÉTABLISSEMENTS PRIVÉS 27 1.- La transparence sur le coût des 35 heures 27 2.- La clarification du financement des établissements hébergeant des personnes âgées dépendantes 27 IV.- L'ÉQUILIBRE DE LA BRANCHE MALADIE EN 2003 :UNE CRÉDIBILITÉ À RETROUVER 28 A.- UN ONDAM MÉDICALISÉ CRÉDIBLE POUR 2003 28 B.- UNE CLARIFICATION DE LA PRISE EN CHARGE DES DÉPENSES DE SOINS ENTRE L'ÉTAT ET L'ASSURANCE MALADIE 29 C.- LE COMPTE DE LA CAISSE NATIONALE D'ASSURANCE MALADIE DES TRAVAILLEURS SALARIÉS SE DÉGRADERAIT À NOUVEAU SENSIBLEMENT EN 2003 29 CHAPITRE II 32 LA BRANCHE ACCIDENTS DU TRAVAIL ET DES MALADIES PROFESSIONNELLES : VERS DES RÉFORMES STRUCTURELLES ? 32 I.- LES COMPTES ET LES CHARGES DE LA BRANCHE 32 A.- LE CONTEXTE ÉCONOMIQUE ET SOCIAL 32 B.- LES DONNÉES COMPTABLES 34 1.- Pour 2001 et 2002 34 2.- Pour 2003 35 C.- L'ÉVOLUTION DES CHARGES DE LA BRANCHE 35 1.- L'évolution générale en 2002 et 2003 35 2.- Le Fonds d'indemnisation des victimes de l'amiante 36 3.- Le Fonds de cessation anticipée d'activité des travailleurs de l'amiante 39 II.- VERS DES ÉVOLUTIONS STRUCTURELLES ? 41 TROISIÈME PARTIE DU RAPPORT CHAPITRE III : LA BRANCHE FAMILLE : VERS LA SIMPLIFICATION CHAPITRE IV : LA BRANCHE VIEILLESSE EXAMEN EN COMMISSION ANNEXE : PRINCIPAUX SIGLES UTILISÉS DEUXIÈME PARTIE UN HÉRITAGE DIFFICILE, UNE MAÎTRISE MÉDICALISÉE À RETROUVER À l'instar des années passées, les articles du présent projet de loi qui composent la section relative à la branche maladie forment un ensemble hétéroclite ; un ensemble nettement plus volumineux toutefois, signe d'une réelle volonté politique affichée par un ministre de plein exercice en charge de la santé, de la famille et des personnes handicapées, qui exerce une co-tutelle sur la sécurité sociale et assume la préparation et la mise en œuvre de la loi de financement. Les 25 articles proposés comportent à la fois des mesures de rationalisation financière (articles 10, 12, 13, 17, 21 à 23, 26 et 27), d'assouplissement de gestion (articles15, 17 et 20), de lancement du plan « hôpital 2007 » - qu'il s'agisse de structures ou de moyens financiers - (articles 11 à 14), d'organisation des professions de santé ou du système de soins (articles 14 à 16, 18, 19, 24, 25, 28, 29, 31) et la fixation de dotations (articles 13, 14, 30 et 31). L'objectif national de dépenses d'assurance maladie (ONDAM) révisé pour 2002 étant fixé à 116,7 milliards d'euros, l'article 32 du présent projet l'établit à 123,5 milliards d'euros pour 2003, soit une progression importante de 5,3 %, dans un souci de crédibilité. Votre Rapporteur note dans ce texte la prédominance de la notion de « gouvernance », particulièrement visible dans ce volet du projet de loi : quatre mois à peine après le changement de majorité, il s'agit de stopper la dérive des dépenses de santé dans une conjoncture devenue plus difficile, tout en rétablissant le dialogue et la confiance avec les professionnels libéraux et hospitaliers, et en responsabilisant tous les acteurs du système, y compris les assurés. Naturellement, ce projet apparaît aussi comme un texte de transition, car tout n'est pas possible tout de suite, et car l'héritage est lourd. I.- L'ANALYSE DES DÉPENSES : UN HÉRITAGE DIFFICILE Comme l'indique la Cour des comptes dans son rapport sur la sécurité sociale de septembre 2002, depuis 1997 - première année pour laquelle a été votée une loi de financement -, les dépenses ont excédé les objectifs chaque année à partir de 1998, de l'ordre de 1,5 à 2,5 milliards d'euros par an. Pour la seule branche maladie, l'écart cumulé, plus sensible que pour l'ensemble de la sécurité sociale, est de 8,6 milliards d'euros sur quatre ans, c'est-à-dire 2,15 milliards d'euros par an. L'ordre de grandeur est le même, et le dépassement de plus en plus important chaque année, lorsque l'on retient, au lieu de l'objectif de dépenses de la branche maladie, l'ONDAM, qui couvre un champ légèrement différent. Alors que les autres branches demeureraient excédentaires, l'assurance maladie connaîtrait un déficit particulièrement important en 2002, pesant lourdement sur le solde du régime général, au point de faire réapparaître un déficit global.
Il apparaît très nettement que si rien n'est fait, le dérapage des dépenses d'assurance maladie risque de menacer la survie de l'ensemble du système à brève échéance. Le présent projet de loi prévoit de premières mesures en ce sens. A.- UN DÉPASSEMENT DE L'ONDAM DE 3,1 MILLIARDS D'EUROS EN 2001, IMPUTABLE EN QUASI-TOTALITÉ AUX SOINS DE VILLE L'ONDAM avait été fixé, par la loi de financement de la sécurité sociale pour 2001, à 105,7 milliards d'euros. Modifié par la loi de financement pour 2002 pour intégrer l'augmentation de la dotation hospitalière à hauteur de 1 milliard d'euros, et affecté par diverses mesures tarifaires, il a été dépassé de 3,07 milliards d'euros, après déduction de la remise de l'industrie pharmaceutique (275 millions d'euros en 2001 au titre de 2000, contre 140 millions d'euros l'année précédente). Les résultats définitifs établissent donc les dépenses d'assurance maladie relevant du champ de l'ONDAM à 108,8 milliards d'euros, et la progression de ces dépenses à 5,6 % (contre 2,6 % l'année précédente).
La structure des dépenses est illustrée par le graphique suivant : STRUCTURE DES DÉPENSES TOUS RÉGIMES RELEVANT DE L'ONDAM EN 2001 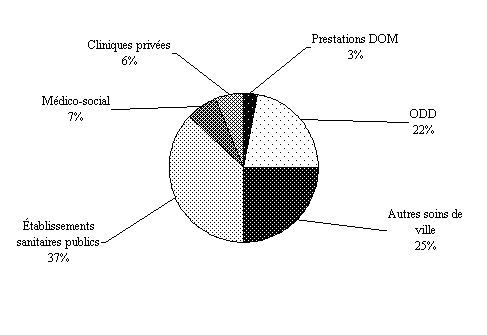 Source : Commission des comptes de la sécurité sociale. Même si elles ne représentent que 25 % du total, les dépenses de soins de ville sont responsables de 91 % des dépassements en 2001. Leur progression s'est établie à 7,2 %, pour un montant global de 50,4 milliards d'euros, après une progression de 7,1 % en 2000 et 6,1 % en 1999. L'évolution se décompose comme suit :
Cette évolution est en grande partie liée à celle des dépenses hors objectif délégué de soins de ville (médicaments, dispositifs médicaux et indemnités journalières), en augmentation de 9,3 %. Alors qu'elles ne représentent qu'à peine plus de la moitié du total des soins de ville, leur progression contribue à près de deux tiers de leur croissance. Votre Rapporteur note que la stabilisation de la consommation de soins observée à la fin de l'année 2001 ne s'est pas poursuivie au début de l'année 2002. B.- UNE DÉGRADATION ACCÉLÉRÉE ET GÉNÉRALISÉE EN 2002 Selon la Commission des comptes de la sécurité sociale, le régime général doit supporter, en 2002, 12,3 milliards d'euros de charges supplémentaires, dont 6,8 milliards imputables à la branche maladie-maternité ; les charges de celle-ci progressent de 7,4 % par rapport à 2001. 1.- La fixation des objectifs a dû intégrer divers mouvements de dépenses Fixé à 112,8 milliards d'euros par la loi de financement de la sécurité sociale pour 2002, en augmentation de 4 % par rapport aux réalisations de 2001, l'ONDAM a été calculé pour la première fois en droits constatés. Le calcul des objectifs 2002 a été plus complexe que pour les années précédentes, en raison du passage à un système de comptabilisation en droits constatés. La base ainsi obtenue a ensuite intégré les transferts d'enveloppe dits de fongibilité effectués au sein de l'ONDAM en 2001 : · 352 millions d'euros ont été transférés de l'enveloppe « autres établissements sanitaires » vers la dotation globale, correspondant aux établissements du Service de santé des armées désormais financés par dotation globale ; · les établissements pour l'enfance inadaptée et les adultes handicapés ont vu leur enveloppe augmenter de 46 millions d'euros environ provenant des établissements sous dotation globale, des établissements sous objectif quantifié national et des établissements de personnes âgées ; · 107 millions d'euros ont également été transférés des soins de ville vers le secteur médico-social, pour les personnes âgées, au titre de la poursuite de la réforme de la tarification des établissements d'hébergement pour personnes âgées dépendantes (EHPAD). Cette réforme met à la charge des budgets des établissements certaines dépenses de soins remboursées auparavant à l'acte. Les objectifs 2002 établis à partir de la base de dépenses en droits constatés ont ensuite été fixés en appliquant les taux d'évolution choisis pour chacun des secteurs. Ces objectifs prenaient en compte l'enveloppe destinée au financement de la réduction du temps de travail dans les établissements publics de santé (482 millions d'euros) et dans les établissements médico-sociaux (50 millions d'euros). Les objectifs ont également intégré les modifications du projet de loi initial adoptées par le Parlement sur les points suivants : · l'examen bucco-dentaire (50 millions d'euros) ; · les crédits supplémentaires aux enfants et adultes autistes (20 millions d'euros) ; · les accidents de travail des exploitants agricoles (80 millions d'euros) ; · la rétrocession de médicaments à l'hôpital (27 millions d'euros). Enfin, sur l'objectif 2002 ainsi fixé à 112,79 milliards d'euros en droits constatés, 23 millions d'euros sont destinés au financement des réseaux de soins (11 millions d'euros sur l'enveloppe des soins de ville et 12 millions d'euros sur l'enveloppe des établissements). 2.- La gestion 2002 se révèle coûteuse Diverses mesures produisant leurs effets en cours de gestion influent sur le montant des dépenses : à la baisse, les résultats du « plan médicament » et les baisses de prix qu'il comporte, et à la hausse, les revalorisations tarifaires visant les professionnels de santé décidées à la fin de 2001 et en 2002. a) Bilan d'étape des baisses de prix et des déremboursements de médicaments initiés en 2000 Les économies réalisées au titre de l'année 2001 résultent à la fois des baisses de prix opérées et des remises quantitatives de fin d'année versées par les entreprises en contrepartie de l'exonération de la clause de sauvegarde. Pour 2001, les ministres avaient demandé au Comité économique des produits de santé d'accélérer la mise en œuvre du plan de baisse des prix des médicaments dont le service médical rendu (SMR) a été déclaré insuffisant par la commission de la transparence. Pour les médicaments dont le SMR n'est pas contesté, le comité devait examiner systématiquement l'opportunité d'en baisser les prix, si possible par voie conventionnelle. Les baisses négociées du prix de produits à SMR insuffisant se sont établies à 7 % en moyenne, concernant 315 produits relevant de 145 laboratoires différents. Pour les autres catégories de produits, 103 produits ont fait l'objet d'une baisse moyenne de prix de 6 %. Les résultats globaux de la régulation pourraient représenter une économie de 543 millions d'euros sur l'année, qui se décompose en 183 millions d'euros de remises à payer en 2002 et 360 millions d'euros de baisses de prix et déremboursements décidés en 2001. La somme des contributions qu'auraient payées les entreprises en l'absence de conventions aurait été de 370 millions d'euros. S'agissant des baisses de prix pour SMR insuffisant stricto sensu, le rendement de cette mesure a représenté 106 millions d'euros en 2000 et 80 millions d'euros en 2001, 90 millions d'euros étant attendus en 2002. Selon les informations recueillies par votre Rapporteur, le Gouvernement a l'intention de clore l'exercice de révision du SMR dans les trois prochaines années. Quant à la baisse du taux de remboursement de 65 % à 35 % en cas de SMR insuffisant, elle aura concerné avant la fin de cette année l'ensemble des spécialités identifiées comme telles. b) Les revalorisations d'honoraires Les revalorisations tarifaires visant les professionnels de santé décidées à la fin de 2001 et en 2002 sont décrites dans le tableau suivant :
Pour les mesures imputables à la seule gestion postérieure au mois de mai 2002, savoir les protocoles d'accord signés entre les trois caisses d'assurance maladie et, d'une part, les syndicats représentatifs des médecins généralistes le 5 juin 2002, et d'une part, les syndicats représentant les pédiatres le 21 juin d'autre part, les conséquences financières en année pleine de l'ensemble des mesures convenues sont les suivantes : · Pour les généralistes : - revalorisation de la consultation : 337 millions d'euros, dont 249 à la charge des régimes de base ; - revalorisation de la visite (y compris la majoration de déplacement) : 175 millions d'euros, dont 135 à la charge des régimes de base ; - rémunération de l'astreinte dans le cadre de la permanence des soins : 15 millions d'euros à la charge des régimes de base ; - prescriptions en dénomination commune (et génériques) : économies de l'ordre de 260 millions d'euros pour les régimes de base ; - mise à disposition du test de diagnostic rapide de l'angine : économies de l'ordre de 100 millions d'euros pour les régimes de base. · Pour les pédiatres : - revalorisation des consultations et visites spécifiques sous la forme d'un « forfait pédiatrique », extension de la majoration des actes effectués de nuit et extension de la majoration pour soins d'urgence : 23 millions d'euros, dont 18,4 à la charge des régimes de base ; - les économies liées à l'engagement à prescrire davantage en dénomination commune et en génériques n'ont pas fait l'objet d'un chiffrage. Votre Rapporteur note toutefois que l'effet sur les volumes de ces importantes mesures de revalorisation tarifaire des professionnels de santé libéraux demeure incertain ; les prévisions retenues par la Commission des comptes de la sécurité sociale comme celles du Gouvernement reposent sur une hypothèse intermédiaire. Il n'est pas inutile à ce stade de se pencher sur l'évolution des honoraires de ces professionnels. Elle est retracée dans le tableau suivant :
Naturellement, il faut souligner la disparité des revenus entre ces différentes catégories de professionnels libéraux - qui parfois cumulent activité libérale et activité salariée - : les spécialistes (catégorie elle-même hétérogène), disposent des niveaux de revenus les plus élevés, devant les dentistes et les généralistes, puis les professions paramédicales. Alors que la renégociation des conventions médicales doit intervenir avant la fin de l'année, votre Rapporteur ne croit pas inutile de s'interroger sur le bien-fondé de négociations distinctes avec telle ou telle profession dans la mesure où manque dès lors une vision d'ensemble des coûts supplémentaires qu'elles entraînent pour l'assurance maladie, même si certains rééquilibrages sont indispensables : le juste prix des actes doit éloigner le risque de leur prolifération si celle-ci est guidée par des motifs autres que purement médicaux. c) La création de l'Office national d'indemnisation des accidents médicaux, des affections iatrogènes et des infections nosocomiales Créé par la loi n° 2002-303 du 4 mars 2002 relative aux droits des malades et à la qualité du système de santé, l' l'Office national d'indemnisation des accidents médicaux, des affections iatrogènes et des infections nosocomiales (ONIAM) est un établissement public administratif de l'État qui intervient lorsque le dommage résulta d'un aléa thérapeutique - par conséquent en cas d'absence de faute du praticien ou de l'établissement -, ou lorsqu'un assureur refuse l'indemnisation, o encore en cas de défaut d'assurance du responsable. Le dispositif est complété par des commissions régionales chargées d'instruire les dossiers et par une commission nationale des accidents médicaux appelée à coordonner l'ensemble du dispositif. Installé le 14 octobre dernier, il sera doté (cf. article 30) de 70 millions d'euros pour chacun des exercices 2002 et 2003, ce qui contribue à l'aggravation du dérapage des dépenses de 2002. d) La mise en place de la RTT a pesé sur les établissements Dans les établissements, la revalorisation tarifaire des cliniques, l'achèvement des plans de création de places dans les établissements pour personnes handicapées ainsi que la montée en charge de la réforme de la tarification des établissements pour personnes âgées dépendantes sont des facteurs non négligeables de progression des dépenses, mais la mise en place de l'aménagement et de la réduction du temps de travail pour la fonction publique hospitalière, outre le coût qu'elle a représenté, a entraîné de réelles difficultés d'organisation interne. Les prévisions de dépenses dans le champ de l'ONDAM pour 2002, dont le total s'élèverait à 116,7 milliards d'euros (cf. article 34 du présent projet de loi), s'établissent donc comme suit :
La tendance pour 2002 reste donc soutenue. Après un ralentissement de la croissance de la consommation des soins de ville au dernier trimestre 2001, les statistiques portant sur les premiers mois de 2002 montrent un rattrapage de ce ralentissement et un maintien sur le rythme de moyen terme. Les dépenses de soins de ville en métropole contribueraient à 77 % du dépassement de l'ONDAM total, celles des établissements métropolitains à 18 %. Pour ces derniers, le dépassement se décompose en une somme de 300 millions d'euros accordée en juillet dernier pour faire face aux insuffisances de financement des hôpitaux, et en un montant de 400 millions d'euros (cf. article 14 du présent projet de loi) correspondant à la provision du financement de la RTT dans les hôpitaux, via les comptes épargne-temps. Enfin, votre Rapporteur note avec satisfaction que l'objectif quantifié national des cliniques privées, seul objectif à âtre encore comptabilisée en encaissements-décaissements, le sera en droits constatés à partir de 2003, sous réserve de l'adoption de l'article 10 du présent projet de loi, ce qui le fera coïncider exactement avec la ligne de dépenses « cliniques privées » dans le tableau précédent, donc avec la consommation réelle de soins pour une année donnée. Le projet de loi de financement de la sécurité sociale pour 2003 comprend, outre des moyens destinés à empêcher une progression excessive des dépenses, diverses séries de mesures destinées à restaurer la confiance dans l'évolution de moyen et long terme de notre système de santé, en le rationalisant et en promouvant l'excellence de l'offre de soins. II.- L'ÉVOLUTION DES SOINS DE VILLE EN 2003 : RÉTABLISSEMENT DE LA CONFIANCE ET RESPONSABILISATION A.- DES MESURES CLAIRES POUR ENRAYER LA DÉRIVE DES DÉPENSES 1.- Un volontarisme renforcé dans la promotion des médicaments génériques À n'en pas douter, les mesures contenues dans les articles 17 et 27 du présent projet de loi comptent parmi ses « mesures-phares ». Prenant acte de la trop faible pénétration des génériques sur le marché dans un contexte de croissance rapide des remboursements de médicaments, le Gouvernement entend inverser la tendance. En 2001, selon l'enquête « Médicam » de l'assurance maladie, les remboursements de médicaments ont progressé de 8,6 %, après 10,7 % en 2000. Comme escompté dans le « plan médicament » lancé en juin 2001 et étayé par certaines mesures prises dans le cadre de la loi de financement de la sécurité sociale pour 2002, la place des génériques s'améliore sur le marché français, mais encore insuffisamment : alors qu'au sein des « groupes génériques », les génériques représentaient 17,8 % du chiffre d'affaires hors taxe réalisé par les laboratoires (les 82,3 % restants correspondant aux médicaments originaux, dits « princeps »), cette part a modestement progressé en 2001 pour s'établir à 21,7 %. Telle est la raison pour laquelle l'article 17 du présent projet de loi prévoit d'élargir le droit de substitution du générique à la spécialité délivrée dévolu au pharmacien l'an dernier, en ne limitant plus cette substitution au seul « groupe générique » auquel appartient cette spécialité. Cette mesure technique est susceptible de représenter une économie de plusieurs dizaines de millions d'euros pour l'assurance maladie. Quant à l'article 27, inspiré des dispositifs existant dans d'autres pays comme l'Allemagne, il propose de faire participer le patient au développement de la part de marché des génériques, en autorisant le remboursement du princeps sur la base du générique correspondant, si celui-ci existe. À l'occasion de l'institution d'un tel forfait de remboursement, il conviendra de veiller à ce que l'assuré légitimement invité à participer à la maîtrise des dépenses de médicaments ne se trouve pas pris en porte-à-faux : qu'adviendrait-il par exemple au cas où le médecin prescrirait un produit en assortissant sa prescription de la mention « non substituable » ? Il est souhaitable que le débat donne tous éclaircissements sur ce point. L'article 27 créé en outre des « groupes d'équivalence » auxquels peut également s'appliquer le forfait de remboursement : dans une conception large de la substituabilité, il s'agit de produits appartenant à une même classe pharmacologique, ayant une même visée thérapeutique et rendant un service médical équivalent. Au-delà cependant, votre Rapporteur doit à la vérité de dire que la croissance des remboursements est très largement liée à un facteur structurel : le renouvellement rapide des produits, et en particulier l'apparition de nouvelles spécialités - par définition non concurrencées par un générique - au service médical rendu très satisfaisant, mais fort chères. Ainsi, en 2001, pour une évolution globale du chiffre d'affaires des laboratoires de 7,1 %, l'effet de structure, c'est-à-dire le renouvellement des produits, a crû de 7,2 %, tandis que l'effet volume (le nombre de boîtes vendues) représentait + 1,2 %, et l'effet prix - 1,3 %. Le présent projet de loi comprend deux mesures sur ce thème. 2.- Une meilleure efficacité de la politique de remboursement Pour tenter d'influer sur l'effet de structure du marché des médicaments, deux mesures dont l'effet combiné paraît assez incertain prévoient, pour l'une (article 21), des pénalités financières contre les fabricants qui n'auraient pas fourni toutes les informations requises sur leurs produits (notamment en termes de service médical rendu), et pour l'autre (article 20), une procédure d'inscription accélérée sur la liste des médicaments remboursables pour les plus innovants d'entre eux ou ceux qui présenteraient un service médical rendu important, l'exposé des motifs précisant que le prix provisoire serait fixé par l'entreprise. Ce dernier mécanisme, appelé « dépôt de prix », viendrait compléter le dispositif des autorisations temporaires d'utilisation qui assure déjà, à l'hôpital, un accès rapide des patients aux traitements innovants. Selon le système proposé, qui serait défini dans le détail par décret en Conseil d'État, la procédure d'admission au remboursement qui actuellement dure 237 jours entre le début de l'instruction de la demande par la commission de la transparence et la publication de la décision, comme l'illustre le schéma ci-après, serait réduite à six semaines environ. PROCÉDURE D'ADMISSION AU REMBOURSEMENT D'UN MÉDICAMENT 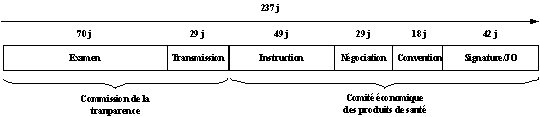 Source : ministère de la santé, de la famille et des personnes handicapées. Au-delà de ces mesures immédiates, le présent projet de loi envisage de traduire en actes l'idée d'une « nouvelle gouvernance » de notre système de santé. B.- LES VOIES D'UN PARTENARIAT RETROUVÉ AVEC LES PROFESSIONNELS DE SANTÉ 1.- La rénovation des conditions de contrôle de l'activité des soins de ville Non sans lien avec les préoccupations de rationalisation financière des dépenses de la branche maladie, six articles du projet de loi redéfinissent certains aspects de l'organisation des professions de santé. L'article 15 propose de supprimer le système dit des « lettres-clefs flottantes », qui s'est révélé à la fois impraticable et inadapté. Introduit par la loi de financement de la sécurité sociale pour 2000, ce dispositif prévoit qu'une annexe au projet de loi de financement fixe pour chacune des professions sous convention un objectif de dépenses remboursables ainsi que des tarifs d'actes et des honoraires. Les caisses sont chargées du suivi infra-annuel de ces dépenses. Si l'évolution de celles-ci n'est pas compatible avec l'objectif initial, les caisses et les professionnels, ou, en cas de désaccord, les caisses seules, peuvent prendre toutes mesures appropriées pour rétablir l'équilibre initialement prévu : action visant à réduire le volume des actes non justifiés sur le plan médical, modification, dans la limite de 20 %, de la cotation (les lettres-clefs) des actes inscrits à la nomenclature des soins remboursables par l'assurance maladie. En contrepartie de la suppression de ce système, il est proposé de revenir à la fixation des tarifs dans le cadre du règlement conventionnel minimal par arrêté interministériel pris après avis du Conseil d'administration de la Caisse nationale d'assurance maladie des travailleurs salariés et des organisations syndicales représentatives. En outre, les VI et VII du même article prévoient la suppression d'un autre dispositif de régulation qui s'est révélé impraticable : celui des comités médicaux régionaux, créés par l'article 11 de l'ordonnance n° 96-345 du 24 avril 1996 relative à la maîtrise médicalisée des dépenses de soins, qui devaient permettre aux caisses de contester le volume de certaines prescriptions non justifiées médicalement. Composés à parité de représentants de médecins libéraux et du contrôle médical et présidés par le médecin-inspecteur régional, ils étaient censés jouer le rôle d'instances précontentieuses, mais ne sont pas parvenus à remplir leur mission, du fait de nombreux dysfonctionnements et d'une contestation de fond. Ils ne sont plus réunis depuis deux ans. En lieu et place de ces mécanismes complexes et stigmatisants, votre Rapporteur se félicite qu'il soit proposé de retrouver les voies du dialogue et de la responsabilisation entre l'assurance maladie et les professionnels de santé. Ainsi, l'article 16 instaure un mécanisme d'une grande souplesse, qui charge le Conseil de surveillance de la CNAMTS - présidé par un parlementaire et réunissant de la façon la plus large tous les acteurs concernés - de « veille[r] à la cohérence des conventions passées entre les caisses d'assurance maladie et les professionnels de santé avec [l'ONDAM] ». Devant le risque que cette « veille » n'aboutisse pas à des résultats suffisamment efficaces en termes de rationalisation financière, et pour ne pas laisser les caisses totalement dépourvues de levier d'action après la suppression des dispositifs de maîtrise comptable, l'inscription dans les conventions entre les caisses et les professionnels de « mesures et procédures applicables aux médecins dont les pratiques abusives sont contraires aux objectifs de bonnes pratiques et bons usages des soins fixés par la convention » est prévue par l'article 19 du présent projet de loi. Trois autres mesures projetées s'inscrivent dans le cadre de la rationalisation de l'offre de soins de ville appuyée sur les praticiens eux-mêmes : - la généralisation de la rémunération au forfait pour les gardes départementales ambulancières, sous réserve de l'insertion des entreprises de transport dans le dispositif organisé par le préfet, complétée par l'inclusion de ces services dans le système SESAM-Vitale (article 24). Le but est de réduire les coûts de gestion des caisses et de renforcer les moyens de contrôle sur une dépense remboursée de l'ordre d'1,5 milliards d'euros, en progression de 10,4 % entre 2000 et 2001 ; - le financement par le Fonds d'aide à la qualité des soins de ville des actions d'évaluation des pratiques des médecins libéraux menées par les unions régionales de médecine libérale (en parallèle avec celles menées expérimentalement par l'Agence nationale d'accréditation et d'évaluation en santé), le texte ne prévoyant toutefois pour financer ces actions nouvelles aucune augmentation du plafond de dépenses (stable à 106 millions d'euros) et un abondement du fonds de seulement 20 millions d'euros, les crédits disponibles étant, il est vrai, importants (article 31). L'encadrement des actions d'évaluation doit parallèlement être modifié par voie réglementaire ; - la revalorisation du rôle des médecins-conseils de l'assurance maladie, le « service du contrôle médical » devenant « service médical de l'assurance maladie » (article 18). Qu'il soit permis à votre Rapporteur, sans contester, bien au contraire, la mesure sur le fond, de préciser que seul l'élargissement des missions de ce service au conseil et à l'information des professionnels et des assurés permet d'éloigner les craintes quant à l'éventuelle censure d'un tel article par le Conseil constitutionnel au motif qu'il se rangerait au nombre des dispositions qui « [n'améliorent pas] le contrôle du Parlement sur l'application des lois de financement de la sécurité sociale, [et] doivent être déclarés non conformes à la Constitution comme étrangers au domaine des lois de financement de la sécurité sociale » (1). 2.- L'ajustement de l'activité des professionnels au contexte démographique Pour tenir compte à la fois du caractère de plus en plus tendu de la situation démographique des professions de santé qu'il n'a été entrepris que trop récemment de pallier, et de la pression supplémentaire créée par la mise en place irréfléchie de la réduction et de l'aménagement du temps de travail dans l'ensemble du secteur, des mesures d'urgence s'imposent. Votre Rapporteur note à cet égard que davantage de vision prospective de la part de l'administration eût sans doute évité d'avoir à légiférer dans l'urgence sur ce thème. Tel est l'objet de l'article 28 du présent projet de loi, qui envisage la fermeture à tout nouvel entrant, à compter du 1er avril 2003, du mécanisme de cessation anticipée d'activité des médecins libéraux conventionnés (MICA) créé en 1988, et devenu depuis très avantageux (donc coûteux). L'invocation de l'intérêt général et d'une démographie médicale déclinante semble tout à fait légitimes à votre Rapporteur. Dans le même ordre d'idée, l'exposé des motifs de l'article 29 invoque un contexte démographique tendu pour encourager la reprise d'activité à temps partiel de médecins et infirmières à la retraite, sous la forme d'un cumul de la pension avec des vacations - y compris chez l'ancien employeur -, ou bien d'un cumul de la pension avec une activité libérale occasionnelle. Enfin, dans l'article 24 susmentionné, le souci de la réparation des conséquences de la mise en place de la RTT est essentiel dans la généralisation de la rémunération au forfait des gardes ambulancières : en effet, les personnels d'astreinte, qui auparavant étaient rémunérés par les entreprises de transport sanitaire au nombre de sorties effectuées, se sont vu octroyer de plein droit des primes d'astreinte, ce qui a considérablement renchéri le coût des gardes jusqu'alors minime. Autre volet de la « nouvelle gouvernance », et plus ambitieuse encore car annoncée par le Premier ministre lui-même dès son discours de politique générale le 3 juillet dernier, la politique des établissements devrait être dotée de moyens substantiels à partir de 2003. III.- LES ÉTABLISSEMENTS DE SANTÉ : D'IMPORTANTS MOYENS DE MODERNISATION A.- LE LANCEMENT DU PLAN « HÔPITAL 2007 » 1.- Orientations générales et tarification à l'activité Annoncé dans le discours de politique générale du Premier ministre, le 3 juillet dernier, le plan « hôpital 2007 » à doter de moyens substantiels, en quantité comme en qualité, des établissements publics et privés qui ont su montrer leur capacité d'adaptation et de restructuration grâce au travail accompli par les Agences régionales d'hospitalisation (ARH) depuis six ans - et que la Cour des comptes salue dans son rapport précité sur la sécurité sociale -, à l'introduction du programme de médicalisation des systèmes d'information (PMSI) dans la gestion hospitalière, et au travers d'un effort de mise à niveau en matière de normes de sécurité sanitaire. Trois grands axes ont été annoncés : - l'adaptation du système de pilotage des établissements par le renforcement, à l'échelle régionale, des mécanismes contractuels par préférence aux procédures administrées ; - la relance de l'investissement pour moderniser les établissements, accompagner la recomposition de l'offre hospitalière et s'adapter aux exigences de sécurité sanitaire. Une première tranche d'environ 1 milliard d'euros serait prévue pour 2003, ainsi que, pour engager au plus tôt un rattrapage significatif en termes de patrimoine immobilier et d'équipement hospitalier, la création d'une mission d'expertise et d'audit hospitaliers placée auprès du ministre (cf. article 11 du présent projet de loi), le développement du recours aux maîtrises d'ouvrage déléguées, et la mise en place d'une mission nationale d'appui destinée à soutenir techniquement les établissements et les ARH dans leurs opérations d'investissement ; - la responsabilisation des acteurs par l'assouplissement de la gestion et le passage d'une « culture de moyens » à une « culture de résultats ». La mise en place d'une tarification à l'activité représente une avancée capitale en ce sens, et votre Rapporteur tient à souligner combien cette transformation est cruciale pour l'avenir de la gestion hospitalière. Elle doit également s'accompagner d'une progression au même rythme de l'effort d'évaluation de la gestion des établissements. La loi n° 99-641 du 27 juillet 1999 portant création d'une couverture maladie universelle a permis l'expérimentation, à compter du 1er janvier 2000 et pour 5 ans, de nouveaux modes de financement des établissements de santé, publics ou privés, fondés sur une telle tarification, initialement dite « à la pathologie », mais mieux rendue par l'expression « tarification à l'activité ».. Déjà appliqué dans plusieurs pays européens (Allemagne, Espagne, Suède, Royaume-Uni), ce mode de financement consiste à rémunérer les soins dispensés par les établissements par application d'un prix forfaitaire, fixé à l'avance, pour chaque pathologie traitée, en principe égal pour tous les établissements. L'objectif d'un tel système est triple : - fonder les financements des établissements sur leur activité de soin ; - rapprocher les modes de financement et de régulation des deux secteurs, public et privé, de l'hospitalisation ; - permettre l'application de nouveaux modes de régulation, plus efficaces que ceux de la dotation globale ou de l'objectif quantifié national, car mieux acceptés par les médecins. L'évolution vers un tel mode de financement est attendue par de nombreux acteurs du système hospitalier, tant publics que privés, qui souhaitent une meilleure prise en compte de l'activité réelle des établissements dans l'allocation de ressources. Son expérimentation et sa mise en œuvre supposent toutefois de réunir de nombreux préalables techniques et, en premier lieu, de disposer d'un dispositif de description de l'activité de soins suffisamment précis et détaillé pour refléter la diversité de l'activité médicale tout en permettant un traitement statistique et financier de l'information recueillie. En France, le PMSI, à travers la classification de l'activité de soins de court séjour en groupes homogènes de malades à laquelle il aboutit, constitue l'instrument essentiel sur lequel peut être bâti un tel système. Mais le système à élaborer ne peut se limiter au financement de l'activité de soins de court séjour ; il doit également couvrir les autres activités de soins (moyen séjour, psychiatrie) et les autres missions d'intérêt général (accueil des urgences, formation, recherche, accueil social, permanence des soins, activités de support, etc.) que le PMSI ignore ou prend mal en compte. Il doit en outre comporter des dispositifs propres à éviter tout effet non désiré, telle l'éviction des patients les plus lourdement atteints ou l'externalisation d'une partie des coûts. L'objet de l'expérimentation est précisément d'étudier les préalables techniques et les conditions d'application d'un système de tarification à la pathologie. Pour conduire ces travaux, une mission a été confiée à l'Inspection générale des affaires sociales, et des instances de pilotage et de concertation associant l'ensemble des acteurs ont été mises en place. De nombreux travaux ont été engagés sur la base d'un programme adopté en décembre 2000, dans le but de parvenir à une expérimentation « en vraie grandeur » dès 2004 : travaux d'amélioration du PMSI, élaboration des paramètres de calcul et de répartition de certaines enveloppes spécifiques pour les activités de service public et d'intérêt général (urgences, accueil social, recherche et innovation thérapeutique). Une première simulation financière d'une application de la réforme a été effectuée en 2002. Cette simulation conduit à un accroissement de 20 % de la part globale de l'hospitalisation privée et à une diminution de 11 % de la part globale de l'hospitalisation publique dans les financements par l'assurance maladie des activités de soins de médecine, chirurgie et gynécologie-obstétrique. Toutefois, si l'on réintègre l'ensemble des budgets sous dotation globale l'hospitalisation publique ne perd plus que 6 % à 7 % des ressources actuellement reçues de l'assurance maladie. Il faut cependant souligner que ces chiffres moyens s'accompagnent de très grandes variations entre établissements. Ils soulignent donc la nécessité d'accompagner l'application de la réforme tarifaire par un dispositif financier assurant une progressivité dans le temps des effets de revenus. Le Gouvernement a décidé d'engager une nouvelle étape en vue d'aboutir à la généralisation d'un système de financement à l'activité à partir de 2004. À cette fin, il sera fait appel, dès 2003, à des établissements volontaires (cf. article 12 du présent projet de loi). La simulation du nouveau dispositif s'effectuera, dans cette phase expérimentale, sans modification des ressources de ces établissements, mais leur permettra notamment de tester l'organisation interne à mettre en place pour produire et analyser l'information sur leur activité dans des délais compatibles avec le fonctionnement du nouveau système. Par ailleurs, la mission d'expertise et d'évaluation précitée sera chargée de suivre ces expérimentations de terrain. Elle remettra un rapport au Gouvernement à l'été 2003. 2.- Absorption du Fonds de modernisation des cliniques privées par un Fonds de modernisation des établissements de santé rénové Les quelque 6 milliards d'euros prévus par le plan « hôpital 2007 » s'adressent aux établissements publics comme aux établissements privés, c'est pourquoi l'article 13 du présent projet de loi prévoit l'élargissement des missions du Fonds de modernisation des établissements de santé (2) (FMES) au secteur privé, qui a pour corollaire la disparition du fonds ad hoc pour les cliniques (3). Ce FMES rénové doit gérer l'aide à l'investissement prévu par le plan, et sera doté à ce titre, en 2003, de 450 millions d'euros, dont 150 millions d'euros correspondant aux dotations antérieurement allouées aux deux fonds, et 300 millions d'euros de mesures nouvelles. Cette mesure ramène à six le nombre de fonds médicaux et hospitaliers, qui ont représenté en 2001 environ 950 millions d'euros de dotations à la charge de l'assurance maladie. Qu'il soit permis à votre Rapporteur d'émettre quelques réserves sur la propension des pouvoirs publics à créer des fonds spécifiques pour chaque politique, dans la mesure où cette pratique limite la marge de manœuvre des gestionnaires directs - les ARH en l'occurrence - et tend, dans le cas précis des cliniques privées, à dispenser ces établissements de la recherche d'une rentabilité autonome, et partant, à retarder, paradoxalement, la restructuration de l'offre de soins recherchée. B.- DES MESURES DE CLARIFICATION ET D'ASSOUPLISSEMENT DE GESTION POUR LES ÉTABLISSEMENTS PRIVÉS 1.- La transparence sur le coût des 35 heures La réduction du temps de travail à l'hôpital s'accompagne de la création de 45.000 emplois pour la fonction publique hospitalière et de 3.500 emplois de médecins hospitaliers, tous financés par l'assurance maladie via une hausse de la dotation globale. Compte tenu du caractère progressif du financement de cette opération, en trois ans pour les agents de la fonction publique hospitalière et en quatre ans pour les médecins, la montée en charge de la réforme suppose l'utilisation du mécanisme du compte épargne-temps de 2002 à 2004. Or le Gouvernement précédent n'avait pas pris en compte le coût associé, qui s'élève à 1,4 milliard d'euros. C'est ce à quoi pourvoit l'article 14 du projet de loi, qui prévoit d'assurer ce financement, en toute transparence, au moyen d'un fonds existant, le Fonds pour l'emploi hospitalier. Votre Rapporteur se félicite de ce que la tentation de la création d'une structure supplémentaire ait été évitée. Le fonds remboursera les établissements sur une base forfaitaire, selon une répartition fixée par les ARH, pour les établissements de santé, et par le préfet pour les établissements sociaux et médico-sociaux. Abondé par une participation des régimes obligatoires d'assurance maladie, ce fonds doit être doté de 400 millions d'euros en 2002 et 321 millions d'euros en 2003. 2.- La clarification du financement des établissements hébergeant des personnes âgées dépendantes Alors que la réforme de la tarification des établissements hébergeant des personnes âgées dépendantes, qui vise, par la voie conventionnelle, à améliorer la qualité de la prise en charge des personnes hébergées, à réduire les inégalités tarifaires existantes et à clarifier les relations entre les trois financeurs que sont en théorie l'assurance maladie, les départements et l'État, devait être mise en œuvre avant la fin de 2003. 763 conventions seulement sur 8.000 ayant été conclues au 30 juin 2002, il est demandé au Parlement de mettre le droit en accord avec les faits, et d'accorder un délai supplémentaire de trois ans pour achever cette réforme. Même si votre Rapporteur est conscient des difficultés de mise en place rencontrées, et de l'impact concomitant de l'application des 35 heures comme de l'allocation personnalisée d'autonomie, il déplore ce report dans le temps de la prise en charge de sa part du financement par l'assurance maladie, les lourdeurs de la mécanique administrative conventionnelle ne devant pas servir de prétexte à un ajournement très mal vécu par les établissements concernés et les financeurs locaux. Par ailleurs, toujours dans un souci de clarification, le Gouvernement souhaite (article 26) réintégrer les dépenses de médicament dans le forfait de soins, pour permettre au médecin de rationaliser les prescriptions de médicaments et de matériel médical. IV.- L'ÉQUILIBRE DE LA BRANCHE MALADIE EN 2003 :UNE CRÉDIBILITÉ À RETROUVER A.- UN ONDAM MÉDICALISÉ CRÉDIBLE POUR 2003 Dans son rapport précité, la Cour des comptes estime que « la crédibilité de l'objectif est la première condition d'une régulation efficace. Elle repose sur le réalisme des prévisions et l'existence de dispositifs efficaces de régulation des dépenses. Encore moins qu'en 2000, ni l'une ni l'autre de ces conditions n'ont été réunies en 2001. [...] la sous-évaluation rémanente de l'objectif, son dépassement répété, la fragilisation de la plupart des modes de régulation, risquent, s'ils se prolongeaient, de mettre en cause la notion même d'objectif. » Il faut donc rendre hommage au Gouvernement d'avoir choisi de fixer en 2003 l'ONDAM au niveau crédible de 123,5 milliards d'euros, en progression de 5,3 %, à champ comparable, par rapport à l'ONDAM révisé de 2002, et de 9,5 % par rapport à l'ONDAM voté l'an dernier. Cette hausse prend en compte 580 millions d'euros de dépenses transférées sur l'ONDAM à partir de 2003, ce qui représente 0,5 point et correspond : - pour 400 millions d'euros, aux transferts de prise en charge de l'État vers l'assurance maladie (cf. infra) ainsi qu'aux crédits pour remplacement de personnels prévus par les protocoles hospitaliers de 2000 ; - pour 180 millions d'euros au financement de mesures salariales dans les cliniques privées, qui en 2001 et 2002 sont la charge du Fonds de modernisation des cliniques privées. B.- UNE CLARIFICATION DE LA PRISE EN CHARGE DES DÉPENSES DE SOINS ENTRE L'ÉTAT ET L'ASSURANCE MALADIE Dans la logique de rationalisation et de clarification des financements dont la présent projet de loi porte la marque, trois transferts de prise en charge entre le budget de l'assurance maladie et le budget de l'État, et qui trouvent leur équivalent dans le projet de loi de finances, au sein de la section intitulée « Santé, famille, personnes handicapées et solidarité », doivent permettre d'éviter les retards dans l'apurement des comptes de l'État et des comptes sociaux, et de réduire le nombre de procédures dérogatoires de financement. Les transferts prévus en 2003 sont les suivants : - la prise en charge par l'assurance maladie de la gestion des centres de soins spécialisés aux toxicomanes, qui rentrent ainsi dans le droit commun des établissements médico-sociaux, en application de la loi n° 2002-2 du 2 janvier 2002 rénovant l'action sociale et médico-sociale, pour 107,5 millions d'euros (article 22) ; - le financement par l'assurance maladie des dépenses liées à l'interruption volontaire de grossesse, qui doivent relever de la prise en charge normale des soins, et que la branche maladie remboursait déjà à l'État, avec quelque retard d'ailleurs. Le coût de ce transfert (article 23) représente 24,7 millions d'euros ; - en sens inverse, l'État prendra en charge les dépenses afférentes aux stages des résidents en médecine, pour un montant de 40 millions d'euros. C.- LE COMPTE DE LA CAISSE NATIONALE D'ASSURANCE MALADIE DES TRAVAILLEURS SALARIÉS SE DÉGRADERAIT À NOUVEAU SENSIBLEMENT EN 2003 Selon la Commission des comptes de la sécurité sociales, les prévisions de ressources en 2003 s'inscrivent dans la continuité par rapport à 2002, avec une masse salariale légèrement plus dynamique en moyenne annuelle. La principale amélioration envisagée viendrait des dépenses, la prévision d'augmentation de l'ONDAM chiffrée à 5,3 % représentant un ralentissement d'environ 1,5 % en comparaison avec l'exercice 2002. La réduction de l'écart d'évolution entre les produits et les charges est cependant insuffisante pour stopper la dégradation du solde. Celui-ci se détériorerait encore de 2 milliards d'euros en 2003, comme le montre le tableau suivant :
La prévision d'évolution de l'ONDAM à 5,3 % aurait en 2003 un impact sur les comptes de 5,6 %, une fois intégrés les transferts de charges du budget de l'État vers celui de l'assurance maladie. Laisser cette page blanche sans numérotation LA BRANCHE ACCIDENTS DU TRAVAIL Le projet de loi de financement comporte cinq articles relatifs à la branche des accidents du travail. Mais le Gouvernement est conscient du fait qu'ils n'épuisent pas les problèmes structurels qui se posent aujourd'hui à la branche. Ceux-ci ne concernent pas les comptes : ils sont nécessairement équilibrés, toute augmentation du nombre ou de la gravité des accidents du travail entraînant automatiquement une augmentation du montant des cotisations perçues. Ils concernent plutôt, d'une part, la nature des prestations et le niveau des réparations, et, d'autre part, le système de tarification. I.- LES COMPTES ET LES CHARGES DE LA BRANCHE La conjoncture économique influe autant sur les cotisations que sur le nombre d'accidents du travail. Recettes et dépenses ont tendance à évoluer à peu près au même rythme. A.- LE CONTEXTE ÉCONOMIQUE ET SOCIAL Si, sur le long terme, il y a une tendance globale à la baisse des accidents du travail, amorcée au milieu des années 70, elle s'est nettement ralentie depuis la fin des années 80. Le risque d'accident par heure travaillée a même ensuite augmenté lorsque l'activité économique est devenue plus dynamique (il se réduit classiquement lors des récessions). Parallèlement à l'évolution en baisse de la fréquence des accidents, la durée moyenne des arrêts de travail par incapacité temporaire s'est, en revanche, accrue (4), tandis que la fréquence des accidents de trajet et le nombre de maladies professionnelles (5) se sont développés. Les statistiques précises sont malheureusement partielles - les systèmes étant cloisonnés -, et souvent élaborées tardivement. Il est possible de relever aujourd'hui que quelque 1,36 million d'accidents sont survenus en 1999, soit 1,8 % de plus qu'en 1998. 24.000 accidents avec arrêt de travail ont été recensés dans le secteur privé non agricole. L'augmentation de ceux-ci de 3,2 % en un an prolonge la remontée déjà enregistrée en 1998. Les créations d'emplois (+ 2 % en 1999) ne suffisent pas à l'expliquer. Le développement de l'emploi intérimaire est probablement resté un facteur non négligeable de l'augmentation des accidents du travail. Par ailleurs, 24.000 maladies professionnelles ont été reconnues. Les premières estimations relatives à 2000 font apparaître une nouvelle hausse de 4 % du nombre d'accidents du travail avec arrêt et une stabilisation du nombre des accidents graves et du nombre total d'accidents survenus (1,36 million d'accidents). La hausse s'explique à nouveau par l'évolution des effectifs salariés et le développement des emplois précaires. 29.000 maladies ont été reconnues. Les premières estimations pour 2001 font apparaître un nombre total d'accidents du travail et d'accidents avec arrêt stable par rapport à l'an dernier, les données sur les maladies professionnelles restant à affiner. Mais l'ensemble de ces données relatives aux accidents du travail et aux maladies professionnelles doit être pris avec prudence si l'on veut mesurer l'exactitude des phénomènes. En effet, les accidents du travail et surtout les maladies professionnelles sont notoirement sous-déclarés pour des raisons sociales, psychologiques et des raisons liées au système de tarification finançant la branche ou encore du fait des contraintes posées par les tableaux de reconnaissance des maladies professionnelles(6), malgré une indemnisation plus favorable dans l'assurance Accidents du travail que dans le régime général d'assurance maladie (7), hors régime complémentaire. C'est d'ailleurs pourquoi a été instituée une compensation des charges pesant indûment sur l'assurance maladie en raison de la non-prise en charge des prestations par la branche Accidents du travail. Institué par l'ordonnance n° 96-51 du 24 janvier 1996 afin de prendre en compte le phénomène de la sous-déclaration des maladies professionnelles, estimé nécessaire dans le rapport de la commission présidée par M. Deniel (1997) (8), qui avait conclu à une moindre déclaration des accidents du travail bénins et à des sous-déclarations du fait du système de tarification des cotisations patronales (au prorata du nombre d'accidents dans les grandes entreprises), les conclusions de la commission présidée par Mme Lévy-Rosenwald en 1999, le rapport du Professeur Roland Masse, Président de la Commission spécialisée en matière de maladies professionnelles du Conseil supérieur de la prévention des risques professionnels, remis à la ministre de l'emploi et de la solidarité en juin 2001, et conforme aux observations des organisations syndicales, le reversement forfaitaire de la branche Accident du travail à l'assurance maladie au titre des maladies professionnelles est fixé depuis 2001 par la loi de financement. Évalué à 299,62 millions d'euros par la loi de financement pour 2002, il passerait, selon le présent projet, à 330 millions d'euros, soit une hausse très importante de 10,1 %. Les comptes se présentent de la façon suivante :
Les comptes de la branche, nécessairement auto-équilibrés, distincts depuis la loi n° 94-637 du 25 juillet 1994 relative à la sécurité sociale de ceux de la branche Maladie, ont bénéficié de la tendance globale et de la croissance, les charges augmentant moins que les recettes en 1999 et 2000. En 2001, la branche a bénéficié de rentrées de cotisations patronales en vive hausse de 6,8 % à 6,6 milliards d'euros grâce à l'évolution de la masse salariale et malgré la baisse du taux net de cotisation employeur à 2,193 % contre 2,2 % en 2000 mais ses charges se sont nettement alourdies. En effet, la branche a contribué pour 438 millions d'euros au Fonds d'indemnisation des victimes de l'amiante, pour 103 millions d'euros au Fonds de cessation anticipée d'activités des travailleurs de l'amiante. Par ailleurs, les actions de préventions et une provision exceptionnelle au titre de la créance sur le Fonds de financement de la réforme des cotisations patronales de sécurité sociale représentant des allègements de charges non compensés par l'État en 2000 ont aussi participé à la dégradation du résultat net. En 2002, la progression modérée des produits du fait du ralentissement de la masse salariale et de la nouvelle baisse du taux de cotisation employeur ainsi que la hausse des dotations aux fonds destinés aux victimes de l'amiante expliquent la modestie du résultat net : 70 millions d'euros. La Commission des comptes prévoit, pour le régime général, l'équilibre suivant : Charges, hors transfert à la branche maladie (9) : 8.640 millions d'euros (+ 0,3 %) ; Produits : 9.031 millions d'euros (+ 4 %) Résultat net : 392 millions d'euros La Commission estime que les produits connaîtront une progression modérée (+ 4 %), le montant des cotisations (80 % de ressources) augmentant de 4,7 %. Le taux brut des cotisations serait stabilisé à 0,870 % et le taux net, compte tenu des majorations, à 2,185 %. Le premier atteignait 0,952 % et le second 2,262 % en 1997. S'agissant des charges, les rentes d'incapacité permanente stagneraient en volume mais les prestations d'incapacité temporaire continueraient de croître vivement (+ 6 %) et les dotations aux fonds destinés aux victimes de l'amiante progresseraient d'un tiers. Le résultat net resterait alors proche de celui de 2002 si l'on tient compte du versement compensant les sous-déclarations d'accidents du travail. Le Gouvernement retient donc, pour sa part, l'hypothèse d'un solde positif de 150 millions d'euros. C.- L'ÉVOLUTION DES CHARGES DE LA BRANCHE 1.- L'évolution générale en 2002 et 2003 Le Gouvernement fixe, dans le projet de loi de financement pour 2003, l'objectif des dépenses de l'ensemble de la branche de l'ensemble des régimes obligatoires de base comptant plus de vingt mille cotisants actifs ou retraités titulaires de droits propres à 9.020 millions d'euros pour 2002, alors que la loi de financement initiale avait prévu 8.530 millions d'euros, la dérive atteignant + 5,7 %. Celle-ci s'explique notamment par l'augmentation de près de 200 millions d'euros destinée aux deux fonds consacrés aux victimes de l'amiante, dans le projet de loi de financement pour 2003 lui-même. Pour 2003, le Gouvernement prévoit un objectif de dépenses de 9.400 millions d'euros, soit une hausse de 10,1 % par rapport à l'objectif prévu dans la loi de financement pour 2002 et 4,2 % par rapport à l'objectif révisé de 2002. La hausse de 380 millions d'euros par rapport à celui-ci s'explique essentiellement par deux phénomènes. Tout d'abord, par l'importante hausse proposée pour le versement de la compensation à la branche Maladie (+ 10 %, soit + 30,3 millions d'euros). Celui-ci continuerait d'augmenter sensiblement : 144,1 millions d'euros en 2001, 299,7 millions d'euros en 2002 et 330 millions d'euros en 2003. Ensuite, l'augmentation des versements aux fonds destinés aux victimes de l'amiante serait sensible (+33,33 %, soit 160 millions d'euros), ceux-ci atteignant au total 640 millions d'euros au lieu de 480 millions d'euros en 2002, compte tenu de la révision opérée pour cette année. En effet, l'article 35 du projet de loi de financement prévoit l'inscription d'une dotation destinée au Fonds d'indemnisation des victimes de l'amiante de 190 millions d'euros, soit 5,6 % de plus que le montant prévu par la loi de financement pour 2002, révisé par ce même article 35, et l'article 36 un versement au Fonds de cessation anticipée d'activité des travailleurs de l'amiante de 450 millions d'euros, soit 50 % de plus que le montant prévu pour 2002 et révisé par ce même article 36. Il convient de rappeler l'objet des deux versements pour prendre la mesure de leurs montants révisés pour 2002 et prévus pour 2003. 2.- Le Fonds d'indemnisation des victimes de l'amiante Le premier fonds, le Fonds d'indemnisation des victimes de l'amiante, établissement public administratif, a été créé par l'article 53 de la loi de financement pour 2001 afin de procéder à la réparation intégrale des préjudices subis par les personnes ayant obtenu la reconnaissance d'une maladie professionnelle occasionnée par l'amiante ou par les personnes ayant été exposés directement à l'amiante. Il doit permettre de limiter le développement des actions judiciaires tendant à obtenir le versement d'indemnités réparatrices intégrales en cas de faute. En effet, lorsqu'un accident est dû à la faute inexcusable de l'employeur, la victime a droit à une indemnisation complémentaire, versée par la caisse et récupérée ensuite par celle-ci auprès de l'employeur. Le dispositif prévoit que l'acceptation des offres du fonds vaut désistement des actions juridictionnelles en indemnisation en cours et rend irrecevable toute autre action juridictionnelle future en réparation du même préjudice, le fonds étant subrogé, à due concurrence des sommes versées, dans les droits que possède le demandeur contre la personne responsable du dommage. Mais, revenant sur une jurisprudence de 1941, la chambre sociale de la Cour de cassation ayant, dans une série de 29 arrêts, notablement assoupli la notion de faute inexcusable, le 28 février 2002, ne la considérant plus liée à une faute de gravité exceptionnelle ou intentionnelle (10), il n'est pas impossible que l'objectif ne soit que partiellement atteint. Des contentieux visant des indemnisations plus importantes ou, par principe, des jugements de condamnation, ainsi que des contentieux lancés par les caisses pour récupérer le montant des indemnisations auprès des employeurs pourraient se développer. Dans l'attente de sa mise en place (11), les victimes ont d'ailleurs continué de solliciter des indemnités réparant l'intégralité de leur préjudice, par des actions judiciaires. Les indemnités sont alors financées par le Fonds de garantie automobile, organisme privé chargé d'une mission de service public créé par la loi, en 1951, qui administre le Fonds de garantie des actes de terrorisme et autres infractions et indemnise, dans certains cas, les accidents du travail et les maladies professionnelles dont ceux liés à l'amiante. Financé, pour l'essentiel, par un prélèvement additionnel sur les contrats d'assurance de biens, il regroupe les entreprises d'assurance couvrant les risques de responsabilité civile résultant de l'emploi de véhicules terrestres à moteur. La nouvelle jurisprudence de la Cour de cassation pourrait conduire à une hausse des primes de garantie responsabilité civile et peut-être, compte tenu de celle-ci et du contexte de hausse générale des primes d'assurance, certaines petites entreprises à ne pas s'assurer. La situation pourrait être critique pour ces entreprises, alors que l'État est responsable en dernier lieu de la police sanitaire (12), que les chefs d'entreprise ne peuvent connaître l'impact de tous les produits qu'ils peuvent être amenés à utiliser et enfin qu'un régime d'accidents du travail, il y a plus d'un siècle, a été mis en place pour les garantir et mutualiser les risques. S'agissant du financement du fonds, il a été prévu, sans clef de répartition préétablie, une contribution de la branche et une contribution de l'État pour tenir compte des ouvriers d'État relevant de la Direction des constructions navales. La première doit être fixée par la loi de financement, sur la base d'un rapport d'activité du fonds transmis au Parlement. Le projet de loi prévoit donc 190 millions d'euros pour l'année 2003 et relève le versement de 2002 de 76,22 millions d'euros à 180 millions d'euros. Mais votre Rapporteur déplore qu'aucun rapport ne soit venu justifier ces montants, pour l'examen du projet par votre Commission des finances. Il se félicite cependant que, contrairement à l'an dernier, la seconde contribution, celle de l'État, ne soit pas prévue dans un projet de loi de finances rectificative (13) mais dans le projet de loi de finances initiale. Elle figure, en effet, à l'article 20 du chapitre n° 46-98 du budget des charges communes pour 2003 où sont inscrits 40 millions d'euros. La situation consolidée du fonds se présenterait donc ainsi : Pour 2001, 438 millions d'euros, à la charge de la branche (14), et 38,11 millions d'euros à la charge de l'État (15) ont été prévus. Pour 2002, compte tenu de la révision proposée, 180 millions d'euros, à la charge de la branche (16), et, pour l'instant, 100.000 euros, à la charge de l'État (17), ont été prévus, le total de fonds disponibles cumulés atteignant 656 millions d'euros. Pour 2003, 190 millions d'euros, à la charge de la branche (18), et 40 millions d'euros, à la charge de l'État (19), sont prévus. L'ensemble suffira-t-il ? Il est difficile de répondre en l'absence de rapport du Gouvernement et les premiers versements aux victimes venant à peine de commencer. Mais rappelons que si environ 500.000 décès provoqués par l'amiante pourraient avoir lieu en Europe au cours des trente-cinq prochaines années, le temps de latence étant en moyenne de trente-cinq ans, en France, on s'attend, depuis une expertise de l'Institut national de la santé et de la recherche médicale de 1996, à 50.000 ou 60.000 décès liés à l'amiante dans les vingt prochaines années. 10.000 dossiers étaient d'ailleurs initialement attendus la première année. Compte tenu du retard de mise en place du fonds, 5.000 dossiers devraient être finalement déposés en 2002 mais entre 7.000 et 8.000 devraient l'être les années suivantes. 3.- Le Fonds de cessation anticipée d'activité des travailleurs de l'amiante Le Fonds de cessation anticipée d'activité des travailleurs de l'amiante a été institué par la loi de financement de la sécurité sociale pour 1999 afin de verser une allocation, un revenu de remplacement, au bénéfice des salariés de moins de 50 ans qui cessent de travailler ou ont travaillé dans des établissements de fabrication de matériaux contenant de l'amiante et figurant sur une liste fixée par décret et au bénéfice de salariés atteint d'une maladie professionnelle due à l'amiante figurant sur une liste. L'inévitable est intervenu, fin 1999, par l'extension de l'application du dispositif aux salariés des établissements de flocage, de calorifugeage et de la réparation navale ainsi qu'aux dockers professionnels ayant manipulé des sacs d'amiante, et, fin 2001, par son extension aux personnels portuaires assurant la manutention et l'assouplissement des conditions de manipulation. Le dispositif, élaboré sous le coup de l'émotion, n'était, en effet, pas exempt de défauts. Le législateur a ouvert des droits à des salariés d'établissements figurant sur la liste fixée par arrêté mais, dans un premier temps, les salariés atteints de plaques pleurales provoquées par l'amiante ne pouvaient pas en bénéficier si leur établissement n'était pas mentionné sur la liste (20). Leur situation n'a été réglée que par un arrêté du 3 décembre 2001 leur étendant l'accès au dispositif. En outre, il n'était pas douteux, dès lors que des catégories de bénéficiaires avaient été prévues, que des demandes d'extension ne pouvaient que se manifester. Il y en aura probablement de nouvelles à l'occasion de la discussion du projet de loi de financement pour 2003 et des suivants. S'agissant du financement, il a été prévu initialement que le fonds, géré par la Caisse des dépôts et consignations (21), devait être alimenté par une contribution de l'État et un versement de la branche Accidents du travail. La contribution a été remplacée, dans la loi de financement pour 2000, par une fraction égale à 0,39 % du produit de droits de consommation du tabac et le versement est, depuis l'an dernier, fixé par la loi de financement. Il a été doté par la branche à hauteur de 19,82 millions d'euros en 1999, 102,9 millions d'euros en 2000, 205,8 millions d'euros en 2001 (102,9 millions d'euros étaient prévus initialement), et 200 millions d'euros en 2002. L'article 36 du projet de loi de financement (article 36) fait passer ce dernier montant à 300 millions d'euros et prévoit 450 millions d'euros pour 2003, tandis que l'article 3 diminue le pourcentage du produit des droits tabacs de 0,39 % à 0,35 %, le Gouvernement estimant la part revenant alors au fonds à 34 millions d'euros, comme en 2002 compte tenu de l'augmentation du produit global. On ne peut être que très surpris par l'évolution des financements et l'ampleur des révisions des versements. Sans doute faut-il tenir compte, là aussi, de la montée en charge du dispositif et de l'extension de l'accès à l'allocation, opérée notamment par l'arrêté du 1er décembre 2001 sus-mentionné. Fin 2000, le nombre d'allocataires était de 4.000 personnes et 5 millions d'euros étaient versés par les caisses régionales d'assurance maladie et financés par le fonds. En juin 2002, les allocataires étaient 12.000 et les caisses versaient 16 millions d'euros. Mais l'impact du dispositif a été, à l'évidence, insuffisamment mesuré lors de son institution et de ses aménagements. Sans augmentation du versement pour 2002, le déficit pourrait osciller entre 89 et 117 millions d'euros. C'est pourquoi le Gouvernement a prévu l'augmentation de la contribution de la branche. Celle-ci, conjuguée au produit des droits de consommation sur les tabacs (33,2 millions d'euros, en progression de 5,3 % par rapport à 2001) et aux réserves accumulées (150,9 millions d'euros, fin 2001) devrait permettre au fonds de faire face à ses engagements cette année et même de financer une partie des charges de 2003 (22). Si l'on comprend les difficultés pour cerner les populations concernées (23), l'historique de certains établissements pouvant être incertain et l'utilisation de l'amiante n'ayant été interdite que depuis le 1er janvier 1997, il convient de relever que la Cour des comptes (24) note qu'aucune méthodologie au plan national n'a été établie. Aujourd'hui, le Parlement dispose certes d'un rapport d'activité, heureusement institué par l'article 47 de la loi de financement pour 2002, exposant la comptabilité du fonds géré par la Caisse des dépôts et consignations et montrant une forte croissance des demandes (25), rejetées d'ailleurs à hauteur du quart, mais il n'a aucune visibilité à moyen terme. Votre Rapporteur, tout en comprenant son caractère délicat, estime donc indispensable, compte tenu des masses financières en jeu, l'obtention d'analyses prospectives sérieuses. On ne peut demander au Parlement de voter des dispositifs, aussi justifiés soient-ils, et des transferts massifs sans éclairage. II.- VERS DES ÉVOLUTIONS STRUCTURELLES ? Plusieurs rapports et études sont aujourd'hui disponibles sur les inconvénients du système d'indemnisation actuel et les perspectives de réforme de la branche. Votre Rapporteur en distinguera trois. 1) Le rapport du Professeur Roland Masse a tout d'abord décrit, en juin 2001, l'évolution de la branche Accident du travail, présenté ses difficultés actuelles et conclut sur la nécessité de préparer des réformes structurelles, dans la concertation. Il constate, après d'autres, la sous-déclaration des accidents du travail et des maladies professionnelles, la difficulté de reconnaissance des maladies professionnelles, la lenteur des procédures, l'aberration d'un système d'indemnisations, partielles, forfaitaires, et ne prenant pas suffisamment en compte les conséquences professionnelles des maladies pour les victimes, dans un système ancien (26) où les salariés voient leurs dommages indemnisés tandis que les employeurs bénéficient d'une immunité civile, sauf en cas de faute inexcusable ou intentionnelle (27). Des jurisprudences récentes, notamment les considérants relatifs au maintien des voies juridictionnelles du Conseil constitutionnel (décision n° 2000-437 DC du 19 décembre 2000) amènent les rédacteurs du rapport à s'interroger sur le maintien de cette immunité qui empêche, sauf cas de faute encore une fois, toute action devant les tribunaux contre l'auteur du dommage pour l'obtention d'une réparation intégrale. Celle-ci ne peut donc être obtenue que dans des cas limités, et l'indemnisation n'est alors pas fixée en fonction des préjudices subis puisque c'est la responsabilité pour faute qui est mise en jeu, (devant les tribunaux des affaires de sécurité sociale). À moins qu'il s'agisse d'un accident de la circulation, d'un dommage dû à une infraction ou à l'amiante : dans ces cas, interviennent les fonds évoqués plus haut, pour la réparation intégrale des préjudices. Le rapport trace ensuite des perspectives et présente les avis divergents des partenaires sociaux sur la réparation intégrale, la plupart étant attachés aux spécificités et donc à l'existence de la branche Accidents du travail. 2) La Cour des comptes, en février 2002, a, pour sa part, dans son rapport précité, qualifié la couverture des accidents du travail et des maladies professionnelles « obsolète, complexe, discriminatoire, inéquitable et juridiquement fragile », jugé la prévention inefficace et les fonctions de l'Institut national de recherche et de sécurité mal assurées, considéré la situation excédentaire de la branche sans rapport avec la situation réelle des coûts induits par les risques professionnels, et enfin estimé les outils de gestion insuffisamment développés. Il recommande par ailleurs la mise en place d'une convention d'objectifs et de gestion avec l'État comme le rapport de M. Yahiel (28). 3) Le rapport de M. Michel Yahiel, inspecteur général des affaires sociales et président d'un groupe de travail réunissant l'ensemble des parties concernées : associations, professionnels, partenaires sociaux, présenté en avril 2002, a repris la problématique de la réparation intégrale. Il considère celle-ci « probablement inéluctable » mais souhaite que la faute inexcusable tende exclusivement à permettre l'action récursoire de la collectivité sans interférer sur le sort de la victime et que la branche continue, après de profondes mutations de gérer l'ensemble de la protection contre les accidents du travail. Enfin et surtout, il milite pour la réalisation d'études complémentaires et de simulations. Votre Rapporteur approuve pleinement cette suggestion, et partage le point de vue du Gouvernement tel qu'exprimé dans le rapport annexé au projet de loi de financement pour 2003. Il estime, en effet, qu'il faut aller au-delà des bons sentiments apparents. Il est conscient de la nécessité d'améliorer l'indemnisation des victimes, certains préjudices n'étant pas indemnisés aujourd'hui (pretium doloris, préjudice esthétique, préjudice d'agrément). Mais les quelques projections disponibles ne font pas suffisamment état des conséquences financières des niveaux et méthodes de réparation concevables sur les entreprises pour entreprendre des réformes structurelles. Il ne faudrait pas que la réparation intégrale conduise à une augmentation des contentieux (dans le cas où la présomption d'imputabilité serait supprimée ou dans le cas où la sécurité sociale ferait l'avance de la réparation intégrale et se retournerait ensuite contre les employeurs dans le cadre d'actions récursoires, par exemple), à l'engorgement des équipes chargées d'instruire les dossiers d'indemnisation, ou à une hausse brutale des cotisations. Ces conséquences pourraient se retourner contre les salariés. En outre, la question de la prise en compte des risques environnementaux doit être sérieusement approfondie. Le Fonds d'indemnisation des victimes de l'amiante indemnise des victimes qui « ont subi un préjudice résultant directement d'une exposition à l'amiante » et les ayants droit, deux catégories de personnes qui, par définition, n'ont pas obtenu de reconnaissance d'une maladie professionnelle. Faut-il étendre ce système de protection aux victimes directes ou indirectes de préjudices dus aux fibres céramiques, aux solvants, notamment certains éthers de glycol, ou aux bitumes ? Si oui, quelle doit être la place de la solidarité nationale ? Votre Rapporteur espère que le Parlement bénéficiera d'une vue globale des réponses à donner à ces interrogations avant toute réforme. Avis n° 327 de M. François Goulard sur le projet de loi de financement de la sécurité sociale pour 2003. 1 () Décision n° 2000-437 DC du 19 décembre 2000 sur la loi de financement de la sécurité sociale pour 2001. 2 () Créé par l'article 40 de la loi de financement de la sécurité sociale pour 2001. 3 () Le Fonds pour la modernisation des cliniques privées avait été créé pour cinq ans par la loi de financement de la sécurité sociale pour 2000. 4 () La durée moyenne des arrêts de travail était de 37,6 jours en 1992 et de 40,1 jours en 1999. 5 () Le nombre de maladies reconnues a quintuplé entre 1988 et 2000. 6 () Plus d'une centaine de tableaux de maladies professionnelles, d'importance très inégale, et à l'évolution assez lente, constituent le cadre de la preuve de la causalité entre le travail et le préjudice, le salarié devant simplement prouver les deux faits. 7 () La victime a droit à la prise en charge intégrale des soins, selon le système du tiers payant ; le plafond de l'indemnité journalière (non imposable) en cas d'arrêt de travail est fortement supérieur à ce qu'il est en assurance maladie ; les rentes d'invalidité (non imposables) peuvent se cumuler avec les pensions d'invalidité ou de retraite. 8 () Rapport de la commission instituée par l'article 30 de la loi de financement de la sécurité sociale pour 1997 (n° 96-1160 du 27 décembre 1996). 9 () La branche supporte d'autres transferts pour un montant estimé, pour 2003, à 710 millions d'euros. Il s'agit notamment des transferts au profit du régime minier (427,3 millions d'euros) et au profit du régime des salariés agricoles (114,8 millions d'euros). 10 () « L'employeur est tenu (...) d'une obligation de sécurité de résultat, notamment en ce qui concerne les accidents du travail ». Tout manquement à cette obligation résultant du contrat a le caractère de faute inexcusable. L'employeur ne peut alors s'exonérer de sa responsabilité qu'en apportant la preuve d'une cause étrangère ne pouvant lui être imputée. 11 () Créé en décembre 2000, il n'a été installé qu'en avril 2002, et le formulaire de demande d'indemnisation n' a été adopté qu'en juin 2002, un an et demi après la création du fonds. Pour aller vite cependant, l'instruction des dossiers a été confiée, à la suite d'un décret du 23 octobre 2001, au Fonds de garantie automobile, qui dispose d'équipes rapidement opérationnelles, et le recrutement d'agents contractuels a été autorisé par la loi de financement pour 2002. 12 () Il n'a, par exemple, interdit le commerce de l'amiante qu'en 1997, alors que sa dangerosité pouvait être connue depuis 1906. 13 () La loi de finances rectificative pour 2001 a prévu 38,11 millions d'euros de crédits reportables. 14 () Loi de financement pour 2002, à effet rétroactif. 15 () Loi de finances rectificative pour 2001. 16 () Article 35 du projet de loi de financement pour 2003, à effet rétroactif. 17 () Loi de finances pour 2002. 18 () Article 35 du projet de loi de financement pour 2003 19 () Projet de loi de finances pour 2003. 20 () La liste comporte actuellement 2.000 établissements. 21 () Les prestations sont quant à elles gérées par les caisses régionales d'assurance maladie. 22 () Estimées, s'agissant des charges d'allocations stricto sensu, entre 544 millions d'euros et 724 millions d'euros. 23 () Près de 13.000 salariés bénéficient aujourd'hui de l'allocation. L'extension régulière de la liste des établissements (arrêtés des 29 mars 1999, 21 juillet 1999, 3 juillet 2000, 12 octobre 2000, 19 mars 2001, 1er août 2001, 24 avril 2002, 12 août 2002) devrait considérablement augmenter le nombre des futurs bénéficiaires. 24 () Rapport particulier sur la gestion du risque accidents du travail et maladies professionnelles, février 2002. 25 () 9.150 dossiers avaient été déposés en décembre 2000 et 18.429 en décembre 2001. 26 () Le système actuel de réparation du risque professionnel s'est développé avec la loi du 9 avril 1898 sur les accidents du travail, la loi du 25 octobre 1919 sur les maladies professionnelles, la loi du 30 octobre 1946 portant rattachement à la Sécurité sociale de la gestion des risques professionnels, précédemment dévolue aux compagnies d'assurances privées. 27 () Le rapport est antérieur à la jurisprudence de la Cour de cassation de février 2002. 28 () L'article 38 du projet de loi de financement pour 2003 donne suite à cette recommandation. © Assemblée nationale | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||