
______
ASSEMBLÉE NATIONALE
CONSTITUTION DU 4 OCTOBRE 1958
QUATORZIÈME LÉGISLATURE
Enregistré à la Présidence de l'Assemblée nationale le 3 novembre 2015.
RAPPORT D’INFORMATION
DÉPOSÉ
en application de l’article 146-3, alinéa 8, du Règlement
PAR LE COMITÉ D’ÉVALUATION ET DE CONTRÔLE DES POLITIQUES PUBLIQUES
sur la mise en œuvre des conclusions du rapport d’information n° 3524 du 9 juin 2011 sur l’évaluation de l’aide médicale de l’État,
ET PRÉSENTÉ PAR
MM. Claude GOASGUEN et Christophe SIRUGUE
Députés
——
SOMMAIRE
___
Pages
INTRODUCTION 7
I. LE BILAN DE L’AIDE MÉDICALE DE L’ÉTAT 10
A. LES DONNÉES ACTUALISÉES DE L’AIDE MÉDICALE DE L’ÉTAT 10
1. Une progression régulière du nombre de bénéficiaires 10
a. L’évolution des effectifs de bénéficiaires depuis dix ans 11
b. Les bénéficiaires de l’AME sont des personnes jeunes, en situation de grande fragilité 12
c. L’état de santé et les spécificités épidémiologiques des bénéficiaires 12
d. La consommation moyenne de soins 13
e. Les situations révélées par l’accueil pour soins urgents 15
f. Le fonctionnement de la procédure « étranger malade » 15
2. Des situations particulières en outre-mer 16
a. La Guyane : une population étrangère qui recourt peu aux soins, la prise en charge AME intervenant principalement pour les maladies graves et les accouchements 16
b. Les non assurés représentent la moitié de la dépense de soins à Mayotte 18
3. Le budget et le financement de l’AME 20
a. L’évolution des dépenses de l’AME de droit commun et de la dette à l’égard de la Caisse nationale d’assurance maladie 21
b. L’évolution des dépenses de l’AME au titre des soins urgents 23
c. L’évolution des dépenses totales de l’AME 23
4. L’expérimentation de la visite de prévention : un bilan positif 23
B. LES MESURES DE MAÎTRISE DES COÛTS MISES EN œUVRE AU COURS DES DERNIÈRES ANNÉES 24
1. La réforme de la tarification hospitalière a conduit à une réelle économie, partiellement compensée par l’accroissement du nombre de patients pris en charge 25
2. La suppression de la prise en charge à 100 % de certains soins et médicaments n’aura qu’un faible impact financier 27
3. La fin de la valorisation des soins urgents hospitaliers en 2015 27
4. Le renforcement du pilotage de l’AME par l’assurance maladie 28
5. La lutte contre la fraude a été renforcée 29
a. Les contrôles lors de l’ouverture et du renouvellement des droits 29
b. La sécurisation du titre d’admission à l’AME a été améliorée 30
c. Les contrôles a posteriori ont mis à jour différents types de fraudes 31
d. L’arrivée en France à but médical : un phénomène impossible à contrer aujourd’hui 32
C. LES MODALITÉS DE PRISE EN CHARGE ADOPTÉES PAR NOS VOISINS EUROPÉENS CONDUISENT À UNE DÉPENSE BEAUCOUP PLUS CONTENUE 33
1. L’accès aux soins des personnes sans titre de séjour : des politiques variables 34
a. Un panier de soins très réduit au Danemark 34
b. En Suisse, l’affiliation payante de l’étranger à la caisse d’assurance maladie est obligatoire 34
c. Une réforme récente imposant un accès aux soins payant en Espagne et au Royaume-Uni 35
d. En Allemagne, une prise en charge gratuite mais encadrée par des critères stricts qui ont pour effet de limiter la dépense 36
e. En Suède et en Italie, un accès un peu plus large aux soins, mais accompagné d’un ticket modérateur hors de la situation d’urgence 37
2. L’affectation budgétaire de la dépense de soins : une prise en charge par l’État ou par les collectivités régionales 38
II. LES ÉVOLUTIONS À ENGAGER POUR DONNER À L’AIDE MÉDICALE DE L’ÉTAT PLUS D’EFFICACITÉ ET DE « SOUTENABILITÉ » 39
A. FAUT-IL RÉDUIRE L’ÉTENDUE DE LA COUVERTURE GRATUITE DES SOINS, SUR LE MODÈLE GÉNÉRALEMENT ADOPTÉ PAR NOS PARTENAIRES EUROPÉENS ? 39
1. Pour M. Claude Goasguen, il faut restreindre l’accès aux soins pris en charge par l’État et instaurer une affiliation contributive à l’assurance maladie 39
2. Pour M. Christophe Sirugue, la prise en charge sanitaire des étrangers en situation irrégulière ne peut pas reposer sur un dispositif contributif et doit continuer à être financée par l’État 41
B. SIMPLIFIER ET HARMONISER L’ACCÈS AU DISPOSITIF 43
1. Les démarches administratives restent complexes et les exigences variables suivant les caisses primaires d’assurance maladie 43
a. Les difficultés de la domiciliation dans certains départements 43
b. Harmoniser les éléments de preuve et les pièces à fournir pour l’admission à l’AME 44
2. L’organisation de la prise en charge doit être améliorée pour pouvoir faire face à l’afflux des personnes et à l’accroissement des besoins 45
a. Les personnes les plus précaires restent encore à l’écart des soins : renforcer l’effort de prévention 46
b. L’interprétariat et la médiation à l’hôpital devraient être facilités 47
C. ADAPTER LES MODALITÉS DE GESTION 48
1. Les difficultés rencontrées par les établissements de soins et les CPAM dans l’ouverture des droits 49
2. L’hôpital public assume de nombreuses missions qui ne sont pas les siennes dont la mission d’intérêt général « précarité » ne tient pas suffisamment compte 49
a. La domiciliation des personnes sans résidence stable 50
b. La prise en charge du patient en aval des soins 51
3. Améliorer l’attribution de moyens aux établissements de santé prenant en charge une population précaire 52
4. Dissuader la fraude et faciliter la gestion financière pour les hôpitaux 54
a. Permettre l’accès aux informations relatives aux visas 55
b. Faciliter l’encaissement des acomptes 55
EXAMEN PAR LE COMITÉ 57
ANNEXE : PERSONNES ENTENDUES PAR LES RAPPORTEURS 69
Un premier rapport d’information sur l’aide médicale de l’État (n° 3524), a été présenté par le CEC le 9 juin 2011, et se concluait par deux types de recommandations : des recommandations partagées d’une part, des contributions personnelles des rapporteurs d’autre part, portant sur des points jugés prioritaires.
Par la suite, un rapport de suivi a été présenté le 16 février 2012, conformément à l’article 146-3 du Règlement de l’Assemblée nationale qui prévoit qu’« à l’issue d’un délai de six mois suivant la publication du rapport, les rapporteurs présentent au comité un rapport de suivi sur la mise en œuvre de ses conclusions ».
À la demande du groupe Les Républicains, un deuxième rapport de suivi a été décidé par le CEC, dont l’objectif est de faire le point sur les modifications apportées au dispositif à la suite des préconisations faites tant par le CEC, que par la Cour des comptes et les inspections générales des finances et des affaires sociales dans leur rapport de novembre 2010.
Depuis sa création en 2000, le nombre de bénéficiaires de l’aide médicale de l’État (AME) a progressé régulièrement ainsi que la dépense budgétaire corrélative. Ce nombre a connu une augmentation de 35 % en deux ans entre 2011 et 2013, passant de moins de 209 000 personnes en 2011 à 282 400 en 2013. Fin 2014, 294 300 personnes étaient enregistrées à l’AME.
Le budget alloué au dispositif est sous-évalué en projet de loi de finances depuis plusieurs années, ce qui est régulièrement critiqué par les rapporteurs budgétaires ; un rattrapage a cependant été effectué en 2015, avec une budgétisation initiale passant de 605 à 676 millions d’euros en un an. Pour 2016, un montant de 744 millions d’euros est inscrit au projet de loi de finances.
Les estimations portant sur 2014 et le début de l’année 2015 permettaient d’espérer une stabilisation des entrées dans le dispositif et donc une stabilisation de la dépense, après la forte hausse de 2013 (715 millions d'euros, soit une progression de 23 % par rapport à 2012). Cette estimation retenait aussi l'hypothèse d'une évolution tendancielle des effectifs de bénéficiaires proche de celle observée entre 2008 et 2013, soit + 3,9 % en moyenne chaque année, et d'une stabilité des coûts moyens des dépenses de santé prises en charge.
La Cour des comptes s’était inquiétée, dans son rapport sur l’exécution du budget de l’État 2013, de l’« insoutenabilité budgétaire » du dispositif. Cette inquiétude reste hélas d’actualité avec les crises internationales et leur effet sur la migration des populations en provenance du Moyen orient, mais aussi d’Afrique subsaharienne.
Il est en effet prévisible qu’un fort pourcentage de personnes arrivées en 2015 sur le territoire français ne se verront pas reconnaître le droit d’asile et seront donc conduites à solliciter l’admission à l’AME par la suite.
Les rapporteurs ont procédé à cinq auditions et organisé une table ronde à l’Assemblée nationale, l’objectif du présent rapport de suivi n’étant pas de recommencer les travaux effectués, mais de prendre connaissance des évolutions intervenues à la suite des mesures de réforme adoptées, dans le contexte de 2015. Ils se sont également rendus à l’hôpital Delafontaine à Saint-Denis, premier offreur de soins au titre de l’AME en Seine-Saint-Denis, ainsi qu’à la Caisse primaire d’assurance maladie de Paris, caisse qui gère plus de 20 % des bénéficiaires de l’AME.
Les rapporteurs ont également souhaité actualiser les informations disponibles sur les dispositifs de prise en charge sanitaire des étrangers en situation irrégulière chez nos partenaires européens. Ils ont reçu des éléments d’analyse très pertinents relatifs à l’Allemagne, au Danemark, à l’Espagne, à l’Italie, au Royaume-Uni, à la Suède et à la Suisse. Ces éléments montrent que la prise en charge effectuée en France est la plus complète, et que la dépense consentie par l’État français est plus élevée que celle des autres États pour lesquels un montant de dépense global peut être connu, car en Allemagne par exemple, cette dépense relève des Länder et l’on ne dispose pas de chiffre agrégé.
Néanmoins, ce dispositif revêt un aspect politique et symbolique important, dans un contexte de crise économique et de déficit budgétaire, comme d’austérité pour de nombreux citoyens français et étrangers vivant en situation régulière sur le territoire. Les foyers d’instabilité et de conflit à l’étranger et l’arrivée de nombreuses personnes ayant fui leur pays laisse craindre une hausse du nombre de personnes à prendre en charge et donc de la dépense qui en résultera pour l’État.
Dans ce contexte, les rapporteurs portent un regard différent sur le dispositif et son avenir.
M. Claude Goasguen estime que le dispositif d’AME tel qu’il fonctionne depuis 1999 est aujourd’hui caduc. La coexistence d’une gestion par la sécurité sociale et d’une prise en charge par l’État rend le système ingérable, ce que démontre chaque année la pratique consistant à minorer les crédits inscrits en loi de finances initiale et à effectuer ensuite un abondement systématique en loi de finances rectificative. Cette coexistence ne doit pas se poursuivre, car elle se traduit par une absence de pilotage, de transparence budgétaire et d’incitation aux contrôles par les caisses d’assurance maladie puisque, in fine, la charge financière du système incombe à l’État.
La situation propre à certains départements d’outre-mer renforce le constat d’un dispositif à bout de souffle. À Mayotte, l’ampleur de l’immigration clandestine fait qu’on ignore le coût des soins pris en charge au titre de l’AME soins urgents et les modalités exactes de gestion. Pour la Guyane, la présence de nombreuses personnes en situation irrégulière se double de migrations pendulaires avec le Suriname, rendant difficiles la prise en charge sanitaire et la gestion budgétaire de la dépense. Il n’est pas acceptable que, dans ces départements, l’AME soit gérée dans une telle obscurité.
L’incapacité de gérer l’AME a pour effet d’entretenir des polémiques sur un système ressenti comme injuste et se prêtant à des déviations qui le discréditent. Les poussées migratoires à venir, issues des crises du Moyen-Orient et de la démographie des pays africains, ne pourront pas être absorbées par un système qui ne fonctionne pas sainement dès à présent.
C’est pourquoi M. Claude Goasguen considère qu’il faut à présent abandonner l’idée d’une AME universelle, en optant pour une prise en charge par l’État limitée aux soins urgents et jugés prioritaires et un basculement des autres soins dans l’assurance maladie moyennant une contribution du bénéficiaire.
M. Christophe Sirugue considère au contraire que limiter l’AME aux soins urgents et prioritaires se traduira par une diminution de la dépense en trompe-l’œil. À partir du moment où un nombre important d’étrangers en situation irrégulière séjournent en France, le désengagement de l’État dans leur prise en charge sanitaire se fera au détriment des établissements médicaux les plus défavorisés, des associations caritatives et des collectivités territoriales qui, pour des raisons humanitaires évidentes, n’auront pas d’autre choix que de prendre le relais. En outre, une affiliation contributive à l’assurance maladie aurait pour effet paradoxal de donner un début de reconnaissance aux étrangers en situation irrégulière.
La contribution à la charge des bénéficiaires de l’AME instaurée en 2011 s’est traduite par un retard dans l’accès aux soins et in fine un renchérissement de la dépense.
M. Christophe Sirugue reste donc favorable au maintien du caractère universel de l’AME.
Si ces positions divergentes conduisent les rapporteurs à présenter des propositions différentes sur le champ des soins couverts par l’AME, leurs analyses convergent sur la nécessité d’améliorer l’efficience du dispositif, point sur lequel ils aboutissent à des préconisations communes.
I. LE BILAN DE L’AIDE MÉDICALE DE L’ÉTAT
L’AME est un dispositif de prise en charge des soins pour les étrangers en situation irrégulière résidant en France de manière ininterrompue depuis plus de trois mois et disposant de ressources inférieures à un plafond identique à celui fixé pour bénéficier de la CMU-C (8 644 euros annuels pour une personne seule, 12 967 euros annuels pour deux personnes).
Il est important de rappeler que l'AME ouvre un droit à la prise en charge jusqu’à 100 % des soins médicaux et hospitaliers, dans la limite des tarifs maximum fixés par l’assurance maladie. Aucune avance de frais n’est demandée.
Les personnes se trouvant à la charge du bénéficiaire (personne avec qui le bénéficiaire vit en couple, enfants de moins de 16 ans, ou jusqu'à 20 ans s'ils poursuivent leurs études) peuvent aussi bénéficier de l'AME.
Seuls les frais médicaux suivants ne sont pas pris en charge :
– les actes techniques, examens, médicaments et produits nécessaires à la réalisation d'une aide médicale à la procréation ;
– les médicaments à service médical rendu faible remboursé à 15 % ;
– les cures thermales.
Toutefois, pour les mineurs, conformément à un arrêt du Conseil d’État du 7 juin 2006 (1), les frais médicaux restent pris en charge à 100 % dans tous les cas.
A. LES DONNÉES ACTUALISÉES DE L’AIDE MÉDICALE DE L’ÉTAT
1. Une progression régulière du nombre de bénéficiaires
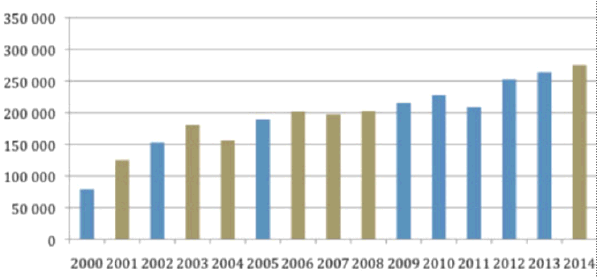
Les données communiquées par la direction de la sécurité sociale du ministère des Affaires sociales et de la santé font état de 294 300 bénéficiaires enregistrés à l’AME fin 2014, contre 282 400 fin 2013.
a. L’évolution des effectifs de bénéficiaires depuis dix ans
Au cours des six derniers trimestres, les effectifs de bénéficiaires du dispositif ont continué d’augmenter mais à un rythme moins soutenu. Pour la France entière, le taux d’évolution trimestriel s’est infléchi de + 1,9 % à fin septembre 2013 à + 0,7 % à fin décembre 2014.
Au total, sur les six derniers trimestres, la hausse est de 8 % (soit 21 200 bénéficiaires en plus entre juin 2013 et décembre 2014) contre 30 % sur les cinq trimestres précédents (soit 63 160 bénéficiaires en plus entre mars 2012 et juin 2013).
Dans les départements d’outre-mer, le nombre élevé de bénéficiaires de l’AME à la fin décembre 2014 (20 200 personnes) reste cependant inférieur au plus haut niveau observé en septembre 2010, de 24 300 personnes. Cette évolution s’explique principalement par les variations irrégulières des bénéficiaires en Guyane, soit 16 782 personnes au 31 décembre 2014.
NOMBRE DE BÉNÉFICIAIRES
Les données communiquées par la Caisse nationale d’assurance maladie, à laquelle est dévolue la gestion du dispositif, montrent que la concentration géographique des personnes inscrites à l’AME demeure forte :
– 40 % des bénéficiaires relèvent des caisses primaires de Paris et de Seine-Saint-Denis ;
– deux tiers des bénéficiaires sont du ressort de huit caisses primaires couvrant le bassin parisien ;
– quinze caisses primaires rassemblent au total un peu moins de 80 % des bénéficiaires.
Parmi les caisses primaires d’assurance maladie en régions, les organismes principalement concernés par l’AME sont les caisses primaires de Marseille, du Rhône (Lyon), de Nice, de l’Hérault, de Loire-Atlantique et du Bas-Rhin. Hors métropole, seule la caisse primaire du Guyane connaît un nombre significatif de demandes, qui représentent 6 % du nombre national.
Cette forte concentration géographique, déjà constatée par les rapporteurs dans leur rapport initial, s’est faiblement assouplie depuis 2010, en raison principalement de la baisse des effectifs enregistrés par la caisse primaire de Paris, lesquels ont décru progressivement de 61 000 en mars 2011 à 52 000 en juin 2015.
Enfin, la croissance relativement régulière du nombre de bénéficiaires au niveau national masque quelque peu un phénomène spécifique à cette prestation médicale, qui est l’importance relative des flux d’entrée et de sortie dans le régime. Ceux-ci représentent annuellement près de 10 % du nombre total de bénéficiaires, respectant en cela le principe général de ce régime selon lequel celui-ci ne devrait pas constituer un statut sanitaire pérenne.
b. Les bénéficiaires de l’AME sont des personnes jeunes, en situation de grande fragilité
Le profil des bénéficiaires pouvant être dressé au 31 décembre 2014 demeure proche du constat initial présenté par les rapporteurs à partir des données de la CNAMTS en septembre 2010.
Les bénéficiaires de l’AME sont des personnes isolées, ayant pour deux tiers d’entre eux, entre 20 et 45 ans et, pour plus de 45 % d’entre eux, entre 25 et 45 ans.
La proportion d’hommes est supérieure à celle de femmes (57 % contre 43 %) ; les données de la caisse primaire d’assurance maladie de Paris montrent que la présence de couples est toutefois réduite : seuls 10 % des femmes et 3 % des hommes majeurs ont accès à l’AME en qualité d’ayants-droit. Le nombre d’ayants-droit mineurs représente 12 % du nombre de majeurs susceptibles d’ouvrir droit. Enfin, le nombre d’inscrits appartenant à une cellule familiale de plus de 3 personnes représente 5 % du total des bénéficiaires.
Les nationalités représentées ont changé depuis 2012 avec la présence plus nombreuse de personnes d’Afrique subsaharienne (notamment ivoiriennes et maliennes) et d’Afrique de l’Est.
c. L’état de santé et les spécificités épidémiologiques des bénéficiaires
Les informations générales sur l’état de santé des personnes migrantes établies en France sont peu nombreuses, ainsi que l’a regretté M. François Bourdillon, directeur général de l’Institut de veille sanitaire, lors de son audition par les rapporteurs le 25 juin 2015.
La principale publication scientifique à laquelle il est possible de se référer est le numéro thématique du Bulletin épidémiologique hebdomadaire du 17 janvier 2012 consacré à la santé et au recours aux soins des migrants en France. Le cadre des études que cette publication rassemble est cependant sensiblement plus large que les personnes éligibles à l’AME, puisque le terme « migrant » concerne dans son sens le plus large toutes les personnes de nationalité étrangère séjournant en France et nées à l’étranger, soit 8,5 % de la population recensée en France.
Plus précisément une étude sanitaire de l’association Médecins du monde sur 28 000 patients accueillis en 2010 dans les unités médicales ouvertes par l’association dans une trentaine de villes françaises à destination des populations en situation précaire indique que celles-ci sont à 92 % de nationalité étrangère et, dans 50 % des cas, sont dans une situation irrégulière éligible à l’AME. L’association Médecins du monde a mis en exergue les besoins médicaux de cette population : « retard de recours aux soins pour un quart d’entre eux, nécessité d’une prise en charge d’au moins 6 mois pour près de la moitié d’entre eux, retard de suivi des grossesses pour la moitié des femmes enceintes, proportion de sérologies confirmées positives parmi les patients dépistés pour le VIH, l’hépatite B ou l’hépatite C, respectivement 12, 10 et 8 fois plus élevées qu’en population générale ». La couverture vaccinale est faible, dans un contexte de retour de la rougeole en population générale et de risques élevés de tuberculose, maladie diagnostiquée chez 1,3 % des patients dépistés.
d. La consommation moyenne de soins
La structure des dépenses de santé remboursées présente certaines singularités au regard des prestations délivrées par les autres régimes, mais on ne peut en tirer des conclusions immédiates du fait des caractéristiques des demandeurs de l’AME (qui ne se font connaître qu’au moment de leur prise en charge sanitaire) et des autres spécificités du régime (statut de bénéficiaire renouvelable annuellement, modalités propres de tarification des soins hospitaliers).
Les coûts d’hospitalisation constituent plus de 70 % de la dépense totale contre 50 % pour les assurés sociaux. Parmi les soins de ville, les deux postes principaux de dépense sont les honoraires de médecins généralistes et spécialistes (8 % des dépenses totales) et les médicaments et dispositifs médicaux (13 % des dépenses totales).
Le montant moyen des soins consommés annuellement pour un bénéficiaire a évolué de la manière suivante :
(en euros)
Année |
2007 |
2008 |
2009 |
2010 |
2011 |
2012 |
2013 |
2014 |
montant moyen par bénéficiaire |
2 846 |
2 829 |
2 925 |
2 899 |
3 350 |
2 758 |
2 995 |
2 823 |
Les variations de la consommation de soins à partir de 2012 ont été limitées à la hausse par les mesures de maîtrise des coûts hospitaliers (réforme de la tarification des séjours hospitaliers en 2012 puis baisse du coefficient de majoration en 2013 et 2014), dont l’impact à la baisse peut être évalué à 500 euros par bénéficiaire en année pleine à compter de 2015.
La CNAMTS a mené une étude à l’automne 2014 sur le recours aux soins comparés des bénéficiaires de l’AME, la CMU-C et le régime général en 2012.
Cette étude montre que les bénéficiaires de l’AME ne sont pas exposés à un risque d’hospitalisation plus élevé que les assurés sociaux CMU-C, à l’exception de l’obstétrique, des maladies infectieuses et de l’hématologie. Les bénéficiaires de la CMU-C consomment un nombre de médicaments (comptabilisé en nombre de boîtes) plus élevé que les patients de l’AME.
D’après des données complémentaires communiquées par la caisse primaire d’assurance maladie de Paris (portant sur 20 % du nombre total de bénéficiaires de l’AME), la consommation annuelle de soins des bénéficiaires de l’AME est inférieure à 1 000 euros pour les trois quarts d’entre eux et est supérieure à 10 000 euros pour 3 % seulement.
Parmi les affections les plus fréquemment traitées figurent :
– la tuberculose, d’un coût moyen de traitement de 18 000 euros pour l’AME en soins urgents, du fait de souches multi-résistantes plus fréquentes, et de 13 000 euros pour les malades bénéficiaires de l’AME de droit commun. Il convient de souligner qu’une tuberculose multi-résistante coûte cent fois plus cher à soigner qu’une tuberculose ordinaire ;
– les maladies associées au VIH, d’un coût moyen de 14 000 euros en soins urgents et de 11 000 euros pour l’AME de droit commun ;
– les accouchements par césarienne (qui étaient facturés 8 000 euros en soins urgents contre 6 000 euros en AME droit commun) et les accouchements par voie basse (4 200 euros toutes catégories confondues).
Ces traitements représentent, avec les séances d’hémodialyse, d’un coût unitaire moins élevé (inférieur à 1 000 euros), les soins les plus fréquemment dispensés à l’hôpital pour les patients inscrits à l’AME.
Selon la caisse primaire de Paris, on n’observe pas de besoins plus fréquents parmi les inscrits à l’AME que dans les autres régimes, à l’exception des séjours obstétriques qui représentent 16 % des séjours hospitaliers en AME contre 5 % pour la population générale.
Il est cependant difficile d’affiner l’analyse des consommations de soins enregistrée par les caisses primaires d’assurance maladie, dans la mesure où certaines pathologies coûteuses à traiter peuvent se trouver réunies dans la même catégorie tarifaire hospitalière que des pathologies moins coûteuses (exemple de la tuberculose multi-résistante), tandis que dans d’autres cas, par exemple les infections – qui sont fréquentes chez les personnes immunodéprimées – se trouvent imputées d’un point de vue tarifaire séparément des soins pour le VIH.
e. Les situations révélées par l’accueil pour soins urgents
Les séjours liés à la maternité constituent la part prépondérante des interventions en soins urgents prises en charge par l’AME, soit environ 30 %. En y ajoutant les maladies rénales nécessitant des séances d’hémodialyse, les affections de l’appareil respiratoire et les affections de la peau, le total obtenu dépasse les 50 % de l’activité de soins urgents.
La part des séjours dus à des atteintes considérées comme sévères (21 %) est supérieure en soins urgents à ce qu’elle est pour les bénéficiaires de l’AME de droit commun (14 %) ou pour les assurés sociaux (16 %). Pour les mêmes catégories de séjours, les patients de soins urgents hospitalisés présentent des pathologies plus lourdes avec des comorbidités en nombre plus élevé.
Le degré de précarité est très important chez les patients relevant des soins urgents : le pourcentage de séjours avec un diagnostic associé de précarité est plus de dix fois plus élevé pour les patients en soins urgents que chez les patients de droit commun. Aussi tant la sévérité des pathologies que l’état de précarité ont pour conséquence d’allonger la durée d’hospitalisation, avec des conséquences en termes budgétaires pour l’hôpital.
f. Le fonctionnement de la procédure « étranger malade »
Les dépenses d’AME se trouvent alourdies par les difficultés d’ouverture de la procédure « étranger malade » prévue par l’article L. 313-11-11 du code de l'entrée et du séjour des étrangers et du droit d'asile, ainsi que le rapport des inspections générales des finances et des affaires sociales le soulignait en 2010.
Cette procédure permet d’ouvrir une couverture médicale de droit commun (CMU résidence et CMU-C) à un étranger gravement malade sous réserve qu’il ait sa résidence habituelle en France depuis plus d’un an et de l'absence d'un traitement approprié dans le pays dont il est originaire. Elle bénéficie annuellement à 6 000 personnes au titre d’une première attribution et à 20 000 personnes au titre du renouvellement (2), mais elle connaît des dysfonctionnements qui entravent sa mise en œuvre : attitude inégale des services préfectoraux pour la délivrance des titres de séjour, incertitudes sur les conditions de preuve de la résidence habituelle, manque de coordination et d’information entre les services médicaux et préfectoraux, ignorance des pathologies par les CPAM qui ne dirigent pas l’étranger malade vers la procédure de régularisation…
Des prises en charge par l’AME de maladies associées au VIH sont ainsi constatées alors que certains patients porteurs de VIH pourraient bénéficier de la procédure « étranger malade » si l’on considère que leur prise en charge médicale n’est pas possible dans leur pays d’origine. Sachant que le traitement des patients concernés est long et coûteux, les coûts de telles prises en charge grèvent indûment le budget de l’AME.
2. Des situations particulières en outre-mer
Les deux départements que sont la Guyane et Mayotte ont un nombre de bénéficiaires de l’AME important, avec un niveau de dépense significatif. La situation est cependant un peu différente entre ces deux territoires. Le dispositif AME s’applique dans le premier, mais non dans le second, où n’existe pas non plus la prise en charge « soins urgents », ni par ailleurs le dispositif CMU.
a. La Guyane : une population étrangère qui recourt peu aux soins, la prise en charge AME intervenant principalement pour les maladies graves et les accouchements
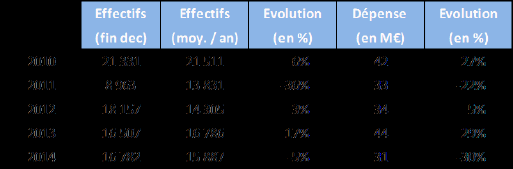
En Guyane, 16 963 personnes bénéficiaient de l’AME au 31 mars 2015, soit 9 % de la population protégée par la caisse générale de sécurité sociale de Guyane. Par rapport au nombre total de bénéficiaires de l’AME, ce chiffre représente 6 % du total.
NOMBRE DE BÉNÉFICIAIRES ET DÉPENSE AU TITRE DE L’AME EN GUYANE
(2010-2014)
Source : CNAMTS – DSES /DFC.
La Guyane est devenue au cours des trente dernières années une terre d’immigration en provenance du Suriname, d’Haïti et du Brésil principalement, et la part de sa population née étrangère s’élève actuellement à 30 %. Une part importante de cette population demeure en situation irrégulière ou dans une situation administrative précaire, malgré une installation ancienne sur le territoire guyanais : plus de 60 % des immigrés installés à Cayenne et à Saint-Laurent du Maroni réside en Guyane depuis plus de dix ans. Cette situation s’accompagne d’une situation économique difficile et d’une vulnérabilité sanitaire. Cette population non régularisée sera donc prise en charge par l’AME si elle vient à recourir à des soins, ce qu’elle fait souvent de manière trop tardive.
Cependant ce sont les migrations dites « pendulaires » qui sont perçues comme un fardeau croissant pour les institutions de santé, en particulier le Centre hospitalier de l’est guyanais situé à Saint-Laurent du Maroni. Ainsi par exemple, selon une enquête publiée en 2012 (3), près de la moitié des femmes accouchant dans ce centre hospitalier étaient en situation irrégulière de séjour et 12 % d’entre elles résidaient au Suriname. Les femmes ayant répondu à l’enquête ont mis en avant la qualité des soins offerts pour expliquer leur recours au centre guyanais.
Le rapport de l’Observatoire de l’accès aux soins de Médecins du Monde pour 2013 donne des éléments sur la situation sanitaire en Guyane. La Guyane est en dernière place des départements français pour plusieurs indicateurs de santé : ainsi le taux de mortalité maternelle y est cinq fois plus élevé qu’en métropole, et l’incidence de la tuberculose est la plus élevée des départements français. En outre, la Guyane connaît de nombreux cas de VIH et doit faire face à d’autres pathologies infectieuses dont certaines sont liées à son climat tropical (fièvre jaune, paludisme, maladie de Chagas, dengue).
Les pathologies les plus fréquentes sont digestives, dermatologiques, cardiovasculaires, ostéo-articulaires et respiratoires. On constate un retard de recours aux soins chez les femmes enceintes (45 % n’ont eu aucun accès aux soins prénataux) mais aussi dans l’accès aux soins des pathologies souvent chroniques comme l’hypertension artérielle et le diabète.
Le profil des personnes reçues dans le centre de soins de Cayenne est différent de celui de l’ensemble des centres de soins métropolitains. La population est plus féminine, moins souvent en situation irrégulière, et compte davantage de bénéficiaires potentiels de la CMU-C. Selon l’association, l’accès aux droits est difficile : 91 % des consultants ont des droits théoriques à l’assurance maladie (contre 76 % dans l’ensemble des centres de soins), mais seuls 10 % ont des droits ouverts lorsqu’ils se présentent. Parmi eux 54 % relèvent de la CMU-C et 36 % « seulement » de l’AME.
On soulignera que les états sanitaires pris en charge au titre de l’AME ne recoupent pas la description de l’état sanitaire présentée plus haut : selon les informations du Centre hospitalier de Cayenne, parmi les prises en charge au titre de l’AME, l’on trouve 36 % de dialyses, 34 % d’interventions obstétricales (dont accouchements) et 12 % des tumeurs. L’AME prend donc à 82 % en charge des maladies graves ou bien les femmes enceintes à la recherche d’une prise en charge obstétrique de meilleure qualité.
La dépense d’AME et de soins urgents en Guyane s’élevait pour 2014 à 30,9 millions d’euros, dont 7 millions correspondent à des exercices antérieurs. Cette dépense se compose de 10,2 millions d’euros en soins ambulatoires et 20,7 millions en établissement. Cette dépense est inférieure à celle de 2013 qui s’élevait à 44 millions d’euros. L’on ne peut évidemment tirer de conclusion de ces variations qui ne forment pas une tendance.
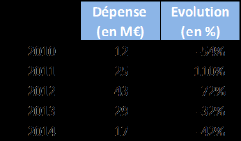
Le nombre de bénéficiaires de soins urgents ne peut être identifié à partir des remontées de données comptables du centre hospitalier et de son réseau. La dépense afférente pour les cinq dernières années figure dans le tableau suivant.
DÉPENSE DE SOINS URGENTS EN GUYANE
(2010-2014)
b. Les non assurés représentent la moitié de la dépense de soins à Mayotte
Depuis l’ordonnance du 26 mai 2014, le code de l’entrée et du séjour des étrangers et du droit d’asile s’applique à Mayotte comme dans tous les autres départements français tandis que, depuis le 1er janvier 2014, la réglementation européenne est en vigueur dans ce territoire devenu une région européenne « ultrapériphérique ».
Les liens familiaux, culturels et économiques entre Mayotte et les autres îles de l’archipel des Comores sont anciens, et la migration vers Mayotte est d’abord économique (plus de 50 %), puis familiale (25 %) et à la marge sanitaire (4 %) (4). Le centre pédiatrique de Médecins du Monde, près de Mamoudzou, ne reçoit que 20 % d’enfants affiliés à la sécurité sociale. Beaucoup de pathologies détectées sont liées à la précarité des conditions de vie et au contexte épidémiologique de l’île – présence de paludisme, de lèpre endémique, de dengue – aggravé par le retard d’accès aux soins.
La mise en place de la sécurité sociale, réalisée à la suite de la départementalisation, s’est accompagnée de l’instauration d’un forfait de 10 à 300 euros selon les actes pour les personnes ne pouvant faire la preuve de leur nationalité française ou ne pouvant être affiliées à la sécurité sociale.
Un système de bons d’accès permet la prise en charge des enfants et des personnes impécunieuses dans un état médical grave et présentant des risques pour la santé publique. Les personnes en situation irrégulière, soit environ un tiers de la population, doivent s’acquitter d’un forfait. Seules sont prises en charge financièrement les pathologies pour lesquelles le défaut de soins peut entraîner une altération grave et durable de l’état de santé et les maladies transmissibles graves.
En l’absence d’ouverture de dossier personnel, le nombre de patients non assurés est inconnu, mais il est appréhendé au moyen d’une évaluation par rapport au total des personnes prises en charge sur le plan sanitaire.
Les patients hospitalisés au centre hospitalier de Mamoudzou et nécessitant des soins qui ne peuvent être délivrés sur place sont transférés vers les hôpitaux de la Réunion. Pour les cas les plus graves, un transfert vers un hôpital de métropole est entrepris. Pour tous ceux qui ne peuvent faire état d’une couverture sociale (qu’ils soient Français, étrangers en situation régulière ou irrégulière), une prise en charge des frais afférents à cette évacuation sanitaire par l’AME est prévue, sur avis d’une commission médicale sous l’autorité du médecin de santé publique de Mayotte (5).
Le coût de la prise en charge des non assurés sociaux est évalué à 77,6 millions d’euros en 2014 pour une dépense totale liée aux soins de 160,7 millions d’euros. Les non assurés sociaux représentent 48,3 % des recettes sur la base d’une facturation à l’acte et 42 % des séjours hospitaliers.
Le budget du Centre hospitalier de Mayotte (CHM) s’élevait à 178 millions d’euros pour 2014 dont 152 millions de dotation globale versés par la Caisse de sécurité sociale de Mayotte et 26 millions d’euros provenant d’autres produits.
En l’absence de comptabilité analytique médicalisée, l’estimation se base sur les dépenses par groupes de population (assurés et non assurés sociaux) au prorata des recettes d’activité que ces groupes génèreraient en tarification à l’activité. Les pourcentages de recettes attribuables à chaque groupe de patients sont ensuite appliqués aux dépenses liées aux soins : personnel, charges financières, consommations médicales, hôtelières et logistiques. Sont déduites les dépenses des activités faisant l’objet d’un financement hors soins (évacuations sanitaires des assurés sociaux, remboursements de formation par l’Association nationale pour la formation permanente du personnel hospitalier (ANFH), recettes des conventions).
La part prédominante des non assurés sociaux dans la dépense s’explique par le « poids moyen du cas traité » (PMCT) des non assurés sociaux, qui dépasse de 24 % le PMCT des assurés sociaux.
Comme en Guyane, la prise en charge des accouchements représente une part élevée du total : le nombre de naissances s’est élevé à 7 374 en 2014, en comptant les naissances multiples.
3. Le budget et le financement de l’AME
Financièrement à la charge de l’État, la dotation budgétaire de l’AME est inscrite au programme 183 « Protection maladie » de la loi de finances. La gestion de l’AME est confiée à la Caisse nationale d’assurance maladie qui en délègue la charge opérationnelle aux caisses primaires d’assurance maladie, mais qui assure temporairement le financement des charges comptables constatées en attendant leur remboursement par l’État.
La charge des dépenses de soins au titre de l’AME pèse de manière différente sur les budgets de l’État et de l’assurance maladie, selon la nature des dépenses :
– pour les soins ordinaires, qu’il est convenu d’appeler AME de droit commun, soit 87 % des dépenses totales, le principe est un remboursement intégral par l’État à l’assurance maladie des frais médicaux constatés ;
– pour les soins délivrés en urgence (sans contrôle du respect de la condition de résidence), soit 12,6 % des dépenses, l’État verse une subvention annuelle à l’assurance maladie de 40 millions d’euros pour solde de tout compte ;
– la troisième catégorie regroupe une série de dépenses d’un montant faible mais de nature hétérogène, qui sont intégralement pris en charge par l’État.
ÉVOLUTION DES CRÉDITS ET DES DÉPENSES D’AME
(en millions d’euros)
2010 |
2011 |
2012 |
2013 |
2014 |
2015 |
2016 (PLF) | |
Crédits inscrits en LFI |
535 |
588 |
588 |
588 |
605 |
676 |
744 |
au titre de l’AME de droit commun |
481 |
540 |
543 |
543 |
560 |
633 |
700 |
au titre des soins urgents |
40 |
40 |
40 |
40 |
40 |
40 |
40 |
au titre des autres actions AME |
14 |
8 |
5 |
5 |
5 |
3 |
4 |
Crédits ouverts en LFR |
98 |
38 |
0 |
156 |
155 |
104 (prév.) |
– |
au titre de l’AME de droit commun |
107 |
45 |
3 |
159 |
157 |
nd |
– |
au titre des soins urgents |
0 |
0 |
0 |
0 |
0 |
nd |
– |
au titre des autres actions AME |
- 9 |
-7 |
-3 |
-3 |
-2 |
nd |
– |
Dépenses engagées par l’État |
633 |
626 |
588 |
744 |
760 |
nd |
– |
au titre de l’AME de droit commun |
589 |
585 |
546 |
702 |
717 |
nd |
– |
au titre des soins urgents |
40 |
40 |
40 |
40 |
40 |
nd |
– |
au titre des autres actions AME |
4 |
1 |
2 |
2 |
3 |
nd |
– |
Dépenses effectives par l’assurance maladie |
661 |
700 |
703 |
846 |
831 |
nd |
– |
au titre de l’AME de droit commun |
580 |
609 |
582 |
715 |
723 |
nd |
– |
au titre des soins urgents |
76 |
90 |
120 |
129 |
105 |
nd |
– |
au titre des autres actions AME |
5 |
1 |
1 |
2 |
3 |
nd |
– |
Source : ministère du budget.
Pour 2015, la loi de finances initiale a ouvert 676 millions d’euros au budget de l’État et les ouvertures complémentaires en collectif de fin d’année atteindraient, d’après les prévisions du ministère du budget, 104 millions d’euros. On observe que l’écart entre les crédits inscrits en loi de finances initiale et la dépense finale assumée par l’État s’était réduit entre 2010 et 2012, pour repartir à la hausse à nouveau en 2013, 2014 et 2015. Les rapporteurs dénoncent à nouveau cette atteinte au principe de sincérité budgétaire et jugent urgent d’adapter les prévisions à la réalité de la dépense, en ouvrant, dès la loi de finances initiale, un montant de crédits suffisants. Pour 2016, 744,5 millions d’euros sont inscrits en loi de finances initiale.
a. L’évolution des dépenses de l’AME de droit commun et de la dette à l’égard de la Caisse nationale d’assurance maladie
Les dernières données disponibles indiquent un montant de dépenses pour l’AME de droit commun de 723 millions pour 2014, des crédits engagés par l’État à hauteur de 717 millions pour la même année et des crédits inscrits en loi de finances initiale à hauteur de 633 millions pour 2015 et 700 millions pour 2016 (projet de loi de finances pour 2016).
CRÉDITS ANNUELS PRÉVUS, ENGAGÉS ET CONSOMMÉS AU TITRE DE L’AME DE DROIT COMMUN SUR LA PÉRIODE 2007-2014
(en millions d’euros)
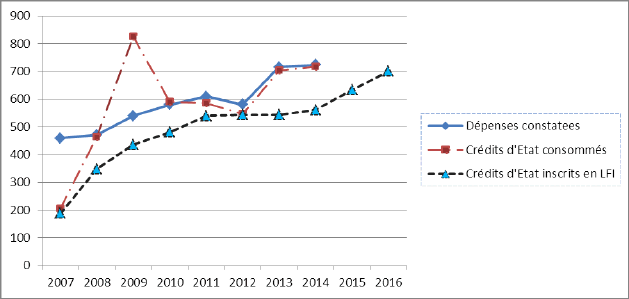 Source : RAP, données CNAMTS.
Source : RAP, données CNAMTS.
La période antérieure à 2010 était marquée par des décalages massifs entre les crédits engagés par l’État et les dépenses constatées au titre de l’AME de droit commun, ce qui impliquait pour l’État un apurement périodique de sa dette à l’égard de l’assurance maladie (920 millions d’euros versés en 2007 et 280 millions en 2009).
Depuis 2010, le montant des crédits engagés en cours d’année par l’État suit peu ou prou le montant des dépenses, ainsi que le montre le graphique ci-dessus, ce qui ne laisse subsister qu’un déficit comparativement réduit.
Après s’être progressivement réduit jusqu’en 2012, l’écart entre les prévisions budgétaires initiales et le montant des dépenses constatées en fin d’année s’est à nouveau creusé en 2013 et 2014, en raison d’une augmentation imprévue du montant des dépenses (analysée dans les paragraphes qui suivent).
• Les relations financières avec l’assurance maladie ont été assainies
Depuis 2011, l’État verse à un organisme tiers, le Fonds national de l’aide médicale de l’État (FNAME) prévu à l'article L. 253-3-1 du code de l'action sociale et des familles, la dotation budgétaire prévue en début d’exercice, les sommes étant débloquées selon un calendrier fixé par la convention de gestion de l’AME qui lie l’État, l’assurance maladie et le FNAME.
Cette convention relative à l’AME sécurise pour la CNAMTS les modalités de calcul des différents versements ainsi que le calendrier de versement. La CNAMTS produit au FNAME des arrêtés mensuels de dépenses établis en encaissement-décaissement et la convention financière prévoit des modalités de versement des crédits AME par le FNAME à la CNAMTS. Trois dates de versement sont prévues (20 février, 15 juin, 15 septembre).
Dans la pratique, l’État n’est donc plus débiteur à l’égard de l’Assurance maladie que lorsque la dotation budgétaire est insuffisante pour couvrir les dépenses engagées au titre de l’AME de droit commun (hors soins urgents).
Des apurements de dette de l’État au titre du dispositif de l’AME ont eu lieu en 2007 et 2009. Une dette s’est de nouveau reconstituée à partir de 2011 dans des proportions moindres que précédemment. Son montant cumulé était de 6,2 millions d’euros à la fin 2011, 38,7 millions d’euros à la fin 2012, 51,6 millions d’euros fin 2013 et 57,3 millions d’euros fin 2014.
Le solde restant dû au 31 décembre 2014, soit 57,3 millions d’euros, est la résultante du cumul entre les montants versés par l’État chaque année et les dépenses liquidées par l’assurance maladie. Ce montant est l’équivalent d’un peu moins d’un mois de charges de prestations (76,6 millions d’euros en décembre 2014).
ÉVOLUTION DE LA DETTE DE L’ÉTAT ENVERS LA SÉCURITÉ SOCIALE (2006-2014)
(en millions d’euros)
2007 |
2008 |
2009 |
2010 |
2011 |
2012 |
2013 |
2014 | |
Dette annuelle |
264 |
14 |
-285 |
-9 |
21 |
33 |
13 |
6 |
Dette cumulée |
264 |
278 |
-6 |
-15 |
6 |
39 |
52 |
57 |
Source : RAP, données CNAMTS.
b. L’évolution des dépenses de l’AME au titre des soins urgents
Le financement des soins urgents délivrés dans le cadre de l’AME est assuré par une subvention forfaitaire de l’État de 40 millions d’euros, le solde étant pris en charge par l’Assurance maladie. Le montant de cette dotation, stable depuis 2008, représentait 47 % des dépenses effectivement constatées pour les soins urgents en 2008 mais n’en représente plus que 38 % en 2014 du fait de la progression de cette catégorie de dépenses.
(en millions d’euros)
2008 |
2009 |
2010 |
2011 |
2012 |
2013 |
2014 | |
Dépenses en soins urgents |
86 |
84 |
76 |
90 |
120 |
129 |
105 |
Subvention de l'État |
40 |
40 |
40 |
40 |
40 |
40 |
40 |
Taux de couverture des dépenses (en %) |
47 % |
48 % |
53 % |
44 % |
33 % |
31 % |
38 % |
c. L’évolution des dépenses totales de l’AME
Les dépenses totales ont enregistré une forte hausse en 2013 et 2014, qui ne peut être entièrement expliquée par l’augmentation du nombre de bénéficiaires.

La cause de ce phénomène tient probablement à un mouvement de liquidation des dossiers par les services administratifs des hôpitaux faisant suite à la réforme de tarification des soins hospitaliers (qui prévoit notamment une réduction de 5 ans à 1 an du délai de liquidation d’un dossier auprès de l’assurance maladie après la sortie du patient). Si cette hypothèse est avérée, l’augmentation des dépenses ne devrait pas se poursuivre sur le même rythme en 2015.
4. L’expérimentation de la visite de prévention : un bilan positif
L'expérimentation d'une visite de prévention pour les bénéficiaires de l'AME a été menée de décembre 2011 à février 2014 dans trois centres d'examens de santé d'Île-de-France.
Cette visite de prévention avait plusieurs objectifs : améliorer l'état de santé des populations étrangères en situation irrégulière en proposant systématiquement une visite dès leur admission à l'AME, préserver la santé publique par des dépistages précoces (notamment de maladies contagieuses) et réduire les coûts globaux des soins grâce à la précocité de la prise en charge, à la limitation de la diffusion des maladies et, enfin, à la diminution de la gravité et de la lourdeur des soins.
L’expérimentation de la visite de prévention a touché 4 000 personnes. Elle a permis d’améliorer la couverture vaccinale (de 7 % à 27 % selon les maladies) et a démontré une efficacité en termes de santé publique car la moitié des patients bénéficiaires a pris un rendez-vous ultérieur pour des soins. Une information a été délivrée sur le système de soins et la prévention en matière d’infections sexuellement transmissibles, de contraception et d’utilisation du préservatif.
Selon le cahier des charges, la visite de prévention devait être proposée systématiquement à tout bénéficiaire au moment de la remise de son droit AME. Pourtant, l’expérimentation n’a que très partiellement réussi à toucher ces personnes vulnérables – personnes ayant besoin d’interprétariat, ayants-droit et notamment les enfants, personnes séjournant en France depuis moins d’un an et donc primo-demandeurs… L’expérimentation a néanmoins démontré son utilité pour les personnes qui ont d’elles-mêmes très peu recours au système de soins et qui s’adressent exclusivement aux hôpitaux.
Avant d’arrêter l’expérimentation en septembre 2014, une phase transitoire 2013-2014 a été organisée par la CNAMTS, le Centre technique d’appui et de formation des centres d’examen de santé (CETAF) et les CPAM : cette action a permis de recevoir des bénéficiaires de l’AME, primo-demandeurs et éloignés du système de soins.
La généralisation d’un tel dispositif mérite réflexion, mais l’ampleur de l’effort de prévention nécessaire conduirait plutôt à cibler les bénéficiaires parmi les personnes les plus vulnérables.
B. LES MESURES DE MAÎTRISE DES COÛTS MISES EN œUVRE AU COURS DES DERNIÈRES ANNÉES
À la suite des différentes analyses et propositions issues des travaux parlementaires et des inspections générales des finances et des affaires sociales, plusieurs mesures visant à maîtriser les coûts ont été prises.
Le tableau suivant récapitule les différentes mesures adoptées.

Source : ministère des Affaires sociales, 2015.
1. La réforme de la tarification hospitalière a conduit à une réelle économie, partiellement compensée par l’accroissement du nombre de patients pris en charge
Il convient de rappeler que les soins apportés aux personnes bénéficiaires de l’AME faisaient l’objet d’une surfacturation par les hôpitaux à l’État, évaluée à 130 millions d’euros par an (6).
La réforme de la tarification des prestations hospitalières introduite par la loi du 29 juillet 2011 de financement rectificative de la sécurité sociale pour 2011 a consisté en un alignement progressif sur les tarifs nationaux appliqués pour les prestations médecine chirurgie obstétrique (MCO). Cette réforme a pris effet au 1er janvier 2012 et est parvenue à son stade final le 1er janvier 2015, avec la suppression totale des coefficients de majoration qui avaient été introduits de manière transitoire pour limiter l’impact négatif sur la trésorerie des hôpitaux.
L’impact financier du passage à la tarification de droit commun était estimé par l'Agence technique d’information sur l’hospitalisation (ATIH), sur la base des montants perçus en 2012 par les établissements de santé pour la prise en charge de ce public, à 90 millions d’euros pour le changement d’assiette tarifaire et à 62,6 millions d’euros pour la suppression totale du coefficient de majoration (passage de 30 % à 0 %).
L’impact de la modification des coefficients n’a pas été immédiatement effectif. En effet, le remboursement des EPS par la CNAMTS intervient trois mois après la saisie des informations liées aux séjours par l’établissement. En conséquence, en 2014 par exemple, la facturation à l’État est basée sur trois mois au coefficient de 1,30 (en vigueur au titre de 2013) et neuf mois à celui de 1,15. Par rapport aux prévisions de dépenses avant la mise en œuvre de la réduction des coefficients, cette réduction a entraîné une économie pour l’État de 26 millions d’euros en 2014 et devrait générer une économie de 55 millions d’euros en 2015.
Selon le ministère des affaires sociales et de la santé, la progressivité de la réforme de la tarification a permis aux hôpitaux d’en anticiper les conséquences, notamment par une adaptation de leur organisation pour la prise en charge des patients. Les établissements de santé accueillant le plus de bénéficiaires de l’AME ont reçu pour cela une compensation pour les missions d’accueil des patients bénéficiaires de l’AME par le biais de la « mission d’intérêt général » (MIG) « accueil et prise en charge des patients précaires ».
Cette assurance apportée par le ministère est cependant mise en doute par les analyses de l’ATIH, indiquant une perte sur les recettes d’activité de 54 millions d’euros pour l’année 2013, pour les établissements effectuant les soins MCO. Cette baisse de ressources a été partiellement compensée par des encaissements à hauteur de 38 millions d’euros en 2014, liés à l’augmentation de 38 % du nombre de séjours hospitaliers de patients « AME » intervenus entre 2013 et 2014. Parallèlement, le nombre d'établissements facturant des séjours pour des bénéficiaires de l'AME a augmenté à la suite de la mise en place de la tarification à l’activité de droit commun.
Les gestionnaires des hôpitaux les plus concernés, qui connaissent des difficultés alourdies par la prise en charge des patients dont la situation économique et sociale est vulnérable, soulignent que le changement de tarification a contraint les hôpitaux à « enlever des moyens là où on en a le plus besoin ».
La baisse des dépenses hospitalières n’a pu être constatée par la CPAM de Paris qu’à compter de l’année 2014 du fait de la mise en place d’un coefficient transitoire majoré, du report de parution des arrêtés T2A et enfin de la possibilité de rattraper, selon l’ancienne tarification, les reliquats de séjours antérieurs à 2013. Le niveau des charges hospitalières en 2014 (121 millions d’euros) et l’extrapolation pour 2015 (102 millions) permet d’espérer une baisse de 29 millions d’euros entre 2013 et 2015.
Cette constatation, si elle était partagée par les caisses d’assurance maladie des départements où se trouvent le plus de bénéficiaires de l’AME, permettrait d’escompter une diminution de la dépense hospitalière.
2. La suppression de la prise en charge à 100 % de certains soins et médicaments n’aura qu’un faible impact financier
Deux mesures ont été prises pour réduire quelque peu le champ des soins gratuits pris en charge par l’AME.
L’article L. 251-2 du code de l’action sociale et des familles permet d’exclure de la prise en charge de l’AME « les actes, les produits et les prestations dont le service médical rendu n'a pas été qualifié de moyen ou d'important ou lorsqu'ils ne sont pas destinés directement au traitement ou à la prévention d'une maladie ».
Sur cette base, un décret n° 2011-1314 du 17 octobre 2011 a exclu les cures thermales et les actes techniques et examens de biologie médicale spécifiques à l’assistance médicale à la procréation, ainsi que les médicaments et produits nécessaires à la réalisation des actes et examens ainsi définis.
Plus récemment, le décret n° 2015-120 du 3 février 2015 exclut du champ de prise en charge les médicaments à service médical rendu faible dont le taux de prise en charge est fixé à 15 % (article R. 251-1 du CASF). Cette disposition est entrée en vigueur le 6 février dernier.
L’impact attendu pour cette mesure est d’un peu plus de 4 millions d’euros pour 2015 et 5 millions d’euros les années suivantes. Bien que non négligeable, cette économie ne contribuera que peu à la stabilisation de la dépense.
La comparaison avec les systèmes de prise en charge en vigueur chez nos partenaires européens, qui seront évoqués plus loin, montre que notre pays est le seul à offrir une prise en charge gratuite aussi large.
3. La fin de la valorisation des soins urgents hospitaliers en 2015
L'article 69 de la loi de financement de la sécurité sociale (LFSS) pour 2015 modifie le régime appliqué pour la tarification hospitalière des soins urgents dispensés dans le cadre de l’AME.
Jusqu'alors, ces soins étaient facturés par les hôpitaux à l'assurance maladie sur la base des tarifs journaliers de prestation (TJP). À partir du 1er janvier 2015, ils sont facturés par les hôpitaux dans les mêmes conditions que les séjours des patients qui relèvent de l'AME de droit commun, c’est-à-dire à 80 % sur les tarifs nationaux des groupes homogènes de séjours (GHS) et à 20 % sur les TJP.
L’économie budgétaire escomptée est de 50 millions d’euros, selon l’évaluation du ministère des Affaires sociales et de la santé lors de la présentation du projet de loi (7).
4. Le renforcement du pilotage de l’AME par l’assurance maladie
Le traitement des dossiers de demande d’AME fait l’objet de divergences d’une caisse primaire d’assurance maladie à l’autre, ce qui a suscité des critiques de la part des associations ; c’est d’ailleurs une réalité constatable à travers les indicateurs de gestion renseignés par les caisses. Les constatations effectuées par le groupe de travail inter-caisses constitué en 2015 donnent actuellement lieu à la préparation d’une nouvelle lettre de réseau de la CNAMTS, dans l’objectif de réduire les différences de traitement entre les caisses.
Cette lettre de réseau modifie les indicateurs de suivi trimestriel de l’AME de la manière suivante :
– l’indicateur permettant le suivi de la répartition des effectifs de bénéficiaires par nationalité est supprimé. La répartition EEE/hors EEE est en revanche maintenue mais ne s’appliquera plus sur les bénéficiaires mais sur les demandeurs ;
– l’indicateur relatif à la répartition par âge et par sexe des personnes prises en charge au titre des soins urgents est également supprimé du suivi ;
– un nouvel indicateur intitulé « Délai moyen de délivrance de l’attestation » est ajouté : il représentera le délai qui s’écoule entre l’envoi de la notification de droits et le retrait du titre d’admission. Il vient compléter l’indicateur de « Délai moyen d’instruction des dossiers » représentant le délai qui s’écoule entre la date de réception du dossier complet et la date d’envoi de la notification ;
– un indicateur intitulé « Taux de refus implicite », qui sera intégré au suivi d’activité trimestriel, sera aussi ajouté : il correspondra au rapport entre le nombre de dossiers non traités dans un délai de deux mois à compter de la date de réception du dossier (complet et/ou incomplet) sur le nombre de dossiers traités ;
– enfin, un nouvel indicateur intitulé « Taux de refus après entretien » pourrait conduire à une attention accrue des agents aux tentatives de fraude aux ressources : il correspond au pourcentage des dossiers contrôlés par entretien suite à déclaration de ressources à zéro et ayant conduit à un refus de droit AME.
Ces modifications seront appliquées pour la remontée d’informations du troisième trimestre 2015 et des trimestres suivants.
À ces indicateurs nationaux, peuvent s’ajouter des outils de traçabilité très précis comme ceux adoptés par la Caisse primaire d’assurance maladie (CPAM) de Paris.
Les outils mis en place par la caisse d’assurance maladie de Paris
– volumétrie des dossiers transmis par le canal de l’accueil physique
– volumétrie de dossiers transmis par le canal « courrier », sur demande directe du bénéficiaire
– nombre de dossiers reçus par nature de demande (primo ou renouvellement), par type de demande (individuelle ou familiale), nombre de dossiers instruits par type de décision, nombre de dossiers incomplets avec retour à l’envoyeur, nombre d’accusé réception envoyés par association
– volumétrie de dossiers transmis par le canal « courrier » par le biais d’association – organismes agréés
– volumétrie des dossiers incomplets donnant lieu à un retour (ce retour est historisé, consultable par l’ensemble des agents du front office et du back office)
– nombre de refus par canal de transmission, le taux de refus, les motifs de refus
– délai moyen d’instruction des demandes
– liste et nombre de titres non réclamés sur une période donnée
– nombre de demande par motifs et nombre de titres délivrés par motif (primo – renouvellement – changement de situation – perte vol)
– nombre de titres détruits
– nombre de duplicatas de titres délivrés par période
– nombre de recours gracieux
– nombre de recours contentieux et réponse donnée par le CDAS
– demande de rétroactivité
5. La lutte contre la fraude a été renforcée
Le rapport conjoint IGAS-IGF sur l’aide médicale de l’État de 2007 préconisait un certain nombre de mesures pour rendre la gestion du dispositif plus efficiente et prémunir le dispositif contre la fraude.
De fait, les modalités de gestion ont été modifiées afin de rendre l’ouverture des droits et leur renouvellement plus sûrs, et des contrôles portent sur les conditions de résidence et de revenus.
M. Nicolas Revel, directeur général de la CNAMTS, entendu par les rapporteurs, a indiqué que 160 agents environ sont spécifiquement chargés de mener des contrôles a priori au moment du dépôt de la demande d'AME et des contrôles a posteriori pour plus de 280 000 bénéficiaires.
a. Les contrôles lors de l’ouverture et du renouvellement des droits
Le droit à l’AME fait l’objet de contrôles lors de l’ouverture des droits mais également lors d’opérations aléatoires ou sur la base de signalements réalisés par les caisses primaires d’assurance maladie.
Afin de procéder à la vérification des conditions d’ouverture des droits, les CPAM vérifient la complétude et l’authenticité des documents justifiant les ressources, l’identité, la preuve d’une résidence ininterrompue en France de plus de trois mois, ainsi que l’adresse du demandeur de l’AME. Les caisses reçoivent en entretien l’ensemble des demandeurs ayant renseigné des ressources nulles afin d’évaluer les moyens d’existence du demandeur et de s’assurer de l’exactitude des informations renseignées.
Depuis 2011, le bénéfice des prestations de l’AME est soumis à une condition de résidence stable (présence effective de plus de six mois ou 180 jours sur l’année civile ou les douze mois qui précèdent) pouvant être attestée par des justificatifs de tous ordres : passeport, justificatif de scolarisation des enfants, bail, etc. Les caisses sont donc habilitées à vérifier que le bénéficiaire de l’AME, à qui une prestation a été servie ou doit être servie, réside de manière stable et effective en France selon les critères définis par l’article R. 115-6 du code de la sécurité sociale.
Le tableau ci-après fait notamment apparaître le nombre de refus d’ouverture de droits, chiffre se traduisant par un taux de refus avoisinant les 10 %.
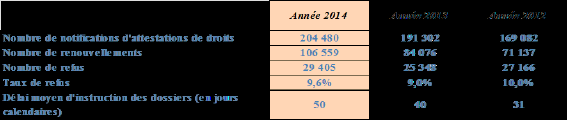
Source : Caisse nationale d’assurance maladie, 2015.
Il convient de souligner que la CNAMTS a indiqué que de nouveaux indicateurs relatifs aux contrôles des ressources à zéro allaient être introduits :
– nombre d'entretiens individuels réalisés, en cas de montant de ressources nulles ;
– nombre de dossiers avec modification de ressources, suite à entretien individuel ;
– nombre de dossiers traités ;
– taux de contrôle ;
– taux de divergence.
b. La sécurisation du titre d’admission à l’AME a été améliorée
Le titre d’admission à l’AME est depuis 2010 imprimé sur un papier sécurisé contenu dans une pochette plastique scellée et comporte la photographie (récente et en couleur) du bénéficiaire dès lors qu’il est âgé de plus de seize ans. La mise en place de ce nouveau titre s’est accompagnée d’une procédure systématique de remise du titre en mains propres au bénéficiaire, afin que les agents d’accueil des CPAM procèdent à un contrôle.
Les attestations papier ne sont plus délivrées et la base nationale des individus est systématiquement consultée pour vérifier l’identité du demandeur.
c. Les contrôles a posteriori ont mis à jour différents types de fraudes
Des contrôles a posteriori sont réalisés sur les bénéficiaires mais également sur les professionnels de santé.
En ce qui concerne les bénéficiaires, les contrôles diligentés par la Caisse nationale de l’assurance maladie ont permis de détecter 41 cas de fraude en 2012, 43 en 2013 et 54 en 2014 pour un préjudice subi de 130 000 euros pour 2014. La détection de ces fraudes est réalisée sur pièces et par recoupement d’informations à disposition. Cependant, si les bénéficiaires de l’AME ne disposent pas de compte bancaire, l’assurance maladie ne peut recourir au droit de communication auprès des banques.
La CNAMTS mène aussi de façon systématique et pluriannuelle des programmes de contrôle contentieux ciblant les professionnels de santé aux montants remboursés atypiques ou à activité remboursée atypique en tiers payant. C’est ainsi qu’elle détecte des facturations d'actes fictifs par des professionnels. Deux cas de ce type ont été instruits en 2014 pour un préjudice total s'élevant à environ 450 000 euros. Les processus de détection et d'investigation sur d'autres cas ont été engagés depuis.
Les proportions indiquées de fraudes à l’identité, aux conditions de ressources et de résidence seraient stables selon la caisse nationale.
La visite à la CPAM de Paris a permis de mieux appréhender la fréquence des contrôles et les moyens humains qui leur sont dédiés
Le personnel dédié à la gestion de l’AME est de 32 agents sur la ligne d’accueil et de 24 agents chargés de l’instruction, tous étant impliqués dans les vérifications et contrôles aussi bien que dans l’instruction des dossiers.
Le plan de contrôle socle de l’agent comptable en branche maladie prévoit un contrôle sur échantillon de la gestion du droit à l’AME. Le contrôle porte sur :
– la présence et la conformité des pièces justificatives,
– la complétude du dossier,
– les ressources prises en compte,
– la qualité de la résidence (stabilité/régularité).
Les dossiers sont sélectionnés par échantillons mensuels, pour aboutir à un volume annualisé, avec toutefois une volumétrie plus importante que les orientations nationales, soit 4 % sur Paris contre 1 % des dossiers demandé au plan national.
En 2014, 4 283 contrôles ont été réalisés, qui ont révélé 186 anomalies, soit 4,3 % des dossiers : 60,7 % des erreurs provenaient d’une erreur de saisie et 13,9 % d’une étude erronée des conditions de résidence.
Des contrôles a posteriori sont en cours d’expérimentation fin 2015 sur une centaine de séjours de trois disciplines médico-tarifaires (DMT) ciblées : maladies tropicales et exotiques, soins hautement spécialisés en médecine et obstétrique.
En ce qui concerne les fraudes, les signalements d’irrégularités en matière d’attribution de l’AME font l’objet d’une enquête administrative et de la mise en œuvre de procédures afin de sanctionner les comportements fautifs, ou frauduleux, d’une part, et de récupérer les prestations prises en charge indûment, d’autre part.
La CPAM de Paris a ainsi diligenté depuis 2012 des enquêtes portant sur 15 signalements qui ont fait l’objet d’une pénalité financière pour fausse déclaration relative à la date d’entrée en France, à la réalité de la résidence ou au montant des ressources réelles. Des indus ont été récupérés, à hauteur de 49 400 euros pour 11 dossiers. Cinq dossiers ont fait l’objet de poursuites pénales, avec notamment le démantèlement d’une escroquerie en réseau et la condamnation en janvier 2014 des auteurs à rembourser, escroquerie qui avait permis à une centaine de ressortissants mauritaniens d’obtenir le bénéfice de l’AME grâce à la fabrication de faux documents.
d. L’arrivée en France à but médical : un phénomène impossible à contrer aujourd’hui
Les contrôles concernent également les dossiers qui laissent pressentir que les requérants disposent d’un visa touristique : personnes qui ne présentent pas de photocopie de leur passeport, ou passeport obtenu postérieurement à l’entrée en France.
En effet, lorsqu’il s’agit d’hospitalisations programmées, le référentiel national prévoit que « tout engagement de payer une hospitalisation programmée ou toute provision versée à un établissement de santé reste à la charge de l’intéressé, sans possibilité aucune que l’AME ou une autre couverture sociale vienne reprendre à son compte la prise en charge »; le référentiel ajoute que « lorsqu’une provision est constituée, l’établissement en informe immédiatement l’autorité chargée de l’admission à l’AME ».
La CPAM met en place un partenariat avec le service médical afin de disposer d’un avis médical éclairé lorsque des dossiers répondent à cette caractéristique. De même, sont expérimentés des contrôles sur le caractère non programmé des « soins urgents et vitaux » facturés par les établissements pour des bénéficiaires en situation irrégulière n’ayant pas droit à l’AME : 9 dossiers de greffe du rein contrôlés a priori (dont 7 refusés, car s’agissant de soins programmés).
Le nombre des cas de personnes venant en France avec un visa de tourisme mais avec l’objectif réel de bénéficier de soins au titre des soins urgents, puis de l’AME, ne peut être évalué, ce qui constitue un phénomène préoccupant et un détournement du dispositif.
Une expérimentation menée en 2014 en Île-de-France, comportant l’analyse de dossiers d’AME ayant coûté le plus cher, a mis en lumière que si tous les patients avaient bénéficié de soins vitaux médicalement justifiés, certains (6 sur 14 dossiers analysés) avaient pu dissimuler leur visa pour se déclarer en situation irrégulière afin d’être admis à l’AME ou soins urgents, leur assurance personnelle ne prenant pas en charge les soins.
En application de l’article L. 114-11 du code de la sécurité sociale, les consulats français sont appelés à échanger toute information avec les organismes de sécurité sociale. Ils peuvent signaler toutes situations leur paraissant suspectes. De même les organismes de sécurité sociale peuvent obtenir des informations sur les conditions de délivrance des documents d’entrée et de séjour sur le territoire français. Une convention passée entre les organismes de sécurité sociale et les consulats définit les modalités de mise en œuvre de ces échanges d’informations et facilite la transmission de signalements. Il faut toutefois reconnaître que la mise en œuvre de ces dispositions est difficile et exige un temps d’instruction dont les agents des consulats ne disposent peut-être pas.
C. LES MODALITÉS DE PRISE EN CHARGE ADOPTÉES PAR NOS VOISINS EUROPÉENS CONDUISENT À UNE DÉPENSE BEAUCOUP PLUS CONTENUE
La plupart des États européens permettent l’accès aux soins aux personnes dépourvues de titre de séjour, parfois sous la condition qu’elles puissent rémunérer elles-mêmes ces soins, et des mécanismes de prise en charge intégrale sont généralement mis en place pour les personnes dénuées de ressources, mais pour un panier de soins très limité.
Il n’existe pas d’étude exhaustive sur le sujet qui reste peu documenté publiquement par les États. Les rapporteurs ont réuni des informations récentes permettant de mieux connaître, dans sept États européens, les principes fondant l’accès aux soins des personnes en situation irrégulière et le caractère gratuit ou non de ces soins.
Ils ont pu constater que la question de la maîtrise de la dépense de soins à ces personnes est beaucoup moins prégnante qu’en France, car, de manière générale, les soins gratuits prodigués sont limités selon des critères stricts et les soins n’entrant pas dans ces critères stricts sont payants. Le coût de cette prise en charge n’est donc pas un enjeu en soi mais est un élément de la politique globale relative à l’immigration et au statut des étrangers.
Deux pays ont toutefois adopté récemment des mesures drastiques de réforme du système de santé pour en préserver la « soutenabilité ». L’Espagne a pris, à partir de 2012, des mesures aboutissant à des coupes budgétaires importantes, qui ne concernent pas que le public des étrangers en situation irrégulière. De même, le Royaume-Uni a introduit des frais médicaux obligatoires dans l’Immigration Act de 2014 pour lutter contre le « tourisme médical » et réduire les dépenses de santé. Le gouvernement britannique s’efforce de réguler le National Health Service afin d’économiser 500 millions de livres par an de manière globale sur l’ensemble des soins aux visitors and migrants, mais s’attache aussi clairement à limiter l’immigration clandestine.
Les informations présentées plus loin ne prétendent pas à l’exhaustivité. Elles résultent d’échanges avec les services diplomatiques français dans les pays cités, axés sur les principales lignes directrices régissant la prise en charge des personnes en situation irrégulière. Les rapporteurs remercient vivement les personnes ayant contribué à leur information, qui a le mérite d’être ainsi actualisée, contrairement aux études plus approfondies disponibles qui ne prennent pas encore en considération les évolutions les plus récentes.
1. L’accès aux soins des personnes sans titre de séjour : des politiques variables
L’accès aux soins des personnes sans titre de séjour est, dans tous les États membres soumis à la comparaison par les rapporteurs, restreint par rapport à celui des assurés sociaux. Dans certains pays comme l’Espagne, il a été drastiquement restreint dans l’objectif clairement énoncé de réduire le « tourisme sanitaire » et la dépense ; dans d’autres pays comme l’Allemagne, un régime très restrictif au départ tend à évoluer vers une prise en charge sanitaire plus large des étrangers en situation irrégulière.
a. Un panier de soins très réduit au Danemark
Les étrangers en situation irrégulière au Danemark ont droit à un panier de soins « urgents » dont la gratuité est garantie par la loi. Ce panier de soins ne comprend pas les soins obstétriques et le suivi de grossesse, ni la prise en charge pour avortement ou la prévention (moyens de contraception, conseil en santé sexuelle et reproductive). Il n’existe pas non plus de gratuité des soins pour les enfants en situation irrégulière.
La législation danoise (Danish Health Act) prévoit par ailleurs que des résidents non-permanents puissent avoir accès à des soins non urgents s’il n’est pas « raisonnable » de les renvoyer vers des professionnels de santé dans leur pays d’origine, ceci sans garantie de gratuité. La personne pourra être amenée à prendre en charge tout ou une partie des coûts liés aux soins.
Les ONG du secteur et les estimations du Gouvernement évaluent le nombre d’étrangers en situation irrégulière à 20 000 ou 22 000 en 2014, contre 1 000 à 5 000 en 2010.
b. En Suisse, l’affiliation payante de l’étranger à la caisse d’assurance maladie est obligatoire
En Suisse, les « sans-papiers » doivent s’affilier à une caisse maladie pour obtenir une garantie de base, les cotisations s’élevant de 250 à 450 CHF par mois (soit de 230 à 412 euros). À défaut, les soins ne sont pas fournis.
En cas d’indigence, la personne peut demander une aide d’urgence à la commune ou au canton où elle séjourne, qui prend alors en charge les cotisations de l’assurance maladie. Les personnes ayant bénéficié de cette aide d’urgence étaient au nombre de 10 744 en 2014, ce nombre étant en baisse grâce à une gestion plus rapide des demandes d’asile.
Une franchise est imposée limitant la gratuité des soins après l’affiliation : elle s’élève de 700 à 2 000 CHF par an ; un forfait journalier de 15 CHF est imposé à l’hôpital. Les impayés sont le cas échéant pris en charge par les communes et les cantons.
c. Une réforme récente imposant un accès aux soins payant en Espagne et au Royaume-Uni
En Espagne, le décret royal 16/2012 de réforme du système sanitaire a exclu de l’assistance sanitaire gratuite et publique les étrangers en situation irrégulière, après une évaluation par la Cour des comptes espagnole faisant état d’une dépense de 451 millions d’euros en 2009 pour les soins prodigués à cette population alors évaluée à 500 000 personnes.
L’accès au système de santé public de droit commun est possible par paiement de cotisations avoisinant 700 euros par an pour les moins de 65 ans, et 1 850 euros par an pour les plus de 65 ans.
L’accès gratuit au système sanitaire demeure possible pour les urgences, les mineurs, les femmes enceintes ; s’y ajoute le bénéfice des programmes de santé publique – prévention, vaccinations, contrôles des maladies infectieuses.
Dans ce contexte, le Gouvernement fait l’objet de critiques quant à la question des soins aux étrangers sans revenus de subsistance, en particulier s’agissant des malades chroniques (insuffisance rénale par exemple). Le Gouvernement a annoncé que ces malades pourraient dans certaines conditions continuer à recevoir des soins dans le système public, mais selon une formule propre à chaque communauté autonome.
Au Royaume-Uni, où le système de santé est universel, fondé sur la résidence et financé par l’impôt, les personnes non résidentes ordinaires sont soumises depuis cette année aux National Health Service (Charges to overseas visitors) regulations publiées le 6 avril 2015.
Les guidelines du Department of Health publiées en 2015 précisent les catégories de personnes pouvant bénéficier de la gratuité des soins hospitaliers (militaires et pensionnés, demandeurs d’asile, patients vulnérables, enfants placés…) : les étrangers en situation irrégulière n’en font pas partie. Le message envoyé par ces nouveaux textes aux étrangers en situation irrégulière est la fin de la gratuité.
Les personnes qui sollicitent un droit de séjour temporaire devront s’acquitter d’une contribution forfaitaire de 220 livres par année de séjour, payable avec les frais de visa ; les personnes sans droit au séjour doivent rémunérer les soins. Elles doivent en principe s’acquitter de l’ensemble des coûts induits par l’accès aux soins, y compris l’accès aux soins primaires, c’est-à-dire les soins de premiers recours (soins ambulatoires).
L’accueil d’un patient en urgence à l’hôpital n’est pas conditionné à un paiement préalable, mais l’administration de l’hôpital – en particulier le Overseas visitor manager – déterminera si le patient doit se voir facturer les soins et peut décider de renoncer au paiement s’il n’a pas de perspective réaliste de l’obtenir, afin d’éviter une charge administrative inutile au système. La mise en œuvre de cette politique contributive s’accompagnera de l’enregistrement des patients.
Le coût des soins aux migrants en situation irrégulière pour le National Health Service est estimé à 330 millions de livres pour 580 000 personnes, soit 570 livres par tête (étude de 2013). Le montant des soins prodigués plus largement aux visitors and migrants est évalué à 2 milliards de livres par an, le coût du tourisme médical étant évalué à 60 à 80 millions de livres.
d. En Allemagne, une prise en charge gratuite mais encadrée par des critères stricts qui ont pour effet de limiter la dépense
En Allemagne, la loi du 1er novembre 1993 garantit aux demandeurs d’asile et aux étrangers en situation irrégulière l’accès gratuit aux soins urgents (traitement de maladie graves et de douleurs aiguës), ainsi qu’à ceux liés à la grossesse, aux vaccinations règlementaires et aux examens préventifs. Ces prestations sont moins étendues que celles offertes par le régime de sécurité sociale.
Lorsque le cas d’urgence n’est pas justifié, ces personnes sont dans l’obligation de requérir un certificat maladie (Krankenschein) auprès du centre d’action sociale. Si la maladie ou les souffrances correspondent aux critères pour lesquels des soins gratuits peuvent être prodigués, le centre social remet le certificat au patient ; les soins ne sont alors pas facturés au patient mais au centre d’action sociale, comme dans le cas précédent des soins urgents.
Si la personne ne relève d’aucun de ces deux cas, elle doit régler les soins et les médicaments prescrits.
Selon ce système, les soins accordés se limitent au traitement de maladies aiguës et douloureuses, alors que les autres demandes, comme le traitement des maladies chroniques par exemple, ne sont pas prises en charge. De même, un patient peut recevoir une ordonnance pour des médicaments nécessaires à son traitement urgent, mais sa rééducation ne sera pas financée. Un dentiste peut effectuer un soin urgent mais non poser une prothèse dentaire, à moins de prise en charge par le patient lui-même.
Le cadre légal mis en place par les autorités allemandes repose sur le principe de prise en charge gratuite des soins selon quatre critères : les soins urgents, la souffrance physique (maladie aiguë et douloureuse), les soins aux femmes enceintes (prestations complètes égales à celle du droit commun), le soin aux victimes d’accident du travail ou d’une agression physique, la lutte contre les infections enfin (maladies sexuellement transmissibles, tuberculose). La mise en œuvre de ce dernier critère a pour conséquence le droit à des visites préventives pour déceler une infection et l’accès gratuit à la vaccination.
Ces critères exhaustifs excluent donc les maladies chroniques par exemple. Ils ont pour effet de restreindre la prise en charge financière des soins (hors de ces critères, les personnes doivent rémunérer leurs soins) et il en résulte une certaine maîtrise des coûts sanitaires liés à la présence sur le territoire des personnes en situation irrégulière.
Toutefois il est impossible de comparer le coût de ces soins à la dépense consentie en France. En effet, ce dispositif d’assistance médicale est financé par les Länder et variable ; il n’existe pas de données compilées au niveau fédéral. Le nombre de personnes en situation irrégulière est estimé entre 200 000 et 500 000 personnes.
Il convient de rappeler que la loi du 30 juillet 2004 relative aux étrangers oblige tout organisme public ayant connaissance de la présence d’un étranger en situation irrégulière à prévenir l’administration fédérale chargée de l’Immigration (le BAMF), obligation qui incombe donc aux centres d’action sociale. Les praticiens ont théoriquement l’obligation de communiquer aux autorités la présence de la personne en situation irrégulière, ce qui – même si les praticiens ne le faisaient pas en général – constituait un élément dissuasif. Toutefois, le secret professionnel a été étendu en 2009 pour faciliter le travail des médecins et des centres d’action sociale, et l’évolution devrait se poursuivre dans le sens d’une confidentialité plus étendue en faveur du patient.
Dans le contexte de la forte hausse de la demande d’asile depuis 2014 (202 000 demandeurs en 2014), le Gouvernement a entrepris une réforme de l’accès des demandeurs d’asile au marché du travail, au séjour et au système de santé pour leur permettre une meilleure et plus rapide intégration économique et sociale. Par contre, est évoqué le durcissement des règles relatives aux personnes en situation irrégulière, le Gouvernement affirmant sa volonté d’opérer des reconduites systématiques et rapides à la frontière.
e. En Suède et en Italie, un accès un peu plus large aux soins, mais accompagné d’un ticket modérateur hors de la situation d’urgence
En Suède, la législation entrée en vigueur le 1er juillet 2013 harmonise les droits en matière de santé des adultes illégalement présents en Suède avec ceux des demandeurs d’asile.
Les personnes bénéficient d’un panier de soins dont la gratuité est garantie par la loi, comprenant les soins (y compris bucco-dentaires) jugés « urgents » ou « indispensables » sur appréciation d’un médecin, les soins obstétriques et le suivi de grossesse, la prise en charge pour avortement et la prévention (moyens de contraception, conseil en santé sexuelle et reproductive), ainsi que les produits pharmaceutiques prescrits dans le cadre d’une visite médicale remplissant les conditions précitées d’urgence.
Par ailleurs, les enfants ont accès gratuitement à tous les soins et aux produits pharmaceutiques dont ils ont besoin, ainsi qu’à des soins dentaires réguliers (prévention et suivi) jusqu’à 18 ans, quelle que soit leur situation légale. Dans les faits, la plupart des comtés étendent ce droit aux jeunes jusqu’à leur vingtième anniversaire.
L’enjeu financier total est évalué par l’Institut suédois pour l’Économie de la santé à environ 1 milliard de SEK par an, soit environ 110 millions d’euros, pour 10 000 à 50 000 personnes irrégulièrement présentes en Suède.
On soulignera que les soins jugés « non urgents » (à l’appréciation des professionnels de santé) font l’objet d’un ticket modérateur variable selon les comtés. Le ticket est d’environ 5 euros pour une visite chez un médecin généraliste.
En Italie, l’accès et la prise en charge diffèrent encore d’une région à l’autre, malgré une volonté d’unification annoncée par la conférence permanente État-régions en 2012, mais encore inégalement mise en œuvre.
Les soins urgents ou essentiels sont accessibles aux étrangers en situation irrégulière, de même que les soins liés à la grossesse, à la santé des mineurs, aux vaccinations et à la prophylaxie des maladies infectieuses.
Pour en bénéficier, un étranger doit demander à l’agence sanitaire locale, sans avoir à présenter de document, un code d’étranger temporairement présent, qui sera valable six mois et renouvelable.
Le bénéficiaire devra acquitter le ticket modérateur en vigueur pour les soins hospitaliers, sauf à présenter une auto-déclaration d’indigence : dans ce cas, le ministère de l’Intérieur prend en charge les dépenses hospitalières. Les soins de médecine de ville sont payants ; certaines régions peuvent prendre en charge les dépenses de médecine de ville, d’autres non, comme la région Roma B.
Le montant de la dépense est difficile à connaître, les données n’étant pas toujours agrégées au niveau national. La dépense est évaluée à 105 millions d’euros en 2014, pour 67 128 personnes enregistrées au dispositif d’aide.
2. L’affectation budgétaire de la dépense de soins : une prise en charge par l’État ou par les collectivités régionales
Plusieurs pays, à l’instar de la France, n’intègrent pas la dépense liée aux soins des étrangers en situation irrégulière à l’assurance maladie nationale.
Chez certains de nos partenaires européens, les dépenses de soins aux personnes en situation irrégulière ne sont pas portées au budget du ministère de la Santé mais à celui du ministère de l’Intérieur ou de l’Immigration.
Ainsi en Italie, les dépenses de soins urgents et essentiels sont prises en charge par le budget du ministère de l’Intérieur, et par le budget du Fonds sanitaire national ou régional pour les autres soins. Ainsi, par exemple, l’hospitalisation de 13 600 étrangers en situation d’indigence a été financée pour 11 800 d’entre eux par le ministère de l’Intérieur et pour le reste par le Fonds sanitaire national.
De même, au Danemark, les soins d’urgence concernant les étrangers quel que soit leur statut (légaux temporaires ou bien résidents irréguliers), sont pris en charge par le ministère de l’Immigration.
En Allemagne, le dispositif de l’assistance médicale accordée aux demandeurs d’asile et aux étrangers en situation irrégulière est entièrement financé par les Länder, et est donc variable d’un Land à l’autre.
Deux Länder, Hambourg et Brême, facilitent la prise en charge sanitaire des demandeurs d’asile et des étrangers en situation irrégulière, en accordant des cartes d’assurance maladie dès l’arrivée sur le territoire allemand. En compensation de la charge administrative, les communes versent aux caisses d’assurance maladie un montant mensuel de dix euros par personne étrangère en situation irrégulière.
En Suisse, l’État verse un forfait de 6 000 CHF aux cantons pour toute personne indigente et sans papier demandant une prise en charge médicale.
II. LES ÉVOLUTIONS À ENGAGER POUR DONNER À L’AIDE MÉDICALE DE L’ÉTAT PLUS D’EFFICACITÉ ET DE « SOUTENABILITÉ »
À la question de l’opportunité de réduire l’étendue de couverture gratuite de soins offerte par l’AME, les rapporteurs apportent des réponses divergentes. Ils s’accordent en revanche pour donner plus d’efficience au dispositif et font en ce sens des propositions communes.
A. FAUT-IL RÉDUIRE L’ÉTENDUE DE LA COUVERTURE GRATUITE DES SOINS, SUR LE MODÈLE GÉNÉRALEMENT ADOPTÉ PAR NOS PARTENAIRES EUROPÉENS ?
1. Pour M. Claude Goasguen, il faut restreindre l’accès aux soins pris en charge par l’État et instaurer une affiliation contributive à l’assurance maladie
Notre pays ouvre au bénéficiaire de l’AME et à ses ayants-droit une la prise en charge à 100 % des soins, dans la limite du tarif de responsabilité, pour les prestations en nature maladie et maternité, tant en médecine de ville qu’à l’hôpital. Les bénéficiaires sont dispensés d’avance de frais et exonérés du ticket modérateur et du forfait journalier en cas d’hospitalisation.
Aussi M. Claude Goasguen juge légitime de s’interroger sur l’opportunité de limiter le « panier de soins » gratuit en s’inspirant des systèmes mis en œuvre par nos partenaires européens.
Il se prononce en faveur d’une réforme rapprochant notre dispositif du modèle majoritairement mis en place dans les autres pays européens, en limitant le champ de la prise en charge à 100 % à une liste de soins liés à des critères précis, et en posant un principe de rémunération pour les autres soins.
L’étude des modèles étrangers permet de délimiter une liste de critères prenant en compte les cas dans lesquelles les personnes nécessitent des soins à caractère vital et urgent. Ces cas pourraient être :
– les soins urgents ;
– les soins à apporter en cas de souffrance physique (cas de maladie aiguë et douloureuse) ;
– les soins destinés aux femmes enceintes et relatifs à l’accouchement (prestations égales à celle du droit commun) ;
– la lutte contre les infections (maladies sexuellement transmissibles, tuberculose notamment) ;
– le soin aux victimes d’accident du travail ou d’une agression physique ;
– pour les enfants, accès à tous les soins et aux produits pharmaceutiques jusqu’à 18 ans.
Cette évolution importante pourra s’accompagner de la suppression de la condition de résidence de trois mois, ce qui simplifiera et allègera beaucoup les formalités et les contrôles, qui exigent beaucoup de temps et de personnel dans les caisses d’assurance maladie.
La couverture des soins qui ne sont ni urgents, ni jugés prioritaires, serait prise en charge par l’assurance maladie, sous condition d’une affiliation de l’assuré moyennant le paiement d’une cotisation dépendant du niveau de ses revenus.
Un système de contribution inspiré de celui de la CMU de base pourrait être instauré. En s’inspirant des dispositifs en vigueur en Espagne ou en Suisse, on pourrait notamment mettre à l’étude un barème à trois niveaux, avec une contribution de 8 % pour les foyers disposant de revenus supérieurs au seuil en vigueur pour la CMU de base (9 601 euros annuels), de 4 % pour les revenus inférieurs à ce seuil et de 0 % pour les personnes indigentes (personnes sans revenus). Pour un foyer disposant de 750 euros par mois par exemple, la cotisation atteindrait ainsi 30 euros mensuels. Une autre possibilité serait de fixer une cotisation forfaitaire en-dessous d’un seuil de revenus. Des abattements pourraient être prévus en fonction de la composition de la famille. Pour les personnes indigentes dans l’impossibilité de contribuer, une déclaration d’indigence pourrait être formalisée. Les personnes affiliées seraient susceptibles de voir leur déclaration de ressources contrôlée par les CPAM, comme c’est le cas aujourd’hui pour la déclaration de ressources effectuée pour pouvoir bénéficier de l’AME.
L’affiliation à l’assurance maladie aurait pour effet de transférer la prise en charge sanitaire des étrangers en situation irrégulière dans le régime de sécurité sociale et de mettre fin à la coexistence actuelle d’un financement par l’État et d’une gestion par la CNAMTS. Ce transfert permettrait de soumettre la progression de la dépense à l'objectif national des dépenses d'assurance maladie (ONDAM), et contribuerait donc à mieux la contrôler et à la ralentir. Il pourrait entraîner un meilleur suivi des patients qui devraient s’inscrire dans le parcours de soins, comme les assurés sociaux.
Une telle affiliation aurait également pour avantage de réduire le phénomène des refus de soins auquel se heurtent actuellement les bénéficiaires de l’AME, tant de la part de médecins libéraux (refus de soins dentaires ou optiques, par exemple) que de l’hôpital public (refus de soins gynécologiques ou d’IVG, par exemple).
Le dispositif proposé devrait également s’appliquer à Mayotte, ce qui contribuerait à clarifier la situation peu transparente de la prise en charge sanitaire des étrangers en situation irrégulière dans ce département, situation qui a été décrite plus haut.
Proposition de M. Claude Goasguen : rapprocher la prise en charge sanitaire des étrangers en situation irrégulière des dispositifs en vigueur chez nos partenaires européens :
– restreindre la prise en charge par l’État aux soins urgents et jugés prioritaires (cas de maladie aiguë et douloureuse, soins destinés aux femmes enceintes, soins aux enfants, lutte contre les infections) et, en conséquence, supprimer la condition de séjour de trois mois pour l’accès aux soins ;
– ouvrir aux étrangers en situation irrégulière la possibilité de s’affilier à l’assurance maladie pour la prise en charge des autres soins, avec une cotisation variable en fonction des revenus ;
– appliquer ce dispositif à la prise en charge sanitaire des étrangers en situation irrégulière à Mayotte.
2. Pour M. Christophe Sirugue, la prise en charge sanitaire des étrangers en situation irrégulière ne peut pas reposer sur un dispositif contributif et doit continuer à être financée par l’État
M. Christophe Sirugue estime que le champ des dépenses actuellement couvertes par l’AME doit être préservé. Il s’agit en effet d’une dépense incontournable qui, si elle n’est plus prise en charge par l’État, devra l’être par d’autres collectivités qui devront assurer la prise en charge sanitaire des étrangers en situation irrégulière. En outre, une affiliation à l’assurance maladie, telle que proposée par M. Claude Goasguen, aurait pour effet paradoxal de donner un début de reconnaissance aux étrangers en situation irrégulière.
Limiter l’AME aux soins urgents et prioritaires ne pourra pas se traduire par une diminution de la prise en charge sanitaire des étrangers en situation irrégulière présents sur le territoire. Une telle mesure se limitera à un transfert de la dépense de l’État vers les établissements médicaux les plus défavorisés, les associations caritatives et les collectivités territoriales.
Une contribution à la charge des bénéficiaires de l’AME a déjà été mise en œuvre à la fin de la précédente législature – à travers l’obligation, instituée en 2011, d’acquitter un droit de timbre de 30 euros – et n’a pas fait les preuves de son efficacité.
Cette mesure a entraîné un renoncement ou un report de l’accès aux soins de la part des personnes les plus en difficulté. Un tel report, loin de favoriser la régulation de la dépense, a occasionné un déport vers les soins hospitaliers, plus coûteux car plus tardifs. Le dispositif du droit de timbre a en effet accru la complexité de la procédure, obstacle majeur à l’accès au droit pour une population précaire et peu familière des procédures administratives. Le renchérissement de l’accès à l’AME a pu également conduire à retarder temporairement certains soins au prix d’une aggravation de la pathologie et du coût de leur prise en charge. La mesure a eu en effet les résultats suivants : alors que les effectifs ont globalement baissé, on n’a pas constaté en 2011 une baisse des dépenses dont la progression (+ 4,9 %) a été essentiellement tirée par les dépenses hospitalières (7,2 %), les dépenses de soins de ville étant en baisse.
À titre d’illustration, si 10 % des bénéficiaires retardent leur accès aux soins et se voient contraints à une prise en charge hospitalière, le surcoût pour l’AME est estimé à 20 millions d’euros, contre 6 millions d’euros de recettes pour le droit de timbre.
En conséquence, le droit de timbre a été supprimé par la première loi de finances rectificative pour 2012.
Les travaux de la mission IGF-IGAS de 2010 avaient d’ailleurs attiré l’attention sur les risques de l’instauration d’un obstacle à l’accès aux soins pour la population précaire relevant de l’AME, en craignant qu’un retard dans leur prise en charge médicale n’augmente le risque sanitaire sur les populations concernées.
M. Christophe Sirugue reste convaincu que ne pas assurer un accès aux soins primaires à des personnes, particulièrement celles en situation de précarité cumulant les handicaps sanitaires et sociaux, peut conduire in fine la société à devoir assumer des dépenses plus importantes, notamment des dépenses hospitalières. Les coûts comparés de traitement médicamenteux d’une tuberculose « standard » et d’une tuberculose multi-résistante sont à cet égard significatifs : sous réserve des adaptations relatives aux pathologies et aux patients, les coûts de traitement médicamenteux d’une tuberculose multi-résistante sont estimés dix fois plus élevés que ceux nécessités pour le traitement d’une tuberculose « standard » (dite « multi sensible »).
Par ailleurs, M. Christophe Sirugue souligne qu’à Paris, le nombre de bénéficiaires a été en diminution en 2014 par rapport à 2013, et que cette décrue s’est poursuivie au premier semestre 2015. Les mesures prises pour contenir la dépense portent leurs fruits. Complétées par une lutte accrue contre les personnes qui dévoient le dispositif par des abus, ces mesures sont de nature à stabiliser la dépense.
Proposition de M. Christophe Sirugue : maintenir les principes d’universalité et de gratuité de la couverture médicale offerte par l’AME, afin d’éviter les reports de charges consécutifs au non accès aux soins
B. SIMPLIFIER ET HARMONISER L’ACCÈS AU DISPOSITIF
1. Les démarches administratives restent complexes et les exigences variables suivant les caisses primaires d’assurance maladie
Le demandeur doit adresser à la caisse primaire d'assurance maladie (CPAM) sa demande d’AME accompagnée des documents exigés en fonction de sa situation.
Le dossier est déposé soit par le demandeur, ce qui est le cas pour 80 % des demandes, soit par une association agréée auprès de l’organisme d'assurance maladie, par le centre communal ou intercommunal d'action sociale (CCAS) du lieu de résidence, par les services sanitaires et sociaux du département ou par un établissement de santé.
La décision d'attribution est prise par la CPAM au plus tard deux mois après le dépôt de la demande. Absence de réponse vaut refus.
a. Les difficultés de la domiciliation dans certains départements
Les problèmes de domiciliation représenteraient 30 % du non accès aux droits. La domiciliation des personnes sans domicile fixe, en habitat mobile ou précaire, peut se faire au CCAS ou auprès d’une association agréée.
La domiciliation auprès du CCAS rencontre parfois des difficultés, lorsque la commune interprète de manière restrictive l’attachement de la personne au territoire ; l’accès à l’AME est alors compromis. L’exigence d’un avis d’imposition à l’appui de la demande n’est pas réaliste dans nombre de cas. Les associations déplorent que des communes refusent la domiciliation pour les personnes en errance, ce qui constitue un blocage à la prise en charge sanitaire pour les rom, notamment.
La domiciliation par une association est fréquente mais leur agrément peut fixer un nombre limité de domiciliations au-delà duquel l’organisme ne peut accepter de nouvelles domiciliations. Les associations ont parfois des difficultés à faire face. L’exemple du Centre d'accueil, de soins et d'orientation de Saint-Denis, géré par Médecins du Monde, est un exemple de ces difficultés avec 1 200 personnes domiciliées. À Paris, 40 associations ont reçu l’agrément pour la domiciliation, dont 14 pour l’aide à la constitution de dossiers AME.
Dans le cadre du plan pluriannuel contre la pauvreté et pour l’inclusion sociale, la loi ALUR adoptée le 24 mars 2014 a prévu des mesures susceptibles d’améliorer la situation :
– l’unification du dispositif de domiciliation de droit commun et celui de l’AME ;
– un schéma départemental de la domiciliation. Par exemple, les axes de travail pour Paris sont l’amélioration de l’adéquation entre l’offre et le besoin de services et sa bonne répartition territoriale, l’harmonisation des pratiques des organismes domiciliataires, la promotion du dispositif de domiciliation.
Il convient de souligner que ces dispositions ne sont pas encore en vigueur, dans l’attente de la parution de leurs décrets d’application.
Il est certain que les règles de domiciliation doivent être édictées de manière plus précise au niveau du département afin d’éviter que les étrangers sans documents de séjour ne soient domiciliés dans les seules communes qui acceptent d’y procéder, ce qui se fait alors évidemment au détriment du bon fonctionnement des services sanitaires de la commune « domiciliatrice », qui se trouve débordée. Ainsi la Ville de Paris refuse largement les domiciliations c’est pourquoi les personnes se concentrent en Seine-Saint-Denis pour pouvoir être domiciliées.
Proposition n° 1 des rapporteurs : revoir les modalités de domiciliation des personnes éligibles à l’AME :
– harmoniser au niveau national les règles régissant la domiciliation afin qu’elles soient appliquées de manière homogène d’un département à l’autre ;
– expérimenter une adresse déclarative auprès d’un membre de la famille ou une personne digne de confiance.
b. Harmoniser les éléments de preuve et les pièces à fournir pour l’admission à l’AME
Les demandeurs doivent justifier de leur identité et de leur présence ininterrompue sur le territoire au cours des trois derniers mois.
La condition de résidence de trois mois a été imposée en 2003. Cette condition, pleinement justifiée pour distinguer la situation des personnes entrées sur le territoire dans le cadre d’un visa touristique inférieur à trois mois et qui sont prises en charge par une assurance, d’une part, et les personnes qui ont établi leur résidence en France, d’autre part, pose en réalité des difficultés car il demeure un flou sur les pièces admises ou non par la caisse d’assurance maladie.
La liste des pièces justificatives à fournir lors de la constitution d’une demande d’AME est fixée par décret, repris dans le référentiel national mis à la disposition de l’ensemble des caisses d’assurance maladie.
Les associations font état de demande de pièces jointes de manière abusive par certaines caisses, rendant très difficile l’inscription ou le renouvellement des droits, ce qui peut entraîner une aggravation de l’état de santé en cas de rupture de la continuité des soins. C’est surtout la preuve de la résidence qui suscite des difficultés.
Éléments de preuve admis pour la vérification de la condition de résidence
(décret n° 2005-860 du 28 juillet 2005)
La condition de résidence est actuellement vérifiée grâce à des preuves telles que :
– visa ou tampon comportant la date d'entrée en France figurant sur le passeport ;
– copie d’un contrat de location, d'une quittance de loyer, facture, datant de plus de trois mois ;
– facture d’hôtellerie datant de plus de trois mois ;
– avis d'imposition ou de non-imposition à l'impôt sur le revenu des personnes physiques, à la taxe foncière ou à la taxe d'habitation ;
– si le personne est sans domicile fixe, attestation de domiciliation établie par un organisme agréé et datant de plus de trois mois ;
– attestation d'hébergement établie par un centre d’hébergement et de réinsertion sociale datant de plus de trois mois ;
– tout autre document de nature à prouver que cette condition est remplie.
Le témoignage des associations comme des assistants sociaux des permanences d’accès aux soins (PASS) indiquent depuis plusieurs années que les pratiques diffèrent sensiblement d’un département à l’autre, les CPAM interprétant de manière divergente la possibilité de prouver une résidence depuis trois mois par un document autre que ceux explicitement énumérés par le décret du 28 juillet 2005.
La CNAMTS a reconnu cette année des écarts significatifs entre les pratiques des organismes, mis à jour au moyen des indicateurs de gestion. Un groupe de travail réunissant les caisses de Paris, de Bobigny, de Créteil, de Marseille et du Bas-Rhin a été institué. Ce groupe a préconisé, parmi d’autres mesures, de généraliser les bonnes pratiques observées dans la définition des pièces à retenir, en vue d’une harmonisation de l’accès au droit. Une instruction de la CNAMTS est donc en préparation afin d’être adressée à l’ensemble des caisses primaires.
2. L’organisation de la prise en charge doit être améliorée pour pouvoir faire face à l’afflux des personnes et à l’accroissement des besoins
En France, l’accueil des patients AME est principalement concentré à Paris, en Seine-Saint-Denis et à Marseille. Cette donnée sociogéographique a pour conséquence un fort déséquilibre dans la prise en charge des patients AME.
Une forte proportion des patients AME recourent aux soins de ville : selon le rapport des inspections générales des finances et des affaires sociales de 2010, 97 % des bénéficiaires et ayants-droit avaient recours à des prestations en ville, de généraliste notamment. Pourtant, la part des soins hospitaliers dans le total des soins est très élevée, s’expliquant par la prise en charge de personnes gravement malades.
Certaines communes sont, comme on l’a souligné, plus vertueuses que d’autres et acceptent sans trop de difficultés d’effectuer la domiciliation des personnes en situation irrégulière au CCAS. Cette ouverture a un impact très fort sur la permanence d’accès aux soins (PASS) de l’hôpital local, qui subit de ce fait à certains moments de l’année une forte surcharge de travail.
L’exemple de l’hôpital de Saint-Denis montre que 110 000 personnes sont reçues par an en urgence à la PASS de l’hôpital, dont 30 000 en pédiatrie et 25 000 en gynécologie-obstétrique. La surcharge de l’hôpital est aussi, dans ce cas, la conséquence de l’absence ou du faible nombre de cabinets de médecine de ville. Ainsi, à Saint-Denis par exemple, l’offre de la médecine de ville s’est considérablement réduite. Le déséquilibre entre soins de ville et soins en milieu hospitalier est alors source de fortes tensions à l’hôpital.
Cette situation n’est favorable ni au bon suivi sanitaire des personnes précaires, ni au fonctionnement de l’accueil d’urgence des hôpitaux. Les rapporteurs soulignent l’importance du maintien et de l’implantation de centres de santé de proximité dispensant des soins de premier recours, tels qu’ils ont été définis par la loi du 21 juillet 2009 portant réforme de l’hôpital et relative aux patients, à la santé et aux territoires. Leur rôle est essentiel pour mettre en œuvre les actions de santé publique, de prévention, d’éducation pour la santé, d’éducation thérapeutique des patients et des actions sociales, ainsi que le rappelle la loi.
L’aide médicale urgente et la lutte contre l’exclusion sociale, en relation avec les professions et institutions médicales et les associations, font pleinement partie de leurs missions. Il est essentiel que ces centres prennent leur part à l’accueil des bénéficiaires de l’AME et les adressent en cas de besoin à l’hôpital, ce qui allégera la pression sur les services d’accueil de l’hôpital.
a. Les personnes les plus précaires restent encore à l’écart des soins : renforcer l’effort de prévention
L’expérimentation de la visite médicale de prévention, dont 4 000 personnes ont bénéficié dans trois centres de santé à Bobigny et à Paris, a permis de constater que les populations qui ont bénéficié de la visite sont les mêmes que celles qui engagent ensuite des démarches d’admission à l’AME. Les plus précaires et fragiles économiquement ne feront pas les démarches d’accès à la visite de prévention.
Son extension de 5 000 à 200 000 personnes n’est pas chose facile. En 2014, il a été mis fin à cette expérimentation à la demande de la CNAMTS : dorénavant, toute personne titulaire de l'AME peut bénéficier d'un examen périodique de santé ordinaire.
À Paris, le coût global de la visite de prévention AME telle qu'elle avait été conçue était d'environ 385 euros, examens biologiques compris, contre 250 euros pour un examen périodique de santé ordinaire. D’après le directeur de la CPAM de Paris, la solution retenue en fin de compte est moins coûteuse et plus adaptée à l’état de santé de la personne.
L’association Médecins du Monde, dont les rapporteurs ont entendu plusieurs représentantes, déplore la mauvaise connaissance du système de soins français par les personnes admissibles à l’AME et l’obstacle aux soins que constituent des formalités perçues comme complexes.
Il est donc indispensable de renforcer l’effort de prévention, sous la forme des ateliers santé-ville mis en place à l’initiative de la CNAMTS qui ont montré une grande utilité selon Médecins du Monde, en particulier pour l’information et la délivrance de contraception ou le suivi de la grossesse.
La médiation est aussi un élément à développer bien davantage, car elle permet à la personne de devenir acteur de sa propre santé et contribue à son intégration. Les représentantes de Médecins du Monde ont notamment cité en exemple la médiation mise en place par la PASS de Saint-Denis pour les Roumains rom, ou encore un programme de médiation vis-à-vis des femmes mis en place à Nantes pendant trois ans, porteurs de résultats très positifs avec une stabilisation du suivi médical, l’accès au dépistage du cancer du sein et du col de l’utérus, notamment.
Enfin, l’absence de déclaration de médecin traitant est matière à interrogation : cette déclaration n’est pas exigée des bénéficiaires de l’AME, au contraire du droit commun des assurés sociaux, et donc elle n’est la plupart du temps pas respectée. Cette situation ne favorise pas la généralisation de l’entrée dans le parcours de soins classique, qui favorise un meilleur suivi médical.
Proposition n° 2 des rapporteurs : renforcer l’effort de prévention en direction des bénéficiaires de l’AME :
– développer les ateliers santé-ville et la médiation, en lien avec les permanences d’accès aux soins, dans les agglomérations où se trouve un important public bénéficiaire de l’AME ;
– généraliser à la patientèle bénéficiaire de l’AME l’obligation de déclarer un médecin traitant.
b. L’interprétariat et la médiation à l’hôpital devraient être facilités
Le problème de l’accès aux soins est souvent lié à la présence d’un service d’interprétariat à l’hôpital ou au centre de santé.
L’interprétariat est présent plus systématiquement au Royaume-Uni où un budget de 25 millions de livres est consacré à ce besoin. Ce service, qui n’est prévu ni par la loi, est disponible dans 55 hôpitaux parmi les 138 que compte l’Angleterre. La langue la plus demandée est le polonais.
En France, quelques services hospitaliers font appel à l’aide d’un interprète comme le centre de santé de l’hôpital Bicêtre, ou l’hôpital de Saint-Denis dont la dépense d’interprétariat s’élève à 30 000 euros par an.
L’expérience montre que l’aide d’un interprète permet d’établir la confiance avec le malade lors des premiers rendez-vous et s’avère moins nécessaire par la suite.
C’est pourquoi les rapporteurs considèrent qu’un budget devrait être prévu pour assurer des services d’interprétariat dans les hôpitaux les plus concernés par l’accueil de patients étrangers en situation de précarité.
Même si cette éventualité est rejetée a priori par les associations, il pourrait être souhaitable de développer le recours à des personnes volontaires parlant la langue des patients ou issues des pays d’origine des patients et vivant en France depuis de nombreuses années, même si elles ne sont pas interprètes de profession. Ces personnes bénévoles (qui peuvent avoir eu dans leur pays d’origine une formation médicale ou d’infirmière) recevraient une formation à l’accueil et devraient appliquer des règles à caractère déontologiques dans le cadre de l’échange avec les patients.
Proposition n° 3 des rapporteurs : développer l’interprétariat dans les hôpitaux accueillant un nombre important de bénéficiaires de l’AME :
– prévoir un budget de l’ordre de 20 millions d’euros pour l’interprétariat dans les hôpitaux ;
– étudier la possibilité de faire appel à des réseaux d’intervenants bénévoles pour assurer un service d’interprétariat et de médiation culturelle, en établissant un cadre déontologique pour les volontaires.
C. ADAPTER LES MODALITÉS DE GESTION
Les situations les plus difficiles ne concernent pas tous les départements. Elles concernent quelques agglomérations où résident beaucoup de personnes étrangères relevant de l’AME et généralement en forte précarité, celle-ci pouvant aussi toucher leurs ayants-droit. Par ailleurs, les établissements de santé situés dans ces agglomérations prennent en charge des publics se trouvant en moyenne précarité – non couverts par une mutuelle par exemple.
Ce contexte se traduit pour les établissements les plus concernés par des montants très importants de facturation de soins à recouvrer auprès de la CNAMTS ou auprès du patient, montants qui pour partie ne seront jamais recouvrés si les patients n’ont pas de droit à l’AME et sont insolvables. Ceci fragilise la trésorerie de l’établissement, rend sa gestion extrêmement difficile et l’oblige à faire des choix difficiles entre telle ou telle prise en charge.
Les rapporteurs ont été impressionnés par l’importance prise par l’activité de recouvrement des facturations au sein de la gestion financière de l’hôpital de Saint-Denis, et par la surreprésentation des restes à charge, malgré le fait que de nombreux séjours ne sont pas facturés, le recouvrement étant considéré comme improbable.
C’est pourquoi des solutions doivent être trouvées en examinant au cas par cas la situation des établissements dans les agglomérations concernées, en fonction des caractéristiques territoriales : par le biais de la MIG précarité, par une meilleure répartition des moyens financiers mais aussi par des mesures générales à prendre pour décourager certains abus et faciliter la gestion.
1. Les difficultés rencontrées par les établissements de soins et les CPAM dans l’ouverture des droits
L’attribution de l’AME est décidée par la CPAM qui agit sur délégation du préfet. Bien que les conventions liant les CPAM et l’hôpital prévoient un délai de traitement des dossiers de 30 jours pour l’ouverture des droits « soins urgents », AME ou CMU de base, ce délai peut être dépassé si les services de la CPAM doivent faire face à un nombre très important de demandes. Par exemple, l’hôpital de Saint-Denis, dont les rapporteurs ont rencontré la direction, adresse 100 dossiers d’admission par semaine pour ouverture de droits : le délai de traitement pratiqué par la CPAM apparait justifié, bien que source de complication pour la gestion financière de l’hôpital.
Pour certains dossiers, la difficulté réside dans le défaut de justificatifs (absence de preuve des trois mois de résidence ou de pièce d’identité) et ce, après plusieurs retours du dossier pour pièce manquante.
Néanmoins, ces problèmes de gestion des demandes ne semblent pas insurmontables. Par exemple, le taux de refus par la CPAM de Paris est limité à 1,90 %, et le nombre de dossiers en instance était, lors de la visite des rapporteurs, de 50, ce qui montre une gestion conforme aux indicateurs de performance suivis par la caisse, tels que prévus par le plan de maîtrise local.
2. L’hôpital public assume de nombreuses missions qui ne sont pas les siennes dont la mission d’intérêt général « précarité » ne tient pas suffisamment compte
La situation de précarité de nombreux patients est à l’origine d’écarts de coûts de prise en charge dans le système de soins. La difficulté de la gestion financière constatée à l’hôpital Lafontaine à Saint-Denis, où les rapporteurs se sont rendus, en est un exemple.
Deux types de surcoûts avaient été mis en évidence par une étude de la DREES en 2007, qui sont toujours constatés aujourd’hui et dans une proportion accrue. D’une part des surcoûts « patients » liés à la constitution et au suivi des dossiers ou à l’allongement des durées de séjours ; d’autre part des surcoûts « structurels » au niveau des établissements les plus concernés, pouvant se traduire par des organisations spécifiques, la mobilisation de ressources humaines et financières supplémentaires et par des recettes moindres.
Cette étude avait confirmé qu’en l’absence d’un indicateur unique et incontestable, l’identification d’une situation de précarité ne peut être appréhendée qu’« en se fondant sur un ensemble d’aspects, relevant pour certains de l’intimité même des individus, évoluant dans la durée et dont l’importance peut être distincte d’un individu à l’autre » (8).
a. La domiciliation des personnes sans résidence stable
Dans les centres hospitaliers qui connaissent un afflux de patients éligibles à l’AME, les services sociaux se trouvent débordés par les problèmes d’instruction que posent les demandes d’AME présentées aux caisses primaires d’assurance maladie pour le compte des patients en cours d’hospitalisation.
La procédure de domiciliation des demandeurs d’AME hospitalisés
La CPAM qui reçoit un dossier de demande d'AME ou de CMU d'une personne hospitalisée vérifie l'adresse du demandeur, celle de l'hôpital ne suffisant pas. Si le patient ne dispose pas d’un domicile stable, elle devra donc procéder à une élection de domicile. Il est de l'intérêt de l'établissement hospitalier de saisir immédiatement le centre communal d’action sociale ou une association agréée pour la domiciliation AME afin que le patient obtienne la prise en charge des frais d'hospitalisation et ne soit pas exclu prématurément du droit à l'AME pour un motif tenant à un défaut de déclaration de domicile. Des arrangements sont trouvés au cas par cas pour favoriser par tout moyen cette prise en charge (notamment par l’intermédiaire des travailleurs sociaux de l’hôpital, du CCAS ou de l’association, qui pourraient se déplacer avec une procuration de la personne hospitalisée si cela s’avère possible ou d’un proche si celle-ci n’est pas à même de communiquer). La situation est régularisée dès la fin de l’hospitalisation par un entretien sur les lieux de la domiciliation qui sera l’occasion de vérifier les données recueillies.
Cette prise en charge administrative chronophage provoque l’embolie des permanences d’accès aux soins de santé (PASS) mises en place par les hôpitaux.
Une modification de la législation relative à la domiciliation administrative des personnes sans domicile stable, faisant suite à une prise de position du Conseil constitutionnel, devrait cependant lever une partie des obstacles administratifs à la délivrance d’une domiciliation pour les demandeurs d’AME.
Jusqu’alors, les demandeurs de l’AME ne pouvaient pas obtenir le bénéfice du droit à une domiciliation ouvert par l’article L. 264-1 du code de l’action et des familles (CASF), en raison du caractère irrégulier de leur séjour sur le territoire national, explicitement exclu par l’article L. 264-2 du CASF du champ de la mesure. Les demandeurs de l’AME se sont ainsi vu définir un dispositif de domiciliation spécifique qui s’est avéré rapidement saturé.
Cette insuffisance des moyens administratifs a ainsi conduit, par exemple, le centre hospitalier de Seine-Saint-Denis à solliciter fin 2013 l’agrément d’« organisme domiciliataire pour ces patients », afin de faciliter la procédure d’ouverture des droits AME ou CMU-C par l’octroi d’une domiciliation au service social de l’hôpital. Entre avril 2014, date de la validation de l’agrément, et juin 2014, date de l’arrêt de l’expérience pour tenir compte de l’évolution du contexte législatif, plus de 400 domiciliations ont ainsi été enregistrées dans ce service hospitalier.
À l’occasion d’une question prioritaire de constitutionnalité jugée le 13 octobre 2013 (QPC n° 2013-347), le Conseil constitutionnel a estimé, sans remettre en cause la constitutionnalité des dispositions législatives du CASF incriminées, que celles-ci ne devaient pas « avoir pour effet de priver les personnes en situation irrégulière de toute possibilité d’élire domicile pour le bénéfice de certains droits ».
Une modification de la législation s’imposait donc. Elle a été réalisée par l’article 69 de la loi Accès au logement et à un urbanisme rénové (ALUR) du 24 mars 2014, qui a ajouté à l’article L. 264-2 alinéa 3 du CASF le droit pour les étrangers non-européens en situation administrative irrégulière de se voir remettre une attestation de domiciliation de droit commun et de s’en prévaloir notamment pour solliciter l’AME.
Cependant, initialement prévue pour la fin de l’année 2014, la date de publication du décret d’application nécessaire pour la mise en œuvre des dispositions de l’article 69 de la loi ALUR n’a cessé d’être repoussée, privant les services hospitaliers d’un allègement salutaire d’une partie des charges administratives induites par l’AME.
b. La prise en charge du patient en aval des soins
Les services d’accueil des hôpitaux rencontrent également des difficultés pour répondre aux besoins des patients AME après leur hospitalisation. Les cas sont divers : personnes à transférer dans leur pays d’origine, prise en charge financière par l’hôpital d’un centre de dialyse pour les patients insuffisants rénaux (afin aussi de libérer le lit qu’ils occupent en service d’urgence), paiement de la structure d’aval qui prendra en charge le patient – EHPAD par exemple – pour le faire accepter par cette structure…
La comptabilité de la CPAM de Paris montre que les patients bénéficiaires de l’AME ont davantage recours, depuis la nouvelle tarification hospitalière, à des hospitalisations en établissements de soins de suite et de réadaptation. Ce phénomène s’explique par le fait que les hospitalisations des patients AME ne bénéficient plus d’une tarification supérieure à celle pratiquée pour les patients de droit commun. Néanmoins le problème est reporté sur le financement de la prise en charge en aval de la personne.
Il est nécessaire d’envisager ce que pourrait être l’accompagnement des sorties d’hospitalisation pour les personnes précaires en situation irrégulière. Des actions de prévention et un suivi ambulatoire de premier recours doivent être mis en place dans la durée, afin d’éviter que l’hôpital ne soit la seule porte d’entrée pour les bénéficiaires de l’AME.
Un parcours de soins, en partenariat avec les associations d’aide aux étrangers, pourrait être une solution adéquate, avec un suivi médical, mais aussi social et administratif englobant la domiciliation, le logement ou le renouvellement des droits.
M. Pierre Albertini, directeur de la CPAM de Paris, que les rapporteurs ont rencontré lors de leur visite à la caisse, a suggéré la mise au point d’un parcours inspiré des projets d’aide au retour à domicile de type « PRADO ». Ce type de parcours existe déjà pour la prise en charge à domicile après une hospitalisation pour les affections de broncho-pneumopathie chronique obstructive, après l’accouchement et pour les insuffisances cardiaques, et devrait être étendu aux patients souffrant de plaies chroniques.
Proposition n° 4 des rapporteurs : créer un parcours de soins englobant un suivi médical, social et administratif pour la prise en charge après l’hospitalisation des patients AME en situation de précarité.
3. Améliorer l’attribution de moyens aux établissements de santé prenant en charge une population précaire
L’obligation d’accueillir un grand nombre de patients bénéficiaires de l’AME a pour conséquence une difficulté accrue dans la gestion financière des établissements les plus concernés. Il convient de souligner que ceux-ci ne sont pas très nombreux en France. C’est pourquoi il convient d’avoir une approche « au cas par cas ».
La nécessité de prendre en considération les conséquences financières de la réalisation de ces missions a conduit, en 2009, à l’attribution de moyens supplémentaires en faveur de certains établissements de santé, à la suite de l’étude commandée par la direction générale de l’offre de soins. La première dotation destinée au financement de la précarité a été établie à hauteur de 100 millions d’euros obtenus par transfert des tarifs vers une dotation « MIG précarité ». Par la suite, d’autres enquêtes ont été réalisées visant à cibler les indicateurs sociaux et économiques à prendre en compte pour améliorer le modèle de financement.
La « MIG précarité » abonde les budgets des établissements pour améliorer le financement des coûts de structures liés à la prise en charge de patients précaires et celui de la permanence de soins hospitalière.
Selon le modèle de financement en vigueur, établi en 2010, l’enveloppe est répartie entre tous les établissements dont la part de séjours CMU/CMU-C/AME dépasse un seuil fixé à 10,5 %. S’il s’avère après ce premier calcul que la somme allouée pour un établissement est inférieure à 40 000 euros, il n’y aura pas de dotation pour cet établissement afin d’éviter le saupoudrage des dotations. Le reliquat ainsi obtenu est réparti de nouveau sur l’ensemble des établissements.
La dotation au titre de la « MIG précarité » pour 2015 s’élève à 123,9 millions d’euros pour la France métropolitaine, 24,9 millions d’euros pour les DOM, soit 148,8 millions d’euros au total. Les établissements d’Île-de-France, du Nord-Pas-de-Calais et de Provence-Alpes-Côte d’Azur reçoivent de loin les plus importantes dotations à ce titre.
Les permanences d’accès aux soins (PASS) (9) reçoivent également une dotation correspondant aux surcoûts associés aux moyens dédiés en ressources humaines (a minima un ETP d’infirmière et un ETP d’assistant social) auxquels s’ajoutent les frais de structure, pouvant être considérés comme représentant 15 à 25 % des charges nettes totales – données indicatives pouvant être modulées en fonction des retraitements comptables de l’établissement et de l’enveloppe financière régionale. Les PASS bénéficient d’un renforcement de 5,6 millions d’euros pour 2015 en MIG, sur la base des diagnostics régionaux faits par les agences régionales de santé, notamment à partir d’indicateurs géographiques, populationnels et sociaux.
Toutefois, le modèle de financement n’a pas évolué depuis son établissement. Aussi certains hôpitaux ont-ils largement franchi le seuil fixé, mais leur subvention n’a pas évolué en conséquence. Il est possible aussi qu’à l’inverse des établissements conservent une « MIG précarité » alors que la situation socio-économique de leur patientèle ne le justifie plus. Dans le cas de l’hôpital de Saint-Denis, la MIG précarité s’élève depuis 2010 à 1,5 million d’euros, qu’il faut comparer au budget de fonctionnement de 200 millions d’euros. Cela semble insuffisant pour la prise en charge d’une patientèle dont 30 % est considérée en situation de précarité.
La question de la prise en charge de la précarité se pose de manière plus générale : si le coût de la précarité est globalement supportable, la répartition actuelle des moyens de sa prise en charge place dans l’impasse les gestionnaires des établissements qui accueillent principalement les publics précaires.
Les hôpitaux les plus concernés jouent en quelque sorte le rôle de laboratoires de la précarité. Il peut arriver par exemple que des personnes appartenant à 140 nationalités soient accueillies pour une prise en charge qui dépasse largement la seule prise en charge sanitaire.
Face à ce constat, la réflexion entreprise par le ministère des Affaires sociales et de la santé doit aboutir rapidement pour faire évoluer le cadre financier, et donc la répartition de la dotation.
La modélisation du financement doit être améliorée, en donnant aux ARS, qui ont en charge la répartition de la dotation, un modèle économétrique de répartition de la ressource financière prenant en compte de manière évolutive les caractéristiques sociologiques et démographiques, en recourant aux données actualisées de l’INSEE.
Proposition n° 5 des rapporteurs : améliorer la répartition des dotations aux établissements de santé :
– augmenter le montant de la « mission d’intérêt général » précarité pour les établissements dont la patientèle précaire représente une proportion supérieure à 20 % ;
– mieux prendre en compte la mission sociale des établissements situés dans des départements où sont domiciliées de très nombreuses personnes en situation de précarité.
4. Dissuader la fraude et faciliter la gestion financière pour les hôpitaux
Les rapporteurs ont été particulièrement sensibles à la difficulté que représente pour un établissement l’accumulation de facturations impayées, liée au contexte évoqué ci-dessus.
À titre d’exemple, le centre hospitalier de Saint-Denis visité par les rapporteurs facture 100 % de son activité mais 20 % seront irrécouvrables en raison des caractéristiques sociologiques du territoire. Cet établissement a, au 15 octobre 2015, un reste à recouvrer sur les personnes physiques s’élevant à 12,9 millions d’euros au total. Ce reste à recouvrer est relatif aux années 1998 à 2015, cependant les montants les plus importants se rapportent aux années 2010 à 2015 (11,3 millions d’euros, dont 1,8 million pour l’année 2015).
Ce phénomène s’inscrit dans une gestion globale difficile, avec un stock de 141 000 lignes de patients à recouvrer. Mesuré sur deux années, le taux de perte sur recettes des particuliers est de l’ordre de 8 %.
Les gestionnaires de l’hôpital sont amenés à conduire des actions contentieuses en recouvrement dont le résultat n’est malheureusement pas proportionné aux efforts déployés.
a. Permettre l’accès aux informations relatives aux visas
Une des sources d’impayés est la prise en charge de patients atteints d’une maladie grave (maladies pulmonaires, cancers en phase terminale, maladie rénale appelant une dialyse, diabète), venus en France munis d’un visa touristique et donc d’une assurance, et se tournant vers l’hôpital pendant leur séjour. Il est alors constaté que 95 % des patients sous visa et assurés ne sont pas pris en charge par leur assurance qui logiquement ne couvre pas une maladie déclarée antérieurement au voyage. Les facturations de soins urgents, atteignant fréquemment 5 000 à 6 000 euros pour un patient, restent généralement impayées à l’hôpital, le patient ne pouvant bénéficier de l’AME et n’étant pas solvable.
Il s’agit d’un dévoiement de la législation de l’entrée et du séjour sur le territoire, car il est souvent suspecté que l’arrivée du patient a été organisée dans l’objectif de l’admission à l’hôpital, ce qui ne peut actuellement être démontré par l’établissement si le patient ne présente pas de passeport et donc pas de visa.
Décourager cette pratique frauduleuse serait possible en permettant l’accès du directeur de l’hôpital et de la CPAM aux informations de la base « Réseau mondial visas 2 » du ministère des affaires étrangères, afin de vérifier la nature et la durée de validité du visa de la personne.
La constatation selon laquelle la personne qui se présente aux urgences ou en consultation est entrée sur le territoire il y a moins de trois mois dans le cadre d’un visa de court séjour permettra de déduire aussitôt l’absence de droits à l’AME de droit commun ou aux « soins urgents » et de demander un acompte voire le paiement des soins. Cette mesure pourrait jouer un rôle dissuasif dans un certain nombre de cas.
Proposition n° 6 des rapporteurs : permettre aux directeurs d’établissement de santé ou de caisse primaire d’assurance maladie d’accéder aux informations de la base « Réseau mondial visas 2 » du ministère des affaires étrangères, afin de connaître la nature et la durée de validité du visa des demandeurs d’AME pour lesquels existe une présomption de visa touristique.
b. Faciliter l’encaissement des acomptes
Pour se prémunir des impayés, il arrive que certains hôpitaux demandent une somme correspondant à la facturation des soins pour les actes coûteux comme l’accouchement ou pour certaines interventions à caractère non vital. Cette pratique permet à l’hôpital de garantir le paiement de tout ou partie des soins. Depuis 2014 (10), le paiement en espèces – soit le mode de règlement le plus utilisé par le public relevant de l’AME – est cependant plafonné à 300 euros, soit le dixième de la facturation moyenne correspondant à un accouchement, par exemple.
Il convient donc d’adapter la réglementation du paiement des acomptes à la réalité actuelle de la prise en charge hospitalière des patients étrangers, en ouvrant la possibilité de percevoir en espèces un acompte équivalent à la moitié des soins, dans la mesure où l’envoi du complément de facturation au patient sans adresse stable ou retourné dans son pays d’origine est souvent inopérant. Le plafond pourrait être fixé à 3 000 euros, soit la moitié de la facturation la plus courante pour une intervention chirurgicale ou un accouchement.
Proposition n° 7 des rapporteurs : augmenter le plafond d’encaissement en espèces des acomptes facturés par les établissements de santé aux patients étrangers.
Le Comité examine le présent rapport au cours de sa séance du 3 novembre 2015.
M. Régis Juanico, président. Mes chers collègues, nous allons examiner aujourd’hui le rapport d’information sur la mise en œuvre des conclusions du rapport d’information n° 3524 du 9 juin 2011 sur l’évaluation de l’aide médicale d’État (AME).
Nos deux rapporteurs sont Christophe Sirugue pour la majorité et Claude Goasguen pour l’opposition.
M. Christophe Sirugue, rapporteur. Le premier rapport d'information du CEC sur l'aide médicale de l'État (AME), présenté le 9 juin 2011, se concluait par deux types de recommandations : des recommandations partagées et des contributions personnelles des rapporteurs, portant sur des points jugés prioritaires. Par la suite, un rapport de suivi a été présenté le 16 février 2012.
À la demande du groupe Les Républicains, un deuxième rapport de suivi a été décidé le 2 octobre 2014 par le CEC, dont l’objectif est de faire le point sur les modifications apportées au dispositif à la suite des préconisations faites tant par le CEC que par la Cour des comptes et les inspections générales des finances et des affaires sociales dans leur rapport de novembre 2010.
Nous avons procédé à cinq auditions et organisé une table ronde à l’Assemblée nationale, l’objectif de ce nouveau rapport n’étant pas de recommencer les travaux effectués, mais de prendre connaissance de l’évolution du dispositif, de son efficacité et de son coût après les mesures de réforme, et de le confronter au contexte que nous connaissons aujourd'hui.
Nous nous sommes rendus à l'hôpital Delafontaine à Saint-Denis, premier offreur de soins au titre de l'AME en Seine-Saint-Denis, ainsi qu'à la caisse primaire d'assurance maladie de Paris, caisse qui gère plus de 20 % des bénéficiaires de l'AME.
Il a été utile d’actualiser les informations disponibles sur la prise en charge sanitaire des étrangers en situation irrégulière chez nos partenaires européens : la comparaison de notre système avec celui en vigueur en Allemagne, au Danemark, en Espagne, en Italie, au Royaume-Uni, en Suède et en Suisse a pu être faite. Ces éléments montrent que la prise en charge effectuée en France est la plus complète, et que la dépense consentie par l'État français est plus élevée que celle des autres États pour lesquels un montant de dépense global peut être connu – avec des incertitudes sur la dépense en Allemagne et en Italie, où la prise en charge relève fortement des autorités locales.
Dans un contexte de progression régulière de la dépense d’AME, et compte tenu de l'arrivée de nombreuses personnes ayant fui leur pays en guerre, nous portons un regard différent sur le dispositif et son avenir.
M. Claude Goasguen, rapporteur. Le nombre de bénéficiaires enregistrés à l’AME fin 2014 s’est élevé à 294 300, contre 282 400 fin 2013, dont 20 196 bénéficiaires en outre-mer. La progression de ce nombre a été de 4 % entre 2013 et 2014. L’hypothèse de progression s’établit à 4,9 % pour 2016.
La dépense totale d'AME a enregistré une forte hausse ces deux dernières années : elle a atteint 846 millions d’euros en 2013 et 831 millions d’euros en 2014, contre 703 millions d’euros en 2012. La prévision de dépense pour 2015 est de 780 millions d’euros. Les crédits inscrits au projet de loi de finances initiale pour 2016 augmentent de 10 %, soit 68 millions d’euros supplémentaires par rapport à la loi de finances initiale pour 2015.
La dotation globale en faveur de l'AME se compose de la dotation destinée à l'AME de droit commun, de la dotation forfaitaire de 40 millions d'euros pour les soins urgents, et d'une enveloppe allant de 3 à 5 millions d'euros pour les autres dispositifs.
L'écart récurrent entre la prévision et la consommation des crédits provient du dépassement de la dotation de l'AME de droit commun, dépense de guichet liée à la demande et à la hausse du nombre de bénéficiaires.
M. Christophe Sirugue, rapporteur. Nous avons tenu compte du résultat de plusieurs mesures de maîtrise des coûts qui ont été adoptées.
D’abord, la réforme de la tarification hospitalière, par la loi du 29 juillet 2011 de financement rectificative de la sécurité sociale. Les tarifs appliqués pour les prestations de médecine chirurgie obstétrique (MCO) pour les patients AME ont été progressivement alignés sur le droit commun. L'économie est évaluée à 26 millions d'euros en 2014, 55 millions d'euros en 2015 et 5 millions d’euros en 2016. La baisse de ressources qui en a résulté pour les hôpitaux a été partiellement compensée par l’augmentation du nombre de patients en 2014. Un décret du 17 octobre 2011 a ensuite exclu de l’AME les cures thermales et les actes techniques et examens de biologie médicale spécifiques à l'assistance médicale à la procréation.
Enfin, le décret du 3 février 2015 a exclu du champ de prise en charge les médicaments à service médical rendu faible dont le taux de prise en charge est fixé à 15 %. L'impact attendu de cette mesure est d'un peu plus de 4 millions d'euros pour 2015 et de 5 millions d'euros les années suivantes.
Ces mesures contribuent à la stabilisation de la dépense.
Enfin, l'article 69 de la loi de financement de la sécurité sociale pour 2015 a modifié le régime appliqué pour la tarification hospitalière des soins urgents : ils sont facturés comme ceux des patients AME de droit commun ; l'économie attendue est de 50 millions d'euros.
Les particularités des situations en Guyane et à Mayotte demeurent, et la dépense de soins y reste importante. En Guyane, la population étrangère recourt peu aux soins, et la prise en charge AME intervient à 82 % pour des maladies graves ou pour des femmes enceintes souhaitant une prise en charge obstétrique de meilleure qualité. À Mayotte, le coût de la prise en charge des non assurés sociaux est évalué à 77,6 millions d'euros en 2014 pour une dépense totale liée aux soins de 160,7 millions d'euros. Le budget du Centre hospitalier de Mayotte (CHM) s'élevait à 178 millions d'euros pour 2014. Les non assurés sociaux représentent 48 % des recettes sur la base d’une facturation à l’acte, et 42 % des séjours hospitaliers.
La proportion importante de la dépense et des hospitalisations s'explique par la gravité des états à prendre en charge et par le nombre important des femmes comoriennes venant accoucher à Mayotte.
M. Claude Goasguen, rapporteur. Après avoir étudié pendant plusieurs années l’AME dans le cadre du CEC, mais aussi de la commission des finances – je vous invite à consulter mon rapport spécial sur les crédits de la santé pour 2016 –, j’ai la conviction que le système ne pourra pas se maintenir, pour plusieurs raisons.
Première raison : les chiffres présentés ne sont représentatifs de l’ensemble de la dépense. D’abord, ils sont minorés puisque les lois de finances rectificatives ouvrent selon les années entre 100 et 150 millions d’euros supplémentaires. Ensuite, ces chiffres ne tiennent pas compte des dettes de l’AME : une dette cumulée de l’État envers la sécurité sociale actuellement de 57 millions, d’une part ; une dette au titre des soins d’urgence, d’autre part, budgétés à 40 millions par le Gouvernement, mais atteignant en réalité 100 millions pour la sécurité sociale, soit une différence de 60 millions d’euros, qui s’ajoute encore aux coûts de l’AME.
J’ajoute que pour Mayotte, où l’immigration est considérable, il faudrait très certainement ajouter 100 millions d’euros supplémentaires. L’hôpital de Mayotte est le premier « fournisseur » d’enfants de toute l’Europe.
Enfin, en Guyane, la chambre régionale des comptes indique chaque année que les chiffres sont très en dessous de la réalité.
En bref, l’AME apportée par notre pays aux immigrés clandestins est bien plus élevée que ce que le Gouvernement veut bien nous le dire, ce qui me semble extrêmement malsain du point de vue budgétaire.
Deuxième raison : l’État abonde les caisses de la sécurité sociale qui n’exercent pas de contrôles. Les caisses n’ont pas les moyens d’effectuer les contrôles que même les préfectures ou les commissariats ne peuvent assurer eux-mêmes ! L’ouverture systématique de crédits supplémentaires en loi de finances rectificative est ainsi une incitation à l’absence de contrôles, lesquels ne concernent que quelques dizaines de cas sur 300 000 personnes.
Troisième raison : le Gouvernement annonce une économie de 50 millions d’euros pour 2016, sans produire des évaluations justes et cohérentes. D’abord, Mme Marisol Touraine m’a parlé d’économies attendues sur les médicaments ; or celles-ci ne représenteront que 5 millions. Ensuite, les économies sur la dépense générée par la suppression des coefficients de majoration des tarifs hospitaliers appliqués jusqu’en 2014 sont évaluées à 60 millions d’euros, dont 55 millions d’euros en 2015, soit une économie de seulement 5 millions en 2016. Enfin, il m’a été répondu que l’accélération des procédures en matière de droit d’asile permettrait, sur la base de 18 000 demandeurs d’asile déboutés, d’économiser les 40 millions restants. Or cela est impossible, car si les demandeurs d’asile sont déboutés rapidement, ils bénéficieront non de la CMU, mais de l’AME, ce qui grèvera d’autant plus son budget.
Quatrième raison : la France est désormais le seul pays européen à avoir ce système. Or je ne vois pas au nom de quoi notre pays maintiendrait cette spécificité, alors que la dépense des autres pays européens est plus contenue face à la pression migratoire. Malgré quelques restrictions, notre panier de soins est très complet par rapport à celui pris en charge gratuitement chez nos voisins.
Cela m’amène à mes propositions.
Il faudrait imaginer un système proche de celui de nos partenaires européens, avec un panier limité aux soins urgents et aux soins jugés prioritaires, à hauteur de 200 millions d’euros. Les soins urgents et ceux jugés prioritaires qui pourraient être pris en charge gratuitement figurent dans le rapport, page 40. Cette évolution pourrait s’accompagner de la suppression de la condition de résidence de trois mois, ce qui simplifierait les formalités administratives.
À côté des soins urgents ou jugés prioritaires, je préconise un basculement des autres soins dans l’assurance maladie selon un régime adapté, ce qui aurait pour effet de transférer la prise en charge des étrangers en situation irrégulière dans le régime de sécurité sociale. Ce transfert contribuerait à mieux contrôler la dépense.
Avec toute l’estime que j’ai pour Christophe Sirugue, je n’ignore pas qu’il est difficile de critiquer le Gouvernement que l’on soutient. Je me suis moi-même heurté à Mme Bachelot qui avait fait preuve sur le sujet d’une surdité exceptionnelle, ce qui a abouti à la pseudo-réforme de la contribution de 30 euros à la charge des bénéficiaires de l’AME !
En conclusion, il est clair que les hôpitaux subissent la désorganisation croissante provoquée par la gestion actuelle de l’AME. Ce système est devenu ingérable : je ne demande pas sa disparition, mais la prise en compte de mes propositions.
M. Christophe Sirugue, rapporteur. Si dans notre rapport Claude Goasguen et moi divergeons sur les propositions, ce n’est pas le cas à propos des chiffres qui y sont présentés. Je trouve indélicat d’expliquer publiquement que les chiffres de notre rapport son inexacts.
M. Claude Goasguen, rapporteur. Ce n’est pas ce que j’ai dit.
M. Christophe Sirugue, rapporteur. En outre, je ne soutiens pas le Gouvernement par principe : je suis résolument favorable à l’AME.
Notre premier rapport de 2011 a montré que la fraude ne permettait pas d’expliquer la croissance de la dépense. Nous partageons un constat préoccupant : l’augmentation de la charge financière et une sous-dotation régulière de l’AME.
Non seulement nos premières préconisations ont été suivies d’effet, mais elles ont permis une réduction importante de la dépense. Néanmoins, cette réduction a été annulée par l’augmentation du nombre de bénéficiaires, dont il faut souligner que ce sont plutôt des hommes seuls, avec un coût moyen de prise en charge inférieur à 1 000 euros, et non des familles entières comme certains le disent !
S’agissant de la dette de l’État envers la sécurité sociale, elle a été résorbée entre 2007 et 2009, pour augmenter à nouveau à partir de 2011, mais dans des proportions moindres que précédemment. Notre rapport précise que le solde restant dû au 31 décembre 2014, de 57 millions d’euros, est équivalent au montant d’un mois de prestations.
La subvention forfaitaire de l’État de 40 millions d’euros au titre du financement des soins urgents délivrés dans le cadre de l’AME représente 38 % de la dépense globale affectée aux soins urgents. Or si nous devions prendre en compte les propositions de Claude Goasguen, nous en viendrions inéluctablement à transférer une part des dépenses de l’AME de droit commun sur les soins urgents. Car si les gens n’ont pas accès à un dispositif d’accompagnement structuré, leur état de santé s’aggravera, si bien qu’ils se tourneront vers les soins d’urgence plus onéreux, ce qui alourdira encore cette charge financière.
J’en viens à mes propositions.
Premièrement, je considère que l’aide médicale de l’État doit être préservée dans ses modalités actuelles. Un ticket d’entrée est inutile, car non seulement cela complexifie le dispositif, mais cela ne règle rien – le droit de timbre de 30 euros était généralement pris en charge par le mouvement associatif –, sans compter le risque d’éloigner les gens du processus de soins au prix d’une aggravation de leur pathologie.
Deuxièmement, le travail d’examen des dossiers d’AME doit être poursuivi. Il est faux de dire que les contrôles sont inexistants. Pour avoir visité des caisses primaires d’assurance maladie, je peux vous dire que les processus de contrôle ont été substantiellement modifiés, grâce aux agents dédiés et aux outils mis en place – cartes infalsifiables, vérification de l’effectivité de la résidence sur le territoire, photographies, etc. Comme l’indique notre rapport, 54 cas de fraude ont été détectés en 2014, pour un préjudice subi de 130 000 euros – à comparer aux 450 000 euros de préjudice subi du fait de deux cas de facturation d’actes fictifs par des professionnels de santé.
Troisièmement, il faut prendre en compte les besoins des hôpitaux. Seuls quelques établissements sont confrontés à la problématique de l’AME, comme le centre hospitalier de Saint-Denis qui a besoin de dispositifs spécifiques pour accompagner les bénéficiaires de l’AME. Le premier dispositif est relatif à l’interprétariat, aspect très important au regard de la multitude de nationalités des patients. Le deuxième concerne le suivi social et la gestion financière des dossiers, notamment pour obtenir l’encaissement des facturations, qui ont nécessité l’adaptation des équipes pour mobiliser des effectifs. Le troisième dispositif est la mise en place d’assistantes sociales pour faire sortir les personnes du centre hospitalier – l’hôpital de Saint-Denis mobilise cinq ETP sur cette mission. Dans ce contexte, l’accompagnement de l’État au travers des missions d’intérêt général (MIG) est insuffisant au regard des enjeux auxquels sont confrontés les centres hospitaliers. Il faut veiller à ce que ces derniers ne se retrouvent pas dans des situations financières impossibles.
Il faut maintenir le caractère universel de l’AME. J’ai du mal à comprendre qu’on puisse préconiser l’attribution d’un numéro de sécurité sociale à des personnes en situation irrégulière. Une intégration du financement de l’AME au sein du budget de la sécurité sociale rendrait impossible le suivi du dispositif, ce qui entretiendrait les fantasmes sur les abus, la fraude, le déficit. S’agissant de la question du panier restreint, j’invite à la prudence sur la comparaison avec les autres pays européens, dont les systèmes de protection sociale sont différents du nôtre. En Espagne, par exemple, un décret a exclu de l’assistance sanitaire les personnes en situation irrégulière, si bien qu’elles se tourneront forcément vers les soins hospitaliers d’urgence.
En conclusion, l’aide médicale de l’État doit être confortée, mais également encadrée.
M. Claude Goasguen, rapporteur. Chargé par la commission des finances du rapport sur les crédits de la santé, je ne suis pas responsable de la différence entre les chiffres fournis par Mme Touraine et ceux figurant dans le rapport.
Je redis que le système, dans ses modalités actuelles, ne peut être géré que grâce aux lois de finances rectificatives.
Il est faux de dire qu’une fusion du dispositif au sein de la sécurité sociale empêcherait les contrôles. En effet, grâce à l’objectif national de dépenses d’assurance maladie (ONDAM), le Parlement peut réguler les dépenses de santé.
En outre, il est incroyable de prétendre que seuls 54 cas de fraude ont été détectés sur 300 000 personnes. La sécurité sociale n’a pas les moyens de mener ces contrôles, ce qui mène à une situation d’illégalité permanente !
Quant à la dette cumulée, elle s’établit à 57 millions, ce que Mme Touraine ne nie pas. Cette dette a donc augmenté puisqu’elle était de 40 millions l’année dernière…
M. Christophe Sirugue, rapporteur. Mais non ! Monsieur le président, il y a un problème de méthode ! Si Claude Goasguen considère que notre rapport contient des chiffres inexacts, alors il ne peut pas demander de le publier !
M. Claude Goasguen, rapporteur. Les chiffres fournis la semaine dernière par le ministère des affaires sociales sont ce qu’ils sont ! M. Sirugue se base sur les données figurant dans les documents budgétaires annexés au projet de loi de finances pour 2016, alors que je m’appuie sur une analyse plus exhaustive de l’aide octroyée aux immigrés clandestins. En particulier, si Mayotte ne relève pas de l’AME, elle participe à la prise en charge sanitaire des étrangers en situation irrégulière.
M. Christophe Sirugue, rapporteur. Les chiffres de notre rapport sont identiques à ceux du rapport spécial présenté par Claude Goasguen à la commission des finances. L’interprétation qu’en fait Claude Goasguen aboutit à des conclusions différentes que je ne partage pas.
M. Régis Juanico, président. Les chiffres ne sont pas contestables, c’est une question de périmètre. Monsieur Goasguen, vous rajoutez notamment Mayotte et vous avez expliqué pourquoi.
M. Patrick Hetzel. Les dispensaires qui existaient autrefois pour faire face à des problèmes de santé publique ont été supprimés. Or, dans un contexte d’augmentation constante de la dépense publique, ne permettraient-ils pas de contenir cette dépense en répondant aux besoins de soins de proximité et d’urgence ?
Mme Véronique Louwagie. Je crois effectivement que l’opposition entre les deux rapporteurs tient à des différences de périmètre.
Est-il possible de distinguer les dépenses de prévention, les dépenses de soins urgents et les autres dépenses ? Connaissez-vous l’évolution des dépenses en fonction de ces catégories ?
Des dispositifs sont-ils mis en place pour mieux détecter les situations de fraude ?
M. Charles de Courson. La vraie question est de savoir pourquoi notre pays compte 300 000 « clandestins connus ». Une république incapable de faire respecter les règles qu’elle a mises en place risque de tomber dans l’anarchie et un régime autoritaire. Avant de songer à maîtriser la dépense de l’AME, il faudrait mener une politique de l’immigration permettant d’expulser rapidement les clandestins qui ne peuvent bénéficier du droit d’asile.
Ce rapport montre l’absence de coopération européenne. Des travaux sont-ils menés à l’échelle de l’Union européenne pour harmoniser la prise en charge ?
Concernant Mayotte et la Guyane, quand on en arrive à une situation où plus d’un tiers de la population est en situation irrégulière, cela veut dire qu’il n’y a plus de République ! Comme me l’ont dit des élus guyanais, 50 % des accouchements à l’hôpital de Saint-Laurent-du-Maroni concernent des femmes non françaises, qui viennent des deux territoires adjacents, sans compter le trafic d’état civil. En effet, le trafic de reconnaissance de paternité tarifé, par lequel un français reconnaît un enfant contre une somme de 1 000 à 2 000 euros, permet à l’enfant d’être né en France d’un père français. À Mayotte, les choses sont un peu différentes, m’a-t-on dit. Ne faudrait-il pas mettre en œuvre des dispositifs spécifiques dans ces deux régions ?
Ce qui choque nos concitoyens, c’est qu’ils travaillent, paient des cotisations sociales et bénéficient d’une assurance de base avec ticket modérateur, alors que des personnes qui n’ont aucun droit en France et ne travaillent pas – au moins officiellement – bénéficient d’une meilleure couverture maladie qu’eux. Dans ces conditions, la marmite risque d’exploser ! La plupart des 300 000 « clandestins connus » travaillent au noir – sinon, comment vivraient-ils ? Serait-il possible d’évaluer les ressources réelles de ces personnes, afin de leur demander une contribution en fonction de leurs revenus ?
Mme Catherine Lemorton. Je rejoins M. Sirugue sur deux points. D’une part, le retard d’accès aux soins entraîne un surcoût – un furoncle infecté peut provoquer une septicémie. D’autre part, si M. Goasguen considère que les chiffres ne sont pas les bons, il ne faut pas publier le rapport.
Monsieur de Courson, les politiques ne sont pas dédouanés de faire de la pédagogie pour éviter à la marmite d’exploser ! Si les gens travaillent au noir, c’est parce qu’un employeur veut bien les embaucher ! M. Goasguen propose d’inclure dans la couverture les soins en cas d’accident du travail, mais les personnes en situation irrégulière qui travaillent illégalement ne peuvent pas relever de la législation des accidents du travail ! Quant à celles qui sont régularisées par le travail, elles sont très peu nombreuses.
Il existe deux types de fraudes. D’une part, les fraudes au « panier de soins », lequel est défini. Il faut donc arrêter de faire croire à nos concitoyens que les personnes en situation irrégulière ont droit à tout sur notre territoire, car c’est faux ! Si elles bénéficient de soins prescrits en dehors du panier de soins, c’est parce qu’un prescripteur n’a pas fait son travail ! Il faut arrêter d’accuser les bénéficiaires. D’autre part, les fraudes aux conditions d’accès. Pour avoir travaillé avec des associations d’aide aux personnes en situation irrégulière, je vous certifie qu’entre l’arrivée d’un étranger en situation irrégulière sur notre territoire, sa détection et sa prise en charge, il s’écoule plus de trois mois. Beaucoup de personnes ne veulent pas « sortir du bois » pour ne pas être détectées, si bien qu’elles ne bénéficient pas de l’AME et se font soigner dans des centres de Médecins du monde. Je connais des personnes en situation irrégulière sur notre territoire depuis trois ans et qui ne bénéficient pas de l’AME !
Ceux qui disent que les personnes en situation irrégulière doivent entrer dans le droit commun sont les mêmes que ceux qui proposent des dispensaires réservés aux personnes en situation irrégulière ! Ce discours est totalement illogique. Ces dispensaires prendraient-ils la forme de centres de santé ? Beaucoup de familles en situation irrégulière sont suivies dans les centres de PMI, notamment pour la vaccination des enfants.
Autre point : d’aucuns préconisent des génériques pour l’AME, or la promotion des médicaments génériques concerne déjà nos concitoyens.
En conclusion, j’ai du mal à y voir clair après des conclusions aussi différentes entre deux rapporteurs ayant dressé un état des lieux commun. D’un côté, ces personnes pourraient entrer dans le droit commun. Pourquoi pas ? Cela leur éviterait une stigmatisation permanente dans les structures de santé. De l’autre, ces personnes peuvent rester « à part » – je n’y suis pas défavorable non plus –, ce qui permettra de les suivre correctement et d’évaluer la dépense.
M. Jean-Pierre Door. Les flux migratoires ne peuvent qu’entraîner une augmentation de la dépense. Il faut donc agir.
Les propositions de M. Goasguen me paraissent correctes, en particulier la gestion par la sécurité sociale, ce qui mettrait fin à la direction bicéphale actuelle. M. Sirugue est sur une autre ligne, mais Mme Lemorton n’est pas défavorable à une telle mesure. Sans doute est-il possible de trouver un point d’équilibre.
La France a le devoir de prendre en charge les personnes en difficulté, notamment lorsqu’elles souffrent de pathologies sévères et ne peuvent être soignées dans leur pays d’origine. Néanmoins, il faut prendre en charge les soins urgents et jugés indispensables, ce qui nécessite de les définir.
Enfin, dans le cas où son visa de séjour n’est plus valable, un étranger doit repartir dans son pays s’il peut s’y faire soigner. Or beaucoup de personnes dans ce cas restent sur le territoire et entrent dans le cadre de l’AME. Votre rapport aborde-t-il ce sujet ?
M. Claude Sturni. En tant que nouveau membre du CEC, le malaise suscité par les chiffres me laisse perplexe. Dans un contexte de dépense à la hausse, la question est de savoir ce qu’il est possible de proposer afin d’améliorer l’efficience de l’AME.
Le propos de Claude Goasguen sur l’Europe est important. Notre système alimente-t-il les flux migratoires ? Cette question mérite d’être approfondie.
M. Jean-Pierre Gorges. Au-delà des données sur le coût du dispositif, avez-vous mené une analyse sur le recours aux soins en fonction des pathologies ?
M. Régis Juanico, président. Même si les rapporteurs expriment des positions différentes, ils formulent dans le rapport une série de propositions communes, notamment pour ce qui concerne le contrôle des visas touristiques.
M. Claude Goasguen, rapporteur. Madame Lemorton, pour avoir eu maille à partir avec l’Ordre des médecins, je peux vous dire que je ne considère pas les bénéficiaires de l’AME responsables du problème.
Pour autant, je redis que l’AME ne peut qu’entraîner des difficultés du fait de l’absence de contrôles. Un certain nombre de gens, voire certains hôpitaux, ont largement profité du système ! Par conséquent, la sécurité sociale doit trouver un intérêt direct à le contrôler. Cela est indispensable pour assurer le fonctionnement du système avec la crise migratoire actuelle.
À ma connaissance, il n’y a pas d’épidémies grandissantes chez les personnes en situation irrégulière présentes dans les pays européens qui ont institué un panier d’urgence qui coûte moins cher que le nôtre. Par conséquent, le panier français peut être réduit.
Selon les autorités publiques, 16 000 personnes bénéficient de l’AME en Guyane. Mais de qui se moque-t-on ? La moitié des personnes dans les hôpitaux publics guyanais sont en situation irrégulière !
À Mayotte, la kafala islamique vaut 50 euros et la kafala juridique 100 euros ! Selon Mme Touraine, le coût de la prise en charge des étrangers en situation irrégulière à Mayotte est de 65 millions ; notre rapport indique que le coût de la prise en charge des non assurés sociaux est évalué à 77,6 millions ; moi, je pense qu’il s’agit plutôt de 100 millions. En réalité, les chiffres n’existent pas et il faudra bien un jour se mettre d’accord !
Cela étant dit, j’apprécie beaucoup mon collègue Christophe Sirugue. Comme lui, je pense qu’il est possible de se mettre d’accord sur des mesures immédiates qui permettront de mieux gérer l’AME. Mais tôt ou tard, il faudra imaginer un système proche de celui de nos partenaires européens. Parmi mes propositions, figure la suppression du délai de trois mois pour la condition de résidence : ce délai est totalement inutile et complexifie le travail de l’administration.
M. Christophe Sirugue, rapporteur. Il est important de rappeler que les demandeurs du droit d’asile et les réfugiés relèvent, non de l’AME, mais de la CMU.
Sur les six derniers trimestres, la hausse de la dépense a été maîtrisée – +8 %, contre +30 % pour les cinq trimestres précédents. C’est la preuve que la mise en place de dispositifs permettant de maîtriser la dépense est efficace.
S’agissant de la structure des soins, la proportion des dépenses hospitalières dans la dépense totale d'AME est de 70 % – la médecine de ville représente 8 %, les médicaments 13 %. Au titre des dépenses hospitalières, les prises en charge les plus fréquentes concernent la tuberculose, le VIH et les maladies associées, ainsi que les accouchements. Les dispensaires ne pourraient donc pas être adaptés à la prise en charge de ces pathologies.
Le panier de soins existe : l’AME ne donne pas accès à tous les soins.
Enfin, je confirme que les chiffres figurant dans notre rapport sont les bons.
M. Claude Goasguen, rapporteur. Ils sont bons au titre de l’AME stricto sensu. Ils ne prennent pas en compte l’ensemble des dépenses liées à l’immigration irrégulière.
M. Charles de Courson. Il aurait été intéressant de compléter le rapport par des éléments concernant, d’une part, les personnes ayant obtenu le droit d’asile, et, d’autre part, les « clandestins non déclarés ».
M. Jean-Pierre Gorges. Comment peut-on comptabiliser ceux que vous appelez les « clandestins non déclarés » ?
M. Charles de Courson. Tout le monde est malade un jour !
M. Christophe Sirugue, rapporteur. Dans le cadre de l’AME, ces personnes relèvent plutôt des soins urgents. Or l’enveloppe des soins urgents est celle qui risque de déraper le plus. D’où ma réticence à la proposition de mon collègue Claude Goasguen.
Ces personnes n’ont pas envie de se faire connaître, elles ont peur de se faire repérer, même lorsqu’elles ont des fiches de paie. Ce public, qui se dirige vers les dispensaires associatifs comme ceux de Médecins du monde, est donc impossible à identifier.
M. Charles de Courson. Les personnes qui travaillent clandestinement ne pourraient-elles pas contribuer à la dépense ?
Il m’est arrivé d’échanger avec les travailleurs en situation irrégulière, très nombreux dans la restauration et le BTP. Cela se sait, ils sont des milliers dans ce cas ! Nous vivons dans l’hypocrisie la plus totale. En droit fiscal, les gens doivent payer des impôts même pour des activités clandestines.
M. Christophe Sirugue, rapporteur. Mettre en place une contribution des travailleurs clandestins reviendrait à perdurer dans l’hypocrisie. Ce serait en effet reconnaître une rémunération, alors qu’elle provient d’un travail exercé au noir par des personnes en situation irrégulière !
M. Claude Goasguen, rapporteur. En conclusion, le dispositif actuel de l’AME est un embrouillamini considérable. Je ne dis pas que les bénéficiaires en sont responsables, je dis qu’un système non contrôlé est condamné à déraper. Placer la sécurité sociale devant ses responsabilités clarifiera les choses. Avec un panier de soins gratuits réduit, ces personnes pourraient être intégrées au régime de la sécurité sociale pour les autres soins. Quant aux dépenses d’urgence, je ne pense pas qu’elles déraperont avec le système que je propose.
M. Régis Juanico, président. Mes chers collègues, chacun s’étant exprimé, il vous revient de voter sur l’autorisation de publier le rapport qui vous est aujourd’hui soumis.
Le Comité autorise la publication du présent rapport.
ANNEXE :
PERSONNES ENTENDUES PAR LES RAPPORTEURS
1. Auditions :
– M. François Bourdillon, directeur général de l’Institut de veille sanitaire (INVS) (25 juin 2015).
– Mme Florence Jusot, chercheur associé à l’Institut de recherche et documentation en économie de la santé (IRDES) (25 juin 2015).
– M. Nicolas Revel, directeur général de la Caisse nationale de l’assurance maladie des travailleurs salariés (CNAMTS), accompagné de M. David Xardel, directeur de l'organisation, de l'optimisation et du marketing, de Mme Véronika Levendof, responsable du département juridique, et de Mme Clélia Pienne, conseillère auprès de M. Revel (9 juillet 2015).
– M. François Pinardon, responsable du département Pilotage financier des établissements de santé à l’Agence régionale de santé d’Île-de-France, accompagné du Dr Isabelle Chabin-Gibert, responsable PRAPS, Cohésion sociale, Précarité, Pôle besoins, réduction des inégalités, territoires, et de M. Alexandre Masotta, responsable AME (9 juillet 2015).
– M. Thomas Fatome, directeur de la sécurité sociale au ministère des affaires sociales, de la santé et des droits des femmes, accompagné de Mme Jeanne Lanquetot-Moreno, adjointe au chef du bureau de la synthèse financière, et de Mme Géraldine Duverneuil, cheffe du bureau de la couverture maladie universelle et des prestations de santé (9 juillet 2015).
– Table ronde en présence de Mme Jeanine Rochefort, déléguée régionale Île-de-France de Médecins du monde, de Mme Nathalie Godard, coordinatrice générale du Centre de soins de Saint-Denis, et de Mme Marielle Chappuis, chargée de l’Observatoire de l’accès aux soins de la Mission France de Médecins du Monde (16 juillet 2015).
2. Déplacement :
– au Centre hospitalier de Saint-Denis (93) : entretiens avec Mme Yolande Di Natale, directrice générale ; M. Guillaume Chesnel, directeur Activité recettes-service social ; Mme Patricia Lecourt, adjointe au directeur Activité recettes-service social (23 juillet 2015).
– à la caisse primaire d’assurance maladie de Paris : entretiens avec M. Pierre Albertini, directeur général ; M. Yann Rouault, directeur adjoint du service des prestations et des relations avec les assurés ; Mme Michelle Pierre, sous-directrice des prestations ; Mme Laurence Dauffy, directrice adjointe de la régulation et des relations avec les professions de santé ; Mme Samia Rodriguez, cheffe de cabinet ; Mme Claire Abalain, agent comptable (1er octobre 2015).
1 () Les stipulations de l'article 3-1 de la convention relative aux droits de l'enfant du 26 janvier 1990 qui, conformément à l'article 1er de cette convention, s'appliquent à « tout être humain âgé de moins de dix-huit ans, sauf si la majorité est atteinte plus tôt en vertu de la législation qui lui est applicable », interdisent que les enfants ainsi définis connaissent des restrictions dans l'accès aux soins nécessaires à leur santé. Par suite, en tant qu'il subordonne l'accès à l'aide médicale de l'État à une condition de résidence ininterrompue d'au moins trois mois en France, sans prévoir de dispositions spécifiques en vue de garantir les droits des mineurs étrangers et qu'il renvoie ceux-ci, lorsque cette condition de durée de résidence n'est pas remplie, à la seule prise en charge par l'État des soins énoncés à l'article L. 254-1 du code de l'action sociale et des familles, c'est-à-dire des seuls soins urgents « dont l'absence mettrait en jeu le pronostic vital ou pourrait conduire à une altération grave et durable de l'état de santé de la personne ou d'un enfant à naître », l'article 97 de la loi de finances rectificative du 30 décembre 2003 est incompatible avec les stipulations précitées. Il suit de là que les décrets attaqués sont illégaux en tant qu'ils mettent en œuvre cette disposition législative à l'égard des mineurs étrangers. »
2 () « Rapport sur l’admission au séjour des étrangers malades », Mars 2013, rapport des inspections générales des affaires sociales (IGAS) et de l’administration (IGA).
3 () Migration, santé et soins en Guyane, 2009, enquête financée par l’Agence française de développement, publiée par le Bulletin épidémiologique hebdomadaire, BEH, 17 janvier 2012.
4 () Bulletin épidémiologique hebdomadaire, 17 janvier 2012.
5 () Cette prise en charge se fonde sur l’hypothèse que les malades évacués pourront par la suite bénéficier d’une ouverture de droits à l’AME, lorsqu’ils seront présents à La Réunion ou en métropole.
6 () Cf. les travaux de la Mission d’évaluation et de contrôle de la sécurité sociale (MECSS) sur la fraude sociale, rapport d’information présenté le 29 juin 2011.
7 () Projet de loi de financement de la sécurité sociale pour 2015 - Annexe 10 : fiches d’évaluation préalable des articles du projet de loi, page 328.
8 () La prise en charge des populations dites précaires dans les établissements de soins, rapport du comité d’évaluation de la tarification à l’activité et de ses conséquences sur le fonctionnement du système de santé, DREES, ministère de la Santé, décembre 2007.
9 () Le budget des Pass est couvert par une dotation finançant les missions d’intérêt général, sur déclaration de l’établissement de santé. Il intègre l’ensemble des frais liés à l’activité de la structure : personnel, facilitation d’accès aux soins, prise en charge et accompagnement, hors hospitalisation et consultation facturable ; dépenses pharmaceutiques et d’examens médicaux ; coûts d’interprétariat, de transport en cas de Pass mobile, ainsi que ceux de pilotage, de coordination et d’évaluation de la permanence. Pour une Pass généraliste recevant au moins une fois par an 100 patients, la circulaire du 18 juin 2013 a évalué le budget minimal requis à 50 000 euros quelle que soit la prise en charge effectuée.
10 () L’article 1680 du code général des impôts, dans sa rédaction issue de l’article 19 de la loi n° 2013-1279 du 29 décembre 2013 de finances rectificative pour 2013, prévoit que « Les impositions de toute nature et les recettes recouvrées par un titre exécutoire mentionné à l'article L. 252 A du livre des procédures fiscales sont payables en espèces, dans la limite de 300 €, à la caisse du comptable public chargé du recouvrement. ».
© Assemblée nationale
