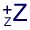


| Accueil > Contrôle, évaluation, information > Les comptes rendus de la mission d’évaluation et de contrôle des lois de financement de la sécurité sociale |
COMMISSION DES AFFAIRES SOCIALES
MISSION D’ÉVALUATION ET DE CONTRÔLE
DES LOIS DE FINANCEMENT DE LA SÉCURITÉ SOCIALE
Mardi 31 mars 2015
La séance est ouverte à dix heures.
(Présidence de Mme Gisèle Biémouret et M. Pierre Morange, coprésidents de la mission)
La Mission d’évaluation et de contrôle des lois de financement de la sécurité sociale (MECSS) procède d’abord à l’audition, ouverte à la presse, de M. David Causse, coordonnateur du pôle santé-social de la Fédération des établissements hospitaliers et d’assistance privés à but non lucratif (FEHAP).
M. le coprésident Pierre Morange. Monsieur Causse, je vous souhaite la bienvenue à l’Assemblée nationale. La situation financière des hôpitaux a fait l’objet d’un rapport de la Cour des comptes, dont le constat, largement partagé, fait état d’un triplement de la dette en dix ans et d’une proportion non négligeable d’emprunts toxiques, à hauteur de quelque 1,5 milliard d’euros, montant qui a sensiblement augmenté à la suite du déplafonnement de la parité du franc suisse ; ce qui nous amène naturellement à solliciter l’analyse de la FEHAP. Nous avons entendu les établissements bancaires ; je les ai interpellés assez vigoureusement au sujet de la responsabilité partagée entre celui qui accorde un prêt et celui qui le contracte
– en l’occurrence, celle du système bancaire français est d’autant plus particulière qu’il s’agit de la santé du peuple français, donc de sa capacité à produire des richesses et de sa puissance de travail, qui lui ont permis de résister à la crise mondiale de 2008 et même de s’autoriser à absorber une part substantielle de la dette toxique de la Grèce… On aurait pu imaginer, ne serait-ce qu’au titre du parallélisme des formes, que ce système bancaire adoptât une démarche similaire à l’égard du peuple français qui était légitimement en droit de s’y attendre, au lieu de se voir considérer comme une simple poule aux œufs d’or.
Mme la coprésidente Gisèle Biémouret, rapporteure. Quelle est la situation financière générale des établissements privés à but non lucratif ? Quels sont les principaux mécanismes d’investissement et quelles en sont les règles ? Quels rapports entretenez-vous avec les agences régionales de santé (ARS) ?
M. David Causse, coordinateur du pôle santé-social de la Fédération des établissements hospitaliers et d’assistance privés à but non lucratif. Je vous remercie d’associer la FEHAP à vos travaux. Il existe trois grandes fédérations hospitalières : la Fédération de l’hospitalisation privée (FHP), la Fédération hospitalière de France (FHF) pour les hôpitaux publics et la Fédération des établissements hospitaliers et d’assistance privés à but non lucratif (FEHAP). Cette dernière est la maison commune des associations, des fondations, des unions mutualistes mais aussi d’institutions de prévoyance et de retraite complémentaire telles Humanis ou PRO BTP, qui relèvent du livre IV du code de la mutualité. Toutes peuvent gérer des établissements relevant tant du champ sanitaire que du champ social et médico-social, parfois de manière mixte. Nous comptons 1 600 personnes morales adhérentes qui regroupent environ 4 000 établissements et services de tailles très diverses. La FEHAP peut ainsi rassembler des établissements de santé en tête de palmarès par la réputation de leurs équipes médicales, tels l’Institut Montsouris ou le centre chirurgical Marie Lannelongue, par exemple, mais également une association précieuse qui gère une petite équipe mobile de soins palliatifs et d’hospitalisation à domicile ainsi que des petites structures, plus modestes par leurs budgets et le nombre de leurs salariés, mais qui rendent des services importants de suite et de réadaptation, notamment dans le domaine gériatrique.
Il est évident que, du fait même de leur variété, toutes ces structures ne sont pas professionnellement armées de la même manière pour conduire les négociations, voire les renégociations, avec le système bancaire qui est toujours plus complexe. Si la plupart des grands établissements ont des directeurs financiers techniquement très affûtés et dont l’expérience professionnelle, acquise dans des cabinets de conseil d’expertise comptable notamment, a permis de se préserver de certains produits bancaires, d’autres adhérents étaient moins armés pour résister aux séductions auxquelles ils ont été exposés ces dix dernières années, mais également pour renégocier, alors même que ces produits bancaires toxiques, vous l’avez souligné, se caractérisent par une grande évolutivité : c’est leur dégradation récente, liée notamment à l’évolution de la parité du franc suisse, qui a conduit les pouvoirs publics à engager des programmes de soutien de plus grande ampleur qu’ils ne l’avaient envisagé. Mais le problème se pose également en termes de capacité de dialogue entre les emprunteurs et le système bancaire.
Les neuf dixièmes de nos établissements, à but non lucratif, exercent des missions de service public ; leurs relations avec les ARS (agences régionales de santé) sont donc à peu près de mêmes natures que celles des établissements du secteur public. Ils sont tenus de remettre leur plan global de financement pluriannuel (PGFP), qui donne l’évolution des grands équilibres de l’investissement ou leurs états des prévisions de recettes et de dépenses (EPRD), qui sont relatifs aux comptes d’exploitation et à leurs résultats. Les autres, pour des raisons historiques, ont conservé des relations de droit privé avec les autorités de contrôle, à l’instar des cliniques de droit commercial ; leur gestion relève alors d’une responsabilité institutionnelle et économique pleine et entière, sans rapport tutélaire avec les ARS.
Afin de bien mettre en proportion les chiffres que je vais donner, il faut garder à l’esprit que, dans le domaine sanitaire des soins de court séjour, à côté des deux grands ensembles publics et privés de statut commercial, nos établissements non lucratifs représentent 9 % de l’offre. Autrement dit, notre contribution est importante, parfois emblématique, mais demeure limitée même si elle représente aussi 13 % de l’offre de psychiatrie et 40 % de celle des soins de suite et de réadaptation.
Les établissements privés à but non lucratif ont été beaucoup moins exposés aux produits structurés et à l’endettement toxique que ceux du secteur public, ce qu’a montré la cartographie établie par la banque Dexia. Des renégociations ont certes eu lieu depuis mais, pour la sphère du secteur privé non lucratif, on atteint un montant total consolidé qui n’excède pas 100 millions d’euros. Reste que certains de nos adhérents ont été bel et bien exposés – il faut rappeler que certaines banques, dont Dexia, bénéficiaient d’une image quasi publique, tutélaire, du fait de leur présence auprès des collectivités territoriales.
L’endettement global consolidé des établissements privés à but non lucratif, en consolidé, s’élève à 1,6 milliard d’euros, ce qui représente un taux de dépendance financière très saine de 36 % seulement alors que les ratios prudentiels dans l’ensemble du secteur sont de l’ordre de 50 %. Cela étant, ces 36 % sont une moyenne et je suis prêt à vous fournir des éléments plus détaillés. Les emprunts toxiques ne représentent que 100 millions d’euros, dont une part a été renégociée depuis. Bien des adhérents de la FEHAP qui n’ont pas pris de risque éprouvent un sentiment d’injustice devant les dispositions de soutien aux établissements exposés aux emprunts structurés apportées par les pouvoirs publics aux seuls hôpitaux publics. « Pourquoi eux et pas nous ? » On peut y voir le réflexe classique de jalousie du petit frère vis-à-vis du grand frère qui fait l’objet de plus d’attention de la part des ARS et des pouvoirs publics, mais il n’empêche que cette différence de traitement ne se limite pas à l’aide aux établissements victimes d’emprunts toxiques : cela vaut aussi pour le soutien à l’investissement. Force est de constater que les capacités en fonds propres des fondations et des associations se sont singulièrement affaiblies. Il en va de même pour la dynamique de gestion de l’immobilier, de la cession d’actifs, particulièrement en ce qui concerne la modernisation du patrimoine ; les capacités d’investissement sont devenues très tendues et l’on remarque une progression inquiétante du taux de vétusté. Le taux d’aide publique aux opérations de restructuration en faveur de notre secteur est plus faible que celui du secteur public. Cette inégalité de traitement étonne nos adhérents puisque notre secteur est soumis à toutes les contraintes et obligations de service public – sinon plus, car nos praticiens hospitaliers n’ont pas d’activité libérale : ainsi mon président a-t-il coutume de dire qu’ils sont les vrais héritiers de la mission de service public originelle. Qui plus est, cette dissymétrie dans la distribution des aides publiques ne risque-t-elle pas précisément de favoriser une situation de surendettement ?
M. le coprésident Pierre Morange. En ce qui concerne les règles de financement des établissements, dans le plan hôpital 2012, on s’attachait finalement à aider à payer les intérêts d’emprunt ; la philosophie depuis a changé, on raisonne désormais en dotations en capital. Ce changement de doctrine vaut-il également pour la FEHAP ?
M. David Causse. Lorsque l’on monte un plan d’investissement, on regarde quel est le niveau de financement gratuit ou bonifié que l’on peut espérer. Nos établissements relèvent de la loi du 31 juillet 2014 relative à l’économie sociale et solidaire ; à ce titre, ils ont potentiellement vocation à bénéficier des financements favorables de la Banque publique d’investissement, mais celle-ci commence tout juste à concevoir ses schémas d’intervention. La question du taux d’épargne se pose aussi, autrement dit de ce que l’établissement peut supporter en termes de charges d’exploitation mais aussi d’amortissement. Les commissaires aux comptes nous interdisent les durées d’amortissement « baroques » – dans le secteur public, on a observé des durées d’amortissement qui n’avaient plus rien à voir avec les normes prudentielles et la Cour des comptes en a fait état. En ce qui nous concerne, du fait de la certification de nos comptes, nous ne pouvons pas minorer artificiellement nos charges d’exploitation – ce qui, au passage, donne d’autant plus de crédit aux chiffres que je vous ai donnés, ce qui n’est pas le cas des chiffres de tous les établissements publics.
Aucune opération dans la première liste examinée par le Comité interministériel de performance et de la modernisation de l’offre de soins (COPERMO) – pour restituer les échanges que nous avons eu avec la ministre à l’occasion du changement de doctrine – ne concernait le secteur privé à but non lucratif. Le problème se pose surtout en termes d’asymétrie – ou de dissymétrie – culturelle : le ministère regarde les hôpitaux publics comme son propre prolongement et peine à appréhender la globalité de l’offre. Lorsque je veux taquiner mes interlocuteurs, je leur dis que j’apprécierais que la Direction générale des hôpitaux devienne réellement la Direction générale de l’organisation des soins… Certains mécanismes ne sont pas d’ordre technique mais d’ordre culturel : il est naturel pour le ministère comme pour les ARS de s’occuper de la situation des établissements publics de santé, beaucoup moins des opérations du secteur privé à but non lucratif. Certes, celles-ci sont moins importantes et cela n’est pas une mauvaise chose : certaines très grosses opérations du secteur public ont pu amener à un surinvestissement que tout le monde regrette de devoir supporter ensuite pendant des années.
Mme la coprésidente Gisèle Biémouret, rapporteure. Au fil des auditions, nous nous rendons compte que des établissements publics se trouvent dans une situation financière très compliquée. Est-ce également le cas pour des établissements du secteur privé ?
M. le coprésident Pierre Morange. Au risque de nous éloigner de notre sujet, le secteur social et médico-social est-il, lui aussi, concerné par les emprunts toxiques ?
M. David Causse. Je vous remercie de me tendre cette perche : les activités de la FEHAP sont transversales et il est bon de ne pas oublier le secteur médico-social que vous connaissez bien.
Hélas oui, Madame la présidente, certains de nos établissements, qui heureusement se comptent sur les doigts d’une seule main, connaissent de grandes difficultés financières alors qu’ils sont indispensables à l’offre dans les territoires, mais ces difficultés ne sont pas nécessairement liées aux emprunts structurés. De fait, le premier risque pour le secteur privé réside dans la rupture de trésorerie. Parfois, la hausse de la tarification à l’activité (T2A), mal gérée par l’établissement, ou l’évolution tarifaire annuelle se trouvent à l’origine de ces difficultés, encore aggravées par l’asymétrie que j’évoquais à l’instant dans la distribution des crédits hors tarif des missions d’intérêt général et de l’aide à la contractualisation, dont 97 % sont affectés au secteur public. Du coup, la marche budgétaire ou tarifaire à franchir chaque année conduit les intéressés régulièrement sur le fil du rasoir.
Cette année, par exemple, le Parlement a voté un objectif national des dépenses d’assurance maladie (ONDAM) plutôt généreux : pour l’ensemble du secteur sanitaire et médico-social, son taux de progression est de 2,1 % alors que le PIB en 2014 n’a progressé que de 0,4 %. On pourrait considérer que l’arbitrage, tant du Parlement que du Gouvernement, est très favorable pour le secteur. Malheureusement, du fait de combinaisons techniques diverses, le tarif est amené à connaître une évolution de - 1 % pour le court séjour hospitalier en 2015 – peut-être seulement - 0,65 % si on estime qu’il est possible de restituer le coefficient prudentiel qui est précisément mis de côté pour éviter de dépasser l’ONDAM, du reste maîtrisé depuis plusieurs années. À cela s’ajoute l’évolution mécanique des charges diverses, salaires, énergie, etc., sans aucune décision particulière, estimée à au moins 2 %. Autrement dit, l’ensemble nous oblige à réaliser un gain de productivité de 3 % en 2015, et c’est la même chose depuis plusieurs années ! C’est à la lumière de cette très forte pression qu’il faut apprécier la situation financière des établissements, particulièrement, de court séjour. La trésorerie des établissements publics, elle, peut compter sur la vigilance de la trésorerie-paierie générale et de la solidarité de l’ensemble des établissements publics, dans la mesure où une consolidation globale s’effectue tous les jours à Bercy ; et si un établissement se retrouve en quasi-défaut de paiement, comme ce fut le cas du CHU (centre hospitalier universitaire) de Caen l’année dernière, le ministère prend les dispositions pour faire l’avance de trésorerie nécessaire, ce qui permet à l’établissement considéré de « s’en sortir », même si cela fait des années qu’il connaît de très graves difficultés. Pour les établissements privés, fussent-ils non lucratifs, le grand risque, c’est la barre du tribunal après exercice de son droit d’alerte par le commissaire aux comptes… C’est en cela que je parlais d’établissements sur le fil du rasoir. Nous ne demandons rien d’autre aux pouvoirs publics que de nous manifester la moitié au moins de la bienveillance et de l’attention dont ils font montre à l’égard des établissements publics.
En ce qui concerne les établissements médico-sociaux, ce sont en tant que personnes morales qu’ils s’adressent aux banquiers lors de leur recherche de financement, pas en tant que gestionnaires d’un établissement de santé ou médico-social. De fait, certaines de ces personnes morales gestionnaires d’établissements, faute de personnel suffisamment compétent, n’ont pas su négocier comme il convenait et ont contracté des emprunts toxiques.
M. le coprésident Pierre Morange. Pouvez-vous nous communiquer des chiffres plus précis que « quelques établissements » ?
M. David Causse. Le montant consolidé est de 110 millions pour l’ensemble de nos établissements, chaque établissement concerné connaissant un endettement de 3 à 6 millions. Cela représente des proportions très modérées, tout à fait négociables pour des banquiers, pour autant que les pouvoirs publics consentent à nous intégrer dans le périmètre de l’action qu’ils entendent conduire. Les montants en jeu sont parfaitement gérables.
M. le coprésident Pierre Morange. Quels sont ces montants, quels sont les taux d’intérêt ?
M. David Causse. Pour que je puisse vous répondre, il faudrait étudier de près chaque contrat. En revanche, je pourrais vous adresser un exemple ; votre question est bienvenue car la FEHAP souhaite qu’un regard transversal soit posé sur l’ensemble de ses activités, y compris médico-sociales. Notre présence dans ce secteur est très importante, d’autant plus que la FHP n’est pas concernée et la FHF ne l’est que pour les maisons de retraites rattachées au secteur gérontologie des hôpitaux. Heureusement, il n’y a pas eu de grandes actions emblématiques emportant des programmes très lourds d’investissement tels des reconstructions d’établissements publics de santé mais seulement quelques petites opérations. Celles-ci ont d’ailleurs opportunément bénéficié, à l’occasion des plans vieillissement et solidarité, après la canicule en 2004, et solidarité grand âge, de financements gratuits de la part de la Caisse nationale de solidarité pour l’autonomie (CNSA) qui ont constitué un levier considérable. Le projet de loi relatif à l’adaptation de la société au vieillissement prévoit d’ailleurs la poursuite de ces plans pour l’activité des personnes âgées et des personnes handicapées dans les activités de la CNSA, ce qui est une excellente chose.
En définitive, nos adhérents ont été bien moins exposés aux emprunts toxiques que les établissements du secteur public et très peu d’entre eux sont concernés. Reste la question de l’équilibre des politiques d’aides publiques ; certaines ARS nous apportent d’ailleurs leur soutien pour des dossiers et s’en font l’avocat devant le ministère. Nous constatons un décrochage progressif puisque, au début, le plan hôpital 2007 respectait les composantes de l’offre ainsi que la proportionnalité de sa répartition. Mais au fil du temps, le taux d’aide aux établissements non publics a fléchi.
M. le coprésident Pierre Morange. Notre rapporteure s’est interrogée au sujet de l’évaluation du patrimoine hospitalier. La FEHAP, qui connaît très bien le secteur social et médico-social, a-t-elle conduit une réflexion sur ce thème ? Au nom de notre mission, notre collègue Martine Carrillon-Couvreur a dressé un bilan de l’action de la CNSA et a, de même, des zones d’ombre ont été constatées au sujet de l’évaluation du patrimoine hospitalier public. Des évaluations ont pourtant été établies à la demande de la MECSS et un rapport du Sénat a été consacré à ce sujet. Disposez-vous de quelques chiffres en ce qui vous concerne ?
M. David Causse. Je ne pourrais pas vous donner une telle évaluation dans la seconde ; cependant, pour avoir été délégué général adjoint de la FHF lorsque MM. Gérard Larcher et Claude Évin se sont succédé à sa présidence, je suis quasiment certain que la Direction générale de la comptabilité publique (DGCP) dispose de tous les comptes.
M. le coprésident Pierre Morange. Sous la mandature précédente, au cours des travaux du rapporteur de la mission, M. Jean Mallot, sur le fonctionnement interne de l’hôpital, la direction générale du Trésor avait estimé devant nous ce patrimoine à « plusieurs dizaines de milliards d’euros » ! Un tel degré d’approximation laisse les représentants du peuple perplexes et, entendu par notre mission, un directeur d’hôpital a utilisé le terme d’enquête « spéléologique » pour qualifier cette évaluation…
M. David Causse. La métaphore de la spéléologie me fait songer au système national d’information inter-régimes de l’Assurance maladie (SNIIRAM), qui contient toutes les données relatives aux soins de ville, un véritable continent – pratiquement l’équivalent en volume d’investissements et de dépenses publiques des deux secteurs hospitalier et médico-social confondus. C’est un outil extraordinaire, mais malheureusement, le nombre de spéléologues capable d’explorer une telle grotte peut se compter sur les doigts d’une main… Il faut avoir de bons chefs de cordée pour lire le SNIIRAM ! De même, M. Jacques Grolier, qui a enseigné pendant des années à l’École des hautes études en santé publique était sans doute un des seuls experts à être capable de faire parler la DGCP qui a en main tous les comptes.
Cela dit, il faut savoir distinguer entre valeur comptable et valeur de marché. Certains bâtiments peuvent avoir perdu toute valeur comptable dans les comptes d’établissements publics et constituer cependant de véritables pépites dans le cadre de la reconversion, de la rénovation urbaine ou de la promotion immobilière. À l’inverse, certains châteaux en Espagne dont la valeur comptable est encore élevée peuvent avoir une valeur dérisoire en termes de foncier ou d’implantation. La question de l’évaluation patrimoniale suppose une contextualisation dans le territoire, un examen des séries chronologiques établies par les notaires et retraçant l’évolution de la valeur de l’immobilier, bref, un regard professionnel d’une autre nature qui, à lui seul, justifierait une méthodologie particulière.
M. le coprésident Pierre Morange. Cela serait sage.
M. David Causse. On découvrirait des choses étonnantes, des valeurs zéro dans des bilans qui sont de véritables pépites et l’inverse, de la même manière qu’il peut arriver à des particuliers de supporter des charges extrêmement lourdes de remboursement d’emprunt pour des appartements ou des maisons qui, pour des raisons diverses, ont perdu beaucoup de leur valeur.
Nous disposons d’études sur les patrimoines et les comptes d’exploitation de nos adhérents, car un échantillon très large des personnes morales répond à nos enquêtes. Je vous les communiquerai bien volontiers.
Dans le secteur médico-social, pour des raisons assez similaires à celles relevées dans le secteur sanitaire, nous constatons que la capacité des opérateurs à gérer leurs investissements courants de renouvellement et d’entretien a fléchi au cours des dernières années. Cela s’accompagne, dans un cas comme dans l’autre, d’une baisse de leurs fonds propres et d’une augmentation préoccupante du taux de vétusté. Ils subissent la pression des ARS et des conseils généraux qui, de leur côté, connaissent leurs propres contraintes liées à l’aide sociale. Bien entendu, les grandes opérations de reconstitution, de délocalisation ou de transformation du patrimoine ne sont pas concernées. Un des risques encourus est de voir des exploitants indispensables contraints de recourir à des requalifications de patrimoine afin de pouvoir répondre à certaines exigences qui s’imposent, comme celles de l’accessibilité et de la mise en conformité rendue nécessaire par l’évolution des normes. La capacité de nos gestionnaires à faire face aux dépenses d’entretien courant s’est clairement dégradée, alors même que nos établissements ne peuvent s’installer dans des déficits accumulés faute de bénéficier de l’immunité qui semble prévaloir dans le secteur public. Les gestions demeurent prudentes, les taux d’indépendance financière restent satisfaisants, mais au détriment des investissements courants.
Mme la coprésidente Gisèle Biémouret, rapporteure. En ce qui concerne la formation des équipes dirigeantes de vos établissements en matière financière, vos méthodes de recrutement sont-elles différentes du secteur public ? Vous revenez souvent sur la « sécurité » dont bénéficieraient quelque part les établissements publics même si on se doute bien que le ministère ne peut pas les laisser en situation de cessation de paiement.
M. David Causse. Cela est également sous-entendu dans l’objet de votre mission dans la mesure où l’endettement public comme le recours public à des emprunts toxiques engagent nécessairement les finances publiques ; force est d’admettre que les établissements publics bénéficient d’une garantie de l’État implicite, pas nous. Sécurité pour le secteur public, insécurité pour le nôtre, pour dire les choses avec un peu d’humour triste…
Pour ce qui est de la gouvernance des établissements et de leurs finances, la différence est fondamentale : dans les établissements privés non lucratifs, la responsabilité devant les tiers n’engage pas un dirigeant salarié mais le président de l’association, de la fondation ou de l’union mutualiste, voire le trésorier. Cela nous amène à organiser chaque année des sessions de formation sur la responsabilité des administrateurs, sur la responsabilité personnelle en cas de faute de gestion, cela participe des mesures de prudence. Nos responsables sont souvent des personnes issues de ce que j’appellerai l’élite républicaine, anciens hauts fonctionnaires, personnes issues de l’entreprise ou du champ médical libéral qui estiment qu’après avoir beaucoup reçu, ils se doivent d’œuvrer pour le bien public en prenant des responsabilités au sein de conseils d’administration d’associations et de fondations. Mais en cas de faute de gestion ou de déficit important ne faisant l’objet d’aucunes mesures correctives, nos dirigeants engagent leur responsabilité personnelle, ce qui n’est pas le cas des membres du conseil de surveillance d’un établissement public. C’est ce que dit mon président, M. Antoine Dubout : les maires tiennent à présider les conseils de surveillance des établissements publics de santé ; bien que ce ne soit plus obligatoire dans les textes, c’est devenu un réflexe sociologique. Nul doute que leur analyse changerait si les charges déficitaires n’étaient plus mises au compte de l’Assurance maladie, mais à la charge de leur commune ! C’est ce qui explique la prudence de la gestion de nos administrateurs : certains de nos établissements de santé en sont à leur quatrième ou cinquième plan de retour à l’équilibre.
M. le coprésident Pierre Morange. Quelle est la traduction pratique de l’exercice de ces responsabilités de gestion ? Arrive-t-il réellement à des dirigeants de vos établissements d’être poursuivis à titre personnel ?
M. David Causse. Oui, nous en avons eu un cas tout à fait dramatique : un de nos dirigeants a été poursuivi sur ses biens propres et a perdu tout son patrimoine. Il s’agissait d’une opération lourde ; du reste, les habitants des communes avoisinantes ont vu leurs impôts locaux augmenter, car les collectivités locales s’étaient portées garantes d’un certain nombre d’emprunts. Ce dirigeant, persuadé du caractère indispensable de son association, a cru que les pouvoirs publics viendraient mettre au pot, confondant un réflexe favorable à un établissement public avec la réalité d’un établissement privé non lucratif…
Bien évidemment, ces présidents ou trésoriers délèguent à des salariés, directeur général et secrétaire général, qui eux-mêmes s’entourent de collaborateurs : dans les grands établissements, ce sont souvent d’anciens experts-comptables ou même cadres d’organismes bancaires et de cabinets de conseil. Mais nos établissements plus modestes ne peuvent pas acquérir ces compétences, faute d’avoir les moyens de les y attirer. Cela étant, comme l’a rappelé M. Morange, les banques sont tenues à des obligations de conseil, elles doivent adapter leurs outils et leur langage à la capacité d’appréciation des risques de leur interlocuteur. Dans le cas d’espèce que j’ai évoqué, des produits très complexes ont été proposés à une équipe qui n’était pas capable d’en mesurer les risques.
M. le coprésident Pierre Morange. Il a été indiqué à la mission que les établissements publics de santé n’ont pas été autorisés à former des recours à l’encontre des établissements bancaires, alors que certaines collectivités territoriales ont pu s’appuyer sur la jurisprudence pour agir. Compte tenu de la complexité des produits proposés et de l’hétérogénéité des niveaux de formation de vos gestionnaires, et dans la mesure où il s’agit, de la part des banques, de montages visant ni plus ni moins à faire de la spéculation financière à partir d’un argent socialisé, la FEHAP a-t-elle étudié la possibilité de déposer des recours ?
M. David Causse. Je suis heureusement surpris par cette question et j’avoue ne pas avoir pensé à la poser à notre réseau. Des renégociations ont eu lieu, mais nous ne sommes pas au courant d’actions au niveau judiciaire. Cela étant, mon expérience de juriste me porte à penser que, sous réserve de dispositions contractuelles que d’aucuns auraient pu consentir, les obligations de conseil font parties des griefs susceptibles d’entrer en ligne de compte si la voie de la renégociation des emprunts s’avérait bouchée.
M. le coprésident Pierre Morange. Une négociation n’a d’efficacité que s’il existe un rapport de force, autrement dit si vous êtes en mesure de menacer votre interlocuteur de mesures de rétorsion, par exemple judiciaires, afin de l’amener à comprendre la situation de dépendance financière dans laquelle se trouve l’établissement de soins. Cela n’est pas prévu pour la sphère hospitalière publique stricto sensu, ce qui a conduit la MECSS à essayer de porter la question. Cela nous étant malaisé, nous avons entrepris, avec Mme la rapporteure Gisèle Biémouret, d’essayer d’engager directement ce dialogue avec les établissements bancaires en leur rappelant leur responsabilité morale, du fait de leur implication dans la crise financière mondiale et alors même qu’ils avaient accepté d’absorber une part de la dette grecque toxique… Compte tenu, au surplus, des facilités dont ils disposent aujourd’hui avec les volumes considérables injectés dans le marché monétaire par la Banque centrale européenne (BCE), nous leur avons fait valoir qu’ils avaient tout loisir de revenir à des taux d’intérêt fixes et raisonnables au lieu d’en rester aux taux exorbitants découlant de ces emprunts à taux variable.
M. David Causse. Je trouve votre idée d’une renégociation globale tout à fait bien venue, car si certaines de nos équipes de direction n’ont pas su analyser la sophistication démesurée de certains produits bancaires, elles ne seront pas plus capables de mener à bien leur renégociation. Au regard de l’enjeu pesant sur le secteur public, je mesure les difficultés rencontrées par le secteur privé non lucratif, même si celui-ci s’est montré plus prudent, lorsque je vois les montants concernés et le nom des banques, UBS, Deutsche Bank…
M. le coprésident Pierre Morange. Monsieur Causse, dans cette salle, à votre place, il y avait en janvier des représentants d’établissements bancaires. Je puis vous assurer que, lorsque nous les avons interpellés, ils étaient mal à l’aise. Je vous invite à revoir l’enregistrement vidéo, particulièrement révélateur. Nous les avons saisis par écrit afin qu’ils nous adressent un tableau exhaustif retraçant tous les emprunts consentis ainsi que leur engagement à en sortir par le haut en proposant des taux d’intérêt fixes raisonnables, compte tenu de la modicité des taux dont ils bénéficient eux-mêmes pour leur refinancement. Dans ces conditions, on pourrait imaginer que la FEHAP pallie la faiblesse technique de certains de ses adhérents en proposant une mutualisation de la renégociation dans le cadre d’un rapport de force plus favorable, voire en y associant les autres fédérations, afin de contraindre les établissements bancaires en leur rappelant que le peuple français n’est pas qu’une poule aux œufs d’or, qu’il en va de la santé de ses travailleurs qui produisent de la richesse et que, au-delà de la morale, ils auraient tout intérêt à préserver ce réservoir de rentabilité. Car, derrière les chiffres, il y a des vies.
M. David Causse. J’entends parfaitement votre recommandation, de même que votre souci d’efficacité. Plus la négociation est globale, plus elle est efficace et susceptible de concerner le secteur privé non lucratif : dans le train des emprunts toxiques, nous ne sommes qu’un petit wagon…
M. le coprésident Pierre Morange. Wagon après wagon, on forme un grand train !
M. David Causse. Face à des Goldman Sachs, Deutsche Bank, Crédit Suisse, HBSC, Morgan, Dexia, BNP Paribas, Royal Bank of Scotland… même une action collégiale, menée par notre petit effectif mais pour des montants somme toute modestes, serait sans effet. Encore une fois, il s’agit des banques comptant parmi les plus puissantes au monde et dont certains cadres dirigeants auraient du mal à localiser la France.
M. le coprésident Pierre Morange. Je suis convaincu qu’une action collective conduite devant les banques, fussent-elles de rang international, par les trois fédérations aurait un poids certain dans la négociation, autrement plus pertinent que le point de vue d’un dirigeant d’établissement isolé face à une banque, qu’elle soit américaine ou française. Nous avons eu droit à des réponses qui valaient leur pesant d’or ; un établissement bancaire franco8belge célèbre nous a fait valoir que le peuple belge lui aussi avait cautionné ces emprunts toxiques… À cela, j’ai répondu que, des deux côtés de la frontière, la souffrance était la même et que le sang qui coulait avait la même couleur. Il faut les remettre face à leur responsabilité morale, ce qui permettra à une négociation de qualité de s’engager.
M. David Causse. Il me faut examiner, sur le plan statutaire, la capacité de nos établissements à former un recours. Dans la cartographie établie par Dexia que j’ai mentionnée, les montants concernés n’apparaissent pas plus que les éventuelles renégociations. Je vous les communiquerai par écrit. Pour ce qui est d’éventuels recours, il va me falloir revenir auprès de nos adhérents.
Mme la coprésidente Gisèle Biémouret, rapporteure. La tarification à l’acte permet-elle aux établissements, publics ou privés, de faire face à la fois aux investissements et au remboursement de la dette ?
M. David Causse. C’est la question clé. Les tarifs pour les activités de court séjour ont baissé cette année en moyenne de 0,65 % – 1 % en intégrant la réserve prudentielle. Mais certains établissements, du fait de leur activité, seront encore plus exposés : certains d’entre eux, assez grands, font état d’une baisse de l’ordre de 3 à 4 %. Cela dans le contexte d’une évolution mécanique des charges de 2 %, cela donne une idée de la hauteur de la marche à gravir.
Les gestionnaires hospitaliers sont confrontés à un véritable supplice de Sisyphe : il faut chaque année repousser les déficits au prix de nouvelles réorganisations qui épuisent les équipes, y compris les équipes soignantes. Certes, certaines réorganisations s’imposaient, mais d’autres participent d’une répartition sur tous les opérateurs d’efforts dont sont exemptés des établissements qui concentrent à eux seuls une bonne part des déficits qui pèsent sur l’ensemble. Ainsi, chaque année, quatre ou cinq établissements bien connus, à eux seuls et de façon récurrente, absorbent presque 500 millions d’euros sur une marge de manœuvre de 1,6 milliard d’euros, ce qui est considérable. Un rapport d’une mission de l’Inspection générale des affaires sociales (IGAS), dirigée par l’inspecteur général Patrice Legrand, a considéré que les tarifs permettaient de faire face à l’investissement courant, mais pas aux grandes opérations de recomposition de l’offre.
Les gestionnaires constatent une hausse constante du taux de vétusté ; les plus prudents freinent sur les investissements courants. Nos établissements sont en mesure d’investir et de rembourser leurs dettes, mais pas d’engager des opérations de rénovation structurantes et, pour quelques-uns d’entre eux, la situation financière devient très angoissante.
M. le coprésident Pierre Morange. Pouvez-vous indiquer à la MECSS les noms des établissements fortement endettés ?
M. David Causse. Les CHU de Caen, de Pointe-à-Pitre, de Fort-de-France et d’Évry-Corbeil particulièrement sont en butte à des difficultés chroniques depuis des années : je ne parle pas de leur dette, mais de leur déficit d’exploitation, qui oblige à un comblement permanent réduisant d’autant les marges de manœuvre de l’État.
Est-ce la T2A qui est responsable de cette situation ? Tout dépend du niveau des tarifs ; une logique d’enveloppe peut aussi conduire à des situations budgétaires tout aussi pénalisantes. Lorsque le sage regarde la lune en la montrant du doigt, l’imbécile regarde le doigt, dit l’adage. Le tarif ou l’enveloppe ne sont que la traduction de l’arbitrage générique voté par le Parlement puis de l’allocation des ressources par le Gouvernement. Des établissements de soins psychiatriques ou de suite et réadaptation du service public (SSR) sont ainsi financés par une dotation annuelle, dont une baisse globale de 0,6 % est annoncée. Il n’y a donc pas de magie, tout dépend de l’équation initiale.
M. le coprésident Pierre Morange. On peut y ajouter les préconisations des structures chargées de l’amélioration des pratiques hospitalières qui visent, par le biais de la rationalisation de la masse salariale, à dégager des marges de manœuvre. La Cour des comptes l’a noté, selon les disciplines, notamment obstétrique, cardiologie ou pneumatologie, les ratios d’encadrement et d’effectifs varient de un à cinq. La masse salariale représentant 70 % du budget d’un hôpital, ces sujets, au-delà de la question de la T2A, ne sont pas neutres.
M. David Causse. Les établissements sous gestion du secteur privé ont justement cet aiguillon, sous peine de perdre toute autonomie et de se soumettre complètement à l’arbitrage des pouvoirs publics. La partie de la Cour des comptes accompagnant le projet de loi de financement de la sécurité sociale pour 2014 et consacré à l’hospitalisation privée non lucrative, a du reste montré que les établissements de santé de la FEHAP ont fait des efforts non négligeables et affichent des niveaux de productivité et d’organisation excellents.
Pour en revenir à notre dilemme, des décisions difficiles et, certes respectables, ont été prises qui concernent des investissements lourds, dont le coût est supporté par tous, ce qui se traduit par une pression indifférenciée du tarif sur l’ensemble des opérateurs qui ne tient pas compte de la capacité de recomposition ou des efforts particuliers demandés à certains d’entre eux. Ainsi, alors que Rouen dispose d’un CHU parmi les plus importants de France, situé à un quart d’heure d’hélicoptère de Caen et que le centre hospitalier du Havre atteint pratiquement le niveau d’un CHU, la décision de reconstruire le CHU de Caen a été prise. Ne conviendrait-il pas de s’interroger sur l’opportunité de cette opération ? Qu’il faille respecter les habitants de Caen, répondre aux inquiétudes des élus, je le conçois. Qu’il faille reconstruire un établissement, c’est certain. Mais faut-il que ce soit un CHU, sans se poser de question sur l’existence de spécialités ou de sur-spécialités qui ne devraient être qu’à Rouen ? C’est là l’exemple caractéristique de décisions qui, certes, ont leur logique à l’échelon territorial mais qui, additionnées les unes aux autres,…
M. le coprésident Pierre Morange. C’est ce qu’on appelle l’autorité de l’État !
M. David Causse. …font peser des contraintes sur tout le monde, peu importe, à cet égard, que l’on se place dans une logique de financement global ou tarifaire. Qu’on la prenne par des enveloppes budgétaires, de type MIGAC ou dotation annuelle, ou par des tarifs d’activité, l’équation initiale reste la même : dès lors que l’enveloppe de l’ONDAM est fixée à 2 % pour le secteur sanitaire et que les prévisions en volume du besoin de soins s’élèvent, pour le secteur public, à 2,8 %, l’évolution ne peut qu’être négative. La T2A a le dos large : ces problématiques renvoient à des choix de politique publique. Au demeurant, la FEHAP et ses dirigeants préfèrent de beaucoup l’allocation de ressources par les tarifs, beaucoup plus objective car liée à des services rendus à un moment donné. Les dotations par enveloppe impliquent une fixité historique, une sorte de « rayonnement fossile » lié à l’histoire, mais aussi à la capacité de peser dans les antichambres. À l’occasion de chaque campagne budgétaire, y compris pour 2015, la direction générale de la FEHAP me demande d’insister pour préserver la masse tarifaire. Les enveloppes renvoient à une gestion plus volontariste, politique, de la répartition de la ressource.
Mme la coprésidente Gisèle Biémouret, rapporteure. Au fil des auditions, nous entendons des points de vue différents au sujet de cette question du financement.
M. David Causse. Les établissements de soins de suite et de réadaptation comme les établissements psychiatriques, qui sont placés sous le régime de la dotation globale, vont vivre une année 2015 particulièrement difficile. Ils n’ont pas la possibilité de réaliser des gains de productivité en augmentant leur activité – cela serait même malsain car ce serait pour ceux la triple peine. Premièrement, s’ils augmentent leur activité afin de répondre aux besoins de la population, dans le cadre d’une logique de dotation globale, leurs recettes n’augmentent pas. Le ministère des finances adore les dotations globales : cela se régule facilement, cela se « rabote » à volonté, cela donne un sentiment de maîtrise totale, mais en termes d’organisation et de dynamique des équipes, c’est très stérilisant. Deuxièmement, le surcroît d’activité reste neutre sur la masse salariale mais il induit des charges supplémentaires liées à la médication ainsi qu’à d’autres prestations telles la biologie ou l’imagerie ; contrairement aux établissements de court séjour, les établissements de SSR et psychiatriques ne peuvent jouer sur la seule marge de dépassement qui reste : la facturation en sus des molécules onéreuses. Le seul traitement de l’hépatite C représente un coût en médicaments de 65 000 euros sur douze semaines par patient, c’est un coffre-fort dont il faudrait s’équiper pour ranger ces lingots… C’est ce qui va interdire, du reste, le transfert de patients atteints de cancer des centres de court séjour vers les établissements de soins de suite et de réadaptation, puisque ceux-ci seront incapables de supporter le surcoût de ces médications initiées en court séjour.
L’état de nos finances publiques et sociales justifie que la pression économique s’exerce sur tous et personne n’a lieu d’en être exempté. La vraie question est celle du vecteur à utiliser pour qu’elle s’exerce de manière saine, au bon endroit, et qu’elle produise les bonnes réflexions. Or la politique de pression sur les seuls tarifs, sans s’interroger sur les enveloppes de missions d’intérêt général et d’aide à la contractualisation (MIGAC), fait qu’elle s’exerce très fortement sur tous les acteurs, de manière totalement indifférenciée ; il n’est pas certain qu’elle produise les effets pédagogiques ou d’incitation à l’orientation des choix attendus, ni qu’elle soit la plus lisible. Ce n’est donc pas la T2A qui pose question, mais le rééquilibrage des efforts ainsi que les moyens mis en œuvre pour y procéder.
M. le coprésident Pierre Morange. Monsieur Causse, nous vous remercions de nous avoir répondu de manière aussi exhaustive et nous attendons les compléments d’information que vous vous êtes engagé à nous fournir.
La Mission d’évaluation et de contrôle des lois de financement de la sécurité sociale (MECSS) procède ensuite à l’audition, ouverte à la presse, de M. Patrice Chatard, directeur général et cofondateur de Finance active, et M. Matthieu Collette, responsable des études économiques et de la formation.
Mme la coprésidente Gisèle Biémouret, rapporteure. Dans le cadre de nos travaux sur la dette des établissements publics de santé, nous nous sommes interrogés sur la formation des directeurs d’hôpitaux en matière financière et sur le devoir de conseil des banquiers qui semble avoir été insuffisant compte tenu de la souscription de nombreux emprunts toxiques.
Vous accompagnez les établissements hospitaliers depuis plusieurs années. Comment expliquez-vous que de nombreux établissements aient souscrit des emprunts structurés en sous-estimant le risque de tels produits ? Comment parvenir à un financement des investissements plus adapté aux contraintes sanitaires ?
Mais au préalable, nous aimerions vous entendre présenter votre société, dont nous avons découvert l’existence au cours de nos auditions.
M. Patrice Chatard, directeur général et cofondateur de Finance active. Créée en 2000, la société Finance active fournit aux directions financières des entreprises et des collectivités publiques des services d’accompagnement dans la gestion de la dette et des risques financiers. Nous proposons une approche qui combine, d’une part, des plateformes collaboratives de gestion en ligne, grâce auxquelles les hôpitaux, par exemple, peuvent suivre l’ensemble de leurs emprunts et, d’autre part, un accompagnement personnalisé d’un consultant dédié, que chacun de nos clients peut appeler afin de lui poser des questions sur sa dette ou encore pour connaître l’offre bancaire la plus intéressante parmi toutes celles qu’il a reçues.
Depuis sa création, Finance active connaît une croissance régulière et a réalisé un chiffre d’affaires en 2014 de 16 millions d’euros. Chaque année, 25 % de son chiffre d’affaires est réinvesti en R & D technologique et financière. Nos équipes regroupent plus de 140 collaborateurs : nous créons un emploi par mois.
Nous travaillons avec un large panel de clients publics et privés. Dans le secteur public, nous accompagnons la plupart des communes et des régions en France et même en Europe – Italie, Suisse, Belgique, Allemagne, Suède –, ce qui fait de nous une entreprise européenne. Nous accompagnons également une large part d’établissements publics de santé : la grande majorité des CHU, hôpitaux locaux, et même certains établissements d’hébergement pour personnes âgées dépendantes (EHPAD) et établissements de santé privés d’intérêt collectif (ESPIC).
Dans le secteur privé, notre clientèle se compose de grandes entreprises, y compris du CAC 40, de PME et d’entreprises de taille intermédiaire (ETI) en région, en France et à l’international.
Nous avons également des clients parmi les bailleurs sociaux.
Chaque année, nous publions un observatoire, c’est-à-dire des moyennes statistiques sur la base des emprunts de nos clients, que nous fournissons à la direction générale du Trésor, à Bercy, et à la Direction générale de l’offre de soins (DGOS). S’agissant des établissements publics de santé, vous allez avoir la primeur de ces éléments pour l’année 2014.
Mme la coprésidente Gisèle Biémouret, rapporteure. Quelles différences voyez-vous en matière de gestion entre un établissement privé et un établissement public, ainsi qu’en matière de formation des dirigeants des établissements ? Je pose cette question, car, comme l’a montré l’audition précédente, on peut supposer que l’État ne laissera pas tomber un établissement public.
M. Patrice Chatard. Nous sommes compétents pour parler de la gestion du risque financier, de la gestion de la dette – et non des grands équilibres en termes de déficit.
Matthieu Collette anime des formations à l’intention aussi bien du secteur public que du secteur privé. Finance active existe car nous exerçons un métier de spécialistes auprès de clients publics comme privés, qui ont besoin d’informations et d’un accompagnement au moment de réaliser des programmes d’investissement, car ils ne connaissent pas forcément le marché bancaire, le niveau des marges, le type de produit, les banques actives, etc.
Enfin, il nous arrive de croiser des directeurs financiers très brillants aussi bien dans le secteur public que dans le secteur privé.
M. Matthieu Collette, responsable des études économiques et de la formation financière. En matière de gestion, je vois deux grandes différences entre le secteur public et le secteur privé. Premièrement, les contraintes sont plus importantes dans le secteur public. Les plans Hôpital 2007 et Hôpital 2012 étaient très lourds : on voit rarement dans le secteur privé des investissements aussi importants sur des durées aussi longues. Deuxièmement, les contraintes sont différentes avec, d’un côté, une mission d’intérêt général et, de l’autre, la recherche d’investissements rentables.
Dans plusieurs de ses rapports, l’OCDE préconise une plus grande professionnalisation dans la gestion des finances publiques et locales au sens large, et ce pour tous les pays membres.
Sur le terrain, nous n’observons pas de différences très importantes, si ce n’est que nous formons plutôt des dirigeants généralistes dans le secteur public, et plus souvent des spécialistes sur des questions clés dans le secteur privé, même si les grandes collectivités et les grands établissements de santé comportent des chargés de mission spécialisés sur ces questions.
En tout état de cause, nous exerçons un métier de spécialistes, et cela le restera car il s’agit de questions financières potentiellement complexes, et qui renvoient à des enjeux très importants.
M. Patrice Chatard. En termes de produits, c’est la durée qui fait la différence. Un établissement public de santé peut obtenir des financements à trente ans, alors qu’un établissement privé les aura beaucoup plus difficilement.
Mme la coprésidente Gisèle Biémouret, rapporteure. Comment expliquez-vous que des emprunts toxiques aient pu être contractés par des hôpitaux publics ? Que faudrait-il modifier pour garantir que cela ne se reproduise plus ?
M. Patrice Chatard. Ce n’est pas la première fois que la question nous est posée, puisque nous avons participé sur ce sujet aux travaux de la Cour des comptes, du Sénat, de la commission Gissler, ainsi que de la commission d’enquête de l’Assemblée nationale, conduite par MM. Claude Bartolone et Jean-Pierre Gorges.
Chez Finance active, tout est tracé : à chaque fois qu’un directeur financier appelle son consultant pour l’interroger sur un nouvel emprunt ou un réaménagement, la demande est immédiatement enregistrée dans notre système de gestion ainsi que la réponse. Je peux donc vous fournir des éléments statistiques : sur la période 2004-2008, nous avons reçu de l’ensemble de nos clients – collectivités locales et secteur public de santé – 8 000 propositions de réaménagement et 7 000 propositions de nouveaux financements comportant des produits structurés ! En l’espace d’environ cinq ans, ce sont donc 15 000 propositions bancaires de ce type qui ont été adressées à nos clients du secteur public.
Autrement dit, le marché commercial était guidé par les banques – dont certaines comportaient des équipes de plus de 300 commerciaux – et, toute la journée, les directeurs financiers des collectivités locales et des établissements publics de santé étaient sollicités pour réaliser ce type de produit. Il n’y a donc aucune ambiguïté ; le marché était parfaitement organisé par les banques à l’époque : Dexia en tête, Caisse d’Épargne, Crédit Agricole, Royal Bank of Scotland (RBS), etc.
Cela étant, sur ces 15 000 propositions, à peine 500 ont été souscrites par nos clients. Nous estimons donc que notre travail n’a pas été inutile : nous en avons arrêté un grand nombre, la grande majorité. Les choses auraient pu être pires. Certes, une partie a été souscrite, et elle n’est pas neutre. Mais à l’époque, de grands plans d’investissement, notamment Hôpital 2007, avaient amené les hôpitaux à chercher des financements – et certains financements ont comporté un volet « produit structuré ». D’ailleurs, les hôpitaux ont été les premiers à se voir accorder des financements sans marge – de mémoire, Crédit Agricole Indosuez a été le premier à proposer du « Euribor + 0 % » –, mais avec possibilité pour le directeur financier de changer d’index, de réaménager le prêt comme il le souhaitait, sans passer par une délibération : tout était prévu dans le contrat dès le départ. Dans tous les cas, la politique commerciale des banques était claire : il s’agissait de remporter l’appel d’offres sur le financement et donc l’encours, si bien qu’elles étaient prêtes à casser les prix. Les commerciaux ont annoncé aux hôpitaux avoir « mieux » à leur proposer que du « Euribor trois mois sans marge », à savoir des produits structurés dont certains se sont révélés très toxiques. C’est ainsi que les choses sont arrivées.
Dans nos publications, dont nous venons de vous distribuer un exemplaire daté de 2006, vous constaterez que nous avons lancé des alertes à destination de nos clients, intitulées par exemple « Rejetez les propositions liées (multi-index + structuré) » ou encore « Les dangers des indexations conditionnées au change euro/franc suisse ». Nous nous sommes efforcés de sensibiliser nos clients, par des événements, des formations, des publications. Il n’en reste pas moins que nous avions en face de nous des banquiers pas mauvais qui trouvaient les arguments pour convaincre le directeur financier, par exemple, de ne pas prendre l’indexation fixe ou variable, que conseillait Finance active, mais plutôt de panacher avec du franc suisse… Pour avoir travaillé sur des financements hospitaliers, je me souviens que nous avions élaboré un mélange parfait entre le taux fixe et le taux variable, mais la banque est ensuite passée voir le directeur financier et ils ont tout modifié… C’est un des établissements aujourd’hui touché.
M. Matthieu Collette. Pour les banques, les produits structurés répondaient à deux objectifs.
Le premier était de créer davantage de rémunération. Le marché du secteur public local au sens large est peu rémunérateur du fait de la règle de dépôts des fonds au Trésor, alors que la « bancarisation », c’est-à-dire la gestion des flux, est le nerf de la guerre pour les banques. Au surplus, la concurrence avait fait baisser les marges sur les crédits standards à des niveaux très bas. Par conséquent, des produits complexes, avec de l’ingénierie financière, assuraient de facto davantage de rémunération.
Ensuite, le second objectif était d’avoir la « mainmise » sur les encours. Il était très difficile, voire impossible aux clients de sortir d’un encours en produit structuré – des produits indexés sur le franc suisse, notamment. En fait, les banques avaient des politiques de restructuration quasiment tous les six mois, ce qui permettait de rechercher à nouveau de la rentabilité sur un encours déjà existant.
Cela explique l’impact commercial très important de ces produits. On peut même dire que cette offre a créé sa demande : un taux facial faible pouvait rencontrer une demande en raison des plans d’investissement très importants et de la nécessité de chercher des marges de manœuvre.
Mme la coprésidente Gisèle Biémouret, rapporteure. Les collectivités locales se sont organisées plus rapidement que les hôpitaux : elles sont en procès contre certaines banques, alors que les établissements de santé n’ont pas l’autorisation de le faire. Qu’en pensez-vous ?
M. Patrice Chatard. C’est bien un problème d’autorisation, et nous ne comprenons pas vraiment pourquoi les hôpitaux ne l’ont pas eue… Les prêts toxiques ont touché aussi bien les collectivités locales que les établissements publics de santé : il s’agissait des mêmes banques, des mêmes commerciaux, des mêmes offres, des mêmes produits. Les collectivités locales et les élus sont montés assez vite au créneau pour dénoncer ce qui s’était passé, s’organiser et s’engager dans des contentieux. S’agissant des hôpitaux, on n’a pas entendu parler du problème durant de nombreuses années ; aujourd’hui, ils rattrapent un peu ce retard.
M. Matthieu Collette. À partir du moment où cette question est devenue politique, les choses ont avancé. Les élus montés au créneau ont trouvé des relais bien plus facilement que le directeur général d’un centre hospitalier et ont réussi à faire bouger les lignes en obtenant un premier fonds de soutien, certes peu utilisé, alors que la solution d’État est intervenue beaucoup plus tardivement pour les hôpitaux.
M. Patrice Chatard. Mais je ne suis pas certain qu’un directeur général qui aurait voulu monter au créneau assez tôt aurait eu l’autorisation…
Que faut-il faire pour que cela n’arrive plus ? Aujourd’hui, la situation est radicalement différente : ces produits n’existent plus, ils ne sont plus commercialisés par les banques, à la faveur de la mise en place de chartes ou de réglementations ; on voit mal comment ils pourraient réapparaître.
M. Matthieu Collette. Le dispositif existant avec, d’un côté, la charte Gissler, qui permet de tracer les produits, et, de l’autre, les restrictions sur les possibilités d’emprunt – emprunts possibles à taux fixe ou à taux variable et éventuellement opérations de couverture type « cap » – empêcheront, quasiment de manière réglementaire, les établissements de santé de souscrire à nouveau des produits structurés.
Nous allons maintenant vous présenter quelques éléments de méthodologie.
Au 31 décembre 2014, sur un peu plus de 420 établissements de santé, 7 700 lignes d’emprunt étaient traitées dans nos systèmes, pour un encours total de 22,9 milliards d’euros. Je rappelle que la dette cumulée des hôpitaux publics s’élève à près de 30 milliards d’euros.

Nous couvrons quasiment l’ensemble des établissements de santé et la moitié de la dette des CHR (centres hospitaliers régionaux) et CHU (centres hospitaliers universitaires).
Le taux moyen de la dette fin 2014 reste relativement faible : 3,36 % en moyenne, tous établissements confondus. L’inertie observée depuis 2009 s’explique par le fait que les établissements de santé ont davantage recours au taux fixe, certaines banques refusant de prêter à taux variable, en Euribor simple, à des établissements plus petits. Cette évolution maîtrisée donne une lisibilité à moyen terme sur le coût de la dette.

Les différences selon les types d’établissement s’expliquent par la structure de la dette, à taux variable ou à taux fixe ; les plus grands centres hospitaliers ont les taux moyens les plus faibles car leur part de taux variable simple est la plus importante, ce qui permet de bénéficier de niveaux de taux extrêmement faibles – les Euribor sont proches de zéro et le coût de l’emprunt correspond pratiquement à la marge de la banque. Elles s’expliquent aussi par la nature même des établissements : les ESPIC, établissements plus jeunes, ont des projets à durée de vie plus longue.
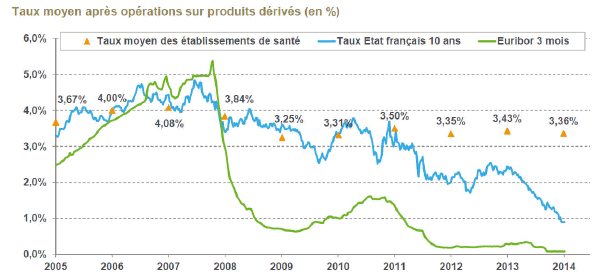
Les grands plans d’investissement se sont accompagnés d’un rallongement de la durée de vie de la dette, puisque le financement de l’immobilier exige des maturités plus longues. Depuis 2011, le léger infléchissement s’explique par le ralentissement de ces investissements très longs, mais aussi par le fait que les banques ont été pendant un moment réticentes à prêter sur des maturités au-delà de quinze ans.
Cela étant, cette durée de dix-sept années devrait-elle être mise en regard avec la durée d’amortissement moyenne des investissements hospitaliers ? Il s’agit certainement d’une voie à privilégier, c’est-à-dire un meilleur adossement entre la durée d’amortissement des biens financés et la durée d’amortissement des emprunts – même si l’on sait que l’absence de marges budgétaires conduit souvent à l’allongement de la durée de l’emprunt pour alléger la charge annuelle de la dette…
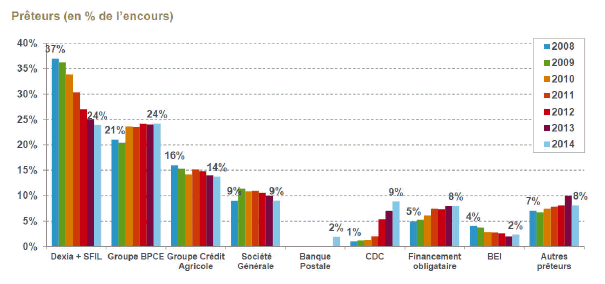
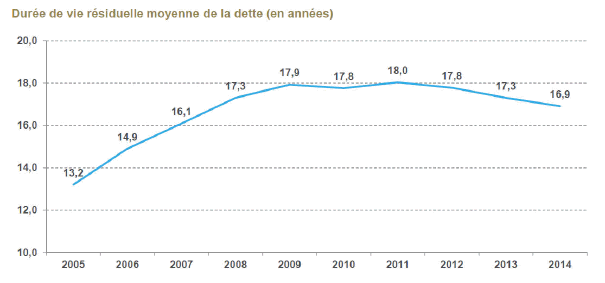
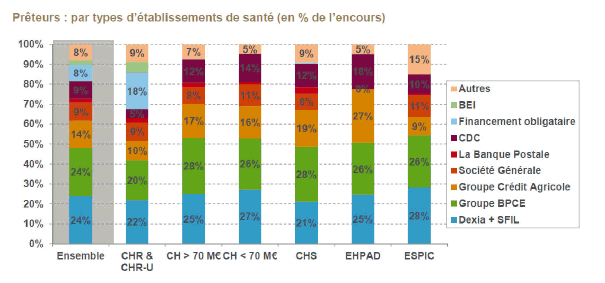
Parallèlement à la baisse très importante, entre 2008 et 2014, de la part de l’agrégat Dexia-Société de financement local (SFIL), appelée à se poursuivre du fait de l’extinction programmée de Dexia, les parts dans l’encours de dette des autres banques restent relativement stables, ce qui signifie qu’il n’existe pas de stratégie de leur part pour devenir le premier prêteur des établissements de santé.
À l’inverse, la part des financements alternatifs tend à croître, celle du financement obligataire, celle de la Banque européenne d’investissement (BEI), celle de la Caisse des dépôts et consignations (CDC) ayant crû de manière très importante sur la même période, ce qui traduit une intervention déterminante des pouvoirs publics. L’une des conséquences en est que les banques acceptent de financer certains établissements à condition que la CDC s’engage elle-même à le faire – celle-ci apparaissant comme un déclencheur. On sait que les banques doivent gérer le risque, mais de là à s’entourer d’autant de « pare-feu », et qui plus est de celui de la Caisse des dépôts… Il y a là matière à s’interroger. On parle d’un excès d’offre sur le marché du financement du secteur public local, où les offres des banques représentent entre 25 et 30 milliards d’euros, mais ils sont pour les collectivités et les établissements de santé respectivement de 18 milliards d’euros et de 2 à 2,5 milliards d’euros : l’écart est très important. Cet excès d’offres sur le marché public local résulte pour l’essentiel, de l’intervention de la Caisse des dépôts – 4 à 5 milliards d’euros annuellement jusqu’à 2017 – et de la BEI, qui a beaucoup augmenté ses engagements et joue souvent un rôle de déclencheur sur des dossiers délicats.
Mme la coprésidente Gisèle Biémouret, rapporteure. Pensez-vous que les établissements publics de santé ont un accès aux ressources leur permettant de financer leurs investissements nécessaires ? Certains sont-ils en danger ?
M. Matthieu Collette. Notre champ d’expertise porte sur les moyens de financer l’investissement, moins sur l’avenir de l’investissement.
Comme le montrent les évolutions du marché ces trois dernières années, très difficiles pour les établissements – sauf pour les très grands –, puisque des interventions exceptionnelles de la Caisse des dépôts et consignations ont été nécessaires, les choses se sont stabilisées à nouveau : la Banque postale est présente, la CDC de façon pérenne, au moins jusqu’en 2017. Néanmoins, il faut distinguer deux marchés à l’intérieur de ce marché apparemment en excès d’offre. D’un côté, les grands établissements, relativement en meilleure santé que les autres, peuvent mettre les banques en concurrence, disposer des financements de la CDC, des grands projets de la BEI, éventuellement du financement obligataire. Ils pourront donc bénéficier de cette liquidité excédentaire. À l’inverse, les plus petits établissements, en difficulté, ont beaucoup de mal à trouver des financements. Certains sont même obligés de reporter des projets d’investissement, comme nous l’avons encore constaté fin 2014. Et ceux qui en trouvent sont clairement des établissements que la CDC a décidé de suivre ; les banques comme la Caisse d’épargne et le Crédit Agricole suivent, mais à hauteur de leurs engagements dans les encours pour ne pas faire augmenter leur taux d’emprise.
Ainsi, même si la liquidité est disponible et assez peu onéreuse aujourd’hui, un marché à deux vitesses est en train de se créer, si bien que le retour de la concurrence sur ce marché ne bénéficie pas à tout le monde.
M. Patrice Chatard. Il nous semble que les choses sont un peu plus difficiles pour les établissements publics de santé que pour les collectivités. Même ceux qui arrivent à boucler leurs appels d’offres sont obligés de s’adresser à plusieurs banques. Par exemple, un établissement qui recherche 10 millions d’euros recevra 2 millions d’euros de la Caisse d’épargne, 2 millions du Crédit Agricole, 4 millions d’euros de la CDC, etc. C’était tout à fait différent en 2007, où il y avait une surabondance d’offres. Aujourd’hui, les établissements, même les plus gros, sont obligés de panacher, et certains établissements plus petits ne trouvent pas de financement et sont obligés de reporter les investissements – même si ce n’est pas la majorité.
M. Matthieu Collette. Ces derniers établissements étaient déjà très prudents sur les investissements, car ils se savaient en difficulté et pressentaient qu’ils auraient du mal à trouver des financements. Pour autant, fin 2014, plusieurs de nos clients dans ce cas ont dû reporter des investissements, faute d’être suivis par le secteur bancaire.
On remarque que, pour les plus petits établissements, la part de la Caisse des dépôts et consignations – entre 12 % et 14 % – est plus importante et le panel des prêteurs moins large.
À l’échelle macroéconomique, la dette des établissements de santé est moins risquée aujourd’hui, puisque la part des produits structurés les plus risqués, classés 6 ou F selon la cotation de la charte Gissler, est passée de 6,3 % de l’encours en 2010 à 2,5 % fin 2014. Cela étant, en nombre de produits et en montants, l’évolution est relativement faible dans la mesure où la part de l’encours structuré a diminué via la dilution dans les nouveaux encours – ces dernières années ont vu quasiment uniquement des financements en 1A, à taux fixe ou à taux variable.
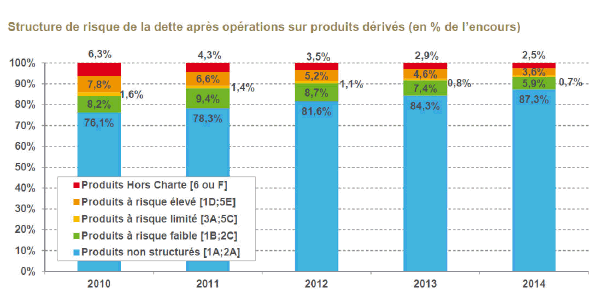
Pour l’année 2014, 5,7 % de la diminution de l’encours structuré total s’explique par l’amortissement des emprunts – les encours diminuant en conséquence –, 6,7 % par l’achèvement de phases dites structurées, le produit étant prévu pour rebasculer dans une phase à taux variable sur la fin de l’emprunt, et 4,9 % par les remboursements anticipés des encours les plus risqués, c’est-à-dire les opérations de désensibilisation proprement dites. Et surtout, ces opérations de désensibilisation ont concerné ceux des produits les moins risqués
– emprunts à taux variable hors zone euro, indexés sur le LIBOR, un taux suisse ou britannique, ou les produits « annulables » permettant de passer à taux fixe ou à taux variable avec une dette d’exercice – parce que cela était plus facile, notamment du côté des banques.
M. Patrice Chatard. Les produits hors charte Gissler, qui concernent des produits de change la plupart du temps, sont les plus problématiques. Sur un encours global de 23 milliards d’euros, 2,5 % représentent tout de même 580 millions d’euros net et concernent un assez grand nombre d’établissements. C’est un réel problème pour ceux qui sont touchés, surtout avec la dégradation du franc suisse qui peut porter les coupons d’intérêt à 15 % voire 20 %.
Je pense qu’il faudra faire une distinction entre les petits et les grands établissements. Généralement, la SFIL parvient à désensibiliser ces produits en profitant d’un nouveau programme d’investissement : on propose un paquet avec un nouvel emprunt plus cher, mais des pénalités diminuées pour l’ancien emprunt. Ces opérations de désensibilisation, que nous accompagnons parfois, nous paraissent quelquefois opportunes.
M. le coprésident Pierre Morange. Compte tenu de votre compétence technique, avez-vous adopté une posture de négociation avec les établissements touchés ou les avez-vous sollicités pour cela ? Bref, y a-t-il une mutualisation dans la stratégie de renégociation des emprunts toxiques, que vous l’ayez suggérée ou qu’elle vous ait été demandée par les intéressés ?
M. Patrice Chatard. Nous les suivons tout particulièrement, grâce à notre équipe dédiée, composée de collaborateurs très expérimentés, qui a construit un « sonar » : tous les emprunts sont « scannés » en permanence aux conditions des marchés financiers, et sitôt que des fenêtres s’ouvrent, des alertes sont adressées à nos clients et nos consultants. Nous avons d’ailleurs réussi quelques opérations de désensibilisation l’année dernière, à l’occasion de gros mouvements sur le yen.
M. Matthieu Collette. Il y a une contrainte aujourd’hui : les banques appliquent systématiquement le taux d’usure. Pour certaines opérations il y a quelques années, le taux d’usure n’était pas appliqué, si bien que l’on pouvait voir des opérations de désensibilisation avec un taux à 6,5 % ou 7 %. Cela avait le mérite d’amener l’établissement à faire l’opération et à sortir du risque une bonne fois pour toutes. Ce n’est plus possible désormais.
M. le coprésident Pierre Morange. Qu’est-ce qui justifie la pratique de ce taux d’usure : une réglementation posée par les accords bancaires internationaux, des règles prudentielles ? Les calculs actuariels sont-ils « entrés dans la danse » au titre des mécanismes de réassurance ? Cela serait difficilement compréhensible, vu l’injection colossale de masse monétaire décidée par la Banque centrale européenne. Cela relativise quelque peu le discours sur le taux usuraire…
M. Matthieu Collette. C’est une question que nous nous posons nous-mêmes. Certains de nos clients ont décidé « politiquement » de se débarrasser une bonne fois pour toutes de ces produits ; mais comme la SFIL indique que le réaménagement engendrera le dépassement du taux d’usure, l’opération ne se fait pas. Autrement dit, les opérations réalisées au cours de l’année écoulée l’ont été avec des taux de 4,5 % à 5 %, pas plus.
M. le coprésident Pierre Morange. Si je comprends bien votre propos, cette notion de taux usuraire est finalement portée par la SFIL, alors que des établissements de santé seraient prêts à clore ce passif… En clair, les banques utilisent-elles cet argument pour refuser toute renégociation ? Avez-vous le sentiment que, sans cet élément de doctrine, dont il faut trouver la justification, les choses pourraient se faire ?
Je pose cette question, car les établissements bancaires ayant absorbé 70 % de la dette grecque, je ne vois pas pourquoi ils ne feraient pas le même effort pour la santé du peuple français, qui participe à la prospérité de notre pays.
M. Matthieu Collette. Les cas que j’évoque, certes pas très nombreux, mais tout de même très problématiques, correspondent à des établissements de santé qui décident de sortir de leur emprunt toxique et qui sont prêts à y consacrer les crédits nécessaires. Ils demandent à la banque, souvent la SFIL, de leur faire une proposition, mais ils se heurtent à un refus parce que le taux de retournement, le taux de sortie, serait supérieur au taux d’usure.
Pourtant, la réglementation actuelle sur l’usure ne s’applique pas forcément entre deux professionnels. Dans notre domaine, les choses devraient donc être clarifiées pour savoir où placer le curseur, afin que ces opérations puissent être réalisées. Sinon, c’est se priver d’une possibilité de sortie : à partir du moment où un établissement décide d’accepter un effort financier pour sortir de l’emprunt qu’il a contracté, cela devrait pouvoir se faire. Cet argument du taux d’usure a été avancé avant les contentieux, sans décision sur le sujet.
M. le coprésident Pierre Morange. Cette position pourrait être reconsidérée à la faveur d’un rapport de forces plus favorable aux hôpitaux.
M. Matthieu Collette. Absolument. Dans la mesure où ce sont des produits de gré à gré, c’est-à-dire contractés entre deux contreparties, si ces dernières ne sont pas d’accord sur les conditions de sortie du produit, il n’y a pas de possibilité de sortie, contrairement à un produit négocié sur un marché où sont organisées les liquidités.
En clair, si la SFIL, ou une autre banque, donne un argument pour bloquer la négociation, il n’y a aucune possibilité de sortie. D’ailleurs, les collectivités se sont vu conseiller d’attendre que le fonds de soutien soit opérationnel pour que leur soient proposées des cotations. Ainsi, les choses étaient systématiquement repoussées, en dépit d’une volonté claire de « couper les positions ».
En définitive, la discussion n’est pas toujours équilibrée, car même si la collectivité ou le centre hospitalier met le chèque sur la table, si la contrepartie avance un argument pour le refuser, la transaction ne se fera pas…
M. le coprésident Pierre Morange. Votre capacité de négociation pourrait donc être sollicitée, compte tenu de votre compétence technique et de la masse des emprunts que vous suivez. Cela constituerait une sorte d’action pédagogique face à la SFIL et aux autres établissements bancaires.
M. Patrice Chatard. Nous sommes prêts à le faire. Nous le faisons d’ailleurs un peu, mais souvent pour des sorties au cas par cas et avec un nouveau financement derrière : il n’y a pas une approche globale de liquidation de ces produits.
M. le coprésident Pierre Morange. Ce n’est pas suffisamment organisé et conceptualisé.
M. Patrice Chatard. Tous les jours, nous suivons la valorisation des produits, nous alertons nos clients dès qu’une possibilité de sortie apparaît. Nous avons la difficulté évoquée avec le taux d’usure. Nous en avons une autre puisque, jusqu’à présent, tous les réaménagements au taux variable n’ont pas été acceptés par la SFIL. Or un taux variable peut être un « Euribor trois mois », c’est-à-dire pratiquement le taux de la BCE ; soit aujourd’hui presque rien. Il peut donc être judicieux pour un établissement de santé, qui dépense beaucoup d’argent en pénalités, de sortir d’un produit pour repartir en taux variable indexé sur l’Euribor s’il est très exposé à taux fixe. Mais aucune banque ne veut réaménager les produits structurés sur du taux variable, fût-ce du « Euribor trois mois ».
M. Matthieu Collette. Vous parliez de mutualisation. Une partie du métier de Finance active consiste à essayer de réduire l’asymétrie d’information – nerf de la guerre en économie –, notamment en mutualisant l’information. Quand un de nos clients réussit à réaliser une opération, nous essayons d’en informer les autres, via nos publications, sans forcément nommer l’intéressé. Ensuite, nous suivons les portefeuilles au quotidien et nous envoyons de nombreuses alertes pour que nos clients puissent relancer leur banque, demander des cotations. Cela passe donc par cette mutualisation, même si nous n’allons pas forcément jusqu’à la négociation.
Mme la coprésidente Gisèle Biémouret, rapporteure. La faiblesse des capacités d’autofinancement des petits hôpitaux vous paraît-elle constituer un handicap dont l’explication se trouverait dans l’application du système de tarification à l’activité ?
M. Patrice Chatard. Cette question dépasse notre champ de compétence. Notre métier est de proposer des plateformes de suivi de la dette et d’accompagner nos clients dans la gestion de cette dette.
M. le coprésident Pierre Morange. Parallèlement à cette logique d’accompagnement, avez-vous une approche d’évaluation du patrimoine hospitalier de vos clients ? Une vision globale serait intéressante pour proposer un plan de sortie pertinent et susceptible de rassurer les établissements bancaires au regard d’un taux fixe raisonnable.
M. Matthieu Collette. Aujourd’hui, ce n’est pas le cas, mais je pense que c’est le futur de notre métier.
M. Patrice Chatard. Nous ne procédons pas à l’analyse du patrimoine immobilier des établissements : ce sont eux qui nous fournissent cet élément. Sur cette base, nous pouvons leur faire des recommandations sur leur programme d’investissement en termes de durée notamment.
Mme la coprésidente Gisèle Biémouret, rapporteure. La Cour des comptes propose de permettre l’expérimentation par les trois plus grands centres hospitaliers régionaux de l’émission de billets de trésorerie. Cette proposition vous semble-t-elle pertinente ? Quels seraient les avantages et les inconvénients de ces émissions ?
M. Matthieu Collette. Le décret autorisant plusieurs centres hospitaliers à émettre ce produit a été publié la semaine dernière. Cette possibilité nous semble pertinente. Il ne s’agit pas de dire que les centres hospitaliers doivent se lancer dans une logique de financement de marché. Mais cet outil existe depuis longtemps, il est encadré par la Banque de France, il est transparent, il fonctionne bien et n’engendre pas des coûts de gestion important. Il serait donc dommage de ne pas s’autoriser à l’utiliser. Nous ne pouvons que l’accueillir positivement.
Dans le contexte de taux d’intérêt actuel, cet outil de financement est clairement beaucoup moins cher que les lignes de trésorerie qui peuvent être souscrites auprès des banques – celles-ci se négocient avec des marges entre 150 et 200 points de base sur l’EONIA (Euro overnight index average – taux d’intérêt interbancaire pour la zone euro avec une échéance d’un jour) sur l’ensemble de l’année 2014 et encore en début d’année. En effet, les dernières statistiques publiées par la Banque de France fin décembre 2014 montrent un taux fixe à un jour négatif, à moins 0,2 % en moyenne, soit, toutes qualités de signature, tous secteurs confondus, entreprises, collectivités locales – dont une vingtaine émettent déjà sur ce marché – et sur douze mois, un taux payé de 0,52 % en moyenne, soit quatre fois moins que la marge appliquée par la banque.
Cette situation est néanmoins conjoncturelle, liée à l’excédent de liquidités – vous parliez des injections d’argent de la BCE. Peut-être les banques pourront-elles demain proposer des crédits de trésorerie moins chers, mais je n’en suis pas sûr, notamment à cause des réglementations qu’elles appliquent – il me semble que les accords de Bâle III ne sont pas totalement appliqués et ne le seront pas forcément entièrement…
M. le coprésident Pierre Morange. Ne faudrait-il pas revisiter les conditions de Bâle III, dans la mesure où la dette publique – qui enfle telle la grenouille de la fable – risque à terme d’engendrer une bulle financière susceptible de fragiliser à nouveau le système ?
M. Matthieu Collette. Les travaux d’analyse financière le montrent clairement : les périodes marquées par des taux extrêmement bas – comme celle que nous connaissons actuellement – sont souvent suivies d’une période de crise financière. C’est un fait historiquement prouvé. Mais je suis incapable de vous dire quels segments de marché seront concernés.
Mme la coprésidente Gisèle Biémouret, rapporteure. Merci beaucoup, messieurs, de votre éclairage très intéressant.
M. le coprésident Pierre Morange. Messieurs, nous vous remercions.
La séance est levée à douze heures quarante.